Актиномикоз челюстно-лицевой области у животных
Обновлено: 22.04.2024
Актиномикоз — инфекционное заболевание, вызываемое лучистыми грибами (актиномицетами) и имеющее первично-хроническое течение с образованием плотных гранулем, свищей и абсцессов. Актиномикоз может поражать не только кожу, но и внутренние органы. Диагностика заболевания основана на обнаружении характерного мицелия грибов в отделяемом и выявлении роста специфических колоний при посеве на питательные среды. В лечении актиномикоза применяется введение актинолизата в сочетании с антибиотикотерапией, УФО кожи, электрофорезом йода. По показаниям производится вскрытие абсцессов, оперативное лечение свищей, дренирование брюшной и плевральной полости.
МКБ-10
Общие сведения
Актиномикоз — инфекционное заболевание, вызываемое лучистыми грибами (актиномицетами) и имеющее первично-хроническое течение с образованием плотных гранулем, свищей и абсцессов. Актиномикоз может поражать не только кожу, но и внутренние органы. Диагностика заболевания основана на обнаружении характерного мицелия грибов в отделяемом и выявлении роста специфических колоний при посеве на питательные среды.
Причины возникновения актиномикоза
Возбудители актиномикоза — грибы рода Actinomyces часто встречаются в природе. Они могут находиться на почве, растениях, сене или соломе. В организм человека актиномицеты проникают через поврежденную кожу, при вдыхании или с пищей. В большинстве случаев они не вызывают заболевания, а живут на слизистых глаз или ротовой полости в качестве сапрофитной флоры. Воспалительные процессы во рту, желудочно-кишечном тракте или органах дыхания могут привести к переходу актиномицетов в паразитическое состояние с развитием актиномикоза. Актиномикоз также встречается у сельскохозяйственных животных. Однако заражение человека от животных или больных актиномикозом людей не происходит.
Актиномикоз кожи может возникать первично при проникновении актиномицетов через ранки и другие повреждения на коже. Вторичное поражение кожи развивается изнутри, при переходе инфекции из подлежащих тканей (миндалины, зубы, лимфатические узлы, мышцы, молочная железа) и внутренних органов.
Классификация актиномикоза
В зависимости от локализации патологического процесса при актиномикозе выделяют следующие формы:
- шейно-челюстно-лицевая;
- торакальная;
- абдоминальная;
- кожная;
- мочеполовая;
- актиномикоз суставов и костей;
- актиномикоз ЦНС;
- актиномикоз стопы (мицетома, мадурская стопа)
Симптомы актиномикоза
Длительность инкубационного периода при актиномикозе точно не известна. Заболевание характеризуется длительным и прогрессирующим течением и может продолжаться 10-20 лет. В начальном периоде у пациента сохраняется нормальное самочувствие, но при поражении внутренних органов состояние становиться тяжелым, возникает кахексия.
Актиномикоз кожи наиболее часто поражает подчелюстную, крестцовую область и ягодицы. Он характеризуется появлением в подкожной клетчатке уплотнений и синюшно-багровой окраской кожи над ними. Уплотнения имеют шаровидную форму и практически не вызывают болезненных ощущений. Вначале они очень плотные, затем размягчаются и вскрываются с образованием плохо заживающих свищей. В гнойном отделяемом свищей может быть примесь крови. Иногда в нем присутствуют желтые крупинки — друзы актиномицетов.
Актиномикоз кожи бывает 4 видов. При атероматозном варианте, который встречается в основном у детей, инфильтраты напоминают атеромы. Бугорково-пустулезный актиномикоз начинается с образования в коже бугорков, переходящих в глубокие пустулы, а затем и свищи. Для гуммозно-узловатого варианта характерно образование узлов хрящевой плотности. Язвенный актиномикоз, как правило, развивается у ослабленных пациентов. При нем стадия нагноения инфильтрата заканчивается некрозом тканей и образованием язвы.
Шейно-челюстно-лицевой актиномикоз распространен больше других и встречается в нескольких формах: с поражением межмышечной клетчатки (мышечная форма), подкожной клетчатки или кожи. Процесс может распространяться по лицу и шее, захватывая губы, язык, проникая в гортань, трахею и глазницу. При мышечной форме характерный инфильтрат наиболее часто образуется в области жевательных мышц, вызывая тризм и приводя к асимметрии лица.
Торакальный актиномикоз начинается с симптомов простуды: общая слабость, субфебрилитет, сухой кашель. Затем кашель становиться влажным, выделяется слизисто-гнойная мокрота, имеющая вкус меди и запах земли. Постепенно актиномикотический инфильтрат распространяется от центра на грудную стенку и выходит на кожу, образуя при этом свищи, идущие от бронхов. Такие свищи могут открываться не только на поверхности грудной клетки, но и в области поясницы и даже бедра.
Абдоминальный актиномикоз часто имитирует острую хирургическую патологию (кишечную непроходимость, аппендицит и т. п.). Он распространяется на кишечник, печень, почки, позвоночник и может дойти до передней стенки живота с образованием открывающихся на коже кишечных свищей. Актиномикоз прямой кишки протекает с клинической картиной парапроктита. Актиномикоз мочеполовых органов — редкое заболевание, которое чаще возникает вторично при переходе инфекции из брюшной полости.
Диагностика актиномикоза
При развитии характерной клинической картины актиномикоза диагностика не вызывает затруднений. Однако важно поставить правильный диагноз еще в начальном периоде актиномикоза. Обнаружение актиномицетов в мокроте, мазках из зева или носа не имеет диагностической ценности, поскольку наблюдается и у здоровых людей. Поэтому для исследования берут отделяемое свищей или проводят чрезкожную пункцию пораженного органа. Обычная микроскопия исследуемого материала может выявить друзы актиномицетов, что позволяет быстро поставить предварительный диагноз актиномикоза. Последующее проведение реакции иммунофлуоресценции (РИФ) со специфическими антигенами направлено на определение вида актиномицетов.
Сложности составляют те случаи актиномикоза, при которых друз нет в исследуемом материале, что наблюдается в 75% заболевания. В таких случаях единственный надежный способ диагностики — это посев гноя или биопсийного материала на среду Сабура. Полное и достоверное исследование посева на актиномикоз может занять более 2-х недель. Но уже через 2-3 дня при микроскопии можно обнаружить характерные для актиномикоза колонии. При исследовании посева обязательно учитывается рост сопутствующей микрофлоры и ее чувствительность к антибиотикам.
Серологическая диагностика актиномикоза, к сожалению, не является достаточно специфичной. А методы ПЦР-исследований в отношении этого заболевания находятся пока в стадии разработки.
Лечение актиномикоза
Лечение актиномикоза проводят внутримышечным и подкожным введением актинолизата. Совместно с этим проводится антибиотикотерапия, направленная на подавление сопутствующей флоры и предупреждение вторичного инфицирования. Как и любая хроническая инфекция актиномикоз требует дополнительной дезинтоксикационной и общеукрепляющей терапии.
К физиотерапевтическому лечению, которое используется при актиномикозе, относится УФО кожи в области поражения, местный электрофорез актинолизата и йода. При образовании абсцессов необходимо их вскрытие. Также может потребоваться хирургическое лечение свищей, дренирование плевральной полости или брюшной полости. В некоторых случаях при больших поражениях легких проводят лобэктомию.
Прогноз и профилактика актиномикоза
При отсутствии специфического лечения актиномикоз внутренних органов может привести к летальному исходу. Наиболее легкой формой считается шейно-челюстно-лицевой актиномикоз. После выздоровления пациентов возможно развитие рецидивов.
Специфической профилактики актиномикоза нет. К неспецифической профилактике можно отнести соблюдение гигиены, предупреждение травмирования кожи, своевременное лечение зубов, воспалительных заболеваний ротовой полости, миндалин, органов дыхания и желудочно-кишечного тракта.
Что такое остеомиелит челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дунаевской Н. В., стоматолога-ортопеда со стажем в 16 лет.
Над статьей доктора Дунаевской Н. В. работали литературный редактор Вера Васина , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
При острой форме остеомиелита в области повреждённого зуба возникает боль, которая усиливается при надавливании на челюсть. Наблюдается выраженный отёк, покраснение и припухлость, лицо становится несимметричным. Пациент жалуется на головные боли и общую слабость, температура тела повышается до 39 °C.
![Остеомилеит челюсти [19]](https://probolezny.ru/media/bolezny/osteomielit-chelyusti/osteomileit-chelyusti-19_s.jpg)
Распространённость
Острым и хроническим остеомиелитом болеют люди всех возрастов и обоих полов. Однако чаще заболевание встречается у мужчин, потому что они, как правило, несвоевременно обращаются за медицинской помощью [8] . Средний возраст пациентов составляет 39 лет [7] .
Выделяют следующие виды остеомиелита челюсти:
- Одонтогенные — развиваются из-за инфекции в зубе и составляют 74,2 % от всех случаев остеомиелита [18] .
- Травматические — возникают после травмы, например при переломе челюсти. Зачастую заболевание развивается, когда пациент обращается в больницу только на 7–10-й день после повреждения [5] .
- Гематогенные — инфекция попадает с током крови из какого-либо органа. Встречаются при хронических и острых инфекциях: скарлатине, дифтерии и хроническом тонзиллите.
Согласно статистике, 15 % больных остеомиелитом поступают в отделение в состоянии алкогольного опьянения и при опросе указывают на частый приём алкогольных напитков, 13 % сейчас или в прошлом употребляли наркотики, следовательно страдают иммунодефицитами.
У 45,7 % больных остеомиелитом, поступивших в стационар, выявлено обострение хронического процесса и нагноение мягких тканей, из которых 47,6 % случаев составляют флегмоны, а 52,4 % — абсцессы.
У 13 % пациентов с остеомиелитом челюсти выявляются гепатиты В и С, а у 2 % — ВИЧ-инфекция [5] .
Причины остеомиелита челюсти
- Позднее обращение к стоматологу — зуб долго болел, но дискомфорт подавлялся домашними методами лечения, например полосканиями с содой и солью.
- Хронические инфекционные и вирусные болезни: тонзиллит, синусит, гайморит и ангина.
- Инъекции или переливание крови, при которых инфекция может попасть в кровоток. В стоматологии часто применяют плазмолифтинг — в область слизистой оболочки дёсен инъекционно вводят обогащённую тромбоцитами плазму собственной крови пациента. При нарушении правил безопасности микробы могут попасть в кровоток.
- Травматизм, частые переломы и ранения.
- Туберкулёз и сифилис суставов.
- Аллергия.
- Иммунодефицит на фоне заболеваний или длительного приёма некоторых препаратов, например при химиотерапии.
- Стрессы, физическое и нервное истощение. При длительном стрессе нарушаются защитные функции организма и человек становится восприимчивым к инфекциям [17] .
- В очень редких случаях — нарушение функции височно-нижнечелюстного сустава.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы остеомиелита челюсти
Симптомы зависят от типа остеомиелита, течения болезни и степени поражения тканей.
Симптомы острой формы остеомиелита подразделяются на два вида:
После острой стадии наступает подострая. На десне образуется гнойничок или свищ, через который гнойные выделения и воспалительная жидкость выходят наружу.
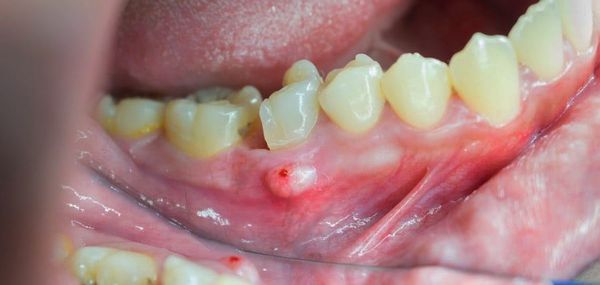
Затем боль утихает, но очаг инфекции остаётся, поэтому сохраняется высокая температура и нарастает слабость. Если в этот период не обратиться к врачу, то инфекция распространится по всему организму и человек может погибнуть.
Хроническая форма длится от нескольких месяцев до нескольких лет. Описанные выше симптомы то появляются, то стихают или даже полностью исчезают. При длительном течении болезни зубы становятся подвижными, челюсть утолщается и могут измениться контуры лица.
Как правило, при хроническом остеомиелите пациенты не обращают внимания на болезненные симптомы, а повышение температуры и слабость связывают с простудными заболеваниями [4] .
Патогенез остеомиелита челюсти
Выделяют три теории происхождения остеомиелита:
- Инфекционно-эмболическая теория. Основоположники этой теории считали, что костная ткань воспаляется из-за нарушения кровоснабжения. Инфекция оседает в кровеносных сосудах и закупоривает мелкие капилляры. В результате этого питательные вещества и кислород не поступают к кости, возникает гнойное воспаление и некроз. Данная теория признана некорректной после того, как было подробно исследовано строение кровеносной системы, костей и окружающих тканей [7] .
- Нервно-трофическая теория. Её приверженцы полагают, что остеомиелит развивается при обострениях болезней зубов, например при периодонтите. Также к болезни приводят нарушения в работе иммунной системы. При частых обострениях заболеваний зубов наступает сенсибилизация — иммунные клетки перестают распознавать инфекцию и развивается гнойно-некротический процесс.
- Гематогенная теория. Первоначально воспаление развивается в костном мозге и проявляется отёком и покраснением кожи. Из-за отёка увеличивается внутрикостное давление и, как следствие, сдавливаются сосуды в костном канале. Это приводит к закупорке сосудов и развитию гнойно-некротического процесса [13][14][15] .
Остальные причины — травмы, аллергия, стрессы, нарушение функции височно-нижнечелюстного сустава — провоцируют развитие остеомиелита без хронического воспаления в зубе. Такой остеомиелит можно отнести к неодонтогенному: травматическому и аллергическому. Но и в этом случае заболевание развивается на фоне нарушенного движения крови по сосудам, ухудшения её свёртываемости и гнойно-некротических процессов.
Классификация и стадии развития остеомиелита челюсти
Остеомиелит классифицируют в зависимости от распространённости, источника инфицирования и рентгенологических признаков.
Виды остеомиелита челюсти
Отдельно выделяют нетипичный остеомиелит челюсти, когда процесс протекает бессимптомно: температура тела не повышается, костная ткань разрушается незначительно, свищи не образуются. Такую форму называют первично-хроническим остеомиелитом [7] [8] .
Стадии остеомиелита челюстей
- Острая — длится 14 суток.
- Подострая — наступает на 15–20-е сутки.
- Хроническая — от 30 суток до нескольких лет.
- Обострение хронического остеомиелита [8] .
Осложнения остеомиелита челюсти
Среди осложнений остеомиелита можно выделить местные и общие. Местные возникают непосредственно в полости рта, а общие затрагивают весь организм. Общие осложнения приводят к тяжёлым последствиям, долго лечатся и иногда заканчиваются гибелью пациента.
Местные осложнения:
- разрушение кости;
- выпадение зубов из-за увеличения их подвижности;
- хроническое воспаление в полости рта;
- появление кист внутри челюсти, что характерно для острой фазы заболевания;
- контрактура височно-нижнечелюстного сустава — состояние, при котором сложно или невозможно открыть рот; ;
- флегмона — разлитое гнойное воспаление мягких тканей;
- лимфаденит — множественное увеличение лимфатических узлов [4][9] .
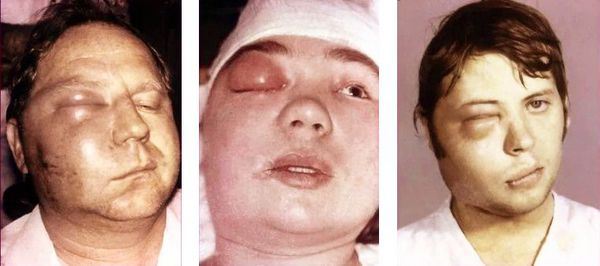
Общие осложнения:
Диагностика остеомиелита челюсти
Диагностика заболевания включает:
- сбор жалоб;
- визуальный осмотр;
- лабораторные исследования;
- инструментальные методы.
Сбор жалоб
- спрашивает о недавних травмах челюстно-лицевой области;
- выясняет, есть ли общие соматические заболевания, например сахарный диабет, болезни мочеполовой системы и желчнокаменная болезнь;
- уточняет, когда возникли симптомы, проявились ли они впервые или уже были раньше;
- узнаёт, как давно пациент посещал стоматолога.
Осмотр
Врач обращает внимание на бледность кожи и асимметричность лица, вызванную отёком мягких тканей. При ощупывании выявляется, что регионарные лимфатические узлы с поражённой стороны увеличены и болезненны. Пациент с трудом открывает рот, язык обложен налётом, изо рта исходит неприятный запах [7] .
При осмотре полости рта заметны покраснение и отёк слизистой оболочки в области больного зуба и близлежащих тканей. Зуб разрушен, подвижен при пальпации, боль усиливается при постукивании по нему. Подвижными и болезненными также могут быть несколько неповреждённых зубов в зоне поражения.
Лабораторные исследования
- Общий анализ крови. На активный воспалительный процесс указывают:
- повышение СОЭ до 40–70 мм/ч;
- лейкоцитоз, сдвиг лейкоцитарной формулы влево;
- положительная проба на С-реактивный белок;
- уменьшение альбуминов и повышение глобулинов;
- рост показателей активности щелочной и кислой фосфатазы.
- Биохимический анализ крови — позволяет исключить сахарный диабет и оценить функции почек и печени.
- Общий анализ мочи — при остеомиелите в ней появляется белок, клетки крови, гиалиновые и зернистые цилиндры.
Инструментальные методы диагностики
Компьютерная томография (КТ) — самый информативный метод диагностики остеомиелита челюсти. Это 3D-исследование, которое позволяет определить очаг инфекции и степень выраженности воспаления, его длительность и характер. С помощью КТ можно выявить не только крупные, но и мелкие образования, единичные и групповые, а также проанализировать, насколько далеко распространилась инфекция.

В некоторых случаях в свищевой ход вводят контрастное вещество. Такой метод исследования с контрастом называется фистулографией [9] [10] .
Рентгенография в первую неделю, как правило, не выявляет изменения в кости — в этот период воспалена только верхушка корня зуба. К концу второй недели кость разрушается и становится прозрачнее.
Дифференциальная диагностика
- между видами остеомиелита: одонтогенным, травматическим и гематогенным;
- острым периоститом;
- добро- и злокачественными новообразованиями;
- поражением полости рта специфическими инфекционными заболеваниями: туберкулёзом, сифилисом, актиномикозом.
Лечение остеомиелита челюсти
Лечение проводится только в стационаре под наблюдением врача и может быть медикаментозным и хирургическим [9] . По отдельности эти методы мало результативны и даже могут навредить пациенту. Схемы лечения зависят от стадии заболевания.
Лечение острого и подострого остеомиелита
При первом посещении срочно удаляют запущенный повреждённый зуб. Затем полость рта тщательно промывают антибиотиками. Это необходимо сделать, чтобы убрать из раны микробов и гной.
В следующие дни рану обрабатывают дезинфицирующими средствами и вводят инъекции противомикробных препаратов. С их помощью удаётся воздействовать непосредственно на очаг инфекции и не дать ей распространиться. В дополнение к основному лечению применяют питательные составы с витаминами С и группы В.
На подострой стадии болезни важно сдержать распространение инфекции и не дать воспалению перейти на окружающие ткани.
Для этого применяют:
- капельницы с антибиотиками;
- препараты, снижающие или подавляющие воспаление;
- резиновый дренаж для оттока экссудата.
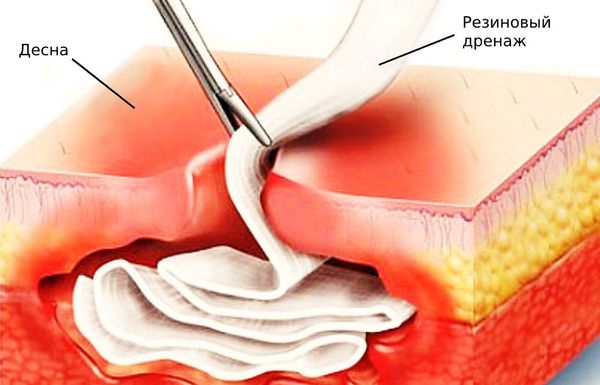
Также в кровоток вводят витаминные комплексы и препараты, очищающие организм от микробов и продуктов их жизнедеятельности. Конкретные лекарства и дозировки подбирает лечащий врач.
Дополнительной терапией после основного лечения могут стать методы физиотерапии: УВЧ-терапия или лечение непостоянными токами. Считается, что они ускоряют процессы заживления [7] [16] .
Лечение хронического остеомиелита
При появлении некротизированных полостей с распадом кости и окружающих её тканей потребуется операция. Для этого повреждённую область рассекают, поражённые участки убирают и накладывают шину. В дальнейшем с помощью рентгенологических методов врач контролирует, как восстанавливается костная ткань [11] .
Чтобы помочь организму бороться с инфекцией, дополнительно принимают антибиотики в таблетках. Чаще всего назначают Метронидазол и усиливают его эффект препаратами из группы цефалоспоринов 3–4-го поколения.
Если состояние пациента не улучшается, то добавляют фторхинолоны или Рифампицин. Основная задача антибиотиков — не дать бактериям размножаться [7] . Лекарства помогают уменьшить воспаление и удержать патологический процесс в пределах поражённого участка.
Также ротовую полость ежедневно обрабатывают бактерицидными средствами, применяют капельницы с витаминами и плазмозамещающими жидкостями, которые очищают организм от токсинов.
Дополнительно рекомендовано полоскать рот настоями ромашки, зверобоя, мяты и окопника. Фитосредства уменьшают воспаление, ускоряют выздоровление и практически не имеют побочных эффектов.
Прогноз. Профилактика
Если пациент при первых признаках остеомиелита обращается к врачу, то прогноз благоприятный. Если же болезнь запущена, то делать какие-либо выводы сложно: неизвестно, хватит ли у организма сил для борьбы с инфекцией. В тяжёлых случаях могут развиться опасные осложнения, от которых человек может погибнуть [9] .
Самым непредсказуемым является гематогенный остеомиелит. Развитие всех других форм, как правило, можно предотвратить. Для этого достаточно придерживаться простых правил:
Аннотация научной статьи по клинической медицине, автор научной работы — Инкарбеков Ж.Б., Сагатбаев Д.С., Зайтенова Г.Б., Теплинский Е.П., Носач Г.Ф.
Под наблюдением авторов находился 51 больной актиномикозом челюстно-лицевой области. В статье описаны особенности клинических проявлении при различной локализации и положительные результаты комплексного лечения актиномикоза челюстно-лицевого области.
Похожие темы научных работ по клинической медицине , автор научной работы — Инкарбеков Ж.Б., Сагатбаев Д.С., Зайтенова Г.Б., Теплинский Е.П., Носач Г.Ф.
Characteristics of diagnostics and treatment of actinomycosis of maxillofacialis area
Under the authors observation there were 51 patients with actinomycosis of maxillofacial area.The article describes characteristics of clinical presentations at different localization and positive results of complex treatment of actinomycosis of maxillofacial area.
Журнал Алматинского государственного института усовершенствования врачей
Особенности диагностики и лечения актиномикоза челюстно-лицевой области
Бет-жац актиномикозына диагноз цою мен емдеу ерекшетктер1
Ж.Б.Инкарбеков,Д. С. Сагатбаев, Г.Б.Зайтенова., Е.П.Теплинский., Г.Ф.Носач.
Авторлардыц бацълауъшда 51науцас бет -жац аймагыныц актиномикоз ауыруъмен бошан. Мацалада актиномикоздыц тYрлiше орналасуына байланысты болатын оныц клиникалыц кертстщ ерекшелiктерi жэне жинацты тYрде жасалган емтц оц нэтижелерi жазылган.
Особенности диагностики и лечения актиномикоза челюстно-лицевой области.
Ж.Б.Инкарбеков, Д. С. Сагатбаев, Г.Б.Зайтенова., Е.П.Теплинский., Г.Ф.Носач.
Под наблюдением авторов находился 51 больной актиноми-козом челюстно-лицевой области. В статье описаны особенности клинических проявлении при различной локализации и положительные результаты комплексного лечения актиномикоза челюстно-лицевого области.
Characteristics of diagnostics and treatment of actinomycosis of maxillofacials area.
Z.B. Inkarbekov, D.S. Sagatbaev , G.B. Zaitenova, E.P. Teplinskii ,G.F. Nosach.
Under the authors observation there were 51 patients with actinomycosis of maxillofacial area.The article describes characteristics of clinical presentations at different localization and positive results of complex treatment of actinomycosis of maxillofacial area.
Диагностика и лечение актиномикоза челюстно-лицевой области и шеи представляют определенные трудности. Это, видимо, объясняется тем, что актиномикоз встречается редко. По данным Робустовой Т. Г (2000 г) в России среди воспалительных заболеваний челюстно-лицевой области актиномикоз составляет 6-8%. 85% случаев заболевания - в челюстно-лицевой области (Бурова С.А.,1982).
Возбудитель актиномикоза - лучистые грибки могут поражать различные органы и ткани челюстно-лицевой области. При поверхностных формах на первый план выступают классические симптомы: безболезненный плотный инфильтрат, наличие множества свищей и т.д., поэтому при глубоких локализациях актиномикоза часто допускаются диагностические ошибки. В патогенезе этого заболевания большинство исследователей ведущую роль придают нарушению специфического иммунитета и феномену иммунологии, из которых ведущим является аллергия и аутоиммунная реакция (Грачев Н.А., 1979; Минскер О.Б., Хвастунов Р.М., 1977).
Цель исследования - улучшить подход в диагностике и лечении актиномикоза челюстно-лицевыми хирургами, с учетом особенностей течения и клинического проявления.
Материалы и методы лечения Под нашим наблюдением находился 51 пациент с акти-номикозом челюстно-лицевой области. Среди них мужчин было 39, женщин - 10 и 2 пациента детского возраста. Из них с диагнозом актиномикоз челюстно-лицевой области - 19 больных и 32 больных поступали с ошибочными диагнозами: одонтогенная подкожная гранулема, эозинофиль-ная гранулема, пиогенная гранулема, базалиома, метастаз раковой опухоли, фиброзный остит челюсти, абсцесс, лимфаденит, скрофулодерма, сифилис, туберкулез кожи, контрактура нижней челюсти и т.д. всего 21 наименовании,
что составляет 2/3 случаев.
По нашим данным актиномикоз среди воспалительных заболеваний челюстно-лицевой области составляет 3,9%. Наиболее часто актиномикоз поражал кожу и подкожные ткани, межмышечную и межфасциальную клетчатку, лимфоузлы, язык, надкостницу, костную ткань челюсти, слюнные железы. Патологический очаг актиномикоза чаще локализовался в тканях вокруг нижней челюсти, т.е. в подчелюстной области - 32 случаях, в тканях щечной, височной и скуловой областей встречался с одинаковой частотой, всего в 15 случаях. Реже очаг актиномикоза локализовался в подглазничной области и на языке- в 4 случаях.
Для подтверждения диагноза актиномикоза проводили микроскопическое исследование гноя, при этом лучистые грибы были обнаружены в 27 случаях(53%), в тоже время у 24 больных (47%) получены отрицательные результаты исследования.
Кроме того, результаты микроскопических исследований свищевого отделяемого и гноя, при вскрытии абсцессов, друзы лучистых грибов были обнаружены только лишь в 28 случаях исследований. Во всех случаях высевалась аэробная и анаэробная микрофлора, в виде стафилококков, стрептококков, диплококков и другие. Среди анаэробных микробов чаще высевались бактероиды, анаэробные стрептококки, стафилококки и др.
Результаты микробиологических исследований подтверждают имеющиеся в литературе мнение о том, что анаэробная инфекция помогает проникновению актиноми-цетов в ткани челюстно-лицевой области и дальнейшему распространению их по клетчаточным пространствам.
Для практических врачей представляют серьезные
Вестник АГИУВ №2, 2010
При актиномикозе языка округлые, плотные, безболезненные инфильтраты приводит к распространению процесса к диффузному увеличению и утолщению языка. Усиливается болезненность, нарушение функции речи, жевания, глотания, ограничивается подвижность языка, образование свищей и грануляций.
Поражения кожи проявлялось воспалительной инфильтрацией, плотной, безболезненной с образованием пустул с серозным или гнойным секретом, затем бугорков с грануляционной тканью. Изменяется цвет кожи от ярко-красного до буро-синего. Образовывались свищевые ходы с кровянистым экссудатом и грануляциями.
При поражении периоста отмечается безболезненное плотное утолщение кости, с неровной поверхностью, ограничение открывания рта. На рентгенограмме при деструктивном актиномикозе челюстей контуры полостей размытые, нечеткие, с неровными краями и видна зона склероза, порой наблюдали бессеквестральное проявление остеомиелита.
При поражении слюнных желез определялась четкая граница железы, плотность, безболезненность, покалывание, зуд, неприятное ощущение в самой железе, развитие свищевых ходов с отторжением конкрементов, инородного тела и малые порции крошковатого гноя без запаха, сухость в полости рта.
Микробиологическое исследование для постановки диагноза считается главенствующим, тем не менее при отрицательных результатах и слабо положительных серологических реакциях проводили специфическое лечение, успех которого впоследствии подтверждал правильность предполагаемого диагноза.
Всем больным проводили лечение, которое включало:
1. Хирургическое (вскрытие гнойных очагов, удаление зубного камня, разрушенных зубов и корней - по показаниям)
2. Специфическая терапия (внутримышечно вводили актинолизат по Г.С.Сутееву - 3мл. х 2 раза в неделю, на курс 20 инъекций). После курса лечения месячный перерыв, затем 2-й и 3-й курсы, учитывая клиническое выздоровление, через 1-1,5 месяца выполняется профилактический курс 10-15 инъекций. Возможно введение других иммуномодуляторов (тималин, иммудон и т.д.)
3. Обеспечивали повышение общей реактивности организма (гемотерапия, включая кровезаменители, адап-тогены, стимулирующие средства, витамины)
4. Антибиотикотерапия, желательно - цефалоспо-рины 4-5 поколения.
5. Использовали противовоспалительную, десенсибилизирующую, симптоматическую терапию, обязательное лечение сопутствующих заболеваний, назначали йодистые препараты.
6. Проводили физические методы лечения, чаще используя йодистый калий 3% раствор путем электрофореза на область поражения курс лечения составлял 10-12 процедур.
7. Лечебная миогимнастика, устранение деформации тканей челюстно-лицевой области проводили через 1,5-2 месяца после полного выздоровления больного.
Клинические наблюдения свидетельствуют о том, что актиномикоз челюстно-лицевой области в настоящее время часто протекает атипически, поэтому практическими врачами допускаются диагностические ошибки. Между тем ранее начатое комплексное лечение актиномикоза челюстно-лицевой области позволяет добиться успеха в лечении и обеспечивает выздоровление больных.
Минскер О.Б., Хвастунов Р.М., Сов.Мед., 1977, №5, с. 90-93. Грачев Н.А., О комплексном исследовании и лечении больных актиномикозом челюстно-лицевой области и шеи. Дис.канд. Пермь, 1972
Плинер М.А. Актиномикоз языка, клиника и лечение. Стоматология, 1971, №3, с.84-85
Бурова С.А. Дифференциальная диагностика актиномикоза челюстно-лицевой области. Стоматология, 1982, №1, с. 8485.
Робустова Т.Г., Актиномикоз. Глава 13. Специфические инфекционные воспалительные заболевания лица и шеи, полости рта и челюстей.// Руководство по хирургической стоматологии и челюстно-лицевой хирургии. Под ред. В.М. Безрукова, Т.Г. Робустовой. Том 1, М., 2000, с. 327-342.

Актиномикоз (Actinomycosis) – заболевание микологического происхождения с разрастанием гранулематозных образований в тканях и органах животных и человека.
Болезнь распространена повсеместно. Подвержены заболеванию домашние и дикие животные. Наиболее часто регистрируется у крупного рогатого скота, реже у овец, коз, свиней. Чаще заболевание возникает в стойловый период.
Этиология
Возбудителем является лучистый гриб Actinomyces bovis, который относится к ряду актиномицетов. Друзы гриба, выявленные при исследовании мазка из поражённых тканей, состоят из ветвящегося мицелия располагающегося радиально. Культивирование проводят на декстрозном, сывороточном, глицериновом или кровяном агаре в анаэробных условиях. Через 12-14 дней появляется характерный рост белых, затем светло-коричневых колоний. При микроскопии чётко прослеживаются положительно окрашивающиеся палочки по Грамму в виде римской V.
В природе гриб распространён на злаковых культурах, в почве, навозе.
Культура не устойчива к повышению температуры и при 70-80 °C погибает в течение 5-7 минут. Низкие температуры способствуют консервированию возбудителя.
В организм животного возбудитель попадает через повреждённые серозные и слизистые оболочки при контакте и поедании грубых кормов поражённых лучистым грибом. Проявляется картина спорадически.
Наиболее часто место локализации регистрируется в области головы. При этом задействованы межчелюстное пространство, ротовая полость (язык, мягкое нёбо, область глотки), региональные лимфатические узлы, нижняя челюсть и околоушная слюнная железа.
Симптомы
Для крупного рогатого скота наиболее характерны поражения тканей и костей нижней челюсти. Если инфицирования происходит при выпасе по стерне, после уборки злаковых культур, то поражения охватывают область конечностей и вымени.
Если гранулёмы локализуются в местах препятствующих приёму корма, животное быстро истощается. Температура тела в пределах нормы до тех пор, пока патогенная микрофлора не приобретает высокую вирулентность. Далее температура превышает норму на 1-2 ᵒС, животное угнетено, отказывается от приёма корма.
Если повреждён язык, то он увеличивается в объёме, становится малоподвижным с язвами и свищами. Орган плохо удерживается в ротовой полости (не помещается), челюсти не соединяются, наблюдается гиперсоливация.
У свиней локализация процесса проходит чаще на молочных железах.
Актиномицет, гриб способный поражать костную ткань и лизировать её. На месте кости образовывается мягкая масса творожной консистенции, состоящая с остеопластических элементов. При поражении челюстных костей голова животного деформируется. Зубы и десна разрушаются.
Диагноз
Диагностика основывается на клинических признаках и лабораторных исследованиях. При микроскопии гнойных истечений обнаруживают друзы гриба. Для выделения чистой культуры высевают материал на среде Сабуро.
Дифференцируют заболевание от актинобациллёза (при поражении этим грибом известкование в содержимом гранулёмы не происходит), стрептотрихоза (дерматофилёза), эпизоотического лимфангита.
Лечение
Наилучшие результаты получают при сочетании терапии антибиотиками и введении иммунных препаратов.
Внутрь назначается приём феноксиметиллпенициллина — курс лечения 1-1,5 месяца, тетрациклин (первые 10 дней ударную дозу, далее в течение месяца терапевтическую). Можно применить пенициллин или эритромицин. В случае присоединения анаэробной инфекции применим метронидазол.
Подкожно и внутримышечно вводят актинолизат, с интервалом 3-4 дня и курсом 60-70 дней. Внутрь назначают препараты калия йодистого.
Местно, в том случае, если гранулёма вызревшая, мягкая, проводят хирургический туалет раны, вскрытие и дренирование полости. Хороший эффект наблюдается при введении антибиотиков непосредственно в актиномикому, а также проводят обкалывание растворами антибиотиков область вокруг патологического разрастания.
Животное обеспечиваю доброкачественными, сбалансированными, легко усваиваемыми кормами.
При выявлении патологии животное изолируют. Принимают всё меры для непопадания содержимого гранулёмы на подстилку, инвентарь, окружающую среду. Проводят тщательную дезинфекцию.
Профилактика
Если заранее известно, что район неблагополучный по заболеванию не следует выпасать животных по скошенным злакам.
Необходимо избегать, выполнение подстилки соломой хлебных зерновых культур.
Если проводится скармливание грубых кормов с заранее известных неблагополучных мест, то перед тем осуществляют кальцинирование и тепловую обработку соломы.
Все виды обследования, вакцинации и лечения Вашего питомца, в том числе экстренная помощь и госпитализацию Вашего питомца.
Токсокароз - зоонозное заболевание, вызванное паразитированием круглых червей и характеризующееся…
Саркома - новообразование, которое характеризуется инфильтративным ростом клеток соединительной…
Фавус (парша) - заболевание грибковой природы, характеризующееся поражениями кожных покровов,…
Травмы головного мозга - патологическое состояние животного, проявившееся в результате механических…
Лишай - собирательное понятие заболеваний наружного покрова тела животного вызванного микроскопическими…
Тепловой удар и солнечный - острое расстройство функций центральной нервной системы в результате…
Тонзиллит - воспалительный процесс, проходящий в нёбных миндалинах, лимфоидных образованиях…
Туляремия - инфекционная болезнь бактериальной природы. Заболеванию подвержены сельскохозяйственные…
Хориоптоз - инвазионное заболевание вызываемое клещами-кожеедами рода Chorioptes. Заболеванию…
Чума крупного рогатого скота - вирусное, высоко контагиозное заболевание, имеющее острое течение…
Блефарит - заболевание воспалительного характера затрагивающее края век. Подвержены болезни…
Синовит - воспалительный процесс проходящий в синовиальной мембране выстилающей капсулу сустава.…
Все виды обследования, вакцинации и лечения Вашего питомца, в том числе экстренная помощь и госпитализацию Вашего питомца.
Рентгенография назначается преимущественно при подозрении на заболевания опорно-двигательного…

Основной фактор, влияющий на развитие липомы у собаки – наследственность. Если у предков животного…

Анемия диагностируется при проведении лабораторных исследований. Хоть анемия и не относиться…
Рвоту у собак владельцы часто путают со срыгиванием (регургитацией). Это два разных понятия,…

Причиной недомогания может выступать воспалительный процесс в области двенадцатиперстной кишки…
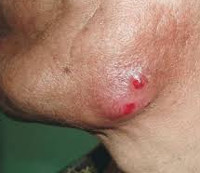
Актиномикоз слюнных желез – это хроническое заболевание, которое характеризуется специфическим воспалением слюнных желез и провоцируется бактериями актиномицетами. Проявляется формированием воспалительного инфильтрата, припухлостью, нарушением слюноотделительной функции, образованием свищей с гнойным отделяемым. Для диагностики актиномикоза применяются общеклинический анализ крови, патогистологическое исследование биоптата, сиалография, кожно-аллергическая проба. Лечение включает хирургические методы санации, иммунотерапию, стимулирующую и симптоматическую терапию.
МКБ-10
Общие сведения
Актиномикоз слюнной железы называют актиномикотическим сиаладенитом или лучисто-грибковой болезнью. У людей заболевание вызывают актиномицеты вида A.Israelii, названные в честь берлинского хирурга Джеймса Израэля. В 1878 году он впервые детально описал болезнь у человека. Актиномицеты являются бактериями, обладающими свойствами плесневых грибов, а именно ‒ способностью образовывать мицелий. Лучисто-грибковая болезнь поражает челюстно-лицевую область у 85% пациентов и слюнные железы - у 2,3%. Возникает преимущественно в холодное время года на фоне снижения иммунитета. Заболевание чаще отмечается у мужчин в возрасте 20-40 лет.

Причины
Актиномицеты в норме постоянно находятся в организме (в ЖКТ, полости рта). Они являются условно-патогенными микроорганизмами и вызывают поражение в случае нарушения иммунобиологической реактивности. Снижение иммунной защиты наблюдается при хронических заболеваниях, ОРВИ, гриппе, диабете, туберкулезе, онкологии, иммунодефицитных состояниях и т. д. Источниками и очагами инфекции служат кариес, периодонтит, грибковая ангина, синусит, отит. Стоматологические патологии относятся к факторам риска, так как большое количество актиномицетов находится в кариозных зубах, зубных отложениях, зубодесневых карманах. В слюнную железу бактерии могут попасть через проток при его травматизации.
Патогенез
Лучистые грибки проникают в железистую ткань несколькими путями: контактным, гематогенным, лимфогенным. Актиномикозная гранулема возникает между дольками слюнной железы, а воспалительный инфильтрат окружает железу. Морфология гранулемы зависит от иммунной защиты организма, наличия вторичной инфекции. В зависимости от факторов специфического и неспецифического иммунитета преобладают экссудативные или пролиферативные изменения тканей.
Гранулема состоит из друзов - колоний актиномицетов. Образование окружено грануляционной тканью, которая представлена фибробластами, плазматическими, эпителиоидными, лимфатическими клетками и новообразованными капиллярами. Характерно появление ксантомных клеток. В центре гранулемы клеточные элементы некротизируются. Макрофаги направляются к друзам, захватывают частицы мицелия и переносят их в окружающие ткани. Таким образом образуются вторичная и дочерние актиномикозные гранулемы.
Классификация
Различают первичную и вторичную форму актиномикозного сиаладенита. Первичный актиномикоз возникает при появлении исходного очага инфекции в слюнной железе, вторичный ‒ при распространении бактерий из окружающих тканей и развитии в железе вторичной гранулемы. По характеру патологического процесса выделяют несколько форм актиномикоза:
- Экссудативный (ограниченный и диффузный). Возникает во всей железе или в нескольких долях и характеризуется развитием преимущественно экссудативного воспаления. Гранулема содержит экссудат с колониями актиномицетов или гнойное отделяемое. Характерен для лиц с серьезными иммунодефицитными состояниями.
- Продуктивный (ограниченный и диффузный). Актиномикоз охватывает часть слюнной железы или весь орган. Морфологическая картина указывает на наличие пролиферативного воспаления. Организм активно борется с болезнью, формируется защитный барьер из клеточных элементов и очаговый инфильтрат.
- Актиномикоз железистых лимфоузлов. Проявляется припухлостью и инфильтратом. Сначала образование плотное, затем становится мягким и спаивается с кожей. Болезнь может распространяться и поражать соединительную ткань между долями железы. Слюноотделительная функция не нарушается.
Симптомы
Инкубационный период длится 2 дня-3 недели, хотя может занимать и несколько месяцев. Заболевание поражает большие железы, чаще – околоушную, реже – поднижнечелюстную и подъязычную; протекает длительно – несколько месяцев. Клиническое течение зависит от состояния иммунной системы, индивидуальных особенностей, локализации и вида специфического воспаления. Продуктивная форма актиномикоза сопровождается образованием плотного узла в проекции железы. При ограниченном актиномикозе воспаляется часть железы, при диффузном – весь орган. Появляется припухлость, увеличение слюнной железы, боль при пальпации, снижение слюноотделительной функции, помутнение слюны. Кожные покровы обычного цвета, без патологических изменений. Период обострения характеризуется появлением отека, болезненных ощущений, которые проходят самостоятельно.
Экссудативный актиномикоз развивается медленно, железа периодически припухает, возникает прогрессирующее уплотнение. Отмечаются неприятные ощущения, зуд, покалывания в области органа. Слюна выделяется мало, может содержать слизистые, хлопьевидные или гнойные включения. Со временем происходит спаивание железы с тканями, поднимается температура, беспокоят болевые ощущения и покраснение кожи. Через несколько дней образуется участок размягчения, содержащий гной с характерными зернами – друзами. Гнойное содержимое отходит через проток железы или прорывается через кожу, образуя свищевой ход. Свищ может существовать длительный период времени, периодически самопроизвольно открываться. Воспаление распространяется и провоцирует образование вторичных актиномикозных очагов. Ограниченная экссудативная форма протекает немного легче, чем диффузная.
Осложнения
При гематогенном и лимфогенном распространении бактерий возникает генерализация актиномикоза, при этом поражаются окружающие ткани, органы грудной полости и мозг. Микотическое поражение головного мозга и мозговых оболочек является крайне серьезным и часто приводит к неблагоприятному исходу. Опасно расположение очагов актиномикоза в боковых отделах шеи, парафарингальном пространстве, височной области. При длительном течении актиномикоза и отсутствии лечения возрастает риск развития амилоидоза внутренних органов.
Диагностика
Актиномикоз является сложным заболеванием в плане постановки диагноза и требует проведения различных исследований. Дифференциальную диагностику осуществляют с хроническим неспецифическим сиаладенитом, опухолями, абсцессами, флегмонами, туберкулезом, сифилисом, периоститом и остеомиелитом. Для этого проводятся следующие исследования:
- Патогистологическая диагностика. Применяется при подозрении на ограниченный или диффузный продуктивный актиномикоз, когда клиническое течение напоминает опухолевый рост. В биоптате слюнных желез обнаруживается молодая грануляционная ткань, состоящая из круглых эпителиодных клеток и фибробластов, а также многоядерные и ксантомные клетки.
- Клинический анализ крови. При остром протекании болезни возникает лейкоцитоз, нейтрофилез, моноцитопения, лимфоцитопения. Хроническая форма отличается снижением количества лейкоцитов, сдвигом лейкоцитарной формулы вправо, вторичной анемией, увеличением скорости СОЭ.
- Кожно-аллергическая проба с актинолизатом. Внутрикожно вводят 0,3 мл раствора актинолизата, отступив 10 см инъецируют мясо-пептидный бульон. Реакцию смотрят на следующий день по размеру эритемы. Проба может быть отрицательной, сомнительной, слабоположительной, положительной и резко положительной.
- Рентгенография слюнных желез. Во время сиалографии основной проток железы выглядит суженым, но имеет четкие контуры. В толще железы находятся образования различной формы и размеров (места абсцедирования), которые соединены с протоками. Большие протоки железы немного расширены, а мелкие выглядят пустыми.
Лечение актиномикоза слюнных желез
Терапия должна быть комплексной, этиологической и полноценной. Лечение зависит от формы актиномикоза железы, учитывает клиническое течение, степень распространения болезни и индивидуальные особенности пациента. В практической стоматологии применяются следующие методы лечения:
- Хирургическая санация. Производится рассечение очага актиномикозной инфекции, удаление измененных тканей. После вскрытия рану выскабливают, дренируют и обрабатывают антисептическими препаратами. В запущенных случаях выполняется частичная паротидэктомия, удаление подчелюстной слюнной железы, иссечение свища. Необходимо удаление кариозных зубов, которые являются местом персистенции инфекции.
- Специфическая иммунотерапия. Для лечения применяют актинолизат и актиномицетную вакцину. Лекарственное вещество вводят внутримышечно или внутрикожно во внутреннюю поверхность предплечья 2 раза в неделю. Курс лечения составляет 20-25 инъекций и длится около 3 месяцев. После лечения проводится месячный перерыв, далее курс инъекций повторяют.
- Антибактериальная терапия. Необходима в случае присоединения вторичной инфекции. Перед назначением средств определяют чувствительность возбудителя и подбирают необходимый антибактериальный препарат. При лечении актиномикоза эффективны антибиотики нитрофуранового ряда. Антибактериальную терапию необходимо проводить не менее 10 дней.
- Дезинтиксикационная терапия. Показана при остром течении болезни, когда значительно повышается температура тела и выражена интоксикация организма. Коррекцию гемодинамических нарушений осуществляют с помощью инфузионной терапии – внутривенного введения растворов электролитов, препаратов сывороточного альбумина, плазмозамещающих коллоидных растворов.
- Стимулирующая терапия. Назначаются средства для повышения защитных сил организма – поливитамины, антигенные стимуляторы, аутогемотерапия. На область железы проводят физиотерапевтические процедуры – электрофорез, УВЧ, лазеротерапию.
Прогноз и профилактика
Прогноз актиномикоза слюнных желез благоприятный при своевременном выявлении и правильном лечении. К трудовой деятельности больные могут приступать после первого курса лечения. Второй и третий курс иммунотерапии можно пройти амбулаторно. В связи с риском рецидива пациенты находятся под диспансерным наблюдением челюстно-лицевого хирурга от 6 до 12 месяцев. Основной способ профилактики - это санация всех очагов инфекции в ЧЛО, лечение заболеваний зубов, устранение риногенных, тонзилогенных и отогенных воспалительных процессов. Необходимо лечение хронических заболеваний, укрепление иммунной системы.
1. Хирургическая стоматология. Воспалительные и дистрофические заболевания слюнных желез: учеб. пособие/ под ред. А. М. Панина - 2011.
Читайте также:

