Амебиаз кишечника что это
Обновлено: 18.04.2024
Амебиаз лёгких – это инфекционное заболевание, вызываемое простейшими микроорганизмами (дизентерийной амёбой), характеризующееся развитием воспаления и образованием абсцессов в лёгочной ткани. Проявляется одышкой, кашлем с кровянистой мокротой, лихорадкой и болями в грудной клетке. Диагноз выставляется на основании данных лучевого исследования, обнаружения возбудителя лабораторными методами. При амебиазе назначается консервативная терапия препаратами с антипротозойной активностью, антибактериальными средствами. При формировании хронических абсцессов лёгких, эмпиеме плевры выполняется оперативное лечение.
МКБ-10
Общие сведения
Амебиаз лёгких нечасто встречается как самостоятельная патология и обычно является осложнением более распространённой кишечной формы заболевания. Единичные случаи легочных поражений наблюдаются повсеместно. Заболеваемость значительно выше в условиях субтропического и тропического климата. Инфекция регистрируется круглогодично, в жаркое время года количество заболевших несколько увеличивается. Основную массу пациентов составляют лица мужского пола в возрасте от 20 до 60 лет. Соотношение количества заболевших мужчин и женщин составляет 9:1. В группу риска по заболеваемости амебиазом входят лица с иммуносупрессией любой этиологии, в том числе, беременные и женщины в послеродовом периоде.

Причины
Амебиаз относится к протозойным антропонозным инфекциям. Возбудителем болезни является гистолитическая (дизентерийная) амёба, обладающая способностью существовать в вегетативных формах - большой вегетативной, тканевой, просветной и предцистной - и в виде цист. Инцистирование защищает амёбу от вредного внешнего воздействия. Пребывая в вегетативной форме, простейшие размножаются, распространяются по организму, формируя очаги в различных органах, в т. ч. в легких. Механизм передачи болезни – фекально-оральный. Источником инфекции является больной амебиазом или цистоноситель. Здоровый человек заражается через продукты питания, воду, предметы личного обихода. Возможен контактный способ инфицирования. Переносчиками цист нередко являются тараканы, мухи и некоторые другие насекомые.
Патогенез
Заражение происходит при заглатывании цист. Инцистированным дизентерийным амёбам не вредит кислая среда желудка. Они попадают в тонкий кишечник, где цисты преобразуются в предцистные и просветные вегетативные формы. В слепой кишке и восходящем отделе толстого кишечника простейшие активно размножаются. Они трансформируются в большую вегетативную форму, способную к передвижению и высвобождению ряда протеолитических ферментов. Благодаря этим способностям большая вегетативная амёба внедряется в стенку кишечника, где в дальнейшем персистирует в виде тканевой формы. Лимфогенным или гематогенным путём такая вегетативная форма попадает в дыхательную систему и вызывает лёгочный амебиаз. Поражение лёгких также развивается в случае прорыва амёбного абсцесса печени в плевральную полость.
При патоморфологическом исследовании выявляются множественные участки инфильтрации и абсцессы в альвеолярной ткани. Чаще поражается нижняя доля правого лёгкого. В центре амёбного абсцесса имеется участок некроза лёгочной ткани желатиноподобной консистенции. По периферии располагается зона перифокального воспаления. В некротизированной части можно обнаружить возбудителя болезни. В плевральной полости выявляется экссудат, нередко гнойного характера.
Симптомы амебиаза лёгких
Нередко присутствуют признаки поражения верхних дыхательных путей, явления язвенного глоссита. Больного беспокоят усиливающиеся при дыхании и кашле загрудинные боли, осиплость голоса, дискомфорт и чувство жжения в ротовой полости. На языке имеются многочисленные покрытые белым налётом язвочки. После удаления налёта такие язвы легко кровоточат. Изредка при лимфо – или гематогенном заносе дизентерийных амёб нарушение функции органов дыхания возникает на фоне полного здоровья. Появляются симптомы вялотекущей очаговой бронхопневмонии. Возникает стойкий субфебрилитет, кашель со слизистой или кровянисто-слизистой мокротой, умеренная одышка.
Осложнения
При отсутствии соответствующего лечения на месте очагов лёгочного воспаления формируются хронические абсцессы. Дренирование лёгочных и поддиафрагмальных абсцессов в полость плевры является причиной эмпиемы или пиопневмотораса. Очень часто формируются бронхиальные свищи (бронхо-плевральные, бронхо-печёночные), утяжеляющие течение основного заболевания. Их существование может привести к развитию сепсиса, тяжёлого аррозивного кровотечения, амилоидоза. Лёгочный амебиаз нередко осложняется возникновением перикардита с последующей тампонадой сердца.
Диагностика
Диагностируют амебиаз врачи-инфекционисты. Пациенты с лёгочными проявлениями заболевания нуждаются в консультации пульмонолога и торакального хирурга. При опросе уточняется наличие диареи в анамнезе, пребывание в регионах с жарким климатом, возможность контакта с больными амёбной дизентерией. Для подтверждения диагноза выполняются следующие диагностические мероприятия:
- Физикальное исследование. Перкуссия грудной клетки помогает выявить участки резкого притупления перкуторного звука в проекции скопления экссудата или уплотнения лёгочной ткани. Там же выслушивается ослабление дыхания, вплоть до полного отсутствия дыхательных шумов. При аускультации также можно выслушать крепитацию, сухие и разнокалиберные влажные хрипы.
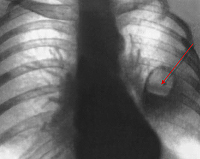
- Рентгенография. В зависимости от путей распространения инфекции и длительности течения на рентгенограммах легких выявляются разнообразные симптомы. Определяются зоны инфильтрации лёгочной ткани и абсцессы с полостью деструкции и горизонтальным уровнем жидкости. Гомогенное затенение в нижнем лёгочном поле с косой линией Дамуазо свидетельствует о наличии плеврального выпота. Нередко наблюдаются частичная релаксация правого купола диафрагмы, а также признаки пиопневмоторакса.
- Лабораторные анализы. В анализе крови выявляется лейкоцитоз, левый сдвиг лейкоцитарной формулы, ускорение СОЭ, повышение острофазовых показателей. При исследовании мокроты, плеврального экссудата иногда обнаруживаются тканевые формы дизентерийной амёбы. В целях диагностики используются серологические реакции (ИФА, реакция связывания комплемента, РНГА).
Лёгочный амебиаз необходимо дифференцировать с туберкулёзными изменениями, злокачественными новообразованиями органов дыхания, гнойно-деструктивными процессами в лёгких. Таких пациентов консультируют фтизиатры и онкологи. Нередко окончательный диагноз устанавливается только при исследовании патологического материала после хирургического вмешательства.
Лечение амебиаза лёгких
Ведение пациентов с амебиазом любой локализации осуществляет врач-инфекционист. Все больные с внекишечными проявлениями нуждаются в специализированной стационарной помощи. Пациенты с тяжёлыми осложнениями госпитализируются в реанимационное отделение. На начальных стадиях лёгочный амебиаз поддаётся консервативной терапии. Используются следующие основные группы лекарственных средств:
- Амебицидные препараты. Назначаются тканевые и универсальные противоамёбные средства. Широко применяемый в терапии амебиаза солянокислый эметин обладает высоким амебицидным действием в отношении тканевых вегетативных форм, может использоваться в режиме монотерапии. Его недостатком является выраженное токсическое действие на человеческий организм. Предпочтительнее назначать менее токсичные средства или их комбинации. В настоящее время препаратом выбора является метронидазол.
- Антибиотики. Антибиотики тетрациклинового ряда назначаются при наличии сопутствующих кишечных проявлений болезни для изменения состава микробиоты. Присоединение вторичной бактериальной инфекции при гнойной деструкции лёгкого, эмпиеме плевры является показанием для добавления в схему лечения антибактериальных препаратов широкого спектра действия.
Пациенты с хроническими лёгочными абсцессами, эмпиемой плевры, бронхоплевральными и печёночно-легочными фистулами нуждаются в хирургическом лечении. Выполняется экономная резекция лёгкого, лобэктомия или пульмонэктомия. Объём операции зависит от распространённости патологического процесса. При эмпиеме осуществляется дренирование плевральной полости, плеврэктомия с декортикацией.
Прогноз и профилактика
Диагностированный на раннем этапе амебиаз лёгких хорошо поддаётся консервативному лечению. Исход заболевания в этом случае обычно благоприятный. При присоединении лёгочных и внелёгочных осложнений прогноз становится серьёзным. Без своевременного хирургического вмешательства амебиаз, осложнённый пиопневмотораксом, перикардитом, лёгочным кровотечением, заканчивается летально. Индивидуальная профилактика сводится к строгому соблюдению правил личной гигиены. Общественные профилактические мероприятия направлены на своевременное выявление и лечение заболевших, санитарный контроль качества питьевой воды, продуктов питания.
1. Амебиаз: клиника, диагностика, лечение/ Бронштейн А.М., Малышев Н.А., Лучшев В.И.// Клиническая микробиология и антимикробная химиотерапия. - 2001 - №3 - Т.3.
2. Амебиаз: клинические проявления, диагностика, терапия/ Малый В.П., Волобуева О.В., Лядова Т.И.// Международный медицинский журнал. - 2008 - №2.
Амебиаз у детей — это протозойная инвазия, вызванная патогенными штаммами Entamoeba histolytica и характеризующаяся воспалительно-язвенными поражениями кишечника, осложнениями со стороны других органов. Заболевание проявляется схваткообразными болями в животе, многократным стулом со слизисто-кровянистыми примесями, интоксикационным синдромом. Для диагностики инфекции выполняют микроскопию кала, серологические реакции, инструментальную визуализацию брюшной полости (УЗИ, колоноскопия). Лечение включает этиотропные противопротозойные препараты, симптоматические средства, пробиотики.
МКБ-10

Общие сведения
По данным ВОЗ, амебиазом заражены около 10% детей, причем большинство из них проживают в эндемичных регионах: Индии, Южной и Западной Африке, Центральной Америке. В России эндемичными областями являются Приморье, Закавказье. В последние годы эпидемиологическая ситуация ухудшается, что связано с завозом амебиаза путешественниками, мигрантами, беженцами. Инфицирование амебами возможно во всех возрастных группах, но чаще заражаются дети старше 5 лет.

Причины
Возбудителем амебиаза является дизентерийная амеба — Entamoeba histolytica, которая принадлежит к типу Sacromastigophora, отряду Amoebidae. Одноклеточный микроорганизм не имеет прочной клеточной стенки, произвольно изменяет форму клетки, активно передвигается с помощью ложноножек. Возбудитель имеет 3 формы: тканевую, которая живет в паренхиме внутренних органов, просветную, обитающую в кишечнике, и цисты, окруженные защитной оболочкой.
Заражение детей амебиазом имеет фекально-оральный механизм. Основным фактором передачи являются пищевые продукты, особенно овощи и фрукты, которые были плохо помыты и не прошли термическую обработку. Реже источником инвазии становится вода из неизвестных источников, предметы домашнего обихода (посуда, дверные ручки, белье), на которых могут оставаться цисты возбудителя. Передаче амебиаза способствуют тараканы и мухи, которые распространяют цисты на своих лапах.
Патогенез
Ребенок заражается при попадании в кишечник зрелых цист амебы, из которых после разрушения оболочки выходит 4 одноядерных микроорганизма. Они начинают размножаться, используя ресурсы тела хозяина, и трансформируются в малые просветные формы (Entamoeba histolytica forma minuta). Они не патогенны, могут длительное время существовать в ободочной кишке без клинических симптомов.
Классический амебиаз у детей развивается при превращении малой просветной амебы в эритрофаг — Entamoeba histolytica forma magna. Возбудители вырабатывают факторы патогенности цистолизины, разрушающие наружный эпителиальный слой кишечной стенки. В результате образуются язвы, отдельные участки некроза, которые со временем расширяются. Амебы обычно локализованы на границе здоровой и пораженной ткани, они также проникают в толщу стенки кишечника.
У зараженных детей при длительном существовании амебиаза формируется иммунная защита. При паразитировании возбудителя в кишечнике образуются местные антитела IgA против белка лектина, а после проникновения амебы в кровоток синтезируются защитные иммуноглобулины M, G. Клеточный иммунитет представлен макрофагами, натуральными киллерами, которые предупреждают реинфицирование у ребенка, перенесшего амебиаз.
Классификация
В детской инфектологии существует несколько подходов к систематизации болезни. По клиническим особенностям выделяют типичные формы (поражение кишечника), атипичные (латентное течение), молниеносный вариант амебиаза. По характеру течения бывает острый (до 3 месяцев), хронический рецидивирующий или непрерывно рецидивирующий варианты. Согласно классификации ВОЗ, выделяют следующие варианты:
- Бессимптомная инфекция — носительство малой вегетативной формы амебы в толстом кишечнике.
- Манифестная инфекция:
- кишечный амебиаз — амебная дизентерия, амебный колит;
- внекишечный амебиаз — печеночный, легочный, церебральный.
Симптомы амебиаза у детей
До 90% инфицированных детей являются здоровыми бессимптомными носителями амеб, поскольку в их кишечнике паразитируют непатогенные малые формы. Оставшиеся 10% зараженных сталкиваются с классическим инвазивным амебиазом. Инкубационный период для дизентерийной амебы составляет от 1-2 недель до нескольких месяцев. Манифестация заболевания провоцируется снижением иммунитета, действием экзогенных неблагоприятных факторов.
При внекишечной амебиазе, преимущественно проявляющемся поражением печени, ребенок испытывает сильную болезненность в правой подвздошной зоне. Болевой синдром усиливается во время глубокого дыхания, кашля, при резких движениях. Для амебного абсцесса характерны гектическая лихорадка, интоксикация, реже отмечается желтуха. При поражении легочной ткани появляется влажный кашель, болевые ощущения в грудной клетке, кровохарканье.
Осложнения
Язвенный дефект кишки при амебиазе в 3-5% случаев распространяется вглубь стенки, поражая все ее слои и вызывая перфорацию кишечника. Возникает риск начала калового перитонита, появления перитонеальных спаек. При заживлении дефектов у детей формируются рубцы, которые нарушают пассаж пищи по ЖКТ, провоцируют кишечную непроходимость. При длительно существующем нелеченом амебиазе развиваются амебомы — доброкачественные опухолевидные образования.
Распространение возбудителя по кровеносному руслу чревато вторичными септическими очагами в печени, легких, головном мозге, что встречается у 5-7% пациентов. Крайне редко абсцессы формируются в почках, поджелудочной железе. У детей первых лет жизни есть риск развития молниеносной формы амебиаза, сопровождающейся множественным некротическим поражением кишечника, массивной интоксикацией. Без лечения такой вариант заканчивается смертью ребенка.
Диагностика
При обследовании больного детский инфекционист пальпирует живот, определяет зоны болезненности, проверяет перитонеальные симптомы. Специалист оценивает тургор кожи, состояние слизистых оболочек, осматривает родничок у маленьких детей, что необходимо для исключения обезвоживания на фоне длительной диареи. Для верификации диагноза амебиаза проводятся следующие диагностические методы:
- УЗИ органов брюшной полости. При ультразвуковой диагностике врач оценивает размеры печени, определяет локальные изменения, указывающие на абсцесс. Обследование кишечника позволяет обнаружить неспецифические признаки воспаления, дефекты кишечной стенки.
- Колоноскопия. Эндоскопическая визуализация выполняется по строгим показаниям, чтобы диагностировать тяжелые некротические дефекты слизистой, произвести дифференциальную диагностику с другими язвенно-воспалительными дефектами толстого кишечника.
- Микроскопия кала. Выявление цист с 4 ядрами и больших вегетативных форм амебы является 100% подтверждением диагноза. Для получения достоверных результатов исследуют свежий кал, собранный не позже, чем 20-30 минут назад. При необходимости осуществляется микроскопия содержимого кишечных язв (после колоноскопии).
- Современные лабораторные методы. Обнаружение титра антител к амебе на уровне свыше 1:80 показательно при внекишечных формах амебиаза, когда сложно выявить цисты в кале. Исследование делается методом РНИФ, ИФА с парными сыворотками с интервалом от 2 до 3 недель. Также для точной диагностики Entamoeba histolytica исследуют кал методом ПЦР.
Лечение амебиаза у детей
Консервативная терапия
Лечение амебиаза в детском возрасте начинается с диеты: строгие ограничения в первые дни болезни с постепенным расширением меню до стола 4 по Певзнеру по мере нормализации стула. На время активного цистовыделения ребенка изолируют дома либо в инфекционном стационаре, чтобы прервать эпидемическую цепочку заражений. При инфицировании амебами проводятся:
- Этиотропная терапия. Для эрадикации возбудителя рекомендованы специфические противопротозойные средства из группы 5-нитроимидазолов. Системные тканевые амебициды эффективны при амебной дизентерии, внекишечной локализации поражения.
- Симптоматическое лечение. Для улучшения состояния инфицированных детей показаны жаропонижающие, анальгетики, спазмолитики. Для коррекции водно-электролитного баланса используют инфузионные кристаллоидные растворы. Сенсибилизацию организма при амебиазе устраняют антигистаминными средствами.
- Восстановительная терапия. По окончании приема этиотропных лекарств необходимо нормализовать кишечную микрофлору, избавиться от дисбактериоза. С этой целью назначают пробиотики, пребиотики, добавляют в диету обогащенные лакто- и бифидобактериями молочные продукты.
Хирургическое лечение
Помощь детских хирургов требуется при внекишечных локализациях амебиаза, выявлении у детей осложнений. Абсцессы печени и легких пунктируют под контролем УЗИ либо вскрывают открытым доступом. При обширном поражении кишечной стенки показана резекция поврежденного участка с наложением анастомоза или колостомы. При перитоните, разрыве абсцесса проводится неотложная лапаротомия для санации брюшной полости.
Прогноз и профилактика
Полное выздоровление от амебиаза происходит у детей, которым вовремя было начато этиотропное лечение. При позднем обращении или неадекватном подборе препаратов возможны осложнения, однако смертельные случаи в развитых странах встречаются редко. После излечения кишечной формы ребенок подлежит диспансерному наблюдению в течение полугода, внекишечной — на протяжении 12 месяцев, оперативного лечения — до 2-3 лет.
Профилактика амебиаза включает противоэпидемические меры: раннее выявление и изоляцию больного ребенка, тщательную дезинфекцию и соблюдение гигиенических требований лицами, которые осуществляют уход. Контактные лица подлежат обследованию на бессимптомное цистоносительство. Превентивные меры на общегосударственном уровне включают охрану окружающей среды от фекального загрязнения, борьбу с насекомыми-переносчиками.
1. Возрастные особенности кишечного амебиаза/ Г.А. Харченко, О.Г. Кимирилова// Российский вестник перинатологии и педиатрии. — 2018.
Что такое лямблиоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Лямблиоз — это острое и хроническое паразитарное заболевание человека в виде манифестных форм или носительства, вызываемое кишечными лямблиями, которые колонизируют слизистую оболочку преимущественно тонкого кишечника, нарушают процессы пристеночного пищеварения и способствуют развитию и усугублению поражения желудочно-кишечного тракта и других заболеваний.
Этиология
Возбудитель — лямблия. Данный род паразитов включает в себя шесть типов, но заболевание человека вызывает только один тип — кишечная лямблия (Giardia duodenalis, Giardia lamblia, Giardia intestinalis). Это жгутиковое микроскопическое простейшее, впервые описанное чешским медиком-анатомом Д.Ф. Лямблем в 1859 году. Оно имеет до восьми генетических подтипов, но для человека патогенны только А и В (также имеют подтипы).
Вид — Giardia lamblia
Возбудитель лямблиоза (кишечная лямблия) существует в виде двух жизненных форм:
- вегетативная (трофозоиты) — стадия активного размножения внутри организма;
- цистная — образуется при неблагоприятных условиях среды.
Трофозоиты — это анаэробные, грушевидные микроорганизмы размерами 9-18 мкм. Они обитают в верхних отделах тонкого кишечника. Подвижны (имеют характерное движение в виде вращения вокруг продольной оси — боковое движение), тело спереди расширено и закруглено, сзади сужено и заострено. Имеют в составе два ядра (между ними пролегают опорные нити — аксостили) и парные органоиды — четыре жгутика и два медиальных тела.
Трофозоиты не имеют цитостома — органа заглатывания пищи и пищеварительной вакуоли, поэтому они всасывают пищу, переваренную хозяином (в основном, углеводы), всей поверхностью тела. Это называется осмотическим питанием.
Как выглядят лямблии:
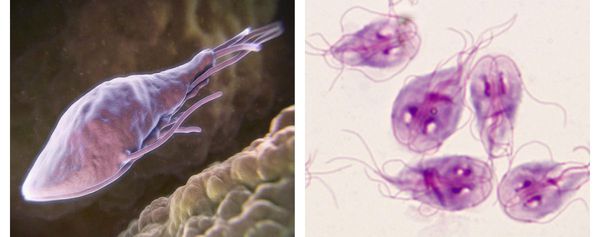
В передней их трети тела расположен присасывательный диск в виде специального углубления. С его помощью лямблии прикрепляются к ворсинкам слизистой оболочки тонкого кишечника. Цитоплазматическая мембрана задней поверхности имеет по краям булавовидные выросты, что также создаёт дополнительную прикрепляющую составляющую.
Размножаются путём продольного деления. Слабо устойчивы в условиях окружающей среды при покидании организма хозяина: при комнатной температуре даже в отсутствии агрессивных факторов быстро погибают.
Цистная форма неподвижна. Паразиты имеют овальную форму, лишены свободных жгутиков (сложно свёрнутые), их размеры достигают 10-14 мкм, окружены толстой, несколько отделённой от тела оболочкой (данная особенность имеет значение при распознавании вида).
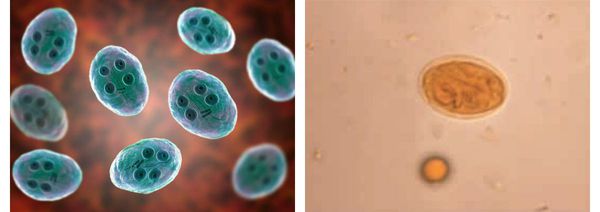
Зрелые цисты внутри имеют четыре ядра, незрелые — два ядра. Образуются в нижних отделах кишечника в процессе выхода из организма с фекалиями. Очень устойчивы во внешней среде: могут сохраняться месяцами в воде при температуре 4-20°C, при хорошей влажности способны сохраняться на контаминированных (обсеменённых) продуктах питания до недели. При кипячении цисты погибают мгновенно, а при высушивании и низкой влажности гибель наступает в течении суток. Устойчивы к бытовому хлорированию воды, действию щелочей и кислот, ультрафиолетовому излучению. Низкие температуры переносит относительно хорошо, но при этом снижая свою жизнеспособность. [1] [3] [6] [9]
Эпидемиология
Распространение заболевания повсеместное, преимущественно в странах с влажным тёплым климатом. Только официально выявляемые случаи в России приближаются к 150 тысячам в год.
Сезонность выражена неярко, некоторый всплеск заболеваемости отмечается в тёплое время года. Возрастной состав больных склоняется в сторону детей.
Источник заражения — люди (больные различными формами лямблиоза и паразитоносители), причём наибольшая заразность наблюдается в подостром периоде заболевания, когда в 1 г фекалий может содержаться до нескольких десятков миллионов цист. Лямблии животных (нечеловеческие типы паразитов) не имеют доказательной базы в плане распространения и заражения человека.
Факторами передачи паразитов выступает загрязнённая цистами термически не обработанная питьевая вода, пища, грязные руки (возможна прямая передача от человека к человеку). Определённую роль в передаче лямблий играют насекомые (тараканы, мухи) и животные (собаки, кошки) — они являются механическими переносчиками (паразиты располагаются на их теле, шерсти, лапках, транзитом в кишечнике).
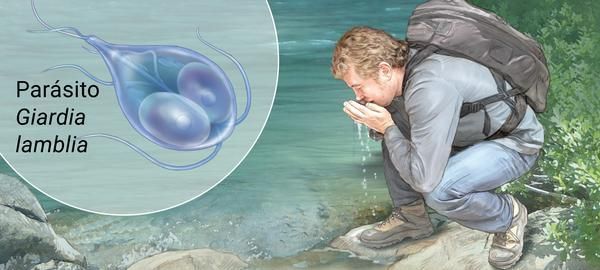
Механизм передачи — фекально-оральный (водный, пищевой и контактно-бытовой пути). Наиболее часто передача осуществляется:
- через водопроводную воду;
- при употреблении плохо промытых зелени и овощей (или промытых под водопроводной водой без последующей термической обработки);
- при нарушении правил санитарной гигиены, особенно в детских коллективах.
Доза заражения — от 10 до 100 цист (в зависимости от индивидуальных свойств иммунной реактивности кишечника). Возможны случаи невосприимчивости к паразитам: цисты лямблий, встречая агрессивно настроенную среду кишечника, проходят транзитом и выделяются в окружающую среду в неизменённом виде.
Иммунитет после лямблиоза нестойкий и ненапряжёный, возможно повторное заражение. Повышенный риск заболевания имеют лица с патологией иммунитета кишечника и дефицитом IgA. [2] [3] [5] [8] [10]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы лямблиоза
Инкубационный период длится от нескольких дней до месяца и более. Чаще всего при заболевании не наблюдается вообще никаких клинических проявлений, особенно у взрослых.
К основным возможным симптомам лямблиоза относятся:
- Симптомы интоксикации и вегетативных изменений — повышенная утомляемость, плаксивость, раздражительность, нарушение ритма сна, головокружения, аритмии, субфебриллитет и другие.
- Симптомы поражения ЖКТ — дискомфорт и боли различной интенсивности и характера в различных отделах живота, тошнота, снижение аппетита, появление чувства горечи во рту, нарушения стула (запоры и поносы), налёт на языке и неприятный запах изо рта, снижение массы тела и другое.
- Симптомы поражения кожи — аллергические высыпания различного характера и локализации, атопический дерматит, бледность и шероховатость кожи, повышенная сухость покровов, хейлит (воспалительные изменения кожи губ и их слизистой), заеды (трещинки в уголках рта), нетипичное/неконтролируемое течение хронических патологий кожи.
- Усиление развития и обострения заболеваний, прямо не связанных с лямблиозом — бронхиальная астма, псевдоаллергические явления, гастриты, язвы желудка и двенадцатиперстной кишки, холецистит, неспецифический язвенный колит, артриты и другое.
- Симптомы мальабсорбции (потери питательных веществ) — авитаминозы, отставание в физическом и умственном развитии, дистрофия (эти проявления более характерны для детей).
Лямблиоз у детей
Как правило, у детей первыми симптомами лямблиоза становится появление субфебрильной или фебрильной температуры (37,1–38,0°C или 38,0–39,0°C), болей в животе, тошноты, иногда рвоты, метеоризма, жидкого стула. Живот при этом болезнен, вздут, урчит по ходу кишечника. Грудные дети становятся беспокойными, кричат, нарушается сон, симптомы лямблиоза усиливаются во время и после кормления, возможно появление аллергодерматозов и опрелостей. В динамике при отсутствии лечения это может приводить к нарушению роста и психоэмоционального развития, частым простудным или аллергическим заболеваниям, развитию хронических проблем органов ЖКТ.
У детей более позднего возраста и взрослых яркие симптомы лямблиоза наблюдаются редко — на первый план выходит постепенное развитие диспепсических явлений со стороны ЖКТ умеренного характера:
- метеоризм;
- дискомфорт и боли в животе преимущественно в околопупочной области и правом подреберье;
- нарушения стула в различных сочетаниях;
- появление налёта на языке;
- иногда горечь во рту и кожные проявления (усиление выраженности угревой сыпи, хронических полиэтиологических заболеваний, например, псориаза и дерматитов);
- возможны вегетативные расстройства, головные боли, головокружения, неустойчивость артериального давления, повышения температуры тела, чувствительность лимфоузлов.
Лямблиоз у беременных
Лямблиоз у беременных не имеет каких-либо специфичных отличий от лямблиоза у остальных людей, но может приводить к повышению риска развития у беременной В-12 дефицитной анемии и снижению веса плода (гипотрофии). [1] [3] [5] [7] [10]
Патогенез лямблиоза
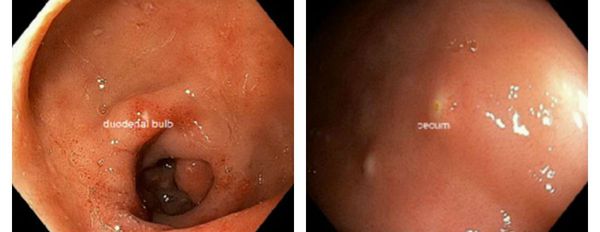
Характерен так называемый "симптом манной крупы" — белёсые полусферические выбухания слизистой оболочки двенадцатиперстной кишки, представляющие собой зоны очагового отёка со скоплением увеличенного количества лейкоцитов.
Посредством механического раздражения и выделения паразитами продуктов жизнедеятельности (токсическое влияние) происходит стимуляция образования слизи, повышение регенераторной функции кишечника, нарушение выработки факторов нейрогуморальной регуляции пищеварения (холецистоцикин и других) и двигательной активности гепатогастродуоденальной области. Это ведёт к дезорганизации висцеро-висцеральных связей области двенадцатиперстной кишки, поджелудочной железы и желчевыводящей системы, а также к нарушению функционирования органов ЖКТ, нарушению микробиоценоза кишечника, активизации анаэробной флоры, расстройствам расщепления и всасывания белков, жиров, углеводов, витаминов и микроэлементов.
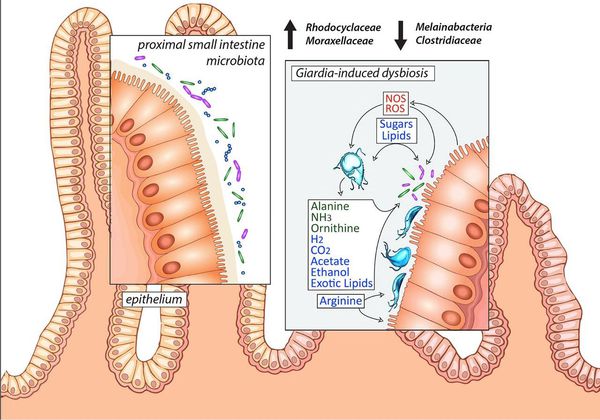
Возникает воспаление слизистой кишечника по типу реакций гиперчувствительности замедленного типа, происходит воздействие на иммунорегуляторные белки (мимикрия), снижение выработки иммуноглобулинов (в частности IgA) из-за нарушения всасывания белков и снижение фагоцитарной активности. Всё это в совокупности со всасываемыми продуктами жизнедеятельности лямблий становится причиной истощения иммунной системы (как кишечника, так и общего иммунитета), развития хронического поражения кишечника, провоцирует длительное обострение имеющихся хронических заболеваний и усугубление ряда аллергозависимых дерматозов. [1] [4] [7] [8]
Классификация и стадии развития лямблиоза
По клинической форме лямблиоз бывает:
- бессимптомным (носительство);
- кишечным — преимущественно симптомы кишечной формы, но можгут быть и гастритические проявления (дискомфорт в животе, неустойчивый стул, тошнота);
- билиарно-панкреатическим (рефлекторный) — дискомфорт в эпигастрии и правом подреберье, привкус горечи во рту, повышенная частота развития плохо контролируемых гастродуоденитов и панкреатитов;
- астено-невротическим — слабость, вялость, повышенная утомляемость, раздражительность, эмоциональная неустойчивость;
- токсико-аллергическим — периодические высыпания на теле, обострение хронических кожных заболеваний и бронхиальной астмы, эозинофилия;
- смешанным.
Течение лямблиоза бывает трёх типов:
- острым — до одного месяца;
- подострым — 1-3 месяца;
- хроническим — более трёх месяцев.
По наличию осложнений лямблиоз бывает:
Выделяют три степени заболевания:
Осложнения лямблиоза
Возможны специфические и неспецифические осложнения лямблиоза.
К специфическим относятся:
-
— зудящие обширные высыпания на теле;
- отёк Квинке — выраженный отёк подкожной клетчатки, иногда сопровождающийся зудоим и чувством удушья;
- офтальмопатия — нарушения восприятия органом зрения;
- артрит — дискомфорт и боли в суставах;
- гипокалиемическая миопатия — слабость определённых групп мышц.
К неспецифическим осложнениям относятся:
- наслоение интеркуррентных заболеваний (вторичная флора);
- белково энергетическая недостаточность (гипо- и авитаминоз, снижение веса, анемия и другие). [1][2][8][10]
Диагностика лямблиоза
Лабораторная диагностика лямблиоза включает в себя:
- Клинический анализ крови — в остром периоде наблюдается эозинофилия, базофилия и повышение СОЭ; в последующие периоды — умеренная эозинофилия или нормальное значение эозинофилов, иногда незначительная базофилия.
- Биохимический анализ крови — иногда отмечается повышение уровня общего билирубина и амилазы.
- Копроовоскопическое исследование кала — "золотой стандарт" диагностики. Оно позволяет выявить цисты (наиболее часто) и вегетативные формы лямблий (в редких случаях). В виду прерывистого цистообразования показано неоднократное исследование с некоторым интервалом (семь дней). Существует широко распространённое заблуждение о том, что кал нужно сдавать "тёплым" (свежим). На самом деле, в этом нет никакой необходимости. Так как данное исследование предполагает обнаружение цист лямблий, которые очень устойчивы во внешней среде, период от дефекации до исследования никоим образом не влияет на информативность результата анализа.
- Иммунохроматографический метод и ПЦР-диагностика кала (выявление антигенов и нуклеиновых кислот паразита) — имеет хорошую информативность и вполне может применяться в комплексе с другими методами исследований.
- ИФА-диагностика — малоинформативное исследование, так как локализация лямблий в просвете кишечника не создаёт условий для полноценного иммунного ответа, который наблюдается в основном у детей при остром заболевании, что создаёт значительное число ошибочных результатов как гипо-, так и гирпедиагностики.
- Дуоденальное зондирование (выявление вегетативных форм лямблий в двенадцатиперстной кишке) — может применяться в сложных диагностических случаях и при подозрении на коинвазирование (например, описторхами при описторхозе).
- УЗИ органов брюшной полости и ФГДС — позволяют выявить признаки нарушения моторики гепатобилиарной области. [2][3][5][6][9]
Дифференциальная диагностика предполагает исключение следующих заболеваний:
- паразитарные заболевания другой этиологии (как кишечной, так и внекишечной локализации);
- хронический гастродуоденит (симптомосходная симптоматика);
- кишечные инфекции (сальмонеллёз, дизентерия, ротавирус и другие);
- дисбиоз кишечника (сборное понятие, характеризующееся неустойчивостью стула, дискомфортом в животе различного характера, снижением веса и другими симптомами). [1][5][9]
Лечение лямблиоза
Лечение острой формы лямблиоза, которая возникает в основном у детей, должно осуществляться в стационаре и включать в первую очередь дезинтоксикационную и дегидратационную терапию, а также щадящее питание.
Медикаментозная терапия
При подтверждении диагноза проводится этиотропное лечение одним из противолямблиозных препаратов (нитрогруппа) в сочетании с желчегонными средствами, и лекарствами, улучшающими микрофлору кишечника.
При длительном хроническом течении в виду персистирующей колонизации лямблиями слизистой оболочки тонкого кишечника и местным иммунодефицитом курс лечения должен быть комплексным, включающим:
- диета (потреблять меньше углеводов);
- средства этиотропного воздействия (химиопрепарат);
- приём желчегонных препаратов;
- иммунотерапию (усиление фагоцитоза и восполнение дефицита IgA);
- устранение дисбиоза кишечника (пробиотики).
К сожалению, в последнее время всё чаще встречаются штаммы лямблий, устойчивых к различным видам противопаразитарной терапии, поэтому средняя вероятность успешной эрадикационного лечения не превышает 85%.
Гигиена при лечении лямблиоза
Лямблиоз редко передаётся между членами семьи, если соблюдать простейшие гигиенические правила: мыть руки после посещения уборной, перед едой и после контакта с животными.
Лечение народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Без адекватного лечения лямблиоз может привести к различным осложнениям: крапивнице, отёку Квинке, нарушениям зрения, артриту и слабости мышц.
Лечение лямблиоза у детей
Новорождённых от лямблиоза, как правило, не лечат, так как нет подходящих препаратов. В основном рекомендуется улучшать микрофлору и работу кишечника.
Детей старшего возраста лечат так же, как и взрослых, но подбирают необходимую дозировку и форму препарата.
Лечение лямблиоза у беременных
Беременным лечение, как правило, противопоказано (потенциальный вред препаратов превышает пользу от лечения), в основном предпочтение отдаётся улучшению флоры и работы кишечника.
Контроль излеченности
После курса лечения проводится паразитологический контроль методом копроовоскопии или ПЦР не ранее двух недель после завершения курса лечения длительностью в три месяца со сдачей анализа раз в месяц. [1] [3] [4] [5]
Прогноз. Профилактика
При назначении адекватного лечения прогноз благоприятен, осложнения редки.
Специфической профилактики не разработано. Основной упор следует делать на меры соблюдения санитарных норм:
Что такое дизентерия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Шигеллёзы, или дизентерия — это группа острых/хронических заболеваний, вызываемых бактериями рода Шигелла, которые поражают желудочно-кишечный тракт (преимущественно дистальный отдел толстой кишки). Манифестные формы (клиническая картина) дизентерии: синдром общей инфекционной интоксикации, синдром поражения желудочно-кишечного тракта (дистальный колит), синдром обезвоживания. При отсутствии адекватного лечения приводит к серьёзным осложнениям и хронизации.
Возбудитель дизентерии
семейство — кишечные бактерии (Enterobacteriaceae)
род — Шигелла (Shigella)
виды — 4 основных:
- Dysenteriae (серовары — шигелла Григорьева-Шига, Штутцера-Шмитца, Ларджа-Сакса);
- Flexneri (Флекснера);
- Boydii (Боудии);
- Sonnei (Зонне).
Являются факультативно-анаэробными (способны существовать как при наличии, так и при отсутствии кислорода), граммотрицательными, неподвижными палочками. Хорошо растут на обычных питательных средах.
Имеют О-антиген (серологическая специфичность) и К-антиген (оболочечная структура). Клеточная стенка частично состоит из эндотоксина (липополисахарида), высвобождающегося при гибели микроорганизма. Бактерии вида Shigella Dysenteriae серовара Григорьева-Шига продуцируют высокоактивный цитотоксин, который нарушает синтез белка рибосомами клеток кишечного эпителия. Цитотоксин в совокупности с энтеротоксином (усиливающим секрецию жидкости и солей в просвет кишки) и нейротоксином (оказывающим нейротоксическое действие на сплетения Ауэрбаха) образует экзотоксином — токсин, выделяемый в процессе жизнедеятельности шигелл (Цитотоксин + энтеротоксин + нейротоксин = экзотоксин). Также у данной группы микроорганизмов происходит выделение гемолизинов — веществ, разрушающих эндотелий капилляров и вызывающий ишемию в тканях кишечника).
Факторы патогенности шигелл (механизм приспособления бактерий):
- адгезия (прикрепление к слизистой оболочке кишечника);
- инвазия (проникновение в эпителиальные клетки слизистой оболочки толстого кишечника);
- токсинообразование;
- внутриклеточное размножение.
Тинкториальные свойства (особенности микроорганизмов при окрашивании): быстро изменяют чувствительность к антибактериальным препаратам. Характерна высокая выживаемость во внешней среде (в воде, почве и пище при комнатной температуре сохраняются до 14 дней, в канализационных стоках — до 30 дней, при благоприятных условиях могут быть жизнеспособны до 4 месяцев). Способны к размножению в пищевых продуктах. При воздействии УФО (ультрафиолетового облучения) погибают за 10 минут, в 1% феноле — за 30 минут, при кипячении — мгновенно.
Интересная особенность: чем выше ферментативная активность возбудителя дизентерии, тем ниже вирулентность (минимальная доза возбудителя, способная заразить человека) и наоборот. [3] [6]
Эпидемиология
Антропоноз (повсеместное распространение).
Источник инфекции — человек (больной, носитель и лица с субклинической формой заболевания).
Минимальная инфицирующая доза для бактерии Григорьева-Шига — 10 микробных тел в 1 грамме вещества, для Флекснера — 10 2 бактерий, для Зонне — от 10 7 .
Длительное время в РФ превалировали случаи заражения, вызванные шигеллой Флекснера 2а, однако в настоящее время ввиду широкого развития туризма длительного преобладания какой-либо формы нет.
Механизм передачи — фекально-оральный (пищевой, водный, контактно-бытовой), из них преимущественно:
- Григорьева-Шига (контактно-бытовой путь);
- Зонне (с молоком и молочными продуктами);
- Флекснера (водный путь);
- Дизентериа (пищевой путь).
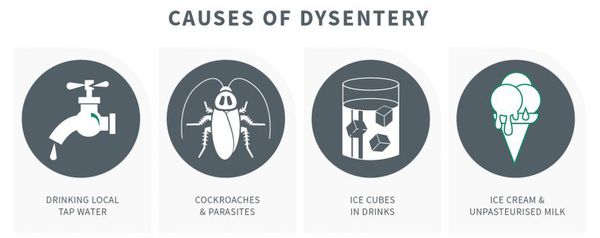
Наибольшую опасность представляют работники питания и водоснабжения. Больные заразны с начала болезни (конца инкубационного периода) и до трёх недель болезни.
Иммунитет непродолжителен и моноспецифичен (вырабатывается только к одному серотипу, который вызвал заболевание). [1] [4] [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дизентерии
Инкубационный период — от 1 до 7 дней.
Начало заболевания острое (развитие основных синдромов наблюдается в первые сутки заболевания), характерна лихорадка постоянного типа.
Читайте также:

