Анаэробная инфекция при мастите
Обновлено: 22.04.2024
Одно из самых частых осложнений , с которым сталкивается женщина в послеродовой период- это мастит или воспаление тканей молочной железы. В последние годы частота этого заболевания колеблется от 1% до 16%. Появляется мастит чаще всего у первородящих женщин в период кормления ребенка на 2-3 неделе после родов, главным образом после выписки из стационара. Причиной является инфекция (золотистый стафилококк), которая , как правило, заносится через трещины сосков или молочные протоки. Если вовремя не обратить на это внимание, инфекция начинает распространяться по молочным ходам и кровеносным сосудам дальше на всю железу.
Для лечения мастита важно в первую очередь провести антибактериальную терапию. Для этого врачом подбирается антибиотик по результатам проведенных обследований, который будет наиболее эффективных для конкретного случая. При серозном мастите, например, антибиотики чаще всего вводят внутримышечно в течение 10 дней. В случаях интоксикации физиологические растворы вводятся внутривенным капельным путем. Врач также сможет проконсультировать насчет возможного действия препарата на ребенка в том случае, если женщина продолжает кормить малыша грудью. К тому же он расскажет про меры предосторожности, необходимые для снижения риска инфицирования ребенка. Насколько безопасно кормить грудью может решить только акушер-гинеколог или педиатр. Это зависит как от тяжести мастита, так и от ряда других факторов.
Не менее важным моментом является предотвращение застоя молока в пораженной железе. Для этого , по усмотрению врача, также могут использоваться антибиотики. Ограничивается количество потребляемой жидкости.
Для лечения мастита кроме антибиотиков помогают и народные средства. При застойных явлениях в молочных железах полезны регулярные компрессы. На грудь привязывают тертую морковь с мелко истолченными кусочками хозяйственного мыла или смазывают медом с печеным луком. При воспалении хорошо действует мумие в смеси с молоком. Пьется по 0,3г 3-4 раза в день.
Если же воспаление перешло на более тяжелую стадию в случае гнойного или флегмонозного мастита, единственным методом лечения наравне с антибактериальной терапией будет хирургическое вмешательство. Это необходимая мера, так как предотвратить распространение воспалительных процессов можно в таком случае лишь вскрыв гнойник.
Защитить себя от столь неприятного заболевания и последующего лечения можно, соблюдая элементарные меры предосторожности. Правда, побеспокоиться стоит еще до беременности. Если беременность планируется, то самый лучший способ обезопасить свой организм от проблем в будущем- обследование на всевозможные инфекции. Гораздо проще вылечить их до родов, чем потом увидеть инфекционные проявления в цепочке осложнений. За 3 месяца до предполагаемой беременности врач может посоветовать курс поливитаминов для общего оздоровления организма. Важна также консультация врача по проведенным ранее операциям или тяжелым болезням. Если раньше были проблемы с молочной железой , необходимо показаться маммологу.
После родов к маститу может привести следующее:
-недостаточное соблюдение личной гигиены.
Мойте руки с мылом перед каждым кормлением или сцеживанием, каждый день мойте грудь с мылом или протирайте ее спиртом, но не соски. У ребенка есть иммунитет к микробам, поэтому такая излишняя предосторожность приведет только к раздражению нежной кожи сосков. Чтобы предотвратить появление трещин увлажняйте их перед каждым кормлением . Самый лучший для этого способ- витамин Е или масла облепихи и шиповника. После кормления сушите соски на воздухе 10-15 минут . Старайтесь менять бюстгальтер каждый день. При этом он не должен сдавливать молочные железы, натирать или раздражать кожу.
-неправильное прикладывание малыша к груди
Правильная поза во время кормления очень важна. Ребенок должен полностью захватывать сосок и околососковый кружок, чтобы сосок не повреждался и не трескался. Если все делать правильно, сама процедура будет менее болезненна, и риск попадания инфекции значительно снизится.
-нарушение в образовании молока
Для кормящей мамы важно кормить ребенка регулярно, при этом без больших промежутков времени между кормлениями. Лучший ориентир- требование самого малыша. В первое время ребенок просит грудь достаточно часто (через каждый час), потом постепенно интервал между кормлением увеличивается. Если они становятся через чур большими, молоко в груди может начать застаиваться, что в дальнейшем станет причиной болезни. Поэтому ребенку сначала предлагают ту грудь, в которой осталось больше молока после последнего вскармливания. То есть необходимо контролировать, чтобы из обои молочных желез выходило равномерное количество молока для предотвращения лактостаза.
-ослабленный иммунитет
Здоровый образ жизни для беременной женщины особенно актуален. А это значит правильное питание, полноценный сон и отдых, витамины и отсутствие стрессов.
Если соблюдать все эти простые правила, ничто не омрачит вашей радости от рождения ребенка.
Мастит – воспалительный процесс в тканях молочной железы. Проявляется сильными распирающими болями в груди, набуханием, уплотнением, покраснением кожи железы, резким подъемом температуры тела, ознобом. Диагностируется мастит при визуальном осмотре маммологом, дополнительно возможно проведение УЗИ молочной железы. Заболевание может привести к образованию гнойника, абсцесса, флегмоны, некроза в молочной железе, развитию сепсиса и даже летального исхода. В случае микробного обсеменения молока кормление грудью придется прекратить. В отдаленном периоде может возникнуть деформация молочной железы, повышается риск развития мастопатии и рака груди.



Общие сведения
Мастит — воспаление ткани молочной железы. Мастит возникает в результате инфицирования молочной железы бактериями. Проявляется набуханием железы, увеличением в размере, болезненности и повышении чувствительности, покраснением кожи и повышением температуры.
Заболеваемость маститом среди кормящих матерей колеблется в пределах от 1% до 16% в зависимости от региона. В среднем этот показатель равен 5% кормящих женщин, и меры по снижению заболеваемости на протяжении последних лет пока что малоэффективны. Подавляющее большинство (85%) женщин, заболевающих маститом – первородящие (или впервые осуществляющие грудное вскармливание). Это связано с более высокой частотой развития застоя молока в связи с неумелым сцеживанием. Женщины старше тридцати, которые не впервые кормят грудью, заболевают маститом, как правило, в результате пониженных защитных свойств организма в связи с тем или иным сопутствующим хроническим заболеванием. В таких случаях симптоматика мастита сопровождается клиническими проявлениями основного заболевания.

Причины мастита

Чаще всего мастит вызывается стафилококковой инфекцией. Но при имеющемся в организме женщины источнике бактериальной флоры (инфекции дыхательной системы, ротовой полости, мочевыводящих путей, половых органов) мастит может вызываться ей. Иногда молочная железа инфицируется кишечной палочкой. Бактерии попадают в молочную железу с током крови и по млечным протокам.
Чаще всего мастит развивается как результат продолжительного патологического лактостаза (застоя молока в железе). При длительном отсутствии оттока молока из какой-либо области молочной железы там формируется благоприятная среда для размножения бактерий, развивающаяся инфекция провоцирует воспалительную реакцию, лихорадку, нагноение.
Классификация мастита
Мастит различают по характеру имеющегося воспалительного процесса: серозный, инфильтративный, гнойный, абсцедирующий, гангренозный и флегмонозный мастит. Серозный, инфильтративный и гнойный маститы представляют собой последовательные стадии воспалительного процесса в ткани железы от образования набухшего участка серозного воспаления, до формирования инфильтрата и развития гнойного процесса.
При абсцедирующем мастите гнойный очаг локализован и ограничен, флегмонозный мастит характеризуется распространением гнойного воспаления по ткани железы. При продолжительном течении или ослабленных защитных силах организма воспаленные ткани железы некротизируются (гангренозный мастит). Выделяют клинические виды мастита: наиболее распространенный - острый послеродовой мастит, плазмоклеточный мастит и мастит новорожденных.
Симптомы мастита
Острый послеродовой мастит – это чаще всего воспалительное осложнение лактостаза у кормящих матерей. Иногда развивается без предшествования выраженных признаков застоя молока. Проявляется появлением болезненного уплотнения в молочной железе, покраснением и увеличением температуры кожи в области уплотнения, лихорадкой и общими симптомами интоксикации. При прогрессировании боль усиливается, грудь увеличивается, становится горячей на ощупь. Кормление и сцеживание резко болезненно, в молоке может обнаруживаться кровь и гной. Гнойный мастит часто прогрессирует с развитием абсцесса молочной железы.
Плазмоклеточный мастит представляет собой редкое заболевание, развивающееся у неоднократно рожавших женщин старшего возраста после прекращения лактации. Характеризуется инфильтрацией плазматическими клетками тканей под соском и гиперплазией эпителия выводящих протоков. Такой мастит не нагнаивается и имеет некоторые общие внешние черты с раком молочной железы.
Мастит новорожденных – довольно часто возникающее состояние у детей обоих полов, проявляется набуханием молочных желез, выделениями при надавливании на них (как правило, является результатом остаточного действия половых гормонов матери). При развитии острого гнойного воспаления и образовании абсцесса производят хирургическую санацию гнойного очага, но чаше всего симптоматика стихает через три-четыре дня.
Диагностика мастита
Очаг воспаления в молочной железе определяется пальпаторно. Также отмечается увеличение (иногда умеренная болезненность при пальпации) подмышечных лимфоузлов со стороны пораженной груди. Нагноение характеризуется определением симптома флюктуации.
Поскольку диагностика мастита, как правило, не вызывает сложностей, маммографию обычно не проводят. При сомнительной ультразвуковой картине для гистологического исследования берут аспират (тонкоигольная аспирационная биопсия молочной железы под контролем УЗИ). Для бактериологического исследования можно взять молоко из пораженной железы.
В случае вялого течения воспаления и в результате формирования вокруг него валика фиброзной ткани (сумкования очага) говорят о развитии хронического мастита. При этом клинические проявления обычно слабо выражены, но при пальпации определяется плотный малоподвижный, спаянный с кожей очаг.
Лечение мастита
При малейшем подозрении на развитие воспаления в молочной железе необходимо срочно обратиться к врачу маммологу, поскольку в лечении этого заболевания очень важно своевременное выявление и незамедлительное принятие мер к устранению причины мастита и подавлению инфекционного процесса. Самолечение или затягивание с обращением к специалисту недопустимо, поскольку воспаление молочной железы склонно к прогрессированию, формированию нагноения и абсцедированию. В случае развития гнойного мастита необходимо оперативное лечение.
При выявлении мастита на стадии серозного воспаления или инфильтрата проводят консервативное лечение мастита. Назначается антибиотикотерапия с применением сильно действующих средств широкого спектра действия. Серозный мастит при этом, как правило, проходит через 2-3 дня, для рассасывания инфильтрата может потребоваться до 7 дней. Если воспалению сопутствует выраженная общая интоксикация, проводят дезинтоксикационные мероприятия (инфузия растворов электролитов, глюкозы). При выраженной избыточной лактации назначают средства для ее подавления.
Гнойные формы мастита, как правило, требуют хирургического вмешательства. Развившийся абсцесс молочной железы является показанием к экстренной хирургической санации: вскрытию мастита и дренированию гнойного очага.
Прогрессирующий мастит вне зависимости от его стадии является противопоказанием к дальнейшему вскармливанию (в том числе и здоровой грудью), поскольку грудное молоко, как правило, инфицировано и содержит токсические продукты распада тканей. Для ребенка патологически измененное грудное молоко может стать причиной развития дисбактериоза и расстройства функционального состояния пищеварительной системы. Поскольку терапия мастита включает антибиотики, кормление в этот период так же не безопасно для младенца. Антибиотики могут заметно повредить нормальному развитию и росу органов и тканей. Во время лечения мастита можно сцеживать молоко, пастеризовать и только после этого давать ребенку.
Показания к подавлению лактации: отсутствие динамики при серозном и инфильтративном мастите не протяжении трех суток антибиотикотерапии, развитие гнойной формы, сосредоточение воспалительного очага непосредственно под соском, имеющийся гнойный мастит в анамнезе матери, сопутствующие патологии органов и систем, значительно ухудшающие общее самочувствие матери.
Профилактика мастита

Меры профилактики мастита совпадают с мерами профилактики лактостаза, поскольку это состояние является предшественником мастита в подавляющем большинстве случаев.
Для профилактики застоя молока необходимо полное тщательное опорожнение молочных желез: регулярное кормление и последующее сцеживание остатков молока. Если ребенок наедается молоком их одной груди, в следующее кормление его сначала прикладывают к нетронутой в прошлый раз железе.
Не стоит позволять ребенку просто посасывать грудь для успокоения, без высасывания молока. Способствуют развитию воспаления молочной железы трещины на сосках, поэтому необходимо готовить соски к кормлению, тщательно соблюдать гигиенические правила (чистые руки, грудь), правильно прикладывать младенца к груди (ребенок должен захватывать ртом сосок целиком, вместе с ареолой).
Одной из профилактических мер развития мастита можно назвать своевременное выявление и санацию очагов инфекции в организме, однако стоит помнить, что общая антибактериальная терапия при лактации противопоказана.
Лактационный мастит — инфекционно-воспалительное поражение молочной железы, возникшее в послеродовом периоде и связанное с процессом лактации. Проявляется болью и уплотнением груди, гиперемией кожных покровов, интоксикационной реакцией с выраженной гипертермией, ознобами, астенией. Для диагностики применяют УЗИ груди, исследование формулы крови, баканализ молока, в сложных случаях — биопсия тканей. В лечении используют антибиотики, противогистаминные и противогрибковые средства, иммуномодулирующую и инфузионную терапию, которые при необходимости дополняют пункцией или вскрытием гнойного очага с его последующим дренированием.
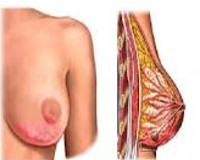
Общие сведения
Мастит — одно из наиболее распространенных осложнений лактационного периода. По разным данным, послеродовые воспалительные заболевания груди возникают у 3-20% родильниц, особенно у первородящих в возрасте более 30 лет. В структуре всех маститов лактационный вариант составляет до 92-95%, при этом в 81-85% случаев заболевание развивается в течение первого месяца после родов. В редких случаях патология обнаруживается у беременных женщин и новорожденных девочек с гормональным набуханием грудных желез. Обычно воспаление является односторонним и поражает правую грудь, что связано с неудобством ее сцеживания для правшей. В последние годы возросла частота двухстороннего мастита, диагностируемого у каждой десятой пациентки, и резистентных форм заболевания.

Причины лактационного мастита
Непосредственной причиной воспаления груди при вскармливании является действие инфекционного агента. У 79-97% пациенток болезнь вызвана монокультурой золотистого стафилококка. В остальных случаях выявляется ассоциированная микрофлора – кроме St. aureus высеиваются кишечная и синегнойная палочки, протей, клебсиелла, бактероиды. Возбудитель попадает в организм женщины из окружающей среды: от медицинского персонала, других родильниц, а также из внутренних очагов инфекции. Существенную роль в заражении играет наличие одного или нескольких предрасполагающих факторов, к числу которых относятся:
- Лактостаз. Застой молока в дольках и протоках груди провоцирует начало молочнокислого брожения и локальное повреждение тканей с повышением их проницаемости. В результате создаются благоприятные условия для размножения микроорганизмов. Причинами лактостаза могут быть как особенности строения молочных желез (например, сужение протоков), так и недостаточное сцеживание.
- Трещины сосков. Наиболее часто входными воротами для возбудителя становятся поврежденные ткани соска и ареолы. Обычно они травмируются из-за неправильного захвата соска новорожденным, длительного кормления и некорректного ухода. Предпосылками для повреждения соска являются его анатомические особенности (плоская или втянутая форма).
- Наличие очага инфекции. Инфекционный агент может попасть в паренхиму молочной железы из очагов воспаления в коже, других органах и тканях. Особую роль в развитии мастита играют хронические инфекции женской половой сферы, осложнения беременности и родов (подтекание околоплодных вод, хориоамниониты, послеродовые эндометриты и акушерские перитониты).
- Снижение иммунитета. Защитные функции организма могут ухудшаться в результате осложненного течения гестационного периода и родов, неправильного режима грудного вскармливания, утомления из-за возросших домашних нагрузок. В периоде лактации также возможно обострение хронических заболеваний, приводящее к расстройствам иммунитета.
- Нарушение требований асептики и антисептики. Соблюдение санитарно-гигиенических требований в современных лечебных учреждениях существенно улучшилось. Однако в ряде случаев заражение кормящей матери все еще происходит вследствие недостаточного обеззараживания помещений, инструментария, мебели и белья, наличия среди персонала носителей золотистого стафилококка.
Патогенез
Воспаление тканей молочных желез при лактационном мастите проходит ряд последовательных стадий. Первым доклиническим этапом процесса является патологический лактостаз, при котором, кроме застоя молока, отмечается активное размножение микроорганизмов, выделяющих экзо- и эндотоксины (ферменты, гемолизины, другие факторы повреждения). Воспалительная реакция протекает по нормо-, гипер- или гипоэргическому типу и представлена двумя фазами — альтерации (повреждения) и регенерации (восстановления). При недостаточном лечении и нарушенной реактивности в воспалительный процесс быстро вовлекаются окружающие ткани. По мере развития локальной реакции появляется и усиливается общая интоксикация организма. Процессы брожения, возникающие в патологическом очаге, провоцируют свертывание молока, что еще больше нарушает его отток и приводит к формированию патологического замкнутого круга.
Классификация
Правильное определение типа лактационного мастита позволяет выбрать оптимальную лечебную тактику и свести к минимуму вероятность осложнений. Заболевание классифицируется на основе ряда критериев, ключевым из которых является стадия воспалительного процесса и соответствующие ей клинические формы. Отечественные маммологи наиболее часто используют клинико-морфологическую классификацию Б. Гуртова, разработанную в 1979 году, и выделяют следующие варианты послеродового мастита:
- Серозный. В тканях наблюдаются преимущественно процессы гидратации с пропитыванием серозной жидкостью (экссудатом). Нарушения лимфо- и кровообращения умеренные, начинаются нейродистрофические процессы.
- Инфильтративный. Пораженные ткани уплотняются (инфильтрируются), однако их деструкция еще не началась. Патологический очаг четко не отграничен от здоровой паренхимы и стромы молочной железы.
- Гнойный. Воспаленные ткани подвергаются гнойному расплавлению, процесс может быть диффузным (инфильтративно-гнойным), ограниченным (абсцедирующим), разлитым флегмонозным и некротическим гангренозным.
При выборе способа лечения, в том числе хирургического подхода, учитывают локализацию воспалительного процесса. В соответствии с этим признаком выделяют несколько форм мастита – от локализованного внутрипротокового (галактофорита), субареолярного, интра- и ретромаммарного до тотального поражения груди. Если молочная железа воспалилась до выписки родильницы из стационара, мастит считается эпидемическим, при развитии воспаления в домашних условиях на 3-4 неделе послеродового периода речь идет об эндемической форме заболевания.
Симптомы лактационного мастита
Клинические проявления послеродового воспаления груди представлены болевым синдромом, локальными изменениями тканей и общей реакцией организма. Лактационная функция чаще всего сохранена. На доклиническом этапе из-за патологического лактостаза женщина сначала чувствует тяжесть, распирание и дискомфорт в пораженной груди, которая несколько увеличивается в объеме. Заболевание начинается остро с повышения температуры, возникновения боли и гиперемии кожи молочной железы. На этапе серозного воспаления гипертермия достигает +38,5° С, пациентка ощущает слабость, озноб, может жаловаться на головные боли. Паренхиматозная ткань несколько уплотнена, но не инфильтрирована.
Если воспалительную реакцию не удается купировать, болезнь за 1-3 дня переходит в инфильтративную форму. Температура повышается до +39,0° С, у больной нарушается сон, ухудшается аппетит, усиливается болезненность груди. Покраснение кожи, как правило, ограничено площадью одного квадранта, в тканях прощупывается плотный инфильтрат. Могут увеличиться аксиллярные лимфоузлы. При безуспешной терапии в течение 5-7 дней появляются признаки гнойной деструкции тканей. Температура тела достигает +39,1° С и более. Общее состояние тяжелое: пациентку беспокоят сильные ознобы, полностью отсутствует аппетит, может наблюдаться спутанность сознания. Сон нарушен. В груди прощупываются резко болезненные уплотнения, часто захватывающие не менее двух квадрантов железы. Флуктуация отмечается лишь у 5% больных. Подмышечные лимфатические узлы на пораженной стороне увеличены.
По мере прогрессирования заболевания гнойный мастит может перейти в некротические формы — флегмонозную и гангренозную. При флегмоне груди в процесс обычно вовлекается 3 квадранта или вся молочная железа, которая увеличивается в размерах, значительно отекает. Отмечается напряженность кожи, интенсивная гиперемия с синюшным оттенком, втянутость соска. Гангренозный вариант мастита характеризуется быстрым обезвоживанием организма, учащением дыхания и сердцебиения. Из-за поражения кровеносных сосудов и тромбоза возникает грубая деструкцией тканей грудной железы – кожа становится багрово-синюшной, некротизируется, на ней появляются пузыри с сукровицей. У пациентки нарастают признаки полиорганной недостаточности, которые при отсутствии адекватной экстренной терапии могут привести к шоку и смерти.
Осложнения
Наиболее грозными осложнениями лактационного мастита являются инфекционно-токсический шок и сепсис, которые чаще развиваются на фоне гнойных форм воспаления груди. В тяжелых клинических случаях отмечается распространение инфекции по организму с вовлечением других органов (легких, почек, эндокарда), нарушениями сердечной деятельности, почечной недостаточностью, грубыми микроциркуляторными расстройствами, комой. Осложнением хирургического лечения может стать нагноение раны в послеоперационном периоде, что в будущем иногда приводит к рубцовой деформации груди и образованию молочного свища. Отдаленными последствиями перенесенного мастита являются кальцинаты молочной железы и повышение риска неогенеза.
Диагностика
Связь заболевания с лактационным периодом и типичная клиническая картина упрощают постановку диагноза послеродового мастита. Однако в наши дни отмечается тенденция к увеличению количества поздних, субклинических, стертых форм патологии с маловыраженными проявлениями или отсутствием некоторых симптомов. Поэтому возрастает роль лабораторных и инструментальных методов исследования, наиболее информативными из которых являются:
- Общий анализ крови. При исследовании определяются изменения, характерные для острого воспалительного процесса: повышение СОЭ, количества лейкоцитов, особенно нейтрофилов с появлением их токсической зернистости, сдвиг лейкоцитарной формулы влево.
- УЗИ грудных желез. О воспалительной инфильтрации тканей свидетельствует снижение их эхогенности. Отмечается расширение протоков. Метод позволяет выявить скопления гноя, имеющие вид гипоэхогенных образований, оценить их количество и локализацию.
- Бактериологический анализ молока. В ходе исследования определяется тип возбудителя, количество микробных тел в 1 мл, чувствительность возбудителя к антибиотикам. Молоко для анализа необходимо получить из обеих грудных желез.
- Пункционная биопсия груди. Тонкоигольную аспирационную биопсию очага поражения обычно назначают в сомнительных случаях при дифференциальной диагностике с другими процессами. Процедуру чаще проводят под УЗИ-контролем.
Серозную форму лактационного мастита дифференцируют от обычного лактостаза, для которого также характерна пирогенная реакция. При стертой клинике исключают нагноение кисты, атеромы на фоне кормления грудью, дебют маститоподобного рака. В сложных диагностических случаях дополнительно выполняют маммографию, КТ, МРТ, электроимпедансную маммографию. С учётом особенностей клинической картины к обследованию при необходимости привлекают инфекциониста, онколога, анестезиолога-реаниматолога.
Лечение лактационного мастита
Выбор лечебной тактики зависит от этапа развития заболевания и предполагает решение следующих задач: сохранение или прекращение лактации, борьба с возбудителем заболевания, санация гнойных очагов (в случае их образования). Пациенткам с послеродовым воспалением молочных желез рекомендуется временно прекратить грудное вскармливание ребенка. Секрецию молока подавляют лишь у небольшого количества больных при наличии определенных показаний: быстром прогрессировании воспаления с переходом в инфильтративную фазу в течение 1-3 дней при адекватной терапии, рецидиве гнойного мастита после операции, флегмонозной и гангренозной формах, послеоперационной резистентности к антибиотикам, декомпенсации со стороны других органов и систем.
До перехода воспаления в гнойную форму основу лечения составляют антибактериальные препараты, подобранные с учетом чувствительности инфекционного агента. Кроме этиотропной терапии используются патогенетические и симптоматические средства, которые способствуют более быстрому выздоровлению и предупреждают осложнения. Обычно в лечении лактационной формы мастита применяются:
- Антибиотики. Курс антибиотикотерапии назначают сразу после постановки диагноза и корригируют по результатам данных бактериологического исследования. Используют синтетические пенициллины, цефалоспорины, аминогликозиды, комбинированные препараты, производные нитроимидазола.
- Противогрибковые средства. Современные антибактериальные препараты широкого спектра действия наряду с болезнетворными микроорганизмами уничтожают естественную микрофлору. Поэтому для профилактики суперинфекции, дисбактериоза и кандидоза показаны противогрибковые препараты.
- Средства для улучшения иммунитета. Для стимуляции неспецифической защиты применяют иммуномодуляторы, иммунокорректоры, витаминно-минеральные комплексы. Для повышения специфической реактивности используют стафилококковый анатоксин, противостафилококковую плазму и гамма-глобулин.
- Антигистаминные препараты. Прием нескольких антибиотиков на фоне измененной реактивности тканей часто провоцирует аллергические реакции, для профилактики которых назначают лекарственные средства с антигистаминным эффектом, а в более тяжелых случаях — глюкокортикоиды.
- Инфузионная терапия. Начиная с инфильтративной формы мастита, показано введение синтетических коллоидных растворов, составов на основе декстранов, белковых препаратов. Лекарственные средства этих групп позволяют корригировать метаболические нарушения, поддерживать функции основных систем организма.
Выявление гнойного воспаления — прямое показание для хирургической санации патологического очага. С учётом формы воспалительного процесса выполняют вскрытие и дренирование мастита либо пункцию абсцесса с последующим дренированием. Правильно проведенное хирургическое вмешательство позволяет остановить распространение воспалительного процесса, максимально сохранить паренхиму грудной железы, обеспечить оптимальный косметический результат. После операции пациентке назначают комплексную медикаментозную терапию.
Схема комбинированного лечения маститов, возникающих в лактационном периоде, предусматривает активное использование методов физиотерапии. Больным с серозным воспалением показаны ультразвук, УФО, масляно-мазевые повязки с камфорным или вазелиновым маслом, бальзамическим линиментом, бутадиеновой мазью. При переходе заболевания в инфильтративную стадию увеличивают тепловые нагрузки. После вмешательства по поводу лактационного гнойного мастита рекомендованы субтепловые дозы УВЧ, субэритемные и слабоэритемные дозы УФО.
Прогноз и профилактика
При адекватном своевременном лечении прогноз благоприятный. По данным специалистов в сфере маммологии, в настоящее время гнойно-некротические формы лактационных маститов встречаются крайне редко, число осложнений заболевания сократилось с 10-12% до 1,5-2,0%. Важную роль в профилактике маститов играют дородовая подготовка беременной с выявлением и санацией очагов хронической инфекции, соблюдение требований санитарно-гигиенического режима в акушерских стационарах, регулярные профосмотры персонала для выявления носителей госпитальных инфекций. После родов необходимо соблюдение правил и техники грудного вскармливания, уход за кожей ареолярной зоны.
Нелактационный мастит — острое или хроническое воспаление грудных желез, возникшее вне периода лактации и не связанное с ней. Проявляется болью в груди, отеком и уплотнением тканей, гиперемией кожи, увеличением лимфоузлов в подмышечной области, повышением температуры. Диагностируется при помощи общеклинического и бактериологического исследования, УЗИ. Лечение негнойных форм мастита — консервативное с использованием антибиотиков, иммунокорректоров, противовоспалительных, гормональных, антигистаминных препаратов. Пациенткам с гнойным воспалением с учетом распространенности процесса выполняется вскрытие или пункция мастита, секторальная резекция, редко — мастэктомия.
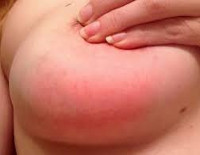
Общие сведения
В структуре воспалительных заболеваний груди нелактационные маститы занимают не более 5-7%. Наиболее часто они возникают у женщин в возрасте 15-45 лет. Некоторые специалисты сообщают о повышении уровня заболеваемости в возрасте 14-24 и 30-34 лет. В первом случае это связано с интенсивным крово- и лимфотоком в молочных железах на фоне их созревания, во втором — с появлением дисгормональных гиперплазий. Иногда патологию выявляют у мужчин. Основными особенностями нелактационных форм воспаления являются менее выраженная клиническая картина, склонность к преобладанию гнойных форм и хроническому рецидивирующему течению. Абсцедирующие и инфильтративно-гнойные варианты болезни диагностируются почти у 60% пациенток.

Причины нелактационного мастита
Воспаление молочной железы, возникающее у женщины вне лактационного периода, является результатом обсеменения тканей патогенными микроорганизмами. Более чем в 90% случаев из очага поражения высеивается монокультура золотистого стафилококка. У остальных пациенток причиной мастита становятся другие инфекционные агенты (стрептококки, протей, кишечная и синегнойная палочки, микобактерии туберкулеза и пр.) или микробные ассоциации. Для развития воспалительного процесса необходимы предрасполагающие факторы:
Сочетание подобных факторов часто наблюдается при травмах (хирургических, термических, механических), диспластических процессах, объемных образованиях. Дисплазия тканей грудных желез возникает на фоне гормональной перестройки во время полового созревания, климакса, гормональных расстройств вследствие патологии яичников (хронических оофоритов, доброкачественных опухолей, рака) или гипоталамо-гипофизарной области. В группу риска входят пациентки, которые проживают в экологически неблагоприятных зонах, подвергаются значительным эмоциональным и физическим перегрузкам, нерационально питаются, имеют склонность к ожирению, ведут беспорядочную сексуальную жизнь.
Патогенез
Основой развития нелактационного мастита часто становится асептическая воспалительная реакция, возникающая в ответ на повреждение тканей — размозжение, ожог, отморожение, разрез. При этом усиливается приток крови к очагу поражения, повышается проницаемость сосудов, возникает метаболический ацидоз и лимфостаз. Застой лимфы также может быть спровоцирован сдавлением лимфатических сосудов неоплазией или отеком тканей при дисгормональных состояниях. При попадании в зону асептического воспаления инфекционного агента альтерация усиливается за счет действия микробных эндо- и экзотоксинов.
В пораженных тканях нарастает экссудация, которая со временем переходит в инфильтрацию и гнойное расплавление. Поскольку у таких больных обычно снижен уровень лимфоцитов и медленно нарастает титр антител к возбудителю, иммунная реакция ослаблена, процесс быстро распространяется на расположенные рядом ткани. В очаге наблюдается повышение поглотительной способности нейтрофильных гранулоцитов в сочетании с увеличенным количеством гиперактивных макрофагов, что характерно для затяжного гнойного процесса. У пациенток с открытой раневой поверхностью возможно развитие первичного инфекционного воспаления без асептического этапа.
Классификация
Систематизация клинических форм нелактационного мастита основана на морфологических особенностях воспалительного процесса, локализации поражения, длительности заболевания. Выделение различных вариантов воспаления молочных желез, не связанного с лактацией, позволяет подобрать оптимальные схемы лечения для каждого конкретного случая болезни. С учётом предложенных критериев специалисты в сфере маммологии различают следующие виды заболевания:
- По клинико-морфологической форме: экссудативный, инфильтративный, гнойный. Фактически эти разновидности маститов соответствуют фазам воспалительной реакции, происходящей в пораженной груди. Особенностью нелактационного воспаления является крайне редкий переход в гнойно-деструктивные варианты (флегмонозный и гангренозный).
- По локализации поражения: галактофорит, подкожный, субареолярный (околососковый), интрамаммарный (диффузный), ретромаммарный, тотальный. Из-за гипоэргического характера защитной реакции мастит часто принимает распространенные, а не ограниченные формы с вовлечением в патологический процесс обеих молочных желез.
- По длительности заболевания: острый и хронический. Большинство нелактационных воспалений груди, как и лактационные маститы, возникают и развиваются остро. Однако клиническая симптоматика при них менее выражена. При латентном течении и недостаточной терапии возможен переход заболевания в хроническую форму, что более характерно для грибковых инфекций, сифилиса, туберкулеза.
Симптомы нелактационного мастита
Клиническая картина заболевания представлена локальными проявлениями воспалительной реакции, болевым синдромом и симптомами общей интоксикации. Ключевая особенность маститов, не связанных с лактацией, — меньшая выраженность клиники. Болезнь, как правило, дебютирует остро с возникновения боли в пораженной грудной железе, гипертермии до +37,5-38,0° С, покраснения кожи. Грудь выглядит несколько увеличенной и отечной, на ощупь кажется более плотной. При наличии раневых повреждений патологические изменения больше выражены в области раны, в остальных случаях они обычно носят распространенный, диффузный характер. Пациентки нередко жалуются на слабость, познабливание, головную боль.
Через 1-3 дня заболевание переходит в инфильтративную фазу, о чем свидетельствует появление локального уплотнения тканей молочной железы с четкими границами, усиление болезненных ощущений и гиперемии кожи. Температура продолжает нарастать, достигая + 38,5° С и более. Интоксикация также усиливается, женщина ощущает озноб, разбитость, сообщает о нарушении сна, снижении или полном отсутствии аппетита. Уже на этой стадии могут увеличиваться подмышечные лимфоузлы. Длительность периода инфильтративных изменений обычно не превышает 5-7 дней, после чего при отсутствии адекватного лечения происходит нагноение тканей.
На гнойном этапе заболевания на поврежденных участках образуется одна, несколько или множество полостей, заполненных гноем. Кожа над воспаленной областью выглядит ярко-красной, боль становится пульсирующей. На фоне увеличения температуры до + 39° С и выше возможны тошнота, рвота. У некоторых пациенток даже гнойный вариант мастита протекает стерто, с умеренной болью и субфебрильной температурой. В таких случаях вероятна хронизация воспалительного процесса с периодическими обострениями, деформацией молочной железы, формированием гнойных свищей и гноетечением из сосков во время рецидива.
Осложнения
В редких случаях заболевание осложняется деструктивно-некротическими флегмонозным и гангренозным процессами с генерализацией инфекции — сепсисом, инфекционно-токсическим шоком, формированием очагов вторичного воспаления в других органах (эндокарде, легких, почках и др.). Более вероятен переход процесса в хронический вариант с дальнейшим истощением защитных сил организма и развитием интеркуррентных инфекций. У женщин, перенесших нелактационный мастит, повышается риск возникновения мастопатии, склерозирующего аденоза, фиброзно-кистозного варианта инволюции молочных желез, доброкачественных и злокачественных неоплазий.
Диагностика
С учетом вероятности стертого и атипичного течения важно подтвердить воспалительный характер поражения груди у нелактирующей женщины и выявить предпосылки для развития воспаления. Особую роль приобретает исключение опухолевого генеза патологических проявлений. В плане постановки диагноза нелактационного мастита наиболее информативными являются:
- Общий анализ крови. В лейкоцитарной формуле определяются характерные воспалительные изменения: лейкоцитоз с высокой СОЭ, нейтрофилезом, палочкоядерным сдвигом. Возможна токсическая зернистость нейтрофилов. При нелактационных воспалениях обычно наблюдается лимфопения.
- УЗИ груди. Данные ультразвукового исследования зависят от стадии заболевания. С помощью сонографии можно выявить признаки диффузного воспаления, очаговые изменения, характерные для абсцессов, диспластические процессы и опухолевые образования, а также оценить масштаб распространения инфекции.
- Бактериологическое исследование. Наиболее точным методом диагностики является обнаружение возбудителя в тканях из участка поражения. Для бактериоскопии и посева используют материал, полученный методом пункции, и гной, выделяющийся из сосков и свищевых ходов.
Поскольку в ряде случаев провоцирующим фактором для нелактационного воспаления груди становится дисбаланс гормонов, определяют уровни эстрогенов, прогестерона, ФСГ, ЛГ. При наличии сомнительных очаговых образований выполняют стандартную, трехпозиционную или прицельную маммографию, КТ, МРТ, электроимпедансное обследование. Атипичное течение мастита и его переход в скрытую форму являются показаниями для поиска возбудителей специфических инфекций — микобактерий туберкулеза, бледных трепонем, актиномицетов, грибков. Дифференциальная диагностика обычно проводится с мастопатиями, маститоподобным раком груди. При необходимости к обследованию привлекают гинеколога, эндокринолога, фтизиатра, инфекциониста, онколога.
Лечение нелактационного мастита
Ключевые задачи врачебной тактики — подавление роста и размножения патологических микроорганизмов, восстановление иммунитета, снятие интоксикации, предупреждение возможных осложнений терапии и (при необходимости) санация очага инфекции. Пациенткам с серозным и инфильтративным маститом показано консервативное лечение, которое включает:
- Этиотропные средства. Вначале обычно назначают антибиотики широкого спектра действия. После получения данных о чувствительности микроорганизмов корригируют схему антибиотикотерапии.
- Иммуннокорректоры. Эффективны медикаменты, которые стимулируют неспецифические защитные силы организма. Возможна специфическая иммунотерапия с введением сывороток, глобулинов, анатоксинов.
- Противоаллергические препараты. Применение антибиотиков на фоне снижения иммунитета часто приводит к аллергическим реакциям. Для их профилактики показаны антигистаминные средства.
- Противовоспалительные средства. Для стабилизации клеточных мембран в очаге поражения, угнетения синтеза простагландинов и других медиаторов воспаления обычно используют НПВС.
- Антимикозные препараты и эубиотики. Позволяют предупредить возникновение кандидозов и дисбактериоза, восстановить естественную микрофлору организма после антибиотикотерапии.
- Гормональные средства. Используются в тех случаях, когда нелактационное воспаление возникает при дисбалансе гормонов. При подборе препарата учитываются результаты анализов.
- Инфузионные растворы. Обеспечивают быстрое выведение токсических метаболитов, улучшают реологические характеристики крови, стабилизируют гемодинамические показатели.
Гнойный воспалительный процесс — прямое показание для хирургической санации инфекционного очага. В зависимости от объема и характера поражения выполняют пункцию или хирургическое вскрытие абсцесса с обеспечением адекватного дренажа. Если воспаление возникло на фоне очаговых изменений груди, возможны более радикальные операции – от секторальной резекции до мастэктомии. До и после вмешательства обязательно проводится комбинированная медикаментозная терапия. В комплексном лечении также активно используются физиотерапевтические методики, подобранные с учетом формы заболевания.
Прогноз и профилактика
Прогноз нелактационного мастита зависит от патологического состояния, на фоне которого возникло заболевание. У большинства пациенток правильно подобранная терапия позволяет получить стойкие положительные результаты. С профилактической целью рекомендовано наблюдение и лечение у маммолога при обнаружении патологии молочных желез, своевременная коррекция дисгормональных состояний, устранение очагов хронической инфекции. Превентивные меры включают соблюдение правил личной гигиены, режима отдыха и рациональной диеты, снижение избыточного веса, закаливание.
Полный комплекс оказываемых услуг
Каковы причины появления мастита?
Любое воспаление молочной железы начинается с травмы. Даже микротравмы соска достаточно, чтобы инфекция попала внутрь железы — а там природой созданы идеальные условия для ее развития. Часто причиной мастита становится инфицирование стафилококками или стрептококками, которые присутствуют в любом человеке. Обычно эта микрофлора не вызывает инфекционных патологий. Но внутри молочной железы она быстро становятся патогенной. Мастит может быть последствием несоблюдения гигиены: грязными руками заносится внутрь кишечная или синегнойная палочки. Особенно опасна анаэробная инфекция молочной железы, вызывающая редкую, но серьезную форму — гангренозный мастит.
Как развивается мастит?
1. Первым симптомом является ощущение тяжести и распирания в молочной железе. Но даже незначительная боль в этот период воспринимается женщинами часто несерьезно. Кормящие мамы думают, что это очередной застой молока. Другие путают первые симптомы мастита с проявлениями предменструального синдрома, когда тоже наблюдается ощущение дискомфорта в молочной железе, вплоть до сильной боли.
2. Повышение температуры — тоже не самый специфический симптом. Разве что температура поднимется до критических цифр. Примерно в это же время могут увеличиваться ближайшие лимфатические узлы. Они даже могут стать болезненными.
3. Через несколько дней внутри железы появляется гнойник. Этот процесс заметен внешне: появляется покраснение кожи в области нарыва, даже если он расположен глубоко. Боль становится более локализованной.
4. На поздней стадии болезни появляется специфический симптом, который называют флюктуацией — ощущение жидкости под кожей, в области поражения железы.
Как не перепутать мастит с раком?
Современные женщины настолько напуганы информацией о раке молочной железы, что любую патологию этого органа склонны сразу считать либо предраковой формой, либо начинающимся онкологическим заболеванием. Мастит, как и мастопатия, может спровоцировать рак в дальнейшем, если их не лечить. Но это не рак. И отличить мастит от рака легко.
При онкологии сначала образуется уплотнение, потом присоединяется воспаление. А иногда воспаления может и не быть вообще.
Мастит сразу начинается с симптомов воспаления, при этом никаких образований в железе не прощупывается. Нелокализованная болезненность железы и ее нагрубание — это симптомы, не характерные для онкологии.
Как уберечься от мастита?
1. Следить за чистотой молочных желез. Особенно кормящим мамам: перед кормлением руки надо мыть не только для того, чтобы молоко было чистым — это профилактика мастита. Более того, кормящие матери должны делать гигиеническую обработку молочных желез перед каждым кормлением.
2. Не допускать травм молочной железы, особенно соска — эта часть железы наиболее уязвима для инфекции.
3. Использовать качественное нижнее белье: бюстгальтер не должен быть тесным, натирать кожу. Крайне нежелательно синтетическое белье.
4. Нижнее белье должно быть идеально чистым. Менять бюстгальтер надо не реже, чем раз в неделю.
Последствия мастита
Если воспаление замечено вовремя, то серьезных последствий не будет: лечение простое, длится не дольше недели. Правда, кормящим мамам придется перевести детей на искусственное питание.
Запущенные формы мастита могут привести к сепсису, уменьшению молока у кормящих женщин, косметическим дефектам и травмам. Как правило, запущенный мастит лечится оперативно.
Читайте также:

