Анафилактический шок на фоне септических состояний
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Шок: причины появления, симптомы, диагностика и способы лечения.
Определение
Шок – остро развивающееся, угрожающее жизни критическое состояние, которое является ответной реакцией организма на чрезвычайные раздражители и сопровождается нарушением деятельности центральной нервной системы, органов дыхания, системы кровообращения. При шоке сердечно-сосудистая система не способна обеспечить адекватное кровоснабжение органов и тканей, что приводит к гипоксии, нарушению метаболизма, развитию синдрома полиорганной недостаточности. Шок возникает при различных заболеваниях, повреждениях и патологических состояниях.
Причины шока
Пусковыми факторами развития шока могут быть внешние причины (травма, отравление, анафилактическая реакция) и внутренние - декомпенсация хронических болезней (ишемической и гипертонической болезни сердца, нарушения сердечного ритма), тромбоэмболические осложнения, нейроэндокринные нарушения (диабетический кетоацидоз, острая надпочечниковая недостаточность), желудочно-кишечные кровотечения, острая кишечная непроходимость.
Шок представляет собой динамический процесс, начинающийся с момента действия фактора агрессии, который приводит к системному нарушению кровообращения, и при прогрессировании нарушений заканчивающийся необратимыми повреждениями органов и смертью больного.
Эффективность компенсаторных механизмов, степень клинических проявлений и обратимость возникающих изменений позволяют выделить в развитии шока ряд последовательных стадий:
- компенсаторные реакции организма (со временем обычно исчерпываются);
- метаболические и электролитные нарушения вследствие гипоксии;
- последствия ишемии органов (полиорганная недостаточность).
- Гиповолемический (геморрагический) шок, характеризующийся уменьшением общего объема крови вследствие кровотечения, большой внешней или внутренней кровопотери, ожогов, обезвоживания.
- Распределительный (дистрибутивный) шок, который сопровождается расширением кровеносных сосудов:
- анафилактический шок - вызванный падением сосудистого тонуса при острой аллергической реакции;
- септический шок – наблюдается при сепсисе или вызван токсинами стафилококков или стрептококков;
- нейрогенный шок – возникает как следствие выраженной спинальной травмы, инсульта, отека головного мозга, расширения сосудов в ответ на боль;
- шок, обусловленный гормональными нарушениями (острой недостаточностью надпочечников, тиреотоксическим кризом, гиперметаболической комой).
- Кардиогенный шок, характеризующийся нарушением работы сердца в результате острого инфаркта миокарда, нарушений сердечного ритма или дисфункции клапанов.
- Обструктивный шок характеризуется снижением сердечного выброса из-за физического препятствия кровотоку и встречается при напряженном пневмотораксе, синдроме повышенного внутрибрюшного давления, опухоли сердца и тромбах в полостях сердца, тромбоэмболии легочной артерии, острой легочной гипертензии в результате острой дыхательной недостаточности.
- со стороны кожи — бледность, охлаждение и потливость (при септическом шоке вначале кожа обычно сухая и теплая, а при обезвоживании — сухая и неэластичная), замедление капиллярного наполнения (после прекращения нажатия на ноготь побледнение исчезает через >2 с), цианоз, мраморность;
- со стороны ЦНС — чувство страха, беспокойство, спутанность сознания, психомоторное возбуждение, сонливость, ступор, кома, очаговый неврологический дефицит;
- со стороны почек — олигурия или анурия и другие симптомы острой почечной недостаточности;
- со стороны мышц — слабость;
- со стороны желудочно-кишечного тракта — тошнота, рвота, вздутие, ослабление или отсутствие перистальтики, кровотечение;
- со стороны печени — желтуха является редким симптом и возникает поздно или уже после вывода из шока;
- со стороны дыхательной системы — возможны различные нарушения функции дыхания; оно может вначале быть поверхностным и учащенным, затем замедленным, остаточным или апноэ; на фоне гиповентиляции легких может возникнуть острая дыхательная недостаточность.
Уменьшение общего объема крови (гиповолемический шок) наступает в результате кровотечения, обезвоживания (рвоты, диареи), полиурии, ожогов.
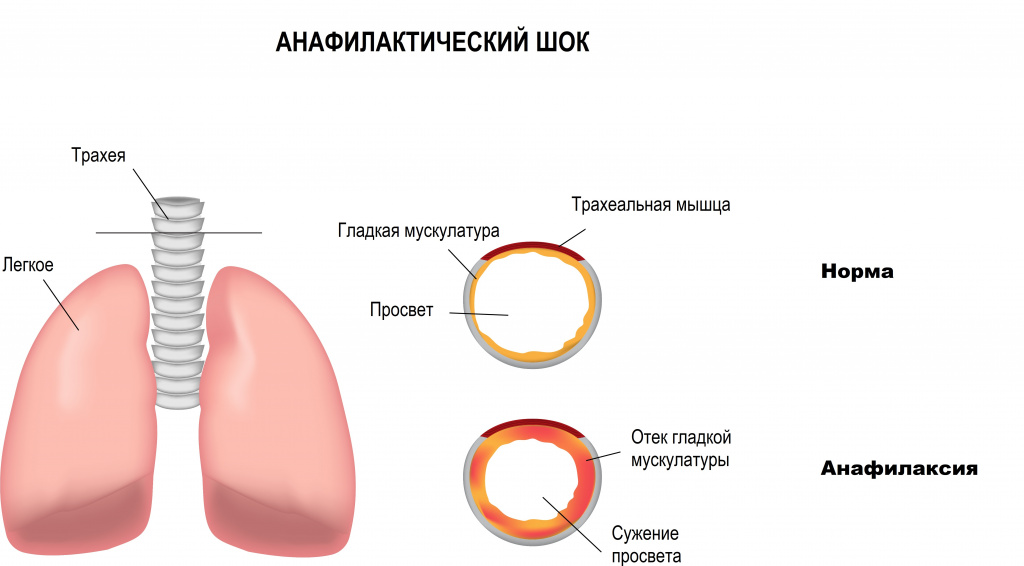
Депонирование крови в венозных бассейнах (распределительный, дистрибутивный шок) наблюдается при анафилаксии, острой надпочечниковой недостаточности, сепсисе, нейрогенных факторах.
Малый сердечный выброс (кардиогенный шок) возникает из-за несостоятельности насосной функции сердца, а также в результате обструкции венозного притока к сердцу или сердечного выброса (обструктивный шок).
Диагностика шока
Шок не оставляет времени для упорядоченного сбора информации и уточнения диагноза до начала лечения. В экстренном случае диагноз ставится на основе клинической картины. Дальнейшие диагностические исследования при шоке включают:
1. Исследование системы кровообращения:
- измерение артериального давления (инвазивное при продолжительном шоке);
- ЭКГ в 12 отведениях и постоянный мониторинг нарушений ритма, симптомов ишемии, инфаркта миокарда либо другого заболевания сердца;
ЭКГ представляет собой исследование, в основе которого - регистрация биопотенциалов сердца. Применяется для диагностики функциональной активности миокарда.
Категории МКБ: Анафилактический шок неуточненный (T78.2), Анафилактический шок, вызванный патологической реакцией на пищу (T78.0), Анафилактический шок, обусловленный патологической реакцией на адекватно назначенное и правильно примененное лекарственное средство (T88.6), Анафилактический шок, связанный с введением сыворотки (T80.5)
Общая информация
Краткое описание
Анафилактический шок (АШ) – острая системная аллергическая реакция на повторный контакт с аллергеном, угрожающая жизни и сопровождающаяся выраженными гемодинамическими нарушениями, а также нарушениями функций других органов и систем [1].
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Анафилактический шок
Код протокола:
Код (коды) по МКБ-10:
T78.0 Анафилактический шок, вызванный патологической реакцией на пищу.
Т78.2 Анафилактический шок неуточненный.
Т80.5 Анафилактический шок, связанный с введением сыворотки.
Т88.6 Анафилактический шок, обусловленный патологической реакцией на адекватно назначенное и правильно примененное лекарственное средство.
Сокращения, использованные в протоколе:
АД – артериальное давление
АЛТ – аланинаминотрасфераза
АСТ – аспарагинаминотрасфераза
АШ – анафилактический шок
БАК – биохимический анализ крови
ВОП – врач общей практики
ГКС – глюкокортикостероиды
ДАД – диастолическое артериальное давление
ЖКТ – желудочно-кишечный тракт
ИВЛ – искусственная вентиляция лёгких
КЩС – кислотно-щелочное состояние
ЛС – лекарственное средство
МКБ – международная классификация болезней
ОАК – общий анализ крови
ОАМ – общий анализ мочи
САД – систолическое артериальное давление
УЗИ – ультразвуковое исследование
ЧСС – частота сердечных сокращений
IgE – иммуноглобулин класса
Е рО2 – парциальное напряжение кислорода
рСО2 – парциальное напряжение углекислого газа
SaO2 – сатурация (насыщение гемоглобина кислородом)
Дата разработки протокола: 2014 год.
Категория пациентов: взрослые.
Пользователи протокола: врачи всех профилей, фельдшеры.
Классификация
Клиническая классификация анафилактического шока
По клиническим вариантам [1]:
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне: не проводятся.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне: не проводятся.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
• мониторинг АД, ЧСС, SaO2, суточного диуреза.
Диагностические критерии
Жалобы и анамнез
Жалобы [1]:
• гемодинамический (коллаптоидный) вариант (превалированием гемодинамических нарушений с развитием выраженной гипотонии и вегето-сосудистых изменений):
кашель;
осиплоасть голоса;
удушье.
резкие боли в эпигастральной области.
При остром злокачественном течении шока период жалоб отсутствует. Наступает внезапная потеря сознания, остановка сердца и клиническая смерть [1].
• длительный профессиональный контакт с лекарственными и химическими средствами [2] .
Физикальное обследование [1]
В зависимости от клинических вариантов:
частый нитевидный пульс (на периферических сосудах);
тахикардия (реже брадикардия, аритмия);
тоны сердца глухие;
АД быстро снижается (в тяжелых случаях ДАД не определяется);
нарушение дыхания (одышка, затрудненное хрипящее дыхание с пеной изо рта);
зрачки расширены и не реагируют на свет.
развитие ларинго- и/или бронхоспазма;
отёка гортани с появлением признаков тяжёлой острой дыхательной недостаточности;
развитие респираторного дистресс-синдрома с выраженной гипоксией.
нарушение сознания больного;
дыхательная аритмия;
вегето-сосудистые расстройства;
менингиальный и мезенцефальный синдромы.
наличие признаков раздражения брюшины.
• острое доброкачественное: стремительное наступление клинической симптоматики, шок полностью купируется под влиянием соответствующей интенсивной терапии.
характеризуется острым началом с быстрым падением АД (диастолическое— до 0 мм рт. ст.), нарушением сознания и нарастанием симптомов дыхательной недостаточности с явлениями бронхоспазма;
данная форма является достаточно резистентной к интенсивной терапии и прогрессирует с развитием тяжелого отека легких, стойкого падения АД и глубокого коматозного состояния;
чем быстрее развивается АШ, тем более вероятно развитие тяжелого АШ с возможным летальным исходом (поэтому для данного течения АШ характерен неблагоприятный исход, даже при проводимой адекватной терапии).
начальные признаки развиваются стремительно с типичными клиническими симптомами, активная противошоковая терапия дает временный и частичный эффект;
в последующем клиническая симптоматика не такая острая, но отличается резистентностью к терапевтическим мерам.
характерно возникновение повторного состояния после первоначального купирования его симптомов, нередко возникают вторичные соматические нарушения.
шок быстро проходит и легко купируется без применения каких-либо лекарств.
В зависимости от степени тяжести [1]:
• продолжительность АШ лёгкой степени от нескольких минут до нескольких часов.
Инструментальные исследования
В период купирования острого состояния проводят ЭКГ–мониторинг, контроль артериального давления, ЧСС, температуры, диуреза, пульсоксиметрию [2]. По показаниям определяют:
• величину центрального венозного давления, отражающую преднагрузку правого желудочка. Показанием является решение о проведении инфузий: низкая или снижающаяся преднагузка может свидетельствовать о необходимости назначения внутривенных инфузий. Повышающаяся или повышенная преднагрузка (свыше 15 мм рт. ст.) может быть признаком перегрузки жидкостью или нарушения сердечной функции;
• давление заклинивания в легочной артерии (необходимо для оценки преднагрузки левого желудочка и определения корреляции с конечно-диастолическим давлением левого желудочка с целью оптимизации сердечного выброса). Измерения показаны больным в критических состояниях, при ишемии миокарда, при патологии, снижающей растяжимость левого желудочка, ведущих к большим изменениям давления левого желудочка при малых изменениях объема;
• проводят рентгенологическое исследование органов грудной клетки для дифференциальной диагностики с другими заболеваниями, оценки степени поражения различных органов и систем при тяжёлых системных реакциях, для выявления сопутствующих заболеваний, которые могут имитировать и утяжелять течение основного заболевания;
• УЗИ органов брюшной полости и малого таза и др. показано для дифференциальной диагностики с другими заболеваниями, оценки степени поражения различных органов и систем при тяжёлых системных реакциях, для выявления сопутствующих заболеваний, которые могут имитировать и утяжелять течение основного заболевания.
Дифференциальный диагноз
Таблица 1 Дифференциальная диагностика анафилактического шока[1,2,4]
- снижается количество и функциональная активность Т-лимфоцитов, снижается уровень Т-супрессоров, повышается содержание иммуноглобулинов (общее количество и отдельные классы), усиливается реакция бласттрансформации лимфоцитов, увеличивается уровень циркулирующих иммунных комплексов, появляются аутоантитела к тканям различных органов (миокарду, печени, различным клеточным компонентам почечной ткани и т.д.).
Укусы насекомых и введение лекарственных препаратов (таких как пенициллин, сульфаниламиды, сыворотки, вакцины и др).
Реже возникают подобные реакции на пищевые продукты (шоколад, арахис, апельсины, манго, различные виды рыб), вдыхание пыльцевых или пылевых аллергенов
Выделяют шесть клинических вариантов ОСН:
• Острая декомпенсированная сердечная недостаточность (впервые возникшая, декомпенсация хронической сердечной недостаточности (ХСН)): мало выраженные симптомы ОСН, не соответствующие критериям кардиогенного шока, отека легких или гипертензивного криза.
• Гипертензивная ОСН: симптомы ОСН у больных с относительно сохранной функцией левого желудочка в сочетании с высоким артериальным давлением и рентгенологической картиной застоя в лёгких или отека лёгких.
• Отёк лёгких (подтверждённый рентгенологически): картина альвеолярного ОЛ с влажными хрипами, ортопноэ и, как правило, насыщением артериальной крови кислородом менее 90%.
• Кардиогенный шок — клинический синдром, возникающий в ответ на значительное снижение сократительной способности миокарда левого желудочка и проявляющийся снижением систолического АД ( • Сердечная недостаточность с высоким сердечным выбросом: симптомы ОСН у больных с высоким СВ, обычно в сочетании с тахикардией, тёплыми кожными покровами (в том числе рук и ног), застоем в лёгких и иногда низким артериальным давлением (септический шок).
• Правожелудочковая недостаточность - синдром низкого СВ в сочетании с повышенным давлением в яремных венах, увеличением печени и артериальной гипотензией.
Нейрогликопения характеризуется снижением интеллектуальной активности, познавательной функции, способности концентрировать внимание и частичной потерей приобретённых психомоторных навыков. Больные внезапно становятся безучастными к происходящему, вялыми и сонливыми. Нередко перечисленные признаки гипогликемии бывают более заметны для окружающих, чем для самих больных. Нередко нейрогликопения
проявляется неадекватным настроением и поведением (немотивированный плач, агрессивность, аутизм, негативизм). При отсутствии своевременной помощи и усугублении нейрогликопении сознание затемняется, возникает тризм, сначала подёргивания отдельных групп мышц, а затем — генерализованные судороги, быстро истощающие оставшиеся энергетические запасы в ЦНС и ускоряющие развитие гипогликемической комы. Гиперкатехоламинемия клинически проявляется тахикардией, повышением АД, потливостью, тремором, побледнением кожи, чувством тревоги и страха. При ночных гипогликемиях, возникающих во время сна, чувство тревоги реализуется в виде кошмарных сновидений.
Внезапная потеря сознания на фоне удовлетворительного самочувствия больного, страдающего сахарным диабетом, прежде всего должна наводить на мысль о гипогликемической коме. В том случае, если гипогликемической коме не предшествовала декомпенсация сахарного диабета, кожные покровы бывают умеренно влажными, обычной окраски, тургор тканей удовлетворительный, давление глазных яблок на ощупь нормальное, дыхание ровное, не учащённое, пульс частый,
удовлетворительного наполнения и напряжения, АД нормальное или с тенденцией к повышению, реакция на свет зрачков сохранена. Гипертонус мускулатуры, выявляемый у части больных в состоянии комы, обычно сопровождается тризмом, который может послужить причиной асфиксии. Случаи глубокой и длительной гипогликемической комы могут сопровождаться стволовой симптоматикой, например, гормеотония, в виде нестабильности дыхания и сердечной недостаточности. Исследования уровня глюкозы.
Септический шок – это тяжелое патологическое состояние, возникающее при массивном поступлении в кровь бактериальных эндотоксинов. Сопровождается тканевой гипоперфузией, критическим снижением артериального давления и симптомами полиорганной недостаточности. Диагноз ставится на основании общей клинической картины, сочетающей в себе признаки поражения легких, сердечно-сосудистой системы (ССС), печени и почек, централизации кровообращения. Лечение: массивная антибиотикотерапия, инфузия коллоидных и кристаллоидных растворов, поддержание деятельности ССС за счёт введения вазопрессоров, коррекция респираторных нарушений путем ИВЛ.
МКБ-10
Общие сведения
Септический шок (СШ) также называют инфекционно-токсическим (ИТШ). Как самостоятельная нозологическая единица патология впервые была описана в XIX веке, однако полноценное изучение с разработкой специфических противошоковых мер началось не более 25 лет назад. Может возникать при любом инфекционном процессе. Наиболее часто встречается у пациентов хирургических отделений, при менингококковой септицемии, брюшном тифе, сальмонеллезе и чуме. Распространен в странах, где диагностируется наибольшее количество бактериальных и паразитарных заболеваний (Африка, Афганистан, Индонезия). Ежегодно от ИТШ погибает более 500 тысяч человек по всему миру.

Причины
В абсолютном большинстве случаев патология развивается на фоне ослабления иммунных реакций. Это происходит у пациентов, страдающих хроническими тяжелыми заболеваниями, а также у людей пожилого возраста. В силу физиологических особенностей сепсис чаще диагностируется у мужчин. Список самых распространенных заболеваний, при которых могут возникать явления ИТШ, включает в себя:
- Очаги гнойной инфекции. Признаки системной воспалительной реакции и связанных с ней нарушений в работе внутренних органов отмечаются при наличии объемных абсцессов или флегмоны мягких тканей. Риск генерализованного токсического ответа повышается при длительном течении болезни, отсутствии адекватной антибактериальной терапии и возрасте пациента старше 60 лет.
- Длительное пребывание в ОРИТ. Госпитализация в отделение реанимации и интенсивной терапии всегда сопряжена с риском возникновения сепсиса и инфекционного шока. Это обусловлено постоянным контактом с резистентной к антибактериальным препаратам микрофлорой, ослаблением защитных сил организма в результате тяжёлой болезни, наличием множественных ворот инфекции: катетеров, желудочных зондов, дренажных трубок.
- Раны. Нарушения целостности кожных покровов, в том числе возникшие во время операции, существенно повышают риски инфицирования высококонтагиозной флорой. ИТШ начинается у больных с загрязненными ранами, не получивших своевременной помощи. Травматизация тканей в ходе оперативного вмешательства становится причиной генерализованной инфекции только при несоблюдении правил асептики и антисептики. В большинстве случаев септический шок возникает у пациентов, перенесших манипуляции на желудке и поджелудочной железе. Еще одна распространенная причина – разлитой перитонит.
- Приём иммунодепрессантов. Лекарственные средства, угнетающие иммунитет (меркаптопурин, кризанол), используются для подавления реакции отторжения после трансплантации органов. В меньшей степени уровень собственной защиты снижается при употреблении химиотерапевтических средств – цитостатиков, предназначенных для лечения онкологических заболеваний (доксорубицина, фторурацила).
- СПИД.ВИЧ-инфекция в стадии СПИДа приводит к развитию нетипичного сепсиса, спровоцированного не бактериальный культурой, а грибком рода Candida. Клинические проявления болезни характеризуется малой степенью выраженности. Отсутствие адекватного иммунного ответа позволяет патогенной флоре свободно размножаться.
Возбудитель сепсиса – грамположительные (стрептококки, стафилококки, энтерококки) и грамотрицательные (Enterobacter cloacae, Clostridium pneumoniae) бактерии. Во многих случаях культуры нечувствительны к антибиотикам, что затрудняет лечение пациентов. Септический шок вирусного происхождения в настоящее время вызывает споры специалистов. Одни представители научного мира утверждают, что вирусы неспособны стать причиной патологии, другие – что внеклеточная форма жизни может спровоцировать системную воспалительную реакцию, являющуюся патогенетической основой ИТШ.
Патогенез
В основе симптомов лежит неконтролируемое распространение медиаторов воспаления из патологического очага. При этом происходит активация макрофагов, лимфоцитов и нейтрофилов. Возникает синдром системного воспалительного ответа. На фоне этого снижается периферический сосудистый тонус, объем циркулирующей крови падает за счет повышения проницаемости сосудов и застоя жидкости в микроциркуляторном русле. Дальнейшие изменения обусловлены резким уменьшением перфузии. Недостаточное кровоснабжение становится причиной гипоксии, ишемии внутренних органов и нарушения их функции. Наиболее чувствителен головной мозг. Кроме того, ухудшается функциональная активность легких, почек и печени.
Помимо СВР в формировании септического шока важную роль играет эндогенная интоксикация. В связи со снижением работоспособности экскреторных систем в крови накапливаются продукты нормального обмена веществ: креатинин, мочевина, лактат, гуанин и пируват. Во внутренних средах повышается концентрация промежуточных результатов окисления липидов (скатол, альдегиды, кетоны) и бактериальных эндотоксинов. Всё это вызывает тяжелые изменения гомеостаза, расстройства кислотно-щелочного баланса, нарушения в работе рецепторных систем.
Классификация
Симптомы септического шока
90% случаев СШ сопровождается дыхательной недостаточностью различной степени тяжести. Пациенты с декомпенсированным и терминальным течением болезни нуждаются в аппаратной респираторной поддержке. Печень и селезенка увеличены, уплотнены, их функция нарушена. Может отмечаться атония кишечника, метеоризм, стул с примесью слизи, крови и гноя. На поздних стадиях возникают симптомы диссеминированного внутрисосудистого свертывания: петехиальная сыпь, внутреннее и наружное кровотечения.
Осложнения
Септический шок приводит к ряду тяжелых осложнений. Наиболее распространённым из них считается полиорганная недостаточность, при которой нарушается функция двух и более систем. В первую очередь страдает ЦНС, легкие, почки и сердце. Несколько реже встречается поражение печени, кишечника и селезенки. Летальность среди пациентов с ПОН достигает 60%. Часть из них погибает на 3-5 сутки после выведения из критического состояния. Это обусловлено органическими изменениями во внутренних структурах.
Еще одним распространенным последствием ИТШ являются кровотечения. При формировании внутримозговых гематом у пациента развивается клиника острого геморрагического инсульта. Скопление экстравазата в других органах может приводить к их сдавлению. Уменьшение объема крови в сосудистом русле потенцирует более значимое снижение артериального давления. ДВС на фоне инфекционно-токсического шока становится причиной гибели пациента в 40-45% случаев. Вторичное поражение органов, спровоцированное микротромбозами, возникающими на начальном этапе формирования коагулопатии, отмечается практически у 100% больных.
Диагностика
- Осмотр и физикальное исследование. Реализуется непосредственно лечащим врачом. Специалист обнаруживает характерные клинические признаки шокового состояния. Для этого проводится тонометрия, визуальная оценка цвета кожных покровов, особенностей дыхательных движений, подсчет пульса и ЧДД, аускультация сердца и легких. При подозрении на наличие осложнений необходима оценка неврологического статуса на предмет симптоматики кровоизлияния в мозг.
- Аппаратное исследование. Имеет вспомогательное значение. Пациенту показан контроль состояния с использованием анестезиологического монитора. На экран устройства выводится информация о величине артериального давления, частоте сердечных сокращений, степени насыщения крови кислородом (при легочной недостаточности SpO2<90%) и коронарном ритме. На фоне нарушений дыхания и токсического поражения миокарда может отмечаться тахикардия, аритмия и блокады внутрисердечной проводимости.
- Лабораторное исследование. Позволяет выявить имеющиеся нарушения гомеостаза, сбои в работе внутренних органов. У пациентов с шоком септического происхождения обнаруживается повышенный уровень креатинина (> 0,177 ммоль/л), билирубина (>34,2 мкмоль/л), лактата (>2 ммоль/л). О нарушении коагуляции свидетельствует тромбоцитопения (
Лечение септического шока
Пациентам показана интенсивная терапия. Лечение проводят в отделениях ОРИТ с использованием методов аппаратной и медикаментозной поддержки. Лечащий врач – реаниматолог. Может потребоваться консультация инфекциониста, кардиолога, гастроэнтеролога и других специалистов. Требуется перевод больного на искусственную вентиляцию лёгких, круглосуточное наблюдение среднего медицинского персонала, парентеральное кормление. Смеси и продукты, предназначенные для введения в желудок, не используются. Все методы воздействия условно делятся на патогенетические и симптоматические:
- Патогенетическое лечение. При подозрении на наличие сепсиса больному назначают антибиотики. Схема должна включать в себя 2-3 препарата различных групп, обладающих широким спектром действия. Подбор медикамента на начальном этапе проводят эмпирическим путем, в соответствии с предполагаемой чувствительностью возбудителя. Одновременно с этим производят забор крови на стерильность и восприимчивость к антибиотикам. Результат анализа готовится в течение 10 дней. Если к этому времени подобрать эффективную лекарственную схему не удалось, следует использовать данные исследования.
- Симптоматическое лечение. Подбирается с учетом имеющейся клинической картины. Обычно больные получают массивную инфузионную терапию, глюкокортикостероиды, инотропные средства, антиагреганты или гемостатики (в зависимости от состояния свертывающей системы крови). При тяжелом течении болезни используют препараты крови: свежезамороженную плазму, альбумин, иммуноглобулины. Если пациент находится в сознании, показано введение анальгетических и седативных лекарств.
Прогноз и профилактика
Септический шок имеет неблагоприятный прогноз для жизни. При субкомпенсированном течении погибает около 40% больных. Декомпенсированная и терминальная разновидности оканчиваются гибелью 60% пациентов. При отсутствии своевременной медицинской помощи смертность достигает 95-100%. Часть больных умирает через несколько дней после устранения патологического состояния. Профилактика ИТШ заключается в своевременном купировании очагов инфекции, грамотном подборе антибиотикотерапии у хирургических больных, соблюдении антисептических требований в отделениях, занимающихся инвазивным манипуляциями, поддержке адекватного иммунного статуса у представителей ВИЧ-инфицированной прослойки населения.
2. Тактика ведения пациентов с сепсисом и септическим шоком в многопрофильном стационаре/ Сапичева Ю.Ю., Лихванцев В.В. – 2015.

Олег Прасмыцкий, заведующий кафедрой анестезиологии и реаниматологии БГМУ, кандидат мед. наук, доцент;
Игорь Ялонецкий, ассистент.
- пищевые продукты (рыба, яйца, молоко, орехи, морепродукты и т. д.);
- ферменты фосфолипазы А и гиалуронидазы, входящие в состав яда пчел, ос, шмелей, шершней;
- лекарственные средства.
Все медикаменты потенциально способны провоцировать побочные эффекты, но не все из последних аллергические.
Реакции могут быть псевдоаллергической природы или вызываться непереносимостью препарата. Британское общество аллергии и клинической иммунологии (BSACI) определяет лекарственную аллергию как неблагоприятные реакции на лексредства с установленным иммунологическим механизмом. Без специального расследования не всегда удается выяснить, является ли аллергия причиной нежелательной реакции на применение фармацевтического препарата.
Развитию медикаментозной сенсибилизации способствует повторное применение одних и тех же или близких по химической структуре и антигенным свойствам лексредств. Даже у детей, ранее не получавших их, возможны аллергические реакции — в результате попадания в организм через плаценту или молоко матери (скрытая сенсибилизация). Сенсибилизация к медицинским препаратам может сохраняться длительное время и, как правило, является поливалентной.
Международное исследование (ISAAC) показало, что частота встречаемости аллергических реакций составляет 20–25% в популяции, а в последние 25 лет она возросла втрое. Важнейшим фактором риска развития аллергических реакций многие исследователи считают наследственную предрасположенность. Однако изменения в геноме человека не могут происходить так быстро, как увеличивается частота встречаемости аллергических состояний. Этот рост, вероятно, обусловлен промышленным производством, экологической обстановкой, введением синтетических компонентов в продукты питания, применением удобрений и пестицидов, лексредств, нездоровым образом жизни (гиподинамия, ожирение и т. д.).
С ростом частоты аллергических реакций повышается и частота анафилаксии — немедленной жизнеугрожающей реакции гиперчувствительности, обусловленной взаимодействием антигена с иммуноглобулином Е, что в конечном итоге приводит к системным проявлениям (кожным, респираторным, сердечно-сосудистым, желудочно-кишечным).
НАИБОЛЕЕ ГРОЗНЫЙ вариант анафилаксии — анафилактический шок (АШ). Это обусловленная иммунным ответом сенсибилизированного организма остро развивающаяся критическая дисфункция кровообращения, приводящая к недостаточной тканевой перфузии, снижению доставки кислорода и питательных субстратов к тканям, что не соответствует их потребностям для поддержания аэробного метаболизма и приводит к синдрому полиорганной недостаточности и смерти. Согласно международным рекомендациям Всемирной аллергологической организации АШ принято называть анафилаксию, сопровождающуюся выраженными нарушениями кровообращения, когда систолическое АД снижается ниже 90 мм рт. ст. или на 30% от исходного уровня, что приводит к гипоксии во всех жизненно важных органах. Следует помнить, что для детей характерны более низкие показатели АД: от 1 месяца до 1 года — менее 70 мм рт. ст.; от 1 года до 10 лет — менее суммы удвоенного возраста и 70 мм рт. ст. Первым признаком гипотонии у детей может быть быстро нарастающая тахикардия.
- T78.0 Анафилактический шок, вызванный патологической реакцией на пищу
- Т78.2 Анафилактический шок неуточненный
- Т80.5 Анафилактический шок, связанный с введением сыворотки
- T88.6 Анафилактический шок, обусловленный патологической реакцией на адекватно назначенное и правильно примененное лекарственное средство
- Т88.7 Патологическая реакция на лекарственное средство или медикаменты неуточненная
КЛИНИЧЕСКИ АШ проявляется рядом симптомов и синдромов.
1. Гемодинамические расстройства. Из-за уменьшения венозного возврата критически падает АД, начинается тахикардия и нарушается сознание.
2. В результате действия БАВ и экстравазации жидкости из сосудистого русла развиваются бронхоспазм, ларингоспазм и отек гортани, которые приводят к диспноэ.
3. Со стороны кожи и слизистых наблюдаются покалывания, ощущения теплоты (часто это первые предвестники АШ), гиперемия, зуд, крапивница, отек Квинке. При выраженной клинической картине — похолодание конечностей, мраморность или бледно-цианотичный оттенок кожных покровов, положительный симптом бледного пятна (более 5 секунд).
4. Возможны боли в спине, тошнота, рвота, диарея.
5. Со стороны ЦНС — острая головная боль, головокружение, чувство страха, сильная слабость.
6. Самым опасным проявлением и осложнением анафилаксии является гипотензия, которая может варьировать от незначительного снижения АД до тяжелого шока с нарушением сознания.
При определении степени тяжести АШ рекомендуют пользоваться данными, приведенными в таблице.
В клинической практике выделяют пять вариантов течения АШ.
1. Острое злокачественное течение. Этот вариант чаще встречается у пациентов с типичным АШ. Пациент часто не успевает высказать жалобы. Коллапс развивается за 3–30 мин. Нарастают признаки ОДН. Из-за неэффективности кровообращения кожно-вегетативные проявления не характерны. Сыпь может возникнуть уже после восстановления кровообращения. Вероятны резистентность к противошоковой терапии и нарастание отека легких. Часто диагноз устанавливается ретроспективно.
2. Острое доброкачественное течение. При этом варианте отмечаются оглушение, умеренное нарушение функций дыхания и кровообращения. Противошоковая терапия высокоэффективна.
3. Затяжное течение. Выявляется при проведении противошоковой терапии типичного АШ, к которой у пациента отмечается устойчивость, что способствует развитию синдрома полиорганной недостаточности (СПОН). Пациенты нуждаются в комплексном лечении.
4. Абортивное течение. Наиболее благоприятный вариант. Симптомы типичного шока легко купируются (как правило, без применения лексредств).
5. Рецидивирующее течение. При повторном развитии шокового состояния через 4–5 часов (описаны случаи рецидива через 10 суток) после первичного купирования симптомов. Рецидивы могут протекать более остро и тяжело, есть вероятность большей резистентности к противошоковой терапии, чем при первичном шоке. Такой вариант АШ может наблюдаться при приеме пролонгированных препаратов.
Ряд авторов выделяет молниеносный, отсроченный (20–30 мин) и продленный (24–48 ч) варианты течения АШ.
На фоне АШ у пациентов могут отмечаться следующие осложнения: инфаркт миокарда, нарушения мозгового кровообращения, гепатит, нефрит, полиневрит, энцефаломиелит, аллергический миокардит. А механическая асфиксия, острая сердечно-сосудистая недостаточность, отек и дислокация головного мозга, отек легких, острая левожелудочковая недостаточность выступают как непосредственные причины смерти.
Диагностируется эта патология преимущественно по клинической симптоматике и эффективности интенсивной терапии. Рутинные лабораторные исследования не имеют специфических проявлений и не играют особого значения. Целесообразно экстренное определение уровня сывороточной триптазы (через 1–4 ч после возникновения анафилактической реакции) — значимое повышение (более 25 мкг/л) с большой вероятностью указывает на анафилаксию. Забор крови необходимо осуществить однократно (через 1–2 ч после возникновения симптомов) или трехкратно (в идеале): так быстро, как возможно; через 1–2 ч; через 24 ч после начала симптомов или при выписке (для определения фонового уровня триптазы, т. к. у некоторых людей она исходно повышена).
У пациентов с АШ должен быть налажен мониторинг, включающий не менее 1 канала ЭКГ, неинвазивного АД, ЧСС, частоты дыхания, температуры тела, диуреза, суточного баланса жидкости. Дополнительно (по показаниям и возможностям) — пульсоксиметрия, капнометрия и капнография, инвазивное давление крови (АД, ЦВД, ДЗЛА, давление в полостях сердца).
Сроки начала интенсивной терапии АШ коррелируют с летальностью.
ПЕРВАЯ ВРАЧЕБНАЯ
помощь должна дополнительно включать:
1) обеспечение венозного доступа катетером большого диаметра, в последующем возможна установка центрального венозного катетера;
2) введение эпинефрина (адреналина);
3) начало внутривенной инфузии кристаллоидными растворами;
4) интенсивную терапию СПОН.
В виде 0,1% раствора при стабильной гемодинамике вводится подкожно (взрослым — 0,3–0,5 мл, детям — 0,01 мл/кг), при необходимости может быть введен повторно через 10–15 минут. При гипотензии, угрожающем состоянии 0,1% адреналин вводится внутривенно в виде болюса 0,1–0,5 мг или в виде инфузии 1–4 мкг/мин взрослым, 0,1 мкг/кг/мин детям. Допустимо внутримышечное введение в середину переднелатеральной поверхности бедра 1–2 мл 0,1% раствора адреналина в дозе 0,2–0,5 мг взрослым и 0,01 мг/кг детям, но не более 0,3 мг. По показаниям в последующем взрослым обеспечивают титрование адреналина в дозе 0,02–0,2 мкг/кг/мин.
Замена адреналина норадреналином нецелесообразна ввиду менее выраженного β-адреномиметического эффекта.
Эфедрин первоначально использовать не следует: его эффекты развиваются медленнее и при повторных введениях ослабевают.
Мезатон не является катехоламином, не имеет β-адреномиметического эффекта и может вызвать рефлекторную брадикардию, а также снижение сердечного выброса.
Добутамин не влияет на α-адрено-рецепторы, что исключает его применение при АШ.
Допамин (дофамин) может применяться в комплексной интенсивной терапии АШ только после восстановления ОЦК в дозе 3–7 мкг/кг/мин. При введении высоких доз у него преобладают α-стимулирующие эффекты с нарастанием ЧСС и постнагрузки, а СВ снижается.
При бронхоспазме, не отвечающем на введение адреналина, надо назначить сальбутамол 100 мкг дозирующий аэрозольный ингалятор (1–2 дозы) или через небулайзер 2,5 мкг/3 мл. При стридоре — ингаляция будесонида (1–2 вдоха).
Если требуется — обеспечить проходимость дыхательных путей и адекватную вентиляцию легких (ИВЛ).
Глюкокортикостероиды назначаются для предотвращения поздних симптомов анафилаксии внутривенно — преднизолон 90–120 мг (детям 2–5 мг/кг). Глюкокортикостероиды — только после введения адреналина!
Целесообразность назначения антигистаминных средств обсуждается, т. к. глюкокортикостероиды действуют на все три фазы аллергического процесса, т. е. оказывают антигистаминный эффект. Согласно действующим отечественным протоколам, антигистаминные препараты назначают внутривенно следующим образом:
H1-блокаторы (дифенгидрамин) — до 1–2 мг/кг через каждые 4–6 ч;
H2-блокаторы (циметидин) — 300 мг (5–10 мг/кг) каждые 6–12 ч или ранитидин 50 мг (0,33–0,66 мг/кг) каждые 8 ч.
После стабилизации состояния пациент должен быть доставлен в отделение интенсивной терапии, где ИТ и наблюдение проводятся не менее суток.
Для обеспечения адекватного гемодинамического ответа на адреналин при резистентности гипотензии пациентам инфузии солевых растворов американские специалисты рекомендуют дополнять титрованием глюкагона в дозе 1–5 мг у взрослых и 20–30 мкг/кг у детей — до максимума 1 мг со скоростью 5–15 мкг/мин, пока не будет достигнут желаемый уровень АД.
Коррекция метаболического ацидоза растворами соды (4% или 8,4%) проводится только под контролем КОС и при значении pH≤7,2. Количество ммоль гидрокарбоната рассчитывается по формуле:
Доза NaHCO3 (ммоль) = ВЕ х m (кг) х 0,3 х 10.
При расчете объема следует помнить, что 1 мл 4% раствора содержит 0,5 ммоль, а 8,4% — 1 ммоль бикарбоната.
Для купирования судорог внутривенно вводится диазепам в дозе 10–20 мг.
При выраженной брадикардии допустимо введение 0,3–0,5 мл 0,1% раствора атропина внутривенно или 0,5–1,0 мл подкожно.
В ПРОФИЛАКТИЕ АШ первостепенное значение отводится своевременно и подробно собранному анамнезу. Следует отметить важность правильной формулировки вопросов при сборе анамнеза. Надо спрашивать, бывали ли у пациента потери сознания, резкое падение артериального давления, зуд и (или) кожная сыпь, случаи приема антигистаминных препаратов и т. д. после введения лекарств, употребления пищевых продуктов, контакта с бытовой химией, растениями или резкими запахами.
Пациентам, склонным к аллергическим реакциям, необходимо иметь в постоянном доступе антигистаминные препараты (Н1-гистаминоблокаторы и глюкокортикостероиды).
Человеку, перенесшему АШ, показано освобождение от прививок, не показано лечение антибиотиками пенициллинового ряда, использование новокаина. Профилактика АШ с помощью фармакологических средств основывается на введении комбинации антагонистов Н1-рецепторов в дозе 0,1–0,3 мг/кг и Н2-рецепторов в дозе 3–5 мг/кг до назначения препаратов или диагностических процедур с применением рентгеноконтрастных веществ. С этой целью возможно использование глюкокортикостероидов.
Недопустима полипрагмазия в отношении пациентов, склонных к аллергическим реакциям.
Клинический случай
В хирургический кабинет стоматологической поликлиники обратился пациент. Требовалось провести санацию полости рта. Собран отрицательный аллергологический анамнез. После проведения туберальной анестезии через 3 минуты появились головокружение, тошнота, чувство стеснения в груди, судороги. АД — 60/40 мм рт. ст., пульс 120 уд./мин.
Врачом определено, что в ответ на введение местного анестетика у пациента развился АШ, о чем свидетельствовали жалобы больного, снижение АД, тахикардия. Незамедлительно пациент был уложен в положение с опущенной головой и приподнятыми нижними конечностями с целью притока крови к головному мозгу; стесняющая одежда расстегнута, обеспечена проходимость дыхательных путей (тройной прием Сафара). На помощь позвали коллег. Место инъекции обкололи 0,1% раствором адреналина, чтобы снизить скорость всасывания аллергена. К щеке в проекции инъекции приложили пузырь со льдом.
Пунктирована локтевая вена, введен 0,1% раствор адреналина 0,5 мл на 10 мл 0,9% растворе хлорида натрия. В пробирку набрано 5 мл крови для последующей передачи в специализированную лабораторию. Начата инфузия 1 000 мл 0,9% раствора хлорида натрия, введено внутривенно 250 мг метилпреднизолона и 1 мл 2% раствора супрастина. О ситуации сообщено главному врачу, вызвана реанимационная бригада СМП.
Состояние пациента улучшилось в течение 20 минут. К прибытию реанимационной бригады он уже отмечал значительное улучшение, АД стабилизировалось на уровне 124/86 мм рт. ст. при пульсе 82 уд./мин. Затруднения дыхания не наблюдалось. Проводился постоянный контроль за сознанием, АД, ЧД, пульсом.
Пациент доставлен в реанимационное отделение по месту жительства, через сутки выписан с рекомендациями обратиться за консультацией к аллергологу.
Анафилактический шок – это острое патологическое состояние, которое возникает при повторном проникновении аллергена, в результате чего развиваются тяжелые гемодинамические нарушения и гипоксия. Основными причинами развития анафилаксии являются поступление в организм различных медикаментов и вакцин, укусы насекомых, пищевая аллергия. При тяжелой степени шока быстро наступает потеря сознания, развивается кома и при отсутствии неотложной помощи – летальный исход. Лечение заключается в прекращении поступления в организм аллергена, восстановлении функции кровообращения и дыхания, при необходимости – проведении реанимационных мероприятий.
МКБ-10
Общие сведения
Анафилактический шок (анафилаксия) – это тяжелая системная аллергическая реакция немедленного типа, развивающаяся при контакте с чужеродными веществами-антигенами (медикаментозными средствами, сыворотками, рентгеноконтрастными препаратами, пищевыми продуктами, при укусах змей и насекомых), которая сопровождается выраженными нарушениями кровообращения и функций органов и систем.
Анафилактический шок развивается примерно у одного из 50 тысяч человек, причем количество случаев этой системной аллергической реакции растет с каждым годом. Так, в Соединенных Штатах Америки каждый год регистрируется более 80 тысяч случаев развития анафилактических реакций, и риск возникновения хотя бы одного эпизода анафилаксии в течение жизни существует у 20-40 миллионов жителей США. По данным статистики, примерно в 20% случаев причиной развития анафилактического шока является использование лекарственных препаратов. Нередко анафилаксия заканчивается летальным исходом.

Причины
Аллергеном, приводящим к развитию анафилактической реакции, может стать любое вещество, попадающее в организм человека. Анафилактические реакции чаще развиваются при наличии наследственной предрасположенности (отмечается повышение реактивности иммунной системы – как клеточной, так и гуморальной). Наиболее частой причиной анафилактического шока являются:
- Введение медикаментозных средств. Это антибактериальные (антибиотики и сульфаниламиды), гормональные средства (инсулин, адренокортикотропный гормон, кортикотропин и прогестерон), ферментные препараты, анестетики, гетерологичные сыворотки и вакцины. Гиперреакция иммунной системы может развиться и на введение рентгеноконтрастных препаратов, используемых при проведении инструментальных исследований.
- Укусы и ужаления. Еще одна причинный фактор возникновения анафилактического шока - укусы змей и насекомых (пчел, шмелей, шершней, муравьев). В 20-40% случаев ужаления пчел жертвами анафилаксии становятся пчеловоды.
- Пищевая аллергия. Анафилаксия нередко развивается на пищевые аллергены (яйца, молочные продукты, рыбу и морепродукты, сою и арахис, пищевые добавки, красители и ароматизаторы, а также биопрепараты, используемые для обработки плодов овощей и фруктов). Так, в США более 90% случаев тяжелых анафилактических реакций развивается на лесные орехи. В последние годы участилось количество случаев развития анафилактического шока на сульфиты – пищевые добавки, используемые для более длительной сохранности продукта. Эти вещества добавляют в пиво и вино, свежие овощи, фрукты, соусы.
- Физические факторы. Заболевание может развиваться при воздействии различных физических факторов (работа, связанная с мышечным напряжением, спортивные тренировки, холод и тепло), а также при сочетании приема некоторых пищевых продуктов (чаще это креветки, орехи, куриное мясо, сельдерей, белый хлеб) и последующей физической нагрузки (работа на приусадебном участке, спортивные игры, бег, плавание и т. д.)
- Аллергия на латекс. Учащаются случаи анафилаксии на изделия из латекса (резиновые перчатки, катетеры, шинную продукцию и др.), причем нередко наблюдается перекрестная аллергия на латекс и некоторые фрукты (авокадо, бананы, киви).
Патогенез
Анафилактический шок представляет собой немедленную генерализованную аллергическую реакцию, которая обусловлена взаимодействием вещества с антигенными свойствами и иммуноглобулина IgE. При повторном поступлении аллергена высвобождаются различные медиаторы (гистамин, простагландины, хемотаксические факторы, лейкотриены и др.) и развиваются многочисленные системные проявления со стороны сердечно-сосудистой, дыхательной систем, желудочно-кишечного тракта, кожных покровов.
Это коллапс сосудов, гиповолемия, сокращение гладких мышц, бронхоспазм, гиперсекреция слизи, отеки различной локализации и другие патологические изменения. В результате уменьшается объем циркулирующей крови, снижается артериальное давление, парализуется сосудодвигательный центр, уменьшается ударный объем сердца и развиваются явления сердечно-сосудистой недостаточности. Системная аллергическая реакция при анафилактическом шоке сопровождается и развитием дыхательной недостаточности из-за спазма бронхов, скопления в просвете бронхов вязкого слизистого отделяемого, появления кровоизлияний и ателектазов в ткани легких, застоя крови в малом круге кровообращения. Нарушения отмечаются и со стороны кожных покровов, органов брюшной полости и малого таза, эндокринной системы, головного мозга.
Симптомы анафилактического шока
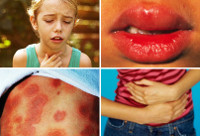
Характерны для анафилаксии остро возникающие нарушения работы сердечно-сосудистой системы: снижение артериального давления с появлением головокружения, слабости, обморочных состояний, аритмии (тахикардия, экстрасистолия, мерцательная аритмия и т. д.), развитием сосудистого коллапса, инфаркта миокарда (боли за грудиной, страх смерти, гипотензия). Респираторные признаки анафилактического шока – это появление выраженной одышки, ринореи, дисфонии, свистящего дыхания, бронхоспазма и асфиксии. Нейропсихические расстройства характеризуются выраженной головной болью, психомоторным возбуждением, чувством страха, тревоги, судорожным синдромом. Могут появляться нарушения функции тазовых органов (непроизвольное мочеиспускание и дефекация). Кожные признаки анафилаксии – появление эритемы, крапивницы, ангиоотека.
Клиническая картина будет отличаться в зависимости от тяжести анафилаксии. Выделяют 4 степени тяжести:
- При I степени шока нарушения незначительные, артериальное давление (АД) снижено на 20-40 мм рт. ст. Сознание не нарушено, беспокоит сухость в горле, кашель, боли за грудиной, чувство жара, общее беспокойство, может быть сыпь на коже.
- Для II степени анафилактического шока характерны более выраженные нарушения. При этом систолическое АД опускается до 60-80, а диастолическое – до 40 мм ртутного столба. Беспокоит чувство страха, общая слабость, головокружение, явления риноконъюнктивита, высыпания на коже с зудом, отек Квинке, затруднения при глотании и разговоре, боли в животе и пояснице, тяжесть за грудиной, одышка в покое. Нередко появляется повторная рвота, нарушается контроль процесса мочеиспускания и дефекации.
- III степень тяжести шока проявляется снижением систолического АД до 40-60 мм рт. ст., а диастолического – до 0. Наступает потеря сознания, зрачки расширяются, кожа холодная, липкая, пульс становится нитевидным, развивается судорожный синдром.
- IV степень анафилаксии развивается молниеносно. При этом больной без сознания, АД и пульс не определяются, отсутствует сердечная деятельность и дыхание. Необходимы неотложные реанимационные мероприятия для спасения жизни пациента.
При выходе из шокового состояния у больного сохраняется слабость, вялость, заторможенность, лихорадка, миалгии, артралгии, одышка, боли в сердце. Может отмечаться тошнота, рвота, боли по всему животу. После купирования острых проявлений анафилактического шока (в первые 2-4 недели) нередко развиваются осложнения в виде бронхиальной астмы и рецидивирующей крапивницы, аллергического миокардита, гепатита, гломерулонефрита, системной красной волчанки, узелкового периартериита и пр.
Диагностика
Диагноз анафилактического шока устанавливается преимущественно по клинической симптоматике, так как времени на подробный сбор анамнестических данных, проведение лабораторных анализов и аллергологических проб не остается. Помочь может лишь учет обстоятельств, во время которых наступила анафилаксия – парентеральное введение лекарственного средства, укус змеи, употребление в пищу определенного продукта и т. д.
Во время осмотра оценивается общее состояние больного, функция основных органов и систем (сердечно-сосудистой, дыхательной, нервной и эндокринной). Уже визуальный осмотр пациента с анафилактическим шоком позволяет определить ясность сознания, наличие зрачкового рефлекса, глубину и частоту дыхания, состояние кожных покровов, сохранение контроля над функцией мочеиспускания и дефекации, наличие или отсутствие рвоты, судорожного синдрома. Далее определяются наличие и качественные характеристики пульса на периферических и магистральных артериях, уровень артериального давления, аускультативные данные при выслушивании тонов сердца и дыхания над легкими.
После оказания неотложной помощи пациенту с анафилактическим шоком и ликвидации непосредственной угрозы для жизни проводятся лабораторные и инструментальные исследования, позволяющие уточнить диагноз и исключить другие заболевания со сходной симптоматикой:
- Лабораторные тесты. При проведении лабораторного общеклинического обследования выполняют клинический анализ крови (чаще выявляется лейкоцитоз, увеличение количества эритроцитов, нейтрофилов, эозинофилов), оценивается выраженность респираторного и метаболического ацидоза (измеряется pH, парциальное давление углекислого газа и кислорода в крови), определяется водно-электролитный баланс, показатели системы свертывания крови и др.
- Аллергологическое обследование. При анафилактическом шоке предусматривает определение триптазы и ИЛ-5, уровня общего и специфического иммуноглобулина E, гистамина, а после купирования острых проявлений анафилаксии – выявление аллергенов с помощью кожных проб и лабораторного исследования.
- Инструментальная диагностика. На электрокардиограмме определяются признаки перегрузки правых отделов сердца, ишемия миокарда, тахикардия, аритмия. На рентгенограмме органов грудной клетки могут выявляться признаки эмфиземы легких. В острый период анафилактического шока и в течение 7-10 дней проводится мониторинг артериального давления, частоты сердечных сокращений и дыхания, ЭКГ. При необходимости назначается проведение пульсоксиметрии, капнометрии и капнографии, определение артериального и центрального венозного давления инвазивным методом.
Дифференциальная диагностика проводится с другими состояниями, которые сопровождаются выраженным снижением АД, нарушениями сознания, дыхания и сердечной деятельности: с кардиогенным и септическим шоком, инфарктом миокарда и острой сердечно-сосудистой недостаточностью различного генеза, тромбоэмболией легочной артерии, синкопальными состояниями и эпилептическим синдромом, гипогликемией, острыми отравлениями и др. Следует отличать анафилактический шок от сходных по проявлениям анафилактоидных реакций, которые развиваются уже при первой встрече с аллергеном и при которых не задействованы иммунные механизмы (взаимодействие антиген-антитело).
Иногда дифференциальная диагностика с другими заболеваниями затруднена, особенно в ситуациях, когда имеется несколько причинных факторов, вызвавших развитие шокового состояния (сочетание различных видов шока и присоединение к ним анафилаксии в ответ на введение какого-либо медикамента).
Лечение анафилактического шока
Лечебные мероприятия при анафилактическом шоке направлены на скорейшее устранение нарушений функции жизненно важных органов и систем организма. В первую очередь необходимо устранить контакт с аллергеном (прекратить введение вакцины, лекарственного средства или рентгеноконтрастного вещества, удалить жало осы и т. п.), при необходимости – ограничить венозный отток путем наложения жгута на конечность выше места введения лекарства или ужаления насекомым, а также обколоть это место раствором адреналина и приложить холод. Необходимо восстановить проходимость дыхательных путей (введение воздуховода, срочная интубация трахеи или трахеотомия), обеспечить подачу в легкие чистого кислорода.
Проводится введение симпатомиметиков (адреналина) подкожно повторно с последующим внутривенным капельным введением до улучшения состояния. При тяжелой форме анафилактического шока внутривенно вводится допамин в индивидуально подобранной дозе. В схему неотложной помощи включаются глюкокортикоиды (преднизолон, дексаметазон, бетаметазона), проводится инфузионная терапия, позволяющая восполнить объем циркулирующей крови, устранить гемоконцентрацию и восстановить приемлемый уровень артериального давления. Симптоматическое лечение включает использование антигистаминных средств, бронхолитиков, диуретиков (по строгим показаниям и после стабилизации АД).
Стационарное лечение пациентов с анафилактическим шоком проводится в течение 7-10 дней. В дальнейшем необходимо наблюдение для выявления возможных осложнений (поздние аллергические реакции, миокардит, гломерулонефрит и т. д.) и их своевременного лечения.
Прогноз и профилактика
Прогноз при анафилактическом шоке зависит от своевременности проведения адекватных лечебных мероприятий и общего состояния пациента, наличия сопутствующих заболеваний. Больные, перенесшие эпизод анафилаксии, должны состоять на учете у участкового аллерголога. Им выдается быть выдан аллергологический паспорт с отметками о факторах, вызывающих явления анафилактического шока. Для предупреждения подобного состояния контакт с такими веществами должен быть исключен.
4. Анафилактический шок: патофизиологические механизмы развития и методы воздействия на этапах оказания медицинской помощи/Хижняк А.А. и соавт.// Медицина неотложных состояний. - 2007 - №4(11).
Читайте также:

