Анализ крови на фасциолез в инвитро
Обновлено: 19.04.2024
Выявить гельминтоз только с помощью анализа кала не всегда представляется возможным. Кроме того, многие паразитарные инвазии протекают бессимптомно, и человек может не подозревать о том, что является носителем глистов. Симптоматика может проявляться в виде слабости, высыпаний, болей в животе. В результате пациенты могут долго проходить обследования у аллерголога или гастроэнтеролога и так и не выявить истинную причину плохого самочувствия. Выходом является сдача анализа крови на гельминтов. Он дает наиболее точную информацию о наличии или отсутствии глистов в организме. Более того, с его помощью возможно установить вид паразита. Сдать анализы крови на гельминты в Москве по доступной стоимости Вы можете, обратившись в удобное время в медицинские клиники IMMA.
Что показывает анализ
С помощью анализа крови специалист выявляет содержание особых веществ, которые образуются в результате жизнедеятельности глистов. При этом возможно выявление следующих заболеваний.
- Описторхоз. Паразит обитает в печени, желчном пузыре, поджелудочной железе. Для патологии характерны боли в правом боку под ребрами, частые головокружения и слабость.
- Трихинеллез. Проявляется мышечной слабостью и болью, отечностью век, аллергическими реакциями, лихорадкой.
- Аскаридоз. Паразит обитает в пищеварительном тракте, печени, сердце или легких. Заболевание имеет разнообразную симптоматику, например микозы, гепатиты, дерматозы, нарушения сна и пищеварения.
- Токсокароз. Поражает многие органы, в том числе сердце, мозг, органы зрения, почки. Для этого гельминтоза характерны различные аллергические проявления, лихорадка, нарушения зрения и многие другие признаки.
- Эхинококкоз. Паразит обитает во многих органах человека. Патология проявляется повышенной утомляемостью, аллергическими симптомами, болью под ребрами с правой стороны.
- Лямблиоз. Место обитания – тонкий кишечник. Симптоматика: нарушения процесса пищеварения, тошнота и пр.
Показания для анализа
В каких случаях показано проведение исследования крови на гельминты? Чаще всего его назначают в следующих ситуациях:
Фасциолез – глистная инвазия, вызываемая Fasciola hepatica (двуустка печеночная) – паразитом из класса печеночных сосальщиков. Заболевание характеризуется поражением печени, желчевыводящих протоков и желчного пузыря. Ранняя стадия инвазии характеризуется аллергическими реакциями, воспалением желчевыводящих протоков и застоем желчи. При хроническом течении возможны деструктивные изменения печеночной ткани, существует опасность развития фиброза печени и кровотечений. Концентрация специфических IgG достигает максимума к 2-3 месяцам от начала заражения и держится на таком уровне довольно долго. Исследование проводят в целях выявления в крови антител IgG к антигенам Fasciola hepatica.
Синонимы русские
Фасциолез, печеночная двуустка.
Метод исследования
Иммуноферментный анализ (ИФА).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 2-3 часов до исследования, можно пить чистую негазированную воду.
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Фасциолёз (fasciolosis) - гельминтоз из группы трематодозов, заболевание животных и человека, характеризуется поражением печени и желчевыделительной системы. Возбудитель инвазии - Fasciola hepatica (печеночная двуустка). Заражение человека происходит через употребляемые в пищу растения, на которых обитают личинки паразитов, а также с водой. Паразиты обитают и откладывают яйца в жёлчных протоках, печени и желчном пузыре. Яйца выводятся с калом. У животных фасциолёз распространён практически повсеместно. Поражается домашний и дикий рогатый скот, верблюды, лошади, зайцы и другие. Большинство животных заражаются на пастбище.
Возбудитель фасциолеза, печеночная двуустка Fasciola hepatica, распространена повсеместно и паразитирует в печени и желчных путях крупного рогатого скота. Взрослые мужские и женские особи гельминта имеют листовидную форму и достигают в размерах 2 см. Они могут сохранять жизнеспособность в желчных протоках более десяти лет, откладывая яйца, которые попадают в кал и загрязняют водоемы. Промежуточными хозяевами фасциол являются улитки, в которых из яиц паразита развиваются церкарии. Заражение овец, крупного рогатого скота, а также человека происходит при поедании растений с берегов загрязненных водоемов. Попав в кишечник, метацеркарии выходят через его стенку в брюшную полость, откуда проникают в паренхиму печени через ее капсулу и после созревания, которое длится 1-3 мес., выходят в желчные пути, завершая жизненный цикл. Фасциолез овец и крупного рогатого скота наносит серьезный материальный ущерб сельскому хозяйству в районах, где скот пасется на берегу водоемов. В анамнезе больных фасциолезом часто имеется указание на употребление в пищу водных растений, в частности водяного кресса, или неочищенной воды. Фасциолез чаще встречается в развивающихся странах с влажным климатом и особенно распространен среди сельского населения; в странах Европы и Северной Америки фасциолезом болеют реже.
Острый фасциолез проявляется повышением температуры тела, длящимся до 3 мес., неприятными ощущениями в правой верхней части живота, увеличением печени. Зрелые особи гельминта, перемещаясь в паренхиме печени, оставляют за собой след в виде коагуляционного некроза с эозинофилами. Фасциолы могут мигрировать, опережая развитие воспалительной реакции, которая могла бы послужить эффективной защитой от паразита. На компьютерных томограммах следы миграции фасциол имеют вид извилистых линейных ходов размером 1-3 см., напоминающих абсцессы.
Атипичные клинические проявления при остром фасциолезе могут быть связаны с гемобилией, возникающей при попадании паразитов в желчные протоки, или с формированием абсцесса. Незрелые фасциолы, не проникнувшие в печень, могут стать причиной образования инфильтратов и абсцессов различной локализации. Наиболее часто они образуются под кожей в виде узелков, представляющих собой эозинофильные инфильтраты вокруг дегенерирующей ткани паразитов. Острый фасциолез может сопровождаться эозинофильным плевритом или перикардитом без инвазии фасциол в плевру или перикард.
Повышение температуры тела и боль в правой верхней части живота при остром фасциолезе и симптомы поражения желчных путей при хроническом фасциолезе в сочетании с данными об употреблении в пищу водяных растений или неочищенной воды позволяют заподозрить фасциолез. Эозинофилия и наличие паразитов в печени подтверждают диагноз. При серологическом исследовании на антитела к паразиту методом ИФА в качестве антигена используют очищенный препарат катепсина L1 (специфическая протеаза фасциол). Антитела класса IgG образуются спустя несколько недель после инфицирования, достигая пика в острый период заболевания. Титр антител в крови после успешного лечения постепенно уменьшается.
Когда назначается исследование?
- Подозрение на инфицирование Fasciola hepatica;
- кожные высыпания по типу крапивницы;
- высокая температура (до 40 °С);
- общее недомогание;
- увеличение печени и болезненность ее при пальпации;
- желтушность склер, слизистых и кожи;
- тошнота и нарушения стула;
- повышение концентрации билирубина и печеночных ферментов;
- увеличение количества лейкоцитов, эозинофилов и СОЗ в крови.
Что означают результаты?
Референсные значения: не обнаружено.
Коэффициент позитивности (КП):
1.1 – положительный результат.
КП – концентрация специфических антител в единице объема. Чем выше КП пробы, тем выше концентрация антител.
Отрицательный результат (не обнаружено):
- инвазия Fasciola hepatica отсутствует;
- низкий титр антител в ранний период заболевания.
Положительный результат (обнаружено):
В случае получения сомнительного результата рекомендуется повторить исследование через 14 дней. При повторном результате "Сомнительно" результат следует рассматривать как отрицательный.
Также рекомендуется
41 Скрининг функции печени и поджелудочной железы
38 Анализ кала на яйца и личинки гельминтов, простейшие и их цисты (Parasep)
113 Скрининговое обследование на гельминтозы (Opisthorchis IgG, Toxocara IgG, Trichinella IgG, Echinococcus IgG)
Антитела к возбудителю фасциолёза IgG, Fasciola hepatica lgG количественный — количественное определение антител IgG к возбудителю фасциолёза, которые свидетельствуют о наличии острого или перенесённом в прошлом заболевания. IgG в количественном формате позволяет провести динамическое наблюдение, оценить состояние постинфекционного иммунитета к возбудителю фасциолёза.
Fasciola hepatica — возбудитель фасциолёза, характеризуется поражением печени и желчевыделительной системы.
Дефинитивные хозяева инфекции — сельскохозяйственные и дикие животные, редко человек.
Источник распространения инфекции — инвазированные животные.
Путь передачи — фекально-оральный, то есть посредством употребления в пищу в немытом виде салатных трав и прудовой воды, заражённой фасциолами, а также использовании её для мытья продуктов и купания.
Продолжительность жизни фасциолы в организме человека достигает 3–5 лет, локализуются в желчных протоках печени.
Клиническая картина при фасциолёзе
Длительность инкубационного периода от 7 дней до 8 недель.
На ранней стадии проявляются острые аллергические реакции. Основные клинические проявления: повышение температуры тела, утомляемость, потеря аппетита, тошнота, рвота, лихорадка, желтуха, аллергические дерматиты, крапивница, боли в животе, высокая эозинофилия и лейкоцитоз. Наблюдается увеличение печени. Далеко не всегда, на этой стадии, проявляются признаки аллергического миокардита — загрудинные боли, болезненное учащённое сердцебиение, тоны менее звучные (приглушены), гипертония. Иногда отмечаются нарушения органов дыхания.
Хроническая фаза протекает с выраженным проявлением компенсированного хронического гастродуоденита (или фаза ремиссии) с реактивными изменениями поджелудочной железы, иногда панкреопатии. Интенсивное и длительное заболевание может привести к цирротическим изменениям в печени.
- аллергические состояния;
- эозинофилия;
- боли в животе;
- нарушение аппетита, тошнота, рвота;
- утомляемость;
- отставание в росте и весе у детей.
Интерпретация результатов
Единицы измерения: УЕ*
Положительный результат будет сопровождаться дополнительным комментарием с указанием коэффициента позитивности пробы (КП*):
*Коэффициент позитивности (КП) — это отношение оптической плотности пробы пациента к пороговому значению. КП — коэффициент позитивности, является универсальным показателем, применяемым в иммуноферментных тестах. КП характеризует степень позитивности исследуемой пробы и может быть полезен врачу для правильной интерпретации полученного результата. Поскольку коэффициент позитивности не коррелирует линейно с концентрацией антител в пробе, не рекомендуется использовать КП для динамического наблюдения за пациентами, в том числе контроля эффективности лечения.
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Какие заболевания лечит ревматолог?
Мы в Telegram и "Одноклассниках"
Подагра: диагностика и лечение
"Men's Health", медицинский блог (август 2016г.)
Если ваши суставы опухают и болят по ночам, врач-ревматолог предложит вам проверить ревматологический профиль. Это обследование поможет поставить точный диагноз, проследить динамику заболевания и назначить правильное лечение.
При подозрении на ревматическую болезнь используют следующие исследования:
- анализ крови на уровень мочевой кислоты;
- анализ крови на антинуклеарные антитела;
- исследование крови на ревматоидный фактор;
- исследование крови на АЦЦП (антитела к циклическому цитруллин-содержащему пептиду);
- анализ крови на С-реактивный белок.
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.

Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые). Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
Антинуклеарные антитела (АНА)
С помощью АНА теста можно определить наличие в крови антинуклеарных антител (антител к ядерным антигенам).
АНА – это группа специфических аутоантител, которые производит иммунная система нашего организма в случае аутоиммунных нарушений. Антитела оказывают повреждающее действие на клетки организма. При этом человек испытывает различные болезненные симптомы, например боль в мышцах и суставах, общую слабость и др.
Обнаружение в сыворотке крови антител принадлежащих к группе АНА (например, антител к двуспиральной ДНК) помогает выявить аутоимунное заболевание, контролировать течение болезни и эффективность его лечения.
Исследование крови на АЦЦП

Анализ крови на С-реактивный белок

Исследование крови на АЦЦП
Когда необходим анализ крови на антинуклеарные антитела
Выявление антинуклеарных антител может быть признаком следующих аутоиммунных заболеваний:
-
; ; ;
- смешанное заболевание соединительной ткани; ; ; ;
- аутоиммунный гепатит
Как выполняется тест на антинуклеарные антитела
Кровь на антинуклеарные антитела берется из вены на локтевом сгибе, натощак. Перед исследованием можно не придерживаться никакой диеты.
В некоторых случаях, для того чтобы дифференцировать различные аутоиммунные заболевания, могут потребоваться дополнительные уточняющие тесты на аутоантитела из группы антинуклеарных антител, так называемый иммуноблот АНА.
Что обозначают данные теста
Антинуклеарные антитела (другое название - антинуклеарный фактор) указывают на наличие какого-то аутоиммунного нарушения, однако не указывают точно на болезнь, вызвавшую его, поскольку тест на АНА является скрининговым исследованием. Цель любого скрининга – выявить людей с повышенным риском того или иного заболевания.
У здорового человека с нормальным иммунитетом антинуклеарных антител в крови быть не должно или их уровень не должен превышать установленные референсные значения.
Нормальное значение АНА подразумевает титр антител, не превышающий значение 1: 160. Ниже этого значения анализ считается отрицательным.
Положительный анализ на антинуклеарные антитела (1:320 и более) указывает на повышение антинуклеарных антител, и наличие у человека заболевания аутоиммунной природы.
В настоящее время для выявления антинуклеарных антитела используются две методики: непрямую реакцию иммунофлюоресценции с использованием так называемой клеточной линии Нер2 и иммуноферментный анализ. Оба теста дополняют друг друга, в связи с чем их рекомендуют выполнять одновременно.
Можно выделить следующие виды антинуклеарных тел АНА в реакции непрямой иммунофлюоресненции:
- гомогенная окраска - может быть при любом аутоиммунном заболевании;
- пятнистая или крапчатая окраска может быть при системной красной волчанки, склеродермии, синдроме Шегрена, ревматоидном артрите, полимиозите и смешанном заболевании соединительной ткани;
- периферическая окраска – характерна для системной красной волчанки;
При положительном анализе на антинуклеарные антитела необходимо провести иммуноблот антинуклеарных антител для уточнения типа аутоиммунного заболевания и постановки диагноза.
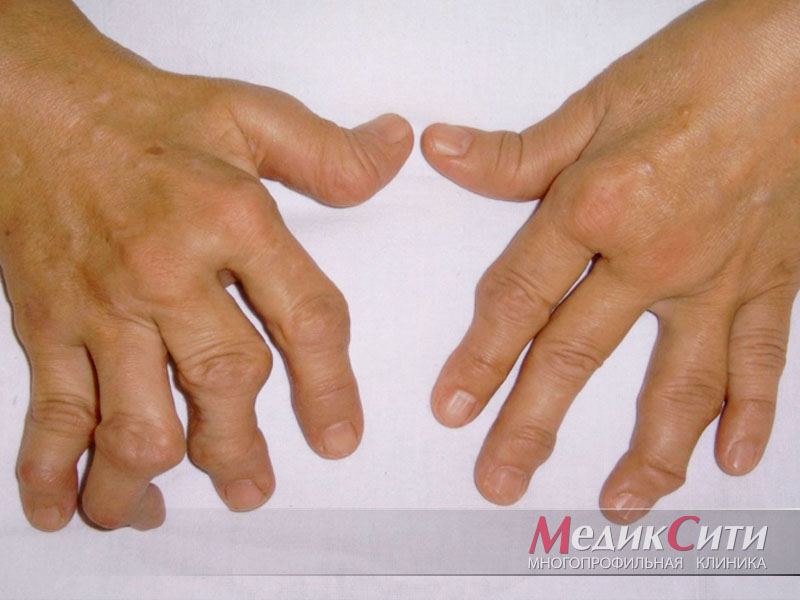
Ревматоидный фактор
Исследование крови на ревматоидный фактор направлено на выявление специфических антител класса IgM к антителам класса IgG.
Лабораторный тест на ревматоидный фактор является скрининговым исследованием, направленным на выявление аутоиммунных нарушений. Главная задача исследования на ревматоидный фактор – выявление ревматоидного артрита, болезни и синдрома Шегрена и ряда других аутоиммунных болезней.
Анализ на ревматоидный фактор может потребоваться при следующих симптомах:
- боли и отечность в суставах;
- ограничение подвижности в суставах;
- чувство сухости в глазах и во рту;
- кожные высыпания по типу кровоизлияний;
- слабость, упадок сил.

Нормы ревматоидного фактора в крови
Теоретически в здоровом организме ревматоидного фактора быть не должно. Но все же в крови у некоторых даже здоровых людей этот фактор присутствует в небольшом титре. В зависимости от лаборатории верхняя граница нормы ревматодного фактора варьирует от 10 до 25 международных единиц (МЕ) на 1 миллилитр крови.
Ревматоидный фактор одинаковый у женщин и мужчин. У людей пожилого возраста показатель ревматоидного фактора будет несколько выше.
Ревматоидный фактор у ребенка должен составлять в норме 12,5 МЕ на миллилитр.
Анализ на ревматоидный фактор используется для диагностики следующих заболеваний:
-
;
- системные аутоиммунные заболевания;
- риоглобулинемия.
Другие причины повышения ревматоидного фактора
Дополнительные причины повышения ревматоидного фактора могут быть следующими:
- сифилис;
- краснуха;
- инфекционный мононуклеоз;
- малярия;
- туберкулез; ; ;
- лейкемия; ;
- сепсис
Если причина повышенного ревматоидного фактора – инфекционные заболевания, например, инфекционный мононуклеоз, то титр ревматоидного фактора обычно меньше, чем при ревматоидном артрите.
Тем не менее, анализ на ревматоидный фактор прежде всего помогает распознать ревматоидный артрит. Однако следует подчеркнуть, что ставить диагноз лишь на его основании нельзя. Поскольку ревматоидный фактор может быть повышенным при многих других патологических состояниях аутоиммунной и не аутоиммунной природы. Кроме этого, примерно у 30% больных ревматоидным артритом анализ крови на ревматоидный фактор может оказаться отрицательным (серонегативный вариант ревматоидного артрита).
Анализ крови на ревматоидный фактор проводят утром натощак (с последнего приема пищи должно пройти от 8 до 12 часов).
Анализ крови на АЦЦП заключается в определении титра антител к циклическому цитруллинированному пептиду и является одним из точных методов для подтверждения диагноза ревматоидного артрита. С его помощью болезнь можно обнаружить за несколько лет до возникновения симптомов.
Что показывает анализ АЦЦП
Цитруллин – это аминокислота, которая является продуктом биохимической трансформации другой аминокислоты – аргинина. У здорового человека цитруллин не принимает участия в синтезе белка и полностью выводится из организма.
АЦЦП – это специфический маркер ревматоидного артрита, своеобразный предвестник заболевания на ранней стадии, обладающий высокой специфичностью.
Антитела к циклическому цитруллинированному пептиду обнаруживаются задолго до первых клинических признаков ревматоидного артрита и остаются в течение всей болезни.
Методика анализа и его значение
Выявление АЦЦП при ревматоидном артрите может указывать на более агрессивную, так называемую эрозивную форму заболевания, которая ассоциируется с более быстрым разрешением суставов и развитием характерных суставных деформаций.
Если результат анализа на АЦЦП оказывается положительным, то прогноз ревматоидного АЦЦП артрита считается менее благоприятным.
Общий анализ крови (другое его название – клинический анализ крови) – это базовое исследование, назначаемое врачами самых различных специальностей при обращении пациента. Если у вас есть жалобы на плохое самочувствие, то врач, скорее всего, назначит вам общий анализ крови (сокращенно ОАК). Результаты анализа позволят ему получить общее представление о состоянии вашего здоровья и определиться, в каком направлении нужно двигаться дальше, например, какие исследования еще нужны для постановки диагноза.
Для чего нужен общий анализ крови. Почему этот анализ так важен?
Кровь – это особая ткань, которая является транспортом для различных веществ между другими тканями, органами и системами, обеспечивая при этом единство и постоянство внутренней среды организма. Таким образом, большинство процессов, затрагивающих состояние разных тканей и органов, так или иначе, отражаются на состоянии крови.
Кровь состоит из плазмы (жидкая часть крови) и форменных элементов – лейкоцитов, тромбоцитов, эритроцитов. Каждый вид форменных элементов имеет свои функции: лейкоциты отвечают за иммунную защиту, тромбоциты – за свертывание крови, эритроциты обеспечивают транспорт кислорода и углекислого газа.
У здорового человека состав крови довольно постоянен, а при заболевании он меняется. Поэтому с помощью анализа крови можно установить, что заболевание имеет место. Иногда общий анализ крови позволяет обнаружить болезнь на ранней стадии, когда основные симптомы заболевания еще не проявлены. Именно поэтому ОАК проводится при любом профилактическом обследовании. При наличии симптомов клинический анализ помогает разобраться в природе заболевания, определить интенсивность протекания воспалительного процесса. Клинический анализ используется для диагностики различных воспалительных заболеваний, аллергических состояний, заболеваний крови. Повторный общий анализ крови даст врачу возможность судить об эффективности назначенного лечения, оценить тенденцию к выздоровлению и при необходимости скорректировать курс лечения.
Показатели клинического анализа крови
Общий анализ крови обязательно содержит следующие показатели:
При необходимости врач может назначить расширенный клинический анализ крови. В этом случае он специально укажет, какие показатели надо дополнительно включить в анализ.
Расшифровка показателей общего анализа крови
Гемоглобин
Гемоглобин – это белок, составляющая часть эритроцита. Гемоглобин связывается с молекулами кислорода и углекислого газа, что позволяет доставлять кислород из легких в ткани по всему организму, а углекислый газ – обратно в легкие. В своем составе гемоглобин содержит железо. Именно он придает красный цвет эритроцитам (красным кровяным тельцам), а уже те – крови.
Насыщенность крови гемоглобином – крайне важный показатель. Если он падает, ткани организма получают меньше кислорода, а кислород необходим для жизнедеятельности каждой клетки.
При значениях показателя гемоглобина ниже нормы диагностируется анемия. Также, низкий уровень гемоглобина может говорить о гипергидрации организма (повышенном потреблении жидкости). Гемоглобин выше нормы, соответственно, может наблюдаться при обезвоживании (сгущении крови). Обезвоживание может быть физиологическим (например, вследствие повышенных физических нагрузок), а может – патологическим. Повышенный уровень гемоглобина является типичным признаком эритремии – нарушения кровообразования, при котором продуцируется повышенное количество эритроцитов.
Эритроциты
Эритроциты – это красные кровяные тельца. Их значительно больше, чем всех других форменных элементов вместе взятых. Именно поэтому наша кровь – красного цвета. Эритроциты содержат гемоглобин и этим участвуют в процессе кислородного обмена в организме.
Норма по эритроцитам для мужчин – 4-5*10 12 на литр крови, для женщин – 3,9-4,7*10 12 на литр.
Снижения содержания эритроцитов в крови наблюдается при анемиях, кровотечениях, беременности, гипергидрации. Превышение нормы может свидетельствовать об обезвоживании, эритремии, опухолевых образованиях, а также таких заболеваниях как киста почки или водянка почечных лоханок.
Цветовой показатель
Цветовой показатель рассчитывается по формуле, соотносящей уровень гемоглобина и число эритроцитов. В норме цветовой показатель должен быть близким к единице (0,85-1,05). Отклонение от нормы наблюдается при анемиях, и при разных видах анемий проявляется по-разному: цветовой показатель ниже нормы указывает на железодефицитную анемию (уровень гемоглобина снижен в большей степени, чем количество эритроцитов); цветовой показатель выше нормы характерен для других видов анемий (количество эритроцитов снижается в большей степени, чем уровень гемоглобина).
Ретикулоциты
Ретикулоциты – это молодые, еще не созревшие формы эритроцитов. Процесс образования эритроцитов непрерывен, поэтому ретикулоциты всегда присутствуют в составе крови. Норма: 2-10 ретикулоцитов из 1000 эритроцитов (2-10 промилле (‰) , или 0,2-1%). Если ретикулоцитов больше нормы, это говорит о том, что организм чувствует потребность в увеличении количества эритроцитов (например, по причине их быстрого разрушения или кровопотери). Пониженный уровень ретикулоцитов характерен для анемии, лучевой болезни, онкологии (если метастазы затронули костный мозг), некоторых заболеваний почек.
Тромбоциты
Основная функция тромбоцитов – обеспечивать гемостаз, то есть, проще говоря, тромбоциты отвечают за свертываемость крови. Участвуют они и в иммунном ответе организма на проникновение инфекции. Норма: 180-320*10 9 на литр. Пониженный уровень тромбоцитов может указывать на тяжелый воспалительный процесс или аутоиммунное заболевание. Повышенный уровень характерен для состояний после значительных кровопотерь (например, после перенесенной операции), а также наблюдается при раковых заболеваниях или атрофии (снижении функции) селезенки.
Лейкоциты
Лейкоциты – это белые кровяные тельца, выполняющие защитную функцию, то есть представляющие систему иммунитета. В норме общее количество лейкоцитов должно находиться в интервале 4-9*10 9 на литр.
Повышение количества лейкоцитов говорит об иммунном ответе организма и наблюдается при инфекционных заболеваниях (прежде всего, вызванных бактериями), воспалительных процессах, аллергических реакциях. Высокий уровень лейкоцитов может быть также следствием недавнего кровотечения, стресса, опухолевых процессов и некоторых других патологий.
Пониженный уровень лейкоцитов свидетельствует об угнетенном состоянии иммунной системы. Такие результаты могут наблюдаться при вирусной инфекции (грипп, корь, краснуха), тяжелых токсикозах, сепсисе, заболеваниях кроветворных органах, лучевой болезни, аутоиммунных заболеваниях и т.д.
Значение имеет не только общая оценка количества лейкоцитов. Выделяют пять видов лейкоцитов – нейтрофилы, эозинофилы, базофилы, лимфоциты и моноциты; все они имеют разные функции, и поэтому важно знать, в каком соотношении они представлены в составе крови. Соотношение различных видов лейкоцитов в общем их объеме называют лейкоцитарной формулой.
Нейтрофилы
Нейтрофилы – это клетки неспецифического иммунного ответа. Их задача – связывать проникший возбудитель инфекции (бактерии, грибы, внутриклеточные паразиты и т.д.). При возникновении в организме очага воспаления, нейтрофилы начинают двигаться в его направлении, их число возрастает. Нейтрофилы вырабатываются костным мозгом, где проходят различные стадии созревания : сначала образуется миелоцит, потом он становится метамиелоцитом, затем наступает стадия палочкоядерного нейтрофила. Зрелый нейтрофил – сегментоядерный. В норме миелоциты и метамиелоциты в крови должны отсутствовать; сегментоядерных нейтрофилов должно быть 47-72% от общего числа лейкоцитов; палочкоядерных – 1-6%. В случае напряжения иммунной системы доля палочкоядерных возрастает (организм вынужден направлять на борьбу с инфекцией еще не полностью созревшие нейтрофилы). Подобные результаты анализа получили название палочкоядерный сдвиг.
Увеличение количества нейтрофилов в крови, таким образом, говорит о наличии инфекции (прежде всего, следует подозревать бактериальную инфекцию), идущем воспалительном процессе. Также это может быть результатом стресса, интоксикации, ракового заболевания.
Эозинофилы
Эозинофилы нейтрализуют преимущественно иммунные комплексы, возникающие в результате проникновения аллергена. В норме эозинофилы составляют 1-5% от общего числа лейкоцитов. Возрастание содержания эозинофилов в крови указывает на аллергическую реакцию или паразитарную инфекцию (прежде всего, заражение глистами).
Базофилы
Норма: 0-1% от общего числа лейкоцитов.
Лимфоциты
Лимфоциты – это основные клетки иммунной системы. Они обеспечивают специфический иммунитет, то есть распознают проникший чужеродный агент и уничтожают его. С помощью лимфоцитов организм борется с вирусами. В норме лимфоциты составляют 19-37% от общего числа лейкоцитов. У детей доля лимфоцитов больше. В возрасте от 1 месяца до двух лет лимфоциты – это основной вид лейкоцитов, именно они составляют основную наблюдаемую массу. К 4-5 годам количество лейкоцитов становится сопоставимо с количеством нейтрофилов. По мере взросления ребенка снижение продолжается, но еще в возрасте 15 лет у детей лимфоцитов больше, чем у взрослых.
Повышенное содержание лимфоцитов в крови указывает на проникновение вирусной инфекции; отмечается также при токсоплазмозе, туберкулезе, сифилисе.
Пониженное количество лимфоцитов является признаком угнетенного состояния иммунной системы.
Моноциты
Моноциты находятся в крови в среднем около 30 часов, после чего они покидают кровяное русло и переходят в ткани, где превращаются в макрофаги. Назначение макрофагов – окончательно уничтожать бактерии и погибшие ткани организма, очищая место воспаления для последующей регенерации (восстановления здоровой ткани). Норма для моноцитов – 3-11% от общего количества лейкоцитов.
Повышенное количество моноцитов характерно для вялотекущих и длительных заболеваний, оно наблюдается при туберкулезе, саркоидозе, сифилисе. Является специфическим признаком мононуклеоза.
СОЭ – скорость оседания эритроцитов
Если пробирку с кровью оставить в вертикальном положении, эритроциты – как более тяжелая фракция крови по сравнению с плазмой – начнут оседать на дно. В конечном итоге содержимое пробирки разделится на две части: густая и темная часть внизу (это как раз и будут эритроциты) и светлая часть вверху (плазма крови). Скорость оседания эритроцитов измеряется в мм/час. Норма: 2-10 мм/час у мужчин и 2-15 мм/час у женщин. У детей, беременных и пожилых людей диапазон нормальных значений будет иным (у детей он сильно меняется с возрастом).
Скорость оседания эритроцитов возрастает, если эритроциты начинают сильнее склеиваться между собой (при этом их совместная масса возрастает, а значит, они оседают быстрее). Ускорение склеивания эритроцитов зависит от многих факторов. Наиболее частой причиной является существование в организме воспалительного процесса. При этом, как правило, чем сильнее воспаление, чем больше СОЭ. Кроме того, повышенное значение СОЭ может говорить о:
- заболеваниях печени и желчевыводящих путей;
- процессах, связанных с отмиранием тканей (инфаркт, инсульт, туберкулез, злокачественные опухоли);
- заболеваниях крови;
- эндокринных заболеваниях (тиреотоксикоз, сахарный диабет и др.);
- аутоиммунных заболеваниях;
- и некоторых других.
Как сдавать общий анализ крови. Подготовка к ОАК
Кровь для общего анализа крови могут брать как из пальца, так и из вены.
Желательно сдавать анализ натощак. Если анализ сдается днем, то после последнего приема пищи должно пройти минимум 4-5 часов. Впрочем, это требование не жесткое.
Обязательно следует исключить употребление накануне жирной пищи. Нельзя сдавать анализ пока в крови находится алкоголь, а также после проведения рентгеновского обследования, физиопроцедур, солнечных ванн.
Если Вы принимаете какие-нибудь лекарства, обязательно скажите об этом врачу: некоторые препараты могут повлиять на состав крови.
Женщинам, проходящим плановое обследование, желательно повременить с анализом до окончания месячных. Если общий анализ крови назначен в ходе лечения заболевания, можно сдавать кровь, не взирая на месячные, – врач учтет это при интерпретации результатов.
Где сдать общий анализ крови в Москве
Если Ваше здоровье внушает Вам беспокойство, сделайте анализ крови и запишитесь на прием к врачу общей практики (терапевту) или специалисту.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Читайте также:

