Анализ крови на инфекцию в костях
Обновлено: 23.04.2024
Человек постоянно контактирует с окружающей средой, а значит и с населяющими ее микроорганизмами, многие из которых являются патогенными, способными вызвать воспалительный процесс. Инфекционный артрит развивается при попадании инфекции в сустав. Предупредить тяжелые осложнения этого заболевания может только своевременное обращение за медицинской помощью.
Общие сведения о заболевании
Инфекционный артрит – это воспаление сустава, вызванное местной или общей инфекцией. Симптомы болезни и ее течение во многом зависят от вызвавшей инфекционный процесс инфекции.
Коды инфекционных артритов по МКБ-10:
- стафилококковый - M00.0;
- пневмококковый - M00.1;
- стрептококковые - M00.2;
- вызванные другими уточненными бактериальными возбудителями - M00.8;
- пиогенный неуточненный - M00.9;
- туберкулезный – М01.1;
- гонококковый - M01.3;
- вирусный – М01.5.
Заболевание очень распространено и может стать причиной стойкого нарушения суставной функции. Четверть пациентов, обращающихся по поводу заболеваний суставов, страдают инфекционными артритами.
Причины инфекционного артрита
Причиной заболевания является инфекция – гнойная инфекция из расположенных рядом очагов (флегмон, абсцессов) или занесенная с током крови при холециститах тонзиллитах, а также общие инфекционные заболевания. При попадании инфекционных возбудителей в сустав иммунная система начинает с ними бороться, вызывая воспалительный процесс, течение которого напрямую связано с особенностями инфекционного возбудителя.
Воспаление может быть:
- неспецифическим – то есть, иметь общие симптомы, характерные для воспалительных процессов; вызываются такие процессы гноеродной патогенной и условно-патогенной микрофлорой – стафилококками, стрептококками, синегнойной и кишечной палочками и др.; вызываемые ими воспалительные процессы носят обычно острый гнойный характер и протекают остро, особенно, у детей;
- специфическим – при таком воспалении развиваются, как общие симптомы, характерные для всех артритов, так и симптомы, свойственные данной инфекции; к таким инфекциям относят туберкулезный, бруцеллезный, гонорейный, вирусный, грибковый, паразитарный воспалительные процессы.
Инфекционные артриты имеют два механизма развития:
- бактериально-метастатический – воспаление начинается из-за присутствия в суставе инфекции;
- токсико-аллергический – воспаление развивается за счет общей интоксикации и неадекватного иммунного ответа на внедрение в организм инфекции;
- смешанный – действуют оба механизма.
Факторы, предрасполагающие к развитию инфекционного артрита: вредные привычки, поднятие тяжестей, наличие лишней массы тела, сахарного диабета. Гнойные поражения суставов особенно часто развиваются у женщин, страдающих ревматоидным артритом.
Симптомы инфекционного атрита
Инфекционный артрит обычно начинается и протекает остро, иногда подостро. Но при некоторых специфических инфекциях он имеет незаметное начало и длительное течение.
Начало болезни и первые симптомы
При остром начале основными симптомами инфекционного артрита являются: выраженная лихорадка, озноб, летучие мышечно-суставные боли в сочетании с резкой болезненностью в пораженном суставе, отеком и гиперемией кожи над ним. Практически всегда остро протекает инфекционный артрит у детей.
Подострое течение имеет не такое заметное начало, температура тела нормальная или субфебрильная. Отек, гиперемия и боль в суставах умеренные.
Самым опасным является скрытое, незаметное течение, характерное для туберкулезного артрита. Характерны неопределенные боли в суставах, похрустывание, снижение двигательной активности. Болезнь протекает на фоне туберкулеза, небольшое повышение температуры также может не привлечь внимания, поэтому туберкулезный артрит редко выявляется на ранних стадиях.
Боли и и отеки характерны для начальной стадии инфекционного токсико-аллергического артрита у детей и взрослых
Явные симптомы
Острый гнойный артрит развиваются очень быстро, состояние ухудшается с каждым днем, беспокоит лихорадка, отечность, гиперемия и боль нарастают. Не исключено, что больному потребуется хирургическая помощь.
При более медленном течении симптомы инфекционного артрита развиваются постепенно, появляется общее недомогание, слабость, суставные боли становятся постоянными, усиливаясь при движении. Постепенно нарушается функция конечностей: появляются трудности в их сгибании или разгибании.
Когда необходимо обращаться за медицинской помощью
К врачу нужно обращаться при появлении следующих симптомов:
- постоянных или регулярно повторяющихся болях в суставах;
- появлении лихорадки, недомогания в сочетании с болями в суставах;
- отека, гиперемии кожи над суставом в сочетании с лихорадкой у пациентов, уже страдающих хроническим артритом – возможно, к имеющемуся хроническому воспалению присоединилась инфекция;
- появление суставных болей при туберкулезе легких, гонорее, бруцеллезе и др. инфекционных заболеваниях.
Опасности
Заболевание часто протекает тяжело, с осложнениями.
Стадии заболевания
Течение болезни связано с ее клинической формой, поэтому стадии развития патологического процесса могут иметь значительные различия. Рассмотрим стадии развития острого гнойного артрита, разработанные НИИ им. Вишневского:
- Начальная – гнойный процесс без деструкции внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с развитием гнойных процессов в прилегающих тканях.
- Развернутая – гнойный артрит с деструкцией внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с гнойным поражением окружающих мягких тканей.
- Запущенная – с поражением костной и хрящевой ткани:
- А. - без поражения окружающих тканей;
- В. – с гнойным поражением данных тканей;
- С. – с выходом гноя на поверхность тела (свищами).
- Завершающая:
- при отсутствии адекватного лечения – деструкция, неподвижность сустава, инвалидизация;
- при правильном лечении – полное или частичное восстановление функции конечности.
Возможные осложнения
Инфекционный артрит может давать ранние и поздние осложнения. К ранним осложнениям относятся в основном осложнения гнойного артрита:
- нагноение околосуставных тканей;
- генерализация инфекции, сепсис.
Отдаленные последствия – это утрата функции конечности разной степени: от легкой до полной неподвижности.
Классификация
Происхождение и симптомы инфекционного артрита разных клинических форм имеют, как сходство, так и отличие. Рассмотрим наиболее распространенные формы.
Острый гнойный
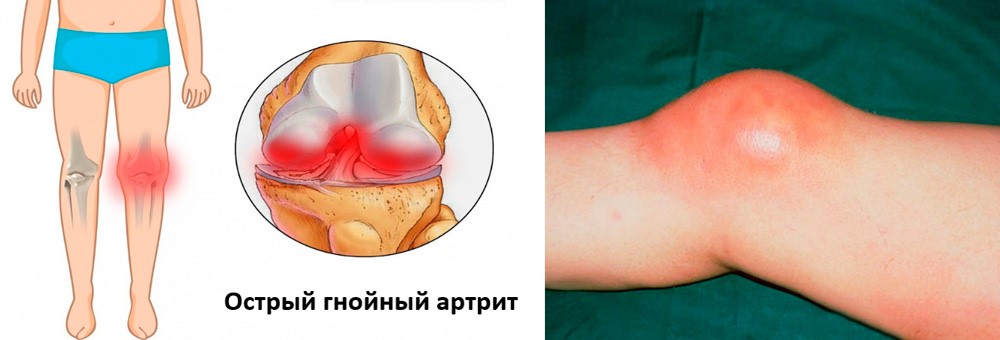
Острый гнойный артрит коленного сустава
Данная форма заболевания развивается при попадании в сустав гноеродной инфекции (синегнойной палочки, стафилококков, стрептококков и др.). Заражение может быть первичным при ранениях и вторичным – при переходе инфекции из окружающих тканей или отдаленных очагов инфекции. К группе риска относятся лица, страдающие ревматоидным артритом, особенно, женщины.
Начинается заболевание остро и протекает тяжело. Появляется лихорадка, головная боль, озноб. Пораженный сустав отекает, кожа над ним краснеет. Боль настолько сильная, что больной не может пошевелить конечностью и старается придать ей положение, вызывающее наименьшую болезненность.
Без оказания своевременной помощи суставные поверхности быстро разрушаются с ограничением подвижности конечности. При назначении адекватного лечения наступает полное выздоровление.
Септический
Развивается на фоне уже существующего сепсиса – генерализованного инфекционного процесса. Инфекция попадает в суставную полость гематогенным путем - с током крови. Заболевание может протекать в виде:
- бактериально-метастатической формы с симптомами острого гнойного артрита – состояние пациента может быть крайне тяжелым; прогноз заболевания зависит от своевременного лечения;
- токсико-аллергической формы – течение не всегда имеет острый характер, часто протекает подостро с множественным поражением суставов мигрирующего (чередующегося) характера; процесс носит негнойный характер и заканчивается выздоровлением на фоне излечения сепсиса.
Туберкулезный
Артрит в данном случае также протекает в виде бактериально-метастатической и токсико-аллергической форм. В первом случае поражаются в основном позвоночник и крупные суставы конечностей, а заболевание носит название костно-суставного туберкулеза. Протекает изначально хронически с нарастающими болями при движении, общим недомоганием. Основные изменения видны на рентгене в виде поражения суставной костной ткани от появления пятна с утратой костью кальция до разрушения кости. При отсутствии лечения приводит к инвалидности.
Токсико-аллергическая форма впервые описанная Понсе в начале 20-го века, протекает очень похоже на ревматоидный артрит с хроническим началом и поражением мелких суставов кисти и стоп. Возможна также их деструкция и инвалидизация. Поражение крупных суставов иногда протекает без последствий и проходит на фоне противотуберкулезной терапии.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Гонорейный
Поражение суставов гонококковой инфекцией может иметь бактериально-метастатическую и токсико-аллергическую формы. В обоих случаях поражаются крупные суставы, чаще всего один коленный (голеностопный, лучезапястный). Протекает болезнь остро, с высокой температурой, интоксикацией и сильнейшими суставными болями. Колено отекает, краснеет, до него невозможно дотронуться из-за болей.
При проведении своевременного лечения болезнь имеет благоприятный исход. Если же не лечить, быстро наступает полная неподвижность конечности.
Боррелиозный
Боррелиоз или болезнь Лайма – это инфекция, вызываемая спиралевидными бактериями – спирохетами боррелиями. Передается она клещами и протекает в виде последовательной смены стадий:
- Через 1-2 недели после укуса клеща появляются повышение температуры тела, интоксикация, скованность мышц и появление на теле в месте укуса клеща покраснения - эритемы, окруженной концентрическими кольцами, распространяющейся на большие участки тела. При своевременном назначении антибактериальной терапии заболевание может закончиться на этой стадии.
- Развивается через 1 – 3 месяца после начала заболевания и проявляется в виде поражений нервной системы (менингитов, невритов с острыми болями) и сердца (сердечных блокад, миокардитов и др.).
- Поражение суставов начинается через полгода (иногда через 2 года) после начала заболевания у генетически предрасположенных людей и протекает в виде сильных суставных болей, доброкачественного рецидивирующего воспалительного процесса, протекающего по типу инфекционно-аллергического артрита с асимметричным поражением 1 – 2 суставов (чаще всего коленного) и заканчивающегося через несколько лет выздоровлением у большинства больных. Но у некоторых пациентов заболевание может переходить в хроническую форму с постепенным нарушением функции конечностей.
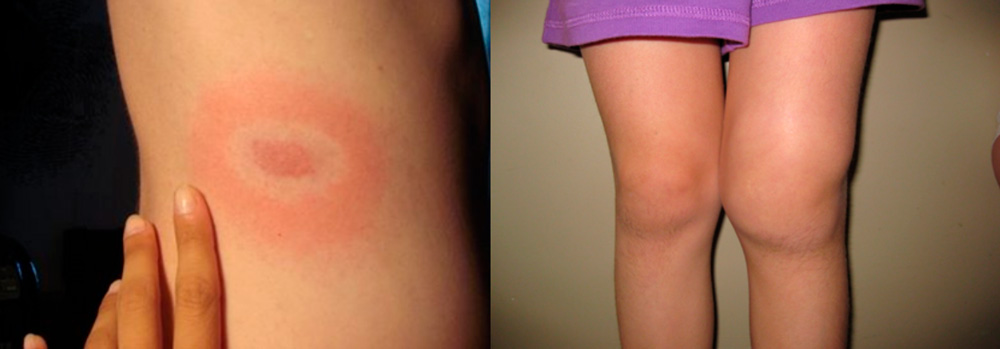
Начальная стадия боррелиоза – мигрирующая эритема и 3 стадия - хронический артрит колена
Вирусный
Развивается на фоне различных вирусных заболеваний:
- Парвовирусная инфекция, вызванная парвовирусом B19 – заболевание протекает с интоксикацией, лихорадкой, кожными проявлениями в виде красных пятен, возвышающихся над кожей папул и точечных подкожных кровоизлияний. Одновременно происходит симметричное поражение суставов. Могут вовлекаться мелкие суставчики кисти, лучезапястные, локтевые, коленные, голеностопные суставы. Симптомы похожи на ревматоидные поражения, но протекают от 3 месяцев до года и имеют благоприятный исход.
- Краснуха – артрит развивается чаще у взрослых женщин на фоне уже имеющихся симптомов краснухи или перед их появлением. У детей такие поражения встречаются редко. Околосуставные ткани отекают, краснеют, появляются сильные боли, нарушающие суставную функцию. Поражение асимметричное с вовлечением мелких суставов кисти, лучезапястных, коленных, локтевых суставов. Артрит продолжается две-три недели, после чего наступает полное выздоровление.
- Вирусные гепатиты В и С – артриты развиваются достаточно часто, но имеют доброкачественное течение и заканчиваются полным выздоровлением. Поражаются мелкие суставы кисти, локтевые, голеностопные и реже другие суставы. Воспаление в суставах обычно начинается до появления желтухи и заканчивается в период ее разгара.
Грибковый
Чаще всего грибковые поражения суставов развиваются при актиномикозе, но встречаются и при другой грибковой инфекции. Патогенные грибки попадают в суставную полость из расположенного рядом костного очага поражения или из отдаленных очагов (кариозные зубы) с током крови. Течение хроническое, с рецидивами и возможным присоединением бактериальной инфекции. Очень часто возникают свищи – ходы, по которым гной из сустава выделяется на поверхность кожи. При отсутствии адекватного лечения приводит к постепенной утрате суставной функции.
Паразитарный
Причиной артрита обычно является эхинококкоз, поражающий костную ткань позвонков, костей таза и длинных костей конечностей. В суставах обычно развивается токсико-аллергический воспалительный процесс. Часто вовлекаются суставы позвоночника, тазобедренные, коленные и локтевые суставы. Течение доброкачественное, но сопровождается сильными суставными болями. Выздоровление наступает при назначении полноценного лечения эхинококкоза.
Инфекционно-аллергический артрит
Инфекционно-аллергический артрит возникает, когда есть аллергия, на фоне которой развивается при неблагоприятных условиях воспалительный процесс в суставах. Заболевание протекает в бурной форме, сопровождается высокой температурой и сильными болевыми признаками. В области поражения наблюдается покраснение, отечность, припухлость. На разных участках кожи – кольцеобразная аллергическая сыпь. Лечением инфекционно-аллергического артрита занимаются ревматолог и аллерголог.
Локализация инфекционного артрита
При инфекционном поражении суставов локализация патологического процесса зависит от особенностей инфекции и ее клинической формы. При острых гнойных артритах – это в основном крупные суставы – коленный, голеностопный, локтевой. Мелкие суставы кисти и стопы поражаются при токсико-аллергической форме туберкулезного и некоторых вирусных артритах.
Асимметричное поражение одного-двух крупных суставов характерно для боррелиоза, чаще всего при этой инфекции в процесс вовлекаются коленные суставы.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в костях: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль в костях, или оссалгия, как правило, является симптомом основного заболевания, если не связана с травмой - ушибом или переломом.
Разновидности боли в костях
Боль в костях может возникать остро, в течение короткого промежутка времени, или нарастать постепенно и носить хронический характер.
Боль может носить локальный характер или иррадиировать (отдавать) в другие части тела.
Возможные причины боли в костях
Самая очевидная причина оссалгии - травмы. Как правило, такая боль носит острый характер и усиливается при движении. Ее продолжительность зависит от объема травмы и течения процесса восстановления.
Другая причина – воспалительное поражение кости, которое может быть следствием или травмы, или распространения инфекционного агента с током крови из других очагов в организме. Одним из самых тяжелых заболеваний является остеомиелит, для которого характерно гнойное повреждение костной ткани.
Риск развития болевого синдрома присутствует при недостатке в организме кальция и фосфора. Такое состояние может развиться как и из-за недостаточного поступления этих микроэлементов с пищей, так и в результате патологий паращитовидной и щитовидной желез, поскольку именно они отвечают за регуляцию фосфорно-кальциевого обмена, а также из-за дефицита витамина D.
Отдельного внимания заслуживают наследственные и опухолевые заболевания, поражающие красный костный мозг, который располагается в губчатом веществе костей и костномозговых полостях и содержит стволовые кроветворные клетки.
При нарушении деления стволовых клеток возможно увеличение объема костного мозга, образование специфических продуктов обмена, перестройка структуры кости с развитием болевого синдрома.
Помимо опухолей, развивающихся из кроветворных клеток, существуют новообразования, происходящие из клеток костной ткани (саркомы), а также метастазы злокачественных опухолей других локализаций.
Костная ткань часто становится объектом развития метастатических очагов, поскольку имеет богатое кровоснабжение.
При каких заболеваниях возникает боль в костях
Среди травматических поражений, приводящих к боли в кости, наиболее частыми являются переломы, трещины, ушибы.
Стоит сказать, что боль при вывихах суставов и артритах (воспалении суставов) может иррадиировать и имитировать поражение кости.
Из заболеваний кроветворных органов, а именно костного мозга, упомянем лейкозы (злокачественные опухоли, развивающиеся из предшественников клеток крови), талассемии (наследственное заболевание, характеризующееся нарушением образования гемоглобина – белка, содержащегося в эритроцитах). Несколько особняком стоит опухоль из плазмоцитов (клеток, синтезирующих антитела) - миеломная болезнь, для которой также характерно поражение костей с выраженным болевым синдромом.
Остеомиелиты (воспаление костной ткани) различаются по локализации, возбудителю, бывают острые и хронические. Поздняя диагностика остеомиелита связана с тем, что воспаление развивается и распространяется внутри кости, а не на поверхности. Острые остеомиелиты характеризуются возникновением боли еще тогда, когда внешних признаков воспаления нет.
К злокачественным новообразованиям, происходящим из костной ткани, относится остеосаркома. А к доброкачественным – остеохондрома, остеобластома, остеоид-остеома.
В кости часто метастазирует рак легких, щитовидной железы, молочной железы.
Гиперпаратиреоз, заболевания почек, приводящие к хронической болезни почек, заболевания желудочно-кишечного тракта, нарушающие всасывание кальция, витамина D, приводят к усиленному вымыванию кальция из костей и к развитию остеопороза, характеризующегося развитием болевого синдрома при повышенной нагрузке.
Диагностика и обследования при боли в костях
Как правило, диагностика заболеваний, протекающих с костным болевым синдромом, требует визуализации патологического очага. Для этого проводят рентгенографию костей соответствующей области и прилежащих суставов.
Рентгенологическое исследование тазобедренного сустава и окружающих тканей для оценки патологических изменений и травматических повреждений.
Данный метод позволяет выявить переломы, трещины, признаки остеомиелита. У детей широко используется метод ультразвуковой диагностики мягких тканей при подозрении на остеомиелит и с целью исключения патологии мягких тканей. Для уточнения диагноза прибегают к компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ).
Сканирование костей и окружающих тканей плечевого пояса для выявления патологий.
Особенность данных исследований состоит в получении послойного изображения интересующих врача структур, а также в выявлении зон отека, кровоизлияний и т.д. в зависимости от применяемого метода.
С целью диагностики остеомиелита, туберкулезного поражения кости, опухолевого процесса применяют сцинтиграфию - введение в кровь безопасных для организма радиоизотопных препаратов (радионуклидов), которые имеют свойство накапливаться в патологических очагах.
При подозрении на метастатическое поражение костей может потребоваться томографическое исследование других областей тела, например, КТ органов грудной клетки, с целью выявления первичного злокачественного очага.
Исследование, позволяющее получить данные о состоянии органов грудной клетки и средостения.
Из лабораторных исследований назначают клинический анализ крови с определением лейкоцитарной формулы и обязательной микроскопией мазка, а также биохимический анализ крови (щелочная фосфатаза, ионизированный кальций, фосфор и др.).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Синонимы: Анализ крови на щелочную фосфатазу; Фосфатаза щёлочная. ALK PHOS; ALKP; ALPase; Alk Phos. Краткое описание определяемого вещества Щелочная фосфатаза Щелочная фосфатаза катализирует щелочной гидролиз сложных эфиров фосфорной кислоты и органических соединений. Понятие «щелоч.
Неорганический фосфор – один из основных анионов организма. Синонимы: Анализ крови на фосфор; Неорганический фосфор в крови; Сывороточный фосфор; Сывороточный фосфат. Inorganic Phosphate; Phosphorus; Serum P; PO4; Phosphate. Краткое описание определяемого .
Что делать при развитии боли в костях
Как правило, неотложная помощь требуется только в случае травматического повреждения кости. До приезда врачей необходимо обеспечить ее неподвижность наложением шины. Шину можно сделать из подручных материалов - плотного картона, журнала, гладкой доски и т.д. При наложении шины нужно помнить некоторые правила: нужно зафиксировать два близлежащих к месту подозреваемого перелома сустава, шина должна быть достаточно плотно зафиксирована.
К месту перелома необходимо приложить холод, чтобы уменьшить боль и выраженность отека.
Лечение боли в костях
Лечение травматических повреждений может проводиться как хирургическим путем, так и консервативным.
Переломы подлежат иммобилизации (созданию неподвижности отломков кости друг относительно друга), что может быть достигнуто наложением гипсовой повязки, установкой металлоконструкций и другими методами.
Тактика лечения остеомиелитов зависит от фазы заболевания. В острую фазу врач может принять решение о проведении антибактериальной, противовоспалительной терапии, хирургической перфорации кости.
Терапия злокачественных заболеваний кости, костного мозга, а также метастатического повреждения кости, как правило, комплексная и может включать лучевую, химиотерапию, а также хирургическое лечение. При отдельных видах лейкозов показана трансплантация костного мозга.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Артрит: причины появления, симптомы, диагностика и способы лечения.
Определение
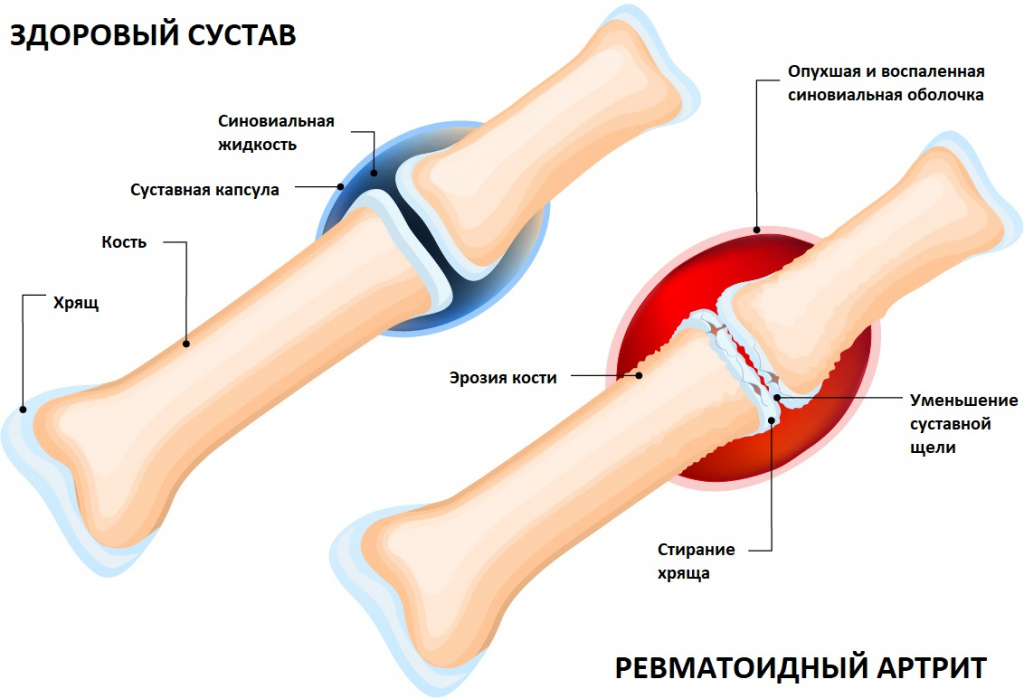
Артриты – это собирательный термин для обозначения группы различных воспалительных заболеваний суставов, поражающих их синовиальную оболочку, капсулу (суставную сумку) и суставной хрящ. Капсула окружает суставную полость и обеспечивает ее герметичность. Синовиальная оболочка представляет собой внутренний слой суставной капсулы и покрывает все внутрисуставные структуры, кроме суставных поверхностей костей (они покрыты хрящом). В синовиальной оболочке располагается большое количество нервных волокон и сосудов, которые отвечают за питание суставного хряща. Суставной хрящ обеспечивает скольжение суставных поверхностей при движении, ослабляет нагрузку при воздействии механических факторов (амортизирующая функция).
Заболеваемость артритом составляет 9,5 случаев на 1000 человек; распространенность высока среди лиц разного возраста, включая детей и подростков, но чаще артрит развивается у женщин после 40 лет.
Причины появления артрита
Описано более 100 различных форм заболеваний суставов или патологических процессов, при которых артрит является частым, а порой ведущим проявлением.
Причиной развития воспалительного процесса в суставе часто становится аутоиммунный процесс в организме, то есть нарушение функционирования иммунной системы, которая начинает воспринимать собственные ткани как чужеродные и повреждать их. Этиология некоторых тяжелых воспалительных суставных заболеваний (например, ревматоидного артрита, анкилозирующего спондилоартрита) до сих пор изучена недостаточно.
Среди факторов, способствующих развитию или обострению артрита, называют переохлаждение и физическую перегрузку сустава.
Другая нередкая причина заболевания - инфекция. Возможные возбудители – бактерии (гонококки, стафилококки, стрептококки, микобактерии туберкулеза, бледная трепонема), вирусы (вирус Эпштейна-Барра, аденовирусы, вирус краснухи, гепатита В и С) и грибы (аспергилла, кандида и др.). Они могут проникать в сустав напрямую (через рану, порез, прокол) или из удаленных очагов с током крови. Попав в сустав, возбудители начинают активно размножаться, выделяя токсичные продукты жизнедеятельности и провоцируя развитие воспаления.
Классификация заболевания
Нередко артрит и артроз становятся стадиями одного процесса: воспаление может приводить к повреждению хряща, а изнашивание хряща может вызывать воспаление.
В зависимости от причины заболевания различают: инфекционные и неинфекционные артриты. Как говорилось выше, причиной инфекционных артритов могут быть различные возбудители – бактерии, вирусы и грибы. Неинфекционные артриты развиваются на фоне аутоиммунных процессов (например, при ревматоидном артрите), метаболических нарушений (например, при подагре), возникают при заболеваниях крови, печени, кожи.
По характеру течения различают острый, подострый и хронический артриты.
По распространенности поражения различают:
- моноартрит (воспаление одного сустава);
- олигоартрит (воспаление 2-3 суставов);
- полиартрит (воспаление 4 и более суставов).
Олигоартрит встречается при ревматоидном артрите в дебюте заболевания, при серонегативных спондилоартритах, в частности болезни Бехтерева, при инфекционных заболеваниях – гонорее, бруцеллезе.
Полиартрит имеет вирусную природу, фиксируется при ревматоидном артрите и др.
Симптомы артрита
Для артрита характерны жалобы пациентов на боли в суставах, изменение их формы, нарушение функции, изменение температуры и окраски надсуставных кожных покровов.
Боль при артритах чаще беспокоит в покое, но может усиливаться или, наоборот, уменьшаться во время движения. Наиболее интенсивную боль пациенты отмечают во второй половине ночи и утром (так называемый воспалительный тип боли). Если она возникает при нагрузке на сустав и/или усиливается к вечеру, то, скорее всего, речь идет об артрозе сустава, а боль носит механический характер.
При остром артрите боль обычно очень сильная и постоянная, что значительное ограничивает функционирование сустава.
Изменение формы сустава расценивается как дефигурация и деформация. Дефигурация сустава – временное изменение формы сустава, связанное обычно с отечностью, припухлостью или атрофией мягких тканей.
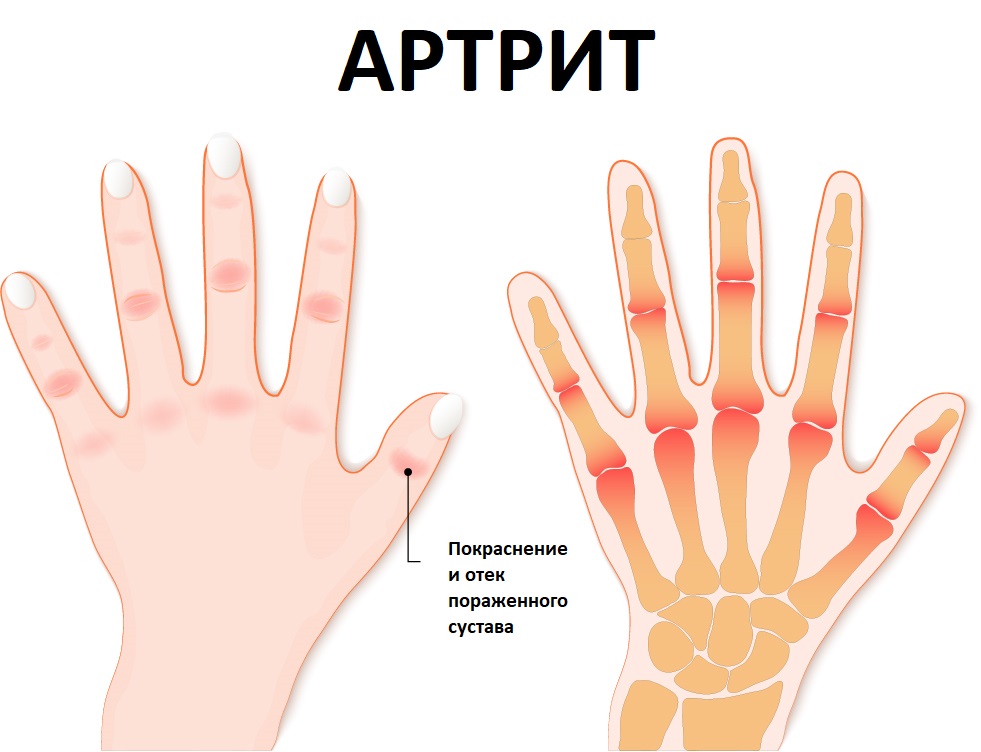
Деформация – патологическое изменение формы сустава, обусловленное изменениями костных структур, стойкими контрактурами (невозможностью полного сгибания или разгибания сустава), вывихами.
Степень нарушения функции сустава может быть как легкой, не лишающей больных трудоспособности, так и полной, когда сустав теряет подвижность. При острых артритах ограничение подвижности обычно носит обратимый характер. Для хронических форм характерно прогрессирующее ограничение подвижности, вначале обусловленное болью, затем - развитием фиброзного процесса (разрастанием соединительной ткани).
Локальное повышение температуры кожных покровов — довольно частый симптом заболевания при острых, подострых артритах и обострении хронических. Возможна сопутствующая гиперемия (покраснение) и отек кожи.
Течение артритов отличается большой вариабельностью. Наблюдаются острые, непродолжительные и полностью обратимые формы (при вирусных инфекциях), а также длительные, прогрессирующие хронические артриты, исходом которых может быть костный или фиброзный анкилоз – полная неподвижность сустава (при ревматоидном, септическом артритах и др.). Хронические формы нередко приводят к инвалидизации больных.
Диагностика артрита
Предварительный диагноз устанавливается на основании жалоб и результатов осмотра пациента. Во время пальпации пациент может отмечать разлитую резкую болезненность, врач может заметить флюктуацию (колебание) вследствие наличия жидкости в суставной полости, отечность периартикулярных (околосуставных) тканей. Подвижность в суставе может быть ограничена.
При длительно существующем артрите обнаруживают более грубое изменение формы сустава, контрактуры, подвывихи, анкилозы. Пальпация показывает наличие плотной болезненной припухлости мягких тканей.
Для диагностики имеет значение локализация, количество, симметричность или асимметричность пораженных суставов, ритм болей, обстоятельства возникновения, длительность болей и факторы, усиливающие и ослабляющие боль.
Инструментальные методы обследования.
Основным методом считается рентгенография суставов в двух проекциях. Для уточнения диагноза может быть назначена пункция сустава с извлечением и анализом синовиальной жидкости. С целью осмотра сустава изнутри, выполнения биопсии синовиальной оболочки проводится артроскопия.
Лабораторная диагностика. Степень выраженности воспалительного процесса устанавливают с помощью клинического анализа крови и определения С-реактивного белка.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
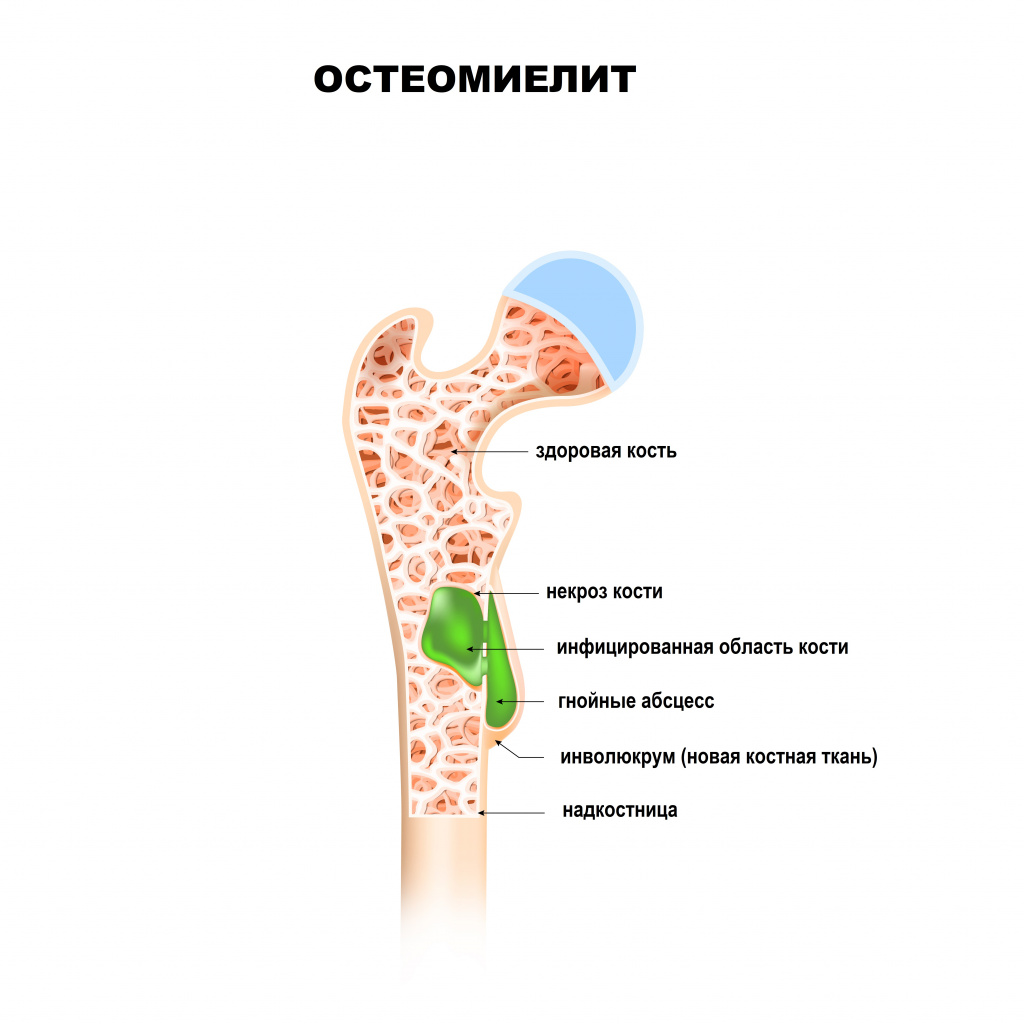
Остеомиелит: причины появления, симптомы, диагностика и способы лечения.
Определение
Причины появления остеомиелита
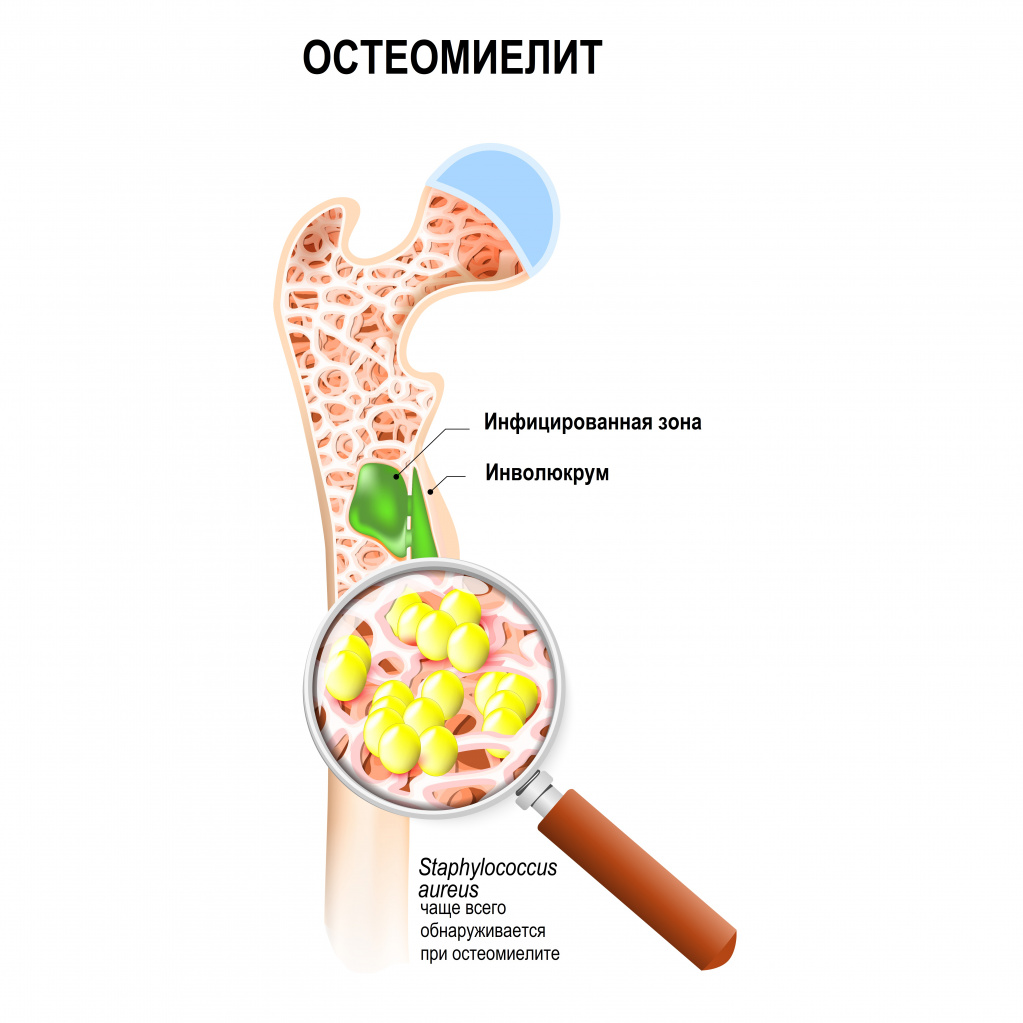
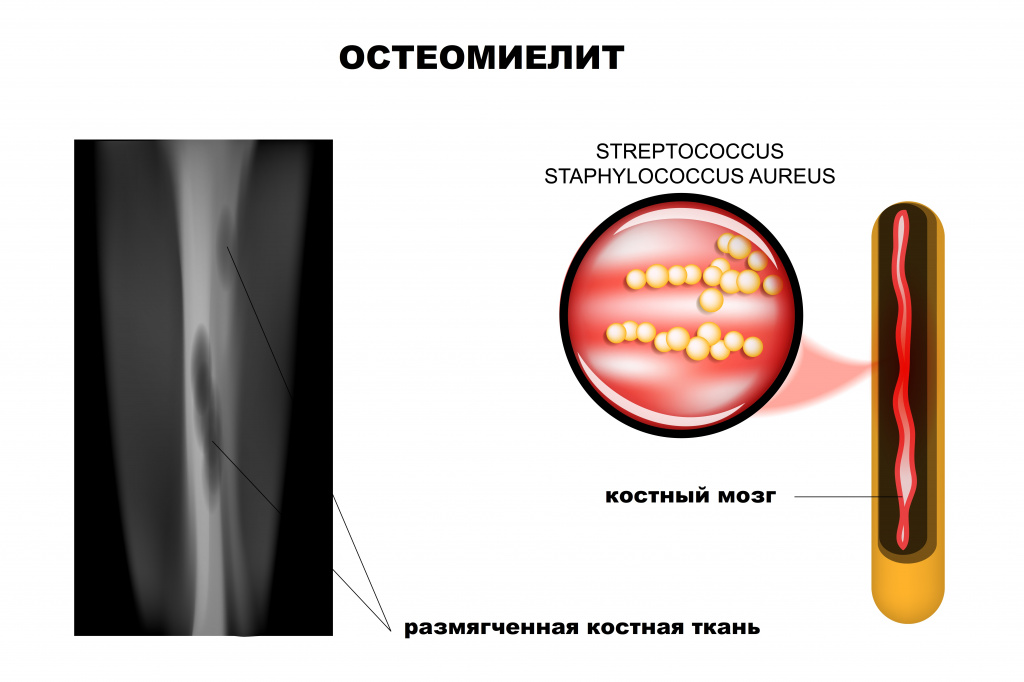
Ведущая роль в развитии заболевания принадлежит патогенным стафилококкам (золотистый стафилококк обнаруживается почти у 90% больных остеомиелитом), гемолитическим стрептококкам, грамотрицательной кишечной и анаэробной микрофлоре, грибковым инфекциям.
Специалисты считают, что в развитии остеомиелита имеют значение снижение реактивности организма больного (в результате травмы, переохлаждения, сенсибилизации) и нарушение кровоснабжения поражаемого отдела кости.
Основными путями проникновения инфекции в костную ткань являются:
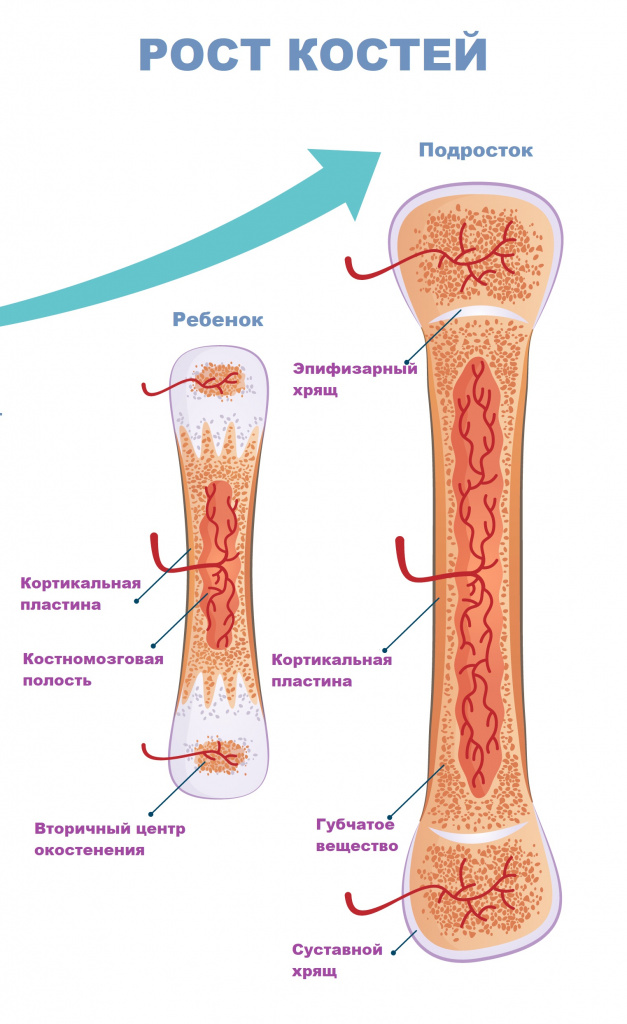
- Гематогенный – патогенные микроорганизмы из какого-либо источника инфекции (например, фурункулов, кариозных зубов, воспалительных очагов в деснах, миндалинах или придаточных пазухах, легких, мочеполового тракта и др.) с током крови проникают в костную ткань, приводя к развитию остеомиелита. Воспалительный процесс начинается с внутренних слоев кости – в первую очередь поражается костный мозг, губчатое вещество кости. В последующем процесс переходит на компактное вещество (наружный плотный слой кости) и надкостницу. Данный вид остеомиелита часто встречается в детском возрасте. Особенностью костной ткани у детей является ее обильное кровоснабжение. В большинстве случаев остеомиелит развивается в зонах роста костей (метафизах). При этом чаще поражаются длинные (большеберцовая, бедренная или плечевая) кости конечностей ребенка. У взрослых гематогенный остеомиелит, как правило, поражает тело позвонков.
- Прямое инфицирование костной ткани может наблюдаться при открытых переломах, обширных, глубоких ранах. Посттравматический остеомиелит развивается вторично после открытых переломов. Особую группу составляет остеомиелитическое повреждение костей после ДТП, спортивных травм, огнестрельных и минно-взрывных ранений, поскольку в характере перелома играет роль обширное поражение окружающих тканей. При этом возникает не только дефицит костной, но и мягких тканей с образованием больших дефектов. В некоторых случаях данным путем может происходить проникновение патогенных бактерий при различных хирургических ортопедических вмешательствах.
- Инфицирование из близлежащих гнойных очагов (контактный путь) – патогенные бактерии проникают в костную ткань из длительно существующих гнойно-воспалительных очагов в окружающих мягких тканях. Данная форма в основном встречается у взрослых. В процесс обычно вовлечена одна кость, но иногда наблюдается поражение нескольких участков. Экзогенное распространение инфекции от сопредельных зараженных тканей или открытых ран вызывает около 80% случаев остеомиелита и часто имеет полимикробный характер. Факторами риска у взрослых являются мужской пол, пожилой возраст, истощение, ослабленный иммунитет, длительный прием глюкокортикоидов, гемодиализ, серповидноклеточная анемия (наследственное заболевание, которое характеризуется образованием патологического белка гемоглобина в эритроцитах) и употребление инъекционных наркотиков. Травмы, ишемия, инородные тела, пролежни, повреждение тканей лучевой терапией также предрасполагают к остеомиелиту.
Остеомиелит, обусловленный инфицированием окружающих тканей, часто локализуется в области стоп (у больных с сахарным диабетом или заболеваниями периферических сосудов).
Любой остеомиелит может перейти в хроническую форму, имея, в конечном счете, общую патофизиологию с нарушением целостности оболочки мягких тканей, наличием окружающей омертвевшей, инфицированной и реактивной новой костной ткани.
Классификация заболевания
Остеомиелит различают:
- по пути инфицирования: экзогенный и эндогенный;
- по этиологии:
- острый гематогенный остеомиелит, вызванный золотистым стафилококком, стрептококками, коагулаза-отрицательными стафилококками, Haemophilus influenzae, грамотрицательными микроорганизмами;
- остеомиелит позвоночника, вызванный золотистым стафилококком, грамотрицательными кишечными палочками, микобактериями туберкулеза, грибами;
- остеомиелит при наличии местного очага или сосудистой недостаточности, вызванный комбинацией аэробных и анаэробных микроорганизмов;
- остеомиелит, развившийся на фоне инфекции протезных аппаратов, вызванной коагулаза-отрицательными стафилококками, золотистым стафилококком, коринеформными бактериями, грамотрицательными микроорганизмами.
- острый гематогенный остеомиелит:
- генерализованный (септикотоксемия, септикопиемия),
- очаговая форма;
- после перелома,
- огнестрельный,
- послеоперационный;
- абсцесс Броди,
- альбуминозный (Оллье),
- склерозирующий (Гарре).
- острая (2-4 недели);
- подострая (от 2 недель и более):
- выздоровление,
- продолжение процесса;
- обострение,
- ремиссия,
- выздоровление.
- остеомиелит трубчатых костей (эпифизарный, метафизарный, диафизарный, тотальный);
- остеомиелит плоских костей.
К симптомам заболевания относят боль в области пораженной кости, сопровождающуюся общей реакцией организма (при остром остеомиелите) или без нее (при хроническом остеомиелите).
Первые признаки остеомиелита в острой форме:
- сильная распирающая боль в пораженной кости;
- выраженный локальный отек, который приводит к натяжению кожного покрова;
- температура тела поднимается до 38оС;
- при постукивании можно определить очаг воспаления – в этом месте пациент чувствует наибольшую болезненность.
![Кость.jpg]()
Признаки остеомиелита кости часто дополняются симптомами общей интоксикации, если инфекция распространяется на соседние ткани или проникает в кровь. У пациента в таком случае наблюдаются:
- высокая температура (около 39оС);
- сильная головная боль;
- лихорадка, озноб;
- бледные кожные покровы;
- учащенное сердцебиение;
- тошнота и рвота.
Если у пациента наблюдается хронический остеомиелит, симптомы кардинально меняются. Клиническая картина становится стертой. Основные признаки остеомиелита хронической формы:
- боль уменьшается, приобретает ноющий характер;
- появляются свищи (каналы, соединяющие гнойный очаг с внешней средой) с гнойным отделяемым, которые часто имеют выход далеко от локализации воспаления.
Развитие остеомиелита у детей сопровождается теми же симптомами что и у взрослых, хотя патология чаще протекает в легкой форме без общей интоксикации и осложнений.
Остеомиелит позвоночника обычно вызывает локальную боль в спине с паравертебральным (по сторонам позвоночного столба) мышечным спазмом, которые не поддаются консервативному лечению. На поздних стадиях заболевание может привести к компрессии спинного мозга или нервных корешков с радикулопатией и слабостью или онемением конечностей. Повышения температуры тела, как правило, не наблюдается.
Диагностика остеомиелита
При подозрении на остеомиелит необходимо выполнить следующие лабораторные исследования:
-
общий анализ крови и определение скорости оседания эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивный белок сыворотки крови. C-reactive Protein (CRP), quantitative; C-reactive protein test; CRP test. Краткое описание опред.
Рентгенологическое исследование считается одним из наиболее эффективных методов диагностики остеомиелита. Признаки патологии у детей видны на снимке уже на 5-й день, а у взрослых — только через 2 недели от начала воспалительного процесса.
Самым точным и эффективным видом диагностики является радионуклидная сцинтиграфия костей. С помощью специальных препаратов, накапливающихся в зоне очага болезни, можно точно выявить начало поражения кости. Однако этот метод не позволяет провести дифференциальную диагностику между инфекцией, переломами и опухолями.
Скопление гноя в мягких тканях выявляют с помощью ультразвукового исследования.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Для лечения большое значение имеет биопсия очага воспаления костной ткани (аспирационная или открытая) и посев гнойного отделяемого на флору с определением чувствительности к антибиотикам и бактериофагам.
К каким врачам обращаться
Лечение остеомиелита
Консервативные методы лечения в большинстве случаев стандартизированы и включают антибиотикотерапию с определением микробного возбудителя и чувствительности микроорганизмов к антибактериальным препаратам, противовоспалительную терапию. Большое значение имеет проведение иммуномодулирующей терапии, в том числе с использованием методов квантовой гемотерапии (реинфузия обработанной ауто- и донорской крови и др.), а в отдельных случаях гормонотерапии.
В большинстве случаев хирургическое лечение остеомиелита направлено, прежде всего, на ликвидацию очага гнойно-некротического поражения, замещение остаточных полостей или образовавшихся дефектов.
При остром гематогенном остеомиелите начальная антибиотикотерапия должна включать полусинтетические пенициллины или ванкомицин и цефалоспорины 3-го или 4-го поколения. При хроническом остеомиелите, возникающем в результате распространения инфекции с окружающих мягких тканей, особенно у больных диабетом, лечение проводят с использованием препаратов, эффективных как против грамположительных и грамотрицательных аэробов, так и против анаэробной флоры.
Осложняет лечение хронической формы заболевания нарушение кровоснабжения кости, которое затрудняет проникновение антибактериальных препаратов, снижает эффективность местного иммунного ответа в костной ткани.
Некоторые симптомы остеомиелита свидетельствуют о том, что болезнь перешла в крайне тяжелую форму. Нередко единственным выходом в этой ситуации становится хирургическое вмешательство. Главная его цель — удаление гнойного очага воспаления. Это в разы ускоряет процесс выздоровления и улучшает общее самочувствие больного.
Показания к операции:
- гнойная форма заболевания;
- флегмона надкостницы;
- наличие свищей и секвестров;
- обширное гнойное течение заболевания.
В последние годы широко разрабатываются методы закрытия костной полости, такие как мышечная или кожно-мышечная пластика.
Существуют современные методы, которые позволяют сохранить имплантаты при остеосинтезе (хирургической репозиции костных отломков при помощи различных фиксирующих металлических конструкций) в случае ранних нагноений. Это вакуумная терапия, применение гидрохирургической системы, ультразвуковой кавитации и других методов обработки ран, которые дают возможность предотвратить развитие так называемой бактериальной биопленки на поверхности имплантата, что, в свою очередь, позволяет сохранить имплантат и конечность.
Остеомиелит – тяжелое заболевание, поэтому даже при своевременном и компетентном лечении есть риск возникновения нежелательных последствий. Остеомиелит кости может вызвать как самостоятельные осложнения, так и такие, которые возникают как следствие хирургического вмешательства. Некоторые из них требуют отельного лечения. Прогрессирование гнойно-воспалительного процесса приводит к разрушению костной ткани, нарушается ее кровоснабжение, что еще больше усиливает некротические процессы в кости. Заболевание может вызвать такие нарушения:
- развитие абсцессов и свищей, нарывов в мягких тканях и на коже;
- возникновение флегмоны — пропитывания мышечных волокон гноем;
- развитие артрита с образованием гнойных масс в полостях;
- самопроизвольные переломы;
- анкилозные сращивания суставных частей;
- контрактурная неподвижность мышечных соединений.
Гнойно-воспалительные поражения костей приводят к инвалидизации около 55% пациентов. Остеомиелит может закончиться потерей конечности, если речь идет о поражении руки или ноги.
В связи с особенностью локализации остеомиелитического процесса у детей в последующем может наблюдаться замедление развития костей за счет повреждения воспалительным процессом зон роста.
Разрушение позвонков, сдавливание спинного мозга может приводить к двигательным и чувствительным нарушениям.
Профилактика остеомиелита
Для снижения риска развития остеомиелита рекомендуется:
- своевременно реагировать на возникновение инфекционных процессов в организме;
- проводить лечение гайморита, кариеса, воспаления носоглотки и верхних дыхательных путей;
- осуществлять тщательную обработку ран, обморожений и ожогов, чтобы исключить возможность их инфицирования;
- вести здоровый образ жизни, избегать чрезмерных физических нагрузок, недоедания, следить за сбалансированностью питания;
- не допускать переохлаждения организма.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Комплексное исследование включает два важных маркера воспалительного процесса в суставах.
Что входит в комплекс
Приём и исследование биоматериала
Когда нужно сдавать анализ Воспаление суставов?
- Диагностика подагры и ревматоидного артрита;
- Оценка успешности терапии заболеваний суставов;
- Определение причины воспалительных заболеваний суставов.
Подробное описание исследования
Существует большое число различных заболеваний суставов. Среди них часто встречаются: ревматоидный артрит, подагра, постинфекционные поражения суставов. Воспаление в суставах проявляется их отеком, болезненностью, покраснением и местным повышением температуры в области поражения. Пациенты нередко испытывают боль, нарушение подвижности суставов. В дальнейшем может наблюдаться их деформация, разрушение хрящевой ткани, сужение суставной щели. Некоторые заболевания, например ревматоидный артрит, имеют также системные проявления: человек отмечает патологическую слабость, утомляемость, снижение массы тела, лихорадку.
Провести дифференциальную диагностику заболеваний суставов бывает сложно ввиду схожей симптоматики. Лабораторные анализы помогают установить верный диагноз.
Данное исследование содержит два теста, необходимых для выявления причины воспаления суставов:
С-реактивный белок (СРБ) — это одна из множества молекул, участвующих в иммунных реакциях. CРБ выявляется в крови пациентов при различных воспалительных процессах и считается маркером острой фазы их течения. Повышение уровня CРБ наблюдается в течение первых четырех часов от момента повреждения ткани и достигает пика через 24−72 часа.
Содержание CРБ при воспалении может быть увеличено в 20 раз и более. Наиболее распространенными заболеваниями суставов, которые сопровождаются повышением СРБ являются:
- Ревматоидный артрит;
- Подагра;
- Реактивный артрит.
СРБ также является маркёром активности заболевания.
Следует отметить, что определение уровня СРБ играет важную роль в оценке воспаления суставов, однако не является специфическим маркером данной группы заболеваний. Показатель может отражать воспаление другой локализации, в том числе на фоне острых инфекций, травм и прочих.
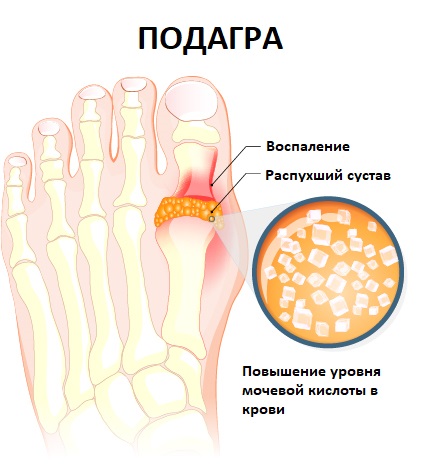
Мочевая кислота представляет собой один из основных продуктов обмена белков в организме человека. В основном данное вещество выводится вместе с мочой. При чрезмерном содержании мочевой кислоты в крови (гиперурикемии) наблюдается отложение ее солей (уратов) с формированием кристаллов. Последние откладываются в суставах, подкожной клетчатке, почках (где ураты могут образовывать камни).
Подагра — системная патология, для которой характерно накопление кристаллов моноурата натрия в суставах, а также иных органах и тканях. Повышение содержания мочевой кислоты позволяет заподозрить, что воспаление суставов связано с развитием данного заболевания.
Таким образом, данное комплексное исследование поможет врачу в проведении дифференциальной диагностики причин поражения суставов и подборе терапии.
Сдавать для анализа необходимо венозную кровь. Нередко комплекс назначается совместно с другими исследованиями, например общим анализом и биохимией крови, для проверки других органов и систем.
Подробное описание исследований, референсные значения представлены на страницах с описаниями отдельных исследований.
Читайте также: