Анализ на тиф и паратиф что это такое
Обновлено: 19.04.2024
Антитела к Vi-антигену возбудителя брюшного тифа (S. typhi) – это специфические белки-иммуноглобулины, вырабатываемые иммунной системой в ответ на инфицирование возбудителем брюшного тифа и участвующие в реакциях иммунной защиты организма.
Синонимы русские
Анти-Vi-антитела, возбудитель брюшного тифа.
Синонимы английские
Anti-Salmonella typhi Vi, Anti-Salmonella typhi Vi antibodies, Anti-Vi antibodies, Antibodies to the Vi capsule of Salmonella Typhi.
Метод исследования
Реакция непрямой гемагглютинации (РНГА).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Брюшной тиф – это острое инфекционное заболевание с фекально-оральным путем передачи, возбудителем которого является Salmonella typhi. Инкубационный период длится в среднем 9-14 дней. Заболевание начинается постепенно с общего недомогания, бессонницы и головной боли, затем к ним присоединяются лихорадка, симптомы поражения центральной нервной системы в виде заторможенности, нарушений сознания и бреда, а также нарушения стула и характерная сыпь в области живота и грудной клетки. Источник инфекции – болеющие брюшным тифом и бактерионосители S. typhi. Бактерионосительство может быть острым, хроническим или транзиторным.
Наряду с другими антигенами возбудитель брюшного тифа содержит Vi-антиген, который обеспечивает устойчивость возбудителя к фагоцитозу (способности специализированных клеток организма, фагоцитов, поглощать и переваривать чужеродные частицы, в том числе и микроорганизмы), способствует хронизации инфекции и брюшнотифозному бактерионосительству.
Для чего используется исследование?
- Для выявления бактеpионосителей, в том числе сpеди pаботников пищевых пpедпpиятий.
- Чтобы оценить эффективность вакцинации против брюшного тифа.
Когда назначается исследование?
- Когда необходимо выявить бактеpионосителей среди сотрудников пищевых пpедпpиятий пpи их поступлении на pаботу.
- Если нужно определить эффективность вакцинации – через 7 дней после введения вакцины.
- При обследовании лиц, контактировавших с больными брюшным тифом или носителями S. typhi.
Что означают результаты?
Референсные значения: отрицательно.
Обнаружение антител к Vi-антигену S. typhi дает основание подозревать хроническое носительство брюшнотифозных бактерий или развитие иммунной реакции на вакцинацию против брюшного тифа. Отсутствие антител свидетельствует о том, что возбудителя брюшного тифа нет, или о низкой эффективности вакцинации.
Паратифы – различные инфекционные кишечные заболевания наподобие брюшного тифа.
Синонимы русские
Синонимы английские
Paratyphoid A and B, рaratyphoid infection, paratyphoid fever, Salmonella paratyphi infection.
Симптомы
Для паратифов А и В характерно острое начало. Симптомынапоминают проявления брюшного тифа, однако в целом паратифы A и B протекают легче. Для начальных стадий паратифа А более характерны неспецифические проявления: кашель, насморк. Первыми признаками паратифа В чаще являются кишечные симптомы.
Для паратифа А и В наиболее характерны следующие симптомы:
Общая информация об исследовании
Инкубационный период, то есть промежуток времени от проникновения инфекции в организм до начала болезни, при паратифах обычно составляет от одного до десяти дней. Сальмонеллы проникают в организм человека через желудочно-кишечный тракт. Попадая в кишечник, они поступают в слизистую и далее в подлежащие ткани. После этого бактерии размножаются, попадают в кровь и выделяют эндотоксин, с действием которого и связаны первые симптомы болезни: лихорадка, недомогание. Затем сальмонеллы могут проникать в другие ткани: в нервную систему, печень, желчные протоки, лимфоидные органы, в том числе брыжеечные лимфатические узлы. С этой стадией связано возникновение характерной сыпи, а также основные кишечные симптомы: боли в животе, нарушения стула. Длительность заболевания обычно составляет 5-7 дней. Возбудитель выделяется из организма в основном с желчью.
Чаще всего паратифы А и В протекают в среднетяжелой форме и заканчиваются полным выздоровлением. Восприимчивость к заболеванию и тяжесть его течения зависят от состояния иммунной системы пациента. Осложнениями паратифов могут стать кишечное кровотечение, перфорация стенки кишечника, менингит и менингоэнцефалит, гепатит, холангит и холецистит, редко миокардит.
Кто в группе риска?
- Дети.
- Пожилые люди.
- Люди с ослабленным иммунитетом.
Диагностика
Характерная клиническая картина в сочетании с анамнезом дают основание предположить наличие паратифа. Однако окончательный диагноз может быть поставлен только после ряда лабораторных исследований, позволяющих определить тип выделенного из организма пациента возбудителя. Сальмонеллы могут быть выделены из крови пациента в первые дни болезни, далее из мочи и фекалий. Помимо непосредственного выделения возбудителя, используются методы определения антител к сальмонеллам.
-
с лейкоцитарной формулой. При паратифах в крови может наблюдаться небольшой нейтрофильный лейкоцитоз.
- Посев кала на патогенную флору (диз. группа и тифо-паратифозная группа). Проводят посев материала на питательную среду. Исследование позволяет не только определить возбудителя заболевания, но и установить его чувствительность к различным группам антибактериальных препаратов. . Определение возбудителя в фекалиях пациента с помощью метода полимеразной цепной реакции. . Это исследование позволяет выявить в крови пациента антитела к определенным сероварам сальмонеллы.
Лечение
Лечение паратифов А и В проводится с помощью антибиотиков в сочетании с симптоматической терапией. Большое значение имеют соответствующий режим и диета. При тяжелом течении заболевания, при осложнениях может потребоваться госпитализация пациента.
Профилактика
Профилактикапаратифов заключается в соблюдении правил личной гигиены, правильном хранении и термической обработке продуктов, своевременном выявлении и лечении бактерионосителей. Вакцинация против брюшного тифа может снизить риск инфицирования паратифом В. Вакцина против паратифа А отсутствует.
ГлавнаяHelixbook Посев кала на патогенную флору (диз. группа и тифопаратифозная группа) с определением чувствительности к антибиотикам
Посев кала на патогенную флору (диз. группа и тифопаратифозная группа) с определением чувствительности к антибиотикам
Микробиологическое исследование, позволяющее выявить в кале патогенную флору: возбудителей бактериальной дизентерии (шигеллеза), сальмонеллезов, в том числе брюшного тифа и паратифа, а также патогенные группы кишечной палочки (E. coli) – возбудителей эшерихиозов.
Синонимы русские
Посев кала на патогены.
Синонимы английские
Stool сulture, Salmonella sp., Shigella sp., Escherichia coli, bacteria identification and susceptibility , Stool culture, routine.
Метод исследования
Какой биоматериал можно использовать для исследования?
Кал, ректальный мазок.
Как правильно подготовиться к исследованию?
- Исследование рекомендуется проводить до начала приема антибиотиков и других антибактериальных химиотерапевтических препаратов.
- Исключить прием слабительных препаратов, введение ректальных свечей, масел, ограничить (по согласованию с врачом) прием медикаментов, влияющих на перистальтику кишечника (белладонна, пилокарпин и др.), и препаратов, влияющих на окраску кала (железо, висмут, сернокислый барий), в течение 72 часов до сбора кала.
Общая информация об исследовании
Патогенные микроорганизмы не входят в состав нормальной микрофлоры и в норме у человека отсутствуют. При попадании в организм они, как правило, приводят к инфекционным заболеваниям.
Бактерии дизентерийной группы вызывают дизентерию (шигеллез) – острое инфекционное заболевание с фекально-оральным механизмом передачи возбудителя. Она сопровождается преимущественным поражением толстой кишки с диареей, лихорадкой и болями в животе. В стуле пациента зачастую обнаруживается кровь, слизь или гной.
К бактериям тифо-паратифозной группы относятся Salmonella typhi (возбудитель брюшного тифа), Salmonella paratyphi A, B, C (возбудитель паратифа A, B, C соответственно), а также возбудители других сальмонеллезов. Сальмонеллез передается фекально-оральным путем и характеризуется преимущественным поражением желудочно-кишечного тракта, а его симптомы похожи на симптомы гастроэнтерита или энтерита: тошнота, рвота, спазмы в животе, диарея, лихорадка и головные боли.
Брюшной тиф – это острое инфекционное заболевание с фекально-оральным путем передачи, протекающее с постепенным развитием общего недомогания, бессонницы и головной боли, к которым присоединяются лихорадка, симптомы поражения центральной нервной системы в виде заторможенности, нарушений сознания и бреда, а также нарушения стула и сыпь в области живота и грудной клетки. Паратиф А и В по клинической картине и эпидемиологическим особенностям схожи с брюшным тифом, а паратиф С напоминает пищевую токсикоинфекцию.
Патогенные кишечные палочки являются причиной эшерихиозов – острых кишечных инфекций, которым в большей степени подвержены дети. Эшерихии делят на серогруппы по О-антигену. Среди патогенных эшерихий (кишечных палочек) выделяют:
1) энтеротоксигенные, приводящие к холероподобной диарее,
2) энтеропатогенные, вызывающие диарею главным образом у детей,
3) энтероинвазивные кишечные палочки, сходные по своим свойствам с возбудителями бактериальной дизентерии,
4) энтерогеморрагические, приводящие к дизентериеподобной диарее и гемоколиту.
Для всех перечисленных заболеваний характерно бактерионосительство – транзиторное (случайно выявленное), острое (в период выздоровления после острой дизентерии) или хроническое.
Идентифицировать патогенные микроорганизмы и определить их чувствительность к антибиотикам возможно только при помощи микробиологических методов, таких как культивирование на питательных средах (посев) с определением чувствительности выделенного микроорганизма к антибиотикам.
Для чего используется исследование?
- Для выявления бактериальной дизентерии, сальмонеллезов (в том числе брюшного тифа и/или паратифов), эшерихиозов.
- Как часть дифференциальной диагностики (наряду с другими исследованиями) инфекционных заболеваний, протекающих со сходными симптомами, таких как диарея, вызванная вирусами, простейшими или другими бактериями, воспалительные заболевания кишечника, рак толстой и прямой кишки, нарушения всасывания, некоторые эндокринные заболевания.
- Для выявления бактерионосителей.
- Для того чтобы выбрать рациональную антибактерильную терапию и оценить ее эффективность.
Когда назначается исследование?
- При подозрении на острую или хроническую бактериальную дизентерию, сальмонеллез или эшерихиоз.
- При обследовании лиц, контактировавших с бактерионосителями или переболевшими дизентерией, сальмонеллезами (в том числе и брюшным тифом, паратифами), эшерихиозами или другими кишечными инфекциями неясного происхождения в течение последнего года.
- При вспышках острых кишечных инфекций, особенно в "закрытых" коллективах.
- В качестве профилактического обследования лиц перед госпитализацией в стационар.
Что означают результаты?
Референсные значения: не обнаружены.
Положительный результат посева, то есть выявление возбудителей дизентерии, сальмонеллезов или эшерихиозов свидетельствует о соответствующем заболевании в острой форме (при наличии клинической картины) или в форме бессимптомного бактерионосительства (транзиторного – при однократном положительном результате посева, острого – при положительном результате посева в течение периода выздоровления, хронического – при неоднократных положительных результатах посева).
В случае сомнительного результата следует провести повторное исследование.
При отрицательном результате посева наличие заболевания маловероятно.
Что может влиять на результат?
К ложноотрицательному результату ведет предшествующая антибактериальная терапия или химиотерапия.
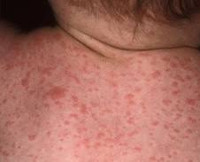
Паратиф С – это острая бактериальная кишечная инфекция. Характерными признаками патологии являются тошнота, рвота, обильный жидкий стул, увеличение печени и селезенки. Болезнь сопровождается выраженной лихорадкой и интоксикацией. Диагностика предполагает обнаружение возбудителя в биологических жидкостях организма, нарастания титра антител к бактериальным антигенам. Лечение этиотропное с применением антибактериальных средств, обязательно проведение дезинтоксикации, снижение выраженности лихорадки, другие меры патогенетической и симптоматической терапии.
МКБ-10
Общие сведения
Паратиф С является инфекционной нозологией с преимущественно алиментарным путем заражения. Описание клинической картины заболевания независимо друг от друга сделали иранский исследователь Макадам и сербский врач Хиршфелд (1919 год), годом позже возбудитель был одновременно выделен русским инфекционистом Ивашенцовым и немецким ученым Вейгманном. Болезнь встречается преимущественно у жителей азиатских и ближневосточных стран. Учитывая распространенность ВИЧ в мире и повышение вероятности заражения при данной инфекции, паратиф С может стать одной из актуальных проблем современной инфектологии. В группу риска также входят молодые мужчины, беременные и дети.

Причины
Возбудитель инфекции – бактерия Salmonella hirschfeldii. Микроорганизмы обладают высокой устойчивостью к факторам внешней среды. Источниками и резервуарами инфекции служат больные люди, носители, свиньи, коровы. Путь передачи – пищевой, реализуется при употреблении некипяченого молока, сырого мяса, внутренностей больных животных. При загрязнении испражнениями источников питьевой воды возможен водный путь заражения. Мухи, тараканы, другие насекомые могут служить механическими переносчиками бактерий. Контактный способ характерен при условиях низкого уровня гигиены.
Основные факторы риска – наличие ВИЧ-инфекции, онкологии, иных иммунных дефицитов, хронические воспалительные заболевания пищеварительного тракта. Опасность представляет содержание мелкого и крупного рогатого скота вблизи жилья, загрязнение фекалиями питьевых источников, употребление недостаточно термически обработанного мяса, труд на скотобойнях. Огромную роль в распространении болезни играют неудовлетворительные условия проживания, хроническое недоедание, пренебрежение правилами личной гигиены и санитарными нормами, особенно при работе на пищевом производстве.
Патогенез
После проникновения сальмонелл в желудок происходит частичная гибель микроорганизмов, основной мишенью возбудителя являются лимфоидные образования тонкого и толстого кишечника. Бактерии активно размножаются внутри лимфатических бляшек, в небольшом количестве попадают в системный кровоток, разносятся по органам (преимущественно – ретикуло-эндотелиальной системы). В пораженных тканях образуются гранулемы. Часть сальмонелл возвращается в мезентериальные лимфоузлы, часть возбудителей внедряется в слизистую толстого кишечника и формирует язвы. Характерна супрессия клеточного звена иммунитета, особенно Т-хелперов.
Классификация
Классификация паратифа С формируется с учетом степени инвазии сальмонелл в пределах организма. Считается, что у иммунокомпетентных лиц инфекция редко выходит за пределы пищеварительного тракта. Основная локализация бактерий – толстый кишечник, диссеминация возбудителя выражена незначительно. Выделяют следующие формы заболевания:
- Гастроэнтеритическая. Характеризуется выраженной дисфункцией ЖКТ, частым развитием обезвоживания. Данному виду паратифа присуще формирование катарально-геморрагического, язвенно-некротического колита. Длительность состояния не превышает 4-5 суток.
- Тифоподобная. Клиника копирует таковую при брюшном тифе. Отмечается рецидивирующая гиперпирексия, заметная адинамия, сомноленция, заторможенность, головная боль, желтуха, гепатоспленомегалия. Возможно появление розеол, реже встречается петехиальная сыпь.
- Септическая. Диагностируется у детей младшего возраста, пациентов с глубокой иммуносупрессией. Типичны минимальные патологические изменения в кишечнике, множественные гнойные отсевы в органах. Наиболее часто формируется септический эндокардит.
Симптомы паратифа С
Инкубационный период составляет 4-12 дней, может уменьшаться до нескольких часов. Болезнь начинается остро с озноба, приступов резкой слабости и головной боли. Температура тела достигает 39,5-40° C и более, в дальнейшем сопровождается суточными колебаниями в 1-2° C. Пациенты с гастроэнтеритической формой предъявляют жалобы на тошноту, многократную рвоту, боли возле области пупка, по всему животу. Присоединение диарейного синдрома выглядит как частый жидкий пенистый стул со зловонным резким запахом, иногда с примесью крови. Реже кал похож на болотную тину.
При тифоподобной форме отмечается резкая заторможенность, трудности при контакте с больным, сильная головная боль. Тошнота, диарея и рвота нехарактерны, имеется выраженный метеоризм и запоры. Возможно появление розоватых пятен на коже груди и живота, исчезающих при надавливании. При септической форме лихорадка достигает высоких цифр (более 40° C), сопровождается потрясающими ознобами. Могут возникать боли в костях и суставах, нарушения сознания, галлюцинации, параличи, резкое падение артериального давления – это связано с гнойными отсевами в различные органы, развитием инфекционно-токсического шока.
Осложнения
Осложненное течение паратифа С встречается редко. Наиболее частые осложнения наблюдаются на 2-4 неделе болезни, обусловлены пневмонией, эндокардитом, перфорацией кишечной стенки, перитонитом, инфекционно-токсическим шоком, а также желудочно-кишечными кровотечениями. При гастроинтестинальной форме возможна выраженная дегидратация вплоть до развития гиповолемического шока. Реже встречаются такие осложнения как холангит, гепатит, остеомиелит, артриты крупных суставов, токсический миокардит. В некоторых случаях формируется бактерионосительство и хронизация паратифа С.
Диагностика
Верификация диагноза паратифа С обязательно включает консультацию инфекциониста. При подозрении на прободение или кишечное кровотечение необходим осмотр хирурга. Важен тщательный сбор эпидемиологического анамнеза, указания на пребывание в эндемичных странах, употребление в пищу блюд из мяса и молочных продуктов с неизвестным статусом термической обработки. Другие специалисты привлекаются при наличии показаний. Для подтверждения диагноза используются следующие лабораторно-инструментальные методики:
- Физикальные данные. Объективный осмотр выявляет заторможенность, снижение продуктивного контакта. Кожа и склеры субиктеричны, обнаруживаются единичные розеолы. При аускультации легких в период осложнений возможно ослабление проведения дыхания, в сердце – шумы. При пальпации живота – гепатоспленомегалия, урчание, метеоризм, локальная болезненность около пупка и по ходу толстого кишечника. Обязательна оценка испражнений.
- Лабораторные исследования. Общеклинический анализ крови показывает умеренную лейкопению, при прогрессировании болезни – вторичную анемию, анэозинофилию, тромбоцитопению. Биохимические параметры изменены в сторону повышения активности АЛТ, АСТ и общего билирубина за счет прямой фракции. Мочевой осадок может содержать желчные кислоты и следы белка. Рекомендуется еженедельно проводить исследование кала на скрытую кровь.
- Выявление инфекционных агентов. Выделение сальмонелл из биологических материалов больного осуществляется при помощи посева на питательные среды кала, рвотных масс, промывных вод желудка, мочи, крови и синовиальной жидкости. Серологическая диагностика (ИФА) производится не ранее 7-го дня болезни в парных сыворотках с интервалом не менее 14 дней; обязательна реакция Видаля, которая при этом заболевании отрицательна либо положительна в низких титрах.
- Инструментальные методики. Рентгенография грудной клетки позволяет выявить осложнения, провести дифференциальный диагноз. УЗИ брюшной полости определяет увеличение размеров печени и селезенки, наличие гемоперитонеума. По показаниям выполняется УЗИ суставов, костей и лимфатических узлов. Ректороманоскопия, ЭХО-КС и ЭКГ показаны с целью уточнения диагноза, визуализации органных поражений.
Дифференциальная диагностика паратифа С проводится с брюшным тифом, паратифами А и В. Клинически эти заболевания практически неотличимы, постановка диагноза требует лабораторного подтверждения. Паратиф С также дифференцируется с гриппом, имеющим минимальные катаральные проявления, лихорадкой Ку с патогномоничной для этой патологии гиперемией верхней части тела и ранней бронхопневмонией; малярией, для которой характерны температурные пароксизмы, выраженная желтуха, гемолитическая анемия.
При остром бруцеллезе отмечается выраженная интоксикация, но без признаков нарушения сознания. Дизентерия преимущественно протекает в колитическом варианте, имеет характерную визуальную и патогистологическую картину. При остром панкреатите выясняется типичный анамнез злоупотребления алкоголем, жирной и богатой углеводами пищей. Септические состояния чаще всего имеют ранее известный первичный очаг гнойного воспаления либо данные о родах вне медицинского учреждения, внутривенной наркомании и др.
Лечение паратифа С
Этиотропное лечение данного паратифа заключается в назначении антибиотиков, преимущественно фторхинолонов, защищенных пенициллинов и цефалоспоринов 3-го поколения. Ранее широко используемые препараты левомицетина и ко-тримоксазола в настоящее время неэффективны из-за резистентности возбудителя. Важна инфузионная терапия с применением растворов хлосоля, трисоля и их аналогов, введение жаропонижающих препаратов (за исключением аспирина и аналогов). При гастроэнтерите рекомендованы сорбенты, ферментативные средства.
Прогноз и профилактика
Прогноз благоприятный при удовлетворительном состоянии иммунитета. Осложнения, связанные с прободением стенки кишечника, встречаются у 0,2%, кровотечения – у 2% больных. Рецидивы паратифа С не описаны. Вакцина не разработана. Неспецифическая профилактика включает строгое соблюдение личной гигиены, ветеринарный контроль, воздержание от употребления некипяченой воды, немытых овощей, фруктов, сырого молока и мясопродуктов, прошедших недостаточную термическую обработку. Большую роль играет раннее выявление, изоляция и лечение больных, борьба с мухами.
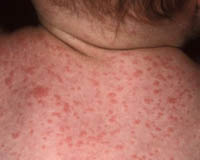
Паратифы А и В - острые инфекционные заболевания, сходные по клиническому течению с брюшным тифом, вызываемые кишечными бактериями рода Salmonella. Клиника паратифа А характеризуется лихорадочным синдромом, катаральными явлениями, обильной розеолезной сыпью на теле; паратиф В протекает с повышением температуры тела, кожными высыпаниями, признаками гастроэнтерита. В целях диагностики паратифов А и В проводится бактериологическое исследование кала, крови, мочи, рвотных масс, а также серологические реакции (РНГА, реакция Видаля). Лечение включает диетотерапию, назначение антибактериальных препаратов (хлорамфеникола), проведение дезинтоксикационной терапии.
Общие сведения
Паратифы А и В – инфекции тифо-паратифозной группы, протекающие с температурной реакцией, интоксикационным синдромом, кожными высыпаниями, диспепсическими расстройствами различной степени выраженности. Заболеваемость паратифами в мире составляет 0,02 случая на 100 тыс. населения; в структуре тифо-паратифозных заболеваний на их долю приходится 10-15%. Для тифо-паратифозных инфекций характерна резко выраженная летне-осенняя сезонность. Чаще болеют лица мужского пола в возрасте от 15 до 45 лет. Распространенность и заболеваемость паратифами А и В выше в регионах с низким уровнем санитарной культуры населения и неудовлетворительными бытовыми условиями.

Характеристика возбудителя
Возбудителем паратифа А является бактерия Salmonella paratyphi, паратифа В - Salmonella schotmulleri. Они представляют собой неподвижные, факультативно анаэробные, грамотрицательные, палочковидные микроорганизмы, сходные по своим морфологическим свойствам с возбудителем брюшного тифа. Возбудители паратифов при посеве на питательных средах иногда продуцируют газ. Паратифозные палочки довольно устойчивы во внешней среде, могут оставаться жизнеспособными вне организма до недели, в воде и почве выживают в течение нескольких месяцев. Способны размножаться в пищевых продуктах, к примеру, в молоке и твороге, мясном фарше. Охлаждение сальмонеллы переносят неплохо, при кипячении быстро погибают. Хорошо поддаются дезинфекции.
Резервуаром в случае паратифа А является человек, больной или носитель, а для возбудителя паратифа В – домашний скот, птица. Паратифы передаются с помощью фекально-орального механизма пищевым, водным или бытовым путем. Для паратифа А более характерен водный путь заражения, для В – пищевой (в особенности при употреблении молочных продуктов). Люди и животные выделяют микроорганизм в окружающую среду на протяжении всего периода клинических проявлений и около 2-3 недель после (реконвалесценция). Бессимптомное бактерионосительство при паратифах развивается чаще, чем при брюшном тифе.
Люди обладают высокой естественной восприимчивостью к заболеванию, после выздоровления остается типоспецифический иммунитет. Заболеваемость паратифом А преимущественно отмечается в Юго-Восточной Азии, Африке, паратиф В не имеет региональной очаговости. Отмечают как единичные случаи, так и эпидемические вспышки.
Симптомы паратифов
Инкубационный период при паратифе А составляет обычно от 6 до 10 дней, начало острое, отмечается быстрое повышение температуры тела, насморк. Кашель. При осмотре выявляется гиперемия лица, инъекции склер, иногда высыпания наподобие герпеса на губах и крыльях носа. В отличие от брюшного тифа лихорадка не настолько постоянная, менее продолжительна, часто приобретает неправильный характер. В разгар заболевания могут отмечаться озноб и потливость. На 4-7 день болезни появляется сыпь, чаще всего розеолезного характера, но может быть и петехиальной или кореподобной. Сыпь обильно покрывает кожу живота, груди, конечностей, отличается полиморфизмом элементов, с течением заболевания экстенсивно распространяется. Обычно течение паратифа А среднетяжелое, с умеренной, более кратковременной, чем брюшетифозная, интоксикацией. Иногда паратиф может приобретать рецидивирующий характер.
Паратиф В характеризуется инкубационным периодом около 5-10 дней, отличается преимущественно кишечными проявлениями в начальном периоде. На фоне повышения температуры отмечается боль в животе, тошнота, рвота, диарея. Нередко первоначальная клиническая картина напоминает симптоматику пищевой токсикоинфекции. Вскоре присоединяется сыпь, подобная таковой при паратифе А. В остальном виды паратифов сходны по своему течению. Паратиф В в редких случаях может протекать тяжело с развитием осложнений, таких как септицемия, воспаления мозговых оболочек.
При поражении лиц с ослабленными защитными механизмами организма могут развиться миокардит, вторичная пневмония, гнойный менингит и менингоэнцефалит, септикопиемия. Возможны кишечные кровотечения, перфорации стенки кишечника.
Диагностика паратифов
Предварительная диагностика осуществляется на основании жалоб, данных эпидемиологического анамнеза и физикального осмотра. Возбудителя паратифов выделяют из крови, рвоты, кала, мочи, желчи. Специфическая серологическая диагностика осуществляется с помощью РНГА (становится положительной на 5-6 день заболевания), является достаточно чувствительной и специфичной. Реакция Видаля часто отрицательная или поздняя и в низких титрах. Общий анализ крови может показывать некоторую лейкоцитопению, чаще – эозинофилию.
Лечение паратифа
Лечение паратифов включает диетическое питание: щадящая легкоусвояемая диета с исключением раздражающих кишечник компонентов. При частой диарее – стол №4, после нормализации температуры тела – стол №13, расширение рациона производят постепенно. Рекомендовано частое дробное питье.
Этиотропное лечение подразумевает назначение антибиотиков (хлорамфеникол) до 10 дня после стихания лихорадки. В комплексе с антибиотикотерапией назначают стимулирующие защитные свойства организма препараты, вакцинацию тифо-паратифозной вакциной В, усиливая тем самым иммунную резистентность. В качестве средств симптоматической терапии при необходимости применяют регидратационные смеси, сердечно-сосудистые средства.
Прогноз и профилактика паратифа
Паратифы А и В имеют обычно благоприятный прогноз, при адекватной терапии происходит полное выздоровление, в качестве профилактики развития бактерионосительства используют вакцинацию. Ухудшение прогноза возможно в случае развития осложнений.
Общие меры профилактики заключаются в санитарно-гигиенических мероприятиях, направленных на контроль состояния водных источников, канализационных стоков, заготовки, хранения и транспортировки пищевых продуктов, борьбу с мухами и санитарное просвещение. Индивидуальная профилактика подразумевает соблюдение личной гигиены, мытье продуктов питания (овощей, фруктов, зелени), употребление воды из проверенных источников. Работники предприятий пищевой промышленности и общественного питания подлежат профилактическому обследованию на предмет носительства и выделения возбудителя. В случае выявления фактов носительства они отстраняются от работы с продуктами питания.
Читайте также:

