Антибиотики при кишечной инфекции в моче
Обновлено: 23.04.2024
Инфекции мочевыводящих путей — частое заболевание в повседневной урологической практике. Значительный прогресс в лечении инфекций мочевыводящих путей наблюдается за последние двадцать лет. В статье затрагиваются такие важные проблемы, как этиология, патогенез и лечение инфекций мочевыводящих путей у взрослых.
Инфекции мочевыводящих путей (ИМП) представляют собой серьезную проблему из-за их распространенности и связанной с ними заболеваемости. По статистике на них приходится примерно 20% всех внебольничных и примерно 50% нозокомиальных инфекций. Достижения последних десятилетий способствовали лучшему пониманию патогенеза инфекций мочевыводящих путей и выяснили важную роль как бактериальных, так и зависимых от пациентов факторов в развитии или предотвращении инфекции.
Динамичное развитие антибактериальной терапии значительно облегчило правильное лечение ИМП, но неправильное и широкое злоупотребление антибактериальными препаратами привело к увеличению лекарственной устойчивости микроорганизмов.
Эпидемиология ИМП
Инфекции мочевыводящих путей — одно из самых распространенных инфекционных заболеваний человека.
Частота возникновения ИМП зависит от пола и возраста обследуемых, а также от конкретных характеристик исследуемой популяции.
Риск ИМП возрастает, когда существует препятствие для оттока мочи или когда обстоятельства способствуют колонизации и росту бактерий. К физиологическим факторам, предрасполагающим к ИМП, относятся беременность, пожилой возраст и такие заболевания, как диабет и мочекаменная болезнь.
Этиология и патогенез ИМП
Наиболее частыми факторами, вызывающими ИМП, являются бактерии, реже вирусы, грибки или паразиты. Распространенность определенных типов бактерий, выделенных из мочи пациентов, во многом зависит от изучаемой популяции. Совершенно иначе обстоит дело у пациентов, находящихся на амбулаторном лечении, чем в больницах.
В физиологических условиях мочевыводящие пути стерильны, за исключением конца уретры. Первый эпизод ИМП в амбулаторных условиях в 80% случаев вызывается Escherichia coli, в 10-15% — Staphylococcus saprophyticus (кроме группы молодых сексуально активных женщин, в которой он составляет около 30%), другими грамотрицательными бактериями (Proteus mirabilis, Klebsiella spp.) или грамположительными (стафилококки, стрептококки, энтерококки). 70% рецидивов внебольничных инфекций вызваны к ишечной палочкой . Также наиболее частые нозокомиальные инфекции вызываются кишечной палочкой (около 50%), Enterobacter spp., Pseudomonas spp., Serratia marcescens, а также стафилококками, энтерококками и грибками.

Кишечная палочка
У 95% пациентов ИМП является результатом заражения одним штаммом бактерий. Заражение несколькими штаммами наблюдается у 5% пациентов, преимущественно у катетеризованных больных, с ослабленным иммунитетом, нейрогенными нарушениями мочевого пузыря или дефектами мочевыделительной системы.
Инфекция мочевыделительной системы может происходить восходящим путем (урогенные инфекции), кровотоком (гематогенные инфекции — очень редко вызваны, главным образом, золотистым стафилококком), лимфатическим путем или непрерывно (при наличии урогенитального или урогенитального свища).
ИМП почти всегда вызывается попаданием бактерий через уретру. В физиологических условиях бактерии часто попадают в мочевыводящие пути, однако из-за защитных механизмов организма развитие ИМП происходит редко.
Наиболее важные естественные механизмы защиты от ИМП:
- длина уретры у мужчин;
- перистальтика мочеточника, нормальная функция пузырно-мочеточниковых клапанов;
- подкисление и концентрация мочи;
- правильная бактериальная флора влагалища и области вокруг уретры;
- антибактериальные свойства секрета простаты;
- механизмы предотвращения бактериальной адгезии в мочевыводящих путях: механическое воздействие струи мочи, мукополисахариды стенки мочевого пузыря, антитела IgG и IgA.
Инфекции мочевыводящих путей редко возникают у здоровых людей с нормальной анатомической структурой и физиологической функцией мочевыводящих путей. В случае затрудненного оттока мочи или ослабления организма из-за системных заболеваний (диабет, подагра , опухолевый процесс) мы часто сталкиваемся с воспалительными изменениями мочевыделительной системы.

Подагра
К наиболее частым факторам, способствующим развитию инфекции мочевыводящих путей, относятся:
- 1-я беременность,
- старый возраст,
- препятствие оттоку мочи — мочекаменная болезнь, аденома простаты,
- атрогенные факторы — инструментарий мочевыводящих путей (цистоскопия, катетеризация мочевого пузыря, восходящая пиелография),
- врожденные пороки мочевыводящих путей — двойная чашечно-тазовая система, ретроградный пузырно-мочеточниковый отток,
- диабет, подагра,
- неврогенный мочевой пузырь,
- конечная стадия почечной недостаточности (диализ),
- половые отношения,
- длительная иммобилизация в постели.
Моча в мочевыводящих путях здорового человека стерильна. Наличие в нем бактерий свидетельствует об инфицировании.
Основным симптомом, позволяющим диагностировать ИМП, является так называемая значительная бактериурия, когда количество бактерий в 1 мл свежей, собранной в асептических условиях мочи превышает 100000.
Возникновение значительной бактериурии по полу и возрасту представлено ниже:
Когда поражается мочевой пузырь инфекционно-воспалительным процессом, то говорят о цистите.
Цистит, чаще всего, возникает, если есть инфекционный возбудитель.
О кишечной палочке говорят, как об инфекционном возбудителе цистита в семидесяти пяти процентах случаев.
Кроме этого, цистит вызывается энтерококками, клебсиелами, стафилококками, стрептококками и другими возбудителями.

Это, чаще всего, условно-патогенная микрофлора.
Малый процент случаев цистита вызывается герпетической инфекцией.
Цистит бывает острый, хронический и интерстициальный.
Для острого течения цистита характерны учащенное мочеиспускание малым количеством мочи, сопровождающееся болью и резью.
Иногда появляется геморрагический компонент в моче – ярко-красная кровь в небольшом количестве.
О хроническом цистите мы поговорим более подробно чуть позже.
Больной мочится с болью до сорока раз на протяжении суток и болит промежность и надлобковая область.
Иногда интерстициальный цистит заканчивается сморщиванием мочевого пузыря и лечится оперативно.
Цистит, в основном, возникает от переохлаждения, и болеют им, как правило, женщины.
Главная причина – слабый иммунитет и анатомические особенности женского организма.
Цистит и кишечная палочка
Как я уже говорил, три четверти причин цистита – кишечная палочка.
Цистит развивается, если:
- наличествует возбудитель, например, кишечная палочка;
- в редких случаях причина в лучевом поражении и аллергической реакции;
- возникло общее переохлаждение организма (перемерзание, сидение на холодной поверхности, сквозняк и тому подобное);
- ухудшается иммунный статус;
- организм недополучает необходимые витамины и минералы.
Чаще всего циститом болеют весной.
Именно в этот период времени года ощущается острая нехватка необходимых компонентов пищи (витамины, микроэлементы).
Коварство цистита заключено в его частой бессимптомности протекания, когда жалоб нет, а воспалительный процесс в мочевом пузыре идет полным ходом.

В целях профилактики необходимо быть всегда тепло одетым и не повергать организм переохлаждению.
Зачастую, на ранних стадиях развития воспаления мочевого пузыря, женщины не серьезно лечатся, а пьют укропную водичку и занимаются приемом горячих ванн.
Между тем, вовремя не леченый цистит, очень часто приводит к тяжелому осложнению на почечную ткань – пиелонефриту.
Лечение такого цистита
Острый цистит лечится щадящей диетой и обильным питьём (до двух - двух с половиной литров в сутки).
Нужно не переохлаждаться, регулярно опорожнять кишечник и не заниматься сексом вовремя болезни.
Если есть выпаженные боли, то назначают нестероидные противовоспалительные средства в виде ректальных свечей.
После определения чувствительности кишечной палочки к антибиотикам, проводят антибактериальную терапию.
До определения чувствительности лечатся уроантисептикамии и растительными диуретинами.
Геморрагический цистит лечится сразу антибиотиками, до определения чувствительности.
Статистика говорит о том, что сорок процентов цистита проявляется после коитуса.
Хронический цистит и его лечение
Хроническое воспаление мочевого пузыря проявляется так:
- появление дизурии. Когда слизистый слой мочевого пузыря раздражается и даже малое количество мочи в пузыре, ведёт к учащённому незначительному мочеиспусканию;
- лихорадочным состоянием. Цистит обостряется, и температура повышается;
- частое и сопровождающее болью мочеиспускание. Часть слизистой оболочки, ответственная за позывы к опорожнению, расположенная в шейке мочевого пузыря, при цистите постоянно раздражается, и мочеиспускание будет частым и нестерпимо болезненным;
- истончается и изъязвляется слизистый слой пузыря и становится отёчным. От этого нижняя треть живота становится очень болезненной;
- иногда тошнотой и рвотой;
- моча теряет прозрачность, в ней появляется муть и неоднородность;
- моча становится с примесью крови. Повреждения слизистой грозят микрогематурией (хроническое геморрагическое воспаление сопровождается большим количеством крови).
Хроническое воспаление всегда сопровождается периодами ремиссии и рецидивами.
Мы рассматриваем хронический инфекционный процесс, вызванный кишечной палочкой.
Хотя для цистита возможно и неинфекционное течение, или инфекция другая, не кишечная палочка.
Приведенная выше симптоматика хронического процесса не отличается специфичностью.
Зачастую вызвана инфекцией в уретральном канале или во влагалище, другой патологией.
Например, злокачественной опухолью мочевого пузыря, дивертикулёзом уретрального канала или конкрементами в мочеиспускательном канале.

Основными факторами, способствующими появлению хронического воспаления мочевого пузыря у женщин, являются:
- очень узкое нательное белье из синтетических материалов;
- несоблюдение интимной гигиены;
- активные сексуальные действия;
- частые переохлаждения;
- отсутствие режима в посещении врача-гинеколога;
- нерегулярное опорожнение кишечника.
Кишечная палочка попадает в пузырь двумя путями: восходящим или нисходящим способом.
В первом случае инфекционный возбудитель попадает в пузырь через уретру.
Во втором, поражаются вначале верхние отделы МПС.
А потом воспаление переходит в пузырь.
Факторы, провоцирующие рецидивы воспалительного процесса в мочевом пузыре, хронического течения:
- раздражающие ЖКТ и мочевыделительную систему продукты питания;
- раздражающие контрацептивы (речь идет о вагинальных контрацептивах);
- противозачаточные таблетки;
- интенсивная антибиотикотерапия;
- онкопатология в мочевом пузыре.
Диагноз хронического воспалительного процесса, в мочевом пузыре, ставится:
- после тщательного сбора анамнеза заболевания;
- общего анализа крови и мочи;
- посева мочи на микрофлору;
- исследования на ИППП;
- УЗИ почечной и пузырной ткани;
- цистоскопии.
Диагностика проводится для того, чтобы точно установить, что причина цистита явилась кишечная палочка и для составления плана и объёма проводимых лечебных мероприятий.

Обычно лечение проходит за неделю, максимум десять дней.
Терапевтическое воздействие, при данной патологии, состоит из приема лекарственных средств общего и местного воздействия.
Лечению сопутствует специальная диета и соблюдение особого питьевого режима.
Лечение состоит из приема антибиотиков, уросептиков и иммуновакцинации.
Нужно прислушиваться к определенным советам и рекомендациям;
- пить, в большом количестве, несладкие травяные чаи и простую воду;
- есть пищу, содержащую много клетчатки (бобовые, овсяная каша, овощи);
- убрать из диеты любые потенциальные пищевые аллергены;
- насыщать свой организм пищей, с большим количеством антиоксидантов (окрашенными фруктами и овощами);
- резко ограничьте потребление макаронных изделий и продуктов из белого хлеба, а также сладостей;
- красное мясо лучше, вообще, не есть, а употреблять белое постное мясо и рыбу;
- полезно употребление оливкового, тыквенного, льняного или кокосового масла;
- избегайте пищи с трансжирами (типа печенья и маргарина);
- поменьше стимулирующих продуктов (типа кофейных и алкогольных напитков и табачной продукции);
- заниматься физическими упражнениями минимум по полчаса, пять раз на протяжении недели;
- принимать богатые витаминные комплексные препараты с микроэлементами и аминокислотами.
Также неосложненый хронический цистит хорошо лечится препаратами народной медицины.
Они отличаются выраженным противогрибковым, спазмолитическим и анальгезирующим действием.
Лекарственные травы полезно добавлять в пищу и делать из них травяные чаи.
Также пользуются приготовленными на основе трав препаратами.
Применение как общее, так местное (целебные ванны).
Терапия лекарственными травами необходима ежедневная, без прерываний.

Лечатся люцерной, толокнянкой, лопухом обыкновенным, бучей, сельдереем, одуванчиком, ромашкой аптечкой, клюквой, подорожником, тысячелистником обыкновенным, эхинацеей и другими лекарственными травами.
Главное – не тянуть с определением причины цистита и своевременным и правильным лечением.
Причины возникновения и симптоматика цистита
О причинах возникновения цистита мы же говорили.
Напомню основные – это слабая иммунная защита и антибиотикотерапия по поводу разнообразных заболеваний и переохлаждение.
Также всевозможные инфекции в уретре нагружают иммунную систему и провоцируют появление цистита.
Самый главный диагностический признак цистита – это боль.
Во время опорожнения мочевого пузыря в нижней половине живота.
Болит промежность, зудит и жжет слизистая гениталий и мочевыводящей системы.
Иногда отмечается бессимптомное течение или симптоматика слабая и плохо выражена.
Помимо боли, характерно наличие общей слабости, недомогания, повышения температуры и болей в голове.
Этой статьей мы начинаем рассмотрение представителей микробиологического мира, с которыми чаще всего встречаем в ежедневной клинической практике, и темой сегодняшнего разговора будет кишечная палочка, она же Escherichia coli (E.coli).
Материалы предназначены исключительно для врачей и специалистов с высшим медицинским образованием. Статьи носят информационно-образовательный характер. Самолечение и самодиагностика крайне опасны для здоровья. Автор статей не дает медицинских консультаций: клинический фармаколог — это врач только и исключительно для врачей.
Автор: Трубачева Е.С.,
врач – клинический фармаколог
Этой статьей мы начинаем рассмотрение представителей микробиологического мира, с которыми чаще всего встречаем в ежедневной клинической практике, и темой сегодняшнего разговора будет кишечная палочка, она же Escherichia coli (E.coli).
Микробиологические аспекты
E.coli относится к типичным представителям семейства Enterobacteriaceae, являясь грамотрицательной бактерией, факультативным анаэробом в составе нормальной кишечной микрофлоры человека. Но тут же становится патогеном, выбравшись из среды нормального обитания, хотя отдельные штаммы являются патогенными и для желудочно-кишечного тракта. То есть кишечная палочка относится к кишечным комменсалам, кишечным патогенам и внекишечным патогенам, каждый из которых мы кратко разберем.
К штаммам E.coli, действующим как кишечные патогены и встречающимся чаще других, относятся:
- Штамм серотипа O157:H7 (STEC O157) или так называемый энтерогеморрагический штамм E.coli, который является причиной 90% случаев геморрагических колитов и 10% случаев гемолитико-уремического синдрома. Встречается достаточно часто, а если вы работаете в стационарах плановой помощи, то это один из обязательных анализов для принятия решения о госпитализации, так что так или иначе он на слуху. Проблема инфицирования этим возбудителем связана с употреблением плохо термически обработанной пищи и передачи штамма контактным путем от человека к человеку, проще говоря, через руки.
- Второй крайне опасный высоко-патогенный штамм кишечной палочки – O104:H4, вызвавший в Германии 2011 году эпидемию с высоким уровнем смертности среди пациентов с пищевыми токсико-инфекциями вследствие развития гемолитико-уремического синдрома. Если помните, это была очень громкая история с перекрытиями границ для испанских огурцов, потом вообще для всей плодоовощной продукции из Европы в Россию, пока искали хотя бы источник, не говоря уж о виновнике тех событий. Окончательно виновными тогда были обозначены листья салата, в поливе которых использовалась вода с признаками фекального заражения, а затем речь пошла уже о пророщенных семенах, которые так же полили фекально-зараженной водичкой. Так вышли на конкретный штамм E.coli – O104:H4, который, подвергшись санации антибиотиком, выплескивает эндотоксин, вызывающий гемолиз и острую почечную недостаточность. В итоге – массовая летальность пациентов, получавших антибиотики.
Затем тот же штамм обнаружился при вспышке ПТИ в Финляндии, но к тому времени пациентов с диареями до появления микробиологических результатов перестали лечить бактерицидными антибиотиками и ситуация была купирована в зародыше.
И третий громкий (для нашей страны) случай – это массовое заболевание питерских школьников в Грузии, где так же был выявлен этот штамм (пресс-релиз Роспотребнадзора по данному случаю лежит здесь).
Когда кишечная палочка выступает внекишечным патогенном? Почти всегда, когда обнаруживается вне места своего нормального обитания.
- Заболевания мочевыводящий путей. Здесь E.coli является абсолютным лидером и играет ведущую роль в развитии:
- Острых циститов
- Пиелонефритов
- Абсцессов почек и
- Простатитов
Этот факт объясняется близким анатомическим расположением двух систем и огрехами в личной гигиене, что позволяет на этапе эмпирической терапии вышеперечисленных заболеваний сразу же назначать препараты, активные в отношении кишечной палочки.
- Заболевания желудочно-кишечного тракта:
- Диарея путешественников
- Интраабдоминальные абсцессы и перитониты, чаще всего носящие вторичный характер (прободение кишки в результате первичного заболевания, либо при дефектах оперативного вмешательства)
- Инфекции центральной нервной системы у очень ослабленных пациентов, результатом чего будет развитие менингитов. Встречается в основном у лиц старческого возраста и новорожденных. Кроме того, в случае внутрибольничного заражения менингит может развиться в результате плохой обработки рук медицинского персонала перед оперативным вмешательством или перевязками.
- Инфекции кровотока, а именно сепсис, как продолжение развития заболеваний мочевыводящих путей, ЖКТ и билиарного тракта вследствие метастазирования очага инфекции. Лечению поддается крайне тяжело, особенно если задействованы внутрибольничные штаммы, летальность чрезвычайно высокая.
- Инфекции кожи и мягких тканейкак следствие раневых инфекций после вмешательств на органах брюшной полости.
- Внутрибольничные пневмонии, вызванные устойчивыми штаммами кишечной палочки, целиком связаны с дефектами ухода за пациентом и фактором чистоты, точнее ее отсутствия, рук медицинского персонала или ухаживающих родственников. Факт внутрибольничного заражения доказывается элементарно, что будет наглядно продемонстрировано в следующем разделе.
- Послеродовые (и не только) эндометриты. Вынуждены упомянуть и эту патологию, так как инфицирование кишечной палочкой встречается все чаще и чаще, а большой настороженности нет. Как результат, можно очень сильно промахнуться с антибактериальной терапией и, как следствие, прийти к экстирпации органа в виду неэффективности антибиотикотерапии. Натолкнуть на мысль может более позднее, чем обычно, поступление и более агрессивное, чем обычно течение. Дополнительный осмотр прианальной области так же может натолкнуть на вероятность развития именно такого инфицирования.
(часть вторая) Практические вопросы диагностики и лечения.
Когда мы можем заподозрить, что перед нами пациент с инфекцией, вызванной кишечной палочкой?
- Пациенты с диареей, приехавшие из отпуска и все-таки смогшие прийти на прием (диарея путешественников или энтеротоксигенные штаммы E.coli).
- Пациенты со всеми заболеваниями мочевыделительной системы, в том числе беременные, но строго с наличием симптоматики (не надо лечить бессимптомную бактериурию, иначе вырастите резистентные штаммы и создадите проблему и себе, и женщине, и роддому в последующем).
- В стационарах – нозокомиальные пневмонии, послеоперационные менингиты, перитониты, сепсисы и т. д., носящие вторичный характер.
Подтвердить или полностью исключить кишечную палочку из возбудителей может только микробиологическое исследование. Конечно, в современных условиях микробиология уже становится практически эксклюзивом, но мы пришли учиться, а учится надо на правильных примерах, поэтому далее будет рассмотрен ряд антибиотикограмм, выполненных автоматизированными системами тестирования. Вдруг вам повезет, и в вашем лечебном учреждении все уже есть или в ближайшее время будет, а вы уже умеете с этим всем работать?
Если вы читаете данный цикл по порядку, то в базовом разделе по микробиологии был выложен ряд антибиотикограмм некоего микроорганизма в контексте нарастания антибиотикорезистентности, и это была наша сегодняшняя героиня – кишечная палочка.
- Начнем с дикого и крайне симпатичного штамма E.coli, который живет в кишечнике и обеспечивает синтез витамина К. С ним сталкиваются доктора амбулаторной службы у пациентов с инфекциями мочевыводящих путей или в случае госпитализации у пациентов, которые не получали антибиотики около года. И именно такую чувствительность мы имеем в виду, когда назначаем эмпирическую антибиотикотерапию
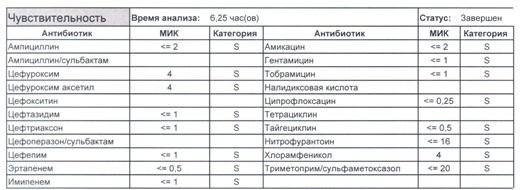
- Как видите, зверь чувствителен абсолютно ко всему, и это как раз тот случай, когда можно свободно пользоваться табличными материалами справочников или клинических рекомендаций, так как механизмы резистентности полностью отсутствуют.
- Если в ваши руки попал пациент, которого в течение последнего полугодия лечили антибиотиками пенициллинового ряда, то антибиотикограмма может выглядеть следующим образом.
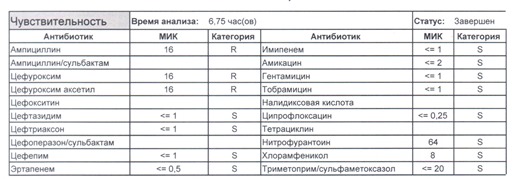
Если такая кишечная палочка окажется внекишечным патогенном, и перед вами будет беременная и ИМП (самый частый случай), то нам необходимо преодолеть резистентность к пенициллинам, то есть подавить деятельность пенициллиназ. Соответственно высокую эффективность продемонстрируют препараты с ингибиторами бета-лактамаз, чаще всего амоксициллина/клавуланат, как наиболее безопасный и эффективный. Единственное, пациентку необходимо предупредить, что в результате стимуляции рецепторов кишечника может развиться антибиотик-ассоциированная диарея.
- Отдельно хотелось бы обратить внимание на следующий штамм E.coli, как типичного обладателя бета-лактамаз расширенного спектра. И эти БЛРС чаще всего вырабатываются в результате неуемного использования цефалоспоринов третьего поколения и совершенно конкретного его представителя – цефтриаксона.
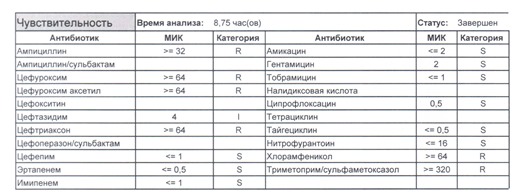
В каких ситуациях мы можем увидеть (или подумать) о таком звере:
- Пациент сам рассказывает, что получал цефтриаксон в промежутке полугодия
- Пациент был переведен из другого стационара (хотя там можно будет и следующую картинку обнаружить)
- Пациент ничего не получал, и вообще в больнице не лежал, но возбудитель попал с рук медицинского персонала, вызвав внутрибольничную инфекцию
- И самый простой случай – посев был взят в момент проведения терапии цефтриаксоном
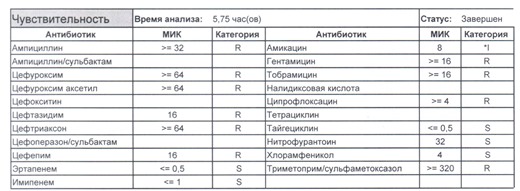
Подобный пациент не придет к вам своими ногами, его не увидит амбулаторная служба, это абсолютно стационарные больные, и если их привезут, то только из другого лечебного учреждения. Чаще всего это пациенты палат интенсивной терапии или реанимации, и такой возбудитель носит на 100% нозокомиальный характер.
Когда можем его обнаружить:
- вторичные перитониты,
- нозокомиальные пневмонии,
- пиелонефриты,
- послеоперационные менингиты,
- сепсис и т. п.
- Для эрадикации такого возбудителя нужен не просто отдельный обученный специалист и имеющая весь набор препаратов резерва аптека, но и напряженная работа эпидемиологической службы, так как подобный пациент должен быть изолирован в отдельную палату, а лучше изолятор (не подумайте, что бред – при правильной организации такие вещи вполне реальны) с проведением карантинных мероприятий, так как основная проблема появления подобного рода возбудителей в том, что они очень быстро разбегаются по всему корпусу (или стационару, если корпуса не изолированы) и обсеменяют все и вся, нанося вред другим ослабленным тяжелой болезнью пациентам и заселяя кишечники всего медицинского персонала.
- И еще одно крайне мерзкое свойство таких возбудителей – они умеют осуществлять горизонтальный перенос механизмов резистентности с другой флорой семейства Enterobacteriaceae, и даже если вы избавились от E.coli, неприятным сюрпризом может стать ее подруга клебсиелла, наносящая еще больший вред и по сути добивающая больного. Избавится полностью от этих возбудителей невозможно, для этого надо избавится от медицинского персонала как основных носителей, но контролировать можно – мероприятия подробно расписаны в действующих СанПиН 2.1.3.2630-10. Так что в случае выявления подобного возбудителя речь пойдет не только о лечении того пациента, у которого он обнаружен, но и проведения мероприятий по недопущению инфицирования всех остальных пациентов (а это, напомню, почти всегда ПИТ или ОРИТ), находящихся рядом.
- И в заключение необходимо упомянуть о панрезистентной E.coli, вооруженной полным спектром механизмов резистентности. В антибиотикограмме будут тотальные R, а МПК возбудителей пробьют все возможные потолки. К счастью для автора, она с таким зверем пока не сталкивалась, что связано с наличием работающей системы эпиднадзора, поэтому картинки не будет, хотя ее несложно представить. Такие пациенты, если кишечная палочка окажется патогеном, а не колонизатором (мало ли с чьих рук, например, в рану упала), к сожалению, почти не выживают, так как изначально являются крайне тяжелыми соматически, а кишечная палочка обычно подводит черту к их существования на бренной земле.
- Не допускать развития такой, не побоюсь этого слова, зверюги в ваших стационарах, а если появилась – гонять эпидемиологическую службу, чтобы избавляла руки и поверхности от такого рода заражения, что возможно только при условии наличия достаточного количества расходных материалов, перчаток и дезинфицирующих средств.
А теперь подведем небольшой итог нашего непростого разговора:
- Кишечная палочка – возбудитель очень серьезный и не следует его недооценивать. В ее типах также необходимо четко ориентироваться.
- В первую очередь о ней мы думаем при лечении инфекций мочевыводящих путей, особенно у беременных.
- Если перед нами пациент с признаками кишечной инфекции, то подход к терапии антибиотиками должен быть сугубо индивидуальным, и если состояние позволяет, то до получения микробиологии – вообще без антибиотиков. Если не позволяет – это должны быть бактериостатики.
- Мы никогда не лечим только анализ, и даже микробиологическое заключение, мы всегда лечим пациента со всем комплексом его симптомов и синдромов. Но микробиология помогает решить как дифференциально-диагностические задачи, что и позволяет отделить безусловный патоген от мирно живущего комменсала.
- Микробиологическая диагностика носит ключевое значение как для подтверждения самого возбудителя, так и для выбора необходимого антибиотика
- В случае выявления резистентных и панрезистентных возбудителей, помимо лечения самого пациента должна в полной мере задействоваться эпидемиологическая служба лечебного учреждения
Т.С. ПЕРЕПАНОВА, доктор медицинских наук, главный научный сотрудник, руководитель группы клинической фармакологии. ПРИНЦИПЫ АНТИБАКТЕРИАЛЬНОЙ ТЕРАПИИ ПРИ ИНФЕКЦИЯХ МОЧЕВЫХ ПУТЕЙ
"Инфекции мочевых путей" (ИМП) - термин, охватывающий широкий круг заболеваний, при которых имеется микробная колонизация в моче свыше 10 4 КОЕ\мл и микробная инвазия с развитием инфекционного процесса в какой-либо части мочеполового тракта от наружного отверстия уретры до коркового вещества почек. В зависимости от преимущественного инфекционного поражения какого-либо органа выделяют пиелонефрит, цистит, простатит, уретрит и т.д.
Различают неосложненные и осложненные инфекции мочевых путей. Под неосложненной ИМП подразумевают инфекцию, развившуюся у больных без каких-либо анатомических, структурных или функциональных, неврологических повреждений (обычный острый цистит, острый необструктивный пиелонефрит). Этот вид инфекции хорошо поддается химиотерапии. Осложненная ИМП возникает у больных на фоне различных обструктивных уропатий, аномалий развития мочеполовой системы, мочекаменной болезни, после оперативных или инструментальных вмешательств, на фоне постоянных уретральных катетеров, при наличии инородных тел в мочевых путях (камни, стенты, дренажи), а также у больных с сопутствующими тяжелыми заболеваниями (сахарный диабет, нейтропения, иммунодефицитные состояния).
Значимость разделения инфекции мочевых путей на неосложненные и осложненные определяется не только их различными этиологическими агентами, что, соответственно, определяет различный спектр антибактериальных препаратов, но и различной тактикой ведения таких пациентов. Если при неосложненной ИМП, назначая антибиотики, мы стремимся к уменьшению или ликвидации инфекционного заболевания и предотвращению возврата инфекции, то при осложненной инфекции мочевых путей необходимо предотвратить не только возврат инфекции, но и повреждение почек. Важным моментом для успешного лечения именно инфекции мочевых путей является возможность коррекции анатомических аномалий или функциональных нарушений, удаление скрытых источников инфицирования (уретральные катетеры, дренажи, стенты, камни), на которых адгезируются микроорганизмы.
ИМП подразделяют так же на "госпитальную" и "внегоспитальную" или "уличную".
Внегоспитальная инфекция характеризуется предсказуемым и ограниченным спектром этиологических агентов, предсказуемым уровнем их антибиотикорезистентности, возникающая у пациентов с иммунокомпетентным организмом.
Госпитальная инфекция характеризуется широким спектром этиологических агентов, высоким риском разнообразных механизмом антибиотикорезистентности у них и развивается она на фоне иммунодефицитного организма.
Острый неосложненный бактериальный цистит в 80% случаев вызывается кишечной палочкой, в 15% - сапрофитным стафилококком и 5% - другими возбудителями. Возбудителями уретрита, клиническая симптоматика которых схожа с острым циститом, в настоящее время в большинстве случаев являются хламидии, гонококковая инфекция и вирус простого генитального герпеса - т.е. заболевания, передающиеся половым путем. Причиной острой дизурии у женщин также может быть вагинит, чаще грибковой, либо трихомонадной этиологии.
В ситуациях частой возвратной инфекции нижних мочевых путей, когда вновь выделяется первоначальный патогенный возбудитель необходимо урологическое обследование на предмет выявления аномалий развития или выявления сопутствующих заболеваний, соответствующая их коррекция и подбор адекватного антибиотика.
При выборе антибиотика 1-й линии для лечения ИМП отдают предпочтение антибиотикам, достигающим высокой бактерицидной концентрации в моче, с минимальными побочными действиями на микрофлору кишечника и влагалища, т.к. фекальная флора является в большинстве случаев основным источником кишечной палочки, как возбудителя инфекции нижних мочевых путей. Разрушение нормальной микрофлоры влагалища (в основном лактобактерии) также способствует колонизации влагалища колиформными бактериями, которые могут в дальнейшем колонизировать уретру и мочевой пузырь или привести к развитию кандидозного вагинита.
При выборе антибиотиков и режимов лечения осложненной госпитальной инфекции нижних мочевых путей необходимо строгое соблюдение этиотропности, т.е. в зависимости от результатов бактериологических исследований мочи. Рекомендуют ступенчатую терапию: лечение начинают с парентеральных антибиотиков, при достижении клинического эффекта через 7-10 дней (предлагают даже через 3-5 дней) - замена на парентеральный прием препаратов. Многообразие этиологических агентов (кишечная и синегнойная палочка, протей, клебсиелла, серрация, энтеробактер, стафилококки и энтерококки) обусловливает многообразие предлагаемых антибактериальных препаратов (аминогликозиды, фторхинолоны, "защищенные бета-лактамы", цефалоспорины 3-4-го поколения, карбапенемы и др.).
Выбор конкретного антибиотика для лечения осложненной инфекции основывается на многих факторах: серьезность и острота заболевания, спектр антимикробнои активности и чувствительность микроорганизма, фармакокинетика антибиотика, способность его проникать в ткани, в очаги инфекции, клиническая эффективность антибиотика, его переносимость, неблагоприятные побочные действия, удобство дозирования и стоимость лечения.
Целью антимикробной химиотерапии при лечении осложненных госпитальных инфекций мочевых путей является элиминация инфицирующих микроорганизмов за счет достижения оптимального количества активного препарата в очаге инфекции. Концентрация антибиотика в очаге должна быть достаточно высокой, выше, чем в крови, а экспозиция длительной.
В урологической практике к процедурам с высоким риском инфицирования, требующим антибактериальной профилактики относятся трансуретральные эндоскопические операции, требующие установки постоянного уретрального катетера, представляющего наиболее важный фактор риска инфицирования для больных. На катетерах и дренажах формируются "биофильмы", т.е. скопления адгезированных микроорганизмов различных родов и семейств, покрытых полисахаридной пленкой, которая защищает их от действия антибиотиков и антисептиков. Любая обтурация дренажей, промывание их стерильными растворами или рентгеноконтрастным веществом чревато вымыванием адгезированных колоний микроорганизмов, инфицированием мочевых путей и бактериемией. Персистенция микроорганизмов на дренажах и инородных телах может быть ликвидирована только после их удаления. При персистирующей ИМП основная цель - уменьшить частоту септических эпизодов.
Проблема антибиотикорезистентности микроорганизмов является одной из важнейших в борьбе с инфекцией. Для борьбы с антибиотикорезистентностью, обусловленной выработкой бета-лактамаз создаются комбинированные препараты, содержащие комбинацию антибиотика широкого спектра действия и ингибитора бета-лактамаз - амоксициллин + клавулановая кислота; ампициллин + сульбактам; цефоперазон + сульбактам; ампициллин + тазобактам.
Проведенными в НИИ урологии МЗ РФ исследованиями выявлена большая распространенность ферментов бета-лактамаз среди микроорганизмов, выделенных от больных в урологическом стационаре: процент микроорганизмов, обладающих бета-лактамазной активностью, варьировал от 36 до 75 в зависимости от видовой принадлежности возбудителя. Хорошая чувствительность к уназину (ампициллин + сульбактам) обнаружена у Staph.epidermidis - 84%, Staph.aureus - 68%, Streptococcus spp. - 83%, E.coli - 53%, Proteus mirabilis - 43%. В результате проведенного лечения уназином достигнут высокий клинико-бактериологический эффект - в 92,3% случаев, причем полной ликвидации патогена удалось добиться в 57,7% случаев.
Для проблемных микроорганизмов Pseudomonas aeruginosa, Enterobacter agglomerans, Proteus mirabilis сохраняется хорошая чувствительность к аминогликозидам, фторхинолонам, карбапенемам и цефалоспоринам. Цефалоспорины являются наиболее широко применяемыми антибиотиками при химиотерапии ГИМП, Высокая активность in vitro против микроорганизмов семейства Enterobacteriасеае, удобная фармакокинетика, хорошее проникновение в ткани, низкая токсичность и хорошая толерантность дают им преимущество при выборе антибиотика. Цефалоспориновый антибиотик цефоперазон является одним из активных бета-лактамов в отношении синегнойной палочки. Проведенными в НИИ урологии МЗ РФ исследованиями выявлена хорошая активность цефоперазона также и в отношении кишечной палочки, стафилококков, стрептококков, протеев, серрации. Обладая бактерицидным действием цефоперазон хорошо проникает в мочеполовые органы. Несмотря на преимущественное выведение его с желчью, концентрация в моче в первые 8 часов после введения в десятки раз превышает минимально подавляющие концентрации для большинства возбудителей ГИМП. При лечении осложненной инфекции мочевых путей на фоне мочекаменной болезни, дренажей хороший клинический эффект лечения получен у 86% больных, бактериологическая эффективность - в 73%. Необходимо отметить, что цефоперазон применялся у больных с ГИМП, вызванной полирезистентными возбудителями: синегнойной палочкой, серрацией, энтеробактер и др. В качестве антибактериальной профилактики однократное внутривенное введение 1 г цефоперазона на вводном наркозе у больных перед операциями (трансуретральные резекции простаты, мочевого пузыря, реваскуляризация полового члена, операции по поводу варикоцеле, кист почек лапароскопическим доступом) в 90% случаев обеспечивало хороший клинико-бактериологический результат.
Со временем видовой спектр и антибиотикочувствительность возбудителей ГИМП в любой клинике претерпевают изменения, что диктует необходимость постоянного бактериологического мониторинга, строгого контроля за проведением антибактериальной терапии в клиниках.
Не назначать антибиотики при каждом повышении температуры, умело варьировать как дозами, так и длительностью антибактериальной терапии.
Очевидна неэффективность длительного антибактериального лечения больных с наличием инородных тел в мочевой системе (камни, катетеры, дренажи), поэтому антибактериальное лечение этой группы больных необходимо проводить только в случаях выраженных клинических проявлений инфекционно-воспалительного процесса.
В первом русском руководстве по акушерству, составленном Н.М. Максимовичем-Амбодиком, "Искусство повивания, или наука о бабичьем деле" (1784) имелись указания на тесные анатомические связи между половыми и мочевыми органами у женщин. Какова же тактика при нефроуретеролитиазе, нефроптозе, прочих заболеваниях, требующих оперативной коррекции у беременных? Ответ однозначен: желательно устранить урологические заболевания до беременности. Беременность является фактором риска развития как неосложненных (в 4-10% случаев), так и осложненных инфекций мочевых путей.
Инфекции мочевых путей у беременных могут проявляться в виде бессимптомной бактериурии, неосложненных инфекций нижних мочевых путей (острый цистит, рецидивирующий цистит) и инфекций верхних мочевых путей (острый пиелонефрит).
Распространенность бессимптомной бактериурии в популяции беременных женщин в среднем составляет 6%. Острый цистит и острый пиелонефрит встречаются несколько реже - у 1-2,5%. Однако, у 20-40% беременных с бессимптомной бактериурией во II и III триместре развивается острый пиелонефрит (13). Острый пиелонефрит развивается в III триместре в 60-75% случаев (7). Примерно у 1/3 больных, страдающих хроническим пиелонефритом, во время беременности развивается обострение (8).
Таблица 1. Распространенность бессимптомной бактериурии в популяции
Инфекции мочевых путей могут быть причиной ряда серьезных осложнений беременности и родов: анемия, гипертензия, преждевременные роды, преждевременное излитие околоплодных вод, рождение детей с низкой массой тела (
Показания к прерыванию беременности независимо от срока следующие.
1. Прогрессирующая почечная недостаточность, установленная на основании следующих критериев:
- величина креатинина более 265 мкмоль/л (3 мг%);
- клубочковая фильтрация ниже 30 мл/мин.
2. Нарастание тяжести гипертензии, особенно при злокачественных формах ее течения. Высокая распространенность инфекций мочевых путей у беременных объясняется следующими факторами: короткой широкой уретрой, близостью ее к естественным резервуарам инфекции (влагалище, анус), механическим сдавлением мочеточников маткой, снижением тонуса мочевых путей, глюкозурией, иммуносупрессией, изменением рН мочи и т.д.
Чаще всего этиологическим фактором развития инфекций мочевых путей у беременных является кишечная палочка. Данные представлены на рисунке.1.
Рисунок 1. Этиология инфекций мочевых путей у беременных (АР1/1МБ 2003)
Однако в своей работе посвященной инфекциям мочевых путей во время беременности А.П.Никонов (2007) приводит более высокие цифры встречаемости E. coli как возбудителя инфекций мочевых путей - до 80% .
ДИАГНОСТИКА
Согласно методическим рекомендациям Европейской ассоциации урологов от 2001 выраженная бактериурия у взрослых :
1. ≥ 10 3 патогенных микроорганизмов/мл в средней порции мочи при остром не осложненном цистите у женщин;
2. ≥ 10 4 патогенных микроорганизмов/мл в средней порции мочи при остром не осложненном пиелонефрите у женщин;
3. > 10 5 патогенных микроорганизмов/мл в средней порции мочи у мужчин (или в моче, взятой у женщин прямым катетером) с осложненной ИМП;
4. в пробе мочи, полученной при надлобковой пункции мочевого пузыря, любое количество бактерий свидетельствует о бактериурии.
Бессимптомная бактериурия беременных - это микробиологический диагноз, который основывается на исследовании мочи, собранной с максимальным соблюдением стерильности и доставленной в лабораторию в предельно короткие сроки, что позволяет в наибольшей степени ограничить рост бактерий. Диагноз бессимптомной бактериурии может быть установлен при выявлении 10 5 КОЕ/мл (B-II) одного штамма бактерий в двух пробах мочи, взятых с промежутком более 24 часов при отсутствии клинических проявлении инфекций мочевых путей.
Учитывая высокую вероятность развития восходящей инфекции мочевых путей у беременных с бессимптомной бактериурией, возможность развития осложнений во время беременности с риском летального исхода для матери и плода, всем пациенткам показано проведение скринингового обследования и лечения бессимптомной бактериурии беременных. Алгоритм представлен на рисунке 2.
Рисунок 2. Скрининговое обследование беременных на выявление бессимптомной бактериурии
Клиническая симптоматика острого цистита у беременных проявляется дизурией, частыми императивными позывами к мочеиспусканию, болями над лоном. При проведении лабораторных исследований выявляется пиурия (10 и более лейкоцитов в 1 мкл центрифугированной мочи) и бактериурия: 10 2 КОЕ/мл для колиформных микроорганизмов и 10 5 КОЕ/мл для других уропатогенов.
При остром пиелонефрите появляются лихорадка, озноб, тошнота, рвота, боли в поясничной области. Сохраняется пиурия и бактериурия более 10 4 КОЕ/мл. При этом в 75% - поражается правая почка, в 10-15% - левая почка, в 10-15% имеет место двусторонний процесс (1).
Особое внимание следует уделять диагностике часто рецидивирующих циститов, так как они могут протекать на фоне урогенитальных инфекций и в таких случаях ни в посеве мочи, ни в клиническом анализе мочи изменений может быть не выявлено. Таким больным необходимо проводить обследование, направленное на исключение инфекций, передающихся половым путем: соскоб из уретры на ИППП методом ПЦР, ИФА, при необходимости применение серологических методов диагностики.
Алгоритм диагностики инфекций мочевых путей у беременных представлен в таблице 2.
Таблица 2. Диагностика ИМП у беременных
| Триместр беременности | Бессимптомная бактериурия | Острый цистит | Обострение хронического цистита | Острый пиелонефрит |
| I | 1. Общий анализ мочи 2. Посев мочи, при выявлении возбудителя (≥105 КОЕ/мл) повторный посев мочи через 24 часа Метод забора: самостоятельное мочеиспускание. | 1. Общий анализ мочи | 1. Общий анализ мочи 2.Посев мочи | 1. Общий анализ мочи, общий анализ крови 2. Посев мочи 3. УЗИ почек, мочевого пузыря |
| II-III | 1. Общий анализ мочи 2.Посев мочи 3. Соскоб из уретры на ИППП(ПЦР) |
ЛЕЧЕНИЕ
В выборе антимикробного препарата (АМП) для лечения ИМП беременных кроме микробиологической активности, уровня резистентности, фармакокинетического профиля, доказанной эффективности препарата, мы должны учитывать его безопасность и переносимость.
Рациональное и эффективное применение антимикробных препаратов во время беременности предполагает выполнение следующих условий:
- необходимо использовать лекарственные средства (ЛС) только с установленной безопасностью при беременности, с известными путями метаболизма (критерии FDA);
- при назначении препаратов следует учитывать срок беременности: ранний или поздний. Поскольку срок окончательного завершения эмбриогенеза установить невозможно, то необходимо особенно тщательно подходить к назначению антимикробного препарата до 5 мес. беременности;
- в процессе лечения необходим тщательный контроль за состоянием матери и плода.
Рекомендации Европейской и Американской урологических ассоциации для лечения НИМП, 2007
Если нет объективной информации, подтверждающей безопасность применения лекарственного средства, включая антимикробные препараты, при беременности или грудном вскармливании, назначать их данным категориям пациентов не следует.
Согласно Рекомендациям Европейской и Американской урологических ассоциаций 2007 г. для лечения неосложненных инфекций мочевых путей у беременных возможно применение следующих групп препаратов:
Во всем мире широко пользуются следующими категориями риска применения ЛС при беременности, разработанными Американской администрацией по контролю за лекарствами и пищевыми продуктами - FDA (Food and Drug Administration):
А - в результате адекватных строго контролируемых исследований не выявлено риска неблагоприятного действия на плод в I триместре беременности (и нет данных, свидетельствующих о подобном риске в последующих триместрах).
B - изучение репродукции на животных не выявило риска неблагоприятного действия на плод, а адекватных и строго контролируемых исследований у беременных женщин не проведено.
C - изучение репродукции на животных выявило неблагоприятное действие на плод, а адекватных и строго контролируемых исследований у беременных женщин не проведено, однако потенциальная польза, связанная с применением ЛС у беременных, может оправдывать его использование, несмотря на возможный риск.
D - имеются доказательства риска неблагоприятного действия ЛС на плод человека, полученные при проведении исследований или на практике, однако потенциальная польза, связанная с применением ЛС у беременных, может оправдывать его использование несмотря на возможный риск.
Таблица 3. категории риска применения различных антимикробных препаратов у беременных (одобрено FDA USA)
| Пенициллины-B |
| Цефалоспорины-B |
| Фосфомицин-B |
| Нитрофурантоин - B |
| Макролиды - азитромицин - B, кларитромицин - С (запрещено), Мидекамицин, Рокситромицин - С (запрещено), Джозамицин - В (применяется при хламидийной инфекции у беременных). |
| Фторхинолоны - C |
| Триметоприм- C, D первый триместр |
| Сульфаметоксазол - C, D последний триместр |
Лечение бессимптомной бактериурии на ранних сроках беременности позволяет снизить риск развития острого пиелонефрита на поздних сроках с 28% до уровня менее 3% (9). Учитывая, что беременность является фактором риска развития осложненных инфекций, применение коротких курсов антимикробной терапии для лечения бессимптомной бактериурии и острого цистита является неэффективным. Исключением является фосфомицина трометамол (Монурал) в стандартной дозировке 3 г однократно, так как в концентрациях, близких к среднему и максимальному уровню, Монурал приводит к гибели всех патогенов, вызывающих острый цистит в течение 5 часов, активность Монурала против E. coli превосходит активность норфлоксацина и ко-тримоксазола (4). Кроме того, концентрация препарата в моче в дозах, превышающих МПК, поддерживается в течение 24-80 часов.
Фосфомицин трометамол является идеальным препаратом первой линии в лечении острого цистита беременных. Он обладает необходимым спектром антимикробной активности, минимальной резистентностью первичных уропатогенов, резистентные клоны микробов повреждаются. Он преодолевает приобретенную резистентность к антибактериальным препаратам других групп, обладает бактерицидной активностью. По данным Zinner , при применении фосфомицина трометамола (n=153) 3г однократно - показатель излеченности бессимптомной бактериурии через 1 месяц составлял 93%.
Таким образом, для лечения инфекций нижних мочевых путей и бессимптомной бактериурии у беременных показано применение монодозной терапии - фосфомицина трометамол в дозе 3г; цефалоспоринов в течение 3 дней - цефуроксима аксетила 250-500 мг 2-3 р/сут, аминопенициллинов\ BLI в течение 7-10 дней (амоксициллина\клавуланата 375-625 мг 2-3 р/сут; нитрофуранов - нитрофурантоин 100мг 4 р/сут - 7 дней ( только II триместр).
В России проведено исследование по применению различных препаратов для лечения неосложненных инфекций нижних мочевых путей у беременных, данные представлены в таблице 4. При этом, частота неправильных назначений составляла 48% .
Таблица 4. Антибактериальная терапия инфекций нижних отделов МП у беременных в России (Чилова Р.А., 2006 г)
| Фосфомицин | 41,8 % |
| Нитроксолин | 8, % |
| Нитрофураны | 8,2 % (фуразолидон - 6,4%) |
| Фторхинолоны | 6,8 % |
| Амоксициллин/клавуланат | 6,4 % |
| Цефалоспорины | 5,2 % (ЦС-I - 1.9%) |
| Аминогликозиды | 4,6 % |
| Аминопенициллины | 4,1% |
| Сульфаниламиды, Тетрациклины, Нитроимидазолы и др. | < 3% |
В таблице 5 представлены основные нежелательные явления при назначении ряда препаратов во время беременности.
Таблица 5. Риск применения лекарственных средств при беременности
| Сульфаниламиды - ядерная желтуха, гемолитическая анемия у новорожденных |
| Нитрофураны - гемолитическая анемия у детей с дефицитом глюкозо-6-фосфатдегидрогеназы при назначении препаратов в III триместре беременности |
| Аминогликозиды - нефротоксическое, ототоксическое действие |
| Хинолоны/фторхинолоны - артропатии |
| Нитроксолин - периферические полиневриты, атрофия зрительного нерва |
При выявлении атипичных возбудителей (уреа-микоплазменной инфекции, хламидийной инфекции) у больных с часто рецидивирующим циститом, показано применение макролидов (джозамицина, азитромицина в стандартных дозировках) во триместре беременности.
Больным острым пиелонефритом показана экстренная госпитализация. В комплекс лабораторно-диагностических методов необходимо включить: общий анализ мочи, крови, бактериологическое исследование мочи; УЗИ почек, мочевого пузыря. Проводить мониторинг жизненно важных функций. Краеугольным камнем лечения больных гестационным пиелонефритом является решение вопроса о необходимости дренирования мочевых путей и выборе метода дренирования.
Показанием к дренированию мочевых путей во время беременности является наличие у больной острого пиелонефрита на фоне нарушенной уродинамики.
Выбор метода дренирования мочевых путей во время беременности зависит от: причин нарушения уродинамики (МКБ, снижение тонуса мочевых путей, сдавление маткой, рефлюкс); сроков беременности; стадии пиелонефрита (серозный, гнойный).
В таблице 6 мы приводим методы дренирования мочевых путей в зависимости от стадии пиелонефрита.
Таблица 6. Методы дренирования мочевых путей во время беременности при остром пиелонефрите (5)
Подобное исследование применения антимикробных препаратов проведено по поводу лечения больных острым пиелонефритом во время беременности и выявлено, что частота неправильных назначений антибактериальных препаратов составила 78%. Данные представлены в таблице 7.
Таблица 7. Антибактериальная терапия пиелонефрита у беременных в России (Чилова Р.А., 2006 г)
| Аминопенициллины | 31,5 % |
| Цефалоспорины | 20,6 % (ЦС-I - 9,7%) |
| Нитрофураны | 15 % |
| Нитроимидазолы | 7,4 % |
| Амоксициллин/клавуланат | 5,9 % |
| Нитроксолин | 4,7 % |
| Аминогликозиды | 3,8 % |
| Макролиды, Фторхинолоны и др. | < 3% |
В России выявлен высокий уровень резистентности кишечной палочки к ампициллину, амоксициллину и ко-тримоксазолу, в связи с чем применять эти препараты не целесообразно. Данные по уровню резистентности кишечной палочки в России представлены в таблице 8.
Таблица 8. Резистентность E.coli, выделенной у пациентов с амбулаторными ИМП в России, к пероральным антибиотикам, % Рафальский В.В., 2005
| Антибиотик | Категория пациентов | ||
| Беременные с ИМП, n=117 | ИМП у взрослых, n=428 | ИМП у детей, n=330 | |
| Ампициллин (амоксициллин) | 31,6 | 37,1 | 51,5 |
| Амоксициллин/клавуланат | 3,4 | 2,6 | 3,9 |
| Цефуроксим | 3,4 | 2,4 | 3,9 |
| Ко-тримоксазол | 14,5 | 21 | 35,5 |
| Нитрофурантоин | 4,3 | 1,2 | - |
| Налидиксовая к-та | - | 6,9 | 7 |
| Ципрофлоксацин | - | 4,3 | - |
| Фосфомицин | 0 | 0 | 0 |
| Нитроксолин | - | 92,91 | - |
Таблица 9. Градационная система для оценки рекомендаций в клинических руководствах, предложенная Американским обществом инфекционных болезней и службой здравоохранения США
| Категория, степень | Определение |
| Степень обоснованности к применению | |
| A | Убедительные данные для применения; всегда должны учитываться |
| B | Данные средней степени убедительности; как правило, должны учитываться |
| C | Неубедительные данные для применения; на усмотрение |
| D | Данные средней степени убедительности против применения; как правило, не должны учитываться |
| E | Убедительные данные против применения; никогда не должны учитываться |
| Категория доказательности | |
| I | Данные, полученные в результате 1 и более правильно рандомизированного контролируемого исследования |
| II | Данные, полученные в результате 1 и более правильно разработанного нерандомизированного клинического исследования; когортного исследования или исследования методом "случай-контроль" (желательно более 1 центра); множественного исследования через определенные промежутки времени; впечатляющих результатов, полученных в неконтролируемых экспериментах |
| III | Данные, основанные на мнении уважаемых специалистов, клиническом опыте, представленные в публикациях или отчетах экспертных комиссий |
В настоящее время инфекционные заболевания мочеполовой системы у женщин отличаются полиэтиологичностью, стертой клинической картиной, высокой частотой микст-инфекции и склонностью к рецидивированию, что требует комплексного подхода к диагностике и лечению. Решению проблемы антибактериальной терапии в акушерстве и гинекологии могут способствовать: создание государственных стандартов и строгое их соблюдение; создание экспертного совета по пересмотру стандартов; осознание врачами принципов доказательной медицины (1).
Читайте также:

