Аппараты для инфекционных больниц
Обновлено: 24.04.2024
Эффективное изолирование пациентов с вирусной инфекцией дыхательных путей требует скрупулезного соблюдения целого ряда требований. Некачественная система воздухоподготовки может свести на нет все усилия врачей и подвергнуть серьезнейшей опасности как медицинский персонал, так и других пациентов.
Введение
Атипичная пневмония – SARS (Severe Acute Respiratory Syndrome) – в 2003 году унесла жизни почти 800 человек. Этой болезнью переболели около 8 000 человек в более чем 30 странах мира. Во время эпидемии в ряде стран местные медицинские учреждения были практически близки к коллапсу, власти даже были вынуждены подключать к работе военных медиков.
Для ликвидации последствий чрезвычайной ситуации в срочном порядке было организовано строительство дополнительных медицинских объектов из быстровозводимых конструкций. Такие сооружения, как и вообще любой объект, предусмотренный для госпитализации пациентов с особо опасными инфекциями, должны отвечать некоторым специфическим требованиям организации воздухоподготовки, которые мы опишем в статье ниже.
Строго говоря, системы воздухоподготовки имеют фундаментальное значение в предотвращении распространения вируса в больничных палатах.
Представляющийся наиболее вероятным возбудитель атипичной пневмонии (так называемый коронавирус) очень похож на возбудитель обычной простуды, и пути его распространения также очень похожи. Инфекция передается в первую очередь воздушно-капельным путем с аэрозольной массой, выдыхаемой заболевшим, особенно с кашлем и чиханием.
По этой причине главное внимание мы уделим способам предотвращения заражения через воздух, т. е. непосредственно системам воздухоподготовки.
Возможные направления потоков воздуха в инфекционном боксе, контуры подачи и отвода воздуха
Основные рекомендации Всемирной организации здравоохранения
Всемирная организация здравоохранения сформулировала основные требования, которые необходимо соблюдать при госпитализации больных с подозрением на атипичную пневмонию:
Больные с подозрением на атипичную пневмонию должны немедленно госпитализироваться и изолироваться, предпочтительно следующим образом (в порядке убывания):
- в помещение с отрицательным давлением с закрывающейся дверью;
- в отдельную комнату с туалетом;
- в выделенную зону с независимой системой кондиционирования воздуха и отдельным туалетом.
В палатах, не оборудованных автономной системой кондиционирования воздуха, следует отключить центральную систему кондиционирования (если таковая имеется) и открыть окна (указанных больных следует по возможности помещать в палаты, окна которых не выходят на тротуары и места скопления людей).
Использовать любые барьеры, которые могут оказаться полезными в предотвращении распространения воздушно-капельной массы пациента как воздушным путем, так и путем непосредственного контакта.
Особое внимание необходимо уделить температурному режиму, т. е. следить, чтобы больной не переохлаждался: известно, что вирус, вызывающий атипичную пневмонию, весьма чувствителен к теплу (при температуре свыше 56 °С он быстро погибает), однако при относительно низких температурах его резистентность намного увеличивается (до трех недель при температуре 4 °С и до бесконечности при 0 °С). По этой причине в помещениях, где содержатся больные с подозрением на атипичную пневмонию, не следует искусственно охлаждать воздух. Здесь, напротив, необходимо обеспечить эффективное проветривание механическим способом с целью как можно быстрее удалять из палат инфицированный аэрозоль.
Локализованная вытяжка
В целях предотвращения распространения инфицированного аэрозоля больного требуется использовать воздухозаградительные средства, такие как навесы и колпаки, оснащенные воздушной вытяжкой. При терапии атипичной пневмонии зачастую применяются специальные полностью герметичные лечебные комбинезоны типа скафандра, обеспечивающие, в частности, успешное снабжение пациента кислородом – одна из первоочередных мер для лечения больного с нарушением функции дыхания в силу серьезного нарушения деятельности легких.
В более легком режиме изоляции кровать больного необходимо полностью окружить сплошной ширмой или портьерой из пленки с узким открытым проемом в верхней части, выведенным в канал централизованной вытяжки, либо в непосредственной близости от кровати больного следует установить вытяжной колпак, который будет эффективно удалять аэрозоль. Последнее решение применяется нечасто, поскольку для эффективной вытяжки требуется достаточно высокая скорость воздуха (около 3 м/с по бортам колпака), что неизбежно скажется на акустическом и тепловом комфорте. Сегодня имеются автономные вытяжные устройства, предназначенные для использования в закрытых объемах, которые оснащены фильтрами очень высокого качества и обеспечивают возможность рециркуляции в пределах непосредственной рабочей среды.
Система вентиляции
Полную дезинфекцию среды автономные вытяжные устройства обеспечить не могут. Для этого требуется действенная система вентиляции, которая была бы в состоянии производить регулярную смену воздуха на объекте.
На участках с повышенным риском (стационар, отделения терапии) рекомендуется использовать выделенные вентиляционные контуры для предотвращения риска распространения патогенных микробов в незащищенные зоны. Воздух забирается снаружи, проходит термическую обработку и подается в помещение. Отработанный воздух из помещения забирается, пропускается через систему фильтров тонкой очистки и только затем отводится наружу. На участках, где риск инфекции не такой высокий (это, как правило, служебные помещения, окружающие участки повышенного риска), можно использовать обычную централизованную систему вентиляции при условии строжайшего соблюдения фундаментального правила: между такими зонами необходимо всегда оставлять градиент отрицательного давления, чтобы полностью исключить возможность поступления зараженного воздуха в незараженную зону. Есть только одно исключение. Оно касается помещений, где непосредственно сами пациенты подвергаются риску подхватить еще одну инфекцию, — это операционные: в них давление должно всегда оставаться положительным в отношении смежных комнат. Чтобы обеспечить надлежащее обеззараживание, требуются большие кратности воздухообмена (не менее 12 ч –1 ). Случается, особенно после проведения реконструкции здания либо после капитального ремонта помещений, что имеющееся оборудование с большим трудом обеспечивает требуемые кратности воздухообмена. В таких случаях допускается частичная рециркуляция при условии применения системы фильтров тонкой очистки (до 50 % необходимого общего объема воздуха)*.
*По существующим нормам в Российской Федерации использование рециркуляции в медицинских учреждениях не разрешается. — Примеч. ред.
Определенную очистку воздуха могут обеспечивать автономные переносные устройства, оснащенные отдельным вентилятором и фильтрами тонкой очистки.
Некоторые модели комплектуются даже стерилизующими лампами ультрафиолетового освещения. Но размещение такой системы в палате создает ряд проблем. Корректная установка требует тщательного расчета равномерности воздушных течений. После установки перемещать систему уже нельзя. По этой причине гораздо предпочтительней потолочные системы, идеальные с точки зрения пространственных решений и не требующие сложных приводных механизмов.
Пример использования генератора дыма вблизи нижней кромки двери для проверки направления воздушного потока в палате с отрицательным давлением
Высота точки измерения отрицательного давления в палате
На самом деле некорректное расположение приточных и вытяжных устройств вкупе с неудачно расположенными предметами мебели может вполне снизить эффективность проветривания до опасного уровня. По этой причине помимо грамотно рассчитанного проекта необходимы тщательные замеры на этапе пусконаладочных испытаний. Например, при помощи переносного генератора дыма можно наглядно выяснить эффективность перемешивания приточного воздуха с воздухом помещения, а также проверить помещение на наличие застойных зон.
Каким образом обеспечивается эффективный перепад давления? Теоретически для поддержания постоянного течения воздуха из одного помещения в другое нужно иметь совсем небольшой перепад давления. Чтобы получить его, вытяжка должна превышать приток на 10 %. В некоторых случаях для обеспечения необходимого перепада давления следует провести поиск утечек воздуха и при необходимости заделать такие места (оконные переплеты, водопроводные сливы, не оборудованные сифоном и т. п.).
Двери палаты должны оборудоваться возвратным механизмом с тем, чтобы время на закрытие двери было минимальным. Некоторые системы вентиляции оснащаются функцией автоматического увеличения мощности вытяжки на время открывания двери палаты. Наличие входного тамбура предоставляет дополнительную возможность предотвратить утечку аэрозоля. Такой тамбур в свою очередь может быть вентилируемым и невентилируемым. Важно, чтобы в любом случае сохранялся градиент отрицательного давления между палатой и смежными помещениями.
Контроль перепада давления
При закрытых дверях и включенной системе вентиляции можно проверить, имеются ли в палате воздушные течения, образуемые перепадом давления. Здесь также поможет переносной генератор дыма. Струя дыма, направленная в щель под дверью, должна быстро исчезнуть за порогом. Если же этого не происходит, дым всасывается очень медленно или вообще стоит, необходимо отрегулировать соотношение мощностей подачи и отвода воздуха и обеспечить герметичность помещения для восстановления необходимого уровня разрежения.
Отрицательное значение давления можно постоянно контролировать при помощи дифференциальных электронных манометров, которые в случае аварии либо системной недостаточности подают сигнал тревоги. Сигнал тревоги подается также в том случае, когда входная дверь слишком долго не закрывается. Критичным фактором является месторасположение датчика давления: идеальное место для него будет в непосредственной близости от щели под дверью. Ошибочно этот датчик часто размещают рядом с манометром, который обычно устанавливают в дверную перекладину. Может так случиться, что из-за определенной конфигурации воздушных течений на этой высоте перепад давления будет отрицательным, а ниже окажется нейтральным либо даже положительным.
Система воздухоподготовки на базе сети воздушных каналов
с НЕРА-фильтрами. Определенная часть воздуха (около 10 %) отводится наружу
Система очистки воздуха посредством фиксированного устройства потолочного типа
Выбор фильтров
Аэрозоль, выдыхаемый пациентами, с точки зрения фильтрации имеет вполне определенные характеристики. Он состоит из капель, имеющих диаметр от 1 до 10 микрон.
Отфильтровать такого рода загрязнители не так уж сложно для фильтров класса НЕРА*, обеспечивающих захват 99,7 % частиц диаметром от 3 микрон. Такие фильтры обладают высокой очищающей способностью и повсеместно используются, в т. ч. и в медицинских учреждениях. Их применяют как для очистки рециркуляционного воздуха, так и для обеззараживания удаляемого воздуха.
* НЕРА Filter, High Efficieny Particulate Air Filter – высокоэффективный аэрозольный фильтр.
Если вытяжная система оборудована утилизатором тепла (при таких кратностях воздухообмена, как в больнице, утилизация тепла используется очень часто), перед утилизатором обязательно следует ставить фильтр тонкой очистки воздуха, чтобы в контуре за ним работал очищенный воздух. Кроме того, это предотвращает возможные поломки, часто вызываемые повреждением поверхностей теплообменника.
На практике такие фильтры, при условии корректной установки, могут привести воздушную среду в состояние, когда число частиц диаметром более одного микрона опустится ниже порога чувствительности обычных средств измерения.
Но чтобы добиться таких результатов, надо, во-первых, очень тщательно подойти к расчету проекта и, во-вторых, самое пристальное внимание уделить вопросам технического обслуживания сети.
Зона рециркуляции воздуха вокруг здания. Отвод зараженного воздуха должен производиться через шахты, высота которых превышает высоту зоны рециркуляции
Меры безопасности при выбросе зараженного воздуха
В случае выхода из строя фильтрующих элементов внутри объекта имеется целый ряд различного рода барьеров, препятствующих распространению патогенных веществ. А вот последствия утечки зараженного воздуха наружу может быть самыми катастрофическими. По этой причине оконечные участки вытяжных каналов должны размещаться как можно дальше от точки забора воздуха, а также мест, посещаемых людьми и животными. Кроме того, во избежание попадания в здание удаленного зараженного воздуха вытяжные шахты должны иметь высоту, превышающую высоту зоны турбулентности, образуемой ветрами вокруг здания. Эти меры может заменить установка на участке перед отводом воздуха наружу HEPA-фильтра.
Перевод с итальянского С. Н. Булекова.
Научное редактирование выполнено Н. В. Шилкиным, доцентом МАрхИ, тел. (095) 921-80-48
Инфекции с аэрозольным механизмом передачи определяют 90 % инфекционной заболеваемости в мире. Только от острых респираторных вирусных инфекций заболеваемость и экономические потери больше, чем от остальных инфекционных заболеваний. Обеззараживание воздуха — профилактическое мероприятие, которое помогает предотвратить распространение инфекционных заболеваний с аэрозольным механизмом передачи (туберкулез, корь, дифтерия, ветряная оспа, краснуха, ОРВИ, включая грипп, и т. п.).
Технология 1. Воздействие ультрафиолетовым излучением
Ультрафиолетовое (УФ) бактерицидное облучение воздушной среды помещений — традиционное и наиболее распространенное санитарно-противоэпидемическое (профилактическое) мероприятие, направленное на снижение количества микроорганизмов в воздухе медицинских организаций и профилактику инфекционных заболеваний.
УФ-лучи являются частью спектра электромагнитных волн оптического диапазона. Они оказывают повреждающее действие на ДНК микроорганизмов, что приводит к гибели микробной клетки в первом или последующих поколениях. Спектральный состав УФ-излучения, вызывающего бактерицидное действие, лежит в интервале длин волн 205–315 нм.
Вирусы и бактерии в вегетативной форме более чувствительны к воздействию УФ-излучения, чем плесневые и дрожжевые грибы, споровые формы бактерий.
Эффективность бактерицидного обеззараживания воздуха помещений с помощью УФ-излучения зависит:
3 способа применения УФ-излучения:
прямое облучение проводится в отсутствие людей (перед началом работы, в перерывах между выполнением определенных манипуляций, приема пациентов) с помощью бактерицидных ламп, закрепленных на стенах или потолке либо на специальных штативах, стоящих на полу;
непрямое облучение (отраженными лучами) осуществляется с использованием облучателей, подвешенных на высоте 1,8–2 м от пола с рефлектором, обращенным вверх таким образом, чтобы поток лучей попадал в верхнюю зону помещения; при этом нижняя зона помещения защищена от прямых лучей рефлектором лампы. Воздух, проходящий через верхнюю зону помещения, фактически подвергается прямому облучению;
закрытое облучение применяется в системах вентиляции и автономных рециркуляционных устройствах, допустимо в присутствии людей. Воздух, проходящий через бактерицидные лампы, находящиеся внутри корпуса рециркулятора, подвергается прямому облучению и попадает вновь в помещение уже обеззараженным.
Технические средства
для УФ-обеззараживания
Бактерицидные лампы
В качестве источников УФ-излучения используются разрядные лампы. Физическая основа их функционирования — электрический разряд в парах металлов, при котором в этих лампах генерируется излучение с диапазоном длин волн 205–315 нм (остальная область спектра излучения играет второстепенную роль).
Подавляющее большинство разрядных ламп работают в парах ртути. Они обладают высокой эффективностью преобразования электрической энергии в световую. К таким лампам относятся ртутные лампы низкого и высокого давления.
В последние годы для обеззараживания воздуха стали использоваться ксеноновые импульсные лампы.
Ртутные лампы низкого давления конструктивно и по электрическим параметрам практически не отличаются от обычных осветительных люминесцентных ламп, за исключением того, что их колба выполнена из специального кварцевого или увиолевого стекла с высоким коэффициентом пропускания УФ-излучения, на ее внутреннюю поверхность не нанесен слой люминофора.
Основное достоинство ртутных ламп низкого давления состоит в том, что более 60 % излучения приходится на длину волны 254 нм, обеспечивающую наибольшее бактерицидное действие.
Они имеют большой срок службы (5000–10 000 ч) и мгновенную способность к работе после зажигания.
У ртутно-кварцевых ламп высокого давления иное конструктивное решение (их колба выполнена из кварцевого стекла), и поэтому при небольших размерах они имеют большую единичную мощность (100–1000 Вт), что позволяет уменьшить число ламп в помещении.
Однако эти лампы обладают низкой бактерицидной отдачей и малым сроком службы (500–1000 ч). Кроме того, микробоцидный эффект наступает через 5–10 мин. после начала работы.
Существенным недостатком ртутных ламп является опасность загрязнения парами ртути помещений и окружающей среды в случае разрушения и необходимости проведения демеркуризации. Поэтому после истечения сроков службы лампы подлежат централизованной утилизации в условиях, обеспечивающих экологическую безопасность.
В последние годы появилось новое поколение излучателей — ксеноновые короткоимпульсные лампы, обладающие гораздо большей биоцидной активностью. Принцип их действия основан на высокоинтенсивном импульсном облучении воздуха и поверхностей УФ-излучением сплошного спектра.
Преимущество ксеноновых импульсных ламп обусловлено более высокой бактерицидной активностью и меньшим временем экспозиции. Достоинством ксеноновых ламп является также то, что при случайном их разрушении окружающая среда не загрязняется парами ртути.
Основные недостатки этих ламп, сдерживающие их широкое применение, — необходимость использования для их работы высоковольтной, сложной и дорогостоящей аппаратуры, а также ограниченный ресурс излучателя (в среднем 1–1,5 года).
Бактерицидные лампы подразделяются на озонные и безозонные.
У озонных ламп в спектре излучения присутствует спектральная линия с длиной волны 185 нм, которая в результате взаимодействия с молекулами кислорода образует озон в воздушной среде. Высокие концентрации озона могут оказать неблагоприятное воздействие на здоровье людей. Использование этих ламп требует контроля содержания озона в воздушной среде, безупречной работы вентиляционной системы, регулярного тщательного проветривания помещения.
Чтобы исключить возможность генерации озона, разработаны так называемые бактерицидные безозонные лампы. У таких ламп за счет изготовления колбы из специального материала (кварцевое стекло с покрытием) исключается выход излучения линии 185 нм.
Бактерицидные облучатели
Бактерицидный облучатель — это электротехническое устройство, в состав которого входят: бактерицидная лампа, отражатель и другие вспомогательные элементы, а также приспособления для крепления. Бактерицидные облучатели перераспределяют поток излучения, сгенерированного лампой, в окружающее пространство в заданном направлении. Все бактерицидные облучатели подразделяются на две группы — открытые и закрытые.
В открытых облучателях используется прямой бактерицидный поток от ламп и отражателя (или без него), который охватывает определенное пространство вокруг них. Такие облучатели устанавливаются на потолке, стене или в дверных проемах, возможны мобильные (передвижные) варианты облучателей.
Особое место занимают открытые комбинированные облучатели. В этих облучателях за счет поворотного экрана бактерицидный поток от ламп можно направлять как в верхнюю, так и нижнюю зону пространства. Однако эффективность таких устройств значительно ниже из-за изменения длины волны при отражении. При использовании комбинированных облучателей бактерицидный поток от экранированных ламп должен направляться в верхнюю зону помещения таким образом, чтобы исключить выход прямого потока от лампы или отражателя в нижнюю зону.
У закрытых облучателей (рециркуляторов) бактерицидный поток распределяется в ограниченном замкнутом пространстве и не имеет выхода наружу, при этом обеззараживание воздуха осуществляется в процессе его прокачки через вентиляционные отверстия рециркулятора.
Облучатели закрытого типа (рециркуляторы) должны размещаться в помещении на стенах по ходу основных потоков воздуха (в частности, вблизи отопительных приборов) на высоте не менее 2 м от пола. Рециркуляторы на передвижной опоре размещают в центре помещения или также по периметру. Скорость воздушного потока обеспечивается либо естественной конвекцией, либо принудительно с помощью вентилятора.
При использовании бактерицидных ламп в приточно-вытяжной вентиляции их размещают в выходной камере. В помещении предпочтительней установка облучателей вблизи вентиляционных каналов (не под вытяжкой) и окон.
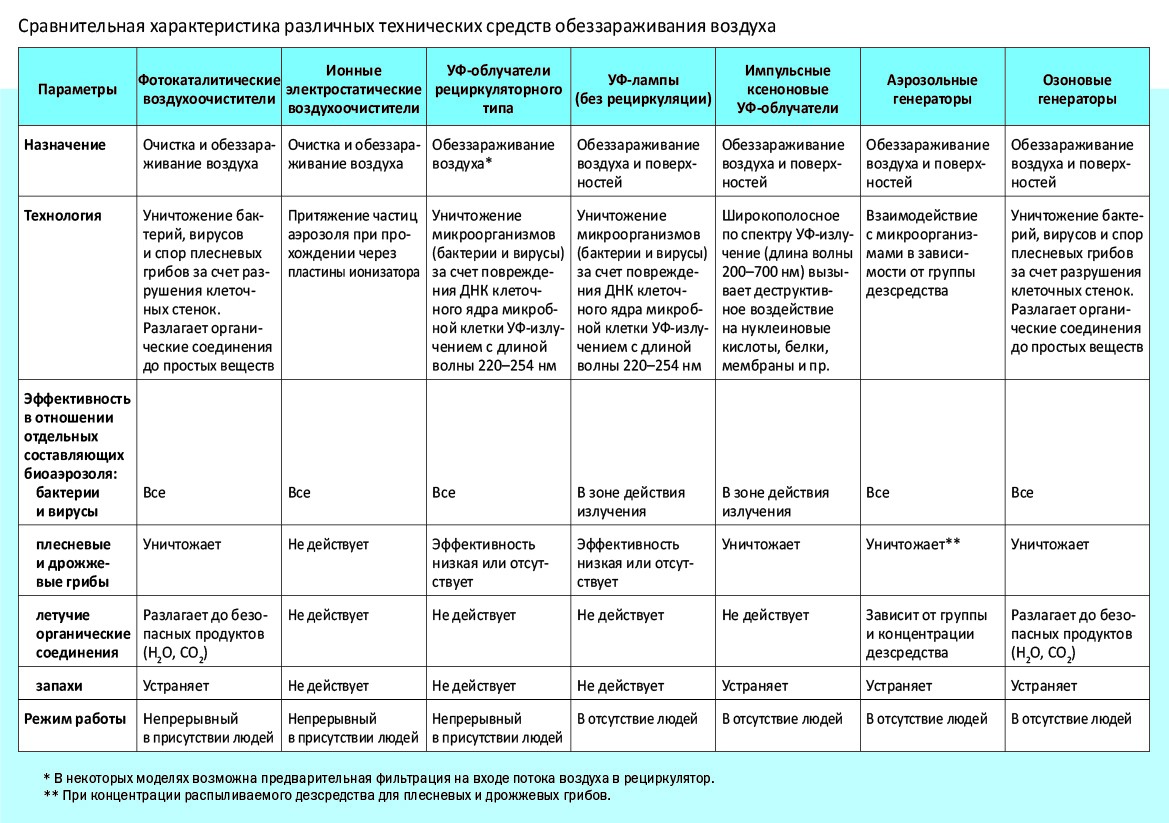
Сравнительная характеристика различных технических средств обеззараживания воздуха представлена в таблице.
Недостатки технологии 1:
при использовании открытых облучателей требуются средства индивидуальной защиты, запрещается применение в присутствии пациентов;
эффективность облучения снижается при повышенной влажности, запыленности, низких температурах;
не удаляются запахи и органические загрязнения;
ртутные лампы не действуют на плесневые грибы;
использование озонных ламп требует регулярных замеров озона;
бактерицидный поток меняется в ходе эксплуатации, необходим его контроль;
повышенные требования к эксплуатации и утилизации облучателей, которые содержат ртуть;
высокая стоимость установки и сложное техническое обслуживание импульсных ксеноновых ламп.
Технология 2. Применение бактериальных фильтров
Механические фильтры
Фильтры используют такой способ очистки, при котором загрязненный воздух проходит через волокнистые материалы и осаждается на них.
СанПиН 2.1.3.2630-10 регламентируют необходимость очистки воздуха, подаваемого приточными установками, фильтрами грубой и тонкой очистки.
Подбор фильтров и порядок их использования зависит от того, какая чистота воздуха должна быть обеспечена в том или ином помещении медицинской организации. Так, воздух, подаваемый в помещения чистоты классов А (операционные, реанимационные и т. д.) и Б (послеродовые палаты, палаты для ожоговых больных и т. д.), подвергается очистке и обеззараживанию устройствами, которые обеспечивают эффективность инактивации микроорганизмов на выходе из установки не менее чем на 99 % для класса А и 95 % для класса Б, а также эффективность фильтрации, соответствующей фильтрам высокой эффективности (H11–H14).
К сведению
В операционных, оборудованных вентиляцией с механическими фильтрами, бактериальная обсемененность воздушной среды к концу 2–4-часовой операции не превышает 100 микроорганизмов в 1 м3 воздуха. В операционных с обычной вентиляцией этот показатель в 25–30 раз выше.
Ионные электростатические воздухоочистители
Принцип действия таких воздухоочистителей состоит в том, что частицы загрязнения размером от 0,01 до 100 мкм, проходя через ионизационную камеру, приобретают заряд и осаждаются на противоположно заряженных пластинах.
Фотокаталитические воздухоочистители
При использовании фотокаталитических воздухоочистителей происходит разложение и окисление микроорганизмов и химических веществ на поверхности фотокатализатора под действием ультрафиолетовых лучей.
Недостатки технологии 2:
не действует на микроорганизмы, размещенные на поверхностях;
снижает влажность воздуха помещений;
необходимость регулярного технического обслуживания и своевременной замены фильтрующих элементов.
Технология 3. Воздействие аэрозолями дезинфицирующих средств
- испарение частиц аэрозоля и конденсация его паров на бактериальном субстрате;
- выпадение неиспарившихся частиц на поверхности и образование бактерицидной пленки.
В зависимости от размеров частиц аэрозолей дезинфицирующих средств различают:
Преимущества данного метода дезинфекции:
- высокая эффективность при обработке помещений больших объемов, в т. ч. труднодоступных и удаленных мест;
- одновременное обеззараживание воздуха, поверхностей в помещениях, систем вентиляции и кондиционирования воздуха;
- возможность выбора наиболее адекватного режима применения за счет варьирования режимов работы генератора — дисперсности, длительности циклов обработки, нормы расхода, энергии частиц;
- экономичность (низкая норма расхода и уменьшение трудозатрат);
- экологичность (за счет повышения эффективности дезинфекции аэрозольным методом снижается концентрация действующих веществ и расход средства, тем самым снижается нагрузка на окружающую среду);
- минимизация урона для объектов обработки (снижение концентрации и норм расхода движущей силы сохраняет оборудование от повреждения).
Данная технология обработки воздуха и поверхностей рекомендуется в качестве основного/вспомогательного или альтернативного метода для обеззараживания воздуха и поверхностей при проведении заключительной дезинфекции, генеральных уборок, перед сносом и перепрофилированием медицинских организаций; при различных типах уборки; для обеззараживания систем вентиляции и кондиционирования воздуха при проведении профилактической дезинфекции, дезинфекции по эпидемиологическим показаниям и очаговой заключительной дезинфекции.
Недостатки технологии 3:
опасность вредного химического воздействия на персонал и пациентов;
необходимы дополнительные средства индивидуальной защиты;
длительное проветривание помещений после применения аэрозолей;
применение только в отсутствие пациентов;
непригодность для текущей дезинфекции.
Технология 4. Воздействие озоном
Озон — это химическое вещество, молекула которого состоит из трех атомов кислорода. Молекула озона нестабильна. При взаимодействии с другими веществами озон легко теряет атомы кислорода и поэтому озон является одним из наиболее сильных окислителей, намного превосходя двухатомарный кислород воздух (уступает только фтору и нестабильным радикалам). Он окисляет почти все элементы, за исключением золота и платины.
Озон энергично вступает в химические реакции со многими органическими соединениями. Этим объясняется его выраженное бактерицидное действие. Озон активно реагирует со всеми структурами клетки, чаще вызывая нарушение проницаемости или разрушение клеточной мембраны. Также озон обладает дезодорирующим действием.
В то же время озон является газом, негативное воздействие которого на организм человека превышает воздействие угарного газа.
Важно!
По токсичным свойствам озон относится к первому классу опасности и требует чрезвычайно осторожного обращения с ним. В помещениях, где работают люди, нельзя допускать утечки озона. Под его воздействием могут образовываться токсичные вещества.
Из-за высокой химической активности озон оказывает сильное коррозионное действие на конструкционные материалы.
Недостатки технологии 4:
опасность вредного химического воздействия на персонал и пациентов;
повышенные требования безопасности при работе; при дезинфекции в медорганизациях концентрация озона может достигать 3–10 мг/м3, поэтому обработка проводится в отсутствие людей;
озон может распространяться на соседние помещения при негерметичности обрабатываемых помещений, неправильной работе вентиляционных систем или общих воздуховодов;
коррозионное действие на изделия из металла;
озон непригоден для текущей дезинфекции;
длительное время (120 мин.) саморазложения озона после применения в помещениях, требующих асептичности.
Сочетание технологий
Примеры использования комплексных технологий:
- последние модели закрытых УФ-облучателей-рециркуляторов, которые сначала пропускают воздух через фильтры, а затем обеззараживают его внутри рабочей камеры с помощью УФ-лучей;
- различные модели фотокаталитических воздухоочистителей, где перед фотокатализом воздух проходит через механические фильтры.
В медицинских организациях можно реализовать несколько технологий, как параллельно, так и последовательно (например, очищать приточный воздух через фильтры в системе вентиляции и затем использовать рециркуляторы, чтобы поддерживать асептичность).
Система противоплесневой обработки включает первоначальную обработку воздуха и поверхностей аэрозольными генераторами и последующее включение фотокаталитических обеззараживателей.
Вывод
Каждая из технологий обеззараживания воздуха имеет свои преимущества и недостатки, знать которые необходимо как при выборе оборудования для профилактики инфекций, так и при его эксплуатации.
.jpg)
Новые корпуса построят в инфекционной клинической больнице № 1, детской городской клинической больнице Святого Владимира и многопрофильной больнице с роддомом в Коммунарке.
Инфекционная служба столицы будет полностью модернизирована. Так, современный лечебный корпус появится в детской инфекционной клинической больнице № 6. Здесь уже идет капитальный ремонт.
Новые корпуса построят для инфекционной клинической больницы № 1, а также для детской городской клинической больницы Святого Владимира и многопрофильной больницы с роддомом в Коммунарке.
Во всех новых корпусах будут созданы современные условия для госпитализации инфекционных больных — боксированные палаты и мельцеровские боксы. Здесь же в корпусах разместят лаборатории, диагностическое оборудование, операционные, чтобы инфекционные больные могли получить все необходимое лечение на месте.
В больнице № 6 также прошло совещание о развитии инфекционной службы.
.jpg)











Больница сейчас
Детская инфекционная клиническая больница № 6 была построена в 1973 году. Сейчас она состоит из четырех лечебных корпусов. Два из них расположены по адресу: З-й Лихачевский переулок, дом 2б, еще два — по адресу: улица Большая Академическая, дом 28. Общая площадь территории — 3,8 гектара, всех зданий — 22,1 тысячи квадратных метров.
В больнице № 6 насчитывается 365 коек круглосуточного пребывания, в том числе 165 неонатальных инфекционных коек. Отделение реанимации и интенсивной терапии может разместить 24 пациентов, в том числе 15 новорожденных и недоношенных малышей.
В больнице работают 438 сотрудников, в том числе 95 врачей и 189 работников среднего медперсонала. Среди них один заслуженный врач России, два почетных работника здравоохранения города Москвы, четыре доктора медицинских наук и восемь кандидатов медицинских наук.
За прошлый год в больнице № 6 прошли лечение около 11 тысяч детей. Учреждение помогает маленьким пациентам при различных инфекционных заболеваниях — от внутриутробных инфекций до тяжелых форм респираторных вирусных инфекций, а также при инфекциях на фоне врожденных пороков сердца.
Центр внутриутробных и постнатальных инфекций
Детская инфекционная клиническая больница № 6 помогает детям при тяжелых формах гриппа и ОРВИ, пневмонии, менингите и герпесе с осложненным течением, инфекционном мононуклеозе, коклюше, ротовирусных и бактериальных кишечных инфекциях.
В 2016 году в больнице открылся центр внутриутробных и постнатальных инфекций для новорожденных с внутриутробными инфекциями, дерматовенерологической патологией, гнойно-воспалительными заболеваниями, в том числе сепсисом и инфекциями центральной нервной системы. Врачи центра лечат и выхаживают недоношенных малышей с очень низкой и экстремально низкой массой тела — менее одного килограмма. Здесь помогают новорожденным с острой ВИЧ-инфекцией, ранним врожденным сифилисом, детям, которые родились от матерей с туберкулезом, малышам с краснухой, ветряной оспой и другими высокозаразными инфекциями.
Такие дети размещаются в специальных боксах с отдельным входом с улицы. Благодаря этому больные полностью изолированы, что не дает распространиться инфекции. Современные аппараты УЗИ экспертного класса, рентгены, аппараты ЭКГ и электроэнцефалографы помогают проводить полные исследования прямо у постели пациента. Это сильно сокращает сроки постановки диагноза и ускоряет начало лечения.
Одно из направлений центра — лечение новорожденных с инфекцией на фоне врожденных пороков сердца до и после кардиохирургического вмешательства. Кроме этого, врачи клиники впервые в столичной медицине внедрили небулайзерную терапию у новорожденных с бронхолегочной дисплазией. Это заболевание, которое развивается у маловесных детей из-за недоразвития легочной ткани. Медики центра стали пионерами в холтеровском мониторировании ЭКГ и суточном мониторировании артериального давления у новорожденных детей, а также в неонатальном кардиологическом скрининге при критических врожденных пороках сердца с последующим проведением лекарственной терапии у новорожденных.
Родители могут находиться в центре вместе с ребенком, в том числе и в отделении реанимации и интенсивной терапии. С 2016 года центр помог 5753 малышам.
Ремонт и новое оборудование
С 2011 года город реализует программу развития материально-технической базы больницы № 6. За это время стационар получил 619 единиц медоборудования, в том числе один мобильный цифровой рентген, семь аппаратов УЗИ, 47 единиц оборудования для операционных, 113 единиц неантологического оборудования и 363 единицы оборудования для анестезии, замещения, поддержания и контроля функций. Также были капитально отремонтированы лечебный корпус № 2 и пищеблок, благоустроена территория.
В прошлом году капремонт начался в трехэтажном лечебном корпусе № 1. Его площадь — 5,4 тысячи квадратных метров. Корпус построили в 1973 году, и сейчас он не соответствует современным требованиям. Здесь нет боксов, больные размещались в обычных палатах на четыре-пять человек с общим санузлом в коридоре.
После окончания капремонта лечебный корпус № 1 превратится в современный стационар с 57 комфортными боксированными палатами, в которых вместе с ребенком сможет находиться мама. Для маленьких пациентов с тяжелыми инфекциями появятся семь мельцеровских боксов. Каждый бокс будет с отдельным санузлом и входом. Для медперсонала также предусмотрен специальный проход, связанный с общим коридором.
После капремонта в отделении № 1 появится реанимация для новорожденных на 15 коек, в которой родители смогут навещать ребенка.
Как модернизируют инфекционную службу столицы
Сегодня инфекционные заболевания в столице лечат восемь городских стационаров — три профильные инфекционные больницы и пять инфекционных отделений в городских многопрофильных стационарах.
Большая часть оборудования инфекционных больниц и отделений устарела, несмотря на постоянную работу города по модернизации материально-технической базы стационаров. Практически все лечебные корпуса были построены в 1970–1980-е годы. В них нет надежной изоляции больных. А это ключевое требование для прекращения распространения инфекции.
Поэтому было принято решение построить в столице новые корпуса. В них сделают приемные отделения с отдельными кабинетами — смотровые боксы с изолированным входом. Появятся боксированные маломестные палаты и мельцеровские боксы.
Тут же разместятся диагностические службы, операционные и отделения реанимации. Это позволит делать операции на месте, а не пересылать больных в другие учреждения. Собственные лаборатории помогут врачам быстро ставить диагнозы и назначать нужное лечение.
После того как новые корпуса построят, количество мельцеровских боксов в столице вырастет в два с половиной раза — с 348 до 901 для взрослых и с 196 до 480 для детей. Стандартом размещения станет изолированный бокс, а не общая палата, как было раньше.
Новые инфекционные больницы
Старые корпуса инфекционной клинической больницы № 1 снесут, а на их месте построят современный стационар на 546 мельцеровских боксов, в том числе 18 боксов в отделении для особо опасных инфекций и 60 боксов в отделении для беременных женщин. В родовом блоке появятся четыре мельцеровских блока — для приема родов, для больных туберкулезом и особо опасными инфекциями.
В ЛОР-отделении разместятся 17 боксов и собственная мини-операционная. В отделении реанимации и интенсивной терапии появятся 25 боксов, из них пять — для новорожденных. Больницу обеспечат лабораторией, аппаратами МРТ, КТ и другим оборудованием. Для нефрологических больных откроют отделение диализа. Строительство начнется в следующем году.
В новом инфекционном корпусе детской городской клинической больницы Святого Владимира разместятся 350 мельцеровских боксов, а также диагностическая хирургическая реабилитационная служба. Тут появятся приемное и палатное отделения. Больница будет принимать пациентов со всеми видами инфекционных заболеваний, поэтому мельцеровские боксы появятся во всех отделениях — отделении нейроинфекции, кишечной инфекции, инфекции ОРВИ, воздушно-капельной инфекции и других. Также оснастят три бокса для пациентов с особо опасными инфекциями.
Во всех отделениях будут боксы для ВИЧ-инфицированных. 11 боксов приспособят для пациентов, которым требуется гемодиализ или перитонеальный диализ. Строительство начнется в следующем году.
В строящейся многопрофильной больнице с роддомом в Коммунарке будет инфекционное отделение на 100 боксов, в том числе 40 мельцеровских. Первая половина из них для взрослых, вторая — для детей.
Два года без эпидемий
С инфекционными заболеваниями в столице борются не только в стационарах. Большое внимание уделяют профилактике.
В этом сезоне прививки от гриппа сделали 7,5 миллиона человек, в том числе 1,26 миллиона детей. Вакцинацию прошли 60,7 процента жителей города (в предыдущем сезоне — 55,2 процента).
Жители и гости столицы могли пройти вакцинацию в мобильных пунктах возле 29 станций метро, трех станций МЦК и двух железнодорожных станций. Такая возможность предоставляется уже третий год подряд. В этом сезоне ею воспользовались 196 176 человек.
Кроме того, мобильные прививочные пункты по предложению жителей столицы были организованы в девяти торговых центрах. Прививки там сделали 13 887 человек.
Всего в мобильных пунктах прошли вакцинацию 319 033 москвича. Это на 81 571 человека больше, чем в прошлом году. Благодаря этому болеть гриппом в городе стали в два раза меньше, если сравнивать с 2016 годом — 24,8 тысячи человек на 100 тысяч населения тогда и 12,9 тысячи человек на 100 тысяч населения сейчас. Доля пациентов с тяжелым течением болезни снизилась с восьми процентов в 2016/2017 году до четырех процентов в 2018/2019 году. Второй год подряд зимний сезон в столице проходит без эпидемии гриппа и ОРВИ.
.jpg)
В городской клинической больнице № 67 имени Л.А. Ворохобова открылось отделение для больных с подозрением на коронавирусную инфекцию. 330 коек, включая реанимацию на 20 мест, разместили в секторе А будущего перинатального центра. При необходимости число коек будет увеличено до 500.
Для развертывания нового отделения в кратчайшие сроки были проведены следующие дополнительные работы:
— установлены новые шлюзы, препятствующие распространению инфекции, что гарантирует безопасность пациентов и персонала;
— завезены специальные бактерицидные установки для поддержания чистоты воздуха;
— разграничены чистые и загрязненные зоны, что позволяет обеспечить безопасность персонала и предотвратить распространение инфекции;
— смонтирована система подачи медицинских газов в реанимацию.
Оценивая проделанную работу, Сергей Собянин выразил благодарность сотрудникам клиники.
Высокий уровень эпидемиологической безопасности в здании обеспечивается за счет современного приемного отделения с изолированными боксами и организации раздельных входов для приема и выписки больных.
В новом отделении есть все необходимое оборудование для лечения инфекционных больных, включая эндоскопы, аппараты ЭКГ и УЗИ, системы переливания крови, компьютерный томограф, рентгеновский аппарат. Поэтому перемещать для обследований пациентов в другие корпуса не потребуется. Также в корпусе есть операционная для оказания экстренной хирургической помощи.
Лабораторные мощности отделения позволят проводить до 500 ПЦР-исследований на наличие коронавирусной инфекции в сутки, в том числе по заказам городских поликлиник и станций скорой помощи.
Для пациентов созданы комфортные условия пребывания:
— оборудованы маломестные палаты с индивидуальными санузлами (туалет, душ, раковина), современной системой вентиляции и обеззараживания воздуха;
— есть необходимые медикаменты, в том числе противовирусные и антибактериальные препараты, дезинфицирующие, антисептические средства и средства индивидуальной защиты;
— организовано специализированное сбалансированное пятиразовое питание: еду привозят и разогревают на месте;
— есть возможность приема передач в будние дни с 17:00 до 21:00, в выходные и праздничные с 11:00 до 14:00 и с 17:00 до 21:00;
— доступен высокоскоростной Wi-Fi.
В новом отделении будут работать 34 врача: терапевты, кардиологи, неврологи, эндокринологи, хирурги, инфекционисты и эпидемиологи, а также 94 медицинские сестры. Для комплексного оказания медицинской помощи сформированы мультидисциплинарные бригады медиков.
Стационарная помощь
В столице действует целая система мер по противодействию коронавирусной инфекции.
В настоящее время для лечения больных с коронавирусной инфекцией развернуты отделения в семи городских стационарах: государственной клинической больнице № 40 (Коммунарка), инфекционных клинических больницах № 1 и 2, в челюстно-лицевом госпитале для ветеранов войн, детской городской клинической больнице имени З.А. Башляевой, Научно-исследовательском институте скорой помощи имени Н.В. Склифосовского и городской клинической больнице № 67 имени Л.А. Ворохобова (новый перинатальный корпус). Во всех отделениях была проведена работа по адаптации помещений и обучению персонала.
Параллельно идет подготовка к развертыванию госпиталей для лечения больных коронавирусом еще в 10 корпусах московских больниц. Также готовится переоборудование ряда многопрофильных стационаров.
Для персонала перепрофилированных больниц введены надбавки к заработной плате в размере 70 тысяч рублей в месяц для врачей, 50 тысяч рублей для среднего медицинского персонала, 30 тысяч рублей для младшего медперсонала и других сотрудников.
В поселении Вороновском вблизи деревни Голохвастово (ТиНАО) в кратчайшие сроки будет завершено строительство новой инфекционной больницы на 500 коек, включая 250 коек реанимации. В составе учреждения будут работать приемный блок, лаборатория, взрослое и детское отделения, операционные и при необходимости родильное отделение. Для инфекционного центра закуплено современное медицинское оборудование.
В столице сформированы 110 специализированных бригад скорой медицинской помощи для выезда к людям, побывавшим в странах со сложной эпидемиологической ситуацией, и тем, кто с ними контактировал. На базе службы скорой помощи создан специализированный кол-центр инфекционной безопасности.
Оснащение учреждений
Столичные медицинские организации полностью обеспечены всем необходимым оборудованием для эффективной борьбы с распространением и лечением коронавирусной инфекции. Сегодня в городе имеется около пяти тысяч аппаратов искусственной вентиляции легких (ИВЛ). В апреле будет зарезервировано еще более 400 аппаратов.
Для городских больниц и поликлиник было дополнительно закуплено 77 аппаратов ИВЛ, 197 тепловизоров, 20 рентгеновских аппаратов, 200 мобильных систем обеззараживания помещений, три устройства вспомогательного кровообращения, 704 облучателя-рециркулятора. Это оборудование уже установлено и готово к работе. Закупки будут продолжаться.
Также проведена масштабная работа по обеспечению больниц, поликлиник, станций скорой помощи медицинскими препаратами и средствами индивидуальной защиты для персонала.
Лабораторная диагностика
В Москве создано девять городских ПЦР-лабораторий, которые к концу текущей недели смогут проводить порядка 10 тысяч исследований на коронавирус в сутки. В них установлено 36 комплектов современного оборудования.
В лабораториях будут работать 250 квалифицированных специалистов — врачи, лабораторные техники и медицинские технологи. Начиная с 17 марта сотрудники проходят дополнительное двухдневное обучение в Федеральном центре гигиены и эпидемиологии Роспотребнадзора.
Федеральные лаборатории в центре гигиены и эпидемиологии в Графском переулке и противочумном центре на улице Мусоргского продолжат проводить тестирование на коронавирус. В том числе они будут перепроверять положительные пробы из городских лабораторий.
Проводить тесты скоро будут и частные лабораторные центры, имеющие необходимое оборудование и допуски. Тест-системы для них будут поставляться бесплатно, а выполняемая работа будет оплачена за счет бюджетных средств.
Поликлиники
Для борьбы с распространением коронавирусной инфекции была усилена работа выездной службы поликлиник. В зданиях разделены потоки пациентов с симптомами ОРВИ и других посетителей. На входе в поликлиники измеряют температуру. В соответствии с рекомендациями Роспотребнадзора проводятся необходимые меры дезинфекции и очистки помещений.
Штат поликлиник усилен ординаторами медицинских вузов — к работе привлекли 750 молодых специалистов, которые сначала прошли обучение. Оклад ординаторов на время работы в поликлиниках составит 90 тысяч рублей в месяц.
Горячая линия
Читайте также:

