Астраханская лихорадка что это такое
Обновлено: 19.04.2024
АРЛ (синонимы: астраханская пятнистая лихорадка, астраханская лихорадка, астраханская клещевая пятнистая лихорадка) - риккетсиоз из группы пятнистых лихорадок, передающийся клещом Rhipicephalus pumilio и характеризующийся доброкачественным течением, наличием первичного аффекта, лихорадкой, пятнисто-папулёзной сыпью.
Эпидемиология
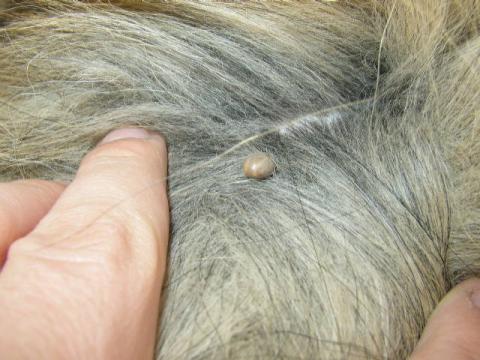
Основной эпидемиологически значимый фактор в очагах АРЛ - постоянная и довольно обширная поражённость собак клещом Rhipicephalus pumilio - основным резервуаром и переносчиком риккетсий. Клещом поражены не только бродячие собаки, но и животные, содержащиеся на привязи, и сторожевые собаки, не покидающие дворов. Значительная поражённость клещами R. pumilio выявлена у диких животных (например, у ежей, зайцев). С собак, с поверхности почвы и растений клещи могут переползать на человека. Клещи неравномерно распределяются по территории области в зависимости от микроклимата, ландшафта, численности и характера расселения прокормителей: ежей, зайцев и др. Несколько десятилетий назад клеща R. pumilio редко обнаруживали на сельскохозяйственных и домашних животных, хотя численность поражённых диких животных и степень их заклещёванности в Северном Прикаспии были высокими. При антропогенном воздействии (промышленное освоение Астраханского газоконденсатного месторождения, строительство и ввод в строй двух очередей газоконденсатного завода) малоактивный природный очаг неизвестного ранее риккетсиоза превратился в манифестный природно-антропургический очаг АРЛ.
Клещи сохраняют риккетсии пожизненно и передают их трансовариально. Человек заражается при присасывании клеща. Возможно заражение контактным путём при втирании гемолимфы раздавленного клеща, его нимфы или личинки в повреждённую кожу, слизистые оболочки глаз, носа или через аэрозольную взвесь. Естественная восприимчивость к АРЛ всевозрастная, чаще болеют жители сельских районов Астраханской области: взрослые трудоспособного и пожилого возраста (работа на огородах, дачах, в сельском хозяйстве), дети дошкольного и младшего школьного возраста (больший контакт с домашними животными). Заболевание сезонное: апрель-октябрь с пиком заболеваемости в июле-августе, что связано с нарастанием в это время численности клеща, в основном его ювенальных форм (нимфы, личинки). Заболеваемость АРЛ выявлена и в соседних с Астраханской областью регионах, в частности в Казахстане. Случаи АРЛ отмечены среди отдыхавших в Астраханской области после их выезда.
В месте присасывания клеща возбудитель начинает размножаться и образуется первичный аффект. Затем риккетсии проникают в регионарные лимфатические узлы, где также идёт их репродукция, сопровождающаяся воспалительной реакцией. Следующий этап - риккетсиемия и токсинемия, составляющие основу патогенеза АРЛ. Морфологически в первичном аффекте наблюдаются некротические повреждения эпидермиса, нейтрофильные микроабсцессы сосочкового слоя кожи. Развивается острый васкулит сосудов разного диаметра с выраженным набуханием эндотелия, местами с фибриноидным некрозом, деструкцией эластического каркаса, набуханием коллагеновых волокон дермы. Отмечают расширенные просветы сосудов, часть сосудов содержит тромбы. Васкулит сначала носит локальный характер, в пределах первичного аффекта, а при развитии риккетсиемии принимает генерализованный характер. Поражаются, главным образом, сосуды микроциркуляторного русла: капилляры, артериолы и венулы. Развивается диссеминированный тромбоваскулит.
Геморрагические элементы обусловлены периваскулярными диапедезными кровоизлияниями. К началу выздоровления в эпидермисе начинается пролиферация базальных кератоцитов; развивается гиперпигментация в результате распада эритроцитов, гемоглобина; инфильтрация и набухание эндотелия уменьшаются; пролиферируют гладкомышечные элементы стенки сосудов; постепенно исчезают фибриноидное набухание коллагеновых волокон и отёк дермы.
Риккетсии диссеминируют в различные паренхиматозные органы, что клинически проявляется увеличением печени, селезёнки, изменениями в лёгких.
Различают четыре периода заболевания:
Инкубационный период колеблется от 2 дней до 1 мес.
У каждого пятого больного с первичным аффектом отмечают регионарный лимфаденит. Лимфатические узлы не превышают размера фасоли; они безболезненны, подвижны, не спаяны друг с другом.
Начальный (доэкзантематозный) период АКЛ длится 2-6 дней. Он начинается с повышения температуры тела, к концу суток достигающей 39-40 °С; с появления чувства жара, повторного озноба, головной боли, суставных и мышечных болей, ухудшения аппетита. Быстро усиливается головная боль, у некоторых больных она становится мучительной и лишает их сна. Иногда возникают головокружение, тошнота и рвота. У пожилых лиц лихорадке могут предшествовать продромальные явления в виде нарастающей слабости: разбитости, утомляемости, подавленности настроения. Лихорадочная реакция сопровождается умеренной тахикардией. В этот период отмечают увеличение печени. Часто регистрируют явления склерита и конъюнктивита. Гиперемию слизистой оболочки задней стенки глотки, миндалин, дужек и язычка мягкого нёба в сочетании с жалобами на першение в горле и заложенность носа обычно расценивают как проявления ОРЗ, а в случае присоединения кашля - как бронхит или пневмонию.
На 3-7-й день лихорадки появляется сыпь и болезнь переходит в период разгара, что сопровождается усилением симптомов интоксикации.
Сыпь имеет распространённый характер с локализацией на коже туловища (преимущественно переднебоковых отделов), верхних (в основном на сгибательных поверхностях) и нижних конечностей, включая ладони и подошвы. На лице сыпь встречается редко, в случаях с более выраженной интоксикацией.
Экзантема обычно носит полиморфный пятнисто-розеолёзно-папулёзный, геморрагический характер, в более лёгких случаях может быть мономорфной. После исчезновения сыпи сохраняется пигментация. Сыпь на ладонях и подошвах носит папулёзный характер. Розеолёзные элементы обычно обильные, изредка единичные; розового или красного цвета, диаметром от 0,5 до 3 мм. При более тяжёлом течении наблюдается слияние розеол из-за их обилия. Розеолы нередко трансформируются в геморрагические пятна, чаще всего на нижних конечностях.
У большинства больных выявляют приглушённость сердечных тонов и тахикардию, соответствующую выраженности температурной реакции, реже наблюдают различные нарушения ритма (пароксизмальную тахикардию, экстрасистолию, мерцательную аритмию), изредка - артериальную гипотензию.
Язык обложен сероватым налётом. Аппетит снижен вплоть до анорексии. Наблюдаются явления хейлита. В первые дни болезни возможна преходящая диарея. У каждого второго больного наблюдают гепатомегалию, в среднем до 10-12-го дня болезни. Печень безболезненная, плотноэластической консистенции, нижний край её ровный, поверхность гладкая. Увеличения селезёнки практически не встречается.
Температура тела выше 39 °С сохраняется в течение 6-7 дней, лихорадку выше 40 °С наблюдают редко. В среднем до 7-го дня многих больных беспокоит озноб. Температурная кривая ремиттирующая, реже - постоянная или неправильного типа. Лихорадочный период длится в среднем 11-12 дней, завершаясь в большинстве случаев укороченным лизисом.
Диагностические критерии АРЛ:
-сезонность заболевания (апрель-октябрь),
-пребывание в природном (антропургическом) очаге,
-контакт с клещами (имаго, личинки, нимфы);
• выраженная интоксикация без развития тифозного статуса;
• артралгия и миалгия;
• обильная полиморфная несливающаяся и незудящая сыпь на 2-4-й день болезни;
• склерит, конъюнктивит, катаральные изменения в зеве;
Для специфической диагностики АРЛ используют реакцию РНИФ со специфическим антигеном возбудителя. Исследуют парные сыворотки крови, забираемые в разгар болезни и в период реконвалесценции. Диагноз подтверждается при 4-кратном и более нарастании титров антител. Также используют метод ПЦР.
При обследовании на догоспитальном этапе у 28% больных АРЛ допускались диагностические ошибки. АРЛ следует дифференцировать от сыпного тифа, кори, краснухи, псевдотуберкулёза, менингококкемии, крымской геморрагической лихорадки (КГЛ), лептоспироза, энтеровирусной инфекции (энтеровирусная экзантема), вторичного сифилиса.
Этиотропную терапию проводят тетрациклином внутрь в дозе 0,3-0,5 г четыре раза в сутки или доксициклином в первый день 0,1 г два раза в сутки, в последующие дни 0,1 г однократно. Эффективны также рифампицин по 0,15 г дважды в день; эритромицин по 0,5 г четыре раза в сутки. Терапию антибиотиками проводят до 2-го дня нормальной температуры теля включительно.
При выраженном геморрагическом синдроме (обильная геморрагическая сыпь, кровоточивость дёсен, носовые кровотечения) и тромбоцитопении назначают аскорбиновую кислоту + рутозид, кальция глюконат, менадиона натрия бисульфит, аскорбиновую кислоту, кальция хлорид, желатин, аминокапроновую кислоту.
Специфической профилактики АРЛ не разработано.
Имеют значение дезинсекция собак, отлов бродячих собак.
В эпидемических очагах во время пребывания на природе в сезон АРЛ необходимо проводить само- и взаимоосмотры, чтобы своевременно обнаружить клещей. Следует одеваться так, чтобы верхняя одежда, по возможности, была однотонной, что облегчает поиски насекомых. Брюки рекомендуют заправлять в гольфы, рубашку - в брюки; манжеты рукавов должны плотно прилегать к рукам. Нельзя сидеть и лежать на земле без специальной защитной одежды, ночевать на природе, если не гарантирована безопасность.
Для защиты от клещей рекомендуют использовать инсектициды, например перметрин.
Чтобы уменьшить риск переползания клещей с домашнего скота и других животных на человека, в весенне-летний период необходимо систематически осматривать животных, резиновыми перчатками снимать присосавшихся клещей, избегать их раздавливания. Клещей, собранных с животных, следует сжигать.
Показания к госпитализации
Галимзянов Х.М., Малеев В.В., Тарасевич И.В. Астраханская риккетсиозная лихорадка. - Астрахань, 1997. - 338 с.
Ковтунов А.И. Эпидемиология, организация эпиднадзора и профилактики астраханской лихорадки. - М., 2000. - 25 с.
Малеев В.В., Галимзянов Х.М., Бутенко А.Н., Черенов И.В. Крымская геморрагическая лихорадка. - М.; Астрахань, 2003. - 120 с.
Покровский В.И., Касимова Н.Б., Галимзянов Х.М., Морозова Ю.В. Клинико-патогенетические и иммуногенетические особенности астраханской риккетсиозной лихорадки. - Астрахань, 2005. - 92 с.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Марсельская лихорадка (Marseilles febris, ixodorickettsiosis, марсельский риккетсиоз, папулёзная лихорадка, болезнь Кардуччи-Ольмера. лихорадка клещевая. средиземноморская и др.) - острый зоонозный риккетсиоз с трансмиссивным механизмом передачи возбудителя, характеризующийся доброкачественным течением, наличием первичного аффекта и распространённой макулопапулёзной сыпью.
Код по МКБ-10
А77.1. Пятнистая лихорадка, вызываемая Rickettsia conorii.
Эпидемиология марсельской лихорадки
Основной переносчик - собачий клещ Rhipicephalussanguineus, в организме которого они сохраняются до 1.5 года; характерна трансовариальная передача возбудителя. Переносчиками могут быть и другие клещи (Rhipicephalus simus, Rh. everbsi. Rh. appendiculatus). Резервуар возбудителя - многие виды домашних и диких животных (например, собаки, шакалы, ежи, грызуны). Сезонность марсельской лихорадки (май-октябрь) также обусловлена особенностью биологии собачьего клеща (в этот период значительно увеличивается их количество и повышается активность). Человеку возбудитель передаётся при присасывании клеща, однако возможно заражение при раздавливании и втирании в кожу инфицированных клещей. Собачий клещ относительно редко нападает на человека, поэтому заболеваемость носит спорадический характер. Марсельская лихорадка диагностируется в основном среди владельцев собак. Случаи марсельской лихорадки регистрируют в странах Средиземноморья, на побережье Чёрного моря, в Индии. В Астраханской области распространена астраханская риккетсиозная лихорадка (АРЛ - вариант марсельской лихорадки), рассматриваемая по ряду эпидемиологических, экологических и клинических критериев как самостоятельная нозологическая форма. Случаев передачи возбудителя от человека к человеку не выявлено. Постинфекционный иммунитет устойчивый.

[1], [2], [3], [4], [5], [6], [7], [8], [9]
Чем вызывается марсельская лихорадка?
Марсельская лихорадка вызывается палочковидной грамотрицательной бактерией Rickettsia conorii. Облигатный внутриклеточный паразит: размножается в культуре тканей (в желточном мешке куриного эмбриона) и при заражении лабораторных животных (в клетках мезотелия). Патогенен для морских свинок, обезьян, кроликов, сусликов, белых мышей и белых крыс. По антигенным свойствам близок к другим возбудителям группы клещевых пятнистых лихорадок. Может паразитировать в цитоплазме и ядрах клеток хозяина. У больных возбудитель выявляют в крови в первые дни лихорадочного периода, в первичном аффекте и в розеолах кожи. В окружающей среде неустойчив.
Патогенез марсельской лихорадки
Симптомы марсельской лихорадки
Марсельская лихорадка имеет инкубационный период, который длится от 3 до 7 суток.
Выделяют четыре периода марсельской лихорадки:
- инкубационный:
- начальный (до появления сыпи);
- разгара;
- выздоровления.
Выявляют брадикардию, небольшое снижение артериального давления. Существенной патологии органов дыхания не развивается. Живот мягкий или (у некоторых больным умеренно вздут, при пальпации безболезненный. У 50% больных в лихорадочном периоде выявляют задержку стула и очень редко жидкий стул. У некоторых пациентов выражено увеличение печени и, реже, селезёнки. Снижается суточный диурез и возникает протеинурия (особенно в первую неделю). В период реконвалесценции улучшается общее состояние и угасают все симптомы.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Астраханская риккетсиозная лихорадка (синонимы: астраханская пятнистая лихорадка, астраханская лихорадка, астраханская клещевая пятнистая лихорадка) - риккетсиоз из группы пятнистых лихорадок, передающийся клещом Rhipicephalus pumilio и характеризующийся доброкачественным течением, наличием первичного аффекта, лихорадкой, пятнисто-папулёзной сыпью.
Код по МКБ-10
А77.8. Другие пятнистые лихорадки.
Эпидемиология астраханской риккетсиозной лихорадки
Основной эпидемиологически значимый фактор в очагах астраханской риккетсиозной лихорадки - постоянная и довольно обширная поражённость собак клещом Rhipicephalus pumilio - основным резервуаром и переносчиком риккетсии. Клещом поражены не только бродячие собаки, но и животные, содержащиеся на привязи, и сторожевые собаки, не покидающие дворов. Значительная поражённость клещами R. pumilio выявлена у диких животных (например, у ежей, зайцев). С собак, с поверхности почвы и растений клещи могут переползать на человека. Клещи неравномерно распределяются на территории области в зависимости от микроклимата, ландшафта, численности и характера расселения прокормителей: ежей, зайцев и др. Несколько десятилетий назад клеща R. pumilio редко обнаруживали на сельскохозяйственных и домашних животных, хотя численность поражённых диких животных и степень их заклещёванности в Северном Прикаспии были высокими. При антропогенном воздействии (промышленное освоение Астраханского газоконденсатного месторождения, строительство и ввод в строй двух очередей газоконденсатного завода малоактивный природный очаг неизвестного ранее риккетсиоза превратился в манифестный природно-антропургический очаг астраханской риккетсиозной лихорадки.
Клещи сохраняют риккетсии пожизненно и передают их трансовариально. Человек заражается при присасывании клеща. Возможно заражение контактным путём при втирании гемолимфы раздавленного клеща, его нимфы или личинки в повреждённую кожу, слизистые оболочки глаз, носа или через аэрозольную взвесь. Естественная восприимчивость к астраханской риккетсиозной лихорадке всевозрастная. чаще болеют жители сельских районов Астраханской области: взрослые трудоспособного и пожилого возраста (работа на огородах, дачах, в сельском хозяйстве), дети дошкольного и младшего школьного возраста (больший контакт с домашними животными). Заболевание сезонное: апрель-октябрь с пиком заболеваемости в июле-августе, что связано с нарастанием в это время численности клеща, в основном его ювенальных форм (нимфы, личинки). Заболеваемость астраханской риккетсиозной лихорадкой выявлена и в соседних с Астраханской областью регионах, в частности в Казахстане. Случаи астраханской риккетсиозной лихорадки отмечены среди отдыхавших в Астраханской области после их выезда.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Что вызывает астраханская риккетсиозная лихорадка?
Патогенез астраханской риккетсиозной лихорадки
В месте присасывания клеща возбудитель начинает размножаться и образуется первичный аффект. Затем риккетсии проникают в регионарные лимфатические узлы, где также идёт их репродукция, сопровождающаяся воспалительной реакцией. Следующий этап - риккетсиемия и токсинемия, составляющие основу патогенеза астраханской риккетсиозной лихорадки. Морфологически в первичном аффекте наблюдаются некротические повреждения эпидермиса, нейтрофильные микроабсцессы сосочкового слоя кожи. Развивается острый васкулит сосудов разного диаметра с выраженным набуханием эндотелия, местами с фибриноидным некрозом, деструкцией эластического каркаса, набуханием коллагеновых волокон дермы. Отмечают расширенные просветы сосудов, часть сосудов содержит тромбы. Васкулит сначала носит локальный характер, в пределах первичного аффекта, а при развитии риккетсиемии принимает генерализованный характер. Поражаются, главным образом, сосуды микроциркуляторного русла: капилляры, артериолы и венулы. Развивается диссеминированный тромбоваскулит.
Геморрагические элементы обусловлены периваскулярными диапедезными кровоизлияниями. К началу выздоровления в эпидермисе начинается пролиферация базальных кератоцитов; развивается гиперпигментация в результате распада эритроцитов, гемоглобина; инфильтрация и набухание эндотелия уменьшаются; пролиферируют гладкомышечные элементы стенки сосудов; постепенно исчезают фибриноидное набухание коллагеновых волокон и отёк дермы.
Риккетсии диссеминируют в различные паренхиматозные органы, что клинически проявляется увеличением печени, селезёнки, изменениями в лёгких.
Симптомы астраханской риккетсиозной лихорадки
Различают четыре периода заболевания:
- инкубационный;
- начальный;
- разгара;
- реконвалесценции.
Астраханская риккетсиозная лихорадка имеет инкубационный период, который колеблется от 2 дней до 1 мес.
Первые симптомы астраханской риккетсиозной лихорадки - первичный аффект в месте присасывания клеща. Частота и длительность отдельных симптомов у больных астраханской риккетсиозной лихорадкой
Длительность сохранения симптомов, дней
Кровоизлияния в слизистые оболочки
Сыпь со стойкой пигментацией
Локализация сыпи: руки
Увеличение лимфатических узлов
У каждого пятого больного с первичным аффектом отмечают регионарный лимфаденит. Лимфатические узлы не превышают размера фасоли; они безболезненны, подвижны, не спаяны друг с другом.
Начальный (доэкзантематозный) период астраханской риккетсиозной лихорадки длится 2-6 дней. Он имеет следующие симптомы астраханской риккетсиозной лихорадки: повышение температуры тела, к концу суток достигающей 39-40 °С, появление чувства жара, повторного озноба, головной боли, суставных и мышечных болей. ухудшения аппетита. Быстро усиливается головная боль, у некоторых больных она становится мучительной и лишает их сна. Иногда возникают головокружение, тошнота и рвота. У пожилых лиц лихорадке могут предшествовать продромальные явления в виде нарастающей слабости: разбитости, утомляемости, подавленности настроения. Лихорадочная реакция сопровождается умеренной тахикардией. В этот период отмечают увеличение печени. Часто регистрируют явления склерита н конъюнктивита. Гиперемию слизистой оболочки задней стенки глотки, миндалин, дужек и язычка мягкого нёба в сочетании с жалобами на першение в горле и заложенность носа обычно расценивают как проявления ОРЗ, а в случае присоединения кашля - как бронхит или пневмонию.
На 3-7-й день лихорадки появляется сыпь и болезнь переходит в период разгара, что сопровождается усилением симптомов интоксикации.
Сыпь имеет распространённый характер с локализацией на коже туловища (преимущественно переднебоковых отделов), верхних (в основном на сгибательных поверхностях) и нижних конечностей, включая ладони и подошвы. На лице сыпь встречается редко, в случаях с более выраженной интоксикацией.
Экзантема обычно носит полиморфный пятнисто-розеолёзно-папулёзный, геморрагический характер, в более лёгких случаях может быть мономорфной. После исчезновения сыпи сохраняется пигментация. Сыпь на ладонях и подошвах носит папулёзный характер. Розеолёзные элементы обычно обильные, изредка единичные: розового или красного цвета, диаметром от 0,5 до 3 мм. При более тяжёлом течении наблюдается слияние розеол из-за их обилия. Розеолы нередко трансформируются в геморрагические пятна, чаще всего на нижних конечностях.
У большинства больных выявляют приглушённость сердечных тонов и тахикардию, соответствующую выраженности температурной реакции, реже наблюдают различные нарушения ритма (пароксизмальную тахикардию, экстрасистолию, мерцательную аритмию), изредка - артериальную гипотензию.
Язык обложен сероватым налётом. Аппетит снижен вплоть до анорексии. Наблюдаются явления хейлита. В первые дни болезни возможна преходящая диарея. У каждого второго больного наблюдают гепатомегалию, в среднем до 10-12-го дня болезни. Печень безболезненная, плотноэластической консистенции, нижний край её ровный, поверхность гладкая. Увеличения селезёнки практически не встречается.
Температура тела выше 39 °С сохраняется в течение 6-7 дней, лихорадку выше 40 °С наблюдают редко. В среднем до 7-го дня многих больных беспокоит озноб. Температурная кривая ремиттирующая, реже - постоянная или неправильного типа. Лихорадочный период длится в среднем 11-12 дней, завершаясь в большинстве случаев укороченным лизисом.
С нормализации температуры начинается период реконвалесценции. Самочувствие больных постепенно улучшается, исчезают симптомы интоксикации, появляется аппетит. У некоторых выздоравливающих явления астенизации сохраняются сравнительно долго.
Астраханская риккетсиозная лихорадка может осложняться пневмонией, бронхитом, гломерулонефритом, флебитом, метро- и ринорагиями, инфекционно-токсическим шоком, острым нарушением мозгового кровообращения. У некоторых больных отмечают признаки токсического поражения ЦНС (тошнота или рвота при сильной головной боли, яркая эритема лица, ригидность затылочных мышц и симптом Кернига. атаксия). При исследовании ликвора изменений воспалительного характера не обнаруживают.
Картина крови обычно малохарактерна. Отмечается нормоцитоз; значительные сдвиги в формуле и показателях фагоцитарной активности отсутствуют. При тяжёлом течении наблюдается лейкоцитоз, тромбоцитопения, признаки гипокоагуляции. Исследование мочи во многих случаях выявляет протеинурию, увеличение количества лейкоцитов.
Диагностика астраханской риккетсиозной лихорадки
Диагностические критерии астраханской риккетсиозной лихорадки:
- эпидемиологические данные:
- сезонность заболевания (апрель-октябрь),
- пребывание в природном (антропургическом) очаге,
- контакт с клещами (имаго, личинки, нимфы);
Специфическая диагностика астраханской риккетсиозной лихорадки использует реакцию РНИФ со специфическим антигеном возбудителя. Исследуют парные сыворотки крови, забираемые в разгар болезни и в период реконвалесценции. Диагноз подтверждается при 4-кратном и более нарастании титров антител. Также используют метод ПЦР.
![trusted-source]()
[11], [12]
Дифференциальная диагностика астраханской риккетсиозной лихорадки
При обследовании на догоспитальном этапе у 28% больных астраханской риккетсиозной лихорадкой допускались диагностические ошибки. Астраханскую риккетсиозную лихорадку следует дифференцировать от сыпного тифа. кори, краснухи, псевдотуберкулёза, менингококкемии. крымской геморрагической лихорадки (КГЛ), лептоспироза, энтеровирусной инфекции (энтеровирусная экзантема), вторичного сифилиса.
Дифференциальная диагностика астраханской риккетсиозной лихорадки
Острое начало, лихорадка. интоксикация, сыпь
Острое начало, лихорадка, интоксикация, сыпь
Сыпь, появляющаяся в первые сутки, геморрагическая, преимущественно на конечностях, редко обильная. Со 2-го дня у большинства больных - гнойный менингит. Увеличение печени не характерно. Первичного аффекта и лимфаденопатии не наблюдают. В крови - нейтрофильный лейкоцитоз со сдвигом формулы влево. Связи с присасыванием (контактом) клеща не наблюдают
Острое начало, лихорадка, интоксикация, сыпь гиперемия лица, поражение ЦНС, первичный аффект, присасывание клеща
Сыпь геморрагическая, возможны другие проявления геморрагического синдрома, боли в животе, сухость во рту. Выраженная лейкопения, тромбоцитопения, протеинурия, гематурия. Больные контагиозны
Острое начало, озноб. высокая лихорадка, сыпь
Уровень лихорадки выше, сыпь эфемерная, не пигментируется. Желтуха. Гепатолиенальный синдром. Резко выражена миалгия. поражение почек вплоть до ОПН. Часто - менингит. В крови - нейтрофильный лейкоцитоз, в моче - белок, лейкоциты. эритроциты, цилиндры. Отсутствует связь болезни с присасыванием (контактом) клеща, а также первичный аффект. Лимфаденопатия отсутствует
Острое начало, лихорадка, интоксикация, макулопапулёзная сыпь. энантема
Выражены катаральные явления. Сыпь на ладонях и подошвах бывает редко, характерны конъюнктивит. увеличение шейных лимфатических узлов. Часто серозный менингит. Отсутствует связь болезни с присасыванием (контактом) клеща, а также первичный аффект
Розеолёзно-папулёзная сыпь, лимфаденопатия
Лихорадка и интоксикация не характерны, высыпания стабильные, сохраняются 1.5-2 мес. в том числе на слизистых оболочках. Отсутствует связь болезни с присасыванием (контактом) клеща, а также первичный аффект. Положительные серологические сифилитические пробы (RW и др.)
![trusted-source]()
[13], [14], [15], [16], [17]
АРЛ (синонимы: астраханская пятнистая лихорадка, астраханская лихорадка, астраханская клещевая пятнистая лихорадка) — риккетсиоз из группы пятнистых лихорадок, передающийся клещом Rhipicephalus pumilio и характеризующийся доброкачественным течением, наличием первичного аффекта, лихорадкой, пятнисто-папулёзной сыпью.
Код по МКБ -10
A77.8. Другие пятнистые лихорадки.
Этиология (причины) астраханской риккетсиозной лихорадки
Возбудитель АРЛ — Rickettsia conori, var. casp., по морфологическим и тинкториальным свойствам не отличающиеся от других представителей группы возбудителей пятнистых лихорадок. Риккетсии паразитируют в цитоплазме. Как показано методами электронной микроскопии, длина риккетсии составляет 0,8–1 мкм; клетка окружена двумя трёхслойными мембранами.
Культивируются в культуре ткани, а также в желточном мешке развивающегося куриного эмбриона и в поражённых клетках мезотелия лабораторных животных (золотистых хомячков). Подробный анализ молекулярно-генетических характеристик риккетсий, вызывающих АРЛ, позволяет дифференцировать их от других возбудителей риккетсиозов группы КПЛ.
Эпидемиология астраханской риккетсиозной лихорадки
Основной эпидемиологически значимый фактор в очагах АРЛ — постоянная и довольно обширная поражённость собак клещом Rhipicephalus pumilio — основным резервуаром и переносчиком риккетсий. Клещом поражены не только бродячие собаки, но и животные, содержащиеся на привязи, и сторожевые собаки, не покидающие дворов.
![Клещ]()
Значительная поражённость клещами R. pumilio выявлена у диких животных (например, у ежей, зайцев). С собак, с поверхности почвы и растений клещи могут переползать на человека. Клещи неравномерно распределяются по территории области в зависимости от микроклимата, ландшафта, численности и характера расселения прокормителей: ежей, зайцев и др. Несколько десятилетий назад клеща R. pumilio редко обнаруживали на сельскохозяйственных и домашних животных, хотя численность поражённых диких животных и степень их заклещёванности в Северном Прикаспии были высокими. При антропогенном воздействии (промышленное освоение Астраханского газоконденсатного месторождения, строительство и ввод в строй двух очередей газоконденсатного завода) малоактивный природный очаг неизвестного ранее риккетсиоза превратился в манифестный природно-антропургический очаг АРЛ.
Клещи сохраняют риккетсии пожизненно и передают их трансовариально.
Человек заражается при присасывании клеща. Возможно заражение контактным путём при втирании гемолимфы раздавленного клеща, его нимфы или личинки в повреждённую кожу, слизистые оболочки глаз, носа или через аэрозольную взвесь. Естественная восприимчивость к АРЛ всевозрастная, чаще болеют жители сельских районов Астраханской области: взрослые трудоспособного и пожилого возраста (работа на огородах, дачах, в сельском хозяйстве), дети дошкольного и младшего школьного возраста (больший контакт с домашними животными).
Заболевание сезонное: апрель–октябрь с пиком заболеваемости в июле-августе, что связано с нарастанием в это время численности клеща, в основном его ювенальных форм (нимфы, личинки). Заболеваемость АРЛ выявлена и в соседних с Астраханской областью регионах, в частности в Казахстане. Случаи АРЛ отмечены среди отдыхавших в Астраханской области после их выезда.
Патогенез астраханской риккетсиозной лихорадки
В месте присасывания клеща возбудитель начинает размножаться и образуется первичный аффект. Затем риккетсии проникают в регионарные лимфатические узлы, где также идёт их репродукция, сопровождающаяся воспалительной реакцией. Следующий этап — риккетсиемия и токсинемия, составляющие основу патогенеза АРЛ. Морфологически в первичном аффекте наблюдаются некротические повреждения эпидермиса, нейтрофильные микроабсцессы сосочкового слоя кожи.
Развивается острый васкулит сосудов разного диаметра с выраженным набуханием эндотелия, местами с фибриноидным некрозом, деструкцией эластического каркаса, набуханием коллагеновых волокон дермы. Отмечают расширенные просветы сосудов, часть сосудов содержит тромбы. Васкулит сначала носит локальный характер, в пределах первичного аффекта, а при развитии риккетсиемии принимает генерализованный характер. Поражаются, главным образом, сосуды микроциркуляторного русла: капилляры, артериолы и венулы. Развивается диссеминированный тромбоваскулит.
Геморрагические элементы обусловлены периваскулярными диапедезными кровоизлияниями. К началу выздоровления в эпидермисе начинается пролиферация базальных кератоцитов; развивается гиперпигментация в результате распада эритроцитов, гемоглобина; инфильтрация и набухание эндотелия уменьшаются; пролиферируют гладкомышечные элементы стенки сосудов; постепенно исчезают фибриноидное набухание коллагеновых волокон и отёк дермы.
Риккетсии диссеминируют в различные паренхиматозные органы, что клинически проявляется увеличением печени, селезёнки, изменениями в лёгких.
Клиническая картина (симптомы) астраханской риккетсиозной лихорадки
Различают четыре периода заболевания:
· инкубационный;
· начальный;
· разгара;
· реконвалесценции.Инкубационный период колеблется от 2 дней до 1 мес.
Первый признак заболевания — первичный аффект в месте присасывания клеща. Основные симптомы болезни приведены в табл. 17-46.
Таблица 17-46. Частота и длительность отдельных симптомов у больных астраханской риккетсиозной лихорадкой
Начало заболевания острое, с появления лихорадки. У половины больных лихорадке предшествует появление первичного аффекта. В большинстве случаев он локализуется на нижних конечностях, несколько реже — на туловище и в единичных случаях — на шее, голове, кистях, половом члене. Первичный аффект преимущественно одиночный, изредка наблюдают два элемента. Образование первичного аффекта не сопровождается субъективными ощущениями, но в день его появления иногда отмечают незначительный зуд и болезненность. Первичный аффект выглядит как розовое пятно, иногда на приподнятом основании, от 5 до 15 мм в диаметре. В центральной части пятна появляется точечная эрозия, довольно быстро покрывающаяся геморрагической корочкой тёмно-коричневого цвета, которая отторгается на 8–23-й день болезни, оставляя точечную поверхностную атрофию кожи. В основании первичного аффекта, в отличие от других клещевых риккетсиозов, не наблюдается инфильтрации, дефект кожи носит исключительно поверхностный характер без глубоких некротических изменений в дерме. Порой он с трудом распознаётся среди других элементов сыпи.
У каждого пятого больного с первичным аффектом отмечают регионарный лимфаденит. Лимфатические узлы не превышают размера фасоли; они безболезненны, подвижны, не спаяны друг с другом.
Начальный (доэкзантематозный) период АКЛ длится 2–6 дней. Он начинается с повышения температуры тела, к концу суток достигающей 39–40 °С; с появления чувства жара, повторного озноба, головной боли, суставных и мышечных болей, ухудшения аппетита. Быстро усиливается головная боль, у некоторых больных она становится мучительной и лишает их сна. Иногда возникают головокружение, тошнота и рвота. У пожилых лиц лихорадке могут предшествовать продромальные явления в виде нарастающей слабости: разбитости, утомляемости, подавленности настроения. Лихорадочная реакция сопровождается умеренной тахикардией. В этот период отмечают увеличение печени. Часто регистрируют явления склерита и конъюнктивита. Гиперемию слизистой оболочки задней стенки глотки, миндалин, дужек и язычка мягкого нёба в сочетании с жалобами на першение в горле и заложенность носа обычно расценивают как проявления ОРЗ, а в случае присоединения кашля — как бронхит или пневмонию.
На 3–7-й день лихорадки появляется сыпь и болезнь переходит в период разгара, что сопровождается усилением симптомов интоксикации.
Сыпь имеет распространённый характер с локализацией на коже туловища (преимущественно переднебоковых отделов), верхних (в основном на сгибательных поверхностях) и нижних конечностей, включая ладони и подошвы. На лице сыпь встречается редко, в случаях с более выраженной интоксикацией.
Экзантема обычно носит полиморфный пятнисто-розеолёзно-папулёзный, геморрагический характер, в более лёгких случаях может быть мономорфной.
После исчезновения сыпи сохраняется пигментация. Сыпь на ладонях и подошвах носит папулёзный характер. Розеолёзные элементы обычно обильные, изредка единичные; розового или красного цвета, диаметром от 0,5 до 3 мм. При более тяжёлом течении наблюдается слияние розеол из-за их обилия. Розеолы нередко трансформируются в геморрагические пятна, чаще всего на нижних конечностях.
У большинства больных выявляют приглушённость сердечных тонов и тахикардию, соответствующую выраженности температурной реакции, реже наблюдают различные нарушения ритма (пароксизмальную тахикардию, экстрасистолию, мерцательную аритмию), изредка — артериальную гипотензию.
Язык обложен сероватым налётом. Аппетит снижен вплоть до анорексии.
Наблюдаются явления хейлита. В первые дни болезни возможна преходящая диарея. У каждого второго больного наблюдают гепатомегалию, в среднем до 10–12-го дня болезни. Печень безболезненная, плотноэластической консистенции, нижний край её ровный, поверхность гладкая. Увеличения селезёнки практически не встречается.
Температура тела выше 39 °С сохраняется в течение 6–7 дней, лихорадку выше 40 °С наблюдают редко. В среднем до 7-го дня многих больных беспокоит озноб. Температурная кривая ремиттирующая, реже — постоянная или неправильного типа. Лихорадочный период длится в среднем 11–12 дней, завершаясь в большинстве случаев укороченным лизисом.
С нормализации температуры начинается период реконвалесценции. Самочувствие больных постепенно улучшается, исчезают симптомы интоксикации, появляется аппетит. У некоторых выздоравливающих явления астенизации сохраняются сравнительно долго.
АРЛ может осложняться пневмонией, бронхитом, гломерулонефритом, флебитом, метро- и ринорагиями, ИТШ, острым нарушением мозгового кровообращения. У некоторых больных отмечают признаки токсического поражения ЦНС (тошнота или рвота при сильной головной боли, яркая эритема лица, ригидность затылочных мышц и симптом Кернига, атаксия). При исследовании ликвора изменений воспалительного характера не обнаруживают.
Картина крови обычно малохарактерна. Отмечается нормоцитоз; значительные сдвиги в формуле и показателях фагоцитарной активности отсутствуют. При тяжёлом течении наблюдается лейкоцитоз, тромбоцитопения, признаки гипокоагуляции. Исследование мочи во многих случаях выявляет протеинурию, увеличение количества лейкоцитов.
Диагностика астраханской риккетсиозной лихорадки
Диагностические критерии АРЛ:
· эпидемиологические данные:
- сезонность заболевания (апрель–октябрь),
- пребывание в природном (антропургическом) очаге,
- контакт с клещами (имаго, личинки, нимфы);
· высокая лихорадка;
· выраженная интоксикация без развития тифозного статуса;
· артралгия и миалгия;
· обильная полиморфная несливающаяся и незудящая сыпь на 2–4-й день болезни;
· первичный аффект;
· склерит, конъюнктивит, катаральные изменения в зеве;
· увеличение печени.Для специфической диагностики АРЛ используют реакцию РНИФ со специфическим антигеном возбудителя. Исследуют парные сыворотки крови, забираемые в разгар болезни и в период реконвалесценции. Диагноз подтверждается при 4-кратном и более нарастании титров антител. Также используют метод ПЦР.
Дифференциальная диагностика
При обследовании на догоспитальном этапе у 28% больных АРЛ допускались диагностические ошибки. АРЛ следует дифференцировать от сыпного тифа, кори, краснухи, псевдотуберкулёза, менингококкемии, крымской геморрагической лихорадки (КГЛ), лептоспироза, энтеровирусной инфекции (энтеровирусная экзантема), вторичного сифилиса (табл. 17-47).
Таблица 17-47. Дифференциальная диагностика астраханской риккетсиозной лихорадки
Пример формулировки диагноза
A77.8. Астраханская риккетсиозная лихорадка; среднетяжёлое течение (на основании клинических, эпидемиологических, серологических РНИФ данных).
Показания к госпитализации
Показания к госпитализации:
· высокая лихорадка;
· выраженная интоксикация;
· присасывание клеща.Лечение астраханской риккетсиозной лихорадки
Этиотропную терапию проводят тетрациклином внутрь в дозе 0,3–0,5 г четыре раза в сутки или доксициклином в первый день 0,1 г два раза в сутки, в последующие дни 0,1 г однократно. Эффективны также рифампицин по 0,15 г дважды в день; эритромицин по 0,5 г четыре раза в сутки. Терапию антибиотиками проводят до 2-го дня нормальной температуры теля включительно.
При выраженном геморрагическом синдроме (обильная геморрагическая сыпь, кровоточивость дёсен, носовые кровотечения) и тромбоцитопении назначают аскорбиновую кислоту + рутозид, кальция глюконат, менадиона натрия бисульфит, аскорбиновую кислоту, кальция хлорид, желатин, аминокапроновую кислоту.
Прогноз
Прогноз благоприятный. Больных выписывают спустя 8–12 сут после нормализации температуры тела.
Профилактика астраханской риккетсиозной лихорадки
Специфической профилактики АРЛ не разработано.
Имеют значение дезинсекция собак, отлов бродячих собак.
В эпидемических очагах во время пребывания на природе в сезон АРЛ необходимо проводить само- и взаимоосмотры, чтобы своевременно обнаружить клещей.
Следует одеваться так, чтобы верхняя одежда, по возможности, была однотонной, что облегчает поиски насекомых. Брюки рекомендуют заправлять в гольфы, рубашку — в брюки; манжеты рукавов должны плотно прилегать к рукам. Нельзя сидеть и лежать на земле без специальной защитной одежды, ночевать на природе, если не гарантирована безопасность.
Для защиты от клещей рекомендуют использовать инсектициды, например перметрин.
Чтобы уменьшить риск переползания клещей с домашнего скота и других животных на человека, в весенне-летний период необходимо систематически осматривать животных, резиновыми перчатками снимать присосавшихся клещей, избегать их раздавливания. Клещей, собранных с животных, следует сжигать.
Читайте также: