Атрофія кори головного мозку
Обновлено: 24.04.2024
Микроангиопатия головного мозга — это поражение мельчайших сосудов, капилляров локализованных в церебральных структурах. Происходят патологические изменения стенок, сужение или полная закупорка сосудов.
В некоторых случаях и приближающаяся катастрофа не заметна, потому клиника крайне вариативна. Зависит от индивидуальных особенностей организма и локализации процесса.
Как правило, патология поражает сразу все капилляры головного мозга, но не в равной мере. При оценке состояния человека обнаруживаются отдельные, наиболее крупные очаги. Это облегчает прицельную терапию, если требуется проведение хирургического лечения.
Коррекция в основном медикаментозная. При неэффективности назначается операция.
Механизм развития
В основе лежит несколько провоцирующих факторов. Они встречаются вместе или раздельно. Это скорее дело случая. Всего можно назвать 4 основных пути:
- Стабильно высокие уровни артериального давления. Изменение характера кровотока по магистральным сосудам приводит к стенозу (сужению) артерий, падению их эластичности и рефлекторному нарушению тонуса капилляров.


Кроме того, негативные факторы, провоцирующие повышение показателей АД (обычно гормональные или токсические, при курении, потреблении спиртного), могут тем же образом влиять и на мелкие сосуды.
Тогда процесс приобретает комплексный характер. Страдает весь головной мозг. Такое количество негативных факторов приближает инсульт с каждым днем.
- Невозможность регулирования тонуса сосудов, изменение их физических свойств из-за гормональной нестабильности. Хрестоматийный пример такого расстройства — сахарный диабет.
Если не проводить лечение, организм просто не может обеспечить гомеостаз (положение равновесия). Отсюда изменение тонуса капилляров, также артерий, вен.
Тяжелые осложнения возникают в перспективе короткого времени. Пациенты ходят по краю постоянно.
- Неправильная работа иммунной системы. В результате развивается активный синтез комплексов антиген-антитело, а за ним формирование особого белкового конгломерата— амилоида.
Это вещество оседает на стенках сосудов и провоцирует дегенеративные изменения в перспективе короткого времени. Подобный механизм относится к аутоиммунным. Считается непростым в плане коррекции и опасным, поскольку перспективы туманны.
- Также возможно отложение минеральных солей на стенках капилляров. В основном кальция. Это сравнительно частый механизм, встречается у детей до года. В тот же период и диагностируется.
На начальных стадиях симптоматика не заметна, по мере прогрессирования наступает ухудшение состояния здоровья.
Объективно клиника представленная проявлениями неспецифического неврологического дефицита. Наблюдаются головные боли, тошнота, нарушение ориентации в пространстве и прочие, которые нельзя привязать к конкретному заболеванию.
Если не взять ситуацию под контроль, последствия плачевные. Дальнейшее развитие дефицита, инсульт, инвалидность или смерть.
Сроки негативного сценария от начала и до конца различны. У большинства пациентов в результате компенсации организма, адаптации нарушенного кровотока формируются коллатерали. То есть параллельные, дополнительные сети капилляров, которых не было изначально.
Классификация
Основной способ подразделения основан на типах патологического процесса, его происхождении.
Гипертоническая форма
Как и следует из названия, развивается, преимущественно, у пациентов с одноименным диагнозом. Но не всегда. Симптоматический рост показателя АД на фоне прочих заболеваний дает тот же эффект.
Чем дольше существует нарушение, чем выше цифры тонометра, тем существеннее риски.
Подспудно патологический процесс присутствует у большинства больных, но диагностируется не весь массив ситуаций, потому как врачи заняты оценкой состояния артерий, а капилляры остаются без внимания, что неправильно.
Церебральная микроангиопатия амилоидного типа
Сопряжена с накоплением этого белкового вещества в структурах капилляров. Приводит к довольно быстрому становлению неврологического дефицита.
Встречается, преимущественно, у больных за 60, что связано с образом жизни и перенесенными болезнями. Но половозрастных особенностей отклонение не имеет.
Патология аутоиммунная, требует коррекции функциональной активности защитных сил тела.

Лентикулостриарный тип
Сопряжен с отложением на стенках сосудов солей кальция, чего в норме не бывает. Процесс прогрессирует крайне медленно, потому и симптомы появляются поздно.
Диагностируется заболевание в основном у детей. Согласно исследованиям, расстройство встречается у каждого шестого родившегося. В России — четвертого.

Не всегда это состояние считается болезнью. Есть мнение, что речь о варианте физиологической нормы.
Если нет симптомов и характер трофики нервных тканей не изменен, это особенность организма, а не патология.
Диабетическая форма
Одна из наиболее распространенных. Возникает как осложнение названного эндокринного расстройства. Диабетическая ангиопатия протекает тяжело, провоцирует критические нарушения церебрального кровотока, поскольку поражены и артерии.

Если подобран правильный курс лечения, состояние под частичным контролем, вероятность негативных последствий не столь высокая. Возможна и полная коррекция.
Но эффективность мероприятий и конечный результат зависят от самого пациента, его готовности выполнять рекомендации специалиста и дисциплинированности.
Встречаются и классификации по течению патологического процесса. Так, ангиопатия может быть с наличием очагов глиоза (рубцов, шрамов) и без таковых. Первый вариант встречается реже в полтора-два раза.
Возможно подразделение патологии по объему поражения. Обширный тип сопровождается формированием множества участков нарушенной работы сосудов.
Единичные очаги дают вялую симптоматику, гораздо лучше лечатся. Потому как локализация понятна, к тому же можно четко отслеживать динамику процесса.
Типизации используются для описания патологии в документации и разработки методов терапии.
Симптомы
Клиническая картина на начальных и даже развитых стадиях смазанная. Потому как не всегда микроангиопатия приводит к выраженным нарушениям кровотока. На это требуется время.
Также организм компенсирует расстройство, наращивая объемы питания за счет формирования новых сетей капилляров. Так называемых коллатералей.
Они не могут заменить функциональные структуры полностью, но этого достаточно.

Также нужно учитывать количество очагов, их размеры, тип самой микроангиопатии. Индивидуальные особенности организма. Такой массив факторов делает подведение клиники к общему знаменателю трудной задачей.
Встречаются следующие признаки, с той или иной интенсивностью и выраженностью и на разных сроках:
- Головная боль. Сила дискомфорта различна. По характеру он давящий, стреляющий, жгучий. Расположен в лобной, височной долях. Возможно иное расположение. Интенсивность растет после физической нагрузки, стресса, курения. Потребления кофе, спиртного, перемены климатической зоны и при воздействии прочих негативных факторов.
Боли приступообразные. Проходят сами через несколько минут или часов. Препараты позволяют устранить дискомфорт быстрее.
Это не столь выражено, как при инсульте, но обращает на себя достаточно внимания. Подобные признаки возможны только при поражении головного мозга. Какого именно плана — сосудистого, опухолевого, токсического или иного, нужно быстрее выяснять.
В редких случаях возможны обморочные, синкопальные состояния. Они указывают на прогрессирующее нарушение церебрального кровотока, свидетельствуют в пользу тяжести процесса. Вероятен инсульт в ближайшее время.
Симптомы — ненадежный диагностический критерий. Однако их обязательно нужно учитывать.
Причины
Факторы развития различны. Среди возможных:
- Перенесенные тяжелые инфекционные процессы. Особенно затрагивающие головной мозг. Именно такое расстройство зачастую и становится триггером, спусковым механизмом амилоидоза. Иммунитет начинает неадекватно реагировать на мнимые раздражители.
- Сердечнососудистые патологии. Уже названная гипертоническая болезнь или симптоматический рост АД.
- Сахарный диабет. Настоящий бич пациентов с таким диагнозом — проблемы с сосудами разных калибров по всему телу. Помимо, возможно влияние и прочих гормональных заболеваний. Вроде патологий щитовидки, надпочечников.
- Курение, алкоголизм. Вредные привычки.
- Также избыточная физическая активность.
- Генетические нарушения.
- Сбои в работе иммунной системы. На фоне прочих расстройств или же в качестве первичного отклонения, что случается редко.
Микроангиопатия сосудов головного мозга может быть полиэтиологической, то есть обусловленной группой причин. Все они берутся в расчет для определения путей фундаментального лечения.
Диагностика
Обследование — задача врачей-неврологов. При необходимости привлекается специалист по сосудистой хирургии.
Перечень мероприятий идентичен всегда, с незначительными отклонениями:
- Устный опрос больного. Нужно выявить жалобы, составить список симптомов. Это позволит определиться с направлением дальнейшей диагностики.
- Сбор анамнеза. В особенности: перенесенные в недавнем прошлом инфекционные процессы, текущие и хронические патологии, семейная история болезней, вредные привычки.
- Общий и биохимический анализы крови.
- Электроэнцефалография. Чтобы определить функциональную активность церебральных структур.
- МРТ или КТ головного мозга. Возможно проведение сразу двух исследований. Используется для выявления локализации, количества очагов, тяжести течения расстройства.
Также возможно проведение допплерографии и дуплексного сканирования. Чтобы определить качество трофики нервных тканей.
Лечение
Терапия предполагает решение трех задач. Устранение первопричины, купирование симптомов, предотвращение осложнений.
Метода два: консервативный либо оперативный. В подавляющем большинстве случаев хватает применения медикаментов и, по необходимости, коррекции образа жизни. Какие лекарства назначаются?
При гипертонии и симптоматическом росте давления:
- Средства для снижения АД. Бета-блокаторы (Пропранолол, Анаприлин, Метопролол), ингибиторы АПФ (периндоприл в разных вариациях), антагонисты кальция (Дилтиазем или Верапамил), диуретики (Верошпрон, Гипотиазид), они же мочегонные, также медикаменты центрального действия (Моксонидин).
- Статины. Чтобы скорректировать концентрацию холестерина и прочих липидов в кровеносном русле.
Помимо, пациентам показана коррекция рациона (минимум жиров и до 7 граммов соли в сутки), адекватный питьевой режим (1.3-1.8 литра или больше, по потребности с учетом рекомендаций специалиста).
- Сахаропонижающие, инсулин по необходимости.
- Статины.
Также возможно использование медикаментов для понижения уровня артериального давления.
Отложение солей кальция требует коррекции не всегда. Специализированного лечения нет. Используются симптоматические препараты.
Что же касается амилоидной формы:
- Никотиновая кислота. Основное средство борьбы с нарушением.
- Иммунодепрессанты, глюкокортикоиды (Преднизолон и аналоги), цитостатики по потребности. Но таковая возникает крайне редко. Задача этих средств — снизить активность работы защитных сил организма.
Всем категориям пациентов показано систематическое введение витаминно-минеральных комплексов.
Хорошо себя зарекомендовало физиолечение, иглорефлексотерапия.
Хирургическая коррекция нужна крайне редко. Если есть четкие очаги микроангиопатии и наблюдается критическое нарушение питания нервных тканей в этом конкретном участке мозга. При дополнительном условии: препараты не помогают.
Ни одна из названных методик на поздних стадиях не позволяет устранить нарушение тотально, полностью. Никуда не деваются и очаги глиоза, рубца.
Однако есть все шансы взять расстройство под контроль. Более того, организм посредством развития коллатералей и сам справится неплохо. Нужно его только поддержать.
Прогноз
Прогноз для жизни в основном благоприятный, даже на выраженных стадиях микроангиопатии. Но необходима коррекция. Без нее рассчитывать на положительный исход не нужно.
Также результаты зависят от возраста пациента, состояния его здоровья. Чем старше человек и чем больше у него диагнозов, тем труднее коррекция состояния.
Возможные осложнения
Последствия встречаются сравнительно редко. От момента развития микроангиопатии и до конечного исхода протекают годы. Однако расслабляться нельзя.
Среди возможных проблем:
- Инсульт. Острое нарушение мозгового кровообращения. Провоцирует отмирание нервных тканей. Тяжелую инвалидность с неврологическим дефицитом. Возможна и даже вероятна гибель человека.
- Дисциркуляторная энцефалопатия. Процесс схожий, но пока нет деструкции церебральных структур.
- Сосудистая деменция. Слабоумие на фоне недостаточного питания головного мозга.
Осложнения развиваются спонтанно. Лечение — единственный способ их предотвратить.
В заключение
Микроангиопатия — это нарушение работы мелких сосудов, капилляров. В частности страдает головной мозг. Состояние довольно сложно в плане коррекции, но добросовестный подход со стороны врача и самого пациента щедро вознаграждается.
Потому не стоит медлить с консультацией, если есть хотя бы один симптом, отдаленно напоминающий микоангиопатию.
Что такое хроническая ишемия головного мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пахтусова Н. А., невролога со стажем в 33 года.
Над статьей доктора Пахтусова Н. А. работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Хроническая ишемия головного мозга — это медленно прогрессирующее поражение головного мозга, вызванное хронической недостаточностью мозгового кровообращения. Проявляется комплексом когнитивных, эмоциональных и двигательных нарушений. В отечественной литературе для обозначения хронической ишемии головного мозга используется термин "дисциркуляторная энцефалопатия", который удачно отражает патогенез заболевания и включён в отечественную классификацию сосудистых заболеваний головного мозга [5] . На последней стадии заболевание развивается в сосудистую деменцию.

В Международной классификации болезней (МКБ-10) термину "дисциркуляторная энцефалопатия" соответствует синдром хронической ишемии головного мозга. Этот термин является патофизиологическим, отсутствует в "Неврологическом приложении к МКБ-10" и практически не используется в международной клинической литературе.
Достоверных данных о числе больных хронической ишемией мозга нет, что связано диагностическими трудностями. Указываются такие цифры: не менее 700 человек на 100 000 населения. С учётом увеличения продолжительности жизни и старения населения, а также улучшения диагностируемости, количество этих пациентов будет расти. Болезнь встречается у людей старшего возраста — после 60 лет.
Причины хронической ишемии мозга разнообразны, возможно их сочетание:
-
(повышенное артериальное давление). (появление бляшек и возможная закупорка) сосудов головного мозга.
- Венозные дисфункции головного мозга: нарушение тонуса вен (при черепно-мозговых травмах, гипертонии, заболеваниях эндокринной системы, алкогольном и наркотическом опьянении), механическое нарушение оттока крови (застойные венозные дисфункции). .
- Нарушения сердечного ритма, хроническая сердечная недостаточность, ишемическая болезнь сердца, приобретенные пороки сердца. (пониженное артериальное давление).
- Церебральный амилоидоз (отложение в стенке мозговых сосудов белка амилоида).
- Васкулиты (воспаление стенки сосудов).
- Наследственные ангиопатии: телеангиэктазии (образование выпячиваний и аневризм в недостаточно прочных сосудах), болезнь Виллебранда (эпизодические спонтанные кровотечения).
- Наследственная дисплазия соединительной ткани, которая приводит к изменениям артерий мозга и сердца.
- Нарушения свертывающей системы крови.
- Гипергомоцистеинемия (высокий уровень гомоцистеина, который увеличивает риск развития заболеваний периферических артерий).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронической ишемии головного мозга
Для хронической ишемии мозга характерно постепенное развитие симптомов, неуклонно прогрессирующее течение, длительный латентный период на начальных этапах болезни, а также комбинация когнитивных (умственных), аффективных (эмоциональных) и двигательных нарушений.
Когнитивные нарушения определяют тяжесть и прогноз заболевания, коррелируют с объёмом пораженной мозговой ткани [6] .
- 1 стадия — активные жалобы на снижение работоспособности, ослабление памяти, утомляемость, тревогу, депрессию, неустойчивость и замедленность при ходьбе, головокружения.
- 2 стадия — снижение критики к своему состоянию и нарастание когнитивных нарушений. На изменения в состоянии здоровья пациента обращают внимания близкие люди, но сам пациент утверждает, что с ним всё в порядке. Прогрессируют нарушения памяти, проблемы при планировании и решении задач, человеку становится трудно пользоваться сложными бытовыми приборами, возрастает социальная изоляция, речь становится беднее, усугубляются двигательные нарушения. Если на первой стадии трудоспособность и независимость в быту сохранны, то уже на второй стадии пациент нетрудоспособен и частично зависим в быту.
- 3 стадия (деменция) — когнитивные нарушения выраженные, пациент не способен распознавать лица или предметы, пользоваться простыми бытовыми приборами (зубная щётка), возникают проблемы с одеванием, человек полностью зависим в быту от посторонней помощи.
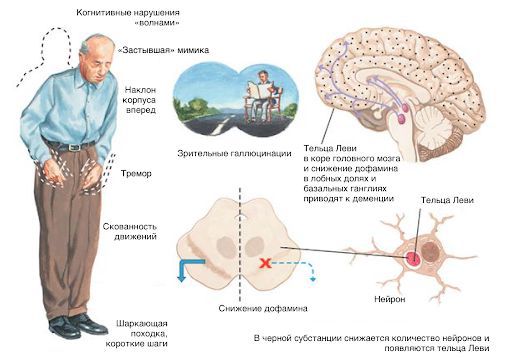
Двигательные нарушения: затруднения в начале движения, при поворотах, шаркающая походка, застывание во время ходьбы, частые падения, трудно стоять или сидеть без поддержки, повернуться в постели.
Аффективные (эмоциональные) нарушения: депрессия, тревога, беспокойство, расстройства сна, нарушения поведения, апатия, галлюцинации, эйфория, возбуждение, агрессия.
Патогенез хронической ишемии головного мозга
Хроническая ишемия мозга в основном развивается по двум причинам:
Атеросклероз крупных сосудов мозга. Атеросклеротические бляшки откладываются внутри сосуда, это приводит к сужению сосуда и ухудшению кровоснабжения головного мозга. Кроме того, от атеросклеротической бляшки могут отрываться небольшие фрагменты и закупоривать мелкие сосуды головного мозга.

Нарушение кровобращения в мелких сосудах головного мозга (церебральная микроангиопатия). Основная причина поражения мелких артерий головного мозга – повышенное артериальное давление. Артериальная гипертензия вызывает склероз сосудистой стенки (в стенке сосудов откладываются различные патологические вещества (например амилоиды и липиды), что ведет к утолщению сосудов, изменению их тонуса и реактивности, разрушению сосудистой стенки. Это приводит к ухудшению кровоснабжения головного мозга. В коре головного мозга и в белом веществе образуются множественные небольшие кровоизлияния, участки ишемии, разрушается миелиновая оболочка нервных волокон (демиелинизация), что в конечном итоге приводит к гибели нервных клеток и нарушению работы головного мозга [18] [2] .
Из-за особенностей кровоснабжения головного мозга подкорковое и перивентрикулярное (расположенное вокруг желудочков головного мозга) белое вещество (белое вещество головного мозга – это отростки нервных клеток или нервные волокна) страдает в большей степени, чем серое вещество (сами нервные клетки). Повреждение проводящих путей приводит к нарушению связей между корой и подкорковыми структурами, что определяет основные симптомы.
Классификация и стадии развития хронической ишемии головного мозга
Существует несколько классификаций дисциркуляторной энцефалопатии.
На основании этиологических (причинных) факторов условно выделяют пять клинико-патогенетических типов [3] :
- Микроваскулярный (микроангиопатический): заболевание развивается из-за артериальной гипертензии, церебральной амилоидной ангиопатии и церебральных васкулитов.
- Макроваскулярный (атеросклеротический): развивается из-за стенозирующего атеросклероза магистральных артерий головы, аномалий крупных сосудов, воспаления крупных сосудов.
- Кардиальный: причина развития — заболевания сердца: аритмии, ишемическая болезнь сердца.
- Венозный: развивается из-за нарушения венозного кровообращения и застоя венозной крови.
- Смешанный: причина болезни — в комбинации цереброваскулярных и нейродегенеративных заболеванй, например, болезни Альцгеймера, болезнь телец Леви и других.
Существует классификация, которая выделяет четыре основные клинические формы:
- Гипертоническая дисциркуляторная энцефалопатия
- Субкортикальная артериосклеротическая энцефалопатия (САЭ).
- Гипертоническая мультиинфарктная энцефалопатия.
- Атеросклеротическая дисциркуляторная энцефалопатия.
- Хроническая сосудистая вертебрально-базилярная недостаточность.
- Смешанные формы.
В зависимости от степени выраженности когнитивных нарушений выделяют три стадии заболевания:
- 1 стадия — лёгкие когнитивные нарушения, частичная трудоспособность и бытовая независимость;
- 2 стадия — умеренные когнитивные нарушения, утрата работоспособности и частичная зависимость в быту;
- 3 стадия — выраженные когнитивные нарушеняй (деменция), полная зависимость в быту.
Осложнения хронической ишемии головного мозга
К осложнениям хронической ишемии мозга можно отнести:
- Острое нарушение мозгового кровообращения (ишемический или геморрагическоий инсульт). Факторы риска: выраженный атеросклеротический стеноз магистральных артерий головы и шеи, неконтролируемая артериальная гипертензия, сахарный диабет в сочетании с церебральной микроангиопатией [20] .
- Деменция. Позднее обращение к врачу и отсутствие адекватной терапии сопутствующих заболеваний приводит к неизбежному развитию сосудистой деменции, которую можно рассматривать как осложнение и как неблагоприятный исход хронической ишемии мозга [2] .
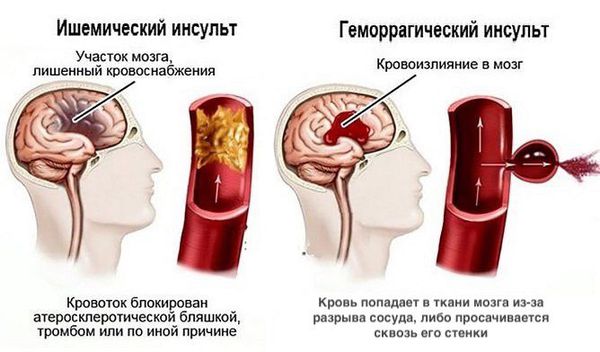
Диагностика хронической ишемии головного мозга
Диагноз хронической ишемии мозга часто является диагнозом исключения (то есть диагнозом, который ставится после исключения всех остальных причин) [6] . Особенно трудна диагностика на ранних стадиях, когда симптомы болезни достаточно неспецифичны и могут маскироваться под депрессией и невротическими расстройствами. Поэтому диагностика всегда комплексная, включает в себя подробный анамнез, различные лабораторные и клинические методы диагностики, консультацию врачей других специальностей и нейропсихологическую диагностику.
Подробный анамнез включает беседу с родственниками или ближайшим окружением больного для выяснения факторов риска, наличия сопутствующих заболеваний, характера прогрессирования болезни.
Исследование неврологического статуса : врач невролог во время осмотра пациента проверяет силу в мышцах, чувствительность на разных участках кожи, рефлексы (при помощи неврологического молоточка), точность движений, устойчивость при стоянии и ходьбе. На основании осмотра врач определяет зоны поражения мозга (топическая диагностика) .
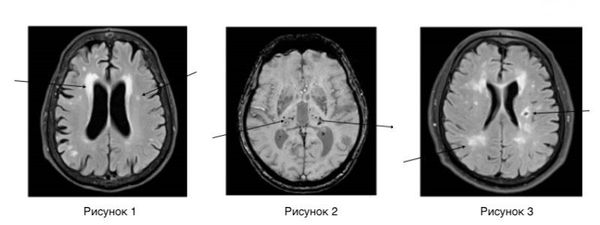
Нейровизуализационные методы: КТ, МРТ головного мозга, МР-ангиография (артерии и вены головного мозга ), при необходимости рентгеноконтрастная церебральная ангиография. Нейровизуализация позволяет исключить другие заболевания (опухоль, гидроцефалию) и подтвердить сосудистый характер нарушений. Предпочтительнее МРТ головного мозга, на которой выявляются характерные для хронической ишемии мозга изменения:
- лейкоареоз — изменение белого вещества вокруг желудочков головного мозга (на рисунке 1, белое свечение вокруг желудочков);
- лекоэнцефалопатия — поражение белого вещества головного мозга (на рисунке 1 и 3, светлые участки в подкорковом веществе);
- малые инфаркты, ишемические инсульты (рисунок 3);
- множественные микрокровоизлияния (рисунок 2 — темные участки);
- атрофия коры головного мозга.
Существует зависимость между типом и выраженностью морфологических изменений мозгового вещества и стадией заболевания [4] [6] .
Нейропсихологическое обследование позволяет выявить степень выраженности и характер когнитивных и эмоциональных нарушений, определить сохранные функции, на которые можно опереться в последующей нейрокоррекционной работе. Обследование проводится нейропсихологом при помощи специальных заданий: тестов на внимание, память, речь, мышление, двигательную координацию.
УЗИ сосудов шеи и головного мозга позволяет выявить признаки гипертонической ангиопатии: утолщение и неровная внутренняя поверхность сосудов, деформация, изгибы, извитости, снижение скорости кровотока, а также признаки атеросклероза: количество атеросклеротических бляшек, процент стеноза сосудов, степень опасности бляшки (может ли бляшка или её фрагмент оторваться и закупорить сосуд).
ЭКГ, холтеровское мониторирование и суточный мониторинг АД необходимы для определения степени тяжести сердечно-сосудистого заболевания как основного причинного фактора хронической ишемии мозга [4] .
Консультация врачей других специальностей (терапевта, эндокринолога, гастроэнтеролога, нефролога, диетолога) необходимы для своевременного выявления и лечения сопутствующего заболевания.
Общеклинический анализ крови, исследование липидного, углеводного обмена, показателей функции почек (креатинин, мочевина) и печени (билирубин, трансаминазы) необходимы для выявления и коррекции метаболических нарушений.
Лечение хронической ишемии головного мозга
Лечение заболевания должно быть комплексным и включать меры по предупреждению дальнейшего повреждение мозга, улучшению, стабилизации когнитивных нарушений и коррекции симптомов.
- Адекватная гипотензивная терапия. Важно избегать чрезмерного снижения артериального давления.
- Коррекция гиперлипидемии. Статины (препараты для понижения уровня холестерина в крови) замедляют развитие атеросклероза крупных артерий, снижают вязкость крови, положительно влияют на эндотелий (внутреннюю выстилку сосудов), препятствуют воспалению сосудистой стенки и отложению амилоида [11] .
- Лечение сахарного диабета — постоянный прием гипогликемических препаратов.
- Длительный прием антиагрегантов — препаратов, улучшающие текучесть крови (аспирин, дабигатран, ривароксабан) у пациентов с выраженным атеросклерозом артерий головы и сосудистыми очагами на МРТ .
- При высоком уровне гомоцистеина необходима фолиевая кислот и витамины В6, В12.
- Церебролизин эффективен при лечении сосудистой деменции у пациентов с легкими и умеренными когнитивными нарушениями [10] .
- Ингибиторы холинэстеразы (донепезил, галантамин) при сосудистой и смешанной деменции способны в некоторой степени улучшить когнитивные функции. Эффективность мемантина пока не доказана [15] .
- Ницерголин эффективен у пациентов с легкими и умеренными когнитивными нарушениями [16] .
Эффективность "вазоактивных средств" (винпоцетин, гинкго билоба) не доказана, возможен эффект "обкрадывания" (ухудшение кровотока в зоне ишемии), также неэффективны антиоксиданты (альфа-липоевая кислота) при лечении когнитивных нарушений [8] [12] .
Физические упражнения положительно влияют на когнитивные функции у пациентов с лёгкими когнитивными нарушениями и деменцией [17] .
Большое значение имеют мероприятия, направленные на поддержание и улучшение качества жизни пациента. С этой целью проводится эрготерапия — метод поддержания и восстановления бытовой повседневной активности для обеспечения полноценной жизни пациента. В рамках эрготерапии пациенты занимаются различными повседневными видами деятельности: личная гигиена, приём пищи, одевание, выполнение домашних обязанностей, забота о других людях, игры.

Прогноз. Профилактика
Хроническая ишемия мозга является прогрессирующим заболеванием, этиологически и клинически полиморфным. Прогноз заболевания будет зависеть от наличия сопутствующей патологии, степени её компенсации, эффективности проводимого лечения, стадии, на которой пациент обратился к врачу. На стадии лёгких когнитивных нарушений прогноз достаточно благоприятный, можно на какое-то время затормозить болезнь и предотвратить наступление деменции. На стадии умеренных когнитивных нарушений стабилизировать и улучшить состояние значительно труднее, на стадии деменции — невозможно.
Профилактика хронической ишемии мозга заключается в своевременном выявлении факторов риска цереброваскулярной патологии, своевременное и адекватное лечение сопутствующей патологии (артериальной гипертензии, сахарного диабета, сердечно-сосудистых заболевания), соблюдение диеты, систематическая адекватная физическая нагрузка, отказ от вредных привычек, овладение стратегиями борьбы со стрессом.
Различают первичную и вторичную профилактику. Первичная профилактика проводится у пациентов, которые имеют различные сосудистые факторы риска (артериальная гипертензия, сахарный диабет, гиперхолестеринемия) до развития симптомов заболевания. Меры по первичной профилактике хронической ишемии мозга совпадают с мерами, направленными на профилактику инсульта:
- контроль за артериальным давлением; иногда повышение артериального давления субъективно не ощущается (т.е. артериальное давление может быть повышенным, а человека ничего не беспокоит);
- контроль за сердечным ритмом (нарушения ритма сердца — частая причина хронической ишемии мозга и инсультов);
- контроль за уровнем сахара и холестерина в крови;
- контроль за весом;
- рациональное питание — полезна средиземноморская диета: оливковое масло, много овощей, фруктов, бобовых, круп, орехов, умеренное количество рыбы, морепродуктов, молочных продуктов, птицы, яиц, мало красного мяса и сладостей [14] ;
- отказ от вредных привычек;
- регулярная физическая нагрузка;
- управление стрессом: важно научиться правильно реагировать на стресс, чтобы стресс не приносил вреда здоровью [7] .
Вторичная профилактика направлена на предупреждение дальнейшего повреждение головного мозга у пациентов с симптомами хронической ишемии мозга. Она заключается в адекватной терапии заболеваний, которые привели к цереброваскулярным нарушениям [4] .
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
Ваша заявка принята!
Благодарим за обращение.
В ближайшее время с вами свяжется наш специалист.
Атрофия головного мозга: причины, симптомы, диагностика
Атрофические изменения коры головного мозга приводят к разрушению нейронных связей, снижению активности функциональных центров. Состояние приводит к нарушению внутримозгового метаболизма, слабоумию, формированию ряда психических заболеваний (Альцгеймера, боковой амиотрофический склероз, деменция).
Клинические симптомы зависят от вида, стадии, степени заболевания. Мультисистемная форма сопровождается диффузной гибелью нейронов, постепенной утратой функций организма.
Атрофия мозга на МРТ
Причины возникновения атрофии мозга
После 50 лет увеличивается риск нейродегенеративных состояний. Повышают вероятность появления нозологической формы провоцирующие факторы:
- Снижение функции почек (недостаточность);
- Длительное увеличение внутричерепного давления (гидроцефалия);
- Частое употребление алкоголя, наркотические средства;
- Инфекционное поражение коры мозга (ретровирусы, полиомиелит, энцефалит);
- Черепно-мозговая травма;
- Сосудистые заболевания (тромбоз, атеросклероз, аневризма);
- Метаболические состояния;
- Психические болезни – Альцгеймера, синдрома Иценко-Кушинга, Паркинсона, Уиппла, Геллервордена-Шпатца.
Увеличивает вероятность нозологии – метаболические расстройства, родовые травмы, половые инфекции, недостаток витаминов группы B, фолиевой кислоты.
Основные причины возникновения атрофии коры мозга
Научные исследования показывают высокую вероятность поражения кортикальных и субкортикальных структур у людей 50-55 лет из-за генетической предрасположенности. Кортикальная атрофия развивается у пациентов, страдающих наследственной хореей Хантингтона.
- Черепно-мозговые травмы, сопровождающиеся гематомой, гибелью нейронов, формированием кист;
- Хронический алкоголизм, наркомания, прием некоторых медикаментов обеспечивает уменьшение толщины полушарий мозга, подкоркового шара. Длительная спиртовая интоксикация нарушает внутриклеточный метаболизм, обеспечивает постепенное отмирание нейронов;
- Хроническую церебральную (мозговая) ишемию формируют сосудистые заболевания (атеросклероз, гипертоническая болезнь). Недостаток поступления кислорода способствует необратимой гибели тканей;
- Врожденная гидроцефалия у новорожденных приводит к повышению внутричерепного давления, атрофии мозгового вещества;
- Более семидесяти процентов случаев заболевания у людей старше 55 лет приходится на долю нейродегенеративных заболеваний – Пика, Леви, Альцгеймера, Паркинсона. Нозологии формируют старческое слабоумие.
Менее частые этиологические факторы нозологии – гипоксия новорожденных, гидроцефалия, множественные врожденные кисты у ребенка.
Причины церебральной атрофии новорожденных
Основным этиологическим фактором уменьшения толщины полушарий новорожденных является внутриутробная гипоксия, проблемы во время родов. Повреждения головы малыша при прохождении по родовым путям провоцируют черепно-мозговую травму, способствуют появлению гидроцефалии (водянки).
Причины атрофических церебральных изменений новорожденных:
- Повреждение костей черепа;
- Увеличение количества спинномозговой жидкости (гидроцефалия);
- Внутриутробные инфекции (цитомегалия, герпес, менингит).
Не существует эффективных методов лечения атрофии новорожденных. Своевременное выявление с помощью МРТ позволяет назначить поддерживающую терапию, уменьшить прогрессирование заболевания. Умеренные изменения коррелируются медикаментозной терапией. Ребенок сможет посещать детский сад, учиться в специальной школе.
Субатрофия мозга – первая стадия старческого слабоумия
До возникновения клинических симптомов развиваются субатрофические изменения. Внешние симптомы отсутствуют. Состояние сопровождается частичным снижением функции сегмента полушарий.
Морфологические виды субатрофии:
- Лобная;
- Лобно-височная;
- Теменно-затылочная.
Первая разновидность характеризуется снижением умственной активности, потерей речевых и двигательных функций.
Повреждение лобно-височных областей приводит к снижению слуховой способности человека, утрачиваются коммуникативные функции (сложности общения с другими людьми), нарушается функционирование сердечнососудистой системы.
Субатрофия уменьшает объем серого и белого вещества. Возникают нарушения проводниковой, двигательной функции, мелкой моторной активности.
Особенности кортикальной атрофии
Отмирание корковых клеток начинается с лобных долей, где располагаются функциональные центры контроля движения, речи. Постепенно атрофия распространяется на окружающие структуры. У пожилых людей патология приводит к старческому слабоумию.
Диффузные кортикальные изменения сопровождаются расстройством микроциркуляции, прогрессирующими клиническими симптомами. Нарушается мелкая моторика верхних конечностей, координация движений. Патологический комплекс приводит к болезни Альцгеймера, старческому слабоумию.
МРТ при кортикальной атрофии показывает уменьшение размеров лобных долей. Если изменения с обеих сторон, нарушается работа внутренних органов, контролируемых лобными долями.
Врожденная корковая атрофия новорожденных локализуется с одной стороны. Симптоматика выражена слабо. С помощью реабилитационных процедур удается социализировать ребенка.
Клинические симптомы мультисистемной атрофии
Диффузная нейродегенерация сопровождается проблемами со стороны половой, мочевыводящей сферы. Некроз многих отделов мозга одновременно сопровождается разнообразными клиническими симптомами:
- Мышечный тремор при Паркинсонизме;
- Нарушение походки, координации подвижности;
- Потеря эрекции;
- Вегето-сосудистые расстройства.
До появления магнитно-резонансной томографии ранняя диагностика заболевания проблематична. Только ядерно-магнитный резонанс верифицирует уменьшение толщины мозговой паренхимы.
Клинические симптомы мозговой атрофии
Проявления патологии во многом определяются причинами и провоцирующими факторами. У большинства пожилых людей присутствует деменция, синдром лобной доли, внутренняя полиорганная патология.
Чем проявляется синдром лобной доли:
- Отсутствие аппетита;
- Потеря памяти, интеллектуальной активности;
- Частые эмоциональные срывы;
- Отсутствие коммуникации с окружающими людьми;
- Раздражительность;
- Отсутствие самокритики.
Психоорганический синдром сопровождается цереброастеническими расстройствами, аффективными нарушениями, амнезией.
Адекватная оценка окружающих событий, самокритика у пациента отсутствует. Появляется примитивность мышления, одностороннее представление сути детали. Речевой запас уменьшается, появляется парамнезия.
Сопутствующие аффективные расстройства приводят к депрессивному синдрому, неадекватному психическому состоянию. Плаксивость, обидчивость, раздражительность, необоснованная агрессия – типичные проявления патологии.
Виды и классификация атрофии головного мозга
По степени опасности разделяют два вида атрофических изменений мозга:
Первый вид является естественным. На протяжении развития человека сопровождает вначале гибель пупочных артерий, артериального протока (новорожденных). После полового созревания утрачиваются ткани вилочковой железы.
В пожилом возрасте возникают дегенеративные изменения половой сферы. У людей преклонного возраста появляется кортикальная деструкция, инволюция лобной части. Состояния является физиологическими.
Виды патологической атрофии:
- Дисфункциональная – развивается при снижении функциональной активности мозга;
- Компрессионная – провоцируется повышенным давлением на мозговые ткани (гидроцефалия, гематома, обильное скопление крови);
- Ишемическая (дисциркуляторная) возникает по причине сужения просвета артерий атеросклерозом, сгустками крови, повышенной неврогенной активностью. Генерализованная церебральная гипоксия сопровождается не только умственным слабоумием, склеротическими внутримозговыми изменениями;
- Нейротическая (неврогенная) формируется из-за снижения поступления нервных импульсов к внутреннему органу. Состояние формируется из-за постепенных кровоизлияний, присутствия внутримозговых опухолей, атрофии зрительного или тройничного нерва. Возникает при хронической интоксикации, воздействии физических факторов, лучевой терапии, длительном лечении нестероидными противовоспалительными препаратами;
- Дисгормональная – возникает на фоне эндокринного дисбаланса со стороны яичников, семенников, щитовидной железы, молочных желез.
Морфологические виды атрофии мозга:
- Гладкая – поверхность мозга сглаживается;
- Бугристая – неравномерное распределение участков некроза формирует особую структуру;
- Смешанная.
Классификация по распространенности повреждения:
- Очаговая – прослеживаются лишь отдельные участки атрофического повреждения мозговой коры;
- Диффузная – распространяется по всей поверхности паренхимы;
- Частичная – некроз ограниченной части мозга;
- Полная – атрофические изменения белого и серого вещества, дегенерация тройничного и зрительного нерва.
Характер морфологических изменений мозга выявляет магнитно-резонансное сканирование. Проводить сканирование следует после появления первых клинических симптомов.
Формы мультисистемной атрофии
Опасность множественных поражений мозговых структур определяется комплексом патологических повреждений со стороны полушарий, подкорковых образований, мозжечка, спинномозгового ствола, белого вещества. Сопутствующие изменения зрительного нерва приводит к слепоте, тройничного нерва – нарушению иннервации лица.
Формы мультисистемной атрофии:
- Оливопонтоцеребеллярная – повреждения мозжечка с нарушением подвижности;
- Стриатонигральная дегенерация – мышечный тремор с проявления Паркинсонизма;
- Синдром Шая-Дрейджера – вегето-сосудистая дистония, снижение артериального давления;
- Амиотрофия Кугельберга-Веландера – атрофия мозга с гипотрофией мышц, гиперплазией соединительнотканных волокон.
Симптоматика определяется преимущественной формой поражения.
Основные стадии атрофических мозговых изменений
Заболевание имеет пять степеней течения. По клиническим симптомам удается верифицировать нозологии, начиная с второй-третьей стадии.
Степени кортикальной атрофии:
- Клинически симптомы отсутствуют, но патология быстро прогрессирует;
- 2 степень – характеризуется снижением коммуникабельности, отсутствием адекватной реакции на критические замечания, увеличивается число конфликтов с окружающими людьми;
- Отсутствие контроля поведения, беспричинный гнев;
- Потеря адекватного восприятия ситуации;
- Исключение психоэмоцинальной составляющей поведенческих реакций.
Выявления любого симптома требует дополнительного изучения структуры мозга.
Принципы диагностики атрофии
Первоначальный этап предполагает сбор анамнеза, осмотр, физикальное обследование. Второй этап – клинико-инструментальные методы (УЗИ, КТ, МРТ головного мозга, сцинтиграфия, ПЭТ/КТ). Повреждение зрительного нерва подтверждается офтальмоскопией, тонометрией, контрастной КТ или МРТ-ангиографией.
Лучшим способом выявления патологии мягких тканей головного мозга является МРТ. Процедуру нужно выполнять несколько раз (с разницей через месяц), чтобы выявить атрофию разной глубины, распространенности.
Магнитно-резонасное обследование выявляет самые мелкие локальные очаги, помогает правильно установить степень прогрессирования болезни.
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
Расстройства работы центральной нервной системы, цереброваскулярного, дегенеративного профилей относятся к факторам риска ранней смерти. В большинстве своем это летальные нарушения, которые быстро уносят жизнь пациента или, как минимум, делают его глубоким инвалидом. Вариантом может быть множество.
Атрофия головного мозга — это хроническое, сравнительно быстро прогрессирующее состояние, при котором объем тканей органа неуклонно сокращается, нейроны гибнут, их становится все меньше.
Эффективное лечение заключается только в замедлении развития процесса. Полного избавления добиться можно далеко не всегда, даже если устранить первичную причину. Ту, которая спровоцировала начало расстройства.
Прогнозы зависят от качества проводимой коррекции, этиологии процесса, момента старта лечения. В целом, говорить можно об условно плачевных перспективах.
Механизмы развития
Становление процесса довольно сложное. Моментов несколько. Если говорить обобщенно, стоит назвать следующие пути:
Врожденные генетические аномалии
Путь наследования точно не известен. Однако протекают подобные нарушения наиболее тяжело и замедлить их сложно. Прогрессирование крайне быстрое/Примером выступает синдром Пика.
Первичные формы атрофирования мозга не поддаются качественной коррекции. Остается бороться только с симптоматикой.
Приобретенные патологические процессы

Органические изменения. Более широкий пласт возможных проблем. К ним относят нарушения со стороны сердечно-сосудистой системы, рост внутричерепного давления на фоне нарушения оттока ликвора (цереброспинальной жидкости).

Сюда же включают и расстройства работы головного мозга после перенесенных травм. Влияние заболеваний на вероятность развития атрофии огромна. Но сказать точно, каковы риски, не сможет ни один врач.
Влияние негативных факторов извне
Будь то ионизирующее излучение, воздействие на организм ядовитых, отравляющих компонентов, потребление большого количества солей тяжелых металлов. С подобными же проблемами люди могут встречаться при работе на вредных производствах химической промышленности, текстильных фабриках и пр.
Подобные формы патологического процесса сложны в плане лечения, поскольку фактор-провокатор стремительно разрушает нейроны. Восстановлению они не подлежат. Врачам остается замедлять расстройства, а также реабилитировать пациента.
Независимо от конкретного патогенетического момента, заболевание развивается по одной и той же схеме: формируется некроз (отмирание) нервных волокон, целыми скоплениями — это и есть атрофические изменения головного мозга.
Насколько быстрый — зависит от конкретного клинического случая. Начинается неврологический дефицит, объем мозга уменьшается. В конечном итоге, если ничего не предпринять, пациент впадает в вегетативное состояние и погибает.

Во всех ситуациях дееспособность постепенно угасает, личность деградирует, что становится фактором беспомощности, инвалидности. Такой человек нуждается в постоянном уходе.
Классификация
Подразделение патологического процесса проводится по нескольким критериям. Основной и самый общий — это вид расстройства.
Первичная форма
Развивается на фоне генетических аномалий, дефектов. Встречается сравнительно редко, однако представляет огромные сложности с точки зрения терапии.
Восстановление невозможно в принципе, остается только снижать интенсивность симптоматики. При этом прогноз всегда неблагоприятен, больной погружается в состояние глубокой инвалидности в считанные годы, затем погибает.
Спусковым механизмом начала церебральной атрофии выступают травмы, перенесенные инфекции, прочие негативные факторы.
Вторичная форма
Наблюдается намного чаще. Интенсивность симптоматики, путь и характер течения, прочие моменты зависят от конкретной причины.
В некоторых случаях можно вполне успешно стабилизировать развитие патологического процесса, долгие годы поддерживая пациента в нормальном состоянии.
Степени нарушения
Второй способ классификации дробный, основан на степени вовлечения структур головного мозга в нарушение.
- Кортикальная атрофия. Характеризуется локальными изменениями нервных тканей. Как правило, возникает атрофия коры головного мозга, и наиболее часто на уровне лобных долей.

Человек быстро впадает в неадекватность, утрачивает способность к эмоциональной, психической саморегуляции и становится бременем для родственников.

Стадии развития
Подразделение возможно и по этапам развития расстройства. Тогда говорят о стадировании нарушения. Всего называют три фазы становления проблемы:
- Первая. Сопровождается минимальными атрофическими изменениями. Пациент пока ничего не подозревает. Однако уже присутствуют расстройства неврологической сферы. Первые признаки включают: снижение качества, продуктивности мышления, нарушение памяти, поведения. Больной все еще способен себя осознавать, контролировать собственное поведение.
- Вторая стадия. Сопровождается куда более выраженными отклонениями. Они становятся заметны на первый же взгляд. Типичны проблемы с мышлением, речью. Развивается забывчивость.
Парадоксальным является факт сохранения эмоционального компонента. Если человек чем либо расстроен, он быстро забудет об этом, но негативный аффект останется. Постепенно нарушается поведение. Больной становится не вполне адекватным, характерны чудаковатые выходки.
- Третья стадия определяется тотальной деградацией личности. Утрачиваются функции высшей нервной деятельности. Больной уже не способен ни мыслить, ни действовать. Зависим от людей, которые за ним ухаживают.
Не говорит, слабо реагирует на все внешние стимулы. Не выказывает эмоции. Выхода с этого состояния уже не может быть. В течение нескольких лет человек еще продолжает так функционировать. Но чаще всего погибает быстрее, от застойных явлений в организме и осложнений.
Классификации используются специалистами в разных вариациях. Основная задача — наиболее точно описать патологический процесс.
От понимания сути явления зависит терапия, ее качество и вероятность эффективной помощи.
Симптомы
Клиническая картина определяется локализацией расстройства. Если взять обобщенный комплекс проявлений, можно назвать две основных группы:
- Нарушения высшей нервной деятельности.
- Проблемы с поведением и саморегуляцией.
Под первым имеется в виду нарастание дефицитарных явлений.
При поражении лобных долей возникают такие признаки:
- Слабость скелетной мускулатуры. Снижение тонуса. Вплоть до невозможности нормально передвигаться.
- Сильные головокружение. Проблемы с координацией движений. Человек нередко вынужден ограничиваться физическую активность, чтобы не провоцировать усиления нарушений.
- Эпилептические припадки с выраженными тонико-клоническими судорогами. Напряжением и болезненными сокращениями мышц. Повторение эпизодов возможно не один раз.
- Поведенческие нарушения (см. ниже).
Вовлечение в патологический процесс височных долей чревато развитием следующей симптоматики:
- Расстройства речи. Афазия по типу невозможности изъясняться. Лексический строй становится бедным. Как и словарный запас. Человек утрачивает все навыки вербальной коммуникации.
- Проблемы со слухом. Вплоть до полной потери этого чувства.
- Галлюцинации. По типу голосов в голове. Неясных звуковых обрывков.
- Эпилептические припадки. Такие же, как при поражении лобных долей.
Деструкция и раздражение теменной области сопровождается тяжелой клиникой:
- Падает чувствительность тканей.
- Человек не способен распознавать предметы с закрытыми глазами.
- В сложных ситуациях возникает отрицание собственных частей тела. Пациент утверждает, что у него нет руки, ноги, органов.
- Возможна потеря обоняния или его существенное ослабление.
Атрофические изменения в головном мозге на уровне затылочных долей сопровождаются визуальными симптомами:
- Падение остроты зрения.
- Простейшие галлюцинации в виде искр, звездочек.
- Возможна полная слепота на один или сразу оба глаза.
Эти проявления нарастают постепенно, усиливаются без медицинской коррекции в считанные месяцы.
Атрофия мозжечка сопровождается головокружением, нарушением координации невозможностью ориентации в пространстве.

Помимо описанных проявлений, нарастает личностная деградация. Она дает знать о себе тремя признаками:
- Падает интеллект. Продуктивность мышления оказывается недостаточной. Пациент находится в состоянии постепенного угасания когнитивных функций. Страдает также и память. Эти момент хорошо видны при прохождении специфических тестов. Даже самых простых.
- Нарушается поведение. Акцентуируются наиболее негативные черты личности. Агрессивность, раздражительность, плаксивость и склонность к скандалам, подозрительность плоть до паранойи. С таким человеком невозможно нормально взаимодействовать.
- Наконец, страдает и эмоциональный компонент. Если на ранних стадиях атрофии коры головного мозга, и прочих структур больной возбужден, находится в состоянии депрессии, проявляет яркий аффект, по мере прогрессирования нарушения все с точностью до наоборот. Появляется апатичность, безразличие. Волевые отклонения как при шизофрении на поздних стадиях. Аутизация нарастает постепенно.
Симптоматика атрофии головного мозга тяжелая. Если вовремя ничего не предпринять, шансов на спонтанный регресс нет. Станет только хуже. Необходимо систематическое применение препаратов.
Причины
Перечень возможных факторов и виновников расстройства широкий. Если назвать наиболее распространенные:
- Влияние ионизирующего излучения. Было бы ошибкой считать, что с радиацией встречаются только работники АЭС или подводники. Во многих регионах проживания, особенно в странах бывшего Союза, концентрация существенно повышена. Что сказывается на здоровье не самым очевидным образом.
- Воздействие на организм ядовитых веществ, химикатов. Вплоть до пестицидов, средств для увеличения урожайности, прочих компонентов.
- Генетические аномалии. Дефекты биоматериала могут провоцировать расстройства работы центральной нервной системы у детей. Это частая причина. Не всегда церебральная атрофия проявляется сразу, нередко для начала требуется спусковой механизм, триггер.
- Перенесенные травмы головного мозга. По типу ушибов, сотрясений и более опасных состояний.

- Нейроинфекции. Менингит, энцефалит в качестве основных.
- Повышенная концентрация цереброспинальной жидкости, гидроцефалия и, соответственно, рост внутричерепного давления.

- Некоторые заболевания, связанные с нарушением нормального кровообращения в головном мозге (атеросклероз, тромбоз, гипоплазия артерий, артериальная гипертензия, вертебро-базилярная недостаточность и прочие).



Диагностика
Обследование пациентов с предполагаемой атрофией — прерогатива врача невролога.
- Устный опрос. На предмет жалоб, их давности и характера. Клиническая картина дает много информации о вероятном патологическом процессе. Можно привлечь к разговору родственников человека.
- Сбор анамнеза. Устанавливаются факты влияния радиации, химикатов, важно выявить диагнозы, семейную историю болезней, прочие моменты, которые могли бы указать на происхождение нарушения.
- Электроэнцефалография. Используется для выявления активности головного мозга. При развитии атрофических изменений интенсивность сигналов падает. Пропорционально степени дегенерации нервных тканей.
- МРТ головного мозга. Имеет смысл провести это исследование в первую же очередь. Выявляются явные участки разрушения тканей. Также методика позволяет оценить характер питания структур, обнаружить предполагаемую причину процесса.
- Проверка рефлексов.
Показано полное психиатрическое обследование под контролем специалиста.
Какие мероприятия требуются в этой сфере:
- Беседа. Уже на основе логики высказываний, построения речи можно говорить о тех или иных нарушениях.
- Обязательно проводятся когнитивные тесты, исследования интеллектуальных способностей. Используются простые опросники, позволяющие быстро установить проблему.
- Необходимо проведение и тестов, обеспечивающих контроль эмоционально-волевой сферы.
Список по потребности может быть расширен. Вопрос диагностики решает специалист. Как минимум невролог. Зачастую нужно участие психиатра.
Лечение
Надежной терапии практически нет. Необходимо как можно быстрее устранить основной фактор, который провоцирует атрофические процессы. Будь то цереброваскулярная недостаточность, последствия травм и иные.
Сделать это крайне непросто, а в ряде случаев вобще невозможно. Не факт, что расстройство после регресса поспособствует прекращению дегенерации. Вероятно, оно стало спусковым механизмом, затем же атрофия перешла в активную фазу и существует самостоятельно.
Основу терапии составляет симптоматическая коррекция. Задача специалистов — снизить скорость развития нарушения. Насколько это возможно сгладить дефицит. При должном подходе удается добиться хороших результатов.
Применяются препараты нескольких типов:
- Ноотропы. Для ускорения обменных процессов в головном мозге. Пирацетам, Глицин, Фенибут.
- Цереброваскулярные средства. Нормализуют кровообращение. Тиоцетам, Актовегин и аналогичные.
- Витаминно-минеральные комплексы. В обязательном порядке.
- По необходимости назначают мочегонные, чтобы убрать излишки ликвора и снизить внутричерепное давление. Гипотиазид, Фуросемид. Для длительного приема — Верошпирон.
- При гипертензии назначают ингибиторы АПФ, блокаторы кальциевых каналов и прочие. Чтобы скорректировать показатели АД.
- Статины. Если присутствует атеросклероз. Аторис, Аторвастатин и аналогичные.
- Антидепрессанты, седативные средства при развитии психических нарушений.
Методы и конкретные наименования препаратов подбирает специалист.
Прогноз
В основном неблагоприятный. Полного излечения не удается добиться практически никогда. Пациенты рано или поздно впадают в вегетативное состояние.
В наиболее позитивных случаях врачи в силах существенно замедлить расстройство или полностью его остановить. Но это скорее исключение.
Последствия
Основные последствия — тяжелый неврологический дефицит, потеря адекватности, способности мыслить, двигаться, инвалидность, полная деградация личности. В конечном итоге — летальный исход.
Профилактика
Как таковых эффективных мер превенции на данный момент не существует.
Единственное, что стоит знать пациентам — после выявления любой патологии центральной нервной системы и сосудов необходимо как можно быстрее начинать лечение. Таким образом удастся сохранить больше нейронов.
Атрофия мозга — опасное хроническое и практически необратимое состояние. В отсутствии медицинской коррекции неминуемо наступит инвалидность.
Эффективность терапии также зависит от конкретного клинического случая. Прогнозы всегда туманны, при оценке нужно исходить из ситуации.
Читайте также:

