Аутоиммунный тиреоидит при туберкулезе
Обновлено: 19.04.2024
Категории МКБ: Другой хронический тиреоидит (E06.5), Медикаментозный тиреоидит (E06.4), Острый тиреоидит (E06.0), Подострый тиреоидит (E06.1), Тиреоидит неуточненный (E06.9), Хронический тиреоидит с преходящим тиреотоксикозом (E06.2)
Общая информация
Краткое описание
Российская ассоциация эндокринологов
Острые и хронические тиреоидиты (исключая аутоиммунный тиреоидит)
Возрастная группа: Взрослые
Год утверждения: 2020
Тиреоидиты – это группа заболеваний щитовидной железы (ЩЖ), различных по этиологии, патогенезу, клиническим проявлениям [1].
В связи с тем, что эта группа заболеваний чрезвычайно гетерогенна, для удобства прочтения авторский коллектив вынужден был внести незначительные изменения в структуру клинических рекомендаций, представив вначале классификацию, а затем описав каждую нозологическую форму в отдельности.
Аутоиммунный тиреоидит (АИТ) в настоящих клинических рекомендациях не рассматривается. Безболевой (молчащий), а также послеродовый тиреоидит как варианты аутоиммунного тиреоидита в настоящих клинических рекомендациях не описаны. [2]
Острый тиреоидит (ОТ, острый гнойный тиреоидит, бактериальный тиреоидит, острый струмит) – острое воспаление ЩЖ, вызванное бактериальной инфекцией.
Острый негнойный тиреоидит – воспалительное заболевание ЩЖ в результате лучевого воздействия (радиойодтерапии), травмы или кровоизлияния в ЩЖ.
Подострый тиреоидит (ПТ; синонимы: гранулематозный тиреоидит, тиреоидит Де Кервена, вирусный тиреоидит, гигантоклеточный тиреоидит) – это заболевание ЩЖ воспалительного характера, предположительно вирусной этиологии, длящееся от одной недели до нескольких месяцев, в разгар заболевания чаще всего проявляющееся выраженной болезненностью в области ЩЖ и лихорадкой, иногда с присоединением симптомов тиреотоксикоза; имеющее склонность к рецидивированию [5, 8, 41].
Амиодарон-индуцированные тиреоидиты – группа заболеваний, сопровождающаяся дисфункцией ЩЖ, возникших в результате применения амиодарона** [18].
Цитокининдуцированные тиреоидиты – заболевания ЩЖ, чаще всего, деструктивного характера, возникающие в результате использования препаратов на основе цитокинов.
Тиреоидиты в результате применения средств, содержащих литий - группа заболеваний, сопровождающихся дисфункцией ЩЖ, возникших в результате применения препаратов лития [85, 86].
Тиреоидит Риделя (ТР) — редкое заболевание, характеризующееся обширным фиброзом, часто поражающим, помимо ЩЖ, окружающие структуры [102].
Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
Е06 Тиреоидит (исключен Е06.3 Аутоиммунный тиреоидит)
Е06.0 Острый тиреоидит;
Е06.1 Подострый тиреоидит;
E06.2 Хронический тиреоидит с преходящим тиреотоксикозом;
Е06.4 Медикаментозный тиреоидит;
Е06.5 Другой хронический тиреоидит;
Е06.9 Тиреоидит неуточненный.
Классификация
Классификация заболевания или состояния (группы заболеваний или состояний)
Существует несколько вариантов классификации тиреоидитов.
а) Аутоиммунные: - Тиреоидит Хашимото [11]; - Болезнь Грейвса [12]; - Эутиреоз при наличии антител (АТ) [13]; - Атрофический тиреоидит (первичная микседема) [14];
2) Тиреоидиты, вызванные применением некоторых антибактериальных препаратов (Миноциклин, Рифампицин**) [20]
3) Моноклональные антитела, ингибирующие контрольные точки иммунного ответа, также известные как чекпойнт ингибиторы (checkpoint inhibitor): блокирующие цитотоксический Т-лимфоцит-ассоциированный антиген 4 (CTLA-4) – Ипилимумаб**; блокирующие белок запрограммированной клеточной гибели-1 (PD-1) - Пембролизумаб**, Ниволумаб**; блокирующие лиганд рецептора запрограммированной клеточной гибели (PD-L1) Атезолизумаб**, Дурвалумаб**, Авелумаб**[23].
3. Специфические и неспецифические тиреоидиты. К специфическим относятся тиреоидиты, возникающие при туберкулезе, амилоидозе, саркоидозе, однако данные состояния с нашей точки зрения целесообразно осветить в клинических рекомендациях, посвященных соответствующим заболеваниям.
Этиология и патогенез
Острый тиреоидит. У взрослых заболевание преимущественно вызвано Staphylococcus aureus, Streptococcus hemolytica, Streptococcus pneumoniae или анаэробными стрептококками, которые встречаются более чем у 80% случаев [26]. У детей α- и β-гемолитический стрептококки и разнообразные анаэробы обнаруживаются приблизительно в 70% случаев, тогда как смешанные болезнетворные микроорганизмы выявляются у 50% больных и более [27]. Среди других возбудителей острого тиреоидита описаны Salmonella branden-berg, Salmonella enteritidis, Actinomyces naeslundii, Actinobacillus actinimycetemcomi-tans, Brucella melitensis, Clostridium septicum, Eikenella corrodens, Enterobac-ter spp., Escherichia coli, Haemophilus influenzae, Klebsiella spp., Pseudomonas aeru-ginosa, Serratia marcescens, Acinetobacter baumanii и Staphylococcus non-aureus, также в литературе описаны случаи грибкового, туберкулёзного, паразитарного и сифилитического поражения ЩЖ.
Прослеживается отчетливая связь появления ОТ c перенесенным острым инфекционным заболеванием ЛОР-органов (тонзилиты, синуситы, отиты) и пневмониями, преимущественно у пациентов с ослабленной иммунной системой (пациенты с ВИЧ, лимфомой Ходжкина, после аутотрансплантации органов, после химиотерапии, злоупотребляющие алкоголем и др.) [28, 29, 30]. Инфицирование происходит гематогенным или лимфогенным путём, либо в результате прямого попадания инфекции в щитовидную железу при травме и ранении, а также в результате инвазивных медицинских манипуляций (пункционная биопсия, склеротерапия этанолом, лазерная фотокоагуляция, радиочастотная термоаблация). Преимущественно поражается одна доля ЩЖ. Воспалительный процесс в ЩЖ проходит все стадии: альтерации, экссудации, пролиферации.
Подострый тиреоидит. Обычно ПТ развивается после перенесенной вирусной инфекции, чаще всего, вирусной инфекции верхних дыхательных путей. [8]. В пользу вирусной этиологии свидетельствуют длительный продромальный период, эпидемический характер заболеваемости, сезонное (зимой и осенью) увеличение случаев заболеваемости. Предполагаемые возбудители: вирус эпидемического паротита, вирус Коксаки, аденовирусы, ЕСНО-вирусы, вирусы гриппа, в том числе H1N1, вирус Эпштейна–Барр. Вирус эпидемического паротита культивируется непосредственно из ткани ЩЖ, вызванной подострым тиреоидитом, по-видимому, являясь особым этиологическим фактором. Кроме того, ПТ был ассоциирован с другими вирусными состояниями, такими как инфекционный мононуклеоз, ВИЧ и др. [113, 114, 115, 116, 117]
Существует генетическая предрасположенность к ПТ, так как заболеваемость выше у лиц с HLA-BW35 [8]. В одной из работ риск развития рецидива ПТ был HLA-зависимым, а определяющим фактором было совместное присутствие HLA-B * 18: 01 и -B * 35. Авторы полагают, что у таких пациентов необходим режим лечения с применением высоких доз глюкокортикостероидов и медленное их снижение. [42] В другом исследовании с участием 60 пациентов с ПТ и 1023 здоровых лиц из группы контроля в дополнение к ранее описанной связи ПТ с HLA-B * 35, генетическая восприимчивость к ПТ была связана с наличием HLA-B * 18: 01, DRB1 * 01 и C * 04: 01, аллели HLA-B * 18: 01 и DRB1 * 01 были независимыми факторами риска ПТ [118]. Проникая внутрь клетки, вирус вызывает образование атипичных белков, на которые организм реагирует воспалительной реакцией. Воспалительный процесс в ЩЖ приводит к деструкции фолликулярных клеток и фолликулов, потере фолликулами коллоида. Отмечается инвазия ЩЖ полинуклеарными лейкоцитами, лимфоцитами, образуются гранулемы, которые содержат гигантские многоядерные клетки. Наряду с деструктивными изменениями наблюдается пролиферация тиреоидных клеток и образование новых фолликулов. Все содержимое поврежденного фолликула железы попадает в кровеносное русло (тиреотоксикоз без гиперфункции ЩЖ). [6, 119]
Амиодарон-индуцированные тиреоидиты. Амиодарон** — антиаритмический препарат III класса, применяемый для купирования угрожающих жизни суправентрикулярных и желудочковых аритмий, с высоким содержанием йода: 1 таблетка (200 мг) препарата содержит 74 мг йода, при метаболизме которого высвобождается около 7 мг йода в сутки, что во много раз превышает суточную потребность в элементе. Амиодарон** и его метаболит дизэтиламиодарон обладают способностью активно накапливаться некоторыми тканями организма (жировой тканью, печенью, лёгкими, в меньшей степени скелетной мускулатурой, почками, сердцем, мозгом), а период его полужизни составляет 22–100 дней. Таким образом, амиодарон** и йодированные продукты его метаболизма могут сохраняться в организме долгое время после отмены препарата. У большинства пациентов, принимающих амиодарон**, отмечаются незначительные изменения уровня гормонов щитовидной железы, объясняемые его влиянием на их синтез, транспортировку и высвобождение. Среди основных механизмов влияния амиодарона** на ЩЖ и тиреоидный статус можно отметить следующие:
Большие дозы йода, высвобождаемые в ходе метаболизма амиодарона** угнетают синтез тиреоидных гормонов (эффект Вольфа–Чайкова) и их высвобождение. Острый эффект Вольфа–Чайкова длиться несколько дней, после чего наступает т.н. ускользание – синтез и высвобождение тиреоидных гормонов возвращается к прежнему уровню.
Подавляя активность 5’ дейодиназы I типа в периферических тканях, особенно в печени, амиодарон** уменьшает конверсию Т4 в Т3, вызывает уменьшение сывороточного уровня Т3 и повышение реверсивного Т3, что часто сочетается с повышением уровня общего Т4 и свободного Т4 в связи с уменьшением клиренса последних. Подавляя активность 5’ дейодиназы II типа, амиодарон** приводит к уменьшению образования Т3 в гипофизе, и, таким образом, к небольшому повышению уровня ТТГ в сыворотке.
Амиодарон** снижает проникновение тиреоидных гормонов в клетки периферических тканей, а на клеточном уровне связываясь с их рецепторами может проявлять свойства как агониста, так и антагониста за счет структурного сходства.
Амиодарон** оказывает самостоятельный токсический эффект, усиливаемый содержанием йода в молекуле, при этом его активный метаболит дизэтиламиодарон обладает большей цитотоксичностью и его интратиреоидная концентрация выше самого препарата.
Амиодарон-индуцированный гипотиреоз
Амиодарон-индуцированный гипотиреоз вероятно является следствием исходно имеющегося дефекта, обуславливающего повышенную восприимчивость к ингибирующему воздействию йода на синтез гормонов и/или невозможность преодолеть эффект Вольфа–Чайкова. Гипотиреоз может разрешиться после прекращения терапии амиодароном** (как правило в течение 2-4 мес), или же персистировать. При этом длительно сохраняющийся после отмены амиодарона** гипотиреоз, почти всегда обусловлен формированием хронического аутоимунного тиреоидита. Обращает внимание, что четкая связь между суточной или кумулятивной дозой амиодарона** и риском развития амиодарон-индуцированного гипотиреоза отсутствует. Тот факт, что повышенный риск развития имеют женщины (у которых тиреоидит Хашимото встречается в 7 раз чаще) и пациенты, у которых до начала терапии определялись АТ-ТПО, также свидетельствует о существенном вкладе аутоимунного компонента в патогенез состояния. Данные большинства исследований говорят о том, что появление не выявлявшихся ранее антител к ЩЖ после назначения амиодарона** маловероятно, и в совокупности с отмечаемым на фоне терапии увеличением определенных субпопуляций лимфоцитов, свидетельствуют скорее о его способности обострять уже существовавший аутоиммунный процесс у восприимчивых пациентов [98, 139].
Определение типа амиодарон-индуцированного тиреотоксикоза лежит в основе лечебной тактики. Основные характеристики каждого типа рассмотрены в таблице 1.
Цитокининдуцированные тиреоидиты. Нередко для лечения онкологических (карциноидные опухоли и др.), вирусных (гепатит В и С и др.) и аутоиммунных заболеваний (рассеянный склероз и др.) используются препараты из группы цитокинов, которые модулируют иммунный ответ.
Цитокины представляют собой небольшие растворимые белки, секретируемые клетками иммунной системы и другими клетками, являются частью межклеточной системы связи, отвечающей за иммунный ответ. Эти белки, связывая специфические клеточные рецепторы, либо индуцируют, либо ингибируют регулируемые ими гены. Во время вирусной инфекции различные цитокины играют роль как в вирусном клиренсе, так и в повреждении тканей. [73]
При наличии вируса гепатита С в организме вирион может инфицировать фолликулярные клетки у иммунокомпетентных пациентов, что, вероятно, является потенциальным механизмом развития дисфункции. [74]
Однако, если вирион не инфицирует клетки ЩЖ, вирусные белки, выделяемые из вирионов, также могут приводить к значимым физиологическим последствиям. Например, было показано, что белки Е2 могут индуцировать апоптоз [75, 76] и активировать провоспалительный цитокин интерлейкин 8. [77]
Тиреоидиты, возникшие в результате применения средств, содержащих литий. Пациенты, принимающие препараты лития для лечения биполярного расстройства также имеют повышенный риск развития дисфункции ЩЖ: диффузного и узлового зоба, а по некоторым данным и дисфункции ЩЖ: гипотиреоза и реже тиреотоксикоза. [85, 86]
Развитие гипотиреоза объясняют несколькими механизмами: прямым ингибированием фермента, ответственного за регуляцию пролиферации тиреоцитов, нарушением захвата йода и высвобождения тиреоидных гормонов, а также снижением чувствительности рецепторов к ТТГ. Из-за выявленной способности лития угнетать функциональную активность тиреоцитов ранее его применение рассматривалось в качестве одной из возможных терапевтических мер при тиреотоксикозе. Таким образом, снижение функции ЩЖ на фоне его приёма можно считать закономерным. Развитие зоба объясняется скорее не влиянием повышения уровня ТТГ по обратной связи, а непосредственным влиянием на внутриклеточные механизмы пролиферации. Данный вывод следует из результатов исследования, подтвердившего большую частоту развития зоба на фоне терапии литием, а также отсутствие связи между структурными изменениями ЩЖ и уровнем тиреоидных гормонов. [87, 88]
Кроме того, отмечено, что литий может интенсифицировать развитие имеющего место тиреоидита, увеличивая титр циркулирующих АТ-ТПО. Вместе с тем доказательств способности лития индуцировать синтез АТ-ТПО de novo получено не было. Кроме того, не было выявлено связи между приёмом лития и уровнем АТ-рТТГ. [89, 90]
Отсутствие подтверждений связи между приёмом лития и уровнем АТ-рТТГ вместе с результатами гистологических исследований свидетельствуют скорее в пользу непосредственного цитотоксического воздействия лития, нежели об аутоиммунном механизме повреждений. Разрушение клеток с высвобождением тиреоидных гормонов рассматривается, как наиболее вероятная причина транзиторного тиреотоксикоза при приёме лития. Тем не менее, клинически они неотличимы. [22]
Тиреоидит Риделя. Этиология ТР неизвестна. Данное заболевание может быть очень редким вариантом хронического аутоиммунного тиреоидита Хашимото или как проявление системного фиброза, связанного с продукцией IgG4. Наличие антител к ткани ЩЖ, эозинофильная инфильтрация и положительный эффект лечения глюкокортикостероидами позволяют предположить аутоиммунный характер поражения. Антитела к тиреопероксидазе (АТ-ТПО) выявляются примерно у 90% пациентов с АИТ.
ТР может сочетаться с фиброзом орбит, первичным склерозирующим холангитом, фиброзом средостения и забрюшинного пространства, являться частью мультифокального идиопатического фиброзирующего расстройства [102, 103, 104].
Характерной особенностью ТР является замена ткани ЩЖ плотной фиброзной соединительной тканью. Фиброз может распространятся на соседние ткани: околощитовидные железы, мышцы шеи, гортанные нервы, кровеносные сосуды. Фиброзная ткань проникает в скелетные мышцы шеи, плотно спаивается с пищеводом и трахеей, вызывая их сужение. Заболевание имеет злокачественное течение. Агрессивный рост фиброзной ткани, продолжается и после удаления зоба, прогрессирует и после повторных операций, направленных на освобождение трахеи от стенозирующих разрастаний грубой фиброзной соединительной ткани [105].
Эпидемиология
Острый тиреоидит – редкое заболевание. В структуре всей патологии щитовидной железы распространённость составляет 0,1 – 0,7%. [3, 27] При этом у детей заболевание встречается в 92% случаев, остальные 8% - у взрослых, чаще всего, в возрасте 20 – 40 лет [31, 32]. У мужчин и женщин заболевание встречается с равной вероятностью.
ПТ является относительно редким заболеванием с частотой выявления 4,9 случаев на 100 000 населения в год, причём частота возникновения у женщин преобладает [8]. Хотя болезнь описана во всех возрастах, она редко встречается у детей [120, 121]. Чаще страдают лица среднего возраста, однако встречаются случаи заболеваемости и у пожилых [43, 44].
Доля ПТ в структуре заболеваний ЩЖ составляет 1–5%. Отмечается увеличение частоты заболеваемости в осенне-зимний период во время эпидемий вирусных заболеваний. [8, 45]
Степень риска нарушения функции ЩЖ зависит не от ежедневной или накопившейся дозы амиодарона**, а от йодного обеспечения в регионе проживания. У лиц, проживающих в областях с достаточным потреблением йода, чаще развивается амиодарон-индуцированный гипотиреоз, а в регионах с низким потреблением йода чаще отмечают тиреотоксикоз.
Распространённость гипотиреоза на фоне приёма амиодарона** колеблется от 6% (в странах с низким потреблением йода) до 13% (в странах без йододефицита). Чаще всего амиодарон-индуцированный гипотиреоз отмечают у женщин пожилого возраста. Риск развития гипотиреоза у женщин с повышенным содержанием антител к тиреоидной пероксидазе и/или антител к тиреоглобулину возрастает в 13 раз по сравнению с мужчинами.
Амиодарон-индуцированный тиреотоксикоз возникает у 0,9–10% пациентов, получающих терапию. Частота развития амиодарон-индуцированного тиреотоксикоза зависит от йодного обеспечения: заболевание преобладает в йододефицитных регионах. [18, 19, 54, 139]
Цитокининдуцированный тиреоидит. Проведение терапии интерфероном-α повышает риск формирования дисфункции ЩЖ: у 5–10% пациентов манифестируют тиреопатии (первичный гипотиреоз в исходе аутоиммунного тиреоидита, болезнь Грейвса и деструктивный тиреоидит). Чаще развивается гипотиреоз – 3,8%, реже тиреотоксикоз – 2,8%. Редко встречается эндокринная офтальмопатия. [78]
Нарушение функции ЩЖ чаще возникает у женщин, чем у мужчин – 13 и 3% соответственно. [79, 80]
Распространённость гипотиреоза, ассоциированного с приёмом лития варьирует в пределах от 6 до 52% по данным различных исследований. Недавний метаанализ, не выявив различий по развитию гипотиреоза между пациентами, получающими литий и теми, кто получает другие нормотимические средства, подтвердил, что первые имели значительно большую частоту развития литий-ассоциированного зоба (40% против 18%). [92, 93, 94]
Развитие тиреотоксикоза на фоне приёма лития является более редким явлением. В недавнем исследовании показано, что среди пациентов, направляемых в клинику по поводу тиреоидной патологии в течение 12 лет, только 1,4% (23 человека) имели ассоциированный с приёмом лития тиреотоксикоз, представленный преимущественно болезнью Грейвса (47,8%). Другими заболеваниями были многоузловой зоб, молчащий и подострый тиреоидит. [94]
ТР является редким заболеванием. Распространённость составляет 1,06 случаев на 100 000 населения, что соответствует около 0,06% тиреоидэктомий. Среди пациентов чаще заболевают женщины [105].
Также: Хронический аутоиммунный тиреоидит, аутоиммунный лимфоцитарный тиреоидит, тиреоидит Хашимото, лимфоаденоматозный зоб, лимфоматозная струма.
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Аутоиммунный тиреоидит - хроническое воспалительное заболевание щитовидной железы (ЩЖ) аутоиммунного генеза, при котором в результате хронически прогрессирующей лимфоидной инфильтрации происходит постепенная деструкция ткани ЩЖ, чаще всего приводящая к развитию первичного гипотиреоза Гипотиреоз - синдром недостаточности щитовидной железы, характеризующийся нервно-психическими расстройствами, отеками лица, конечностей и туловища, брадикардией
.
Заболевание впервые было описано японским хирургом Х.Хашимото в 1912 г. Развивается чаще у женщин после 40 лет. Не вызывает сомнения генетическая обусловленность заболевания, реализующаяся при воздействии факторов окружающей среды (длительный прием избыточного количества йода, ионизирующая радиация, влияние никотина, интерферона). Наследственный генез заболевания подтверждается фактом ассоциации его с определенными антигенами системы HLA, чаще с HLA DR3 и DR5.
Классификация
Аутоиммунный тиреоидит (АИТ) подразделяют на:
1. Гипертрофический АИТ (зоб Хашимото, классический вариант) - характерно увеличение объема щитовидной железы, гистологически в ткани ЩЖ выявляется массивная лимфоидная инфильтрация с формированием лимфоидных фолликулов, оксифильная трансформация тироцитов.
2. Атрофический АИТ - характерно уменьшение объема ЩЖ, в гистологической картине преобладают признаки фиброза .
Этиология и патогенез
Аутоиммунный тиреоидит (АИТ) развивается на фоне генетически детерминированного дефекта иммунного ответа, приводящего к Т-лимфоцитарной агрессии против собственных тироцитов, заканчивающейся их разрушением. Генетическая обусловленность развития подтверждается фактом ассоциации АИТ с определенными антигенами системы HLA, чаще с HLA DR3 и DR5.
В 50% случаев у родственников пациентов с АИТ обнаруживаются циркулирующие антитела к щитовидной железе. Кроме того, наблюдается сочетание АИТ у одного и того же пациента или в пределах одной семьи с другими аутоиммунными заболеваниями - СД 1 типа, витилиго Витилиго - идиопатическая дисхромия кожи, характеризующаяся появлением депигментированных пятен различных размеров и очертаний молочно-белого цвета с окружающей их зоной умеренной гиперпигментации
, пернициозной анемией, хроническим аутоиммунным гепатитом, ревматоидным артритом и др.
Гистологическая картина характеризуется лимфоцитарной и плазмоцитарной инфильтрацией, онкоцитарной трансформацией тироцитов (образование клеток Гюртле-Ашкенази), разрушением фолликулов и пролиферацией Пролиферация - увеличение числа клеток какой-либо ткани вследствие их размножения
фиброзной (соединительной) ткани, которая замещает нормальную структуру ЩЖ.
Эпидемиология
У женщин встречается в 4-6 раз чаще, чем у мужчин. Соотношение лиц в возрасте 40-60 лет, страдающих аутоиммунным тиреоидитом, между мужчинами и женщинами составляет 10-15:1.
Среди населения различных стран АИТ встречается в 0,1-1,2% случаев (у детей), у детей на 3 больных девочки приходится один мальчик. АИТ редко встречается у детей младше 4 лет, максимум заболеваемости приходится на середину пубертатного периода. У 10-25% практически здоровых лиц с эутиреозом Эутиреоз - нормальное функционирование щитовидной железы, отсутствие симптомов гипо- и гипертиреоза
могут быть обнаружены антитереоидные антитела. Заболеваемость выше у лиц с HLA DR3 и DR5.
Факторы и группы риска
Группы риска :
1. Женщины старше 40 лет, с наследственной предрасположенностью к заболеваниям щитовидной железы или при наличии таковых у ближайших родственников.
2. Лица с HLA DR3 и DR5. Атрофический вариант аутоиммунного тиреоидита ассоциирован с гаплотипом Гаплотип - совокупность аллелей на локусах одной хромосомы (различные формы одного и того же гена, расположенные в одинаковых участках), обычно наследуемых вместе
HLA DR3, а гипертрофический вариант с DR5 HLA-системы.
Фактор риска: длительный прием больших доз йода при спорадическом зобе.
Клиническая картина
Cимптомы, течение
Заболевание развивается постепенно - в течение нескольких недель, месяцев, иногда лет.
Клиническая картина зависит от стадии аутоиммунного процесса, степени поражения щитовидной железы.
Эутиреоидная фаза может продолжаться многие годы или десятилетия, или даже на протяжении всей жизни.
Далее по мере прогрессирования процесса, а именно - постепенной лимфоцитарной инфильтрации ЩЖ и деструкции ее фолликулярного эпителия, число клеток, продуцирующих тиреоидные гормоны, уменьшается. В этих условиях, для того чтобы обеспечить организм достаточным количеством тиреоидных гормонов, усиливается выработка ТТГ (тиреотропного гормона), который гиперстимулирует ЩЖ. За счет этой гиперстимуляции на протяжении неопределенного времени (иногда десятков лет) удается сохранять продукцию Т4 на нормальном уровне. Это фаза субклинического гипотиреоза, где нет явных клинических проявлений, но уровень ТТГ повышен при нормальных значениях Т4.
При дальнейшем разрушении ЩЖ число функционирующих тиреоцитов падает ниже критического уровня, концентрация Т4 в крови снижается и манифестирует гипотиреоз, проявляясь фазой явного гипотиреоза.
Довольно редко АИТ может манифестировать транзиторной тиреотоксической фазой (хаши-токсикоз). Причиной хаши-токсикоза может быть как деструкция ЩЖ, так и ее стимуляция за счет транзиторной выработки стимулирующих антител к рецептору ТТГ. В отличие от тиреотоксикоза при болезни Грейвса (диффузный токсический зоб), хаши-токсикоз в большинстве случаев не имеет выраженной клинической картины тиреотоксикоза и протекает как субклинический (сниженное ТТГ при нормальных значениях Т3 и Т4).
Главным объективным признаком заболевания является зоб (увеличение щитовидной железы). Таким образом основные жалобы больных связаны с увеличением объема ЩЖ:
- чувство затруднения при глотании;
- затруднение дыхания;
- нередко небольшая болезненность в области ЩЖ.
При гипертфроической форме ЩЖ визуально увеличена, при пальпации имеет плотную, неоднородную ("неровную") структуру, не спаяна с окружающими тканями, безболезненная. Иногда может расцениваться как узловой зоб или рак ЩЖ. Напряженность и небольшая болезненность ЩЖ могут отмечаться при быстром увеличении ее размеров.
При атрофической форме объем ЩЖ уменьшен, при пальпации также определяется неоднородность, умеренная плотность, с окружающими тканями ЩЖ не спаяна.
Диагностика
К диагностическим критериям аутоиммунного тиреоидита относят:
1. Повышение уровня циркулирующих антител к щитовидной железе (антитела к тиреопероксидазе (более информативно) и антитела к тиреоглобулину).
2. Обнаружение типичных ультразвуковых данных АИТ (диффузное снижение эхогенности ткани ЩЖ и увеличение ее объема при гипертрофической форме, при атрофической форме - уменьшение объема ЩЖ, как правило меньше 3 мл, с гипоэхогенностью).
3. Первичный гипотиреоз (манифестный или субклинический).
При отсутствии хотя бы одного из перечисленных критериев, диагноз АИТ носит вероятностный характер.
Пункционная биопсия ЩЖ для подтверждения диагноза АИТ не показана. Ее проводят для дифференциальной диагностики с узловым зобом.
После установления диагноза, дальнейшее исследование динамики уровня циркулирующих антител к ЩЖ с целью оценки развития и прогрессирования АИТ, не имеет диагностического и прогностического значения.
У женщин, планирующих беременность, при выявлении антител к ткани ЩЖ и/или при ультразвуковых признаках АИТ, необходимо исследовать функцию ЩЖ (определение уровня ТТГ и Т4 в сыворотке крови) перед наступлением зачатия, а также в каждом триместре беременности.
Лабораторная диагностика
1. Общий анализ крови: нормо- или гипохромная анемия.
2. Биохимический анализ крови: изменения характерные для гипотиреоза (повышение уровня общего холестерина, триглицеридов, умеренное увеличение креатинина, аспартат-трансаминазы).
3. Гормональное исследование: возможны различные варианты нарушения функции ЩЖ:
- повышение уровня ТТГ, содержание Т4 в пределах нормы (субклинический гипотиреоз);
- повышение уровня ТТГ, снижение Т4 (манифестный гипотиреоз);
- снижение уровня ТТГ, концентрация Т4 в пределах нормы (субклинический тиреотоксикоз).
Без гормональных изменений функции ЩЖ диагноз АИТ не правомочен.
4. Выявление антител к ткани ЩЖ: как правило, отмечается повышение уровня антител к тиреопероксидазе (ТПО) или тиреоглобулину (ТГ). Одновременный подъем титра антител к ТПО и ТГ указывает на наличие или высокий риск аутоиммунной патологии.
Дифференциальный диагноз
Дифференциально-диагностический поиск при аутоиммунном тиреоидите необходимо проводить в зависимости от функционального состояния ЩЖ и характеристики зоба.
Гипертиреоидную фазу (хаши-токсикоз) следует дифференцировать с диффузным токсическим зобом.
В пользу аутоиммунного тиреоидита свидетельствуют:
- наличие аутоиммунного заболевания (в частности АИТ) у близких родственников;
- субклинический гипертиреоз;
- умеренная выраженность клинических симптомов;
- непродолжительный период тиреотоксикоза (менее полугода);
- отсутствие повышения титра антител к рецептору ТТГ;
- характерная УЗИ-картина;
- быстрое достижение эутиреоза при назначении незначительных доз тиреостатиков.
Эутиреоидную фазу следует дифференцировать с диффузным нетоксическим (эндемическим) зобом (особенно в районах с йоддефицитной недостаточностью).
Псевдоузловая форма аутоиммунного тиреоидита дифференцируется с узловым зобом, раком щитовидной железы. Пункционная биопсия в данном случае является информативной. Типичным морфологическим признаком для АИТ является локальная или распространенная инфильтрация лимфоцитами ткани ЩЖ (очаги поражения состоят из лимфоцитов, плазматических клеток и макрофагов, наблюдается пенетрация лимфоцитов в цитоплазму ацинарных клеток, что не характерно для нормальной структуры ЩЖ), а также наличие больших оксифильных клеток Гюртле-Ашкенази.
Осложнения
Лечение
Цели лечения:
1. Компенсация функции щитовидной железы (поддержание концентрации ТТГ в пределах 0,5 - 1,5 мМЕ/л).
2. Коррекция нарушений, связанных с увеличением объема щитовидной железы (при наличии).
В настоящее время признано неэффективным и нецелесообразным использование левотироксина натрия при отсутствии нарушений функционального состояния ЩЖ, а также глюкокортикоидов, иммунодепрессантов, плазмофереза/гемосорбции , лазерной терапии с целью коррекции антитиреоидных антител.
Доза левотироксина натрия, требующаяся для заместительной терапии при гипотиреозе на фоне АИТ, составляет в среднем 1,6 мкг/кг массы тела в сутки или 100-150 мкг/сут. Традиционно при подборе индивидуальной терапии L-тироксин назначают, начиная с относительно малых доз (12,5-25 мкг/сут.), постепенно повышая их до достижения эутиреоидного состояния.
Левотироксин натрий внутрь утром натощак, за 30 мин. до завтрака, 12.5-50 мкг/сут., с последующим повышением дозы на 25-50 мкг/сут. до 100-150 мкг/сут. - пожизненно (под контролем уровня ТТГ).
Спустя год делается попытка отмены препарата, чтобы исключить транзиторный характер нарушений функции ЩЖ.
Эффективность терапии оценивают по уровню ТТГ: при назначении полной заместительной дозировки - через 2-3 месяца, затем 1 раз в 6 месяцев, в дальнейшем - 1 раз в год.
Согласно клиническим рекомендациям Российской ассоциации эндокринологов, физиологические дозы йода (около 200 мкг/сут.) не оказывают отрицательного влияния на функцию ЩЖ при уже существующем гипотиреозе, вызванном АИТ. При назначении препаратов, содержащих йод, следует помнить о возможном повышении потребности в тиреоидных гормонах.
В гипертиреоидной фазе АИТ не следует назначать тиреостатики, лучше обойтись симптоматической терапией (ß-адреноблокаторы): пропронолол внутрь 20-40 мг 3-4 раза в день, до ликвидации клинических симптомов.
Оперативное лечение показано при значительном увеличении ЩЖ с признаками компрессии окружающих органов и тканей, а также при быстром росте размеров ЩЖ на фоне длительно существующего умеренного увеличения ЩЖ.
Прогноз
Естественным течением аутоиммунного тиреоидита является развитие стойкого гипотиреоза, с назначением пожизненной заместительной гормонотерапии левотироксином натрия.
Вероятность развития гипотиреоза у женщины с повышенным уровнем АТ-ТПО и нормальным уровнем ТТГ составляет около 2% в год, вероятность развития явного гипотиреоза у женщины с субклиническим гипотиреозом (ТТГ повышена, Т4 в норме) и повышенном уровне АТ-ТПО составляет 4,5% в год.
У женщин-носительниц АТ-ТПО без нарушения функции ЩЖ, при наступлении беременности повышается риск развития гипотиреоза и так называемой гестационной гипотироксинемии. В связи с этим у таких женщин необходим контроль функции ЩЖ на ранних сроках беременности, а при необходимости и на более поздних сроках.
Аутоиммунный тиреоидит – органо – специфическое аутоиммунное заболевание, являющееся основной причиной первичного гипотиреоза. Самостоятельного клинического значения при отсутствии нарушения функции щитовидной железы не имеет [1].
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| Е 06.3 | Аутоиммунный тиреоидит |
Дата разработки/пересмотра протокола: 2017 год.
Сокращения, используемые в протоколе:
| АИТ | – | аутоиммунный тиреоидит |
| св. Т4 | – | свободный тироксин |
| свТ3 | – | свободный трийодтиронин |
| ТТГ | – | тиреотропный гормон |
| ТГ | – | тиреоглобулин |
| ТПО | – | Тиреопероксидаза |
| ЩЖ | – | щитовидная железа |
| АТ к ТГ | – | антитела к тиреоглобулину |
| АТ к ТПО | – | антитела к тиреопероксидазе |
Пользователи протокола: терапевты, врачи общей практики, эндокринологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Классификация
· атрофическая форма;
· гипертрофическая форма.
Клиническими вариантами являются ювенильный тиреоидит и фокальный (минимальный) тиреоидит.
Гистологически определяются лимфоидная и плазмоцитарная инфильтрация тиреоидной ткани, онкоцитарная трансформация тиреоцитов (клетки Гюртле), разрушение фолликулов, уменьшение запасов коллоида и фиброз. Ювенильный тиреоидит проявляется умеренной лимфоидной инфильтрацией и фиброзом. При фокальном тиреоидите паренхиматозная деструкция и лимфоидная инфильтрация минимальны, клетки Гюртле отсутствуют.
Течение заболевания длительное, в фазе эутиреоза бессимптомное. АИТ, как правило, диагностируется на стадии первичного гипотиреоза и реже (в 10% случаев) дебютирует транзиторным (не более 6 месяцев) тиреотоксикозом.
Манифестный гипотиреоз, развившийся в исходе АИТ, свидетельствует о стойкой и необратимой деструкции паренхимы щитовидной железы и требует пожизненной заместительной терапии.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы и анамнез:
В течение первых лет жалобы и симптомы, как правило, отсутствуют. С течением времени могут появиться жалобы на отечность лица, конечностей, сонливость, депрессивное состояние, слабость, быструю утомляемость, у женщин – нарушение менструального цикла. Необходимо учитывать, что гипотиреоз развивается не у всех пациентов, примерно у 30% может быть только носительство антител к щитовидной железе.
Лабораторныеисследования:
Гормональный профиль: исследование ТТГ, свТ3, свТ4, антитела к тиреопероксидазе, антитела к тиреоглобулину
Инструментальныеисследования:
· УЗИ ЩЖ – кардинальный ультразвуковой признак – диффузное снижение эхогенности ткани;
· тонкоигольная пункционная биопсия – по показаниям.
Показаний для консультации специалистов: нет.

Диагностический алгоритм
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| болезнь Грейвса (диффузный токсический зоб) | Наличие синдрома тиреотоксикоза | Определение АТ к рТТГ | · отсутствие высокого титра АТ к рТТГ |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ:
В настоящее время отсутствуют какие-либо методы воздействия на собственно аутоиммунный процесс в щитовидной железе. Медикаментозная терапия (препараты левотироксина) назначаются лишь при обнаружении гипотиреоза.
Немедикаментозное лечение
Режим: IV
Стол: диета №15
Медикаментозное лечение: единственное лекарственное средство – левотироксин натрия в таблетках.
Стартовая суточная доза при манифестном гипотиреозе:
· у пациентов до 60 лет – 1,6-1,8 мкг/кг;
· у пациентов с сопутствующими заболеваниями сердечно-сосудистой системы и старше 60 лет - 12,5-25 мкг с последующим увеличением на 12,5-25 мкг каждые 6-8 недель.
Принимать утром натощак не позже, чем за 30 мин до приема пищи. После приема тиреоидных гормонов в течение 4 часов избегать приема антацидов, препаратов железа и кальция.
Подбор поддерживающей дозы производят под контролем общего состояния, частоты пульса, динамического определение уровня ТТГ в крови. Первое определение производится не ранее 6 недель от начала терапии, далее до достижения эффекта – 1 раз в 3 месяца.
При субклиническом гипотиреозе (повышение уровня ТТГ в сочетании с нормальным уровнем Т4 в крови и отсутствии клиники гипотиреоза) рекомендуется:
· повторное гормональное исследование через 3 – 6 месяцев с целью подтверждения стойкого характера нарушения функции щитовидной железы; если субклинический гипотиреоз выявлен во время беременности, терапия левотироксином в полной заместительной дозе назначается немедленно;
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Тиреоидное средство | Левотироксин натрия | 1,6-1,8 мкг на 1 кг массы тела пациента при развитии гипотиреоза | А |
Перечень дополнительных лекарственных средств: нет.
Хирургическое вмешательство: нет.
Дальнейшее ведение:
· После достижения клинико-лабораторного эффекта для определения адекватности дозы левотироксина 1 раз в 6 месяцев производят исследование ТТГ. Критерием адекватности заместительной терапии субклинического гипотиреоза является стойкое поддержание нормального уровня ТТГ в крови (0,5-2,5 мМЕ/л).
Пациентов с сопутствующими заболеваниями сердечно-сосудистой системы и старше 60 лет целесообразно вести на дозах левотироксина, поддерживающих состояние субклинического гипотиреоза.
NB! Исследование динамики уровня антител к щитовидной железе с целью оценки прогрессирования АИТ не имеет диагностического и прогностического значения.
Индикаторы эффективности лечения: полная ликвидация клинико-лабораторных признаков гипотиреоза у молодых, снижение его выраженности – у пожилых.
Госпитализация
Показания для плановой госпитализации: нет.
Показаний для экстренной госпитализации: нет.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2017
- 1) ФадеевВ.В., МельниченкоГ.А. Гипотиреоз. Руководство для врачей. - М., 2002. – 218 с. 2) Браверманн Л.И. Болезни щитовидной железы. - М.: Медицина. 2000. - 417 с. 3) Котова Г.А. Болезни органов эндокринной системы. Под редакцией Дедова И.И. - М.: Медицина.- 2002. - 277 с. 4) Лавин Н. Эндокринология. – М.: Практика. - 1999. – 1127 с. 5) Балаболкин М.И, Клебанов Е.М., Креминская В.М. Дифференциальная диагностика и лечение эндокринных заболеваний. – М.: Медицина, 2002. - 751 с. 6) Мельниченко Г.А., Фадеев В.В. Диагностика и лечение гипотиреоза Врач. - 2004. - №3. - С. 26-28. 7) Фадеев В.В. Йоддефицитные и аутоиммунные заболевания в регионе легкого йодного дефицита: автореф. … докт. мед. наук. - Москва. - 2004. - 26 с. 8) Пальцев М.А., ЗайратьянцО.В., ВетшевП.С. и др. Аутоиммунный тиреоидит: патогенез, морфогенез и классификация // Архив патологии. – 1993. - №6 – С. 7-13. 9) Хмельницкий О.К., Елисеева Н.А. Тиреоидиты Хашимото и Де Кервена // Архив патологии. – М.: Медицина. – 2003. - № 6. – С. 44-49. 10) Калинин А.П., Киселева Т.П. Аутоиммунный тиреоидит. Методические рекомендации. - Москва. -1999. - 19 с. 11) Петунина Н.А. Клиника, диагностика и лечение аутоиммунного тиреоидита // Проблемы эндокринол. - 2002. –Т48, №6. – С. 16-21. 12) Каминский А.В. Хронический аутоиммунный тиреоидит (этиология, патогенез, радиационные аспекты) // Мед. часопис. Украина. -1999. - №1(9). - С.16-22. 13) КандрорВ.И., Крюкова И.В., КрайноваС.И. и др. Антитиреоидные антитела и аутоиммунные заболевания щитовидной железы // Проблемы эндокринологии. – 1997. - Т.43, №3. – С. 25-30. 14) American Association of Clinical Endocrinologists Medical Guidelines for Clinical Practice for the Diagnosis and Management of Thyroid Nodules // AACE/AME Task Force on Thyroid Nodules. — Endocr. Pract. — 2006. — Vol. 12. — P. 63-102.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Указание на отсутствие конфликта интересов: нет.
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Что такое аутоиммунный тиреоидит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сивова А. А., эндокринолога со стажем в 13 лет.
Над статьей доктора Сивова А. А. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
![Сивова (Ульяновская) Анастасия Александровна, эндокринолог - Барнаул]()
Определение болезни. Причины заболевания
Хронический аутоиммунный (лимфоматозный) тиреоидит (ХАИТ) — хроническое заболевание щитовидной железы аутоиммунного происхождения, было описано Х. Хасимото в 1912 г. Заболевание чаще наблюдается у женщин и наиболее часто диагностируется среди известных патологий щитовидной железы. Аутоиммунный тиреоидит выявляется у одной из 10-30 взрослых женщин. [1]
Рассматриваемое заболевание аутоиммунной природы, и для него обязательно присутствие антител. Впервые опубликовали данные об обнаружении антител к ткани щитовидной железы в сыворотке у пациентов с аутоиммунным тиреоидитом в 1956 году. Впоследствии выяснилось, что аутоиммунный тиреоидит подразумевает наличие антител к тиреоглобулину, второму коллоидному антигену и тиреопероксидазе (микросомальному антигену).
Провоцирующие факторы
Сегодня принято считать, что апоптоз, то есть программируемая гибель фолликулярных клеток щитовидной железы — одна из главных причин аутоиммунного тиреоидита и других патологий щитовидной железы. [2] Предполагается, что запуску апоптоза способствуют вирусы и генетические нарушения.
Чем опасен тиреоидит во время беременности
Аутоиммунный тиреоидит у женщины никак не отражается на возможности забеременеть и родить здорового ребёнка при условии, что у пациентки нормальный уровень гормонов — тиреотропный гормон (ТТГ) до 2,5 мЕд/л, в том числе в первом триместре беременности.
При гормональном нарушении возможны следующие осложнения:
-
;
- выкидыш;
- преждевременные роды;
- проблемы со сном;
- поздний токсикоз; ;
- кровотечения после родов;
- гипоксия плода;
- неонатальный тиреотоксикоз.
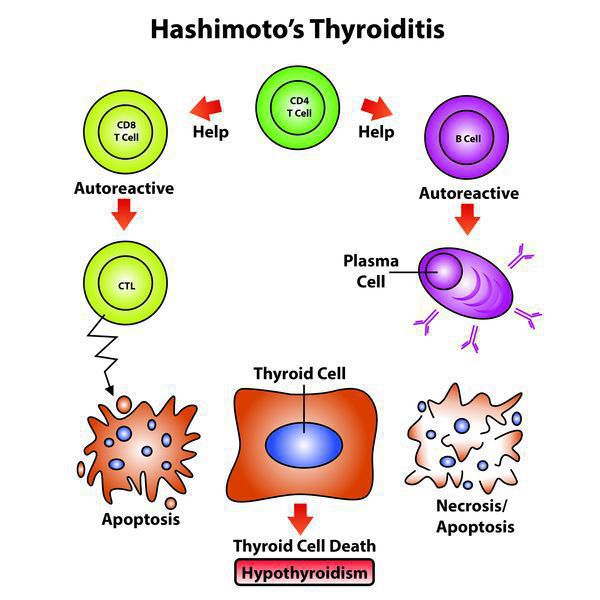
- Чтобы произошло развитие хронического заболевания с учетом имеющейся наследственной предрасположенности, нужно влияние экзогенных факторов (вирусных и любых других инфекций, фармпрепаратов), которые способствуют активации Т-лимфоцитов, те впоследствии активируют В-лимфоциты, запуская цепную реакцию.
- Далее Т-клетки, кооперируясь с антитиреоидными антителами, воздействуют на эпителиальные клетки фолликулов, содействуя их деструкции, вследствие чего снижается численность правильно функционирующих структурных единиц щитовидной железы. [1][4]
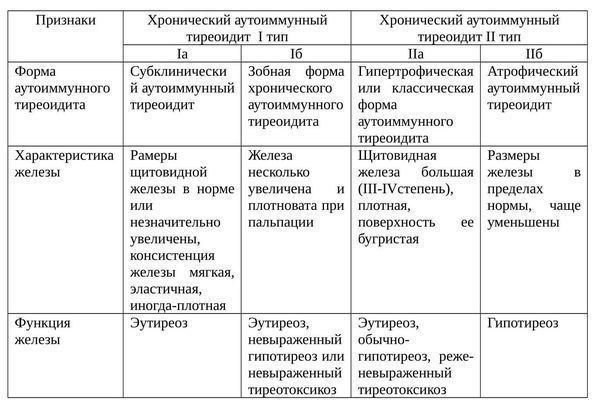
- Гипертрофическая (тиреоидит Хасимото). Наиболее распространена. Щитовидная железа отличается плотностью, увеличена до II или III степени. Функция железы чаще не изменена, однако в большинстве ситуаций регистрируют тиреотоксикоз или гипотиреоз. Встречается у 15-20% больных.
- Атрофическая. Щитовидная железа в норме или незначительно увеличена, а на момент осмотра может быть даже уменьшена. Функционально — гипотиреоз. Встречается у 80-85% пациентов.
- Эутиреоидная. Бессимптомное продолжительное (иногда пожизненное) течение, без изменений в функции щитовидной железы.
- Субклиническая. Если заболевание прогрессирует, то поскольку происходит деструкция клеток щитовидной железы и уменьшается уровень тиреоидных гормонов, повышается синтез тиреотропного гормона (ТТГ), который в свою очередь чрезмерно стимулирует щитовидную железу, благодаря чему организм поддерживает на нормальном уровне секрецию Т4.
- Фаза тиреотоксикоза. Поскольку заболевание продолжает развиваться, в кровь высвобождаются имеющиеся тиреоидные гормоны и формируется тиреотоксикоз. Не считая этого, в кровь попадают разрушенные части внутренних структур фолликулярных клеток, в результате образуются антитела к клеткам щитовидной железы. Когда при прогрессирующей деструкции щитовидной железы концентрация гормонопродуцирующих клеток снижается ниже допустимого предела, концентрация в крови Т4 стремительно уменьшается, развивается стадия явного гипотиреоза.
- Фаза гипотиреоза. Продолжается приблизительно в течение года, чаще всего после этого происходит восстановление функции щитовидной железы. Иногда гипотиреоидная фаза продолжается всю жизнь.
- первичный гипотиреоз (причем возможен как манифестный, так и устойчивый субклинический);
- присутствие антител к ткани щитовидной железы;
- ультразвуковые критерии аутоиммунной патологии.
- Спустя 3–6 месяцев вторично провести гормональное обследование для доказательства наличия изменения функции щитовидной железы;
- Когда в течение беременности у пациентки обнаружено увеличение уровня тиреотропного гормона, даже при сохраненной концентрации Т4 свободного, назначить левотироксин натрия в полной расчетной заместительной дозе сразу же;
- Лечение левотироксином натрия нужно при постоянном субклиническом гипотиреозе (увеличение концентрации тиреотропного гормона в крови свыше 10 мЕд/л, и еще в ситуациях не менее двукратного определения концентрации тиреотропного гормона между 5 – 10 мЕд/л), но если этим больным более 55 лет и у них имеются сердечно-сосудистые патологии, лечение левотироксином натрия назначается только при отличной переносимости лекарства и при отсутствии сведений о декомпенсации данных болезней на фоне приема тироксина;
- Показатель достаточности лечения субклинического гипотиреоза представляет собой стабильное удержание уровня ТТГ в пределах референсных значений в крови.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аутоиммунного тиреоидита
Изначально, на протяжении некоторого времени, больные не высказывают никаких жалоб. Постепенно с течением времени регистрируют медленное развитие клинической картины снижения функции щитовидной железы, вместе с тем в части ситуаций будет отмечаться прогрессирующее уменьшение размеров железы или же наоборот ее увеличение. [3]
Клинические проявления при хроническом аутоиммунном тиреоидите начинают появляться с нарушением функции щитовидной железы, но в части ситуаций симптомов может и не быть. Все симптомы аутоиммунного тиреоидита щитовидной железы неспецифические, т. е. могут быть при многообразных заболеваниях. Но несмотря на это, все же обозначим клинические проявления, имея которые следует обратиться к эндокринологу для обследования.

Патогенез аутоиммунного тиреоидита
Эндогенный (внутренний) критерий наследования аутоиммунных заболеваний взаимосвязан с клонами Т-лимфоцитов.
Количество антитиреоидных антител при этом заболевании непосредственно отражает выраженность аутоиммунного процесса и иногда имеет склонность уменьшаться по мере увеличения продолжительности заболевания. Только присутствия антитиреоидных антител недостаточно, чтобы травмировать структурные элементы щитовидной железы.
Для реализации токсических свойств имеющимся антителам необходимо вступить во взаимодействие с Т-лимфоцитами, которые чувствительны к антигенам щитовидной железы при ХАИТ, чего не бывает при наличии обычного зоба или если патология щитовидной железы не выявлена.
В норме все клетки имеют иммунологическую нечувствительность к другим клеткам собственного организма, которая приобретается во время внутриутробного развития (еще до рождения), во время взаимодействия зрелых лимфоцитов со своими антигенами. Любые нарушения в данном взаимодействии и синтез особых клонов Т-лимфоцитов, которые вступают во взаимодействие со своими же антигенами, и могут стать той причиной, которая приводит к нарушению иммунологической нечувствительности и впоследствии привести к формированию любых аутоиммунных патологий, включая и ХАИТ.
Классификация и стадии развития аутоиммунного тиреоидита
Формы ХАИТ с учетом объема железы и данных клиники:
Еще одна классификация аутоиммунного тиреоидита щитовидной железы: [2]
Фазы ХАИТ с учетом клинической картины заболевания:
ХАИТ преимущественно протекает только с одной фазой заболевания. [5]
Осложнения аутоиммунного тиреоидита
ХАИТ — условно безопасное заболевание, не приводящее к осложнениям только при условии сохранения необходимой концентрации гормонов в крови, т. е. эутиреоидного состояния. И, соответственно, тогда никаких осложнений не развивается. Но при наступлении гипотиреоза могут наблюдаться осложнения. При отсутствии лечения гипотиреоза могут возникать осложнения: нарушение репродуктивной функции, выраженное снижение памяти, вплоть до слабоумия, анемия, но самое грозное и тяжелое осложнение гипотиреоза — гипотиреоидная или мексидематозная кома — возникает при резкой недостаточности гормонов щитовидной железы. [5] [6]
Диагностика аутоиммунного тиреоидита
Диагностика ХАИТ состоит из нескольких пунктов. Для определения данного заболевания у больного необходим минимум один большой критерий, если таких критериев не обнаружено, то диагноз лишь вероятен. [1]
Большие диагностические критерии:
Пальпация щитовидной железы
Какие анализы нужны, чтобы определить АИТ
Для установления аутоиммунного тиреоидита необходимо сдать кровь на тиреотропный гормон ( ТТГ), тироксин свободный (Т4 свободный) и антитела к тиреопероксидазе (ТПО). Если антитела к ТПО повышены, но ТТГ в пределах нормы, то диагноз АИТ носит вероятный характер.
Нужно заметить, что при обнаружении у больного гипотиреоза манифестного или стабильного субклинического, диагностирование аутоиммунного тиреоидита важно для установления причины уменьшения функции железы, но несмотря на это постановка диагноза никак не меняет терапевтических методов. Лечение заключается в употреблении заместительной гормональной терапии препаратами тиреоидных гормонов.
Использование пункционной биопсии щитовидной железы не показано для установления хронического аутоиммунного тиреоидита. Ее необходимо проводить, только если имеются узлы щитовидной железы, более 1 см в диаметре.
Важно отметить, что нет надобности контролировать в течение болезни количество имеющихся антител к щитовидной железе, потому что данная процедура не имеет диагностической роли для анализа прогрессирования аутоиммунного тиреоидита. [7]
Лечение аутоиммунного тиреоидита
Терапия аутоиммунного тиреоидита щитовидной железы неспецифическая. При формировании фазы тиреотоксикоза достаточно применения симптоматической терапии. При формировании гипотиреоза главным вариантом медикаментозной терапии является назначение тиреоидных гормонов. Сейчас в аптечной сети РФ возможно приобрести только таблетки Левотироксина натрия (L-тироксин и Эутирокс). Применение таблетированных препаратов тиреоидных гормонов нивелирует клинику гипотиреоза и при гипертрофической форме аутоиммунного тиреоидита вызывает уменьшение объема щитовидной железы до допустимых значений.
В случае обнаружения у пациента манифестного гипотиреоза (повышение уровня тиреотропного гормона и снижение концентрации Т4 свободного) необходимо использование в лечении левотироксина натрия в средней дозе 1,6 – 1,8 мкг/кг массы тела пациента. Показателем правильности назначенного лечения будет являться уверенное удержание в пределах референсных значений тиреотропного гормона в крови больного.
Когда у больного диагностирован субклинический гипотиреоз (увеличена концентрация ТТГ в совокупности с неизмененной концентрацией Т4 свободного), необходимо:
Если у женщин перед планированием беременности, выявлены антитела к ткани щитовидной железы и/или ультразвуковые признаки аутоиммунного тиреоидита, нужно определить гормональную функцию щитовидной железы (концентрацию тиреотропного гормона и концентрацию Т4 свободного) и обязательно определять уровень гормонов в каждом триместре беременности. [8]
Если поставлен диагноз аутоиммунный тиреоидит, но не выявляются изменения в работе щитовидной железы, применение препаратов левотироксина натрия не показано. [9] Оно возможно иногда в исключительных ситуациях внушительного увеличения объема щитовидной железы, спровоцированного аутоиммунным тиреоидитом, при этом решение принимается по каждому пациенту индивидуально. [10]
Физиологическое количество калия йодита (приблизительно 200 мкг/сутки) не могут спровоцировать формирование гипотиреоза и не осуществляют негативного воздействия на функцию щитовидной железы при ранее развившемся гипотиреозе, вызванном аутоиммунным тиреоидитом.
Питание при аутоиммунном тиреоидите
Продуктов, которые влияют на течение аутоиммунного тиреоидита, не существует. Глютен или лактоза не имеют отношения к гипотиреозу на фоне АИТ. Поэтому рекомендации по питанию для людей с аутоиммунным тиреоидитом такие же, как и для всех остальных: разнообразное сбалансированное питание с достаточным употреблением воды.
Существуют ли народные способы лечения
Аутоиммунный тиреоидит лечат только медицинскими препаратами, которые назначает эндокринолог. Отсутствие адекватной терапии может грозить опасными осложнениями: нарушением репродуктивной функции, выраженным снижением памяти (вплоть до слабоумия), анемией и комой, которая возникает при резкой недостаточности гормонов щитовидной железы.
Прогноз. Профилактика
Хронический аутоиммунный тиреоидит прогрессирует обычно крайне медленно, с развитием гипотиреоидного состояния спустя несколько лет. В отдельных ситуациях состояние и трудоспособность сохраняются в течение 15-18 лет, даже с учетом непродолжительных обострений. В фазе обострения тиреоидита регистрируются симптомы невыраженного либо гипотиреоза, либо тиреотоксикоза.
Сегодня методов профилактики хронического аутоиммунного тиреоидита не найдено.
Читайте также:


