Азимед суспензия при коклюше
Обновлено: 18.04.2024
Исследования показывают высокую эффективность и благоприятный профиль безопасности азитромицина при лечении кишечных инфекций, хронических инфекций дыхательных путей, кашля и коклюша у детей, хламидийной инфекции новорожденных, угревой болезни у подростко
Studies show high efficiency and favorable profile of safety of azitromicin during the treatment of intestinal infections, chronic infections of the respiratory tract, cough and whooping cough in children, with khlamidya infection of newborns, acne disease in adolescents and persons of young age.
Азитромицин (Сумамед®) — первый представитель группы полусинтетических 15-членных макролидных антибиотиков (азалидов) — применяется в клинической практике с 1991 г. и является одним из наиболее часто назначаемых препаратов во многих странах мира. Так, по данным информационно-аналитической компании IMS Health (2009) в США было выписано 53,8 млн рецептов на азитромицин (5-е место среди всех лекарственных средств) [1]. В настоящее время азитромицин одобрен Администрацией США по контролю за качеством продуктов питания и лекарственных средств (Food and Drug Administration — FDA) для использования у взрослых и детей старше 6 месяцев для лечения инфекций, вызванных чувствительными к нему возбудителями, в том числе инфекций дыхательных путей (ИДП) [2]. Азитромицин обладает высокой активностью в отношении как типичных, так и атипичных бактериальных возбудителей ИДП, а его фармакокинетические особенности позволяют создавать максимальные концентрации в инфицированных тканях. Основными показаниями к использованию препарата являются острый средний отит, острый бактериальный риносинусит, внебольничная пневмония и острый стрептококковый тонзиллит/фарингит, скарлатина, инфекции кожи и мягких тканей (рожа, импетиго, вторично инфицированные дерматозы). К настоящему времени проведен ряд клинических исследований, подтверждающих эффективность азитромицина при других нозологических формах, о которых и пойдет речь в данном обзоре.
Рецидивирующие инфекции дыхательных путей
Длительный кашель и коклюш
Длительный кашель — одна из частых причин обращений к врачам-педиатрам, наиболее вероятной причиной которого может быть коклюш. Заболеваемость коклюшем остается на высоком уровне, несмотря на наличие эффективной и безопасной вакцины. Серологически подтвержденная инфекция Bordetella pertussis выявляется в 37% случаев кашля, продолжающегося более 2 недель после перенесенного ОРЗ [12]. Еще у 12,9% детей с длительным кашлем была выявлена инфекция M. pneumoniae [12]. Таким образом, примерно в половине случаев длительного кашля, обусловленного инфекционными причинами, имеются показания для назначения антибактериальных препаратов (АБП) из группы макролидов.
Препаратом выбора при лечении и постэкспозиционной профилактике коклюша считается эритромицин, который назначается на протяжении 14 дней [13]. Тем не менее, несмотря на эффективность терапии эритромицином, необходимость применения 4 раза в сутки и достаточно высокая частота возникновения нежелательных лекарственных реакций со стороны желудочно-кишечного тракта являлись причиной низкой комплаентности рекомендованного 14-дневного курса [14]. В последние десятилетия в исследованиях in vitro была продемонстрирована активность азитромицина в отношении B. pertussis, а в клинических исследованиях подтверждена эффективность данного препарата (таблица).
Согласно результатам Кокрановского систематического обзора по применению АБП для лечения и профилактики коклюша, включавшего 12 рандомизированных контролируемых исследований (общее число участников 1720), 3-дневный курс терапии азитромицином не уступал по эффективности 14-дневному курсу лечения эритромицином по клинической и микробиологической эффективности, а также частоте возникновения микробиологических рецидивов инфекции [13]. В настоящее время азитромицин включен в рекомендации Центров по контролю и профилактике заболеваний США (англ. Centers for Disease Control and Prevention, CDC) по лечению коклюша. Его необходимо назначать детям до 6 месяцев в дозе 10 мг/кг один раз в сутки в течение 5 дней; детям старше 6 месяцев — 10 мг/кг в первый день (но не более 500 мг), далее по 5 мг/кг (2–5-й дни терапии) [14].
Болезнь кошачьей царапины
Болезнь кошачьей царапины впервые была описана в 1931 г., однако ее возбудитель, Bartonella henselae, был идентифицирован только в 1983 г., что связано со значительными трудностями при культивировании данного патогена [15]. Заболевание распространено повсеместно и чаще всего поражает детей и молодых лиц, однако может встречаться и у взрослых пациентов. Типичные проявления у лиц без иммунодефицита включают возникновение через 3–10 дней на месте повреждения, нанесенного животным, красно-коричневой безболезненной папулы. Спустя 1–3 недели развивается односторонняя регионарная лимфаденопатия. Заболевание медленно прогрессирует. Состояние пациентов, как правило, удовлетворительное, наблюдаются легкие неспецифические проявления, такие как общее недомогание, потеря аппетита, боли в животе, а также мышечные или суставные боли. В 25% случае заболевание протекает бессимптомно. Диагноз устанавливается на основании данных анамнеза (контакт с кошками и наличие царапин) и серологического исследования — определение антител класса IgG к B. henselae в титре более 1:256. Длительность инфекционного процесса обычно не превышает 6 месяцев [15].
Несмотря на то, что болезнь кошачьей царапины у людей с сохраненным иммунитетом склонна к самоизлечению и без терапии выздоровление наступает через 2–3 месяца, было показано ускоренное разрешение лимфаденопатии (в течение 1 месяца) при лечении коротким курсом азитромицина [16–18]. У детей азитромицин назначается в течение 5 дней в дозе 10 мг/кг в первый день, а в последующие 4 дня по 5 мг/кг [18, 19].
Необходимо отметить, что к числу других антибактериальных препаратов, потенциально активных в отношении B. henselae, относятся рифампицин, доксициклин, гентамицин, ко-тримоксазол и ципрофлоксацин (монотерапия или комбинация двух препаратов) [15, 20]. Часть из них не разрешена для применения в педиатрии, другие характеризуются неблагоприятным профилем безопасности, поэтому при лечении детей целесообразно отдавать предпочтение азитромицину [21].
Кишечные инфекции
Ограниченные возможности антибактериальной терапии кишечных инфекций у детей и рост резистентности возбудителей к АБП диктуют необходимость поиска новых подходов к терапии шигеллезов у детей [22]. Одним из новых направлений является изучение эффективности азитромицина при данной нозологической форме, что базируется на фармакокинетических и фармакодинамических данных и клиническом опыте применения азитромицина у взрослых [23, 24]. Проведены и первые успешные клинические исследования его эффективности при шигеллезах у детей.
Во время вспышки шигеллеза в Израиле в 2003 г. было инфицировано 73 человека, среди которых 83% составили дети в возрасте от 6 месяцев до 18 лет. Всем детям с шигеллезом, подтвержденным положительной фекальной культурой, назначалась налидиксовая кислота в дозе 55 мг/кг/сутки в 4 приема внутрь в течение 5 дней. Поскольку к моменту завершения курса ее применения у 25 детей сохранялась диарея, было принято решение о замене налидиксовой кислоты азитромицином, который назначался внутрь в дозе 10 мг/кг/сутки в течение 3 дней. У всех (100%) детей, принимавших азитромицин, диарея купировалась через 48 ч после начала терапии, в то время как в группе, получавшей только налидиксовую кислоту, купирование диареи произошло лишь у 65% детей [25].
Таким образом, результаты описанных исследований демонстрируют клиническую и микробиологическую эффективность азитромицина при шигеллезах у детей. Простой режим дозирования, быстрые темпы клинического улучшения и достаточный уровень эрадикации шигелл, наиболее вероятно обусловленный высокими внутриклеточными концентрациями азитромицина, являются основанием к проведению дальнейших исследований, направленных на подтверждение правильности данной терапевтической стратегии.
Хламидийная инфекция у новорожденных
Chlamydia trachomatis является самым распространенным в США возбудителем микробных инфекций, передающихся половым путем. Перинатальная передача C. trachomatis происходит обычно при естественных родах, но инфекция может иметь и вторичный характер, возникая в результате повреждения оболочек плода, прямой контаминации носоглотки и легких новорожденного. Описаны случаи хламидийной инфекции у новорожденных после кесарева сечения. У 35–50% новорожденных, матери которых инфицированы хламидиями, развивается конъюнктивит и у 11–20% — пневмония. Хламидийная инфекция представляет собой наиболее частую причину неонатального конъюнктивита, развивающегося между 5-м и 12-м днями жизни.
Поскольку хламидии распространяются по слезному протоку и в носоглотку, по меньшей мере, у 33% новорожденных развивается хламидийная пневмония. В тех случаях, когда признаки конъюнктивита отсутствуют, пневмония развивается у 11–20% новорожденных от инфицированных и не получавших лечение матерей [27]. C. trachomatis, может также вызывать подострую афебрильную пневмонию у детей в возрасте 1–3 месяцев.
Центрами по контролю и профилактике заболеваний США (CDC) для терапии хламидийного конъюнктивита и пневмонии у новорожденных рекомендуется применение эритромицина основание или этилсукцинат в дозе 50 мг/кг/сутки внутрь в 4 приема в течение 14 дней. Однако при этом обращается внимание на возможность возникновения у детей до 6 недель серьезного нежелательного эффекта эритромицина — гипертрофического пилоростеноза, который встречается в 8 раз чаще у детей, получающих эритромицин внутрь (но не местно), между 3-м и 13-м днями жизни [28–30]. В основе этого феномена, предположительно, лежат широко известные прокинетические свойства эритромицина. Риск развития пилоростеноза при применении других макролидов (азитромицина, кларитромицина) не установлен. Несмотря на то, что данные, касающиеся использования азитромицина при лечении хламидийной инфекции новорожденных, ограничены, существует подтверждение эффективности короткого курса азитромицина в дозе 20 мг/кг/сутки 1 раз в день внутрь в течение 3 дней для лечения хламидийной инфекции у новорожденных, то есть он может являться более безопасной альтернативой эритромицину [31, 32]. Следует отметить, что ни один другой макролидный антибиотик (кроме упомянутого выше эритромицина с сомнительным профилем безопасности у данной категории пациентов) не имеет официального одобрения для использования у новорожденных и детей первых месяцев жизни для лечения хламидийной инфекции.
Угревая болезнь
Угревая болезнь является наиболее распространенной дерматологической проблемой у подростков и молодых людей. В течение последних десятилетий было доказано, что системное применение АБП играет основную роль в лечении пациентов с угревой болезнью, у которых имеются воспалительные элементы. В ряде случаев системная антибактериальная терапия приводит к возникновению побочных эффектов, что вносит свой вклад в снижение комплаентности пациентов. Учитывая тот факт, что обычно назначаемыми системными антибиотиками при угревой болезни являются тетрациклины, а данная группа АБП характеризуется не вполне благоприятным профилем безопасности, целесообразным, особенно у подростков, является поиск более безопасных для применения альтернативных АБП. Азитромицин обладает противовоспалительными свойствами и предотвращает рост Propionibacterium acnes — основного патогена, вовлеченного в патогенез воспалительного процесса при угревой болезни [33].
По данным открытого многоцентрового несравнительного исследования, выполненного у пациентов со II степенью воспалительных форм acne vulgaris, применение азитромицина в дозе 500 мг в сутки в течение 3 последовательных дней в месяц на протяжении 3 месяцев привело к статистически достоверному уменьшению количества воспалительных элементов на различных участках лица [33].
В ходе еще одного рандомизированного двойного слепого контролируемого клинического исследования, проведенного в Иране, сравнивалась эффективность и безопасность азитромицина и доксициклина в лечении угревой болезни средней степени тяжести и изучалось влияние возраста пациента на исходы лечения [36]. В исследовании приняли участие 100 пациентов с умеренными формами acne vulgaris, которые обратились за амбулаторной помощью в дерматологическую клинику. Пациенты были рандомизированы на 2 группы А и D: группа А получала азитромицин в дозе 500 мг в сутки 4 последовательных дня в месяц на протяжении 3 последовательных месяцев; пациенты группы D принимали доксициклин в дозе 100 мг в сутки в течение 3 последовательных месяцев. Как оказалось, оба АБП были сопоставимы по клинической эффективности и безопасности при умеренно выраженных формах акне, однако доксициклин был статистически достоверно более эффективен у пациентов в возрасте старше 18 лет [36].
Таким образом, азитромицин по данным целого ряда клинических исследований продемонстрировал высокую эффективность и благоприятный профиль безопасности при лечении угревой болезни у подростков и лиц молодого возраста.
Заключение: Таким образом, Сумамед® (азитромицин), обладает высокой активностью в отношении как типичных, так и атипичных бактериальных возбудителей дыхательных путей, а его фармакокинетические особенности, позволяют создавать максимальные концентрации в инфицированных тканях. Это один из эффективных и наиболее удобных АБП, применяемых в амбулаторной практике. На основании представленных данных можно сделать вывод о том, что наряду с хорошо известными традиционными показаниями к применению азитромицина, существует еще целый ряд перспективных областей для его клинического использования в педиатрии, включающих достаточно широкий перечень дополнительных клинических состояний, при которых уже получены достоверные данные об эффективности и безопасности азитромицина. Все это открывает новые возможности его использования в респираторной медицине при рецидивирующих ИДП, длительном кашле, хламидийной инфекции у новорожденных, а также угревой болезни, болезни кошачьей царапины, кишечных инфекциях.
Литература
И. В. Андреева, кандидат медицинских наук
О. У. Стецюк, кандидат медицинских наук
НИИ антимикробной химиотерапии ГБОУ ВПО СГМА Минздравсоцразвития России, Смоленск
Таблетки покрытые пленочной оболочкой голубого цвета, круглые, с двояковыпуклой поверхностью, с риской.
Риска на таблетке предназначена лишь для разламывания с целью облегчения проглатывания, а не для разделения на равные дозы.
Состав
Одна таблетка содержит: действующего вещества: азитромицина – 500 мг; вспомогательные вещества: кальция гидрофосфата дигидрат, гипромеллоза, кукурузный крахмал, крахмал 1500 (крахмал кукурузный частично прежелатинизированный), натрия лаурилсульфат, магния стеарат, целлюлоза микрокристаллическая, опадрай II 85 G (в т.ч. спирт поливиниловый, частично гидролизованный, тальк, макрогол 3350, лецитин (соевый), титана диоксид Е 171, железа оксид желтый Е 172, индигокармин Е 132).
Фармакотерапевтическая группа
Показания к применению
Инфекции верхних отделов дыхательных путей (тонзиллит, фарингит, синусит), острый средний отит.
Инфекции нижних отделов дыхательных путей (обострение хронического бронхита, внебольничная бактериальная пневмония).
Инфекции кожи и мягких тканей: средней степени тяжести асnе vulgaris, мигрирующая кольцевидная эритема (начальная стадия болезни Лайма), рожа, импетиго, вторичная пиодермия.
Инфекции, передающиеся половым путем: неосложненный уретрит и цервицит, вызванные Chlamydia trachomatis.
Заболевания желудка и 12-перстной кишки, ассоциированные с Helicobacter pylori.
Следует учитывать официальные рекомендации по надлежащему применению антибактериальных средств.
Противопоказания
Способ применения и дозы
Внутрь, один раз в сутки, независимо от приема пищи, запивая стаканом воды.
В случае пропуска приема 1 дозы лекарственного средства пропущенную дозу следует принять как можно раньше, а последующую – с интервалом 24 часа.
Взрослые, включая пожилых пациентов, и дети с массой тела > 45 кг
При инфекциях верхних и нижних дыхательных путей, кожи и мягких тканей: 500 мг один раз в сутки в течение 3 дней; суммарная доза составляет 1500 мг.
При мигрирующей эритеме: 1 г (2 таблетки по 500 мг одновременно) в первый день и по 500 мг ежедневно один раз в сутки со второго по пятый день.
При неосложненных формах acne vulgaris: курсовая доза составляет 6 г. Первые 3 дня назначают по 1 таблетке 500 мг 1 раз в день, в последующие 9 недель – по 1 таблетке 500 мг 1 раз в неделю, причем во вторую неделю таблетку принимают через 7 дней после предшествующего приема. При хронической мигрирующей эритеме: 1 г (2 таблетки по 500 мг одновременно) в первый день и по 500 мг ежедневно один раз в сутки со второго по пятый день.
При инфекциях, передаваемых половым путем: неосложненный уретрит/цервицит – 1 г однократно.
Заболевания желудка и 12-перстной кишки, ассоциированные с Helicobacter pylori: 1 г (2 таблетки по 500 мг) ежедневно, в комбинации с антисекреторными препаратами и другими лекарственными средствами, по назначению врача.
Дети
Таблетки Азитромицин по 500 мг не предназначены для детей с массой тела до 45 кг.
Почечная недостаточность
Пациентам с почечной недостаточностью легкой и средней степени тяжести (СКФ 10-80 мл/мин) не требуется корректировка дозы. Следует соблюдать осторожность при назначении Азитромицина пациентам с тяжелыми нарушениями функций почек (СКФ
Побочное действие
Взаимодействия с другими лекарственными средствами
Меры предосторожности
Беременность и кормление грудью
Беременность
Адекватные клинические данные о применении азитромицина у беременных отсутствуют. В исследованиях репродуктивной токсичности у животных было показано, что азитромицин проникает через плаценту, но тератогенных эффектов не наблюдалось. Безопасность азитромицина не была подтверждена в отношении использования активного вещества во время беременности. Поэтому азитромицин следует использовать во время беременности только, если ожидаемая польза превышает возможный риск.
Грудное вскармливание
Известно, что азитромицин поступает в грудное молоко человека, но нет результатов адекватных и хорошо контролируемых клинических исследований с участием кормящих женщинах, которые бы характеризовали фармакокинетику выделения азитромицина в грудное молоко человека.
Поскольку неизвестно, может ли азитромицин оказывать неблагоприятное воздействие на грудного ребенка, во время лечения азитромицином следует прекратить кормление грудью. Кроме того, у грудного ребенка возможна диарея, грибковая инфекция слизистых оболочек, а также сенсибилизация. Рекомендуется отказаться от молока во время лечения и до 2 дней после прекращения лечения. Вскармливание может быть возобновлено после этого периода времени.
Фертильность
В исследованиях фертильности на крысах после приема азитромицина отмечалось снижение частоты беременности. Значение этого для людей неизвестно.
Влияние на способность управлять автотранспортом и работать с механизмами
Передозировка
Нежелательные явления в случае применения доз, превышающих рекомендуемые, были аналогичны тем, которые наблюдались при приеме азитромицина в обычных дозах.
Симптомы
Типичные симптомы передозировки макролидными антибиотиками включают обратимую потерю слуха, сильную тошноту, рвоту и диарею.
Лечение
В случае передозировки, общие симптоматические и поддерживающие мероприятия показаны по мере необходимости.
Упаковка
По 3 таблетки в контурной ячейковой упаковке из пленки поливинилхлоридной и фольги алюминиевой.
1 или 2 контурные ячейковые упаковки вместе с листком-вкладышем помещают в пачку из картона (№3×1, №3×2).
Условия хранения
В защищённом от света и влаги месте, при температуре не выше 25 °C. Хранить в недоступном для детей месте.
Срок годности
Условия отпуска из аптек

Возбудителем болезни выступает Bordetella pertussis. Палочка восприимчива к воздействию внешней среды. Быстро погибает при высоких температурах, солнечном свете, обработке дезинфицирующими растворами. Передается бактерия воздушно-капельным путем от больного человека к здоровому. Переносчиками являются, в том числе, люди, у которых заболевание протекает в скрытой форме.
Попадая в организм, палочка прикрепляется к слизистой оболочке гортани, бронхов, начинает размножаться. В процессе жизнедеятельности микроорганизм выделяет токсин, раздражающий нервные центры, вызывающий гибель тканей пораженных органов, что усиливает выработку слизи, приводит к появлению основного симптома — приступообразного кашля.
Токсин Bordetella pertussis помимо местного, оказывает системное воздействие на организм. Вещество стимулирует синтез инсулина, глюкоза поступает в мозг в недостаточном количестве, нарушает деятельность его центров. Инородное соединение провоцирует аллергическую реакцию и другие негативные процессы.
Последствия коклюша врачи делят на специфические и неспецифические. К первым относятся:
- кровотечения (назальные, заднеглоточные, бронхиальные, ушные);
- эмфизема легких, средостения, подкожной клетчатки;
- апноэ;
- энцефалопатия;
- сегментарные ателектазы;
- грыжи;
- разрыв барабанной перепонки;
- гипоксия мозга;
- надрыв уздечки языка;
- кровоизлияния;
- выпадение прямой кишки.
Среди неспецифических осложнений:
- тонзиллит;
- бронхит;
- пневмония;
- отит;
- воспаление лимфоузлов.
Чем раньше обратиться к врачу, диагностировать заболевание, тем меньше вероятность развития осложнений.
Клиническая картина коклюша зависит от этапа развития болезни. Первый период — катаральный — проявляется симптомами, схожими с ОРВИ.
В больного наблюдаются:
- повышение температуры тела;
- насморк;
- непродуктивный кашель.
Катаральная стадия длится до двух недель, в течении которых при коклюше симптоматика (в отличие от простуды) нарастает. Болезнь переходит в период спазматического кашля, характеризующийся изнуряющими кашлевыми приступами. Они длятся от 1 до 5 минут, сопровождаются синюшностью либо покраснением лица, высовыванием языка. Спровоцировать приступ может стрессовая ситуация, яркий свет, сильный испуг, громкий звук. Если негативные факторы исключены, кашель начинается без видимой причины, приступы происходят несколько реже. В сутки их бывает от 5 до 40, преимущественно ночью или утром.
Кашель у ребенка сопровождается:
- свистящим дыханием;
- рвотой;
- першением в горле;
- отечностью лица;
- дискомфортом в области грудной клетки;
- болью в мышцах брюшного пресса;
- отхождением вязкой мокроты.
Стадия спазматического кашля продолжается около 3-4 недель, затем наступает период выздоровления длительностью от двух месяцев до полугода. В это время пациент страдает от периодических кашлевых приступов. Они дополняют клиническую картину любого простудного заболевания.
У людей, прошедших вакцинацию, коклюш протекает, как правило, в стертой форме, сопровождается сильным кашлем, но без выраженных приступов. При атипичной форме болезни у человека (обычно взрослого) наблюдается сухое покашливание, от которого невозможно избавиться за несколько месяцев.
Признаки болезни у младенцев
Для грудничков инфекция наиболее опасна, протекает в тяжелой форме. Инкубационный и катаральный периоды у малышей ограничены парой дней, спазматический длится до восьми недель.
Кашель у младенцев выражен слабо, иногда практически отсутствует. Для них характерны такие проявления болезни, как:
- затрудненное дыхание с временными остановками (апноэ);
- вялость;
- снижение сосательного рефлекса;
- регресс развития речи, психики.
У детей до года коклюш часто протекает с осложнениями. Иногда приводит к летальному исходу.
На ранних стадиях дифференцировать коклюш с ОРВИ, гриппом, бронхитом довольно сложно из-за схожей клинической картины.
Чтобы точно определить заболевание, пациенту, помимо осмотра врача, потребуется комплексное обследование:
- бакпосев мазка из носоглотки для обнаружения возбудителя (Bordetella pertussis);
- общий анализ крови;
- ИФА на наличие специфических антител;
- рентгенография грудной клетки.
Дополнительно больного направят на консультацию к пульмонологу. После получения всех результатов врач назначит эффективный лечебный курс, с учетом особенностей конкретного случая.
Обычно детей, больных коклюшем, госпитализируют. Основа терапии — курсовой прием антибиотиков, направленный на уничтожение возбудителя. Прерывать его нельзя, даже в случае заметных улучшений. Нужно четко соблюдать назначенную врачом дозировку.
Для устранения негативной симптоматики доктора рекомендуют препараты разных фармакологических групп:
- седативные;
- жаропонижающие;
- противосудорожные;
- обезболивающие;
- антигистаминные.
Внимание: принимать любые лекарства без назначения педиатра или терапевта запрещено. Самолечение приводит к тяжелым последствиям.
К сожалению, противокашлевые средства при коклюше не слишком эффективны. Облегчить состояние больного, ускорить лечение можно с помощью физиопроцедур (например, кислородотерапии или ингаляций).
После снятия острого состояния, пациента выписывают из больницы. Дома ему нужно соблюдать следующие рекомендации:
- больше гулять на свежем воздухе;
- обеспечить ребенку спокойную обстановку, положительные эмоции;
- соблюдать режим дня;
- пить больше жидкости;
- есть часто, небольшими порциями, чтобы предотвратить рвоту во время приступа;
- прикрывать рот платочком при кашле;
- чаще проветривать комнату больного, ежедневно делать влажную уборку.
Пациента нужно сразу изолировать от окружающих, минимизировать контакты с окружающими.
Единственным надежным способом профилактики коклюша является вакцинация. В соответствии с Национальным календарем прививок их ставят малышам в 3, 4, 5 и 6 месяцев, с ревакцинацией в полтора года.
Сыворотка безопасна, хорошо переносится детьми. У некоторых ребятишек проявляются побочные эффекты в виде головной боли, субфебрильной температуры тела, повышенной утомляемости. Они быстро проходят самостоятельно. Вакцина не исключает на 100% вероятность инфицирования, но дает шанс перенести болезнь легко, с небольшим количеством приступов, минимальным риском развития осложнений.
К неспецифическим методам профилактики относится соблюдение правил личной гигиены, своевременное выявление, изоляция заболевших, регулярная дезинфекция помещений.
Отличительная особенность коклюша — изнуряющее, длительное, мучительное течение болезни. Патология может привести к гибели маленького ребенка. Родителям не стоит рисковать жизнью малыша, отказываясь от профилактических прививок, способных обеспечить надежную защиту от опасной инфекции.
Что такое коклюш? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каминской Ольги Николаевны, инфекциониста со стажем в 21 год.
Над статьей доктора Каминской Ольги Николаевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Коклюш (от франц. coqueluche) — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название "стодневный кашель", так как симптомы держатся длительно — 3-4 месяца [1] [2] [3] [4] [5] .

Этиология
Вид — Bordetella pertussis
Бактерия представляет собой мелкую палочку с закруглёнными концами. Она неподвижная, хорошо окрашивается анилиновыми красителями (при микроскопии данные красители окрашивают коклюшный микроб в красный цвет ) [6] [7] .
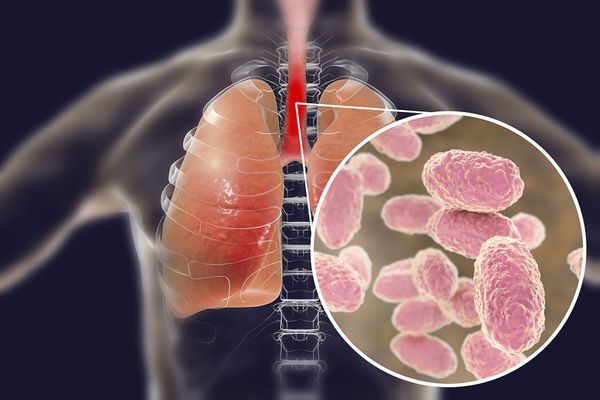
Строение Bordetella pertussis
Возбудитель коклюша (Bordetella pertussis) содержит чужеродные вещества (антигены), которые стимулируют образование в организме антител. Антигены, участвующие в реакции агглютинации (склеивания бактерий антителами) называются агглютиногенами , а антитела вызывающие этот процесс — агглютининами . А гглютиноген иначе называют фактором и обозначают цифрами от 1 до 14. Коклюшная палочка в своём строении имеет несколько таких факторов.
Именно по наличию в организме определённых факторов-агглютиногенов с помощью специальных лабораторных исследований возможно определить принадлежность микроба к данному виду. Схожее строение имеет Bordetella parapertussis, которая вызывает похожее заболевание. Отличие возможно только по лабораторным тестам.
Возбудитель неустойчив во внешней среде, поэтому посев нужно делать сразу после взятия материала. При высушивании, облучении ультрафиолетом, под действием дезинфицирующих веществ бактерия быстро погибает [4] [5] .
Эпидемиология
Заболевание коклюш является антропонозом, т. е. им болеют только люди. Источник инфекции — больные коклюшем, носители. В эпидемиологическом плане наиболее опасны бактериовыделители, которые не имеют жалоб и клинических симптомов, ведут активный образ жизни, но выделяют микроб во внешнюю среду, заражая окружающих.
Для коклюша характерен аэрозольный механизм передачи, т. е. заболевание передается воздушно-капельным путём, особенно часто заражение происходит при близком, семейном контакте. Чаще болеют дети дошкольного возраста.
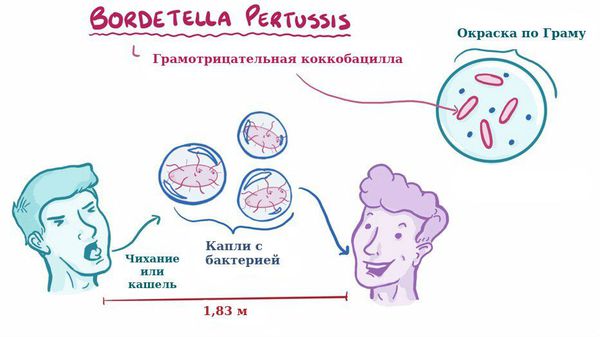
Отмечается высокая восприимчивость к инфекции, индекс контагиозности до 90 %, т. е из 100 человек, которые не болели коклюшем и не прививались, после контакта заболевает до 90 человек. В зимне-весенний период отмечается подъём заболеваемости.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы коклюша
Инкубационный период продолжается до 14 суток. В этот период пациент не предъявляет жалоб, но уже с конца данного периода становится опасен для окружающих, так как начинает выделять коклюшный микроб во внешнюю среду при кашле и чихании. Начало болезни постепенное без лихорадки с умеренно выраженной интоксикацией.
По мере развития заболевания появляются следующие синдромы:
- респираторный (кашель, скудный насморк без гнойного отделяемого);
- интоксикации — выражен умеренно, характеризуется кратковременной невысокой температурой. Высокая температура возможна при развитии осложнений (пневмонии).
Болезнь начинается с появления кашля на фоне слабой интоксикации и насморка. Интенсивность кашля постепенно нарастает, с 10-14 дня кашель становится мучительным, приступообразным с формированием характерных реприз с остановкой дыхания и затруднённым вздохом. Реприза представляет собой кашлевые толчки, сменяющиеся глубоким вдохом по типу "петушиного крика". В приступе кашля у больного синеет лицо, кончик языка при кашле направлен вверх, возможны кровоизлияния в кожу лица и склеры. В одном приступе может быть от 2 до 15 реприз. У детей приступы часто заканчиваются рвотой.
При тяжёлом течении с частотой реприз более 15 в сутки, большой частотой рвоты, связанной с кашлем, отмечается ухудшение физического состояния. Дети до года теряют в весе, начинают отставать в физическом и нервно-психическом развитии, теряют приобретённые навыки: перестают держать головку, переворачиваться, не сидят, хотя до развития заболевания данные навыки присутствовали.

При аускультации (выслушивании дыхания через фонендоскоп) выслушивается жёсткое дыхание, хрипов нет [4] [5] [6] .
Патогенез коклюша
Ворота инфекции — верхние дыхательные пути. Коклюшные палочки прикрепляются к слизистой дыхательных путей, вызывают воспаление без проникновения в кровоток. Коклюшная палочка не имеет факторов агрессии (ферментов), способных растворять клеточные мембраны, сосудистую стенку, поэтому её размножение происходит на поверхности бронха. На месте внедрения увеличивается секреция слизи, реснитчатый эпителий угнетается, формируются очаги некрозов (омертвения). Больше всего процесс затрагивает бронхи и бронхиолы.
В патогенезе судорожных приступов играет роль действие токсина коклюшной палочки. Токсин, попадая в кровоток, вызывает постоянное раздражение рецепторов бронхов, что приводит к перевозбуждению дыхательного центра. Также приступ может быть спровоцирован неинфекционными факторами, например холодным воздухом.
После перенесённого коклюша и вакцинации пожизненного иммунитета не формируется, он сохраняется до 5-6 лет, в дальнейшем возможны повторные заболевания.
Около 5 % случаев коклюша приходится на взрослых. Последние исследования показывают увеличение доли школьников среди заболевших коклюшем, что подтверждается результатами обследования длительно-кашляющих подростков на коклюш [4] [5] [6] [9] .
Классификация и стадии развития коклюша
Критерии тяжести протекания коклюша :
- лёгкая форма (до 15 реприз в сутки);
- средне-тяжёлая (15-25 реприз в сутки);
- тяжёлая (более 25 реприз в сутки) [7] .
По форме:
- Типичная форма коклюша — характерно наличие приступообразного кашля, этапность появления симптомов.
- Атипичная форма коклюша — характеризуется нетипичным покашливанием, отсутствием последовательной смены периодов болезни. Длительность кашля составляет до 50 дней, в среднем около 30 дней. Кашель носит сухой, навязчивый характер, наблюдается напряжение лица, чаще ночью с усилением на второй неделе от начала болезни. Иногда удаётся наблюдать появление единичных типичных приступов кашля при волнении ребёнка, во время еды или в связи с наслоением респираторной вирусной инфекции. Для этой формы характерно редкое повышение температуры и слабая выраженность катарального синдрома (воспаления) слизистых носа и зева [1][2][5][7] .
Клинические периоды (стадии) коклюша:
- Инкубационный период (3-14 дней) — симптомы не проявляются, пациент не предъявляет жалоб .
- Катаральный период (10-13 дней) — наблюдается клиническая картина, характерная для множества простудных заболеваний .
- Пароксизмальный, или спазматический период (1-6 недель) — проявления становятся более выраженными, пациента беспокоит мучительный приступообразный кашель.
- Период обратного развития, или реконвалесценции — приступы кашля становятся редкими , улучшается общее состояние. Этот период, в свою очередь, делят на ранний (развивается через 2-8 недель от начала клинических проявлений) и поздний (спустя 2-6 месяцев) [12] .
Осложнения коклюша
Наиболее частым осложнением является пневмония, которая может быть вызвана самой коклюшной палочкой или быть вторичной из-за активизации микрофлоры бронха.
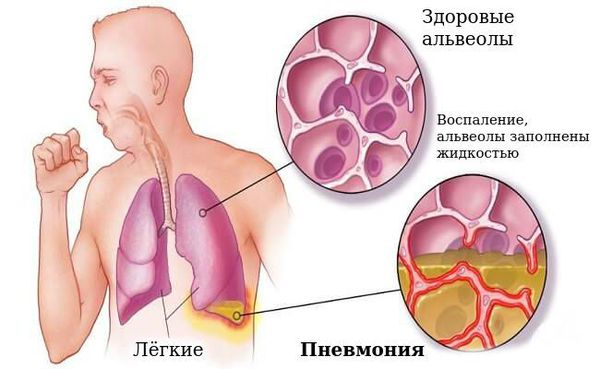
В период спазматического кашля возможны: остановка дыхания, ателектазы (спадение доли лёгкого), пупочная и паховая грыжи, энцефалопатия (нарушение поведения, расстройство внимания, у детей до года отставание в психомоторном развитии, беспокойный сон, раздражительность).
Данные осложнения чаще развиваются у грудных детей. У взрослых осложнения встречаются редко [5] [7] [9] .
Диагностика коклюша
К какому врачу обратиться при коклюше
При подозрении на коклюш следует обратиться к врачу-инфекционисту.
Лабораторная диагностика коклюша
К методам лабораторной диагностики относятся:
- Клинический анализ крови: при коклюше наблюдается лимфоцитарный лейкоцитоз, СОЭ (скорость оседания эритроцитов) повышена или в норме.
- Бактериальный посев с носоглотки (мазок) на коклюш.
- ПЦР диагностика (мазок с носоглотки).
- ИФА (иммуноферментный анализ) крови с определением маркеров проникновения инфекции — антител IgG и IgM, IgА к Bordetella pertussis. Исследование проводится двукратно с интервалом 10-14 дней, оценивается нарастание антител IgG (отвечают за устойчивый иммунитет к инфекции) в четыре раза в динамике. Наличие в крови IgM (первый ответ на инфекцию), IgА (обеспечивают местную защиту на уровне слизистых оболочек) к Bordetella pertussis является подтверждением диагноза [5][7][8][10] .
Дифференциальная диагностика
Длительный кашель может указывать не только на инфекционные заболевания, но и на патологии ЖКТ и других систем.
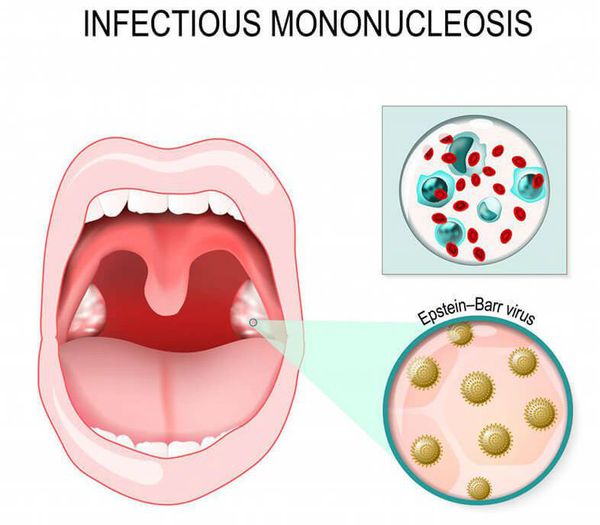
Инфекционный мононуклеоз может характеризоваться длительным кашлем из-за увеличения всех групп лимфоузлов, в том числе расположенных около бронха. Возникает синдром сдавления бронха, что вызывает длительный сухой кашель. Отличительная особенность — высокая и длительная лихорадка, кашель протекает без реприз. Диагноз подтверждается результатами обследования крови: в клиническом анализе крови на фоне повышения общего числа лейкоцитов с преобладанием лимфоцитов определяются специфичные клетки — мононуклеары, при серологическом исследовании крови определяются антитела класса IgM к вирусу Эбштейна — Барр.
Паракоклюш — заболевание, клинически не отличимое от коклюша. Вызывается схожей бактерией Bordetella parapertussis. Диагностика совпадает с таковой при коклюше. Возможно только лабораторное подтверждение: выделение Bordetella parapertussis при бактериологическом посеве со слизистой носоглотки, при ПЦР-исследовании, нарастание титров антител к Bordetella parapertussis при обследовании крови метом ИФА.
Туберкулёз — заражение туберкулёзной палочкой приводит к состоянию, для которого характерно поражение внутригрудных лимфоузлов (чаще у детей), лёгких (чаще у взрослых). В клинике преобладает длительный, навязчивый кашель, интоксикация, снижение массы тела. Репризы не характерны, необходимо дообследование у фтизиатра для исключения туберкулёза. Для уточнения диагноза применяют рентгенологические методы исследования лёгких, мультиспиральную компьютерную томографию (МСКТ) грудной клетки, учёт реакций туберкулиновых проб (реакция Манту, Диаскинтест), бактериологические методы исследования (посев мокроты на туберкулёзную палочку).
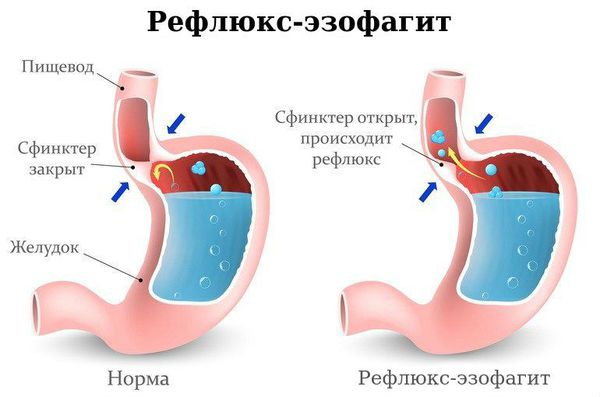
Рефлюкс-эзофагит — при данном состоянии возникает заброс кислого содержимого желудка в пищевод. Из-за близкого расположения пищевода и бронхов происходит раздражение последних и в клинике появляется кашель. Характерно появление кашля в положении лёжа, ночной кашель преобладает над дневным. Диагноз подтверждается проведением ультразвукового исследования желудка. Лечение рефлюкс-эзофагита проводит врач-гастроэнтеролог [5] [7] .
Дополнительные методы обследования: на рентгенограмме органов грудной клетки при неосложнённом коклюше отмечаются признаки усиления лёгочного рисунка: из-за отёка и воспаления на рентгеновском снимке тень лёгкого более выражена.
Лечение коклюша
В домашних условиях осуществляется лечение лёгких форм при условии отсутствия в семье непривитых детей.
Нужен ли постельный режим пациенту с коклюшем
Режим — домашний, постельный режим по самочувствию.
Когда необходимо лечение в стационаре
Тяжёлые формы подлежат госпитализации в инфекционный стационар. Показания для госпитализации: остановка дыхания, более 10 реприз в день, возраст до двух лет.
Диета при коклюше и общие рекомендации
Диета при коклюше — общий стол. Общие рекомендации: увлажнение воздуха (снижает раздражение рецепторов бронхов, уменьшает частоту реприз), витаминотерапия, исключение пассивного курения, проветривание и влажная уборка помещения.
Какие медикаменты и физиотерапевтические процедуры помогут при коклюше
В катаральный период показано применение антибактериальной терапии. Коклюшный микроб чувствителен к макропенам (азитромицин) и защищённым аминопенициллинам (амоксициллина клавуанат). В период спазматического кашля антибиотики малоэффективны, так как в этот период микроба уже нет в организме человека, клиника развивается на основании уже выделенного токсина.
Показаны ингаляции через небулайзер с гормонами (будесонид) [5] [6] [7] .

Как облегчить кашель при коклюше. Симптоматическая терапия
Облегчить кашель помогут препараты на основе кодеина или либексина, насморк — сосудосуживающие препараты в каплях или спрее.
Народные методы лечения коклюша
Народные методы не имеют доказанной эффективности, поэтому применение их может нанести вред здоровью. Отсутствие своевременного адекватного лечения коклюша, особенно у маленьких детей, опасно осложнениями — пневмонией и остановкой дыхания.
Прогноз. Профилактика
Прогноз обычно благоприятный. Симптомы коклюша нарастают в течение месяца, стихают за 2-4 месяца. Рецидивы связаны с наслоением ОРЗ, так как снова возникает раздражение слизистой бронха, усиливается кашель, учащаются репризы. На фоне лечения ОРЗ симптомы коклюша угасают.
Вакцинация против коклюша
Основным профилактическим мероприятием является вакцинация. Вакцинация позволяет сформировать иммунитет к коклюшу после введения в организм специальных иммунобиологических препаратов. Современные вакцины против коклюша входят в состав комплексных вакцин отечественного и зарубежного производства. В состав комплексных вакцин кроме коклюшного компонента может входить дифтерийный и столбнячный анатоксин, вакцина против гепатита В, гемофильной инфекции и полиомиелита (таблица 1).
В соответствии с Национальным календарём профилактических прививок вакцинация показана детям с трёх месяцев жизни. Курс прививок в первый год состоит из трёх вакцинаций с интервалом 45 дней. Дальнейшие прививки проводят на втором году жизни (через год от последней вакцинации). Вакцинацию против коклюша можно сочетать с другими прививками Национального календаря прививок: грипп, пневмококковая инфекция. Все вакцины, содержащие коклюшный компонент, взаимозаменяемы.
Таблица 1. Компоненты комплексных вакцин для профилактики коклюша
Комплексные вакцины имеют ограничение применения по возрасту пациента (таблица 2). У детей вакцинация от коклюша возможна до 4-6 лет. Длительность иммунного ответа после вакцинации составляет до 5-6 лет.
Читайте также:

