Бады для лечения рожи
Обновлено: 26.04.2024
В данной статье представлены актуальные сведения об этиологических факторах, распространённости и способах лечения рожистого воспаления различной локализации в зависимости от формы и тяжести течения воспалительного процесса. Подробно изложен современный взгляд на этиотропную терапию с учетом смены возбудителя заболевания, а также способы повышения эффективности антибактериальных препаратов. Особое внимание уделено вопросам лечения осложнённых форм рожистого воспаления в условиях хирургического стационара. Представлена оценка эффективности применения существующих методов лечения гнойных ран с учетом фаз течения раневого процесса применительно к больным рожистым воспалением. Проанализированы преимущества и недостатки наиболее часто используемых антисептических растворов и мазевых форм. Рассмотрены новые препараты, содержащие молекулы металлов, среди которых особое внимание уделено аквакомплексу титана глицеросольвата. Аквакомплекс титана глицеросольвата обладает противовоспалительным, противоотёчным, анальгезирующим дествием и ускоряет репаративные процессы в ране.

1. Абузярова Е.Н. Комплексное лечение рожи с использованием низкоинтенсивного инфракрасного лазерного излучения: автореф. дис. . канд. мед. наук. – М., 1999. – С. 25.
2. Амбалов Ю.М. Патогенетические и прогностические аспекты рожи: автореф. дис. . канд. мед. наук. – М., 1996. – С. 36.
3. Бала М.А. Рожа: клиника, диагностика, лечение, реабилитация, профилактика / М.А. Бала, А.П. Иванова // Информационно-медицинское обозрение. – Курск, 1999. – № 3. – С. 3–4.
4. Белов Б.С. Современные аспекты А-стрептококковых инфекций // Альянс клинических химиотерапевтов и микробиологов. Инфекция и антимикробная терапия. – 2001. – Т. 3. – № 4. – С. 104–108.
5. Гальперин Э.А. Рожа: учебное пособие /Э.А. Гальперин, P.P. Рыскинд. – М.: Медицина, 1976. – 176 с.
6. Глухов А.А. Клинико-морфологическое обоснование применения гидропрессивной санации и поляризованного облучения при лечении ран мягких тканей в эксперименте /А.А. Глухов, Н.Т. Алексеева, А.В. Лобцов // Вестник экспериментальной и клинической хирургии. – 2010. – Т. 3. – № 2. – С. 133–145.
7. Ефремова О.А., новые подходы к комплексному лечению рожи в хирургической клинике: автореф. дис. . канд. мед. наук. – Уфа, 2010. – С. 22.
8. Еровиченков А.А. Клинико-патогенетическое значение нарушений гемостаза и их коррекция у больных геморрагической рожей: автореф. дис. . д-ра мед. наук. – М., 2003. – С. 34.
10. Жаров М.А. Клинико-лабораторная характеристика и эффективность лечения рожи с применением галавтилина. автореф. дис. . канд, мед. наук. – Нальчик, 2003. – С. 46.
11. Земсков А.М. Клиническая эффективность применения иммунотропных препаратов при гнойных инфекциях /А.М. Земсков, В.М. Земсков, А.И. Токмаков // Хирургия. – 2011. – № 2. – С. 4–10.
12. Канорский И. Лечение флегмонозно-некротической рожи /И. Канорский, К. Липатов // Врач. – 2002. – С. 35–37.
14. Королёв М.П. Комплексное лечение больных с осложнёнными формами рожи / М.П. Королёв, Ю.А. Спесивцев, О.А. Толстов // Вестник хирургии. – 2000. – № 4 – С. 64–69.
15. Конопля А.И. Влияние дерината и его сочетанного применеия с фторхинолонами на факторы врождённого иммунитета у пациентов с различными формами рожи / А.И. Конопля, В.И. Хмелевой // Курский научно-практический вестник. – 2002. – № 2. – С. 93–96.
16. Кузнецов В.П. Влияние эмоксипина на клинические проявления и показатели оксидантно-антиоксидантной системы крови у больных рожей, леченных с применением и без применения гемолизатааутокрови: автореф. дис. . канд. мед. наук. – 1998. – С. 24.
17. Миноранская Н.С., Рожа: учебное пособие для послевузовской подготовки врачей /Н.С. Миноранская, Е.И. Миноранская, П.В. Сарап. – Красноярск 2011.
18. Мохов Е.М. Оценка эффективности местного применения перфторана при лечении нагноительных процессов мягких тканей /Е.М. Мохов, А.Р. Армасов, Г.А. Амруллаев // Вестник экспериментальной и клинической хирургии. – 2011. – Т. 4. – № 1. – С. 90–93.
19. Нагоев Б.С., Князев Р.П. Новые подходы в лечении рожистого воспаления // Бюллетень эсперим. биол. и медицины. – 1999. – Прилож. № 2. – С. 31–32.
20. Погорельская Л.В. Рожа: клиника, диагностика, лечение, фитотерапия : учебное методическое пособие /Л.В. Погорельская, М.Х. Турьянов., В.Ф. Корсун и др. – М., 1996. – 49 с.
21. Притулина Ю.Г. Комплексное лечение рожи с использованием низкоинтенсивной лазеротерапии /Ю.Г. Притулина, И.В. Криворучко, В.В. Шенцова // Актуальные проблемы инфекционной и неинфекционной патологии. – Ростов–на-Дону, 2005. – С. 140–142.
22. Пшеничная Н.Ю. Анализ диагностических ошибок, совершаемых врачами амбулаторно-поликлинического звена (АПЗ) при распознавании рожи /Н.Ю. Пшеничная, Ю.М. Амбалов, Д.В. Донцов, Г.В. Кузнецова, А.Г. Суладзе // Успехи современного естествознания. – 2006. – № 5. – С. 64–65.
23. Пшеничная Н.Ю. Рожа: программа оптимизации диагностики и лечения, фармакоэкономический анализ: автореф. дис. . д-ра мед. наук. – Ростов на Дону, 2005 – С. 36.
24. Рыбалко А.Е. Активная хирургическая тактика при лечении тяжелых форм рожи / А.Е. Рыбалко, П.М. Лаврешин, Е.В. Милосердова // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2001. – Приложение № 15. – С. 154.
25. Рыбалко А.Е. Опыт лечения больных с осложнёнными формами рожи / А.Е. Рыбалко, П.М. Лаврешин, М.П. Лаврешин // Инфекции в хирургии: материалы Всеросийской научно-практической конференции хирургов. – Пятигорск, 2001 – С. 127.
26. Сальников Е.В. Аппликационная раневая сорбция в комплексном лечении рожистого воспаления: автореф. дис. . канд. мед наук. – Ярославль, 1999. – С. 22.
27. Тетерин И.И. Опыт лечения флегмонозно-некротической формы рожи / И.И. Тетерин, Г.К. Жердин // Бюллетень ВСНЦ СО РАМН. – 2005. – № 3 (41).
28. Шабловская Т.А. Современные подходы к комплексному лечению гнойно-некротических заболеваний мягких тканей / Т.А. Шабловская, Д.Н. Панченков // Вестник экспериментальной и клинической хирургии. – 2013. – Т. VI. – № 4 (21). – С. 498–517.
29. Фролов А.П. Этиопатогенетические особенности развития некротической рожи, её прогнозирования и принцип комплексного лечения: автореф. дис. . канд. мед. наук. – Иркутск, 2003. – 23 с.
30. Фролов В.М., Лечение больных рожей нижних конечностей, сочетанной с микозами стоп, экземой и сахарным диабетом /В.М. Фролов, Н.А. Пересадин, Ю.Г. Пустовой // Вестник дерматологии и венерологии. – 1993. – № 6. – С. 53–56.26.
31. Фролов В.М. Иммуномодулирующий эффект нуклеината натрия и спленина при рецидивах рожистой инфекции / В.М. Фролов, Н.А. Пересадин, Ю.Г. Пустовой, Ю.Н. Коробка // Иммунология. – 1991. – № 1. – С. 60–61.
32. Фролов В.М. О возможности повышения антибактериальной терапии рожи комбинацией метилурацила с продигиозаном / В.М. Фролов, В.Е. Рычнев // Антибиотики и мед. биотехнология. – 1985. – Т. 30. – № 5. – С. 375–378.
34. Черкасов В.Л., Еровиченков А.А. Рожа: клиника, диагностика, лечение // РМЖ. – 1999. – Т. 7; № 8. – С. 5–8.
35. Crickx B. Erysipelas: evolution under treatment, complications and hospital // Ann. Dermatol. Venereol. – 2001. – Vol. 128. – Р. 358–362.
37. Doerler M., Reich-Schupke S., Altmeyer P., Stücker M. Impact on wound healing and efficacy of various leg ulcer debridement techniques // JDDG: Journal der Deutschen Der matologischen Gesellschaft. – 2012. – № 10 (9). – Р. 624–631.
38. Sweeney I.R., MiraftabM., Collyer G.A critical review of modern and emerging absorbent dressings used to treat exuding wounds // Int. Wound J. – 2012. – № 9 (6). – Р. 601–612.
Рожистое воспаление традиционно считается инфекционной болезнью, протекающей с тяжелыми осложнениями и высокой летальностью [5, 33].
Сегодня болезнь характеризуется стабильно высоким уровнем заболеваемости, не имеющим тенденции к значительному снижению. Официально случаи рожистого воспаления не регистрируют, поэтому фактически точные сведения о заболеваемости отсутствуют. По выборочным данным средняя заболеваемость рожистым воспалением в России составляет 12–20:10 000, а в странах Европы – 4,3:10 000 взрослого населения. В структуре инфекционной патологии рожистое воспаление занимает четвертое место после заболеваний дыхательного тракта и вирусных гепатитов. Заболевание регистрируется преимущественно в старших возрастных группах [7, 15, 23].
В последнее десятилетие клиническими и эпидемиологическими наблюдениями многих авторов отмечено изменение клинической симптоматики и течения рожистого воспаления. Наблюдается тенденция резкого увеличения числа пациентов с деструктивными формами рожистого воспаления (около 19 % случаев заболеваний осложняется гнойно-некротическими процессами, протекающими по типу некротического фасциита или распространенного целлюлита). Такие пациенты подлежат комплексному, в том числе и оперативному, лечению в условиях общехирургического стационара [12, 14, 23].
Лечение больных рожистым воспалением комплексное и проводится дифференцированно с учетом характера местных проявлений, тяжести течения заболевания и наличия осложнений [17].
Больные с легким течением первичной рожи могут лечиться в амбулаторно-поликлинических условиях. Показаниями к госпитализации в стационар является средне-тяжелое или тяжелое течение, локализация воспалительного процесса на лице, рецидивы заболевания [17, 20, 22].
Неосложнённые формы рожистого воспаления находятся в компетенции клиники инфекционных болезней. Больные с гнойными осложнениями или некрозами, а также с буллезной и геморрагической формами госпитализируются в хирургические стационары.
Комплекс лечебных мероприятий обычно включает этиотропную, десенсибилизирующую, дезинтоксикационную, симптоматическую терапию [17, 9].
Традиционно, исходя из стрептококковой природы заболевания, препаратами выбора для лечения больных рожей считаются β-лактамы (пенициллины и цефалоспорины) [17, 33]. Однако при деструктивных формах заболевания эти препараты малоэффективны.
В развитии осложнённых форм рожистого воспаления основную роль играет не монокультура β-гемолитического стрептококка группы А, а ассоциация бактериальных патогенов (золотистый стафилококк, коагулазонегативный стафилококк и бактерии сем. Enterobacteriace) [25, 29]. Такой набор возбудителей требует включения в антибактериальную терапию препаратов более широкого спектра или их комбинаций, например препаратов группы фторхинолонов и макролидов [30].
В последние годы наблюдается постепенное снижение эффективности линкомицинотерапии, которая традиционно считалась эффективной в отношении L-форм стрептококков [10].
Для повышения результативности антибактериальных препаратов и одновременного снижения числа и выраженности аллергических реакций рекомендуется осуществлять эндолимфатическое введение антибиотиков. Однако этот метод применим лишь для ограниченного круга пациентов без нарушения периферического лимфо- и кровообращения.
С целью оптимизации антибактериальной терапии ряд исследователей считает перспективным применение системной энзимотерапии. Сочетанное применение антибактериальных препаратов с Вобэнзимом и Флогэнзимом повышает концентрацию антибиотиков в очаге воспаления, а также снижает их токсичность и побочные действия [26].
Имеются публикации, посвященные использованию комплекса природных цитокинов (перфузата ксеноселезенки) методом непрямой эндолимфатической терапии [10]. Однако широкого применения в клинике данный метод не нашёл.
Таким образом, ведущее место в лечении больных рожистым воспалением занимает антибактериальная терапия. Выбор препарата и способ его введения зависят от индивидуальной переносимости, чувствительности возбудителя и условий лечения.
С другой стороны, с развитием иммунологии меняется представление о роли иммунитета в патогенезе инфекционных и гнойно-септических заболеваний. Меняется и качественный подход к лечению данной категории больных.
При рожистом воспалении наблюдается дисбаланс в системе клеточного и фагоцитарного звеньев иммунитета. В остром периоде заболевания происходит достоверная супрессия Т-зависимого звена иммунитета. В отношении состояния В-зависимого звена данные весьма противоречивы. Однако большинство исследователей сходятся во мнении, что в период разгара заболевания количество иммуноглобулинов классов А, М, G снижено, особенно у пациентов с рецидивирующими и осложнёнными формами. В периоде рековалесценции концентрация иммуноглобулинов без дополнительной стимуляции не достигает показателей здоровых лиц [2, 3, 20]. С целью устранения этих нарушений весьма перспективным является применение препаратов иммуномодулирующего и иммунокорректирующего действия. Получены положительные результаты при включении в комплексное лечение больных рожистым воспалением таких препаратов, как нуклеинат натрия, левомизол, пентоксил, глутоксим, продигиозан, иммунофан и др. [11, 17, 31].
Рожистое воспаление характеризуется выраженной интоксикацией, которая нередко возникает раньше местной эритемы и во многом определяет последующее течение заболевания. Поэтому дезинтоксикационную терапию назначают с первых дней заболевания. Объем инфузионной терапии подбирается индивидуально, учитывая форму заболевания и степень выраженности симптомов интоксикации [2, 4, 9,17].
В качестве десенсибилизирующей терапии при легком и среднетяжелом течении заболевания показаны антигистаминные препараты. Сегодня из этой группы наиболее эффективными препаратами являются супрастин, кларотадин, цетиризин и лоратадин [17].
При рецидивирующей форме рожистого воспаления на фоне выраженного лимфостаза целесообразно применение глюкокортикоидов. Назначается дексаметазонил и преднизолон внутрь или внутривенно в зависимости от тяжести течения болезни [25, 34].
С целью коррекции микроциркуляторных расстройств целесообразно применение антиагрегантов (пентоксифиллин, тиклопидин, плавикс) [8, 17].
Определённые положительные результаты получены при применении озонотерапии. Целью этой методики является подавление свободнорадикальных реакций в очаге воспаления и запуск антиоксидантных механизмов. Озонотерапия способствует улучшению трофики в очаге воспаления, восстановлению структурной и функциональной полноценности клеток, а также нормализации показателей перекисного окисления липидов [10, 16].
Для купирования процессов перекисного окисления липидов также известно назначение антигипоксантов и антиоксидантов (мексидол, актовегин, эмоксипин).
Местное лечение рожистого воспаления следует проводить лишь при наличии обширных буллезных элементов, некрозов и гнойных осложнений [12, 14, 33].
В остром периоде при эритематозно-буллезной форме рожистого воспаления неповрежденные пузыри вскрывают, после выхода экссудата накладывают повязки с жидкими антисептиками (фурацилин, риванол, димексид и др). Наложение на эритематозную поверхность ихтиоловой мази, мази Вишневского приводит к образованию обширных булл, поверхностных некрозов и контактных дерматитов [12, 14, 33].
Больные с осложнёнными формами рожистого воспаления подлежат хирургическому лечению. Вскрытие гнойника с иссечением некротизированных тканей следует проводить в кратчайшие сроки с момента поступления больного в стационар. Радикальное пособие рассматривается как единственный метод предупреждения инфекционно-токсического шока у этой категории больных. Сочетание хирургического вмешательства с местными аппликациями противовоспалительных средств позволяет добиться быстрой регрессии воспаления [9, 10, 24, 27].
Интересным представляется вопрос о выборе препарата для местных аппликаций. Выбор лекарственного средства зависит от конкретной фазы течения раневого процесса [15, 36].
По-прежнему в практике гнойной хирургии для санации гнойных очагов широко используются антисептические средства, такие как мирамистин и диоксидин, 0,05 % раствор хлоргексидина или 3 % раствор перекиси водорода [15, 28].
Однако в литературе стали встречаться данные о наличии ряда побочных эффектов у данных препаратов. Растёт резистентность микроорганизмов к диоксидину, а 3 % перекись водорода оказывает цитолитический эффект на грануляционную ткань [15, 37].
Кроме того, применение жидких антисептиков в фазу активной экссудации требует 2–3 перевязок в сутки. Известно, что тампоны, помещенные в рану, быстро высыхают и теряют свои осмотические свойства, необходимые для очищения раны от гноя [29].
Для местного лечения ран мягких тканей активно используются и мазевые лекарственные средства на основе диоксидина, мирамистина, левомицетина. Особую группу препаратов составляют лекарственные средства на основе соединений металлов. В хирургической практике успешно используются сетчатые материалы, содержащие ионы серебра, например Atrauman Ag, Physiotulle Ag, Biatain Ag. Применительно к ранам на фоне рожистого воспаления хорошо зарекомендовал себя аквакомплекс титана глицеросольвата. Препарат обладает противовоспалительным, противоотёчным, анальгезирующим действием, не вызывая побочных эффектов [39].
Положительный местный эффект оказывает применение физиотерапевтических методов. В клинике активно назначают ультрафиолетовое облучение и ультравысокочастотную терапию очага воспаления в остром периоде заболевания [1, 19, 34]. Эффективно ультрафиолетовое облучение аутологичной крови, которое проводится в зависимости от тяжести течения заболевания от 2 до 12 сеансов с интервалами 1–2 суток.
Широкое распространение в медицине получило применение лазерной терапии. Она обладает выраженным противовоспалительным эффектом, нормализует микроциркуляцию в очаге воспаления, восстанавливает реологические свойства крови, усиливает репаративные процессы. Методы низкоинтенсивной лазеротерапии неинвазивны, поэтому легко переносятся пациентами [21, 30, 35].
Таким образом, сегодня в арсенале практикующих врачей находится огромное количество современных препаратов в различных комбинациях и способах применения. Сочетание симптомов общего и местного воспаления требует особого комплексного подхода с учетом характера и тяжести заболевания.
Рецензенты:
Чередников Е.Ф., д.м.н., профессор, заведующий кафедрой факультетской хирургии, ВГМА им. Н.Н. Бурденко, г. Воронеж;
Фармакотерапия (или лечение с помощью флеботропных лекарственных средств) – неотъемлемый компонент современного лечения хронических заболеваний вен нижних конечностей (ХЗВ). Фармакотерапия может быть осуществлена путем назначения пероральных или местных лекарственных форм.
Показания к фармакотерапии
- Наличие субъективных симптомов (боль, отек, чувство тяжести в конечностях, покалывание, жжение, зуд, судороги в икроножных мышцах, усталость и утомляемость в ногах и т.д.) на любой стадии заболевания.
- ХЗВ с наличием объективных симптомов (отек, расширенные подкожные вены, изменения кожи и подкожной клетчатки, венозные трофические язвы)
- Боль и другие проявления синдрома тазового варикоза
- Профилактика и лечение побочных явлений после хирургических вмешательств на венозной системе нижних конечностей.
Механизм действия флеботропных лекарственных препаратов (ФЛП)
ФЛП повышают тонус периферических вен и лимфатических сосудов за счет следующих терапевтических эффектов ФЛП: противоотечного, капилляропротективного, анальгетического (только венозная боль), венотонизирующего, лимфотропного, реологического, противовоспалительного и п.д.
Безопасность пероральных ФЛП
Большинство ФЛП хорошо переносятся. Нежелательные диспепсические (боли в животе, диарея, запор, рвота и д.р.) и вегетативные (бессонница, головокружение и пр.) явления отмечаются не более, чем у 5% больных.
Противопоказания к назначению ФЛП
Абсолютным противопоказанием является непереносимость ФЛП или прогнозируемый высокий риск нежелательных побочных реакций.
Нецелесообразно назначать ФЛП:
- отсутствие субъективной симптоматики при начальных формах ХЗВ
- для профилактики ХЗВ
- для профилактики и лечения тромбоза глубоких вен и варикотромбофлебита поверхностных вен в качестве монотерапии.
Фармакологические препараты, применяемые при лечении ХЗВ
1 Адаптировано из Российских клинических рекомендаций по диагностике и лечению ХЗВ, Флебология №2, выпуск 2, 2103
Клиническая эффективность ФЛП
На ранних стадиях заболевания все ФЛП оказывают хороший терапевтический эффект в отношении субъективных симптомов, но не внешних проявлений ХЗВ. Предпочтение следует отдавать ФЛП, эффективность и безопасность которых доказана путем проведения многочисленных клинических исследований, информация о которых есть в соответствующих научных журналах.
На сегодняшний день наибольший уровень доказательной базы в отношении эффективности купирования синдромов и симптомов ХЗВ и безопасности при длительном назначении имеется только у препарата Детралекс.
Венозная боль + все симптомы ХЗВ (зуд, утомляемость, судороги, чувство тяжести и др.) + отек+ трофические нарушения + венозные язвы + синдром тазового венозного полнокровия
2 Адаптировано из Российских клинических рекомендаций по диагностике и лечению ХЗВ, Флебология №2, выпуск 2, 2103
Примечание. *МОФФ − единственный препарат, снижающий частоту нежелательных побочных явлений при хирургическом и эндоваскулярном лечении ВБ.
Режим приема и дозирования ФЛП
ФЛП целесообразно назначать в виде монотерапии (1 лекарственный препарат), и придерживаться стандартных схем и продолжительности лечения. Для пациентов с начальными стадиями заболевания курс лечения в среднем составляет 2-3 месяца 2 раза в год. При хроническом венозном отеке и трофических нарушениях кожи – до 6 и более месяцев.
Местные лекарственные формы
Местные лекарственные препараты (мази, гели, спреи) обладают очень низким терапевтическим эффектом, который находится в прямой зависимости от концентрации действующего вещества, и во многом связан с отвлекающим эффектом за счет испарения летучих компонентов и массажа во время нанесения и втирания препарата.
Контроль эффективности лечения
При отсутствии эффекта от проводимой терапии в течение 3-х месяцев необходима замена ФЛП, при последующем отсутствии результата – проведение дополнительной дифференциальной диагностики.

Пациентка жаловалась на покраснение в верхней трети правой голени, чувство жара, распирания и боли в этой области, общую слабость и повышение температуры тела в течение двух дней до 38 °C.
Анамнез
Из анамнеза известно, что накануне заболевания женщина ощущала сильную слабость, головную боль, озноб с повышением температуры тела днём до 38,5 °C.
Вечером этого же дня пациентка заметила появление болезненного покраснения на голени, которое увеличивалось в размере.
На следующий день общее состояние ухудшилось: нарастала слабость, очаг гиперемии (покраснения) на ноге увеличился в размере и присоединился отёк с чувством распирания.
В анамнезе имеется сахарный диабет второго типа, в связи с этим пациентка наблюдается у эндокринолога, принимает сахароснижающие препараты и соблюдает диету.
Обследование
- Общее состояние удовлетворительное. Кожные покровы влажные, сыпи нет.
- Температура тела 37,4 °C (после приёма ибупрофена)
- Дыхание в лёгких везикулярное, хрипов нет.
- Тоны сердца приглушены, артериальное давление 130/90 мм рт. ст., частота сердечных сокращений 88 в минуту.
- Живот мягкий, безболезненный.
- Стул и мочеиспускание в норме.
На коже правой голени в верхней трети имеется очаг гиперемии с неровными краями, горячий на ощупь, болезненный при пальпации, заметен отёк тканей.
На ногтях нижних конечностей были видны грибковые поражения, которые, со слов пациентки, у неё уже давно и не лечились.
- повышение уровня скорости оседания эритроцитов (СОЭ) до 30 мм/час;
- нейтрофильный сдвиг влево (увеличение количества незрелых форм нейтрофилов, которые не способны в полной мере осуществлять защитные функции);
- уровень лейкоцитов 14 х 10^9/л (выше нормы).
Диагноз
Лечение
-
(антибиотик) — внутримышечно 1,0 г два раза в день в течение 10 дней.
- Нимесулид (нестероидное противовоспалительное средство) — по 1 пакетику два раза в день.
- Цетиризин (антигистаминное) 10 мг — 1 таблетка один раз в день.
- Возвышенное положение ноги и исключение намокания очага поражения.
На фоне проводимой терапии на пятый день применения антибиотика отмечалось улучшение общего самочувствия:
- нормализовалась температура тела;
- стало заметно угасание очага эритемы и уменьшение её площади;
- практически исчез отёк тканей;
- боль беспокоила меньше.
После окончания лечения на месте рожи осталась небольшая пигментация кожи. Нормализовался ОАК. Пациентке был назначен курс бициллинопрофилактики препаратом Бициллин-5 внутримышечно один раз в месяц в течение трёх месяцев. В обязательном порядке рекомендована консультация врача дерматолога для лечения грибка ногтей.
Во время курса профилактического лечения женщина находилась на наблюдении в кабинете инфекционных заболеваний. Пациентка лечила грибок ногтей у дерматолога и была в курсе провоцирующих факторов заболевания, поэтому рецидива удалось избежать.
Заключение
В данном случае локализация очага на голени, возраст и пол, а также наличие предрасполагающих факторов в виде сахарного диабета второго типа и грибка ногтей подтверждают данные о типичном течении эритематозной формы рожи. Заболевание лечится только антибактериальными препаратами, так как вызывается бактерией.
Клинический случай доказывает, что раннее обращение за медицинской помощью без занятия самолечением — это путь к успеху в излечении недуга. Также важно отметить, что необходимо лечение сопутствующих патологий, которые многим не мешают жить и кажутся неважными. В частности это касается грибка ногтей, который является предрасполагающим фактором рожи.
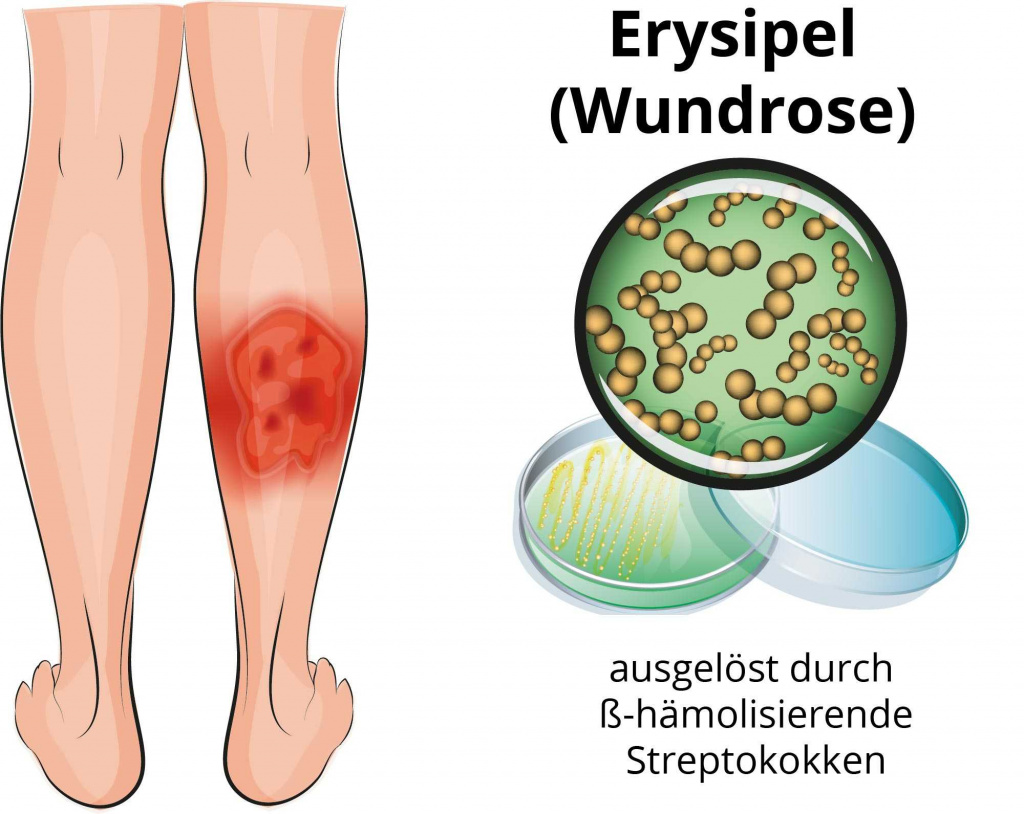
Инфекция, которую провоцируют некоторые виды стрептококков, может передаваться от зараженных людей или развиваться после ослабления собственного иммунитета. Рожистое воспаление отличается характерными дерматологическими признаками, благодаря чему диагностируется врачом уже на первом приеме. При своевременной терапии болезнь протекает легко. В большинстве случаев требуется покупать антибиотики широкого спектра действия.
Что такое рожа
Это распространенное бактериальное поражение слизистых оболочек или кожи с развитием ограниченных серозных очагов воспаления. Болезнь часто сопровождается лихорадкой и симптомами общей интоксикации. Возникает в любом возрасте. Возбудитель процесса — стрептококковая инфекция. Это может быть своя условно патогенная микрофлора либо микробы, полученные извне. Риск рожистого воспаления повышается:
при механических травмах кожи: царапинах, расчетах, шрамах, рубцах;
при острых или хронических тонзиллитах;
при наличии кариозных зубов;
при насморке и синуситах;
Поражению кожи и слизистых стрептококками благоприятствуют антисанитарные условия: редкое мытье рук, пренебрежение правилами личной гигиены. Установлено, что в теплое время года рожистое воспаление возникает чаще. Инфекции способствуют также скачки иммунитета, прием некоторых медикаментозных средств, например, иммуносупрессивных или стероидных гормонов.
Признаки воспаления
В большинстве случаев рожа возникает внезапно: в течение нескольких часов. Реже ей предшествует инкубационный период до 3–5 суток. Первые симптомы болезни характерны для гриппа и многих других инфекций:
повышение температуры тела;
увеличение регионарных лимфатических узлов.
Интоксикация и лихорадка развиваются из-за повышения активности патогенов и выброса в кровь множества их антигенов. Иммунная система реагирует на рост стрептококков, как и на другие инородные агенты. В течение 1–2 дней плохое самочувствие сохраняется, затем к нему присоединяются другие симптомы:
На голени, бедре, области грудной клетки, реже: в области наружных половых органов, на руке, волосистой части головы или на лице появляется резкое жжение, зуд, отек, ощущение распирания, кожа краснеет.
В области очага формируется эритема — большое пятно с рваными краями, напоминающими языки пламени или участки суши на географической карте. Поверхность его уплотняется, цвет становится более темным: синевато-красным или бурым. При надавливании чувствуется болезненность.
При серозной форме воспаления эритема не имеет изъязвлений или пузырей. Геморрагические воспаления провоцируют множественные мелкие кровоизлияния. При буллезной роже на поверхности очага появляются полупрозрачные волдыри с жидкостью, многие из которых лопаются с отделением сукровицы или гноя. Иногда на месте пузырьков остаются мелкие язвочки, а потом формируются шрамы.
Острый период воспаления продолжается 1–2 недели. При легкой форме болезни самочувствие быстро нормализуется. При средней и тяжелой степени лихорадка сохраняется длительное время, возможно появление приступов рвоты, нарушение координации движений из-за токсического шока.
Выздоровление происходит постепенно:
сначала исчезают симптомы лихорадки;
нормализуется аппетит, восстанавливаются физические силы;
кожное воспаление уменьшается, отечность рассасывается, лимфатические узлы приходят в норму;
темный цвет покровов сохраняется еще некоторое время, место рожи остается шелушащимся, пигментированным до 2–4 недель.
При рецидивирующем процессе воспаление развивается вновь после недолгого периода ремиссии: от нескольких суток до 2 лет. Повторные очаги возникают на том же месте или перемещаются по телу. Единичные воспаления называют локализованными, если их много — распространенными.
Осложнения и последствия болезни
У детей, пожилых, людей с венозной недостаточностью рожистые воспаления протекают более тяжело, чаще длятся до 1 месяца и больше, склонны к рецидивированию, переходу в хронические формы. В острые периоды болезнь грозит потерей сознания, комой. Среди частых осложнений рожистого воспаления:
воспаление вен — флебит;
образование трофических язв, абсцессов, флегмон;
последствиями геморрагических и буллезной форм становятся шрамы.
Иногда рожа провоцирует последующий гиперкератоз, экземы, слоновость — хронический отек нижних конечностей.
Диагностика и лечение патологии
С жалобами на развитие воспаления обращаются к дерматологу или врачу общей практики. Диагноз устанавливается на основе имеющихся симптомов после осмотра и получения общего анализа крови. При роже не требуется специфическое исследование на выявление возбудителя, так как стрептококки присутствуют в организме большинства людей, являясь частью условно патогенной микрофлоры.
Лечат рожистое воспаление в неосложненных случаях амбулаторно:
Назначают курсы антибиотиков: купить врач рекомендует цефалоспорины, фторхинолоны или макролиды. Принимать таблетки необходимо 10–14 суток.
При язвочках и пузырях очаги обрабатывают антисептиками, средствами с пантенолом.
Для ускорения рубцевания повреждений и предотвращения гиперкератоза применяют парафиновые аппликации, УВЧ-терапию и другие физиопроцедуры.
Какие-либо мази использовать без одобрения врача при роже нежелательно, так как это может дополнительно раздражать кожные покровы.
При тяжелой форме болезни показана госпитализация. Кроме этиотропной терапии ослабленным людям и детям назначают курсы витаминов, антигистаминных препаратов, иммуномодуляторов.
Прогноз лечения зависит от индивидуального состояния организма. Острое рожистое воспаление хорошо поддается терапии, при выполнении гигиенических требований и соблюдении схемы приема лекарств, редко переходит в хроническую форму.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Возрастные ограничения 18+
Читайте также:

