Бактериальный менингит гемофильная палочка
Обновлено: 24.04.2024
Гемофильная инфекция – инфекция, провоцирующая у детей гнойный менингит, средний отит, различные заболевания дыхательных путей (такие как бронхит, пневмонию), эндокардит, конъюнктивит, остеомиелит и проч.
Haemophilus influenzae – условно-патогенный микроорганизм, который способен привести к эпидемическим вспышкам среди детей раннего возраста. Болезни в таких случаях спровицрованы эпидемическим клоном возбудителя с повышенными патогенными и инвазивными свойствами. Вспышки инфекций случаются в роддомах, отделениях для больных хроническими заболеваниями, среди тех, кто проходит лечение гормональными и цитостатическими препаратами.
Инфекцию переносят и передают здоровым людям больные, у которых явные или стертые формы заболевания, а также носители (здоровые люди, в организмах которых содержится гемофильная инфекция). Основной путь передачи инфекции – воздушно-капельный. Также среди факторов передачи – белье, игрушки, различные предметы. Дети могут заразиться, контактируя с родителями, медперсоналом, друг с другом. Наибольшую восприимчивость имеют дети с признаками иммунодефицита (как первичного, так и вторичного).
Что провоцирует / Причины Гемофильной инфекции у детей:
Haemophilus influenzae – грамотрицательные плеоморфные палочковидные или кокковидные клетки, размер которых составляет 0,2—0,3x0,5—2 мкм. Они располагаются парами или по-одиночке, также могут формировать короткие цепочки или группы. На плотных средах формируют мелкие колонии круглой формы, без цвета, диаметром до 1 мм.
Haemophilus influenzae неподвижны, не образуют спор, но могут образовывать капсулярные формы, которые, как считается, обладают патогенными свойствами. Возбудитель вырабатывает эндотоксин. Выделяют 6 серотипов, обозначающихся латинскими литерами от а до f. Микроорганизм патогенный лишь для человека.
Патогенез (что происходит?) во время Гемофильной инфекции у детей:
Факторами развития болезни считаются ранний возраст и снижение местной защиты и общей специфической реактивности. Также заболевание развивается при генетической предрасположенности, формировании эпидемического клона возбудителя, микст-инфекции.
При экзогенном (внешнем) заражении бактерии попадают на слизистые оболочки дыхательных путей, вызывая воспалительный процесс, проходящий как пневмония, бронхит, ангина, отит и т. д. Может сформироваться также флегмона, абсцесс, сепсис, гнойный менингит.
Симптомы Гемофильной инфекции у детей:
В зависимости от того, где процесс локализируется, гемофильная инфекция провоцирует менингит, пневмонию, остеомиелит, средний отит, острый эпиглоттит. Частые клинические формы для новорожденных это конъюнктивит, септицемия, гнойный артрит, мастоидит и проч.
Пневмония, спровоцированная Н. influenzae, фиксируется к 5% всех заболевших пневмонией. Болезни подвержены в основном дети до 2-х лет. Болезнь имеет острое начало, температура тела сильно повышена, наблюдаются катаральные явления и выраженный токсикоз. Симптоматика сходна с таковой при иных пневмониях бактериальной природы.
Перкуторно и аускультативно удается обнаружить очаг воспаления в проекции одного или нескольких сегментов легких. Чаще всего процесс локализирован в прикорневых зонах, но может затронуть нижние и верхние доли одного или обоих легких. Есть вероятность абсцедирования. Рентгенограмма показывает очаги гомогенного затемнения или плотные очагово-сливные тени в случае возникновения экссудативного плеврита.
Изменения в крови могут быть различными и зависят от каждого отдельного случая. В части случаев обнаруживают высокое содержание лейкоцитов, нейтрофильный сдвиг и СОЭ выше нормы. Но в более частых случаях количество лейкоцитов нормальное или незначительно повышенное, а СОЭ только имеет тенденцию к увеличению.
В диагностике решающее значение приписывают положительным результатам посева крови и плеврального выпота.
Менингит, вызванный Н. influenzae, является основным возбудителем гнойного менингита у детей до 3-х лет жизни. В основной группе риска – малыши первых месяцев жизни. Симптомы данного менингита сходные с таковыми при других гнойных менингитах. Болезнь начинается остро, с лихорадки (температура достигает 39—40 °С), появления общеинфекционного токсикоза с повторной рвотой, полным расстройством сна, возбуждением, тремором кистей рук и подбородка.
У малышей до 4-х месяцев могут быть выбухание большого родничка, гиперестезия, а в более редких случаях отмечают ригидность затылочных мышц, положительные симптомы Кернига, Брудзинского. Изменения в спинномозговой жидкости имеют очень мало отличий от изменений при менингококковом или пневмококковом менингите.
Гемофильный менингит у детей, как правило, протекает тяжело. Часты летальные исходы. У выживших фиксируют такие остаточные явления: судорожный синдром, параличи, снижение интеллекта, повышенная возбудимость, нарушение слуха, речи и проч.
Панникулит также известен как целлюлит. Это воспаление жировой клетчатки у детей до 12-ти месяцев. Начало болезни характеризуется появлением плотных болезненных участков синюшно-красного или фиолетового цвета диаметром от 1 до 10 см и более на волосяной части головы, на шее, щеках или в окологлазничной области. Параллельно могут возникнуть гнойный менингит, отит, пневмония и т. д.
Гистологическое исследование пораженных областей кожи показывает воспалительный инфильтрат, который состоит из эритроцитов, лейкоцитов, гистиоцитов и лимфоцитов. Подтверждают диагноз с помощью посева крови на питательные среды, чтобы выделить Н. influenzae. Проводится антибиотикотерапия до момента исчезновения поражений и прихода в норму температуры.
Острый эпиглотитт известен также как воспаление надгортанника. Это тяжелая форма гемофильной инфекции у детей от 2 до 5 лет. Начинается болезнь остро, быстро и сильно повышается температура, появляются резкие боли в горле. Также отмечают такие симптомы как выраженная одышка, невозможность глотания, сужение или закупорка гортани в области надгортанника, вследствие чего возникает расстройство дыхания. В ряде случаев наблюдаются такие симптомы как обильное слюнотечение, афония, цианоз, бледность. У больного раздуваются крылья носа.
Груднички при отсутствии менингеальных симптомов часто запрокидывают голову. У детей старшего возраста при обследовании ротоглотки выявляют отечный красный надгортанник. Также воспалительный процесс происходит в подсвязочном пространстве.
Эпиглотитт, как правило, протекает тяжело. Спустя несколько часов есть вероятность обструкции гортани, потери сознания и смерти, если срочно не начать назотрахсальную интубацию или трахеотомию.
Гемофильный перикардит, согласно данным американской литературы, составляет около 15% всех случаев перикардита у детей. По симптоматике болезнь схожа с перикардитами другой бактериальной природы. Симптомы гемофильного перикардита у детей: высокая температура тела, тахикардия, расширение границ сердечной тупости, дыхательные нарушения, глухость сердечных тонов. Болезнь протекает очень тяжело, часты летальные исходы.
Гнойный артрит. В нашей стране артриты, вызванные Н. influenza, крайне редкое явление. Болезнь поражает крупные суставы: локтевой, коленный, плечевой, тазобедренный. По симптоматике данный артрит аналогичен таковым другой бактериальной этиологии.
Гнойный артрит у детей может сочетаться с другими болезнями гемофильной природы – целлюлитом, гнойным менингитом и т. д. Окончательный диагноз требует проведения посевов крови и внутрисуставной жидкости, а также исследования мозков, окрашенных по Граму.
Остеомиелит, вызванный Н. influenzae, характеризуется поражением крупных трубчатых костей: большеберцовой, бедренной, плечевой. Для диагностики применяют бактериологические посевы аспирата костного мозга и взятие мазков, окрашенных по Граму.
У новорожденных гемофильная инфекция часто генерализирована, с явлениями септицемии или септикопиемии, возникновением множественных очагов поражения. Большой процент смерти в исходе болезни, поскольку течение очень тяжелое.
Диагностика Гемофильной инфекции у детей:
Для диагностики гемофильной инфекции у детей необходимы лабораторные исследования. Берут такой биоматериал как гной, мокрота, спинномозговая жидкость, аспират из места поражения. Материал окрашивают по Граму (микроскопируют), отличают от палочки коклюша, которой Н. influenzae имеет большое сходство. Применяют такие методы как ПЦР, РЛА, ИФА.
Дифференциальную диагностику проводят в зависимости от клинической формы. Гнойный менингит следует дифференцировать от бактериальных менингитов: стрептококкового, менингококкового, стафилококкового, пневмококкового.
Стоит учитывать, что Н. influenzae часто проявляется целлюлитом (панникулитом) и острым эпиглотиттом. Для дифференциальной диагностики необходимы лабораторные методы исследования.
Лечение Гемофильной инфекции у детей:
Лечение гемофильной инфекции у детей проводят с помощью комплексной терапии, в основе которой лежит антибиотикотерапия. Применяют в основном цефалоспорины 3-го поколения, азитромицин (сумамед). Препарат выпускается в виде порошка, суспензий, таблеток.
Также возбудитель можно убить левомицетином, рифампицином, гентамицином. Отмечается устойчивость гемофильной инфекции к оксациллину, линкомицину и т. д. В таких случаях назначают два антибиотика. Следует сделать антибиотикограмму, после которой корректируют комбинацию препаратов. В последнее время обнаруживают устойчивость многих штаммов возбудителя ко многим антибиотикам.
Должно быть также проведено симптоматическое, стимуцлирующее и общеукрепляющее лечение. Особенно важно своевременно вскрыть очаг инфекции или дренировать плевральную полость.
Пневмонию, вызванную гемофильной палочкой, лечат цефалоспоринами 3-го поколения, макролидами, ампициллином, левомицетина сукцинатом, гентамицином, гораздо реже – пенициллином, рифампицином.
Профилактика Гемофильной инфекции у детей:
Для активной профилактики применяется вакцина Акт-ХИБ фирмы Санофи Пастер. Рекомендуется детям с 2-месячного возраста. Важны неспецифические профилактические меры: детей раннего возраста, строгая изоляция новорожденных, комплекс общеукрепляюшей и стимулирующей терапии, гигиеническое содержание кожи и пр.
К каким докторам следует обращаться если у Вас Гемофильная инфекция у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Гемофильной инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Менингит, вызванный гемофильной палочкой типа В, или HIB-менингит, занимает по частоте третье место в этиологической структуре бактериальных менингитов, что составляет от 5 до 25% случаев. В возрастной группе
Менингит, вызванный гемофильной палочкой типа В, или HIB-менингит, занимает по частоте третье место в этиологической структуре бактериальных менингитов, что составляет от 5 до 25% случаев. В возрастной группе до 4-5 лет эта форма менингита занимает второе место (от 10 до 50% случаев). В Москве у детей до 5 лет на долю HIB-менингита приходится 15% всех случаев заболевания бактериальными менингитами.
Заболеваемость HIB-менингитом у детей до 5 лет до начала плановой вакцинации в ряде стран варьировала от 23 случаев на 100 000 детей в год в развитых странах Европы до 60 на 100 000 в развивающихся странах. До введения вакцинации против HIB-инфекции в мире ежегодно регистрировалось 370 000 случаев HIB-менингита, из них около 100 000 летальных (в основном в развивающихся странах, на долю которых приходилось 97% летальных исходов). Летальность при этой форме менингита варьирует, по данным различных авторов, от 5% (в развитых странах) до 30% (в развивающихся странах); нередко отмечаются неблагоприятные отдаленные последствия.
Несмотря на существенное место, которое HIB-менингит занимает в детской инфекционной патологии, почти нет работ, посвященных патогенным свойствам возбудителя, патогенезу и клиническим особенностям этой формы заболевания. Публикации, посвященные клиническим аспектам HIB-менингита, основаны на небольшом количестве наблюдений и, как правило, не дают представления о клинико-патогенетических особенностях HIB-менингита.
Диагноз HIB-менингита у 22 больных подтвержден после выделения культуры возбудителя из ЦСЖ или крови, у других 22 больных — методом латекс-агглютинации. У 45 больных диагноз был подтвержден как бактериологически, так и методом латекс-агглютинации.
Как видно из табл. 1, HIB-менингит — это болезнь раннего и младшего детских возрастов, причем более 11% заболевших составляли дети первых 6 месяцев жизни (начиная с 9 дней), что свидетельствует об отсутствии или недостаточности врожденного иммунитета. С другой стороны, тот факт, что у детей старше 4 лет, относящихся к наиболее уязвимой эпидемиологически возрастной группе, заболеваемость резко падает, может объясняться как формированием приобретенного иммунитета (у детей, переболевших различными формами HIB-инфекции), так и возрастными анатомо-физиологическими особенностями детей младших возрастных групп.
Из наблюдаемых нами четырех больных старше 8 лет один ребенок был с отягощенным преморбидным фоном (экссудативный диатез, многократные ОРЗ); двое детей в возрасте 9 лет болели гнойными менингитами, причем разной этиологии, три-четыре раза, что позволяет выдвинуть предположение о наличии анатомического дефекта, вероятнее всего Spina bifida; видимо, взрослая женщина перенесла травму черепа, страдала назальной ликвореей и также повторно болела гнойными менингитами различной этиологии.
HIB-менингит протекал в тяжелой форме у 88,6% больных, у 12 больных течение болезни было затяжным (более 2 месяцев) или волнообразным. Умерли 6 больных (6,7%).
Из данных табл. 2 следует, что одной из важных причин летальности является госпитализация в непрофильные стационары. Это касается не только больных HIB-менингитом, но и пациентов с другими нейроинфекциями.
Другая причина — отягощенный преморбидный фон: осложненное течение беременности и родов, недоношенность, органическое поражение ЦНС и другие факторы.
Третья причина — поздняя диагностика и поздняя госпитализация. Четвертая — нерациональная терапия. Приведем типичный случай.
Больной У. из Дома ребенка. Возраст — 1 год 3 месяца. Заболел 27.02.97, лечился в Доме ребенка от ОРЗ, последний день получал ампициллин. На 4-й день болезни состояние ухудшилось и больной с диагнозом ОРВИ, пневмония госпитализирован в детскую инфекционную больницу № 12, где получал пенициллин. На 2-й день после госпитализации состояние ухудшилось, появились рвота, мышечный тремор, выбухание родничка. При пункции получен гнойный ликвор; пациент переведен в КИБ № 2 на 6-й день болезни. Состояние при поступлении крайне тяжелое. При повторной люмбальной пункции диагноз гнойного менингита, осложненного отеком-набуханием мозга, подтвержден. Сопутствующее заболевание — болезнь Дауна, гипотрофия 3-й степени. Продолжено лечение пенициллином, проводилась интенсивная патогенетическая терапия. Состояние больного стабилизировалось, но на 3-й день вновь ухудшилось. Наблюдались гипертермия, судороги, потеря сознания. На 3-й день лечения выделена культура HIB из СМЖ и крови, пенициллин заменен левомицетином, однако на 5-й день лечения больной умер. В день смерти получены результаты определения чувствительности, выделенной культуры: устойчива к левомицетину и пенициллину, чувствительна к цефотаксиму.
Патологоанатомический диагноз: гнойный менингит, вызванный гемофильной палочкой, отек головного мозга, мелкоочаговая пневмония. Сопутствующие осложнения: акцидентальная трансформация тимуса 3-й степени, болезнь Дауна, гипотрофия 3-й степени, гидроцефалия.
Данный случай иллюстрирует основные причины летальности: поздняя диагностика, тяжелейший преморбидный фон, неадекватная антибактериальная терапия. Тем не менее благодаря рациональной патогенетической терапии смерть наступила только через 5 суток, тогда как в непрофильных стационарах все больные погибли в течение суток, что, судя по данным историй болезни, отчасти связано с недостаточно адекватной патогенетической терапией. Если сравнивать летальность при гнойных менингитах различной этиологии за один и тот же период времени в условиях одного лечебного учреждения (КИБ № 2), то при HIB-менингите она составила 2,8%, при менингококковом менингите — 6%, а при пневмококковом менингите — 17%, т. е. в отношении прогноза для жизни HIB-менингит протекает наиболее доброкачественно. В то же время 8,5% детей выписались со снижением слуха, 13,4% — с атаксией и другими остаточными явлениями.
Как видно из приведенной выше истории болезни, HIB-менингит часто возникает на неблагоприятном преморбидном фоне, отмеченном у 72% больных. В большинстве случаев (62%) отмечались тяжелые органические поражения ЦНС с гипертензионным и судорожным синдромами, отставанием в развитии, парезами и т. д. У больных же пневмококковым и менингококковым менингитами спектр фоновых заболеваний был совершенно другим, поражения ЦНС занимали в нем 12% и 3% соответственно. Причем поражения ЦНС при пневмококковом менингите были травматического происхождения. Частые ОРЗ наблюдались у 52% больных.
Начало болезни у больных HIB-менингитом было острым, но появлению явных клинических симптомов менингита часто предшествовала умеренная лихорадка длительностью от 1-2 до 5-7 дней, сопровождавшаяся катаральными явлениями со стороны ВДП. У 51% больных первоначально диагностировались ОРВИ, пневмония, катаральный отит, гайморит. У 6,8% больных лихорадка сопровождалась диспептическими явлениями, у них диагностировалась острая кишечная инфекция.
Поражение респираторного тракта — характерное проявление HIB-инфекции, причем оно отличалось от таковых при менингококковой и пневмококковой инфекциях. Отсутствие признаков менингита в ранние сроки болезни, а также недооценка таких симптомов, как повторная рвота, судорожная готовность, заторможенность, сонливость, стали причиной относительно поздних сроков госпитализации больных.
Так, в целом средние сроки госпитализации составили 3,1±0,17 суток (при пневмококковом менингите — 3,5±0,21 суток, при менингококковом — 1,8±0,16).
Сроки госпитализации больных (табл. 3), направленных непосредственно в КИБ № 2, составляли 2,3 суток, то есть были достоверно меньшими. Естественно, это касается детей с наиболее яркой клиникой. Больше половины детей переводились в КИБ № 2 из других стационаров или лечились в них, у большинства из них возникали проблемы с диагностикой. Если госпитализацию в течение первых двух дней болезни условно признать своевременной, то можно отметить, что в профильную больницу в эти сроки госпитализированы 67,4%, то есть 2/3 больных, тогда как в другие стационары — только 21,8% пациентов. Таким образом, проблемы с диагностикой HIB-менингита приводят к существенно более поздней госпитализации больных, чем при менингококковом менингите. Сроки госпитализации сказывались не только на исходе болезни, но и на продолжительности лечения. У госпитализированных в первые двое суток она составила 25±0,3 суток, после 3-го дня — 32,5±1,3 суток (р<0,001). Следует подчеркнуть, что в целом длительность лечения составила 27,7±0,9 суток и была на 8 дней больше, чем при менингококковом менингите.
Каковы же клинические особенности HIB-менингита?
Помимо анамнестических данных, о которых говорилось выше, при поступлении в стационар у 58% больных выявлена картина острого ринита и у 87% — картина острого фарингита. Течение болезни характеризовалось высокой лихорадкой продолжительностью от 3 до 29 суток, в среднем 11,8±0,9 суток (табл. 4),что достоверно больше, чем при менингококковом менингите (8,4±0,7 суток, р<0,001), и примерно столько же, как и при пневмококковом (13,5±0,9 суток).
Причем не всегда прослеживалась связь между течением менингита, продолжительностью лихорадки и сроками санации ликвора. Максимальный уровень лихорадки варьировал от 37,8 до 41,3°С, составляя в среднем 39,6±0,08°С, то есть оказался достоверно выше, чем при менингококковом (39,2±0,07) и пневмококковом (39,1±0,11) менингитах. У 53,9% больных лихорадка была в пределах от 39,1 до 40°С, у 13,5% — от 40,1 до 41,6°С и у 4,5 % — до 38°С.
Помимо выраженности лихорадочной реакции в пользу генерализованного характера инфекционного процесса при HIB-менингите свидетельствует частое увеличение печени (49%) и селезенки (36%), а также (в большом проценте случаев) выделение гемокультуры (44°С), причем в последние два года гемокультуры выделяются практически у всех больных, госпитализируемых первично в КИБ № 2. Для сравнения: при менингококковой инфекции частота выделения гемокультуры составила 16%, а при пневмококковом менингите — 27%.
Характер и тяжесть поражения ЦНС также отличаются по сравнению с другими распространенными менингитами бактериальной этиологии (табл. 5).
Таким образом, для HIB-менингита характерны менее тяжелое течение болезни, более низкий процент случаев развития отека мозга, менее глубокие и менее продолжительные нарушения сознания. Значительно реже наблюдались генерализованные судороги. В то же время чаще встречались фокальные судороги и очаговая симптоматика, в частности мозжечковая атаксия, поражение ЧМН, особенно VIII пары.
Менингиальный синдром наблюдался почти у всех больных, но выражен был чаще умеренно, иногда не в полном объеме. Так, ригидность мышц затылка наблюдалась у 95% пациентов, а симптом Кернига и симптомы Брудзинского — у 74%, в среднем менингиальный синдром регрессировал через 6,8±0,4 суток. Картина ликвора была сходной с таковой при других гнойных менингитах, но имела некоторые особенности. Плеоцитоз выше 1000 в мкл был у 86% больных, содержание нейтрофилов колебалось в пределах от 70 до 100% (96,3±1,4%). Гиперпротеинорахия была умеренно выраженной, то есть у большинства больных отмечалось умеренное повышение содержания белка (максимально до 6,6 г/л), в то время как при менингококковом и особенно пневмококковом менингитах в тяжелых случаях этот показатель достигал 9-12 г/л и даже 30 г/л. В среднем уровень белка при HIB-менингите составлял 2,8±0,2 г/л, при менингококковом — 3,3±0,3 г/л, пневмококковом — 3,8±0,3 г/л.
Содержание глюкозы имело тенденцию к снижению, составляя в среднем 1,7±26 г. Однако в данном случае средний показатель не отражает разнонаправленного характера изменения этого параметра. Более чем у 45% больных уровень глюкозы был резко снижен (менее 1 г/л) либо глюкоза не определялась вовсе. В основном это касалось больных, поступивших в поздние сроки болезни. При раннем поступлении у 38% больных отмечено повышенное или нормальное содержание глюкозы, то есть имели место обратные соотношения между сроками госпитализации и уровнем глюкозы, что отражает патогенетические механизмы, от которых зависит этот показатель: с одной стороны, в результате повышения проницаемости ГЭБ содержание глюкозы возрастает, с другой — потребление глюкозы возбудителем приводит к снижению ее концентрации. Эту же зависимость отражает и динамика данного показателя в процессе лечения (табл. 6).
Заканчивая клиническую характеристику HIB-менингита, хотелось бы остановиться на особенностях картины крови с учетом возрастных нормативов (взрослые были исключены). Средний возраст больных составлял 2,6±0,2 г. Лейкоцитоз в среднем был равен 13,1±1,17 тыс./мкл, причем у 28% больных наблюдалась лейкопения, у 21% — нормоцитоз и у половины (51%) — лейкоцитоз. Лейкоцитоз свыше 15 тыс. в мкл был только у 18,2% больных, а средний показатель лишь незначительно превышал норму. Еще более демонстративны данные о количестве лимфоцитов, которое отражает состояние иммунной системы. Оно варьировало от 300 до 5,5 тыс., причем абсолютная лимфопения выявлена у 95% детей. Красная кровь, хотя и в меньшей степени, свидетельствовала о неблагоприятном преморбидном фоне. Уровень гемоглобина также был снижен и составлял в среднем 115,4±2 г/л. Нормальное содержание гемоглобина при поступлении отмечено у 40% больных; у 20% пациентов гемоглобин было ниже 100 г/л, то есть отмечалась выраженная анемия.
Стартовая терапия у 45 больных проводилась бензилпенициллином в дозе 200-400 тыс. ед./кг массы в сутки. После получения результатов бактериологического исследования или, в отдельных случаях, данных о чувствительности выделенного штамма к антибиотикам пенициллин заменяли другими препаратами. У 8 больных лечение пенициллином проводилось в течение 4-8 суток, после чего препарат был заменен в связи с его неэффективностью. У 3 больных лечение было эффективным, длительность его составляла 11, 14 и 16 суток соответственно. Если учесть, что в младшей возрастной группе помимо HIB этиологическим фактором гнойных менингитов может служить и другая резистентная к пенициллину флора (стафилококк, стрептококки группы В, грамотрицательная флора), в настоящее время пенициллин не должен использоваться в качестве стартового препарата при гнойных менингитах у детей до 4-5 лет.
У 18 больных стартовая терапия проводилась левомицетина-сукцинатом; причем у 9 из них она оказалась неэффективной. У них была произведена замена его цефтриаксоном. Длительность терапии составила от 10 до 17 суток, эффективность левомицетина — 50%. На основании этих данных следует признать, что левомицетин нецелесообразно использовать для стартовой терапии.
Из 14 больных, лечившихся цефтриаксоном или цефотаксимом, у 8 был получен эффект, в 6 случаях произведена замена левомицетином, в одном случае — меронемом и еще в одном — рифампицином.
При сопоставлении результатов определения чувствительности выделенных штаммов HIB, с показателем клинической эффективности лечения цефалоспоринами, пенициллином, хлорамфениколом очевидно, что последняя в 1,5-2 раза ниже (табл. 7).
В целом из 19 больных, у которых лечение проводилось препаратами, к которым выделенный штамм HIB был чувствителен, лечение оказалось неэффективным у 6 (32%). Каковы же причины этого феномена? Вероятно, имеют значение следующие факторы:
- низкий пассаж антибиотиков в субарахноидальное пространство или быстрое уменьшение пассажа в связи со снижением проницаемости ГЭБ в процессе лечения;
- наличие зон биологической недоступности в связи с анатомическими возрастными особенностями субарахноидального пространства у детей раннего возраста;
- нарушение ликвородинамики у детей с неврологически отягощенным фоном;
- необоснованная замена препарата в связи с медленным темпом санации ликвора.
Как известно, β-лактамные антибиотики проходят через ГЭБ только при наличии воспалительного процесса, а по мере его стихания пассаж ухудшается. Этот феномен более 40 лет назад был описан В. И. Покровским на примере пенициллина. У детей младшего возраста объем субарахноидального пространства по отношению к массе тела в 2-3 раза больше, поэтому обмен ликвора замедлен, соответственно концентрации препаратов могут быть ниже. У детей с поражением ЦНС нередко наблюдаются водянка мозга, церебральная гипертензия, частичная окклюзия ликворопроводящих путей, что соответственно отрицательно сказывается на пассаже препаратов в субарахноидальное пространство.
При получении ликворологических данных, свидельствующих о наличии бактериального менингита, стартовую терапию у детей до 4-5 лет необходимо проводить цефтриаксоном. При необходимости замены препарата предпочтение можно отдавать с учетом данных о чувствительности к хлорамфениколу, или бензилпенициллину, дозу которого мы можем повышать до 500 тыс. — 1 млн/кг массы, достигая тем самым терапевтических концентраций. Предварительный опыт позволяет также рекомендовать фторхинолоны и рифампицины по индивидуальным показаниям.
Для иллюстрации вышесказанного приводим следующую историю болезни.
Ганеева Сарвиноз, 1 год 1 месяц, находилась в КИБ № 2 с 18.08 по 15.09.01 г. с диагнозом гнойный менингоэнцефалит, вызванный M. inf. Атактический синдром. Затяжное течение.
Поступила в отделение на 5-й день заболевания, которое началось 14.08 постепенно, с подъемами температуры до 37,8°С. Стала вялой.
15.08 t = 39,5°С, снизился аппетит. Осмотрена участковым врачом. Диагноз ОРВИ.
В последующие дни нарастали вялость, сонливость, анорексия.
18.08 присоединились головная боль, рвота. Врачом скорой помощи госпитализирована в 6-ю детскую больницу с диагнозом ОРВИ, менингиальный синдром. В приемном отделении введены в/м левомицетин, преднизолон, и девочка переведена в КИБ № 2.
При поступлении состояние тяжелое, вялая, загружена. Кожа бледная. Мышечный тонус снижен. Со стороны ЧМН патологии не выявлено.
Выражены ригидность затылочных мышц, положительный верхний симптом Брудзинского, с-м Кернига, ЧСС — 128 в минуту, АД — 90/55, ЧД — 24 в минуту. Произведена LP, подтвердившая наличие гнойного менингита.
19.08 — ликвор мутный, Ц — 1797 л в 1 мм 3 , Б — 0,8%о. Р-ция Панди ++. В мазке 91% нейтр. и 9% лимф. Общ. анализ крови: Нв — 100, Эр. — 3,9, L — 14,2, н — 30, С — 40, Л — 27, М — 3, СОЭ — 48.
С поступления антибактериальная терапия проводилась левомицетина сукцинатом 100 мг/кг.
20.08 получено бактериологическое подтверждение диагноза. Из крови выделена HIB, чувствительная к левомицетину. Учитывая продолжающуюся лихорадку, интоксикацию, развитие судорожного синдрома, нарастание лейкоцитоза крови до 25 тыс., сохраняющиеся патологические изменения в ликворе, была произведена замена левомицетина лонгоцефом (100 мг/кг в сутки). Температура нормализовалась на 10-е сутки лечения лонгоцефом, регрессировала общемозговая и очаговая симптоматика. Судороги не возобновлялись. При люмбальной пункции 29.08 и 8.09 обнаружен лимфоцитарный плеоцитоз. В дальнейшем состояние было удовлетворительным, выписана домой 15.09.
При обследовании 16.10: цитоз — 21, белок — 0,3 г/л, в мазке — 100% лимфоцитов.
Данный случай иллюстрирует особенности течения HIB-менингита (позднее появление менингиальных симптомов, длительная лихорадка на фоне эффективной антибактериальной терапии и недостаточная эффективность лечения левомицетином, несмотря на чувствительность к нему выделенного штамма HIВ).
Менингит — воспаление оболочек головного и спинного мозга — может встретиться в практике врача любой специальности. В настоящее время исход болезни определяется в основном своевременным началом адекватной терапии Этиология менингитов многообр
Менингит — воспаление оболочек головного и спинного мозга — может встретиться в практике врача любой специальности.
В настоящее время исход болезни определяется в основном своевременным началом адекватной терапии
 |
Этиология менингитов многообразна. Возбудителями менингита могут быть бактерии (менингококк, пневмококк, гемофильная и туберкулезная палочки, спирохеты и др.), вирусы (энтеровирусы группы Коксаки-ЕСНО, вирус эпидемического паротита и др. ), хламидии, микоплазмы, простейшие, грибы.
Менингиты могут быть первичными, т. е. развиваться без предшествующих признаков патологического процесса, вызванного соответствующим возбудителем, например менингококковым, или вторичными, когда поражению оболочек мозга предшествуют другие проявления инфекции. Например, эпидемический паротит — паротитный менингит, лептоспироз — менингит, отит — отогенный пневмококковый менингит и т. д. Менингиты, вызываемые одним и тем же возбудителем, могут протекать как первичные и вторичные (пневмококковый, туберкулезный и т. д.), поэтому вторичные менингиты правильнее рассматривать не как осложнение, а как проявление соответствующей инфекции.
Эпидемиология менингитов определяется свойствами возбудителя и механизмом его передачи. Первичные менингиты, как правило, являются воздушно-капельными инфекциями, энтеровирусные же имеют фекально-оральный механизм передачи. Для практического врача важно, во-первых, то обстоятельство, что менингит является лишь одной из клинических форм инфекции, вызываемых соответствующим микроорганизмом (например, менингококковая инфекция протекает чаще всего в форме назофарингита, энтеровирусная инфекция в форме респираторной или кишечной инфекции); во-вторых, вторичные менингиты могут вызываться условно-патогенной аутофлорой, поэтому случаи менингита в семейных очагах, как правило, единичные, спорадические, а групповые заболевания возможны только в коллективах (ясли, школа, общежитие, воинская часть и т. д.).
В оболочки мозга возбудители могут проникать гематогенно (при менингококковой инфекции, сепсисе, лептоспирозе и т. д.), лимфогенно и по контакту при наличии гнойно-воспалительных очагов на голове (отит) и в области позвоночника (остеомиелит, эпидуральный абсцесс).
Менингиты сопровождаются повышенной продукцией цереброспинальной жидкости и развитием внутричерепной гипертензии, повышением проницаемости гематоэнцефалического барьера, токсическим поражением вещества мозга, нарушением мозгового кровообращения, особенно микроциркуляции, нарушением ликвородинамики, гипоксией мозга, что в конечном итоге приводит к развитию отека-набухания мозга. Этому способствует распространение воспалительного процесса на желудочки и вещество мозга, что в особенности свойственно гнойным менингитам. При вирусных менингитах явления отека мозга менее выраженны, но вещество мозга также вовлекается в патологический процесс. При распространении воспалительного процесса на вещество мозга появляется очаговая неврологическая симптоматика.
Финалом отека-набухания мозга является его дислокация со сдавлением ствола мозга миндалинами мозжечка. Клинически при этом наблюдаются расстройства функций жизненно важных органов, прежде всего дыхания, что и является наиболее частой причиной смерти больных менингитами.
Хотя клинически менингиты различной этиологии существенно различаются, все же преобладают общие симптомы, объединяемые понятием “менингеальный” синдром. Менингиты чаще начинаются остро, нежели постепенно (туберкулезный, грибковые); обычно симптомам менингита предшествуют общие инфекционные симптомы — лихорадка, слабость, боли в мышцах и другие, свойственные данной болезни: при менингококковой инфекции — сыпь, при пневмококковой — ринит, пневмония, отит, при паротитной инфекции — поражение слюнных желез, при энтеровирусной — диспепсические расстройства и катаральные явления и т. д.
Наиболее ранним и ярким симптомом менингита является головная боль диффузного характера, которая быстро нарастает, приобретает распирающий характер и достигает такой интенсивности, что взрослые больные стонут, а дети кричат и плачут. Вскоре начинается тошнота и у части больных рвота, в некоторых случаях — многократная. Головная боль усиливается при перемене положения тела, от звуковых и зрительных раздражителей. Отмечается общая гиперестезия кожи. Больные обычно лежат на боку, согнув голову, иногда (особенно дети) поджав ноги к животу. При осмотре выявляется ригидность мышц затылка, верхний, средний и нижний симптомы Брудзинского, симптомы Кернига и Нери. Часто выявляется анизорефлексия, пирамидные знаки. В более поздние сроки возможны парезы черепных нервов, реже парезы конечностей, мозжечковые расстройства, нарушения сознания вплоть до развития мозговой комы, делириозный синдром.
Решающим для подтверждения диагноза менингита является исследование цереброспинальной жидкости. По показаниям проводят дополнительные исследования (рентгенографию черепа и придаточных пазух носа, осмотр глазного дна, электроэнцелографию, эхо-энцефалографию, компьютерную и ядерно-магнитнорезонансную томографию). При люмбальной пункции определяют давление цереброспинальной жидкости, проводят ликвородинамические пробы Стуккея и Квикенштедта, определяют визуальные характеристики жидкости (прозрачность, цвет). В осадке жидкости определяют количество и состав клеток, наличие микрофлоры. Проводят биохимические (количество белка, глюкозы, хлоридов, осадочные пробы и т. д.) и микробиологические исследования.
Менингококковый менингит начинается остро с высокой лихорадки, озноба. В первый-второй день у большинства больных появляется геморрагическая сыпь. Менингеальные симптомы появляются также на первые-вторые сутки болезни. Спинномозговая жидкость мутная, молочно-белого или желтоватого цвета, содержит в 1 мл несколько тысяч нейтрофилов, в цитоплазме которых часто видны характерные бобовидные диплококки; при посеве можно выделить культуру возбудителя. Количество белка значительно повышено, глюкозы — снижено. При помощи иммунологических методов в цереброспинальной жидкости можно обнаружить антиген возбудителя, а используя полимеразную цепную реакцию (ПЦР) — его ДНК. В крови резко выражены островоспалительные изменения. Если не проводить соответствующего лечения, летальность при менингите достигает 50%. При своевременной терапии летальность составляет менее 5%, главным образом за счет тяжелых форм менингококкцемии, осложненных инфекционно-токсическим шоком, при котором поражение оболочек мозга слабо выражено.
Пневмококковому менингиту, как правило, предшествует отит, синусит или пневмония, но у половины больных он протекает как первичный. Начало острое, менингеальный синдром выявляется несколько позже, чем при менингококковом менингите. Даже при условии ранней госпитализации болезнь быстро прогрессирует, рано появляются расстройства сознания, судороги, нередко парезы черепных нервов, гемипарез. Цереброспинальная жидкость гнойная, часто ксантохромная, обнаруживаются внеклеточно расположенные ланцетовидной формы диплококки. В связи с быстрым вовлечением в процесс вещества и желудочков мозга, быстрой консолидацией гнойного экссудата летальность достигает 15-25%, даже если терапия начала проводиться на ранних сроках.
Менингит, вызываемый гемофильной палочкой, чаще наблюдается у детей до 1 года; может начинаться как остро, так и постепенно с лихорадки, катаральных явлений. Менингеальные симптомы появляются на второй — пятый день болезни. При этом у детей до 1 года наиболее серьезными симптомами могут считаться срыгивание или рвота, немотивированный пронзительный крик, выбухание и прекращение пульсации родничка.
Большие трудности представляют для диагностики менингиты у больных, получавших лечение антибиотиками в недостаточных для выздоровления дозах. В этих случаях температура тела снижается до 37,5 — 38,5ОС, регрессируют менингеальные симптомы, головная боль становится менее интенсивной, но сохраняет упорный характер, часто остается тошнота, реже рвота. Через несколько дней в связи с распространением процесса на желудочки и вещество мозга наступает резкое ухудшение состояния больных. Появляется общемозговая и очаговая неврологическая симптоматика. В этой группе больных летальность и частота остаточных явлений резко возрастают.
Вирусные менингиты могут начинаться с симптомов, свойственных соответствующей инфекции, тогда как картина менингита развивается позже. В этих случаях наблюдается двухволновое течение болезни. Но менингит с первых дней может быть и ведущим проявлением болезни. В отличие от гнойных бактериальных менингитов, в этом случае лихорадка умеренная, менингеальные симптомы появляются на второй-третий или пятый-седьмой дни с момента начала заболевания, иногда позже. Несмотря на интенсивную головную боль и плохое самочувствие больных, менингеальные симптомы выражены умеренно, часто не в полном объеме, расстройства сознания (исключая вирусные менингоэнцефалиты) не характерны. Люмбальная пункция с эвакуацией 4-8 мл цереброспинальной жидкости приносит больному выраженное облегчение.
| Менингиты классифицируются по этиологии, по характеру воспалительного процесса (серозные, гнойные), причем гнойные менингиты в подавляющем большинстве носят бактериальный характер, а серозные — вирусный, однако последние могут быть и бактериальными (туберкулезный, лептоспирозный и др.). По патогенезу выделяют первичные и вторичные менингиты |
Цереброспинальная жидкость прозрачная, количество клеточных элементов измеряется десятками или сотнями, более 90% лейкоцитов составляют лимфоциты. (Иногда в первые два дня болезни могут преобладать нейтрофилы. В этих случаях через один-два дня следует во избежание диагностической ошибки повторить исследование.) Содержание глюкозы повышено или нормальное, количество белка может быть как понижено (разведенный ликвор), так и незначительно повышено, при посеве цереброспинальная жидкость стерильна (асептический менингит). В результате иммунологических исследований в цереброспинальной жидкости можно обнаружить антигены вирусов или антитела, методом ПЦР — наличие вирусной нуклеиновой кислоты. Картина крови в большинстве случаев мало характерна.
Туберкулезный менингит, который раньше обязательно заканчивался смертью больного, в настоящее время встречается чаще, причем у большинства больных он является первым клиническим проявлением туберкулезной инфекции. Нередко туберкулезный менингит протекает атипично, поэтому при наличии большого количества эффективных противотуберкулезных препаратов летальность составляет 15-25%. Обычно болезнь начинается с лихорадки. Через несколько дней появляется головная боль и рвота. Менингеальные симптомы появляются на третий — десятый дни болезни. Довольно часто обнаруживаются парезы черепных нервов. К концу второй недели, иногда позже, развиваются общемозговые симптомы. При отсутствии специфической терапии больные погибают к концу месяца, но даже неспецифическая терапия может продлить жизнь больного до 1,5—2 месяцев. Важно подчеркнуть, что нецеленаправленная терапия аминогликозидами, рифампицином, а также любыми другими антимикробными препаратами может вызвать временное улучшение, что в значительной степени затрудняет диагностику. Цереброспинальная жидкость при туберкулезном менингите опалесцирующая, вытекает под высоким давлением. Количество лейкоцитов (преимущественно лимфоциты) составляет от нескольких десятков до трех-четырех сотен в 1 мкл. Содержание белка, как правило, повышено; количество глюкозы — со второй-третьей недели болезни — снижено, осадочные пробы резко положительные. Микобактерии туберкулеза в цереброспинальной жидкости обнаруживается очень редко. Для подтверждения диагноза важно обнаружение антигенов возбудителя ИФА, выявление легочного процесса (чаще милиарный туберкулез).
Менингиты приходится дифференцировать с широким кругом болезней, протекающих с синдромом менингизма, то есть характеризующихся наличием менингеального синдрома, не связанного с воспалительным процессом в оболочках мозга.
Это прежде всего инфекционные болезни, протекающие с выраженным нейротоксикозом, например грипп, сальмонеллез, крупозная пневмония и др. В этих случаях наличие общих признаков инфекционной болезни, тяжесть состояния являются показанием для экстренной госпитализации в инфекционный стационар, менингеальный синдром служит показанием для спинномозговой пункции.
Второе место занимают субарахноидальные кровоизлияния, не связанные с черепно-мозговой травмой. Их причиной является разрыв аневризмы или патологически измененных сосудов оболочек головного мозга. Болезнь начинается с внезапной головной боли (удар в голову), которая сначала может быть локальной, но быстро приобретает диффузный характер. При осмотре выявляется менингеальный синдром, повышение артериального давления. Через два-три дня картина может измениться: головная боль нарастает, наблюдается рвота, температура тела повышается. Это связано с развитием асептического воспаления, не требующего специальной терапии. Такие пациенты должны госпитализироваться в неврологические отделения. Окончательный диагноз устанавливается после исследования цереброспинальной жидкости, которая в этих случаях равномерно окрашена кровью, после центрифугирования — красная, прозрачная (лаковая), позже — мутноватая, ксантохромная. В мазке — эритроциты, нейтрофилы и лимфоциты в различных соотношениях, количество белка повышено, иногда резко, глюкозы — в норме или повышено.
Синдром менингизма наблюдается при внутричерепных объемных процессах, интоксикациях (печеночная и уремическая кома, отравление суррогатами алкоголя), инсультах и многих других болезнях.
На догоспитальном этапе важно провести дифференциальный диагноз между первичными и некоторыми вторичными гнойными менингитами, при которых больные подлежат оперативному лечению (оториногенные менингиты; менингиты, осложняющие абсцесс мозга или эпидуральный абсцесс). Например, летальность при отогенных менингитах, лечение которых проводилось консервативными методами, достигает 25%, тогда как в результате своевременной операции летальность снижается до 5%.
Лечение больных той или иной формы менингита следует начинать на догоспитальном этапе. Перед транспортировкой целесообразно ввести седативные препараты и анальгетики, а также, если нет признаков обезвоживания, лазикс; при подозрении на бактериальный менингит — пенициллин в дозе 3-4 млн. ЕД в/м, так как большинство бактериальных менингитов вызывается чувствительной к нему флорой. При наличии судорог необходимы противосудорожные препараты. Если имеются признаки шока (цианоз, обильная геморрагическая сыпь, артериальная гипотензия, похолодание конечностей, анурия), а также отека мозга с дислокацией (кома, судороги, расстройства дыхания, нарушения гемодинамики), больные должны госпитализироваться реанимационной службой.
В стационаре лечение проводится по следующим направлениям:
- этиотропная терапия;
- лечение и профилактика развития отека мозга;
- дезинтоксикация;
- индивидуальная терапия.
При выборе этиотропных средств лечения менингитов следует помимо общих подходов, основанных на видовой или индивидуальной чувствительности возбудителя, учитывать биологическую доступность возбудителя, поскольку многие антибиотики (макролиды, аминогликозиды, пенициллины и цефалоспорины) плохо проникают через гематоэнцефалический барьер. В отношении пенициллинов и некоторых цефалоспоринов III поколения (цефотаксим, цефтриаксон), учитывая их низкую токсичность, терапевтической концентрации в субарахноидальном пространстве достигают за счет повышения дозы. Поскольку более 90% менингитов вызываются флорой, чувствительной к этим препаратам, они должны рассматриваться как препараты выбора до установления этиологии болезни. В зависимости от вида возбудителя могут быть использованы хлорамфеникол, тетрациклины, амикацин, рифампицин, ванкомицин, бисептол, фторхинолоны, азтреонам, меропенем, амфотерицин В и другие противогрибковые препараты. При туберкулезном менингите применяют комбинированную терапию (изониазид, этамбутол, рифампицин). Назначение антимикробных препаратов при вирусных менингитах бесполезно.
Для лечения и профилактики отека мозга проводят плановую дегидратацию с использованием таких препаратов, как лазикс, урегид, диакарб. В тяжелых случаях назначают дексазон в дозе до 0,25 мг/кг массы в сутки. Дегидратация должна сочетаться с введением жидкости перорально, через зонд и внутривенно в объемах, достаточных для поддержания нормоволемии. Важное значение имеет оксигенотерапия путем ингаляции кислородно-воздушной смеси, по показаниям — ИВЛ.
Целесообразно использование препаратов, улучшающих мозговой кровоток, антиоксидантов, антигипоксантов, ноотропов; если имеются показания, применяют противосудорожные средства.
Выписка из стационара производится после полного регресса менингеальной и общемозговой симптоматики, санации цереброспинальной жидкости, а при менингококковой инфекции — после получения отрицательных результатов бактериологического исследования носоглоточной слизи. В неосложненных случаях длительность госпитализации составляет около 20 дней.
После выписки больные должны находиться под наблюдением невропатолога. Вопросы восстановления трудоспособности, возможности обучения, посещения детских коллективов решаются индивидуально. Обычно необходимость в амбулаторном лечении и освобождении от работы сохраняется около 1 месяца. Реконвалесцентам необходимо избегать излишних физических и психоэмоциональных нагрузок, инсоляции, избыточного приема жидкости, ограничивать количество соли, исключить употребление алкоголя. С особенной осторожностью следует подходить к решению вопроса о восстановлении трудоспособности для лиц, работа которых связана с повышенной концентрацией внимания, быстротой реакции, возможностью нестандартных ситуаций.
Бактериальные гнойные менингиты (БГМ) занимают одно из ведущих мест в структуре нейроинфекций; заболеваемость ими находится в пределах 5–10 на 100 тыс. населения. Среди причин смертности от инфекционных болезней
Бактериальные гнойные менингиты (БГМ) занимают одно из ведущих мест в структуре нейроинфекций; заболеваемость ими находится в пределах 5–10 на 100 тыс. населения. Среди причин смертности от инфекционных болезней они занимают десятое место и второе после СПИДа в структуре летальности в инфекционных стационарах. Несмотря на наличие большого выбора антибактериальных препаратов, средств патогенетической терапии, летальность на протяжении последних 40–50 лет не снижается и остается в следующих пределах: 15–50% при пневмококковом менингите, 5–15% — при менингококковой инфекции, 3–20% — при гемофильном менингите. Клинически БГМ характеризуются такими синдромами, как лихорадочно-интоксикационный (гипертермия, миастения, миалгия, анорексия, токсическое поражение сердечно-сосудистой системы (ССС), центральной нервной системы (ЦНС) и вегетативной нервной системы и т. д.) и менингеальный (диффузная головная боль, сопровождающаяся тошнотой и рвотой, гиперестезия кожи, наличие ригидности мышц затылка, положительные симптомы Кернига, Брудзинского), а также характерными изменениями в спинно-мозговой жидкости — СМЖ (резкое повышение ликворного давления, изменение прозрачности, повышение уровня белка и лактата, высокий нейтрофильный плеоцитоз, снижение уровня глюкозы). При распространении воспалительного процесса на вещество мозга и развитии отека-набухания головного мозга присоединяется общемозговой синдром (нарушения сознания и психики, генерализованные судороги) и очаговая неврологическая симптоматика (парезы черепных нервов, конечностей, тазовые нарушения, мозжечковая симптоматика, патологические рефлексы и др.).
За 5 лет в ИКБ № 2 г. Москвы наблюдались 2148 больных БГМ, из них 776 в ОРИТ (37,2%). Лабораторно (бактериологически, реакция латексной агглютинации — РЛА) расшифрована этиология менингита у 38% больных. У 60% больных менингококковой инфекцией диагноз установлен клинически. Среди лабораторно подтвержденных случаев болезни менингококковый менингит (ММ) составил 64%, пневмококковый менингит (ПМ) — 21,3%, менингит, вызванный гемофильной палочкой типа В (HiВ-менингит) — 9,3%, однако в этиологической структуре детей HiВ-менингит находится на втором месте после менингококкового. 5,3% составили менингиты стафилококковой, стрептококковой, листериозной, клебсиеллезной, эшерихиозной этиологии. За последние 3 года, по нашим наблюдениям, имеется тенденция к более тяжелому течению болезни. Так, в 2004 г. в ОРИТ госпитализированы 37,8% больных, в 2005 г. — 39,1%, в 2006 г. — 49,9%, т. е. половина всех больных БГМ.
Причинами тяжелого состояния и летальности пациентов, поступивших в ОРИТ, в 86,1% являлись отек головного мозга (ОНГМ), ОНГМ в сочетании с инфекционным токсическим шоком (ИТШ), менингоэнцефалит. Летальность существенно колебалась в разные годы. Так, в 2005 г. она составляла 5,2%, а в 2006 г. выросла до 13,5%. Она существенно увеличилась при менингококковом, гемофильном менингитах и при менингитах неустановленной этиологии, составив соответственно в 2005 г. 3,8%, 0%, 5,9%, а в 2006 г. — 9,7%, 15,7%, 13,6% (табл. 1).
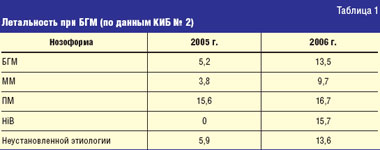
Рост летальности при гемофильном менингите за последний год обусловлен развитием у трех больных ИТШ. На 162 больных гемофильным менингитом, наблюдавшихся в течение последних 20 лет, летальность составила 3,7%.
Проведенный анализ диагностики, результатов лечения БГМ показывает, что наиболее актуальными практическими проблемами на современном этапе являются:
- ранняя клиническая диагностика на догоспитальном этапе и транспортировка больных в специализированные отделения;
- правильная оценка тяжести состояния больного с последующей адекватной терапией на догоспитальном уровне;
- ранняя диагностика и лабораторное подтверждение диагноза в стационаре;
- адекватная этиотропная терапия на всех этапах;
- ранняя оценка эффективности этиотропной терапии;
- квалифицированная интенсивная терапия и реанимация тяжелых больных в ОРИТ специализированных стационаров.
В Москве, несмотря на проведение постдипломной подготовки, чтение лекций и другие образовательные мероприятия, значительная часть больных госпитализируется в поздние сроки, часто после 2–3-кратного обращения больные направляются в непрофильные стационары. Так, при HiВ-менингите средний срок госпитализации составляет 3,2 сут; больные госпитализировались в пять различных стационаров, и только 54% — в ИКБ № 2. Однако летальность в ИКБ № 2 составляет 3,7%, а в непрофильных стационарах — 23,5%, т. е. выше более чем в 6 раз.
Установлено, что в ОРИТ поступают больные БГМ в поздние сроки, в среднем на 3,5 ± 0,2 дня болезни, в то время как в боксированное отделение (БО) практически в первые 2 дня (на 1,6 ± 0,3 дня болезни) (р < 0,001). В 38,3% случаев позднее поступление было обусловлено ошибочными диагнозами при первичном обращении больных за помощью. Причем в 2005 г. частота ошибок составила 27,3%, в 2006 г. — 45,8%, т. е. возросла в 2 раза.
По данным сопроводительных документов за 2005–2006 гг. установлено, что наиболее частыми ошибочными диагнозами при типичной клинической картине гнойного менингита были острое нарушение мозгового кровообращения (ОНМК), острая респираторная вирусная инфекция (ОРВИ), пиелонефрит, пневмония, алкогольный делирий, пищевая токсикоинфекция, холецистит, острая передозировка психотропных препаратов, отит, острый аппендицит, острая задержка мочи. Ошибочная диагностика приводила к тому, что больные госпитализировались в непрофильные стационары (23,4%), где в среднем до расшифровки диагноза проводили 1,8 сут и соответственно не получали необходимую квалифицированную помощь. Отмечались также случаи гипердиагностики, когда в ОРИТ (9,8%) и БО (16,6%) госпитализировались больные с подозрением на менингит, у которых диагностировались ОНМК, опухоль мозга, отравление психотропными препаратами, вторичный отогенный менингит, эпилепсия, ОРВИ, остеохондроз. Гипердиагностика также является отрицательным фактором для больных БГМ, так как в связи с тяжестью состояния возникала проблема перевода в профильный стационар и оказания специализированной помощи.
В стационаре исход болезни в значительной степени зависит от быстроты диагностики БГМ и его этиологической расшифровки, поскольку при отсутствии дополнительных симптомов БГМ различной этиологии клинически неразличимы.
На основании клинико-лабораторных данных этиологический диагноз установлен у 74% больных (в том числе только у 48% с использованием бактериологического метода и РЛА). При этом хотелось бы подчеркнуть роль посева крови. Гемокультуры получены у 58% больных HiВ-менингитом, 27% — ПМ и у 16% — генерализованной формой менингококковой инфекции (МИ). Результаты бактериологического исследования могут быть улучшены путем совершенствования техники исследования (забор материала, транспортировка, качество сред). Однако кардинальное повышение частоты расшифровки диагноза возможно только путем внедрения метода полимеразной цепной реакции (ПЦР). Так, еще в 1998–2000 гг. использование ПЦР позволило установить этиологию БГМ более чем у 80% больных.
При использовании рутинных методов диагностики наибольшие диагностические трудности представляют больные с 2–3-значным нейтрофильным или смешанным плеоцитозом СМЖ. В этой группе могут быть больные вторичными БГМ при сепсисе, абсцессах мозга, первичными БГМ в ранние сроки болезни или леченные антибиотиками, больные туберкулезным менингитом, вирусными нейроинфекциями в ранние сроки, субарахноидальными кровоизлияниями. Суммированные дифференциальные критерии представлены в таблица 2.
Мы придаем существенное диагностическое значение концентрации лактата в СМЖ и крови и их соотношению, что основано на результатах обследования в динамике более 200 больных.
Основные принципы и стандарты антимикробной терапии известны. Нами используются следующие препараты для эмпирической терапии БГМ: в зависимости от возраста применяется цефтриаксон, цефотаксим, ампициллин. В зависимости от выделенного возбудителя назначается этиотропная терапия: при менингококковом менингите — пенициллин, цефтриаксон, цефотаксим, цефепим; при пневмококковом — пенициллин, цефтриаксон, ванкомицин, меропенем, ципрофлоксацин; при HiВ-менингите — цефтриаксон, цефотаксим, пефлоксацин; при менингитах, вызванных энтеробактериями, — цефтриаксон, цефотаксим, пефлоксацин, цефепим; при стафилококковом — ванкомицин, рифампицин, оксациллин, меропенем, линезолид; при синегнойном — цефтазидим, ципрофлоксацин, цефоперазон, цефепим; при листериозном — ванкомицин, цефтриаксон, ампициллин; при лептоспирозном — пенициллин, ампициллин, цефотаксим; при менингите, вызванном бактероидами — метронидазол, Ко-тримоксазол, меропенем; при менингите, вызванном энтерококками, — ампициллин, амикацин, ванкомицин, меропенем. При тяжелом течении БГМ применяется эндолюмбальное введение ванкомицина, амикацина. Все более актуальной становится проблема резистентности возбудителей. За последние годы более отчетливо выявляется тенденция к появлению резистентных штаммов возбудителей к препаратам, используемым в практике лечения менингитов. Так, 4% штаммов менингококка и 3% пневмококков были устойчивы к пенициллину. Регистрируются отдельные полирезистентные штаммы менингококка и пневмококка.
Другая проблема — отсутствие эффекта при лечении препаратами, к которым данный штамм возбудителя чувствителен. Этот феномен мы наблюдали в разных группах больных с частотой от 15 до 30%, что можно продемонстрировать на примере HiВ-менингита (рис.).
Причины многообразны, в том числе:
- недостаточный пассаж препарата через гематоэнцефалический барьер (ГЭБ);
- наличие зон бионедоступности возбудителя;
- недостаточная доза или низкое качество препарата;
- несоответствие данных о чувствительности возбудителя in vitro и in vivo.
Нужно отметить, что у разных больных при одинаковых дозах препарата его концентрация в СМЖ различается в десятки раз. Недостаточный пассаж антибиотика может быть обусловлен особенностями патологического процесса и недостаточной ликворопродукцией. Так, при поступлении почти у 20% больных БГМ наблюдается ликворная гипотензия. По мере стихания воспалительного процесса уменьшается проницаемость ГЭБ, процесс резорбции СМЖ преобладает над ликворопродукцией, что отчетливо отражается на фармакокинетике препарата.
Существенное влияние на этот процесс оказывают диуретики, кортикостероиды. О наличии зон бионедоступности свидетельствуют частые высевы культуры возбудителя, особенно пневмококка, из трупного материала у умерших после длительного применения антибиотиков. Эти зоны создаются в сгустках экссудата, энцефалитических очагах, очагах размягчения мозговой ткани, гематомах, ячейках субарахноидального пространства, в желудочках мозга при вентрикулите. В этих случаях целесообразно (при чувствительности возбудителя) использование супермассивных доз пенициллина, применение интракаротидного и эндолюмбального методов введения антибиотиков. Применение препаратов низкого качества, в частности цефтриаксона индийского производства, нередко сопровождается обострением процесса, а иногда вообще неэффективно.
К сожалению, в последние годы особенности фармакокинетики антимикробных препаратов в условиях ОРИТ при проведении интенсивной терапии не изучались и, соответственно, отсутствуют рекомендации о коррекции с этих позиций антимикробной и патогенетической терапии.
Изучение чувствительности возбудителя является важным критерием, определяющим выбор препарата, но только в случае методически правильного исследования. Кроме того, имеются данные о том, что бактерии резко меняют свою активность при изменении условий существования. Не исключено, что эти изменения могут влиять на результаты определения чувствительности возбудителя, однако вопрос нуждается в изучении. Таким образом, проблема повышения эффективности этиотропной терапии БГМ требует фундаментальных исследований.
Сложной является оценка эффективности антибактериальной терапии в ранние сроки, особенно у больных с тяжелым течением БГМ, что часто приводит к необоснованной замене антибиотика. Так, например, при HiВ-менингите замена произведена у 68% наблюдавшихся нами больных, а обоснованная — только у 28%.
При принятии решения о замене препарата следует иметь в виду, что:
- у тяжелых больных оценка эффективности лечения возможна при ММ не ранее 2 сут, при HiВ-менингите — не ранее 3 сут, при ПМ — не ранее 3–5 сут;
- клинические показатели недостаточно информативны, так как улучшение состояния может быть связано с временным эффектом дегидратационной и дезинтоксикационной терапии, а ухудшение состояния, включая нарастание общемозговой, менингеальной и очаговой симптоматики, возможно и при эффективной антибактериальной терапии вследствие церебральных и экстрацеребральных осложнений (нарастание ОНГМ, внутричерепные гематомы, эпидурит, герпетическая инфекция, пневмония и др.);
- через 1–2 дня от начала лечения, даже при адекватной антимикробной терапии, возможен высев возбудителя из СМЖ, плеоцитоз может нарастать. В то же время при неэффективной терапии возможно снижение плеоцитоза;
- по нашим данным, наиболее ранними и информативными критериями эффективности этиотропной терапии являются: клеточный состав СМЖ, концентрация белка и глюкозы, лактата, pH, парциальное давление кислорода pO2 ликвора (табл. 3).
Совокупность этих данных в большинстве случаев позволяет в течение 2–3 сут реально оценить эффективность лечения и принять обоснованное решение о продолжительности лечения тем же препаратом или о его замене. Однако необходимо отметить, что при ПМ положительная динамика этих показателей может выявляться на 1–3 дня позже.
Следующим аспектом является своевременное решение об отмене антибиотика. По нашим данным, продолжительность антибиотикотерапии больных БГМ увеличивается в среднем на 1 сут за 8–10 лет. Так, в 1960–1970 гг. продолжительность пенициллинотерапии составляла в среднем 7 сут, после 2000 г. — 10 сут. В части случаев, особенно при необходимости замены препаратов в процессе лечения, пролонгирование лечения целесообразно, но существуют типичные ситуации, когда показаний для продолжения антибиотикотерапии нет.
- Длительная лихорадка при полном регрессе неврологической симптоматики и санации СМЖ, при отсутствии каких-либо гнойно-септических осложнений (пневмония, пиелит, эндокардит, постинъекционный абсцесс, инфицированный интравазальный катетер).
- Длительная лихорадка чаще всего наблюдается у больных HiВ-менингитом и менингококцемией. У таких больных причиной лихорадки чаще всего являются инфекционно-аллергические артриты, миокардит. У маленьких детей температура может нормализоваться после отмены антибиотиков. Эффективны нестероидные противовоспалительные препараты.
- Длительное сохранение лимфоцитарного плеоцитоза СМЖ в пределах от 100 до 200–300 кл/мкл при отсутствии неврологической симптоматики, нормальном уровне глюкозы и лактата СМЖ. По нашим данным, в этих случаях основную долю (более 90%) составляют Т-лимфоциты, главным образом Т-хелперы (СД4), а иммунорегуляторный индекс резко возрастает, достигая 4,8–5,5. Одновременно в несколько раз повышается содержание иммуноглобулинов различных классов. Таким образом, воспаление носит асептический характер и обусловлено местной реакцией иммунной системы.
Реже допускается преждевременная отмена антибиотиков — обычно у больных ПМ и HiВ-менингитом при удовлетворительном общем состоянии, регрессе неврологических показателей, невысоком плеоцитозе в пределах 40–100 в 1 мкл, при сохранении в СМЖ нейтрофилов 20–30%, снижении уровня глюкозы и повышении лактата, что свидетельствует о сохранении активности возбудителя. Нужно также учитывать такие показатели, как неврологически отягощенный преморбидный фон, волнообразность течения менингита, медленная санация СМЖ.
Преждевременная отмена антибиотиков в этих случаях приводит через несколько суток к обострению болезни.
Важнейшим направлением в снижении летальности является совершенствование методов интенсивной терапии и реанимации. Результат лечения в значительной степени обусловлен квалификацией врачей и среднего медицинского персонала, соблюдением в отделении санитарно-гигиенического режима. В ОРИТ должны работать врачи, имеющие два сертификата — реаниматолога и инфекциониста. Существенное снижение летальности может быть достигнуто благодаря превентивной интубации и раннему переводу больных с синдромом ОНГМ на искусственную вентиляцию легких (ИВЛ), до развития тяжелых степеней гипоксемии, отработке оптимальных режимов ИВЛ, отработке показаний для применения петлевых и осмотических диуретиков, кортикостероидов.
Таким образом, повышение эффективности качества оказания медицинской помощи больным БГМ является реальной перспективой. Оно может быть достигнуто за счет повышения уровня подготовки врачей поликлиник, скорой помощи и непрофильных стационаров по нейроинфекциям, улучшения диагностики в стационарах путем внедрения ПЦР, РЛА, совершенствования бактериологической диагностики, определения чувствительности к антибактериальным препаратам стандартизированными методами, включения в число рутинных методов обследования определения уровня лактата в СМЖ и крови, использования современных схем применения антибактериальных препаратов, объективных методов оценки их эффективности и определения на этой основе показаний для их замены, оптимизации продолжительности курса лечения, внедрения в практику ОРИТ превентивной интубации больных с тяжелым течением БГМ и раннего их перевода на ИВЛ, совершенствования методов патогенетической терапии.
Ю. Я. Венгеров, доктор медицинских наук, профессор
М. В. Нагибина, кандидат медицинских наук, доцент
Т. Э. Мигманов, кандидат медицинских наук, доцент
Р. Н. Быкова
В. Б. Ченцов, кандидат медицинских наук
Г. В. Крючкова
Т. Ю. Смирнова
Т. И. Свистунова, кандидат медицинских наук
В. А. Мясников
МГМСУ, КБ № 2, Москва
Читайте также:


