Белок в моче при инфекции мочевыводящих путей
Обновлено: 11.05.2024
Протеинурия – это увеличение концентрации в моче белка более 150 мг в сутки. Спектр этиологических факторов данного состояния чрезвычайно широк – от эмоционального стресса и обычной простуды, сопровождающейся высокой лихорадкой, до тяжелых заболеваний почек, системных аутоиммунных процессов и онкогематологических болезней. Выраженная протеинурия в рамках нефротического синдрома клинически проявляется периферическими отеками на лице, нижних конечностях. Существует множество методов определения белка в моче. Традиционно в качестве первичного обследования используется клинический анализ мочи. Коррекция протеинурии проводится лечением основного заболевания.
Классификация
В норме у здоровых людей может обнаруживаться небольшое количество белка – это физиологическая протеинурия. Она часто наблюдается у новорожденных детей, что связано с незрелостью почечного фильтра. Также у детей дошкольного и школьного возраста встречается ортостатическая протеинурия, которая появляется, когда ребенок находится в вертикальном положении (происходит пережатие почечных вен и застой крови) и исчезает, когда он принимает горизонтальное положение.
В некоторых ситуациях возможна кратковременная (транзиторная) протеинурия:
- При переохлаждении или перегревании организма.
- При нервном перенапряжении.
- При высокой лихорадке.
- После продолжительных физических нагрузок, при длительной ходьбе (маршевая протеинурия).
- После приема большого количества белковой пищи (алиментарная протеинурия).
- После проведения врачом грубой пальпации почек, особенно у детей.
- При выраженной потере жидкости (дегидратационная протеинурия) при диарее, рвоте, потливости.
- После интенсивной инсоляции (proteinuria solaris).
- После эпилептического припадка или сотрясения головного мозга (центрогенная протеинурия).
По степени тяжести протеинурию подразделяют на:
- Незначительную – от 150 до 500 мг в сутки.
- Умеренную – от 500 до 3000 мг в сутки.
- Массивную – более 3г в сутки.
По происхождению патологические протеинурии бывают:
2. Ренальные. Наиболее распространенный вариант. Увеличенная экскреция белка вызвана патологией почек. В зависимости от поражения того или иного отдела нефрона ренальные протеинурии делят на:
- клубочковую (гломерулярную) – типична для заболеваний с поражением гломерулярного аппарата почек (гломерулонефриты, диабетическая нефропатия, нефропатия беременных или при артериальной гипертензии);
- канальцевую – характеризуется нарушением реабсорбции белков в почечных канальцах. Встречается при тубулоинтерстициальном нефрите, приеме нефротоксических лекарственных препаратов, отравлении тяжелыми металлами и пр.;
- смешанную – сочетание нарушения фильтрации и реабсорбции белков. Может наблюдаться в развернутой стадии практически любой органической патологии почек.
3. Постренальные. Причиной могут быть воспалительные или дегенеративные изменения в мочевыводящих путях – пиелонефрит, цистит, полипоз мочевого пузыря, кровотечения из мочевыделительной системы.

Причины преренальной протеинурии
- Моноклональные гаммапатии. Патологические белки (парапротеины) синтезируются плазматическими клетками в больших количествах при множественной миеломе, макроглобулинемии Вальденстрема, болезни тяжелых цепей и пр.
- Гемолитические анемии. При заболеваниях, сопровождающихся внутрисосудистым гемолизом (аутоиммунные гемолитические анемии, наследственный микросфероцитоз, гемоглобинопатии), высвобождающийся из эритроцитов гемоглобин связывается с белком гаптоглобином и попадает в мочу
- Распад мышечной ткани. Аналогичная ситуация происходит при разрушении мышц (рабдомиолизе). Рабдомиолиз возникает при синдроме длительного сдавления (краш-синдром), миодистрофиях, приеме лекарственных препаратов (статины).
При гемолизе и рабдомиолизе протеинурия возникает достаточно быстро и в подавляющем большинстве случаев так же быстро исчезает. При парапротеинемиях она нарастает медленно, в течение нескольких лет и начинает снижаться только после проведения курсов химиотерапии. Также очень редко преренальная протеинурия может быть вызвана повышенным гидростатическим давлением в клубочках вследствие застоя выраженного венозного застоя. Такое возможно при тяжелой хронической сердечной недостаточности.
Причины ренальной протеинурии
Клубочковая протеинурия
Это наиболее распространенная разновидность патологической протеинурии. Увеличение экскреции белка связано с повреждением гломерулярного аппарата (почечных клубочков). Вследствие дефекта почечного фильтра в мочу попадает большое количество белков плазмы крови, прежде всего альбумина. Степень протеинурии может быть очень выраженной (более 3 г/л).
Часто протекает совместно с другими патологическими мочевыми синдромами – гематурией, лейкоцитурией. Повышенное выделение с мочой белка обычно возникает постепенно. Протеинурия регрессирует под влиянием специфической противовоспалительной терапии, но может сохраняться длительное время, это зависит тяжести заболевания. Болезни, при которых наблюдается клубочковая протеинурия:
- Первичная гломерулярная патология: болезнь минимальных изменений (часто встречается у детей), мембранозный гломерулонефрит, фокальный гломерулосклероз.
- Вторичная гломерулярная патология:диабетическая нефропатия, поражение почек при гипертонической болезни, нефропатии при диффузных коллагенозах (системной красной волчанке, системной склеродермии), системных васкулитах (узелковом полиартериите, гранулематозе с полиангиитом, геморрагической пурпуре Шенляйн-Геноха).
К более редким этиологическим факторам клубочковой протеинурии можно отнести:
- Рак почки.
- Амилоидоз.
- Семейную средиземноморскую лихорадку (периодическую болезнь).
- Синдром Гудпасчера.
- Синдром Альпорта.
- Болезнь Фабри.
- Мембранозные нефропатии при злокачественных новообразованиях (рак молочной железы, рак легких, онкогематологические заболевания).
- Синдром Имерслунга-Гресбека.
Канальцевая протеинурия
При этом виде протеинурии белки крови, которые в норме проходят через клубочки, не реабсорбируются почечными канальцами вследствие их повреждения. Поэтому потери белка чаще всего незначительны – не более 1 грамма в сутки. Скорость развития протеинурии зависит от причины, она может возникнуть как остро, так и постепенно. Некоторые заболевания достаточно трудно поддаются лечению, из-за чего протеинурия сохраняется. Потери белка встречаются при врожденных и приобретенных тубулопатиях:
- Интерстициальный нефрит (вследствие приема нефротоксичных лекарственных препаратов, таких как аминогликозидные антибиотики, НПВС, противоопухолевые средства).
- Отравление солями тяжелых металлов (ртуть, свинец).
- Острый канальцевый некроз.
- Поликистоз почек.
- Почечный канальцевый ацидоз (синдром Фанкони).
- Передозировка витамином Д.
- Отторжение почечного трансплантата.
- Обструктивная уропатия.
- Саркоидоз.
- Гепатолентикулярная дегенерация (болезнь Вильсона-Коновалова).
Причины постренальной протеинурии
Этот вид протеинурии обусловлен попаданием в мочу воспалительного экссудата, богатого белком. Чаще такое встречается при инфекциях мочевыводящих путей (пиелонефрит, цистит) Реже причиной может быть кровотечение из МВП, вызванное мочекаменной болезнью, раком мочевого пузыря. В основном потери белка незначительны и редко достигают высоких значений. Часто сочетается с лейкоцитурией, бактериурией или гематурией. При инфекциях МВП уже в начале проведения антибактериальной терапии протеинурия начинает исчезать.
Другие причины
- Тяжелые соматические состояния (сепсис, травма, обширные ожоги).
- Эндокринные расстройства (тиреотоксикоз).
- Отравление органическими соединениями (фенол).
- Серповидно-клеточная анемия.
Диагностика
Обнаружение в моче протеинов требует немедленного обращения к врачу-терапевту или нефрологу для выяснения причины. Для дифференцировки физиологической и патологической протеинурии при опросе пациента уточняется, что предшествовало ее появлению, например, высокая лихорадка, интенсивная физическая нагрузка, прием высокобелковой пищи. Крайне важны анамнестические данные, такие как наличие у больного диагностированного хронического заболевания, употребление лекарственных препаратов.
Также проводится физикальное обследование – измерение артериального давления, проверка кожных покровов на периферические отеки, симптом Пастернацкого. В случае подозрения на аутоиммунную ревматологическую патологию внимательно осматриваются суставы на предмет припухлости, покраснения, ограничения или болезненности движений.
Традиционно при первичном обследовании определение протеинов в моче выполняется в рамках общего анализа мочи. Следует учитывать, что тест-полоски, используемые в ОАМ, имеют некоторые особенности:
- При высоком pH мочи или приеме препаратов йода, противомалярийных средств возможен ложноположительный результат.
- Реагентная зона тест-полосок более чувствительна к альбумину и крайне низко чувствительна к другим белкам – бета-2 микроглобулину, иммуноглобулину G. Белок Бенс-Джонса, характерный для множественной миеломы, данным методом вообще не обнаруживается.
Для установки правильного диагноза могут быть назначены исследования, позволяющие более точно определить разновидность белков, экскретирующихся с мочой, и тяжесть протеинурии:
- Белок суточной мочи. Этот анализ дает более достоверную информацию об уровне потери белка.
- Соотношение белок/креатинин. В связи с трудоемкостью сбора мочи в течение суток данный метод может служить полноценным аналогом, так как концентрация в моче креатинина является достаточно стабильным показателем.
- Альбумин/креатининоновое соотношение. Применяется для диагностики микроальбуминурии. Часто назначается больным сахарным диабетом для отслеживания начала развития диабетической нефропатии.
- Электрофорез белков сыворотки и мочи. При данном анализе белки разделяются на фракции, что позволяет оценить преобладающий тип белка. Увеличение содержания бета-2 микроглобулина свидетельствует о тубулярной патологии, альфа-2 макроглобулина – о постренальном типе протеинурии. Для миеломной болезни характерно увеличение моноклональных иммуноглобулинов (высокий М-градиент).
- Определение белка Бенс-Джонса. Этот белок представляет собой легкие цепи иммуноглобулинов, секретируемых опухолевыми плазматическими клетками. Его обнаружение свидетельствует о множественной миеломе или макроглобулинемии Вальденстрема.
- Иммунофиксация белков мочи. Назначается при подозрении на парапротеинемию. Исследование позволяет выявить высокую концентрацию разновидностей легких цепей иммуноглобулинов (гамма, лямбда, каппа).
- Подсчет индекса селективности. Для оценки тяжести клубочковой протеинурии определяется содержание белков с низкой (альбумин, трансферрин) и высокой молекулярной массой (иммуноглобулин G). Преобладание высокомолекулярных протеинов свидетельствует о выраженном поражении клубочкового аппарата, что требует более агрессивной противовоспалительной терапии.
Также для уточнения диагноза проводятся следующие исследования:
- Анализы крови. В общем анализе крови могут отмечаться неспецифические признаки хронического воспаления – снижение уровня гемоглобина, лейкоцитоз, увеличение СОЭ. В биохимическом анализе крови обнаруживаются нарастание концентрации мочевины, креатинина, С-реактивного белка. Для нефротического синдрома характерно уменьшение общего белка, альбумина, гиперлипидемия.
- Общий анализ мочи. Другие показатели ОАМ, такие как гематурия, бактериурия, лейкоцитурия зачастую оказывают помощь в дифференциальной диагностике. При микроскопическом исследовании осадка мочи наличие клеток почечного эпителия свидетельствует о ренальном типе протеинурии, измененная морфология эритроцитов характерна для гломерулярной патологии.
- Иммунологические исследования. При аутоиммунных ревматологических болезнях в крови обнаруживаются увеличенное содержание ревматоидного фактора и других аутоантител (антицитоплазматических, антител к ДНК, топоизомеразе).
- УЗИ/КТ почек. На УЗИ ли КТ почек могут выявляться изменения в почечной паренхиме, расширение чашечно-лоханочной системы, наличие кист или конкрементов.
- Рентген. У пациентов с ревматическими заболеваниями на рентгенографии пораженных суставов нередко отмечается сужение суставной щели, околосуставной остеопороз. При миеломной болезни на рентгене плоских костей (особенно костей черепа) видны типичные участки остеолизиса и остеодеструкции.
- Исследование костного мозга. Если у пациента имеются клинические и лабораторные признаки парапротеинемии (макроглобулинемия Вальденстрема или множественная миелома), для подтверждения необходимо выполнить биопсию костного мозга, при которой выявляются плазмоклеточная инфильтрация, фиброз стромы, а также иммунофенотипирование для оценки экспрессии опухолевых маркеров (CD19, CD20, CD38).

Коррекция
Консервативная терапия
Больным с сахарным диабетом прописывается строгая диета с ограничением продуктов с высоким содержанием легкоусваиваемых углеводов и животных жиров. При интерстициальном нефрите, спровоцированным приемом нефротоксичных медикаментов, необходима срочная их отмена. Также при различных патологиях, вызывающих протеинурию, применяются следующие лекарственные препараты:
- Инсулин и сахароснижающие ЛС. При СД 1 типа обязательны ежедневные инъекции инсулина короткого и длительного действия. При СД 2 типа назначаются сахароснижающие средства – бигуаниды (метформин), производные сульфонилмочевины (глибенкламид), ингибиторы ДПП-4 (вилдаглиптин).
- Антибактериальные препараты. При пиелонефрите препаратами выбора выступают антибиотики пенициллинового ряда (амоксициллин), цефалоспорины (цефтриаксон). При цистите эффективен фосфомицина трометамол.
- Ингибиторы АПФ. Данная группа препаратов (лизиноприл, периндоприл) обладает нефропротективным действием и назначается всем больным с нефротическим синдромом, особенно пациентам с диабетической нефропатией.
- Глюкокортикостероиды. Гормональные средства (преднизолон, метилпреднизолон) оказывают противовоспалительное и иммуносупрессивное действие. Они используются при лечении гломерулонефритов и практически любой ревматологической патологии.
- Цитостатики. Цитостатические ЛС (азатиоприн, циклоспорин) применяются при тяжелых формах гломерулонефритов, некротизирующих васкулитах, когда монотерапия стероидами оказывается неэффективной.
- Химиотерапия. Больным с подтвержденной парапротеинемией показаны курсы химиотерапевтических средств. Назначаются комбинации из алкилирующих препаратов (хлорамбуцил), аналогов нуклеозидов (флударабин) и моноклональных антител (ритуксимаб). При неэффективности перечисленных средств применяют талидомид, бортезомиб.
Хирургическое лечение
При раке почки или поликистозе основным видом лечения является хирургическая операция (лапароскопическая или открытая) – резекция почки или тотальная нефрэктомия. Некоторым пациентам с макроглобулинемией Вальденстрема или множественной миеломой назначается трансплантация гемопоэтических стволовых клеток.
Прогноз
Персистирующая протеинурия, т.е. выявленная более чем в 2 анализах мочи свидетельствует о наличии серьезного заболевания. Поэтому при ее обнаружении следует незамедлительно обратиться за медицинской консультацией. Прогноз определяется основной патологией – он благоприятный при легкой форме инфекции МВП, болезни минимальных изменений. Неблагоприятный исход наиболее характерен для быстропрогрессирующих форм гломерулонефрита, онкологических болезней, моноклональных гаммапатий.
3. Лабораторная и инструментальная диагностика заболеваний внутренних органов/ Ройтберг Г. Е., Струтынский А. В. – 1999.
4. Учебное пособие по клиническим лабораторным методам исследования/ Л. В. Козловская, А. Ю. Николаев. - 1985.
Инфекции мочевыводящих путей — одни из самых распространенных в урологии. Они представляют собой бактериальное поражение почек, мочеточников, мочевого пузыря и уретры. Более подвержены инфекциям нижние мочевыводящие пути. Проходя через них, микробы могут подниматься выше, поражая также верхние пути. Предлагаем подробнее изучить виды подобных заболеваний и принципы их лечения.
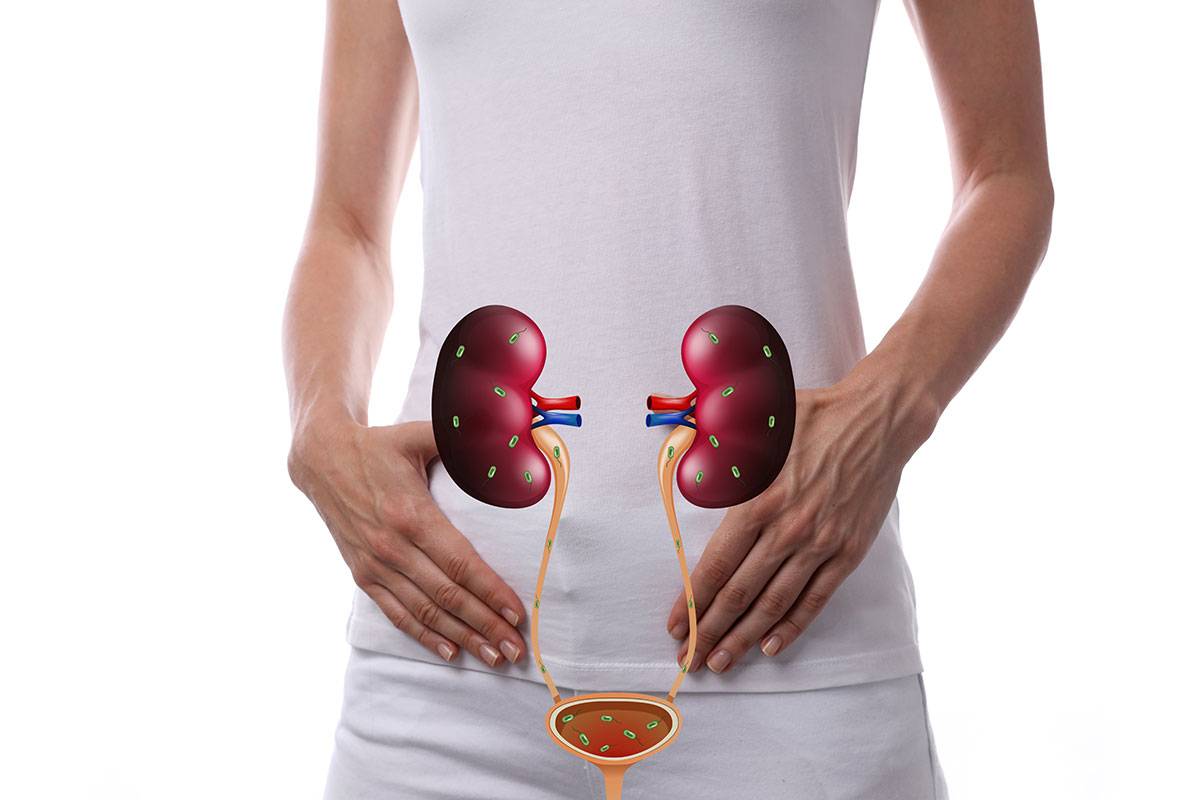
Какие инфекции мочевыделительных путей существуют
Сразу стоит отметить, что с подобными инфекциями чаще сталкиваются женщины. Это связано с физиологическими особенностями. Женская уретра имеет меньшую длину, из-за чего бактериям проще попасть в мочевой пузырь, а оттуда проникнуть выше. Риск еще больше повышается при использовании вагинальных колпачков (средства контрацепции) и в период менопаузы, когда из-за изменений в гормональном фоне повышается общая восприимчивость организма к бактериям.
В целом подобным инфекциям более подвержены:
- те, у кого есть аномалии развития мочевыделительных органов;
- нарушения нормального оттока мочи (из-за аденомы простаты, камней в почках и пр.);
- ослабленный иммунитет (на фоне других заболеваний);
- мочевой катетер (устанавливается после операции).
В зависимости от того, где начинают размножаться бактерии, выделяют разные виды инфекций мочевыводящих путей:
-
. Бактерии поражают слизистую уретры. Воспаление может быть вызвано переносом бактерий из анального отверстия или заболеваниями, которые передаются при половом акте (герпес, хламидиоз, гонорея и пр.). . Представляет собой воспаление слизистой мочевого пузыря. Заболевание наиболее характерно для женщин, но может встречаться и у мужчин. Острый цистит возникает внезапно, характеризуется повышенной температурой и болью при мочеиспускании. . Развивается при воспалении почечных лоханок (части почек). Это происходит, когда бактерии поднимают в почки из мочевого пузыря. Самые яркие симптомы — повышенная температура и сильная боль в пояснице.
Какие симптомы указывают на инфекции
Для инфекций мочевыводящих органов характерны проблемы с мочеиспусканием. Человека могут мучить частые и сильные позывы, неполное опорожнение мочевого пузыря, подтекание и недержание мочи, боли и жжение в процессе. Как еще проявляется инфекция мочевыводящих путей:
- изменяется цвет мочи, в ней могут появиться примеси, кровь;
- в пояснице, внизу животу и в промежности ощущается тупая боль;
- повышается температура и давление;
- могут быть проблемы с аппетитом;
- отмечаются тошнота и рвота.

Основные принципы лечения
Если рассматривать, чем лечить инфекцию мочевыводящих путей, то ввиду бактериальной природы заболевания основную роль в терапии играют антибиотики. Конкретный препарат подбирают на основании результатов бактериального посева. Анализ помогает определить, какие бактерии привели к воспалительному процессу и к каким антибиотикам они чувствительны.
Послеоперационные инфекции мочевыводящих путей тоже лечатся антибактериальными препаратами. Иногда приходится использовать несколько антибиотиков. Их могут назначить внутрь, внутримышечно или внутривенно.
Кроме антибиотиков показаны:
- постельный режим;
- обильное питье;
- регулярное мочеиспускание;
- прием спазмолитиков и обезболивающих при сильной боли.
Что делать, если появились симптомы инфекции мочевыводящих путей
Необходимо сразу обратиться к врачу. Принимать антибиотики самостоятельно не безопасно и в большинстве случаев неэффективно. Все потому, что только анализ позволяет определить чувствительность бактерий к антибиотикам. Тянуть с обращением к врачу нельзя и по той причине, что заболевание может стать хроническим, и вылечить его будет гораздо сложнее. Еще существует риск развития почечной недостаточности и распространения инфекции из первоначального очага по организму.
Официальный сайт клиники урологии им. Р. М. Фронштейна Первого МГМУ им. И.М. Сеченова предлагает квалифицированную помощь в лечении инфекций мочевыводящих путей. Мы работаем по системе ОМС, поэтому диагностические процедуры и лечение будут для вас бесплатными. Для начала вам необходимо записаться на консультацию к урологу. Для этого напишите нам в онлайн-чате, позвоните по контактному номеру или заполните специальную форму для записи.
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Мочевой синдром – это лабораторный синдром, который включает протеинурию, гематурию, лейкоцитурию и цилиндрурию. Перечисленные нарушения возникают все вместе либо проявляются в разнообразных сочетаниях из 2-3 признаков. Патология наблюдается при гломерулонефритах, пиелонефритах, мочекаменной болезни и других видах поражения почек. Основные симптомы: отеки на лице, боли в зоне поясницы или внизу живота, дизурические явления. Для диагностики причины синдрома назначается УЗИ, МРТ почек, рентгенологические исследования (КТ, экскреторная урография, реносцинтиграфия). Лечение подбирается с учетом основного и сопутствующих заболеваний.
МКБ-10


Общие сведения

Причины
Бессимптомный мочевой синдром может иметь физиологическое происхождение, особенно при выявлении изолированной протеинурии. Он развивается при интенсивном физическом и психоэмоциональном напряжении, лихорадочных состояниях, употреблении большого количества белковой пищи. Спектр патологических причин лабораторного синдрома разнообразен, чаще всего изменения мочи возникают при следующих группах заболеваний:
- Гломерулопатии. Болезни, протекающие с поражением клубочкового аппарата, сопровождаются нарушениями почечного фильтра и попаданием в мочу патологических включений. К типичным причинам мочевого синдрома относят гломерулонефрит, диабетическую нефропатию, приобретенный амилоидоз. Среди наследственных болезней выделяют синдром Альпорта, липоидный нефроз.
- Тубулопатии. Повреждение почечных канальцев проявляется нарушениями транспорта органических веществ и электролитов, большим количеством цилиндров в моче. К распространенным вариантам тубулопатии относят некротический нефроз, уратную нефропатию, миеломную нефропатию. У детей патология возникает на фоне синдрома де Тони-Дебре-Фанкони, синдрома Олбрайта.
- Интерстициальные болезни почек. Самой частой почечной причиной массивной лейкоцитурии является пиелонефрит, возникающий при инфицировании бактериальными возбудителями. Разнообразные формы мочевого синдрома типичны для тубуло-интерстициального нефрита, который развивается под влиянием токсинов, инфекций, обменных нарушений.
- Мочекаменная болезнь. Нефролитиаз проявляется кристаллурией – накоплением патологических солей в моче, также для него характерна лейкоцитурия, эритроцитурия. При формировании крупных камней и повреждении слизистой оболочки чашечно-лоханочной системы развивается массивная гематурия, которую необходимо отличать от кровотечения на фоне распада опухоли.
- Урологические заболевания. Мочевой синдром – постоянный спутник циститов и уретритов. Характер и интенсивность изменений лабораторных показателей зависит от особенностей течения, длительности и тяжести заболевания. Интенсивная гематурия может указывать на геморрагический цистит, опухоли мочевого пузыря.
Патогенез
В норме почки имеют анатомический барьер, который включает сложный гломерулярный фильтр, не пропускает крупные молекулы и клетки. Диаметр пор составляет до 4 нм, поэтому сквозь них могут проходить только легкие цепи протеинов. При патологических состояниях поры увеличиваются в размерах, вследствие отложения иммунных комплексов и развития воспаления повышается проницаемость сосудистой стенки для макромолекул.
Механизм формирования гематурии до конца не выяснен. Значительную роль в развитии этот симптома имеет вовлечение мезангия, поражение ткани интерстиция и эпителия извитых канальцев. По данным электронограмм, эритроциты способны изменять свою форму и проникать в мочу через мельчайшие разрывы базальной мембраны. Второй вариант гематурии связан повреждениями слизистой мочевыводящих путей при урологических заболеваниях.

Симптомы мочевого синдрома
Многие болезни, появляющиеся мочевым синдромом, вызывают боли в области поясницы. Пациенты жалуются на тупые ноющие боли при гломерулонефрите и хроническом пиелонефрите, сильные схваткообразные ощущения с иррадиацией в промежность при камнях в почках. Симптомы усиливаются при обильном питье, тряской езде, физической нагрузке. Заболевания мочевых путей проявляются болями в нижних отделах живота при мочевыделении.
Еще один типичный признак поражения мочевыделительной системы – нарушения процесса мочеиспускания. Пациенты отмечают учащение походов в туалет, усиление болей во время процесса, императивные позывы. Характерно изменение количества, цвета и плотности мочи, при гнойно-воспалительных процессах появляется резкий неприятный запах. Красный и бурый оттенок мочи указывает на гематурию, коричневый цвет – симптом желтухи.
Осложнения
Наиболее опасным последствием мочевого синдрома является развитие почечной недостаточности. По патогенезу и клинической симптоматике она бывает острой и хронической. Острая почечная недостаточность (ОПН) отражает некроз эпителия канальцев и тяжелые нарушения кровообращения в органе. При своевременно начатом лечении смертность составляет 10-15%, без оказания медицинской помощи – более 50%, у пациентов с тяжелой сопутствующей патологией – до 80%.
При продолжающихся более 3 месяцев анатомо-функциональных поражениях диагностируется хроническая болезнь почек (ХБП). Это опасное неуклонно прогрессирующее заболевание, которое сопровождается постепенным снижением скорости клубочковой фильтрации (СКФ). Финальной стадией ХБП является терминальная почечная недостаточность, которая зачастую сопровождается жизнеугрожающими сердечно-сосудистыми и инфекционными осложнениями.
Диагностика
Для установления факта мочевого синдрома необходимы показатели стандартного лабораторного анализа. При выявлении патологических отклонений от нормы пациенту требуется обследование у врача-нефролога или уролога для выявления первопричины нарушений. Сначала проводится общеклинический осмотр, пальпация поясницы, сбор анамнеза жизни. Расширенная программа диагностики включает такие виды исследований:
- УЗИ почек. При эхосонографии удается обнаружить локальные участки повышенной эхогенности при камнях и опухолях, либо очаги пониженной плотности – абсцессы, кисты. Диффузные изменения почечной паренхимы наблюдаются при амилоидозе, нефрокальцинозе, ХБП. Увеличение размеров органа типично для ОПН, застойной нефропатии, поликистоза.
- Экскреторная урография. Рентгенконтрастное исследование используется для определения реномегалии, выявления деформации контуров органа, определения признаков врожденных аномалий. Урография показывает признаки пиелонефрита, опухоли, ХБП. По данным рентгенографии можно установить наличие поликистоза, гидронефроза.
- КТ почек. Современный рентгенологический метод исследования используется для уточнения структурных аномалий органа, выявления минимальных изменений, не замеченных при других видах диагностики. Компьютерная томография показана при подозрении на опухоли, врожденные пороки, хронические заболевания. Как альтернатива может назначаться МРТ.
- Реносцинтиграфия. Радионуклидное сканирование – информативный метод определения функциональной активности почек. По скорости накопления и характеру распределения фармпрепарата удается обнаружить признаки нефропатии или почечной недостаточности, оценить эффективность лечения, решить вопрос о необходимости проведения операции.
- Ангиография почечных артерий. Исследование назначается при подозрении на преренальные причины поражения органа, которые связаны с аневризмами, тромбозами, артериовенозными фистулами. Проведение ангиографии также рекомендуется пациентам с сердечно-сосудистыми проблемами.
- Проба Реберга. Определение СКФ по клиренсу эндогенного креатинина используется для установления стадии хронической почечной патологии и подбора оптимальных методов лечения. Дополнительно выполняется коагулограмма, биохимический анализ крови с протеинограммой и липидограммой.

Лечение мочевого синдрома
Фармакотерапия
При подборе методов лечения учитывается основная патология, после устранения которой исчезают патологические изменения, характерные для мочевого синдрома. Пациентам рекомендуется соблюдение диеты с ограничением количества поваренной соли, строгим контролем уровня белка и потребляемой жидкости. Для лечения болезни почек и нормализации функций органа используются следующие группы медикаментов:
- Глюкокортикоиды. Препараты имеют мощное противовоспалительное и иммуносупрессорное действие, поэтому они используются при разных формах гломерулонефрита, интерстициального нефрита, нефропатий на фоне аутоиммунных патологий.
- Антибиотики. Противомикробные препараты применяются при лейкоцитурии для устранения бактериальных инфекций мочевыводящих путей. Они подбираются эмпирически с последующей коррекций терапии по результатам бакпосева мочи.
- Диуретики. Препараты из группы петлевых, тиазидных и калийсберегающих средств назначаются для коррекции водно-солевого баланса, уменьшения почечных отеков, предупреждения кардиоваскулярных осложнений.
- Кардиотропные средства. Во врачебной практике типично сочетание мочевого синдрома с артериальной гипертензией и другими болезнями сердца, поэтому в комплексной терапии применяются гипотензивные, гиполипидемические, кардиометаболические лекарства.
Экстракорпоральные методы детоксикации
Для коррекции системных проявлений почечной недостаточности и замещения утраченной функции органа проводится гемодиализ ежедневно или через день при ОПН, регулярно 1-3 раза в неделю при хроническом заболевании почек. По показаниям применяются другие экстракорпоральные методы: плазмаферез для удаления токсинов и продуктов метаболизма из плазмы крови, процедуры непрерывной терапии (гемофильтрация и гемодиафильтрация).
Хирургическое лечение
При хронической недостаточности функций почек рассматривается возможность радикальных мер – трансплантации органа. Пересадка является наиболее эффективным способом коррекции заболевания, она позволяет значительно продлить жизнь пациентам. Помощь хирургов может потребоваться для коррекции врожденных аномалий развития, нарушающих работу почек, для устранения сосудистых патологий в бассейне почечных артерий.
Прогноз и профилактика
Отдаленные риски для пациента зависят от первопричины отклонений в анализе мочи и правильности лечения. При отсутствии признаков почечной недостаточности и других соматических заболеваний удается полностью ликвидировать проблему методами консервативного лечения. После перенесенной ОПН до 50% выздоровевших имеют снижение функций почек, около 5% нуждаются в постоянной почечно-заместительной терапии. ХПН требует пожизненного поддерживающего лечения.
Поскольку мочевой синдром не является самостоятельной нозологией, суть превентивных мер сводится к предупреждению развития болезней почек. Пациентам рекомендуется придерживаться здорового питания с ограничением жиров и соли, избегать переохлаждений, своевременно лечить инфекции нижних мочевыводящих путей. Для профилактики токсических поражений почек врачам необходимо рационально подходить к подбору фармакотерапии, избегать полипрагмазии.
4. Мочевой синдром: диагностический поиск/ Е.В. Архипов, О.Н. Сигитова// Вестник современной клинической медицины. – 2012. – №4.
Коронавирусная инфекция опасна не только воспалением и поражением легочной ткани. Осложнения заболевания, перенесенного в любой форме, касаются сердца, головного мозга и почек. Мочевыделительная система страдает в 59% всех случаев осложнений. Исследования в провинциях Сычуань и Хубэй подтвердили наличие белка в моче у пациентов, почти у каждого второго обнаруживается и кровь.
Симптомы осложнений на почки после коронавируса
При тяжелом течении вирусного заболевания симптомы почечных осложнений появляются практически сразу. Если ковид уже перенесен, первые признаки осложнений напоминают простуду: озноб, дискомфорт, головная боль.
Выраженная клиническая картина:
-
– затрудненное или непроизвольное;
- дискомфорт при опорожнении мочевого пузыря; ног, лица по утрам;
- частые позывы к мочеиспусканию;
- появление примесей в моче;
- повышение артериального давления.
Болевой синдром в поясничной области, ноющая и простреливающая боль, которая временами усиливается.
При первых симптомах осложнений на почки при коронавирусе купировать состояние легче. Если вы недавно перенесли заболевание, тщательно отслеживайте свое состояние и обращайтесь к врачу сразу, как только появится дискомфорт.
Какие осложнения на почки дает коронавирус
Заболевания почек после ковида связаны с угнетением работы клеток – в моче пациентов обнаруживаются следы ДНК вируса, что говорит о его присутствии и в мочевыделительной системе. Чаще всего состояние выражается в почечной недостаточности – острой, переходящей в хроническую.
Острое повреждение почек – один из факторов смертности от ковида при тяжелом течении болезни, потому скрининг необходим как можно быстрее. У некоторых больных вялотекущие и скрытые нарушения в мочевыделительной системе проявляются тут же при заболевании коронавирусом.
Как диагностируется постковидный синдром
Осложнения на почки после коронавируса диагностируются инструментальными и лабораторными методами:
- общий анализ мочи;
- анализ мочи на содержание белка;
- биохимический анализ крови;
- УЗИ почек.
Патология чаще беспокоит пациентов с повышенной свертываемостью крови, потому и коагулограмма входит в перечень диагностических мероприятий.
Факторы риска
Риск получить осложнения на почки после ковида выше у пациентов с такими состояниями:
- почечная недостаточность;
- гломерулонефрит; ; ;
- стриктуры;
- кисты, опухоли.
Таким пациентам особенно важно вовремя проходить диагностику, даже когда признаков отклонений от нормы нет.
Как лечить постковидные осложнения
Если состояние допущено до хронического течения, его можно облегчить под руководством опытного уролога, нефролога. Чем дольше откладывается диагностика, тем больше степень поражения почечной ткани.
Самолечение всевозможными чаями и препаратами только ухудшит состояние – назначать схему лечения может только врач после получения результатов обследования.
Специалисты Государственного центра урологии в Москве занимаются лечением осложнений коронавируса на почки. Обратитесь к опытным врачам высшей категории для своевременной диагностики и терапии – все анализы и прием в одном учреждении. Возможен срочный прием в день обращения!
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Читайте также:

