Березовый деготь в лечении лишая у детей
Обновлено: 26.04.2024
Деготь березовый (с содержанием фенола от 0,5 до 2,5%).
Описание лекарственной формы
Густая маслянистая жидкость черного цвета со специфическим запахом.
Фармакологические свойства
Обладает кератопластическим, антисептическим, противопаразитарным, подсушивающим, противовоспалительным, сосудосуживающим, анестезирующим действием; уменьшает эритему, успокаивает зуд. При инфильтративных процессах в коже оказывает рассасывающее действие.
Показания
Псориаз в стационарной и регрессирующей стадиях, экзема (в том числе микробная и себорейная), нейродермит вне обострения, почесуха, себорея, зуд кожи.
Противопоказания
Острое воспаление кожи, обострение хронических заболеваний кожи, особенно при выраженной экссудации (острая экзема, дерматиты, экссудативный псориаз), поражение сально-волосяных фолликулов (фолликулит, фурункулез, угри, сикоз), заболевания почек, печени, поджелудочной железы, миокарда.
Возраст до 18 лет.
С осторожностью
Препарат следует с осторожностью назначать лицам с чувствительной кожей, при склонности к фолликулитам, на участках с повышенным оволосением.
Применение при беременности и кормлении грудью
Противопоказано применение препарата при беременности, в период грудного вскармливания и женщинам, планирующим беременность.
Способ применения и дозы
При экземе, нейродермите и псориазе перед применением проводится удаление корочек и чешуек с помощью масляного компресса. Деготь березовый Берестин ® наносят на очаги поражения кожи жесткой кисточкой или рукой вначале на 15 минут 1 раз в день, постепенно увеличивая время аппликации до 30 минут. Препарат удаляют ватным или марлевым тампоном, смоченным растительным или вазелиновым маслом.
При псориазе и почесухе через 15–30 минут после нанесения рекомендуется принять душ с мылом или гелем для душа, смывая препарат мочалкой или губкой. После удаления с кожи дегтя березового очаги поражения смазывают смягчающей мазью или кремом.
Суточная доза препарата не должна превышать 6–8 г.
Продолжительность курса лечения — до 4 недель, перерывы между курсами 1–2 мес.
Передозировка
При применении препарата длительное время на большие площади (более 1/10 поверхности кожи) могут наблюдаться признаки интоксикации, к которым относятся слабость, озноб, тошнота, рвота, понос, головокружение, головная боль, судороги. Моча при этом может приобретать зеленоватую окраску (оливковая моча, карболурия), содержать белок и цилиндры.
Прекратить применение препарата. Симптоматическая терапия.
Побочные действия
Сразу после нанесения дегтя березового иногда наблюдается жжение кожи, одновременно исчезает зуд. Жжение прекращается через 10–15 минут и лишь у немногих больных может сохраняться более длительно. В таких случаях необходимо удалить с кожи препарат через 15 минут и не увеличивать время аппликации при последующем применении.
Субъективные ощущения исчезают после 2–3 аппликаций.
В отдельных случаях может возникать раздражение кожи в зоне нанесения. При появлении раздражения применение препарата следует прекратить.
При нанесении дегтя березового на участки кожи с повышенным оволосением или на волосистую часть головы иногда наблюдается развитие фолликулита.
Применение дегтя березового на открытых участках кожи (лицо, шея, руки) может спровоцировать появление солнечных ожогов.
Особые указания
Перед началом лечения рекомендуется исследовать переносимость препарата Деготь березовый Берестин ® на ограниченном участке кожи. В процессе лечения необходимо периодически (1–2 раза в месяц) исследовать мочу. Не следует использовать препарат длительное время на больших участках кожи (более 1/10 поверхности).
Препарат оставляет темные пятна на постельном и нательном белье, при длительном применении окрашивает кожу в темный цвет. Пятна на белье удаляются нашатырным спиртом (1 столовая ложка на 10 л воды). Темные пятна на коже самостоятельно исчезают вскоре после окончания лечения. Светлые волосы при воздействии на них дегтя березового немного темнеют.
Влияние на способность управлять транспортными средствами, механизмами
Применение препарата не оказывает влияния на способность к выполнению потенциально опасных видов деятельности, требующих повышенной концентрации внимания и быстроты психомоторных реакций (управление транспортными средствами, работа с движущимися механизмами, работа диспетчера и оператора).
Взаимодействие
Одновременно с дегтем березовым не назначают сульфаниламидные препараты, производные фенотиазина и другие средства, обладающие свойствами повышать фоточувствительность кожи. Сочетание дегтя березового с препаратами, содержащими серу и салициловую кислоту, усиливают его действие.
Форма выпуска
Жидкость для наружного применения во флаконах из темного стекла по 10, 15, 20, 30, 50, и 100 г.
Каждый флакон вместе с инструкцией по медицинскому применению помещают в пачку из картона.
Основным недостатком дегтярных препаратов является их резкий запах и коричневый цвет, в который окрашивается белье при смазывании кожи, а также плохая впитываемость препаратов кожей, в связи с чем кожа выглядит неопрятной. Отмеченные недостатки могут быть преодолены нанесением препаратов дегтя на кожу на краткий срок, после чего они с кожи смываются (по аналогии с препаратами каменноугольного дегтя).
С целью установить, что при очистке дегтя его лечебные свойства не утрачиваются, а также что краткосрочное нанесение дегтя эффективно и хорошо переносится, проведено сравнительное исследование воздействия очищенного и Фармакопейного дегтя при кожных заболеваниях.
Характеристика препарата: Фармакопейный и очищенный дегти представляют собой однородную массу сметанообразной консистенции черного цвета с характерным запахом дегтя.
Фасовка: стеклянные флаконы по 20 г, маркированные одним или двумя нулями.
В исследование включены взрослые больные обоего пола, без ограничения возраста с клинически установленным диагнозом. Исключались женщины в период беременности и кормления грудью, больные детского возраста, больные с индивидуальной чувствительностью к дегтярным препаратам, больные пиодермиями, с псориатической эритродермией, пустулезным псориазом и изолированным поражением волосистой части головы, заболеваниями печени и почек (с нарушением их функции), а также серьезными сопутствующими заболеваниями, которые требуют лечения в период клинического изучения и могут помешать его завершению.
Деготь наносили на пораженные участки на 15–30 минут в зависимости от субъективных ощущений (появление жжения в месте нанесения и проч.) 1 раз в день. Через 15–30 минут его смывали с кожи теплой водой под душем с применением мыла или геля для душа. Сухость кожи или ощущение стягивания устранялись применением индифферентных кремов или мазей (5% мазь с мочевиной, мазевая основа). При обширном поражении кожи, протекающем с нарушением общего состояния и выраженными субъективными ощущениями, назначалась комбинированная терапия. Она включала антигистаминные, десенсибилизирующие, седативные средства, витамины, дезинтоксикационную терапию. Из комбинации с дегтем исключали фотосенсибилизирующие и мочегонные средства.
Заполнение индивидуальной карты больного осуществлялось врачом. Больному объясняли методику применения лечебного средства, обращая внимание на точность ее выполнения, а также сообщали о возможных побочных эффектах.
Схема посещения больным Центра и проводимые мероприятия приведены в таблице 55.
Оценка побочных эффектов
Во время каждого посещения регистрировались в баллах или количественно симптомы заболевания) – количество папул и бляшек, инфильтрация, экссудация, шелушение, эритема, пигментация, трещины кожи, зуд. Клиническая оценка проводилась по четырехбалльной системе: 0 – отсутствие симптома, 1 – мягко, 2 – умеренно, 3 – сильно выраженный симптом. При наличии папул и бляшек в таблице регистрировалось их количество и размеры в см.
Окончательные результаты также оценивались в баллах: 1 балл – клиническое излечение; 2 – значительное улучшение; 3 – улучшение; 4 – отсутствие эффекта; 5 – ухудшение.
Лабораторное обследование, включавшее клинические анализы крови и мочи, проводилось до начала лечения и после его окончания.
Оценка потребительских качеств. Больному предлагалось ответить на следующие вопросы:
- Удобен ли деготь в применении?
- Возникали ли во время лечения трудности с его дозированием?
- Как Вы относитесь к комфортности применения данного лечебного средства (запах, цвет, пачкает ли одежду, белье, легко ли удаляется)?
Предшествующее и параллельное лечение (местное и системное с указанием названий препаратов и их лекарственной формы) отмечались в индивидуальной карте. В карту вносили незапланированные посещения больного (без вызова врача) и изменения в терапевтической схеме.
При применении дегтярных препаратов возможны следующие побочные эффекты: индивидуальная непереносимость; эритема в очагах поражения, пигментация на разрешившихся участках и вокруг очагов, появление фолликулярных пустул при нанесении препарата на зону роста волос.
Переносимость дегтя оценивали по наличию медикаментозной аллергии, острого раздражения, зуда и жжения в местах нанесения. В случае появления таких осложнений, а также пустул лечение прекращали. При эритеме снижали время аппликации дегтя, развитие пигментации не требовало изменений в лечебной тактике.
При пользовании дегтем нежелательно его длительное нанесение на большие поверхности кожи.
В исследовании участвовало 16 больных (11 женщин и 5 мужчин). Выбыло из исследования 3 больных (все женщины), прекративших участие в нем по причинам, не связанным с эффективностью лечения. В дальнейшем приводятся данные о 13-и больных (8 женщин и 5 мужчин), закончивших лечение. Возраст больных – от 17-и до 52-х лет (средний возраст – 32,5 года). Деготь, маркированный одним нулем, получали 7 человек (первая группа), двумя нулями – 6 (вторая группа). Шести больным, имевшим обширное поражение кожи, назначалась комбинированная терапия. Она включала РП в дозе 100000 – 300000 МЕ у 3-х больных, полифепан, липоевую кислоту, ново-пассит – у одного больного, эссенциале-форте, ксантинола никотинат, глюконат кальция, РП в дозе 300000 МЕ у одного больного, полифепан, глюконат кальция, фенкарол, ксантинола никотинат – у одного больного.
В таблице 56 приведена клиническая характеристика заболевания в обеих группах. Окончательные результаты в баллах приведены в таблице 57.
| Признаки | Первая группа (один нуль) | Вторая группа (два нуля) |
|---|---|---|
| Длительность заболевания | От 1 до 39 лет (в среднем 14 лет) | От 2 мес. до 29 лет (в среднем 9,3 года) |
| Возраст начала заболевания | С 7 лет до 31 года (в среднем 20,4 года) | С 6 лет до 44 лет (в среднем 23 года) |
| Длительность обострения | От 2 до 5 мес. (в среднем 2,4 мес.) | От 1 до 2 мес. (в среднем 1,5 мес.) |
| Предшествующая терапия: системная местная | 6 человек 3 человек | 5 человек 6 человек |
| Степень тяжести: лёгкая умеренная тяжёлая | 0 5 человек 6 человек | 0 1 человек 1 человек |
| Оценка | 1-я группа (один нуль) | % | 2-я группа(два нуля) | % |
|---|---|---|---|---|
| Клиническое излечение | 1 | 14,3 | 0 | 0 |
| Значительное улучшение | 2 | 28,6 | 2 | 33,3 |
| Улучшение | 4 | 57,1 | 4 | 67,7 |
| Отсутствие эффекта | 0 | 0 | 0 | |
| Ухудшение | 0 | 0 | 0 |
Как видно из приведенной таблицы, результаты лечения были лучше в первой группе (один нуль).
Динамика отдельных признаков заболевания в процессе лечения приведена в таблице 58.
Уменьшение количества и инфильтрации бляшек происходило быстрее и было более выраженным в первой группе. В отношении экссудативных изменений, разрешения эритемы и уменьшения шелушения существенной разницы в группах не отмечено.
| Начало лечения | 1 неделя | 2 недели | Окончание лечения | |||||
|---|---|---|---|---|---|---|---|---|
| Группы | I | II | I | II | I | II | I | II |
| Папулы | 2,3 | 2,5 | 2,0 | 1,9 | 1,7 | 1,0 | 1,3 | 0,6 |
| Бляшки | 2,0 | 1,8 | 2,0 | 1,7 | 1,7 | 1,5 | 1,3 | 1,5 |
| Инфильтрация | 3,0 | 2,2 | 1,9 | 1,9 | 1,4 | 1,3 | 1,0 | 1,1 |
| Экссудация | 1,7 | 2,1 | 1,3 | 1,3 | 0,5 | 0.5 | 0,3 | 0.3 |
| Шелушение | 2,0 | 2,3 | 1,5 | 1,7 | 1,1 | 1,4 | 0,6 | 0,9 |
| Эритема | 1,9 | 2,3 | 1,5 | 1,9 | 0,9 | 1,3 | 0,8 | 1,3 |
| Пигментация | 0 | 0 | 0 | 0 | 0 | 1 | 0 | 1 |
| Трещины | 0 | 1 | 2 | 1 | 1 | 1,5 | 0 | 0,3 |
| Зуд | 1,9 | 1,4 | 1,3 | 1,1 | 0,8 | 0,3 | 0,6 | 0,3 |
В начале лечения дегтем у 3-х больных наблюдалась реакция обострения (1 – из первой группы, 2 – из второй) – эритема становилась ярче, появлялись трещины кожи, резкая сухость, усиление шелушения и гиперкератоза. Особенно заметно это было при наличии высыпаний на ладонях и пальцах кистей. В дальнейшем реакция стихала и отмечалась стойкая тенденция к улучшению – исчезали мелкие папулы, в бляшках появлялись участки просветления, и сами бляшки распадались на мелкие фрагменты, шелушение становилось меньше, исчезал зуд. Необходимо отметить, что вопреки ожиданию пигментация при новом способе применения была у одного человека. Несмотря на положительную динамику, в течение месяца удалось достигнуть излечения только у одного больного (высыпания без выраженной инфильтрации и экссудации располагались на лице и волосистой части головы) всего за 17 дней. У других больных положительная динамика несколько замедлялась к концу месяца.
Разрешение мелких папул, не обрабатываемых препаратом (исчезли у 2-х из 6-и больных и уменьшилось количество у 3-х больных первой группы, исчезли у 2-х и стало меньше у 2-х из 4-х больных, имевших папулы до лечения, во второй группе), свидетельствует об общем действии препарата или действии на некотором расстоянии от смазываемых участков.
Неблагоприятные клинические симптомы в первой группе (один нуль) включали: сухость кожи в месте применения у 2-х пациентов; резко болезненные трещины кожи кистей через 4 дня применения у одного, чувство стягивания кожи у одного; во второй группе (два нуля): усиление образования трещин на кончиках пальцев и на бляшках у двух; резкую сухость кожи, не снимаемую применением смягчающих средств у одного. Отсутствие различий в двух группах позволяет связать эти симптомы с подсушивающим действием дегтя на кожу, что требует коррекции в процессе лечения. Другие неблагоприятные симптомы включали ухудшение клинической картины в связи с ОРВИ у одной больной, кратковременную потерю сознания при первом нанесении дегтя в одном случае (больная вообще плохо переносила запахи), фолликулиты в последнюю неделю лечения внутри разрешившихся бляшек у 1-го пациента, жжение в местах нанесения дегтя примерно в течение 5-и минут весь период лечения у 1-го больного.
Новый способ применения комфортнее по сравнению со старым (смазывание очагов с оставлением лечебного средства на длительное время под повязкой). Преимущество – не пачкает одежду и постельное белье, не оставляет резкого неприятного запаха. Недостаток – запах в период аппликации, а при использовании для лечения волосистой части головы – остается запах от волос.
Результаты исследования показали, что обе разновидности дегтя обладают выраженной терапевтической активностью при псориазе. Терапевтическая эффективность только местной терапии дегтем недостаточна для достижения полного регресса высыпаний. Клиническая эффективность средства, обозначенного одним нулем (первая группа), была выше по сравнению со средством, обозначенным двумя нулями. Побочных эффектов отмечалось больше во второй группе больных, получавшей деготь, обозначенный двумя нулями. Серьезным недостатком дегтя является развитие сухости и трещин кожи, что требует дополнительного применения смягчающих и увлажняющих кожу средств. Новый метод применения дегтя (краткосрочное нанесение) является более приемлемым для больных по сравнению со старым (двукратное в течение дня нанесение дегтя на кожу). При расшифровке обозначений на этикетках оказалось, что одним нулем помечен очищенный деготь, двумя – фармакопейный.
После получения вышеописанных результатов группу пациентов, получавших очищенный деготь березовый, расширили. Дополнительно пролечено 63 пациента с хроническими дерматозами в возрасте от 15-и до 60-и лет, как мужчины, так и женщины (табл. 59) (Лукина О.Г. с соавт., 2002).
| Клинический диагноз | Пол пациента | |
|---|---|---|
| муж | жен | |
| Псориаз: - распространенный с преобладанием папул; - распространенный с преобладанием бляшек; - ограниченный | 38 20 15 3 | 12 7 5 0 |
| Атопический дерматит | 1 | 5 |
| Экзема: - хроническая; - истинная; - микробная; - себорейная; | 1 0 0 1 | 6 5 1 0 |
Лечение проводилось в амбулаторных условиях. Препарат наносили на очаги поражения 1 раз в день в среднем на 30 мин (от 10-и мин до 1-го часа) в течение 25-и дней. Кроме того, пациенты получали дополнительное лечение, включающее антигистаминные, дезинтоксикационные средства, витамины. Окончательный результат оценивали по динамике основных клинических признаков заболевания с применением следующих характеристик: выздоровление, значительное улучшение, улучшение, отсутствие эффекта, ухудшение (табл. 60).
Положительный эффект отмечен в 98,4% случаев. В одном случае эффект от проводимой терапии отсутствовал. У 80% пациентов в первые 2 дня лечения отмечалось усиление кожного зуда. Зуд продолжался только в период аппликации и исчезал после удаления дегтя. Через 3-5 дней зуд прекращался. Отмены лечебного средства и применения дополнительных средств не требовалось.
| Диагноз | Кол-во Абс(%) | Выздоров. Абс(%) | Знач. улуч. Абс(%) | Улуч. Абс(%) | Отсут. эфф. Абс(%) | Ухудш. Абс(%) |
|---|---|---|---|---|---|---|
| Псориаз | ||||||
| обычный | 50(79,4) | 35(55,4) | 14(22,2) | 0 | 0 | 0 |
| распространённый с преобладанием папул | 27(42,9) | 21(33,4) | 6(9,5) | 0 | 0 | 0 |
| распространённый с преобладанием бляшек | 20(31,75) | 12(19) | 7(11,1) | 0 | 1(1,6) | 0 |
| ограниченный | 3(4,76) | 2(3,2) | 1(1,6) | 0 | 0 | 0 |
| Атопический дерматит | 6(9,5) | 0 | 1(1,6) | 5(7,9) | 0 | 0 |
| Экзема | ||||||
| хроническая | 7(11,1) | 0 | 0 | 7(11,1) | 0 | 0 |
| истинная | 5(7,9) | 0 | 0 | 5(7,9) | 0 | 0 |
| микробная | 1(1,6) | 0 | 0 | 1(1,6) | 0 | 0 |
| себорейная | 1(1,6) | 0 | 0 | 1(1,6) | 0 | 0 |
| Всего | ||||||
| Абс | 63 | 35 | 15 | 12 | 1 | 0 |
| % | 100 | 55,6 | 23,8 | 19 | 1,6 | 0 |
У 20,6% пациентов (пациенты с экземой и нейродермитом) на 4–5 день применения ДБО отмечалось обострение кожного процесса – появлялось мокнутие и микровезикулы на фоне инфильтрации и гиперемии. Обострение локального характера ограничивалось местом аппликации. Для купирования обострения увеличивали дозу антигистаминных средств, в 3 случаях экземы дополнительно назначали инъекции кортикостероидных препаратов (кеналог 40 внутримышечно по 1,0, однократно), местно примочки с растворами борной кислоты 1% или этакридина лактата 1:1000 и Элоком в виде крема или раствора. На период обострения очищенный деготь березовый отменяли на 2–3 дня, затем возобновляли применение.
Отклонений в клиническом анализе крови не наблюдалось. У 62-х пациентов изменений в клиническом анализе мочи не наблюдалось; в одном случае (сопутствующая артропатия) наблюдалось повышение количества лейкоцитов до 20–30 в п/зр, клеток плоского эпителия до 12-20 в п/зр; к концу лечения показатели не превышали норму. В 57-и случаях при изучении биохимических показателей крови отклонений не было. В одном случае наблюдалось повышение уровня билирубина до 32 мкМ/л (1,5 года назад пациент перенес гепатит А); в пяти случаях наблюдалось повышение уровня аланинаминотрансферазы и аспартатаминотрансферазы до 2 ммоль/ч/л и 1,25 ммоль/ч/л соответственно; в двух случаях – повышение уровня аланинаминотрансферазы (что было связано, очевидно, со злоупотреблением алкоголем). К окончанию терапии отклонения показателей наблюдались только в одном случае – у пациента, перенесшего гепатит А.
Более выраженный эффект был достигнут при распространенном псориазе с преобладанием папул; при экземе и атопическом дерматите эффективность препарата была ниже.
Таким образом, ДБО эффективен при лечении хронических дерматозов (лучшие результаты достигаются при псориазе); методика краткосрочного нанесения препарата эффективна, удобна в применении и доступна в амбулаторных условиях. При экземе и нейродермите отмечено возникновение обострения на 4-5-й день лечения, которое ограничивается только местом нанесения препарата, является кратковременным, требует применения дополнительной терапии, но не влияет на результаты лечения. По данным лабораторных исследований, деготь березовый не оказывает побочного действия на печень и почки.
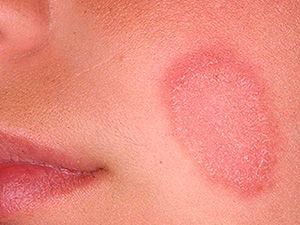
Возникновение на коже сомнительных пятен, которые порой зудят и шелушатся, – серьезный повод обратиться к врачу и проверить наличие дерматологических заболеваний.
Розовый лишай (болезнь Жибера, розеола шелушащаяся, питириаз, питиаз) – острое кожное заболевание со специфичными высыпаниями, своеобразным течением и склонностью к сезонным рецидивам. Проявляется образованием на коже груди, спины, конечностей и других участков тела розовых пятен, расположенных по линиям максимальной растяжимости (линии Лангера). Со временем высыпания становятся похожи на крупные медальоны. С момента обнаружения первой материнской бляшки (крупного пятна) до полного исчезновения симптомов заболевания проходит 30-45 дней.
- Первичная консультация - 3500
- Повторная консультация - 2300
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
- Воздействие вирусов (герпевирус 7типа и пр.), бактерий и других инфекционных агентов. Это подтверждается тестами, доказывающими присутствие в организме возбудителей. Очень часто кожное заболевание появляется на фоне гриппа, ОРЗ и других инфекций.
- Присоединение аллергических реакций.
- Укусы клопов, вшей и других кровососущих насекомых.
- Сниженная иммунная защита.
- Частые переохлаждения и стрессы.
- Нарушение ЖКТ-функций и обмена веществ.
- Введение вакцин.
Симптомы питириаза
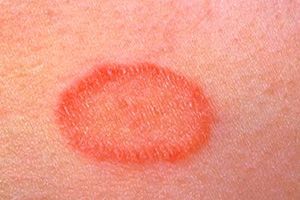
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр - 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу. При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз. После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев. Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования. С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.

Стригущий лишай представляет собой высококонтагиозное (заразное) инфекционное заболевание кожного покрова, волос или ногтей, вызываемое патогенными грибками. Инфекция может быть вызвана двумя видами грибков – Trichophyton и Microsporum. Правильное обозначение заболевания основано на наименовании вызвавшего его грибка, поэтому медики выделяют трихофитию и микроспорию.
Обе данные формы грибковой инфекции (трихофития и микроспория) объединяются под общим термином стригущий лишай. Таким образом, стригущий лишай также называется трихофития, микроспория, дерматофития, дерматомикоз или дерматофитоз. Грибки Trichophyton являются микробами, паразитирующими только на коже человека, а Microsporum – поражают и человека, и животных. Стригущий лишай наиболее заразен для детей 4 – 13 лет.
В статье рассмотрим стригущий лишай, возбудитель заболевания его симптомы, пути заражения, а также меры профилактики в таблице.

Что это такое?
Стригущий лишай у человека – это инфекционное заболевание кожи, вызываемое двумя видами патогенных грибков – трихофитон и микроспорум. Поэтому общий термином для стригущего лишая являются наименования микроспория, трихофития, дерматомикоз, дерматофития. Грибки микроспорум одинаково поражают человека и животных, тогда как трихофитон паразитирует только на коже человека.
Причины возникновения
Гриб Trichophyton tonsurans был впервые выявлен много десятков лет назад. Его название напрямую связано с его способностью поражать волосы. Грибы, паразитирующие у человека, становятся причиной появления поверхностного и хронического стригущего лишая. А зоофильные формы вызывают инфильтративно-нагноительные поражения кожи.
- Способствуют появлению лишая хронические заболевания и авитаминоз.
- Заражение происходит после контакта с больным человеком или предметами его гигиены, при работе с сеном и почвой, после контакта с животным.
- Чаще заболевание возникает на фоне снижения иммунитета и нарушении правил личной гигиены, при долговременном уходе за животными и повреждения наружного покрова тела (царапины, ссадины, ожоги).
О том, какие стригущий лишай у детей и взрослого человека имеет симптомы и признаки, расскажем далее.
Классификация
Существует две разновидности стригущего лишая у человека:
- Поверхностная. Передается только от человека к человеку, чаще поражает детей младшего возраста. Различают острую и хроническую форму течения этого вида болезни.
- Инфильтративно-нагноительная. Вызывается паразитами, обитающими на теле животных. Основная группа риска – работники сельского хозяйства, а также дети, играющие с бездомными животными.
Это интересно — популярные вопросы о трихофитии
| Вопрос | Ответ |
| Заразен ли стригущий лишай? | Да, стригущий лишай является инфекционным и крайне заразным заболеванием. |
| Стригущий лишай чешется или нет? | Заболевание вызывает зуд, причем в некоторых случаях он может доставлять больному выраженное беспокойство. |
| Может ли стригущий лишай пройти без лечения? | Возможность самостоятельного избавления организма от стригущего лишая существует, но она ничтожно мала. Науке известны несколько случаев, когда заболевание проходило без какого-либо врачебного вмешательства, тем не менее это единичные феномены. Чаще всего инфекция, вызвав воспаление однократно, начинает в дальнейшем распространяться. Если болезнь развилась в детском возрасте и не была подвергнута терапии, то она будет сохраняться до взрослых лет. |
| Что делать, если я заболела стригущим лишаем во время беременности? | Не стоит паниковать, если инфекция развилась во время вынашивания плода, так как ни на ребенка, ни на женщину данные микотические организмы не способны оказать выраженного влияния. При заражении следует обратиться к врачу и пройти рекомендованное им лечение. Во время беременности не назначаются пероральные препараты для избавления от инфекции, достаточно будет воспользоваться мазями, которые пропишет доктор. |
| Может ли стригущий лишай развиться повторно? | Заболевание может развиваться повторно, если имел место новый факт заражения, либо лечение не было доведено до конца. Организм не в состоянии формировать иммунитет против грибков стригущего лишая. |
| Можно ли мыться при стригущем лишае? | Заболевание не является противопоказанием к осуществлению гигиенических процедур. Во время болезни лучше всего принимать не ванну, а душ. |
Инкубационный период заболевания
Период инкубации грибковой инфекции, вызывающей появление стригущего лишая, составляет от нескольких дней до 6 – 8 недель и зависит от вида попавшего в организм возбудителя.
Поверхностный лишай может проявиться первыми симптомами уже через 5-7 дней после инфицирования. Инфильтративно-нагноительный лишай в течение нескольких месяцев не дает никаких клинических проявлений. Первые признаки заболевания проявляются не ранее 6-8 недель после попадания возбудителя в организм.

Симптомы
Как выглядит стригущий лишай в начальной стадии, как распознать его вовремя и не допустить утраты волос? К сожалению, первые признаки недуга человек может заметить не сразу. Любой участок волосистой головы начинает терять свою растительность. Волосинки постепенно редеют, выпадают и ломаются, изменяя свою длину до 1 – 2 мм. К проблеме присоединяется шелушение кожи. По мере прогресса заболевания очаг приобретает четкие очертания.
Симптомы стригущего лишая (см. фото) более заметно проявляются на груди, спине, нижних и верхних конечностях. Человек может замечать такие отклонения, как:
- жжение и зуд пятна;
- покраснение и припухлость кожи;
- обрамление очага цельным валиком;
- пузырчатость очага с последующим истечением содержимого и образованием корочек.
В случае поражения трихофитией ногтей, пластины становятся ломкими, тусклыми. Их структура утолщается и грубеет. Впоследствии ногти крошатся и меняют свой цвет. Вмятины на пластинах, бороздки и грязно-серый окрас являются характерным признаком лишая.
Хронический стригущий лишай
Он может локализоваться на волосистой части головы, ногтях рук или на гладкой коже. На голове очаги поражения локализованы, по большей части, на висках и затылке. Очаг представляет собой мелкий (не более 0,5 см) гладкий рубец, похожий на атрофический, который немного шелушится, но не имеет признаков воспалительной реакции. На месте этого очага волосы отламываются под самый корень, формируя пятно, которое называется черная точка.
Хронический стригущий лишай на гладкой коже чаще всего локализуется на ягодицах, бедрах, на сгибах коленных и локтевых суставов или ладонях. В этом случае очаг поражения выглядит, как синюшное или розоватое пятно довольно большого размера с нечетким контуром. Поверхность пятна умеренно шелушится.
Обычно очаги характеризуются только несильным зудом, другие субъективные симптомы отсутствуют. Ногти, пораженные лишаем, становятся тусклыми, мутными, серого цвета, внешний край приобретает зазубрины и легко раскрашивается. Ноготь может резко становиться очень толстым или, напротив, тонким.
Как выглядит стригущий лишай: фото
На фото ниже показано, как проявляется заболевание у человека в начальной и запущенной стадии.


Диагностика
Постановка диагноза основывается на визуальном осмотре больного, а также сборе анамнеза заболевания и опросе о возможных источниках инфицирования. В случае возникновения сомнений врач выполняет соскоб с пораженной области.
Собранные материалы рассматриваются под микроскопом или помещаются в питательную среду на трое суток, в течение которых наблюдается бурный рост колоний грибка. При обнаружении нитей мицелия и спор грибкового возбудителя производится его идентификация.
Лечение стригущего лишая у человека
При лечении стригущего лишая у человека основу терапии составляет борьба с грибком, вызвавшим дерматомикоз. Терапия в домашних условиях сочетает местное лечение мазями от лишая — противогрибковыми кремами, спреями, шампунями с приемом противогрибковых препаратов внутрь.
Схема лечения назначается дерматологом, основные аспекты заключаются в следующем:
- Стригущий лишай гладкой кожи лучше поддается лечению Тербинафином и толнафтатом.
- Для обработки лишая по утрам обычно используют 5% раствор йода. А вечером, как правило, назначается серно-салициловая или серно-дягтерная мазь, также возможна обработка чистой салициловой кислотой 3%.
- Дерматолог может выписать рецепт на изготовление в рецептурном отделе аптеки молочка Видаля — спирт, камфора, салициловая кислота, лосьон с серой, борная кислота, глицерин. Или пасты Лассара — вазелин, крахмал, салициловая кислота, окись цинка.
- Для местного лечения врач может рекомендовать различные мази, крема, шампуни, содержащие Клотримазол, Кетоконазол, Микосептин, Тербинафин, Микоконазол. (Местные противогрибковые средства — крема, спреи, гели).
Для системного лечения при дерматомикозах используют Гризеофульвин, это природный антимикотик, который обладает узким спектром действия, а именно активен против грибов-дерматомицетов, Trichophyton, Microsporum, Epydermophyton, Achorionum.
- Лечение обязательно сопровождается приемом внутрь гризеофульвина. Его следует принимать в течение 15-25 дней, и 1 раз в неделю сдавать бактериоскопический соскоб на обнаружение грибка. Как только грибок не будет обнаружен, прием гризеофульвина продолжают через день, по той же дозе, что рассчитал врач, еще в течение 14 дней, чтобы не было рецидива заболевания.
- Если грибком поражены ступни, то их рекомендуется пройти курс лечения Кетоконазолом или Клотримазолом перорально, а наружно накладывать сульфид селена.
Для лечения хронического стригущего лишая кроме противогрибковых средств как местных, так и пероральных (Гризеофульвина), показана также витаминотерапия, иммуномодуляторы, препараты, укрепляющие сосуды и улучшающие микроциркуляцию.
Меры гигиены при контакте с больным
Если вы сами или ваш ребенок трогали больное животное или общались с больным человеком, то необходимо срочно принять меры.
- Чем раньше вы смоете с кожи частички, содержащие грибок, тем меньше шансов заразиться.
- Несколько раз вымойте руки мылом с противогрибковыми свойствами. Самое простое средство, которое есть практически в каждом магазине – это коричное хозяйственное мыло, а лучше мыло с березовым дегтем.
- Вымойте таким мылом все тело. Вдруг частички кожи больного попали под одежду. Не стоит при этом пользоваться жесткой мочалкой. Она оставляет на коже микроцарапины, в которые легко проникает грибок.
- Для мытья головы необходимо использовать противогрибковый шампунь. Например, Низорал. Вы также можете пользоваться им в качестве геля для душа.
- Современным средством с мощным противогрибковым эффектом является Цитеал. Разведите его в небольшой емкости в пять раз. У вас получится пенящаяся жидкость, которую можно использовать для мытья рук и всего тела.
- Противогрибковым эффектом обладают лавандовое масло, масло чайного дерева и скипидар. Их можно использовать для обработки небольших участков кожи.
Так же через пять дней после контакта, желательно обратиться к дерматологу. Он обследует тело с помощью лампы Вуда. Если вы все-таки заразились, то болезнь удастся выявить на ранних этапах. Это поможет быстро вылечить ее дома и не попасть в больницу.

Меры профилактики
Профилактика включает в себя соблюдение правил личной гигиены и изоляцию больных животных или людей.
В месте выявления больного проводится тщательная дезинфекция, постельное белье и принадлежности, мягкие игрушки, ковры подвергают тепловой обработке. Заболевшего ребенка не допускают в детский коллектив до полного излечения стригущего лишая. Больным запрещено посещать бассейны, сауны, бани. Отстраняются от исполнения служебных обязанностей воспитатели детских садов, нянечки, работники коммунальных служб, банщики.
Опасен ли для человека стригущий лишай? Самые серьезные последствия представлены стойкой очаговой алопецией вследствие рубцовых изменений кожных тканей. Лечить заболевание следует сразу же, как начинается его клиника, чтобы исключить заражение близкого окружения и снизить риск формирования тяжелой аллергической реакции.
Читайте также:

