Беседы на тему туляремия
Обновлено: 18.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туляремия: причины появления, симптомы, диагностика и способы лечения.
Определение
Туляремия – это природно-очаговое острое инфекционное заболевание, поражающее лимфатические узлы, кожу, иногда слизистые оболочки глаз, зев, легкие и кишечник.
Причины появления туляремии
Заболевание вызывает бактерия Francisella tularensis. Основными источниками инфекции являются грызуны: полевки, водяные крысы и домовые мыши, а также некоторые млекопитающие и определенные виды птиц.
Механизмов передачи туляремии существует несколько:
- контактный — инфекция проникает через слизистые оболочки рта, глаз и через поврежденную кожу (при соприкосновении с зараженной водой, трупами грызунов и других зараженных животных или птиц);
- трансмиссивный — через укус животного (чаще грызуна) или мух, комаров, клещей, слепней, оленьих кровососок;
- фекально-оральный — бактерии попадают в организм с инфицированной пищей или водой;
- воздушно-пылевой или воздушно-капельный — при вдыхании пыли или воздуха, в которых содержатся бактерии.
От человека к человеку заболевание не передается, т. е. больной для окружающих опасности не представляет.
Классификация заболевания
В зависимости от локализации патологического процесса выделяют: бубонную, язвенно-бубонную, ангинозно-бубонную, абдоминальную, легочную и генерализованную туляремию.
По продолжительности: острая туляремия – до 3 месяцев, затяжная – до 6 месяцев, рецидивирующая.
По степени тяжести туляремия может иметь легкое, среднетяжелое и тяжелое течение.
Симптомы туляремии
Инкубационный период заболевания может продолжаться от трех дней до трех недель, но в среднем составляет около семи суток.
Начальные симптомы, которые продолжаются 2-3 дня, одинаковы для всех форм заболевания: туляремия манифестирует остро: температура тела повышается до 38–40°С, артериальное давление снижается, наблюдается относительная брадикардия. Пациенты жалуются на нарастающую слабость, головную боль, ломоту в теле, тошноту, отсутствие аппетита и нарушение сон. Появляются выраженные мышечные боли и сильная потливость.
В тяжелых случаях человек может испытывать эйфорию, редко наблюдаются бред и галлюцинации. У больного начинаются сильные головные боли и рвота.
Характерными признаками тяжелого течения туляремии считаются отечность и синюшно-багровый цвет лица (особенно мочек ушей, век и губ), покраснение белков глаз с возможным развитием конъюнктивита, носовые кровотечения.
Затем следует период разгара, во время которого сохраняются лихорадка, симптомы интоксикации и присоединяются типичные для каждой конкретной формы проявления болезни.
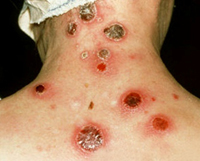
Если входными воротами инфекции стал кожный покров, развивается бубонная форма, представляющая собой регионарный лимфаденит. Поражаться могут подмышечные, паховые, бедренные лимфатические узлы, при дальнейшем распространении отмечаются вторичные бубоны. Пораженные лимфоузлы увеличены (иногда достигают размера куриного яйца), имеют отчетливые контуры, первоначально болезненны, затем боль уменьшается и стихает. Постепенно бубоны рассасываются (зачастую в течение нескольких месяцев), рубцуются либо нагнаиваются, формируя абсцессы, которые затем вскрываются с образованием свища.
Язвенно-бубонная форма обычно развивается при трансмиссивном заражении. На коже в месте внедрения микроорганизмов появляется сначала пятно, затем папула, превращающаяся в везикулу и пустулу, последняя вскрывается, обнажая небольшую (5-7 мм) малоболезненную язвочку, которую больные нередко вовсе не замечают. Язвочка имеет приподнятые края и покрытое темной корочкой дно, заживает крайне медленно. Параллельно развивается регионарный лимфаденит.
При проникновении возбудителя через конъюнктиву манифестирует язвенно-гнойный конъюнктивит с регионарным лимфаденитом.
Конъюнктивит проявляется покраснением, отеком, болезненностью, ощущением песка в глазах, затем формируются папулезные образования, прогрессирующие в эрозии и язвочки с гнойным отделяемым. Роговица обычно не поражается. Такая форма туляремии часто протекает весьма тяжело и длительно, осложняясь дакриоциститом – воспалением слезного мешка вплоть до флегмоны, но, к счастью, встречается достаточно редко.
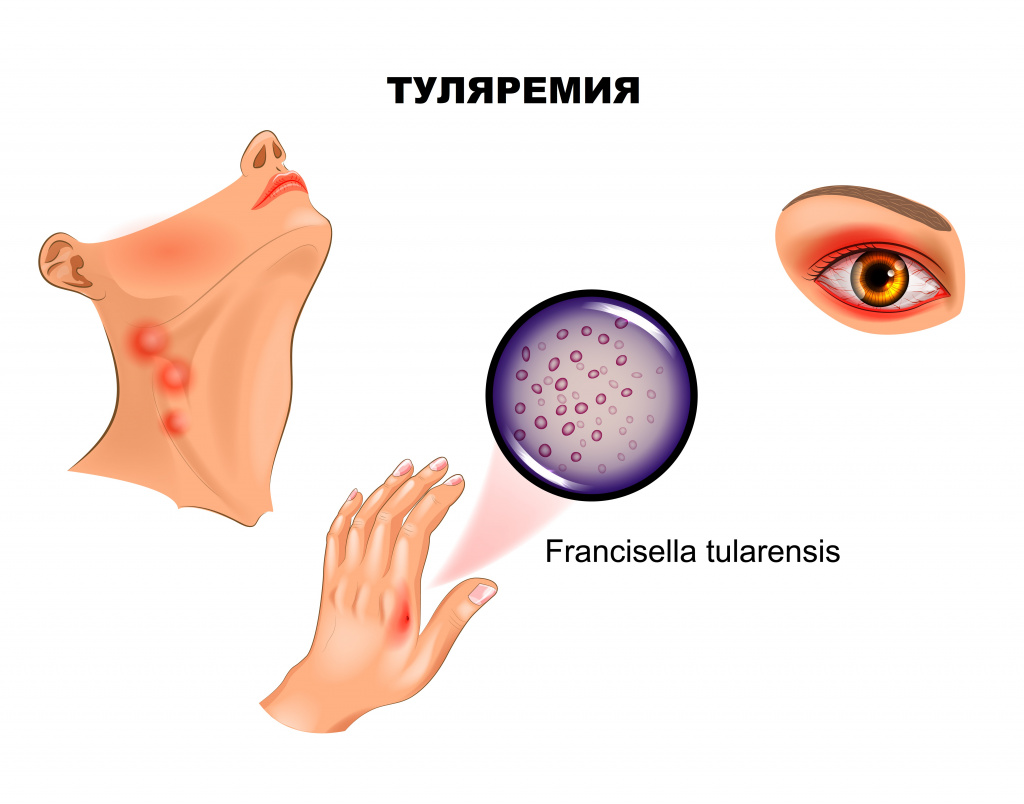
Ангинозно-бубонную форму регистрируют, если воротами инфекции служит слизистая глотки. Клинически проявляется болью в горле, дисфагией (затруднением глотания), при осмотре отмечают гиперемию и отечность миндалин. На поверхности увеличенных, спаянных с окружающей тканью миндалин зачастую виден сероватый, с трудом удаляемый некротический налет. С прогрессированием заболевания на миндалинах формируются язвы, а позднее – рубцы. Лимфаденит при этой форме туляремии развивается в околоушных, шейных и подчелюстных узлах.
При проникновении возбудителя с пищей или водой возникает абдоминальная форма. Для нее характерна боль в животе, тошнота (иногда рвота), отказ от пищи, диарея. Болезненность локализуется в области пупка, отмечается гепатоспленомегалия (увеличение печени и селезенки).
Легочная форма туляремии развивается при вдыхании пыли или аэрозоли, содержащих бактерии, и встречается в двух клинических вариантах: бронхитическом и пневмоническом. Бронхитический вариант (при поражении бронхиальных, паратрахеальных, средостенных лимфатических узлов) характеризуется сухим кашлем, умеренной болью за грудиной и общей интоксикацией, протекает довольно легко, выздоровление обычно наступает через 10-12 дней. Пневмоническая форма имеет длительное, изнуряющее течение и признаки очаговой пневмонии. Пневмоническая туляремия часто осложняется бронхоэктазами (стойким расширением просвета бронхов), плевритом, абсцессами, вплоть до легочной гангрены.
При любой форме туляремии лихорадка держится не более 2-3 недель, и лишь в отдельных случаях – до нескольких месяцев.
В период выздоровления температура тела редко превышает 38°С, но присутствует астенический синдром (отсутствие сил).
Диагностика туляремии
Диагностические мероприятия начинаются с осмотра пациента. Внимание обращают на воспаленные лимфоузлы, повышенную температуру тела, пятна или язвы на коже или слизистых. При обнаружении этих симптомов врач собирает эпидемиологический анамнез: возможный контакт с грызунами, укусы насекомых, купание в открытых водоемах, употребление из них сырой воды.
-
Общий анализ крови. В начале болезни обычно определяется лейкопения (снижение количества лейкоцитов), а затем лейкоцитоз (увеличение количества лейкоцитов). Также отмечается палочкоядерный нейтрофильный сдвиг формулы крови, значительная токсическая зернистость нейтрофилов, взрастает уровень моноцитов и лимфоцитов, снижается количество эозинофилов и повышается СОЭ.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Управление Роспотребнадзора по Республике Марий Эл
Туляремия - Публикации
Туляремия
В 1910 году сотрудники Калифорнийской противочумной станции обратили внимание на чумоподобные бубоны у местных сусликов, обитающих вблизи озера Туляре. Попытки выделить от этих животных чумной микроб не увенчались успехом, но в 1921 году удалось обнаружить микроорганизм, названный Bacterium tularensis.
В 1925 году Х. О´Хара в Японии выделил тот же микроб, а позднее Е. Френсис установил их идентичность. Имя этого исследователя увековечено в родовом названии микроба – Francisella.
Распространение
Природные очаги туляремии распространены на всех континентах Северного полушария. Заболевания людей регистрируются в виде спорадических случаев и эпидемических вспышек в Австрии, Франции, Германии, Швеции, Японии, США и других странах. Нередко вспышки охватывают несколько сотен человек. Рост заболеваемости наблюдается в годы повышения численности грызунов.
В Российской Федерации туляремия обнаружена на территории практически всех краев, областей, республик.
Передача инфекции
Возбудитель туляремии – мелкая грамотрицательная коккобактерия Francisella tularensis. В настоящее время род Francisella представлен двумя видами Francisella tularensis и Francisella philomiragia, в пределах которых выделяются четыре подвида: неарктический, американский (или тип А), среднеазиатский и голарктический (или тип В).
На территории Российской Федерации распространен голарктический подвид, резервуаром которого в природе, преимущественно, являются грызуны и зайцеобразные.
Для туляремии характерно множественность механизмов заражения и путей передачи возбудителя инфекции, практически стопроцентная восприимчивость к ней людей, без различия пола и возраста. Инфекция не передается от человека к человеку.
- Трансмиссивный механизм заражения человека осуществляется в результате укусов инфицированными кровососущими членистоногими (комарами, слепнями, клещами).
- Контактный – через поврежденные и неповрежденные кожные и слизистые покровы при соприкосновении с больными или павшими грызунами и зайцами (например, на охоте).
- Алиментарный – при употреблении продуктов питания, сельскохозяйственных продуктов и воды (колодезной, горных ручьев и других открытых водоемов), зараженных возбудителем туляремии от больных грызунов.
- Аспирационный – при вдыхании воздушно-пылевого аэрозоля, образующегося при переработке зерна, перекладке сена, соломы, соприкаснувшихся с возбудителем туляремии от больных грызунов.
По локализации первичных поражений различают следующие клинические формы туляремии: ульцерогландулярную (язвенно-бубонную), гландулярную (бубонную), офтальмическую (глазно-бубонную), легочную, абдоминальную (желудочно-кишечную), генерализованную, другие формы туляремии (ангинозно-бубонная).
Признаки и симптомы
Инкубационный период болезни длится от нескольких часов до 21 дня, в среднем 3-7 дней. Болезнь начинается остро с внезапного подъема температуры до 38,5-40°С. Появляется резкая головная боль, головокружение, боли в мышцах ног, спины и поясничной области, потеря аппетита. В тяжелых случаях может быть рвота, носовые кровотечения. Характерны выраженная потливость, нарушение сна в виде бессонницы или наоборот сонливости. Часто наблюдается эйфория и повышение активности на фоне высокой температуры.
Отмечается покраснение и отечность лица и конъюнктивы уже в первые дни болезни. Позднее на слизистой оболочке полости рта появляются точечные кровоизлияния. Язык обложен сероватым налетом. Характерный признак – увеличение различных лимфатических узлов, размеры которых могут быть от горошины до грецкого ореха. Со стороны сердечно-сосудистой системы отмечается брадикардия, гипотония. Лихорадка длится от 6 до 30 дней.
При бубонной форме туляремии возбудитель проникает через кожу, не оставляя следа, через 2-3 дня болезни развивается регионарный лимфаденит. Бубоны мало болезненны и имеют четкие контуры величиной до 5 см. В дальнейшем происходит либо размягчение бубона (1-4 мес.), либо его самопроизвольное вскрытие с выделением густого сливкообразного гноя и образованием туляремийного свища. Чаще поражаются подмышечные, паховые и бедренные лимфатические узлы.
Язвенно-бубонная форма характеризуется наличием первичного поражения на месте входных ворот инфекции.
Конъюнктивально-бубонная форма развивается при попадании возбудителя на слизистые оболочки глаз. Типично появление фолликулярных разрастаний желтого цвета размером до просяного зерна на конъюнктиве. Бубон развивается в околоушных или подчелюстных областях, течение болезни длительное.
Ангинозно-бубонная форма возникает при первичном поражении слизистой оболочки миндалин, обычно одной. Встречается при пищевом пути заражения.
Есть формы туляремии с преимущественным поражением внутренних органов. Легочная форма – чаще регистрируется в осенне-зимний период.
Генерализованная форма протекает по типу общей инфекции с выраженным токсикозом, потерей сознания, бредом, сильной головной и мышечной болями.
Борьба и профилактика
К специфической профилактике туляремии среди людей относится иммунизация (вакцинация).
Вакцинацию против туляремии проводят населению, проживающему на неблагополучных (энзоотичных) по туляремии территориях, а также контингентам, подвергающимся риску заражения этой инфекцией (полевые и лесные работы, обработка меха, лабораторная работа с животными и материалом, подозрительным на инфицирование возбудителем туляремии и другие). Вакцинацию (и ревакцинацию) против туляремии проводят в соответствии с инструкцией по применению в любое время года, учитывая календарь профилактических прививок.
На территории Республики Марий Эл иммунизация против туляремии не проводится.
Неспецифическая профилактика при туляремии включает комплекс мероприятий – это:
Туляремия - природно-очаговое зоонозное инфекционное заболевание бактериальной этиологии с множественными механизмами передачи возбудителя, характеризующееся общей интоксикацией, лихорадкой и в зависимости от механизма передачи возбудителя поражением лимфатических узлов, дыхательных путей, пищеварительного тракта, наружных покровов и других органов и систем.
Туляремия вызывается бактериями Francisella tularensis, которые длительное время могут существовать во внешней среде: в воде при +13, +15° сохраняются до 3-х месяцев; в зерне, соломе при температуре ниже 0° не менее 6 месяцев, в шкурах водяных крыс при +20-25 ° до месяца.
Резервуаром и источником инфекции при туляремии являются различные виды диких и синантропных грызунов (ондатры, зайцы, водяные крысы, полевки, хомяки, мыши и др.), а также домашние животные (свиньи, овцы, крупный рогатый скот). От человека к человеку туляремия не передается.
Переносчики инфекции, поддерживающие существование возбудителя в природных очагах, — кровососущие насекомые (иксодовые и гамазовые клещи, комары, слепни).
Заражение человека возможно следующими путями:
• контактный - через поврежденные и неповрежденные кожные и
слизистые покровы при соприкосновении с больными или павшими
грызунами и зайцами;
алиментарный - при употреблении продуктов питания, сельскохозяйственных продуктов и воды (колодезной, горных ручьев и других открытых водоемов), контаминированных возбудителем туляремии от больных грызунов;
• воздушно-пылевой (аспирационный) - при вдыхании воздушно-
пылевого аэрозоля, образующегося при переработке зерна, перекладке сена,
соломы, контаминированных возбудителем туляремии от больных грызунов;
трансмиссивный - осуществляется в результате укусов инфицированными кровососущими членистоногими (комарами, слепнями, клещами).
Каковы признаки заболевания?
Болезнь начинается остро, с внезапного подъема температуры до 39-40°С. Появляется резкая головная боль, головокружение, боли в мышцах ног, спины и поясничной области, потеря аппетита. Характерный признак -
увеличение лимфатических узлов, размеры которых могут быть от горошины до грецкого ореха.
Туляремия – природно-очаговая острая инфекция, поражающая лимфатические узлы, кожу, иногда слизистые оболочки глаз, зева и легкие. Туляремия протекает с выраженными симптомами общей интоксикации, продолжительной лихорадкой, генерализованным лимфаденитом, гепатоспленомегалией, полиморфной сыпью и другими симптомами. Специфическая диагностика туляремии проводится с помощью серологических реакций (ИФА, РА, РНГА), ПЦР, кожно-аллергической пробы. В лечении туляремии применяется антибактериальная, дезинтоксикационная терапия, хирургическое вскрытие и дренирование нагноившихся бубонов.
МКБ-10
Общие сведения
Туляремия – острая бактериальная инфекция, протекающая с лихорадочным синдромом, специфическим лимфаденитом и полиморфными проявлениями, обусловленными входными воротами. В зависимости от способа заражения выделяют бубонную, язвенно-бубонную, глазобубонную, ангинозно-бубонную, легочную, абдоминальную и генерализованную формы туляремии. Очаги туляремии встречаются во многих странах северного полушария; в России они располагаются преимущественно на территории Европейской части и Западной Сибири. Наряду с чумой, холерой, сибирской язвой и другими инфекциями, туляремия причислена к особо опасным инфекциям.
Клиническая классификация туляремии производится в зависимости от локализации инфекции (бубонная, язвенно-бубонная, глазобубонная, ангиозо-бубонная, абдоминальная и генерализованная туляремия), продолжительности (острая, затяжная и рецидивирующая) и степени тяжести (легкая, среднетяжелая и тяжелая).

Характеристика возбудителя
Резервуаром инфекции и его источником служат дикие грызуны, птицы, некоторые млекопитающие (зайцевидные, собаки, овцы и др.) Наибольший вклад в распространение инфекции вносят грызуны (полевка, ондатра и др.). Больной человек не заразен. Наиболее распространен трансмиссивный механизм передачи. Микроб попадает в организм животных при укусе клеща или кровососущих насекомых. Для туляремии характерно заражение животных при укусе иксодовым клещом. Человек заражается при контактировании с больными животными (снятие шкуры, сбор грызунов) или при употреблении в пищу продуктов и воды, инфицированных животными.
Респираторный путь передачи инфекции реализуется при вдыхании пыли от зараженных бактериями зерна или соломы, на сельскохозяйственных производствах (переработка растительного сырья, мясокомбинаты, забой крупного рогатого скота и др.). Несмотря на малую вероятность заражения туляремией вне природного очага распространения возбудителя, возможно заболеть при контакте с завезенными из эпидемиологически неблагополучных районов продуктами и сырьем. Восприимчивость человека к туляремии крайне высока, заболевание развивается практически у 100% инфицированных.
Симптомы туляремии
При осмотре отмечается гиперемия лица, конъюнктивы и слизистых оболочек ротовой полости, носоглотки, пастозность, инъекцию склер. В некоторых случаях обнаруживают экзантему (сыпь на коже) различного типа. Брадикардия, артериальное давление понижено. Спустя несколько дней после начала лихорадки проявляется гепатоспленомегалия.
Разнообразие клинических форм туляремии связано со способом заражения. В случае, если входными воротами инфекции служат кожные покровы, развивается бубонная форма, представляющая собой регионарный лимфаденит. Поражаться могут подмышечные, паховые, бедренные лимфатические узлы, при дальнейшем распространении могут отмечаться вторичные бубоны.
Пораженные лимфатические узлы увеличены в размере (иногда достигая величины куриного яйца), с отчетливыми контурами, первоначально болезненны, затем боль уменьшается и стихает. Постепенно бубоны рассасываются (зачастую в течение нескольких месяцев), склерозируются либо нагнаиваются, формируя абсцессы, которые затем вскрываются на кожу с образованием свища.
Язвенно-бубонная форма обычно развивается при трансмиссивном заражении. В месте внедрения микроорганизмов формируется язва (минуя последовательно стадии пятна, папулы, везикулы и пустулы) с приподнятыми краями и покрытым темной корочкой дном, небольшой глубины, напоминающая кокарду. Язва заживает крайне медленно. Параллельно развивается регионарный лимфаденит.
При проникновении возбудителя через конъюнктиву туляремия проявляется в виде глазобубонной формы: сочетания язвенно-гнойного конъюнктивита с регионарным лимфаденитом. Конъюнктивит проявляется в виде воспаления (покраснение, отек, болезненность, ощущение песка в глазах), затем появляются папулезные образования, прогрессирующие в эрозии и язвочки с гнойным отделяемым. Роговица обычно не поражается. Такая форма туляремии часто протекает весьма тяжело и длительно.
Ангинозно-бубонная форма возникает, если воротами инфекции служит слизистая глотки, заражение происходит посредством употребления зараженных пищевых продуктов и воды. Клинически проявляется болью в горле, дисфагией (затруднение глотания), при осмотре отмечают гиперемию и отечность миндалин. На поверхности увеличенных, спаянных с окружающей тканью, миндалин зачастую виден сероватый, с трудом удаляемый некротический налет. С прогрессированием заболевания миндалины некротизируются, образуя с трудом заживающие язвы и, позднее, рубцы. Лимфаденит при этой форме туляремии возникает в околоушных, шейных и подчелюстных узлах со стороны пораженной миндалины.
При поражении инфекцией лимфатических сосудов брыжейки кишечника туляремия проявляется в виде абдоминальной клинической формы, сильные боли в животе, тошнота (иногда рвота), анорексия. Может отмечаться диарея. Пальпаторно болезненность локализуется в области пупка, отмечается гепатоспленомегалия.
Легочная форма туляремии (развивающаяся при вдыхании пыли, содержащей бактерии) встречается в двух клинических вариантах: бронхитическом и пневмоническом. Бронхитическй вариант (при поражении бронхиальных, паратрахеальных средостенных лимфатических узлов) характеризуется сухим кашлем, умеренно выраженной болью за грудиной и общей интоксикацией, протекает довольно легко, выздоровление обычно наступает через 10-12 дней. Пневмоническая форма протекает длительно, начало постепенное, течение - изнуряющее с признаками очаговой пневмонии. Пневмоническая туляремия часто осложняется бронхоэктазами, плевритом, формированием абсцессов, каверн, вплоть до легочной гангрены.
Генерализованная форма протекает по типу тифозных и паратифозных инфекций или сепсиса. Лихорадка неправильно ремитирующая, длительно сохраняющаяся, интоксикация выражена, интенсивные мышечные боли, прогрессирующая слабость, головная боль, головокружение, бред, галлюцинации, спутанность сознания.
Осложнения туляремии
Осложнения при туляремии характерны для ее генерализованной формы, одним из самых распространенных осложнений является вторичная пневмония. При генерализации инфекции возможно развитие инфекционно-токсического шока. Иногда туляремия может осложняться менингитом и менингоэнцефалитом, воспалением сердечной сумки, артритами.
Диагностика туляремии
Неспецифические лабораторные методики (общий анализ крови, мочи) показывают признаки воспаления и интоксикации. В первые дни заболевания в крови нейтрофильный лейкоцитоз, в дальнейшем общее количество лейкоцитов падает, увеличивается концентрация фракций лимфоцитов и моноцитов.
Специфическая серологическая диагностика производится с помощью РА и РНГА (реакции прямой агглютинации и непрямой гемагглютинации). При прогрессировании заболевания происходит нарастание титра специфических антител. С 6-10 дня после начала заболевания возможно определение туляремии с помощью иммуно-флюоресцентного анализа (ИФА) - наиболее чувствительный в отношении туляремии серологический тест. Для ранней диагностики (в первые дни лихорадки) можно применять ПЦР. Быстрая и достаточно специфическая диагностика может осуществляться с помощью кожно-аллергической пробы с туляремическим токсином (дает результат уже на 3-5 день болезни).
Поскольку выделение бактерий из крови и других биологических материалов представляет определенную трудность, бактериологический посев осуществляют редко. На 7-10 день заболевания можно выделить возбудителя путем бакпосева отделяемого язв, пунктата бубонов, но необходимые для посева данной культуры лабораторные средства распространены мало. При легочной форме туляремии проводят рентгенографию или КТ легких.
Лечение туляремии
Туляремию лечат в условиях стационара инфекционного профиля, выписка производится после полного выздоровления. Специфическая терапия туляремии заключается в назначении курса антибиотиков: стрептомицина с гентомицином внутримышечно. Кроме того, можно применять другие антибиотики широкого спектра (доксициклин, канамицин). При неэффективности препаратов выбора, назначают антибиотики второго ряда (цефалоспорины третьего поколения, хлорамфеникол, рифампицин).
Для снятия симптомов интоксикации производят дезинтоксикационную терапию (при выраженной интоксикации внутривенно инфузионно растворами для дезинтоксикации), противовоспалительные и жаропонижающие средства (салицилаты) и антигистаминные препараты, витамины. При необходимости – сердечно-сосудистые средства. Кожные язвы накрывают стерильными повязками, нагноившиеся бубоны вскрывают и дренируют.
Профилактика туляремии
Профилактика туляремии включает меры по обеззараживанию источников распространения, пресечения путей передачи. Особое значение в профилактических мероприятиях имеет санитарно-гигиеническое состояние предприятии питания и сельского хозяйства в эндемичных по данному возбудителю районах, дератизация и дезинсекция.
Индивидуальные меры защиты от заражения необходимы при охоте на диких животных (снятии шкуры, разделывании), дератизации (при сборе потравленных грызунов). Руки желательно защищать перчатками, либо тщательно дезинфицировать после контакта с животными. В качестве пресечения алиментарного пути передачи желательно избегать употребления воды из ненадежного источника без специальной обработки.
Специфическая профилактика туляремии представляет собой вакцинацию населения в эндемичных районах живой туляремической вакциной. Иммунитет формируется на 5 и более (до семи) лет. Ревакцинация через 5 лет. Экстренная профилактика (при высокой вероятности заражения) осуществляется с помощью внутривенного введения антибиотиков. При выявлении больного туляремии дезинфекции подлежат только те вещи, которые применялись при контакте с животным или зараженным сырьем.
Читайте также:

