Бешенство окраска по граму
Обновлено: 19.04.2024
Микробиологическая диагностика сибирской язвы. Принципы микробиологической диагностики сибирской язвы. Бактериоскопический, бактериологический, биологический, кожно-аллергический метод диагностики сибирской язвы.
Для микробиологической диагностики сибирской язвы берут содержимое пустулы, гнойное отделяемое из карбункула, кровь, мочу, мокроту, испражнения и рвотные массы. При патологоанатомическом исследовании забирают кусочки органов или целые органы. Все образцы следует помещать в герметичные сосуды и транспортировать закупоренными в опломбированные боксы или деревянные ящики.
Выделение возбудителя сибирской язвы. Проводят окраску материала по Граму и посев на обычные питательные среды. Затем определяют подвижность микроорганизмов из выросших колоний, изучают их биохимические и культуральные свойства. Серологические исследования проводят для распознавания больных и реконвалесцентов. Возбудитель сибирской язвы можно выявлять AT, меченными флюоресцеинами (особенно в смешанных культурах), диффузией в геле, в РСК, РИГА и ИФА.
Кожные пробы применяют для ретроспективной диагностики при эпидемиологических исследованиях. Проводят внутрикожное введение 0,1 мл бактериального аллергена (антраксина).

Реакция термопреципитации по Асколи имеет большое значение, так как позволяет идентифицировать возбудителей сибирской язвы при отрицательных результатах бактериологических исследований. Для прижизненной же диагностики эта реакция не имеет серьёзных преимуществ перед вышеуказанными бактериологическими и серологическими методами.
Биологическая проба при диагностике сибирской язвы. Заражение лабораторных животных проводят одномоментно с посевом на питательные среды. Материал можно вводить белым мышам (по 0,1-0,2 мл в спину), кроликам и морским свинкам (по 0,2-0,5 мл в область живота). Обычно мыши погибают через 1-2 сут, морские свинки и кролики— через 2-4 сут. При выживании животных наблюдение за ними продолжают в течение 10 дней. У павших животных исследуют печень, селезёнку, лимфатические узлы, почки, кровь из полостей сердца и места введения заразного материала. Затем проводят посев исследуемого материала на питательные среды.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Таксономия: РНК-содержащий вирус, семейство Rhabdoviride, род Lyssavirus.
Морфология и антигенные свойства.Вирион имеет форму пули, состоит из сердцевины (РНП (рибонуклеопротеин) спирального типа и матриксного белка), окруженной липопротеиновой оболочкой с гликопротеиновыми шипами. Гликопротеин G отвечает за адсорбцию и внедрение вируса в клетку, обладает антигенными (типоспецифический антиген) и иммуногенными свойствами. Антитела к нему нейтрализуют вирус и выявляются в РН(рекция нейтрализации). РНП состоит из геномной однонитевой линейной минус-РНК и белков: N-белка, L-белка и NS-белка. РНП является группоспецифическим антигеном; выявляется в РСК, РИФ, РП.
Различают два вируса бешенства: дикий вирус, циркулирующий среди животных, патогенный для человека; фиксированный – не патогенный для человека.
Культивирование.Вирус культивируют путем внутримозгового заражения лабораторных животных (мышей, крыс) и в культуре клеток: фибробластов человека, куриного эмбриона. В нейронах головного мозга зараженных животных образуются цитоплазматические включения, содержащие антигены вируса (тела Бабеша-Негри – эозинофильные включения).
Резистентность:Вирус бешенства неустойчив: быстро погибает под действием солнечных и УФ-лучей, а также при нагревании до 60С. Чувствителен к дезинфицирующим веществам, жирорастворителям, щелочам и протеолитическим ферментам.
Эпидемиология. Источниками инфекции в природных очагах являются волки, грызуны. Вирус бешенства накапливается в слюнных железах больного животного и выделяется со слюной. Животное заразно в последние дни инкубационного периода (за 2—10 дней до клинических проявлений болезни). Механизм передачи возбудителя — контактный при укусах. Иногда заболевание развивается при употреблении мяса больных животных или при трансплантации инфицированных тканей (роговицы глаза).
У собаки после инкубационного периода (14дн.) появляются возбуждение, обильное слюнотечение, рвота, водобоязнь. Она грызет место укуса, бросается на людей, животных. Через 1—3 дня наступают паралич и смерть животного.
Патогенез и клиника.Вирус, попав со слюной больного животного в поврежденные наружные покровы, реплицируется и персистирует в месте внедрения. Затем возбудитель распространяется по аксонам периферических нервов, достигает клеток головного и спинного мозга, где размножается. Клетки претерпевают дистрофические, воспалительные и дегенеративные изменения. Размножившийся вирус попадает из мозга по центробежным нейронам в различные ткани, в том числе в слюнные железы. Инкубационный период у человека при бешенстве — от 10 дней до 3 месяцев. В начале заболевания появляются недомогание, страх, беспокойство, бессонница, затем развиваются рефлекторная возбудимость, спазматические сокращения мышц глотки и гортани.
Иммунитет:Человек относительно устойчив к бешенству. Постинфекционный иммунитет не изучен, так как больной обычно погибает. Введение людям, укушенным бешеным животным, инактивированной антирабической вакцины вызывает выработку антител, интерферонов и активацию клеточного иммунитета.
Микробиологическая диагностика: Постмортальная диагностика включает обнаружение телец Бабеша—Негри в мазках-отпечатках или срезах из ткани мозга, а также выделение вируса из мозга и подчелюстных слюнных желез. Тельца Бабеша—Негри выявляют методами окраски по Романовскому—Гимзе. Вирусные антигены в клетках обнаруживают с помощью РИФ.
Выделяют вирус из патологического материала путем биопробы на мышах: заражают интрацеребрально. Идентификацию вирусов проводят с помощью ИФА, а также в РН на мышах, используя для нейтрализации вируса антирабический иммуноглобулин.
Прижизненная диагностика основана на исследовании: отпечатков роговицы, биоптатов кожи с помощью РИФ; выделении вируса из слюны, цереброспинальной и слезной жидкости путем интрацеребрального инфицирования мышей. Возможно определение антител у больных с помощью РСК, ИФА.
Лечение.Симптоматическое; эффективное лечение отсутствует.
Профилактика.Выявление, уничтожение животных. Иммунизация антирабической вакциной собак. Специфическую профилактику проводят антирабической вакциной и антирабической сывороткой или иммуноглобулином. Инактивированная УФ- или гамма лучами культуральная вакцина. С лечебно–профилактической целью иммунизируют людей; формируется активный иммунитет.
Инфекция вызванная Cryptococcus neoformans: диагностика, лечение, профилактика
Единственным представителем рода Cryptococcus, способным вызывать инфекцию у человека, считают Cryptococcus neoformans, сапрофит, входящий в состав нормальной микрофлоры животных. В редких случаях вызывает хронический лимфоцитарный менингит у пациентов с лимфомой, принимающих глюкокортикоиды или цитотоксические препараты, или у лиц, входящих в группу риска (заводчики голубей).
Cryptococcus наиболее опасен для пациентов с недостаточностью Т-клеточного иммунитета.
Патогенез инфекции Cryptococcus neoformans. Факторы патогенности — антифагоцитарная капсула, меланин, лизирующие ферменты.
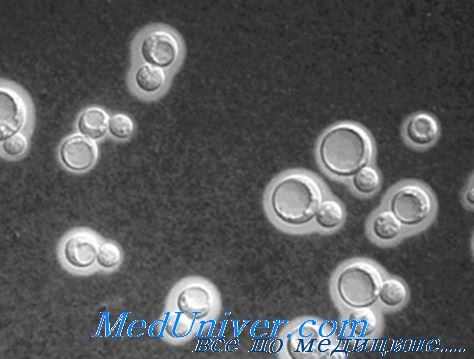
Возбудитель микозной инфекции Cryptococcus neoformans
Клинические признаки инфекции Cryptococcus neoformans. Заболевание обычно протекает в форме подострого менингита, но известны случаи развития пневмонии и фунгемического шока. У пациентов со СПИДом часто возникают рецидивы, поэтому им необходимо пожизненное проведение профилактической терапии.
Лабораторная диагностика инфекции Cryptococcus neoformans:
• Прямая микроскопия после окраски по Граму или индийской тушью в ликворе.
• Латексный тест (для определения капсулярного полисахаридного антигена).
• Культивирование на кровяном агаре или среде Сабуро.
• Биохимические тесты.
• Секвенирование 18S рибосомальной РНК.
Лечение инфекции Cryptococcus neoformans. Препарат выбора — амфотерицин В (для снижения токсичности применяют липосомальную форму препарата). Подтверждена эффективность флуцитозина и флуконазола.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бактериальный вагиноз: причины появления, симптомы, диагностика и способы лечения.
Определение
Бактериальный вагиноз — это инфекционное полимикробное заболевание, связанное с изменением микрофлоры влагалища, при котором происходит значимое уменьшение количества или полное исчезновение палочек Додерлейна (лактобактерий) и их замещение факультативными анаэробными микроорганизмами и/или возбудителем гарднереллеза. Увеличение уровня лейкоцитов в вагинальном отделяемом и признаки воспаления стенок влагалища могут отсутствовать.
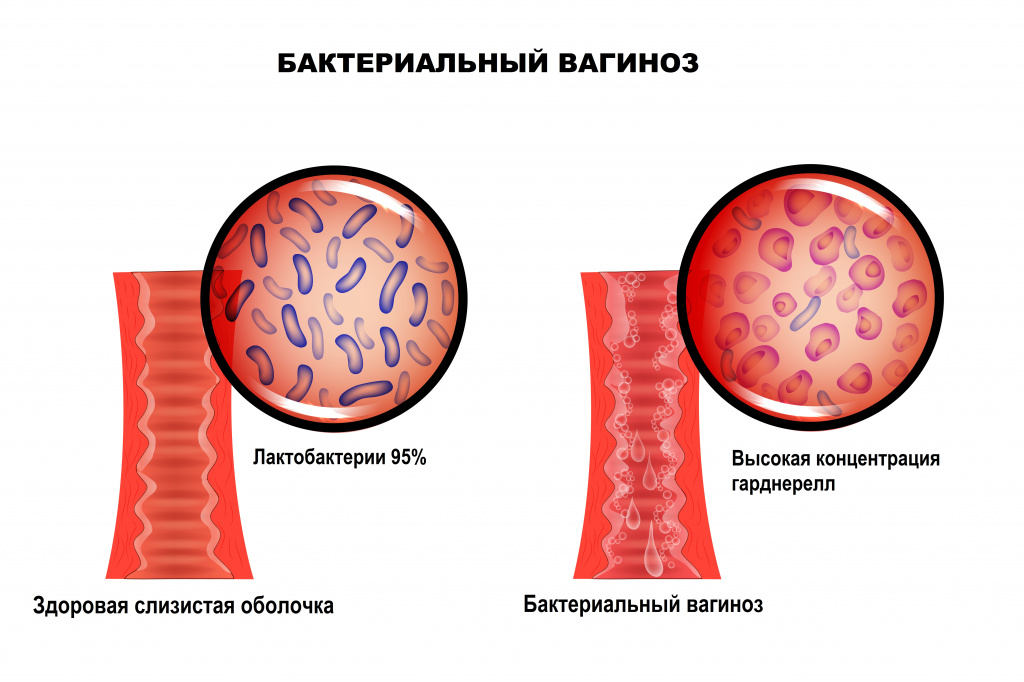
Отличительной особенностью заболевания является отсутствие какого-либо одного конкретного возбудителя. Микрофлора, приходящая на смену лактобактериям, может быть различной и чаще всего представлена условно-патогенными бактериями. Кислотность среды влагалища смещается в сторону ощелачивания. При нарушении экосистемы влагалища формируется хорошо структурированная полимикробная пленка (биопленка - форма микробных сообществ), покрывающая вагинальный эпителий и состоящая из анаэробных бактерий, что приводит к рецидивирующему течению бактериального вагиноза. В биопленках бактерии защищены от компонентов врожденного и приобретенного иммунитета.
В норме ведущее место (95%) в вагинальном микробиоценозе занимают палочки Додерлейна, продуцирующие перекись водорода и молочную кислоту.
Они поддерживают постоянство богатой кислородом кислой рН-среды и играют роль местных факторов защиты. В случае нарушения защитных механизмов патогенные или условно-патогенные микроорганизмы транзиторной или факультативной флоры прикрепляются к клеткам влагалищного эпителия с последующим размножением и повреждением тканей.
Бактериальный вагиноз является наиболее частой причиной патологических вагинальных выделений у женщин репродуктивного возраста, однако иногда он может наблюдаться и у девочек до менархе, и у женщин в период менопаузы.
Причины появления бактериального вагиноза
Предрасполагающие факторы, ведущие к развитию бактериального вагиноза:
- использование антибактериальных препаратов;
- длительное применение внутриматочных контрацептивов;
- ношение синтетического нижнего белья, злоупотребление прокладками на каждый день и тампонами, которые препятствуют проникновению кислорода;
- длительный прием антибиотиков;
- хронические заболевания кишечника и другие состояния, вызывающие дисбактериоз;
- использование пероральных контрацептивов;
- перенесенные ранее воспалительные заболевания урогенитального тракта;
- нарушение гормонального статуса, сопровождающееся нарушением менструального цикла, преимущественно по типу олигоменореи или аменореи;
- атрофия слизистой оболочки влагалища;
- снижение иммунитета;
- воздействие малых доз ионизирующего излучения;
- стрессовые воздействия на организм.
Классификация бактериального вагиноза на основании микроскопического исследования:
- Компенсированный бактериальный вагиноз — количество лактобактерий снижено, что является фактором риска заселения влагалища патогенными микроорганизмами.
- Субкомпенсированный — низкий уровень лактобактерий и растущее число условно-патогенных микроорганизмов.
- Декомпенсированный — в мазке выявляются условно-патогенные микроорганизмы, лактобактерии отсутствуют, выражены клинические симптомы бактериального вагиноза.
У большинства женщин бактериальный вагиноз протекает бессимптомно и может быть обнаружен случайно во время рутинного осмотра и взятия мазка.
Интенсивный рост факультативной флоры, образование патологических биопленок сопровождается появлением влагалищных выделений с характерным неприятным запахом.
Хронический бактериальный вагиноз — это непрерывное течение заболевания более 2-х месяцев, несмотря на проводимое лечение. Как правило, он сочетается с нарушением гормонального фона и атрофией слизистой оболочки влагалища.
Диагностика бактериального вагиноза
При постановке диагноза у врача есть четыре критерия, которыми он пользуется. Наличие у пациентки трех из них говорит в пользу бактериального вагиноза.
Микроскопическое (бактериоскопическое) исследование мазка, окрашенного по Граму. Материалом для оценки состояния флоры влагалища служат гинекологические мазки (отделяемое наружных половых органов, уретры, влагалища, шейки матки, полости матки).
Читайте также:

