Бланк исследования на гонококки
Обновлено: 25.04.2024
Исследование проводят методом посева на плотные питательные среды. Идентификацию проводят с помощью анализатора Vitek 2, bioMerieux, Франция. Определение чувствительности к антимикробным препаратам проводят диско-диффузионным методом с использованием анализатора ADAGIO, BIO-RAD, Франция.
- отделяемое половых органов;
- отделяемое прямой кишки;
- отделяемое ротоглотки;
- пункционная жидкость.
Внимание! Стоимость исследования указана для одной локализации. Обращаем внимание на необходимость предварительного приобретения в любом медицинском офисе ИНВИТРО стерильного контейнера с транспортной средой, используемой при взятии мазков.
Гонококковая инфекция – одна из наиболее распространенных инфекций, передаваемых половым путем (ИППП), вызывается гонококками (Neisseria gonorrhoeae) – грамотрицательными диплококками, представляющими собой бобовидной формы, неподвижные, не образующие спор гноеродные бактерии.
У мужчин заболевание чаще всего проявляется острым уретритом, тогда как у женщин гонококковая инфекция в большинстве случаев вызывает эндоцервицит. Бессимптомное течение встречается нередко – у мужчин до 10–20% случаев, a у женщин – до 50%.
Диагноз устанавливается только на основании лабораторного подтверждения наличия Neisseria gonorrhoeae в исследуемом биологическом материале. Согласно данным о профиле резистентности гонококка, в Российской Федерации наблюдаются однонаправленные тенденции роста устойчивости к пенициллинам, тетрациклинам, фторхинолонам, азитромицину и в меньшей степени – к спектиномицину. Лечение гонококковой инфекции препаратами, не вошедшими в клинические рекомендации (пенициллинами, тетрациклинами, фторхинолонами, азитромицином) возможно только при доказанной чувствительности выделенного клинического изолята к ним.
Выделяемые микроорганизмы и возбудители:
Исследование проводят с целью подтверждения этиологии ИППП, в рамках дифференциальной диагностики урогенитальных заболеваний, обусловленных патогенными (T. vaginalis, C. trachomatis, M. genitalium), условно-патогенными микроорганизмами (грибками рода Candida, микроорганизмами, ассоциированными с бактериальным вагинозом) и вирусами (вирусом простого герпеса), а также для подбора АМП, коррекции ранее назначенной антибактериальной терапии и/или оценки эффективности проведенного лечения.

Процедура взятия мазка на флору известна каждой женщине, посетившей смотровой кабинет. Так как анализ позволяет определить микробиологический состав, выявить гормональные нарушения и воспалительные процессы, мазок берётся независимо от того, имеет ли женщина жалобы на здоровье или нет.
СТОИМОСТЬ МАЗКА НА ФЛОРУ В НАШЕЙ КЛИНИКЕ В САНКТ-ПЕТЕРБУРГЕ

*Клиника имеет лицензию на оказание этих услуг
Виды мазков
В зависимости от места взятия, мазки бывают:
- вагинальные (V-vagina);
- с поверхности шейки матки (C-cervix);
- из мочеиспускательного канала (U- uretra).
Как берут мазок из половых органов
С половых губ мазок берётся редко, если только для этого имеются особые показания, например, наличие воспалённых участков. В этом случае мазок заменяют соскобом. Чаще гинекологу нужен влагалищный мазок. Он берётся шпателем из заднего свода влагалища, при воспалении — с видимого участка.
Полученный материал наносится на стекло, подсушивается, сверху наносится несколько капель этанола. Образец маркируется и отправляется в закрытой ёмкости в лабораторию.
При выявлении ИППП (ЗППП) мазок берётся с помощью тампона, который помещается в стерильную пробирку и передаётся на исследование.
В клинике Диана все одноразовые расходные материалы уже включены в стоимость приема или анализов, поэтому с собой ничего нести не нужно.
Как берут мазок из уретры
Забор мазка из уретры проводится двумя способами:
- Ложка Фолькмана вводится в уретру на несколько сантиметров, делается соскоб эпителиальных клеток путём прижимания аппликатора к стенкам уретры и вращая его в разные стороны. Это довольно болезненная процедура, если имеется травма или воспаление мочеиспускательного канала.
- При сильных выделениях размещать ложку Фолькмана внутрь уретры не нужно. Достаточно надавить а переднюю стенку влагалища, чтобы содержимое мочеиспускательного канала вышло наружу. Затем оно собирается аппликатором и помещается в пробирку.
Как берут мазок из шейки матки
Существует 4 вида мазков из шейки матки:
- исследование на флору;
- обследование на стерильность;
- исследование на скрытые инфекции методом полимеразной цепной реакции;
- ПАП-тест на цитологию.
Мазок на флору из шейки матки выявляет не только болезнетворные бактерии, но и патогенные эпителиальные клетки.
Процедура проводится с помощью зеркала Куско. Это зеркало не в привычном понимании этого слова. Оно больше похоже на прозрачные щипцы, которые раздвигают стенки влагалища, освобождая доступ к шейке матки. Затем шпателем или цитощёткой делается соскоб, по которому оценивается состояние эпителиальных клеток.
Расшифровка результатов анализов гинекологического мазка. Норма
| Показатель | Из влагалища | Их уретры | Из шейки матки |
| Лактобактерии | Палочки Дедерлейна | Нет | Нет |
| Количество палочковой флоры | от + до ++++ | от + до ++++ | от + до ++++ |
| Кандида | до 104 КОЕ/мл | отсутствует | отсутствует |
| Плоский эпителий | 5-10 | 5-10 | 5-10 |
| Лейкоциты | 0-10 | 0-5 | 0-30 |
| Эритроциты | 0-2 | 0-2 | 0-2 |
| Слизь | умеренное количество | отсутствует | умеренное количество |
| Гонококки Gn | отсутствует | отсутствует | отсутствует |
| Трихомонада Trich | отсутствует | отсутствует | отсутствует |
| Ключевые клетки | отсутствуют | отсутствуют | отсутствуют |
Что означают отклонения в мазке из влагалища
Отклонения от нормы в мазке из влагалища говорят о следующем:
Низкое содержание палочек Дедерлейна указывает на плохой микробиоценоз с преобладанием болезнетворной микрофлоры. Палочки Дедерлейна — это вытянутые по форме лактобактерии, которые в качестве продукта жизнедеятельности образуют молочную кислоту. Благодаря им поддерживается кислая среда во влагалище, защищающая от проникновения патогенных микроорганизмов. Молочная кислота активизирует иммунные клетки, ведущие борьбу с микробами.
При снижении числа палочек Дедерлейна у женщины развивается влагалищный дисбактериоз. Это случается во время болезни, гормональной терапии, приёме антибиотиков и гормонов, сильном или затяжном стрессе, заражении ЗППП.
При обнаружении малого количества лактобактерий женщине дополнительно назначают ПАП-тест на скрытые инфекции. Если он не даст положительного ответа, то пациентки прописывают вагинальные свечи, которые подавляют патогенную микрофлору, помогая палочкам Дедерлейна.
Высокое содержание кокковой флоры и снижение палочковый флоры указывает на ослабление иммунитета или активизацию условно-патогенной микрофлоры. Степень чистоты влагалища определяется от нормоциноза до вагинита.
- При 1 степени (нормоценоз) кислотность влагалища составляет рН 3,8 ̶ 4,2, много палочек Дедерлейна, нет лейкоцитов, имеются единичные клетки эпителия.
- При 2 степени чистоты количество лейкоцитов увеличивается до 10, а клеток эпителия имеется довольно много. Кислотность увеличивается до рН 4,0 ̶ 4,5.
- При 3 степени чистоты кислотная среда сменяется слабощелочной (рН 5,0 ̶ 5,5), кокковая микрофлора доминирует над лактобактериями, лейкоциты в пределах норма. 4 степень чистоты лактобактерий нет вообще, среда во влагалище щелочная (рН 6,0 ̶ 6,5). Помимо различных кокков, встречаются единичные трихомонады и ключевые клетки.
- лактобактерии в количестве 10 7 — 10 9 КОЕ/мл (КОЕ — это одна микробная клетка (колониеобразующая единица), которая в питательной среде активно размножается и образует колонию);
- стрептококки до 10 5 КОЕ/МЛ;
- кандида, клостридии, стафилококки, превотеллы — до 10 4 КОЕ/мл;
- уреаплазма, микоплазма — до 10 3 КОЕ/мл;
При 3 степени чистоты у женщины диагностируется бактериальный вагиноз — нарушение естественного баланса при снижении количества лактобактерий и увеличении содержания грамотрицательных палочек.
Также при 3 и 4 степени чистоты влагалища характерен вагинит (кольпит) — увеличение количества условно-патогенной микрофлоры, сопровождающееся воспалением поверхности влагалища.
Какие патогены и отклонения обнаруживаются в плохих мазках
- Кандида — это грибковое поражение влагалища, уретры или шейки матки, вызванное снижением иммунитета, дисбактериозом влагалища. С заболеванием сталкивалась хотя бы раз каждая женщина. Оно достаточно легко и быстро лечится, но иногда свидетельствует о более серьёзной патологии — сахарном диабете.
- Повышение числа эпителиальный клеток свидетельствует о воспалительном процессе, а полное отсутствие — об атрофии стенок влагалища или дефиците эстрогена. Плоский эпителий -— это отмершие, слущенные с поверхности стенок влагалища слизистые клетки. Они постоянно отпадают, и на их месте зарождаются новые клетки. В норме в мазке не должно быть более 10 эпителиальных клеток.
- Лейкоциты . Это иммунные клетки, которые ведут борьбу с патогенной микрофлорой. В мазке у небеременной женщины их не более 10, у беременной — до 30 штук. Увеличение лейкоцитов выше нормы свидетельствует как о неспецифическом воспалении (при кольпите, вагинозе), так и специфическом (при ИППП). Обязательно нужно найти источник воспаления. Это может быть аднексит (воспаление придатков), эндометрит (воспаление эндометрия), дисбактериоз влагалища, острая форма кандидоза.
- Повышение эритроцитов свидетельствует о сильном воспалении. Эритроциты — это красные кровяные тельца, в норме их количество не должно превышать 2 штуки. Если их больше, это означает, что при соприкосновении цитощётки со стенкой влагалища были повреждены мелкие сосуды. Также число эритроцитов повышается сразу после менструации.
- Большое количество слизи в мазке указывает на воспаление шейки матки, потому что слизь выделяется именно там (влагалище не имеет желез). В норме в сутки у женщины истекает 4 мл слизи. Если она розоватого цвета, и при анализе в ней обнаруживаются лейкоциты, это свидетельствует о воспалении цервикального канала. Также количество слизи увеличивается у беременных женщин.
- Гонококки . Это микроорганизмы, передающиеся половым путём. Этой бактерии в мазке быть не должно. Если к тому же лейкоциты и эритроциты также высоки, то пациентке требуется сдать ПАП-тест и пройти ПРЦ-диагностику на выявление ДНК микроба.
- Трихомонада . Это ИППП, свидетельствующая о заражении трихомониазом. Даже один микроб требует срочного лечения.
- Ключевые клетки указывают на воспалительный процесс, вызванный попаданием внутрь организма ИППП, а также развитием заболеваний детородной системы — эрозии шейки матки, эктопии, полипов эндометрия. Они появляются при изменении кислотной среды влагалища на щелочную. Ключевые клетки (это обычный плоский эпителий, окружённый патогенными микроорганизмами) имеют свойство перерождаться, поэтому при выявлении хотя бы одной из них женщине следует регулярно проходить обследование.
Нормальные показатели мазков из уретры
При взятии мазка из уретры норма мазка является таковой:
- В норме 95% микрофлору уретры должны составлять лактобактерии. Если условно-патогенная микрофлора доминирует, это говорит об ослаблении иммунитета или о болезнях органов малого таза.
- Большое количество плоского эпителия указывает на перенесённые ранее заболевания воспалительного характера (цистит, болезни почек).
- Эритроциты свидетельствуют о сильном отёке, вызванном воспалительном процессе, а также о повреждении мочеиспускательного канала.
- Лейкоциты выше нормы бывают при воспалении, вызванным переохлаждением, падением иммунитета или инфекцией.
- Дрожжи, в частности, кандида, является следствием переноса инфекции из влагалища, когда заболевание достигает серьёзной формы. В норме никаких дрожжей в уретре быть не должно. Как и слизи, появление которой в мочеиспускательном канале указывает на инфицирование.
Чтобы узнать возбудителя инфекции, у пациентки берётся бактериальный посев — лабораторный анализ, позволяющий найти грамотный антибиотик, к которому имеется хорошая чувствительность.
Нормы мазка из цервикального канала
Мазок из цервикального канала и соскоб с шейки матки имеют разное значение.
Соскоб относится к области цитологии — выявление патологического размножения клеток, способных перерождаться или уже переродившихся в рак. Процедуру проводят девушкам старше 18 лет.
Мазок проводится из самого цервикального канала. Для этого с помощью зеркала раздвигаются стенки влагалища, и из канала берётся биоматериал. Процедура довольно неприятная, но очень информативна.
Результаты мазка должны быть такими:
- Эпителий (отмершие клетки слизистой оболочки) возможен, но не более 10 единиц. Если его больше, это говорит о прогрессивном воспалительном процессе, причём не только на шейке матки, но и в фаллопиевых трубах или самой матке.
- Если во влагалище количество лейкоцитов не должно превышать 10 штук, то в цервикальном канале их число увеличивается до 30. Фагоцитоз (повышенная активность лейкоцитов) указывает на активную деятельность болезнетворных бактерий.
- Палочки Дедерлейна в цервикальном канале отсутствуют.
- Слизь вырабатывается желёзками шейки матки, поэтому содержится в небольшом количестве в цервикальном канале
Что делать, если результаты мазка плохие?
Результаты анализов выдаются на руки или приходят лечащему гинекологу. При наличии отклонений от норм, доктор назначает лечение или дополнительную диагностику.
После прохождения курса лечения, нужно ещё раз сдать анализы, чтобы убедиться, что болезнь полностью ушла. Недолеченные заболевания заканчиваются осложнениями и хроническими формами. Хронические заболевания можно только гасить, а вот полностью избавиться от них нельзя.

Обнаружение коккобациллярной флоры в мазке свидетельствует о нарушениях в женском организме.

| Прием гинеколога с высшей категорией | 1000 руб. |
| Консультативный прием врача по результатам анализов, по результатам УЗИ | 500 руб. |
| Расширенная кольпоскопия | 1500 руб. |
| Амино-тест на бактериальный вагиноз | 300 руб. |
| Медикаментозный аборт (все включено) | 4500 |
В норме микрофлору женского влагалища населяют бифидобактерии, пептострептококки и лактобактерии, на каждые из которых возложена функция защиты от вредоносных микроорганизмов, являющихся возбудителями различных заболеваний. Результатом сбоев в организме и воздействия на него внешними факторами и может начаться развитие коккобациллярной флоры.
Коккобациллярная флора
При распространении кокковых палочек происходит резкое снижение полезной микрофлоры, а подобные изменения могут стать причиной развития кольпита и его осложнений. При длительном игнорировании патологических нарушений может развиться бесплодие. Кокковая флора опасна и тем, что может передаваться от партнера к партнеру, поэтому требует ответственного подхода к лечению.
Мазок на бациллярную флору, как правило, берется при каждом плановом посещении гинеколога. Предпосылками для проведения внепланового исследования могут оказаться жалобы пациентки на болезненность в нижней части живота, появление зуда и жжения в области половых органов, боли при половых актах, нехарактерные выделения, обладающие неприятным запахом.
Что касается бациллярной флоры, здесь речь, как правило, идет о распространении во влагалище бацилл, по форме схожих с палочками. В медицинской практике установлены допустимые нормы присутствия таких бактерий в мазке. Бациллы выполняют важные функции, обеспечивая производство молочной кислоты, обладающей защитными свойствами.
На фоне существенного снижения количества лактобактерий может начаться развитие бактериального вагиноза и других опасных инфекционных недугов. Если же происходит превышение допустимого количества бацилл по тем или иным причинам, среда во влагалище может стать слишком агрессивной, что осложнит процесс оплодотворения.
Что должно быть в норме?
При отсутствии проблем со здоровьем в мазке лактобактерии должны занимать не менее 95%, что и считается нормой. Оптимальной считается грамвариабельная флора, которую определяют в том случае, если в мазке присутствует в допустимых количествах грамположительные и грамотрицательные бактерии.
Если в результатах анализов присутствует такой термин, как полиморфная флора, то в исследуемом материале в больших количествах присутствуют бактерии и вирусы. Установление умеренной или значительной флоры происходит в том случае, если имеют место инфекционные заболевания, для выявления которых требуются дополнительные диагностические мероприятия.
Преобладание коккобациллярных элементов в мазке может свидетельствовать о развитии кольпита, бактериального вагиноза и других заболеваний, передающихся половым путем. При выявлении в мазке отклонений от допустимой нормы кокков и бацилл проводится дополнительная диагностика для выявления патологий.
Развитие нарушения нередко сопровождается возникновением дисбактериоза. В таком случае также могут понадобиться дополнительные анализы и медицинская визуализация.
Особенности лечения болезни
Назначение лечения коккобациллярной флоры невозможно без определения причин, спровоцировавших её развитие. Как уже было отмечено, нередко повышение уровня кокков и бацилл выступает признаком развития дисбактериоза в организме. Коррекция состояния в данном случае может быть достигнута изменениями ежедневного рациона.
Так, питание рекомендуется разнообразить кисломолочными продуктами и приёмами витаминных комплексов. Если же диагностирована тяжелая форма дисбактериоза, может понадобиться лечение пробиотиками, предназначенными для быстрого восстановления природной микрофлоры.
Выявление патологического нарушения может свидетельствовать и о наличии инфекционных заболеваний, передающихся половым путем. Пациенткам с таким диагнозом, как правило, назначают лечение противомикробными лекарственными средствами, антибиотиками и иммуномодуляторами, необходимыми для восстановления ослабленной иммунной системы.
Лечение диагностированных заболеваний, передающихся половым путем, предполагает прохождение назначенной терапии обеими партнерами. Лечение требуется даже в тех случаях, если пациента ничего не беспокоит. Дело в том, что даже без ярко выраженной симптоматики ЗППП могут стать причиной бесплодия и не менее серьёзных осложнений.
Специалисты в назначении схемы подавления коккобациллярной флоры отдают предпочтение комплексному подходу, предполагающему одновременное применение таблетированных препаратов с лекарственными средствами местного использования.
В большинстве случаев пациентам назначают лечение Метронидазолом – препаратом, противодействующим простейшим микроорганизмам и анаэробной флоре. Не меньшую эффективность приписывают и Орнидазолу, и Тенонитрозолу.
Что касается препаратов местного применения, то наиболее популярным в данной категории считается Гиналкин – таблетированное лекарственное средство, отличающееся широким спектром воздействия и предназначенное для введения во влагалище. Согласно многочисленным отзывам, нормализация состояния наблюдается после прохождения двухнедельного курса лечения.
Выявление коккобациллярной флоры в период беременности
Спровоцировать развитие бактерии во влагалище женщины могут и нарушения гормонального фона, с которыми организм сталкивается в период вынашивания ребенка. При выявлении единичных кокков в мазке может быть рекомендовано выделение большего внимания гигиене половых органов, а также использование специальных свечей и других лекарственных средств местного применения.
Если же при исследовании мазка обнаружено недопустимое количество кокков, понадобится прохождение комплексного лечения. В ином случае беременная женщина рискует столкнуться с распространением воспалительных процессов на органы мочеполовой системы, что может отрицательно сказаться на нормальном течении беременности.
Для нормализации коккобациллярной флоры могут использоваться пробиотики и коррекция питания беременной женщины. Немаловажную роль в комплексном лечении патологического изменения флоры в период беременности играют и мероприятия, направленные на укрепление иммунной системы, ведь многие нарушения и заболевания развиваются именно на фоне снижения иммунитета.
Во всех случаях грамотное лечение может назначить только опытный гинеколог. Поэтому не пытайтесь расшифровывать анализы на флору сами — доверьте это специалисту.
Берегите себя и будьте здоровыми!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гонорея: причины появления, симптомы, диагностика и способы лечения.
Определение
Гонорея – инфекционное заболевание, вызываемое гонококками. Чаще проявляется поражением органов мочеполовой системы, реже – конъюнктивы глаз, слизистых оболочек носа и рта, глотки и миндалин, прямой кишки. Возможно тяжелое течение заболевания с вовлечением в процесс других внутренних органов и развитием системной воспалительной реакции (сепсиса).
Гонорея с равной частотой встречается как у мужчин, так и у женщин.
Заболеть можно в любом возрасте, но чаще заражение происходит в период половой зрелости, что связано с путем передачи гонококков.
Особенностью течения гонококковой инфекции является то, что у половины заболевших женщин наблюдаются слабые субъективные симптомы, это приводит к позднему обращению к врачу и развитию осложнений. У мужчин клиническая картина яркая.
Причины появления гонореи
Причиной появления гонореи являются гонококки (Neisseria gonorrhoeae) – это гноеродные бактерии, имеющие форму бобов. Источник инфекции – больной человек.
Новорожденные могут инфицироваться при прохождении через родовые пути больной гонореей матери, девочки младшего возраста – контактно-бытовым путем при нарушении санитарных правил и через предметы личной гигиены (мочалки, полотенца, горшки и т.д.).
Классификация заболевания
Гонорея протекает локализовано или с системными проявлениями.
Различают гонококковую инфекцию нижних отделов мочеполовой системы с поражением или без поражения придаточных желез и желез, расположенных вокруг мочеиспускательного канала, гонококковую инфекцию брюшины и органов малого таза, прямой кишки, гонорею глаз, глотки, суставов и других органов.
Выделяют свежую гонорею, давность которой не превышает двух месяцев, хроническую – протекающую дольше двух месяцев или с неизвестным сроком течения, а также скрытую (без клинических проявлений).
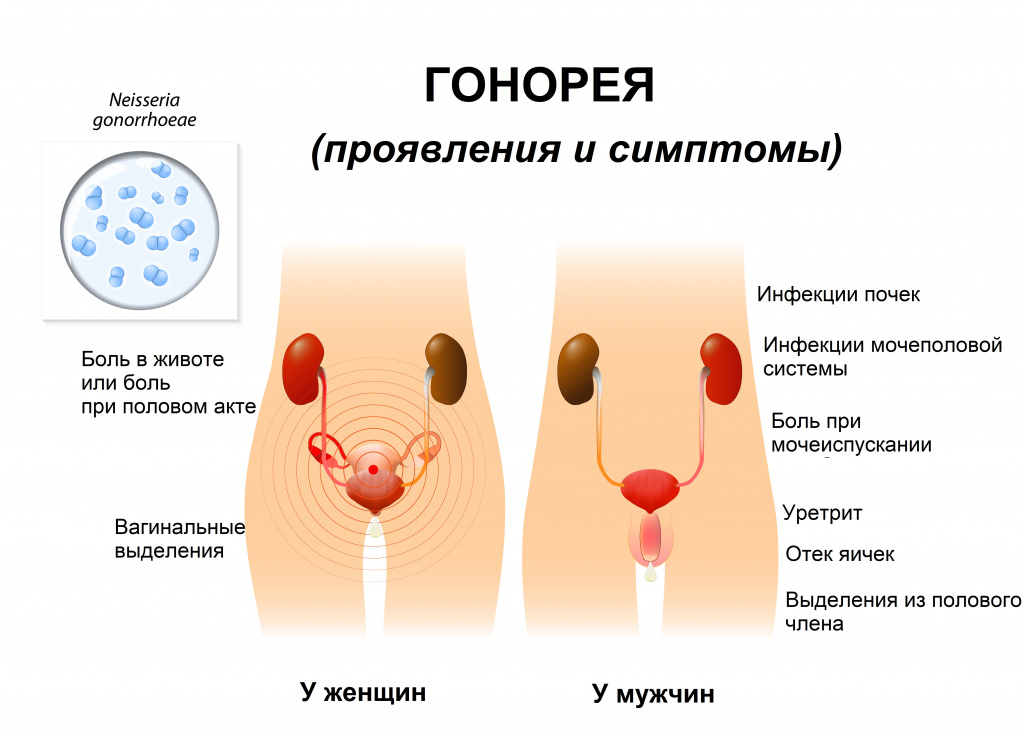
Симптомы гонореи
Воспалительный процесс чаще всего начинается с нижних отделов органов мочеполовой системы в виде воспаления мочеиспускательного канала (уретрита), мочевого пузыря (цистита), слизистой оболочки наружных женских половых органов и влагалища (вульвовагинита), шейки матки (цервицита).
Более половины женщин не наблюдают каких-либо симптомов. Некоторых беспокоят гнойные выделения из мочеиспускательного канала (уретры) и/или влагалища, зуд и жжение в области наружных половых органов, болезненность при мочеиспускании и во время полового акта, неприятные ощущения в нижней части живота.
Основные симптомы у мужчин: гнойные выделения из мочеиспускательного канала, учащенные болезненные мочеиспускания, зуд и жжение по ходу мочеиспускательного канала, боль при половом контакте, боль в промежности, которая отдает в прямую кишку.
Заболевание может распространиться на железы преддверия влагалища и железы, расположенные около мочеиспускательного канала, с формированием гнойных полостей – абсцессов.
При воспалении желез преддверия влагалища наблюдается отек и болезненность в области больших половых губ и скудные выделения из влагалища.
При поражении желез, расположенных около уретры, и мужчин, и женщин беспокоят гнойные выделения из мочеиспускательного канала, болезненность и дискомфорт в области наружного отверстия уретры, ощущения усиливаются при мочеиспускании и во время полового акта.
При восхождении инфекционного процесса может начаться воспаление других органов и тканей мочеполовой системы: у мужчин – придатков яичек (эпидидимит), яичек (орхит), предстательной железы (простатит), у женщин – внутреннего слоя матки (эндометрит), маточных труб и яичников (сальпингоофорит).
Появляются симптомы интоксикации: слабость, повышенная утомляемость, подъем температуры тела.
У мужчин при воспалении яичка и придатка яичка к симптомам поражения нижних отделов органов мочеполовой системы присоединяется покраснение, болезненность и отек в области мошонки. Боль может распространяться на промежность и паховую область. Простатит характеризуется болью в промежности, нижней части живота, боль отдает в прямую кишку, наблюдаются расстройство мочеиспускания и половая дисфункция.
У женщин при воспалении маточных труб, яичников и внутреннего слоя матки усиливаются гнойные выделения из половых путей, появляются схваткообразные и тянущие боли внизу живота, кровянистые выделения между менструациями.
При пельвиоперитоните и перитоните появляются сильная резкая боль в животе, общая слабость, тошнота, рвота, учащение сердцебиения, поднимается температура.
Гонококковая инфекция прямой кишки и области анального отверстия возникает при переносе бактерий из другой локализации (например, при контакте анального отверстия с выделениями из влагалища у женщин, при формировании отверстия в полость прямой кишки у мужчин с гнойным простатитом) или посредством генитоанального полового контакта.
Больного беспокоят зуд и жжение в области анального отверстия, выделения из прямой кишки гнойного характера (могут быть с примесью крови), боль при дефекации, запоры.
Гонококковое поражение проявляются конъюнктивитом (воспалением ткани, покрывающей глазное яблоко снаружи и веки изнутри) и/или иридоциклитом (воспалением радужки и цилиарного тела, расположенного за ней). Конъюнктивит новорожденных имеет отдельное название - гонококковая офтальмия. Гонококки попадают в глаза из первичного очага инфекции, расположенного в другом органе, чаще при несоблюдении правил личной гигиены, реже с током крови или по лимфатическим путям.
Возникает сильная боль и резь в больном глазу, веко отекает, наблюдается слезотечение, светобоязнь, появляется гнойное отделяемое в углах глаза.
Гонококковый фарингит (воспаление глотки), а также инфицирование других структур ротовой полости – миндалин, язычка, небных дужек, языка и т.д. возникают в результате орогенитального контакта. Наблюдается боль в горле, усиливающаяся при глотании, сухость во рту, осиплость голоса.
Редко, при тяжелом течении заболевания у людей с ослабленным иммунитетом гонококки попадают в кровь и разносятся по организму, развивается системная воспалительная реакция (сепсис). Бактерии могут проникнуть в суставы, кости, мозг и мозговые оболочки, сердце, легкие, вызывая их гнойное воспаление.
Гонорея новорожденных протекает тяжело, с вовлечением в процесс глаз, носа, мочеполовых органов, часто развивается сепсис и менингит (воспаление мозговых оболочек).
Диагностика гонореи
Диагностика гонореи проводится лицам с признаками гонококкового воспаления в органах мочеполовой системы, прямой кишке, ротовой полости, глотке, на слизистой глаз. Параллельно обследуют половых партнеров.
Исследование выполняют тем, кому не удается зачать ребенка, кому предстоит операция любого объема на половых органах и органах малого таза, женщинам при планировании и во время беременности.
Диагноз устанавливают на основании результата следующих лабораторных исследований:
- микроскопия мазка (метод наиболее достоверен при исследовании выделений из уретры у мужчин с явными симптомами гонореи);
- посев на гонококк с определением чувствительности к антибиотикам (материалом является соскоб или мазок с пораженного органа);
Материал для исследования: отделяемое половых органов; отделяемое прямой кишки; отделяемое ротоглотки; пункционная жидкость. Внимание! Стоимость исследования указана для одной локализации. Обращаем внимание на необходимость предварительного приобр.
Читайте также:

