Боль в колене ночью онкология туберкулез
Обновлено: 19.04.2024
Человек постоянно контактирует с окружающей средой, а значит и с населяющими ее микроорганизмами, многие из которых являются патогенными, способными вызвать воспалительный процесс. Инфекционный артрит развивается при попадании инфекции в сустав. Предупредить тяжелые осложнения этого заболевания может только своевременное обращение за медицинской помощью.
Общие сведения о заболевании
Инфекционный артрит – это воспаление сустава, вызванное местной или общей инфекцией. Симптомы болезни и ее течение во многом зависят от вызвавшей инфекционный процесс инфекции.
Коды инфекционных артритов по МКБ-10:
- стафилококковый - M00.0;
- пневмококковый - M00.1;
- стрептококковые - M00.2;
- вызванные другими уточненными бактериальными возбудителями - M00.8;
- пиогенный неуточненный - M00.9;
- туберкулезный – М01.1;
- гонококковый - M01.3;
- вирусный – М01.5.
Заболевание очень распространено и может стать причиной стойкого нарушения суставной функции. Четверть пациентов, обращающихся по поводу заболеваний суставов, страдают инфекционными артритами.
Причины инфекционного артрита
Причиной заболевания является инфекция – гнойная инфекция из расположенных рядом очагов (флегмон, абсцессов) или занесенная с током крови при холециститах тонзиллитах, а также общие инфекционные заболевания. При попадании инфекционных возбудителей в сустав иммунная система начинает с ними бороться, вызывая воспалительный процесс, течение которого напрямую связано с особенностями инфекционного возбудителя.
Воспаление может быть:
- неспецифическим – то есть, иметь общие симптомы, характерные для воспалительных процессов; вызываются такие процессы гноеродной патогенной и условно-патогенной микрофлорой – стафилококками, стрептококками, синегнойной и кишечной палочками и др.; вызываемые ими воспалительные процессы носят обычно острый гнойный характер и протекают остро, особенно, у детей;
- специфическим – при таком воспалении развиваются, как общие симптомы, характерные для всех артритов, так и симптомы, свойственные данной инфекции; к таким инфекциям относят туберкулезный, бруцеллезный, гонорейный, вирусный, грибковый, паразитарный воспалительные процессы.
Инфекционные артриты имеют два механизма развития:
- бактериально-метастатический – воспаление начинается из-за присутствия в суставе инфекции;
- токсико-аллергический – воспаление развивается за счет общей интоксикации и неадекватного иммунного ответа на внедрение в организм инфекции;
- смешанный – действуют оба механизма.
Факторы, предрасполагающие к развитию инфекционного артрита: вредные привычки, поднятие тяжестей, наличие лишней массы тела, сахарного диабета. Гнойные поражения суставов особенно часто развиваются у женщин, страдающих ревматоидным артритом.
Симптомы инфекционного атрита
Инфекционный артрит обычно начинается и протекает остро, иногда подостро. Но при некоторых специфических инфекциях он имеет незаметное начало и длительное течение.
Начало болезни и первые симптомы
При остром начале основными симптомами инфекционного артрита являются: выраженная лихорадка, озноб, летучие мышечно-суставные боли в сочетании с резкой болезненностью в пораженном суставе, отеком и гиперемией кожи над ним. Практически всегда остро протекает инфекционный артрит у детей.
Подострое течение имеет не такое заметное начало, температура тела нормальная или субфебрильная. Отек, гиперемия и боль в суставах умеренные.
Самым опасным является скрытое, незаметное течение, характерное для туберкулезного артрита. Характерны неопределенные боли в суставах, похрустывание, снижение двигательной активности. Болезнь протекает на фоне туберкулеза, небольшое повышение температуры также может не привлечь внимания, поэтому туберкулезный артрит редко выявляется на ранних стадиях.
Боли и и отеки характерны для начальной стадии инфекционного токсико-аллергического артрита у детей и взрослых
Явные симптомы
Острый гнойный артрит развиваются очень быстро, состояние ухудшается с каждым днем, беспокоит лихорадка, отечность, гиперемия и боль нарастают. Не исключено, что больному потребуется хирургическая помощь.
При более медленном течении симптомы инфекционного артрита развиваются постепенно, появляется общее недомогание, слабость, суставные боли становятся постоянными, усиливаясь при движении. Постепенно нарушается функция конечностей: появляются трудности в их сгибании или разгибании.
Когда необходимо обращаться за медицинской помощью
К врачу нужно обращаться при появлении следующих симптомов:
- постоянных или регулярно повторяющихся болях в суставах;
- появлении лихорадки, недомогания в сочетании с болями в суставах;
- отека, гиперемии кожи над суставом в сочетании с лихорадкой у пациентов, уже страдающих хроническим артритом – возможно, к имеющемуся хроническому воспалению присоединилась инфекция;
- появление суставных болей при туберкулезе легких, гонорее, бруцеллезе и др. инфекционных заболеваниях.
Опасности
Заболевание часто протекает тяжело, с осложнениями.
Стадии заболевания
Течение болезни связано с ее клинической формой, поэтому стадии развития патологического процесса могут иметь значительные различия. Рассмотрим стадии развития острого гнойного артрита, разработанные НИИ им. Вишневского:
- Начальная – гнойный процесс без деструкции внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с развитием гнойных процессов в прилегающих тканях.
- Развернутая – гнойный артрит с деструкцией внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с гнойным поражением окружающих мягких тканей.
- Запущенная – с поражением костной и хрящевой ткани:
- А. - без поражения окружающих тканей;
- В. – с гнойным поражением данных тканей;
- С. – с выходом гноя на поверхность тела (свищами).
- Завершающая:
- при отсутствии адекватного лечения – деструкция, неподвижность сустава, инвалидизация;
- при правильном лечении – полное или частичное восстановление функции конечности.
Возможные осложнения
Инфекционный артрит может давать ранние и поздние осложнения. К ранним осложнениям относятся в основном осложнения гнойного артрита:
- нагноение околосуставных тканей;
- генерализация инфекции, сепсис.
Отдаленные последствия – это утрата функции конечности разной степени: от легкой до полной неподвижности.
Классификация
Происхождение и симптомы инфекционного артрита разных клинических форм имеют, как сходство, так и отличие. Рассмотрим наиболее распространенные формы.
Острый гнойный
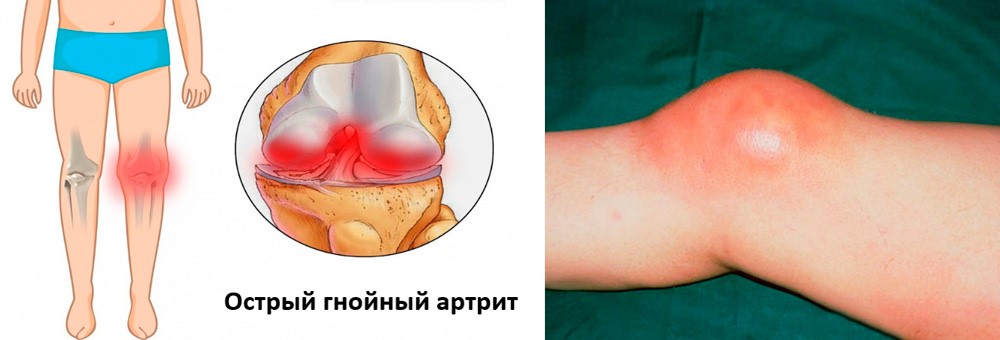
Острый гнойный артрит коленного сустава
Данная форма заболевания развивается при попадании в сустав гноеродной инфекции (синегнойной палочки, стафилококков, стрептококков и др.). Заражение может быть первичным при ранениях и вторичным – при переходе инфекции из окружающих тканей или отдаленных очагов инфекции. К группе риска относятся лица, страдающие ревматоидным артритом, особенно, женщины.
Начинается заболевание остро и протекает тяжело. Появляется лихорадка, головная боль, озноб. Пораженный сустав отекает, кожа над ним краснеет. Боль настолько сильная, что больной не может пошевелить конечностью и старается придать ей положение, вызывающее наименьшую болезненность.
Без оказания своевременной помощи суставные поверхности быстро разрушаются с ограничением подвижности конечности. При назначении адекватного лечения наступает полное выздоровление.
Септический
Развивается на фоне уже существующего сепсиса – генерализованного инфекционного процесса. Инфекция попадает в суставную полость гематогенным путем - с током крови. Заболевание может протекать в виде:
- бактериально-метастатической формы с симптомами острого гнойного артрита – состояние пациента может быть крайне тяжелым; прогноз заболевания зависит от своевременного лечения;
- токсико-аллергической формы – течение не всегда имеет острый характер, часто протекает подостро с множественным поражением суставов мигрирующего (чередующегося) характера; процесс носит негнойный характер и заканчивается выздоровлением на фоне излечения сепсиса.
Туберкулезный
Артрит в данном случае также протекает в виде бактериально-метастатической и токсико-аллергической форм. В первом случае поражаются в основном позвоночник и крупные суставы конечностей, а заболевание носит название костно-суставного туберкулеза. Протекает изначально хронически с нарастающими болями при движении, общим недомоганием. Основные изменения видны на рентгене в виде поражения суставной костной ткани от появления пятна с утратой костью кальция до разрушения кости. При отсутствии лечения приводит к инвалидности.
Токсико-аллергическая форма впервые описанная Понсе в начале 20-го века, протекает очень похоже на ревматоидный артрит с хроническим началом и поражением мелких суставов кисти и стоп. Возможна также их деструкция и инвалидизация. Поражение крупных суставов иногда протекает без последствий и проходит на фоне противотуберкулезной терапии.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Гонорейный
Поражение суставов гонококковой инфекцией может иметь бактериально-метастатическую и токсико-аллергическую формы. В обоих случаях поражаются крупные суставы, чаще всего один коленный (голеностопный, лучезапястный). Протекает болезнь остро, с высокой температурой, интоксикацией и сильнейшими суставными болями. Колено отекает, краснеет, до него невозможно дотронуться из-за болей.
При проведении своевременного лечения болезнь имеет благоприятный исход. Если же не лечить, быстро наступает полная неподвижность конечности.
Боррелиозный
Боррелиоз или болезнь Лайма – это инфекция, вызываемая спиралевидными бактериями – спирохетами боррелиями. Передается она клещами и протекает в виде последовательной смены стадий:
- Через 1-2 недели после укуса клеща появляются повышение температуры тела, интоксикация, скованность мышц и появление на теле в месте укуса клеща покраснения - эритемы, окруженной концентрическими кольцами, распространяющейся на большие участки тела. При своевременном назначении антибактериальной терапии заболевание может закончиться на этой стадии.
- Развивается через 1 – 3 месяца после начала заболевания и проявляется в виде поражений нервной системы (менингитов, невритов с острыми болями) и сердца (сердечных блокад, миокардитов и др.).
- Поражение суставов начинается через полгода (иногда через 2 года) после начала заболевания у генетически предрасположенных людей и протекает в виде сильных суставных болей, доброкачественного рецидивирующего воспалительного процесса, протекающего по типу инфекционно-аллергического артрита с асимметричным поражением 1 – 2 суставов (чаще всего коленного) и заканчивающегося через несколько лет выздоровлением у большинства больных. Но у некоторых пациентов заболевание может переходить в хроническую форму с постепенным нарушением функции конечностей.
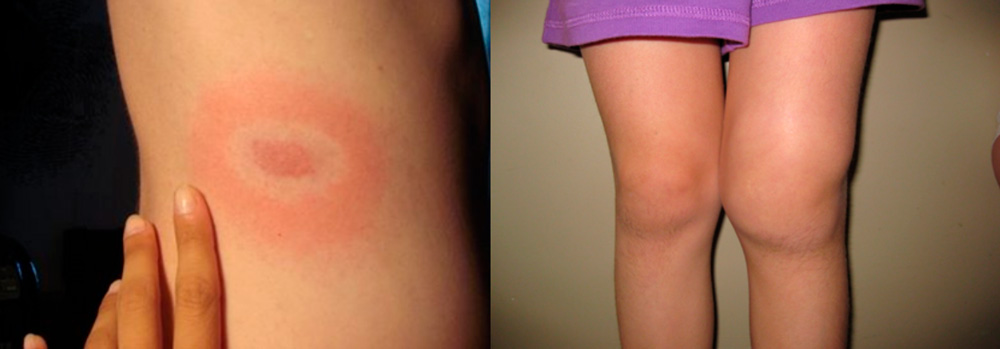
Начальная стадия боррелиоза – мигрирующая эритема и 3 стадия - хронический артрит колена
Вирусный
Развивается на фоне различных вирусных заболеваний:
- Парвовирусная инфекция, вызванная парвовирусом B19 – заболевание протекает с интоксикацией, лихорадкой, кожными проявлениями в виде красных пятен, возвышающихся над кожей папул и точечных подкожных кровоизлияний. Одновременно происходит симметричное поражение суставов. Могут вовлекаться мелкие суставчики кисти, лучезапястные, локтевые, коленные, голеностопные суставы. Симптомы похожи на ревматоидные поражения, но протекают от 3 месяцев до года и имеют благоприятный исход.
- Краснуха – артрит развивается чаще у взрослых женщин на фоне уже имеющихся симптомов краснухи или перед их появлением. У детей такие поражения встречаются редко. Околосуставные ткани отекают, краснеют, появляются сильные боли, нарушающие суставную функцию. Поражение асимметричное с вовлечением мелких суставов кисти, лучезапястных, коленных, локтевых суставов. Артрит продолжается две-три недели, после чего наступает полное выздоровление.
- Вирусные гепатиты В и С – артриты развиваются достаточно часто, но имеют доброкачественное течение и заканчиваются полным выздоровлением. Поражаются мелкие суставы кисти, локтевые, голеностопные и реже другие суставы. Воспаление в суставах обычно начинается до появления желтухи и заканчивается в период ее разгара.
Грибковый
Чаще всего грибковые поражения суставов развиваются при актиномикозе, но встречаются и при другой грибковой инфекции. Патогенные грибки попадают в суставную полость из расположенного рядом костного очага поражения или из отдаленных очагов (кариозные зубы) с током крови. Течение хроническое, с рецидивами и возможным присоединением бактериальной инфекции. Очень часто возникают свищи – ходы, по которым гной из сустава выделяется на поверхность кожи. При отсутствии адекватного лечения приводит к постепенной утрате суставной функции.
Паразитарный
Причиной артрита обычно является эхинококкоз, поражающий костную ткань позвонков, костей таза и длинных костей конечностей. В суставах обычно развивается токсико-аллергический воспалительный процесс. Часто вовлекаются суставы позвоночника, тазобедренные, коленные и локтевые суставы. Течение доброкачественное, но сопровождается сильными суставными болями. Выздоровление наступает при назначении полноценного лечения эхинококкоза.
Инфекционно-аллергический артрит
Инфекционно-аллергический артрит возникает, когда есть аллергия, на фоне которой развивается при неблагоприятных условиях воспалительный процесс в суставах. Заболевание протекает в бурной форме, сопровождается высокой температурой и сильными болевыми признаками. В области поражения наблюдается покраснение, отечность, припухлость. На разных участках кожи – кольцеобразная аллергическая сыпь. Лечением инфекционно-аллергического артрита занимаются ревматолог и аллерголог.
Локализация инфекционного артрита
При инфекционном поражении суставов локализация патологического процесса зависит от особенностей инфекции и ее клинической формы. При острых гнойных артритах – это в основном крупные суставы – коленный, голеностопный, локтевой. Мелкие суставы кисти и стопы поражаются при токсико-аллергической форме туберкулезного и некоторых вирусных артритах.
Асимметричное поражение одного-двух крупных суставов характерно для боррелиоза, чаще всего при этой инфекции в процесс вовлекаются коленные суставы.
Туберкулез суставов – форма костного туберкулеза, одно из проявлений общей туберкулезной инфекции. Обычно поражает один крупный или средний сустав, при этом нижние конечности страдают чаще верхних. Множественные костно-суставные поражения встречаются редко. Проявляется слабостью, вялостью, повышенной утомляемостью, нарушением походки, болями, ограничением движений и мышечной атрофией. Возможно образование натечных абсцессов и свищей. Для уточнения диагноза используют туберкулиновые пробы и рентгенографию. Лечение на ранних стадиях консервативное, на поздних – оперативное.
МКБ-10
Общие сведения
Туберкулез суставов – одна из форм костного туберкулеза. Составляет 3,4% от общего количества туберкулезных заболеваний и 19,4% от числа заболеваний внелегочным туберкулезом, при этом в 2/3 случаев выявляется активный процесс, в 1/3 – неактивный. Характерно поражение крупных и средних суставов конечностей: коленного, тазобедренного, голеностопного, лучезапястного, локтевого и плечевого, при этом 67% случаев поражаются коленный или тазобедренный суставы. Сочетание туберкулеза суставов и активного легочного процесса наблюдается не более, чем в 3% случаев.Отмечается корреляция между возрастом и поражением определенных суставов. Так у маленьких детей чаще страдает тазобедренный сустав, у подростков – коленный, у взрослых – локтевой, плечевой и голеностопный.

Причины
Первичный очаг обычно образуется в губчатом веществе эпифизарного конца кости в результате гематогенного заноса туберкулезной инфекции, при распространении процесса воспаление переходит на синовиальную оболочку. Реже встречается противоположный вариант – первичное синовиальное поражение с последующим переходом на другие внутрисуставные структуры. Предрасполагающими факторами развития туберкулеза суставов являются:
- высокая вирулентность микобактерий
- нарушения иммунитета
- ослабление организма вследствие других заболеваний или недостаточного питания
- психические травмы и неблагоприятная психологическая обстановка
- тяжелые бытовые условия и длительный контакт с пациентами, страдающими активным туберкулезом.
В настоящее время считается, что травма сустава не может спровоцировать образование нового очага, но может выявить скрыто текущий очаг или привести к обострению затихшего процесса.
Патогенез
Вначале происходит гематогенная диссеминация микобактерий туберкулеза с образованием множества туберкулезных гранулем. Большинство таких гранулем в последующем подвергается обратному развитию. Единичные гранулемы прогрессируют и образуют первичный очаг в костной ткани (первичный остит). Зона поражения представляет собой область творожистого некроза, окруженную конгломератом туберкулезных бугорков. Костные балки разрушаются и проседают, в крупных очагах образуются секвестры.
При распространении процесса воспаление выходит за пределы эпифизарного конца кости и поражает синовиальную оболочку сустава, которая отекает и покрывается туберкулезными гранулемами. В суставе появляется выпот. Омертвевшие массы и гной из сустава или первичного костного очага могут прорываться в окружающие ткани и образовывать натечные абсцессы. Характерной особенностью распространения гноя при туберкулезе является склонность к следованию по межтканевым промежуткам и формированию гнойников на значительном удалении от пораженного сустава.
Симптомы туберкулеза суставов
На ранних стадиях туберкулеза суставов наблюдается ухудшение общего состояния пациента: вялость, быстрая утомляемость, повышенная раздражительность, снижение аппетита и повышение температуры тела до субфебрильных цифр. Такое состояние может сохраняться на протяжении нескольких недель или месяцев, при этом местные симптомы отсутствуют, определить локализацию процесса не представляется возможным, но туберкулиновые пробы подтверждают туберкулезную сенсибилизацию.
В последующем отмечается ухудшение функции сустава, обусловленное неспецифическим реактивным воспалением окружающих тканей. Возникает слабость конечности, утомляемость при ходьбе, изменение походки, гипотония мышц и щадящее ограничение движений. На этой стадии симптомы появляются при нагрузке и быстро исчезают в состоянии покоя. При благоприятном развитии событий воспаление проходит бесследно или оставляет после себя очаг перестроенных костных балок, при этом, несмотря на исчезновение локального воспалительного процесса, может наблюдаться сохранение стойкой атрофии мышц конечности.
При медленном прогрессировании воспалительного процесса симптомы нарастают, туберкулез сустава переходит в малую форму. Выявляются местные трофические расстройства, атрофия или выраженная гипотония мышц. Сустав утолщается, отмечается ограничение движений, более выраженное в направлении мышцы, ближе всего прилегающей к очагу поражения или суставной капсуле. При адекватном своевременном лечении воспалительные явления затихают, оставляя после себя дистрофические изменения в суставе и окружающих тканях.
При ослаблении организма, отсутствии или позднем начале лечения наблюдается дальнейшее прогрессирование туберкулеза сустава. Температура кожи над очагом поражения повышается, контуры сустава сглаживаются, образуется выпот. При дальнейшем прогрессировании отек нарастает, выпот растягивает капсулу сустава, сдавливая мелкие сосуды и нервные окончания. Появляются боли в дистальном сегменте: при поражении тазобедренного сустава – в коленном суставе, при поражении плечевого сустава – в пальцах и кисти. Ограничение движений становится более выраженным, конечность устанавливается в патологическом положении, формируется защитная болевая контрактура.
Продолжительность активной стадии зависит от времени начала лечения. В последующем общее состояние больного нормализуется, местные симптомы постепенно затухают: боли и отек исчезают, контрактура становится менее выраженной, объем движений в суставе увеличивается. Степень восстановления функции зависит от состояния сустава (наличия спаек и участков рубцового перерождения капсулы), в тяжелых случаях могут формироваться артрогенные контрактуры. Туберкулезные абсцессы обызвествляются или рассасываются. В отдаленном периоде сохраняется атрофия мышц, дистрофия мягких тканей и деформации, возникшие в результате разрушения костей.
Диагностика
Туберкулиновые пробы, иммунологические реакции крови (квантиферон-тест, T-spot.TB) подтверждают инфицированность пациента, но не являются основанием для постановки диагноза туберкулез суставов.
Основным инструментальным методом диагностики становится рентгенография. Для более точной оценки стадии и выраженности процесса назначают сравнительные снимки здорового и больного суставов. В начальной стадии выявляется слабо заметный распространенный остеопороз. При малой форме остеопороз усиливается, при выраженной форме становится явным, хорошо заметным. При свежем абсцессе меняются только контуры окружающих мягких тканей, в последующем тень абсцесса становится крапчатой, а затем полностью обызвествляется. Для детального изучения костей и мягких тканей используют КТ сустава.
Лечение туберкулеза суставов
Общее лечение туберкулеза суставов включает в себя рациональный режим, полноценное питание и создание условий, повышающих общую сопротивляемость организма. Больных направляют в туберкулезные санатории. Местное лечение предполагает полный покой и разгрузку пораженного отдела конечности, на протяжении всего активного периода заболевания проводят иммобилизацию гипсовой лонгетой. Своевременно начатая антибактериальная терапия позволяет уменьшить воспалительные явления, отграничить процесс и минимизировать вероятность развития осложнений. Специфическое лечение туберкулеза суставов проводится ортопедами совместно с фтизиатрами и включает в себя прием стрептомицина, ПАСК и изониазида, а также препаратов второго ряда – пиразинамида, этионамида, циклосерина и т. д.
При разрушении суставов показано хирургическое лечение. В зависимости от стадии и распространенности процесса возможны три варианта: радикальная операция (удаление туберкулезного очага), лечебно-вспомогательное хирургическое вмешательство (создание благоприятных условий для лечения) и последующая коррекция возникших нарушений (реконструктивная резекция сустава, артродез). Как при консервативном, так и при оперативном лечении туберкулеза суставов пациентам назначают ЛФК. В стадии активного процесса проводят общегигиеническую гимнастику, не включая в движения пораженный сегмент. После затихания активности постепенно начинают разработку пораженного отдела и обучают больного ходьбе.
3. Диагностика и принципы лечения туберкулеза костей и суставов у детей / Мушкин А. Ю., Першин А. А., Советова Н. А. - 2015
Боль в колене ‒ это признак патологических процессов, затрагивающих хрящевые, костные или мягкотканные структуры бедренно-большеберцового и бедренно-надколенникового сочленений. В основе артралгии могут лежать травмы, воспалительные и дистрофические заболевания суставного аппарата и околосуставных структур. Пациенты могут жаловаться на острую, ноющую, жгучую, пульсирующую и другие виды боли, возникающие в покое либо при движении, опоре, сгибании и разгибании ноги в колене. Диагностика причинной патологии включает методы инструментальной визуализации (Rg, УЗИ, КТ или МРТ, артроскопию), пункцию суставной сумки, биохимические и иммунологические анализы. До выяснения диагноза рекомендуется покой, иммобилизация сустава, прием НПВС и анальгетиков.
Причины болей в коленях
Травматические повреждения
Обычно являются результатом бытовой травмы, часто встречаются у спортсменов: бегунов, прыгунов, участников игровых видов спорта. Развиваются при падении, прямом ударе или подворачивании ноги. Проявляются резкой болью в момент повреждения. В дальнейшем болевой синдром становится менее выраженным, сопровождается нарастающим отеком. Возможны ссадины и кровоподтеки. По мере частоты выявляются следующие травмы:

Воспалительные патологии
Могут быть инфекционными и неинфекционными (посттравматическими, токсико-аллергическими, обменными, поствакцинальными). Обильное кровоснабжение синовиальной оболочки и околосуставных тканей способствует быстрому развитию воспаления в ответ на прямые и опосредованные воздействия, а большое количество нервных окончаний обуславливает выраженную болевую реакцию. Воспалительный процесс часто сопровождается синовитом (накоплением асептической жидкости в суставе), при инфицировании возможно скопление гноя.
- Артрит.Гонартрит возникает после травм, иногда осложняет инфекционные болезни, выявляется при ревматических заболеваниях. Может быть острым или хроническим. Боли в колене обычно тупые, ноющие, давящие либо тянущие. Вначале болевые ощущения неинтенсивные и непостоянные, усиливающиеся к вечеру или после нагрузки. Затем присоединяются стартовые боли, интенсивность и продолжительность болевого синдрома увеличивается. Сустав отекает, кожа над ним краснеет, ее температура повышается. При синовите контуры колена сглаживаются, возникает ощущение распирания. При нагноении выраженность болей резко усиливается, они становятся дергающими, лишают сна. Состояние пациента ухудшается, присоединяются симптомы общей интоксикации.
- Синовит. Не является самостоятельным заболеванием, осложняет многие острые и хронические патологии сустава. Формируется в течение нескольких часов или суток. Вначале боли незначительные либо отсутствуют, преобладает чувство распирания. По мере увеличения объема сустава интенсивность болевых ощущений повышается, однако боли остаются тупыми и не оказывают существенного влияния на состояние человека. Колено шарообразное, при большом количестве жидкости кожа блестящая. Движения несколько ограничены. При инфицировании боль становится выраженной, пульсирующей, дергающей, усиливается при малейших движениях и прикосновении. Колено краснеет, общее состояние нарушается, присоединяется гипертермия.
- Бурсит. Воспаление суставных сумок, расположенных в зоне надколенника и подколенной ямке, обычно возникает при перегрузке колена и его повторных травмах (например, при постоянной опоре на колени). При бурсите боли локальные, тупые, неинтенсивные, появляются при определенном положении конечности, после характерной нагрузки, уменьшаются при изменении положения ноги, массировании зоны поражения. При поражении задней сумки возможны болевые ощущения во время подъема или спуска по лестнице. Иногда определяется незначительный локальный отек. При нагноении бурсы боли становятся резкими, дергающими, пекущими, сочетаются с гиперемией, отеком пораженной области, симптомами общей интоксикации.
- Тендинит. Обычно выявляется у мужчин с излишним весом и спортсменов, поражает собственную связку надколенника. Вначале болевой синдром появляется только при очень интенсивной нагрузке, затем – при стандартных спортивных нагрузках, потом – при повседневной физической активности или в покое. Боли при тендините локализуются спереди чуть ниже колена, тупые, тянущие, при прогрессировании заболевания иногда приступообразные, в ряде случаев сопровождаются нерезко выраженным покраснением и отеком, усиливаются при надавливании. Движения обычно в полном объеме, реже незначительно ограничены. На поздних стадиях болевые ощущения сохраняются даже после длительного периода покоя. Возможен надрыв или разрыв связки из-за снижения ее прочности.
- Липоартрит.Болезнь Гоффа поражает прослойки жировой ткани, расположенные под надколенником. Наблюдается при постоянных перегрузках колена или становится следствием старой травмы. Чаще поражает спортсменов, пожилых женщин. Человек жалуется на тупые ноющие боли в сочетании, некоторое ограничение разгибания. При усугублении патологии боль начинает беспокоить по ночам, появляется ощущение нестабильности колена, подкашивания ноги. При надавливании сбоку от надколенника слышен негромкий треск или скрип.
Аутоиммунные процессы
Причиной заболеваний этой группы является выработка антител к нормальным собственным клеткам организма с развитием иммунокомплексного асептического воспаления синовиальной мембраны и хряща, явлениями васкулита. Наряду с поражением суставов при многих болезнях в процесс вовлекаются внутренние органы, кожа, другие анатомические структуры. Патологии в большинстве случаев имеют хронический характер, без лечения склонны к прогрессированию, нередко являются причиной инвалидизации.
- Ревматоидный артрит. Поражение обычно двухстороннее. При минимальной активности аутоиммунного процесса боли слабые или умеренные, непостоянные, тянущие, давящие, сопровождаются утренней скованностью. При умеренной активности пациент жалуется на периодические длительные ноющие, давящие или распирающие боли средней интенсивности не только при движениях, но и в покое. Отмечается многочасовая скованность, умеренные рецидивирующие синовиты. При высокой активности ревматоидного артрита боли сильные, разлитые, изматывающие, носят волнообразный характер, усиливаются в предутренние часы. Скованность становится постоянной, в коленях накапливается большое количество жидкости, со временем формируются контрактуры. Выраженность других симптомов (местного отека и покраснения, повышения температуры тела, слабости, разбитости) коррелирует с активностью процесса.
- Системная красная волчанка. Артралгии чаще симметричные, хотя может поражаться и один сустав. Могут возникать на любом этапе болезни, при рецидивирующем течении СКВ напоминают ревматоидный артрит. Вначале иногда протекают изолированно, потом сочетаются с поражением кожи и внутренних органов. При низкой активности процесса боли кратковременные, неинтенсивные, локальные, ноющие, тянущие. В тяжелых случаях болевой синдром прогрессирует, боль волнообразная, нарушает ночной сон, становится длительной, разлитой, усиливается при движениях, сочетается с синовитом, отеком, гиперемией.
- Ревматизм. Боли в суставах являются одним из первых проявлений ревматической лихорадки, появляются через 5-15 дней после перенесенной острой инфекции, поражают сразу несколько суставов (обычно – парных). Боли достаточно кратковременные, но интенсивные, мигрируют от одного сустава к другому, по характеру различаются от тянущих или давящих до жгучих либо пульсирующих. Колени отечные, горячие, кожа над ними покрасневшая. Движения резко ограничены. Спустя несколько суток выраженность боли снижается, движения восстанавливаются. У некоторых пациентов долго сохраняются остаточные явления в виде умеренных или слабых тупых болей. Через несколько недель после появления артралгии в процесс вовлекается сердце.
- Реактивный артрит. Чаще возникает через 2-4 недели после кишечных и урогенитальных инфекций, обычно поражает один или два сустава нижних конечностей, сочетается с уретритом, конъюнктивитом. Развитию реактивного артрита предшествует учащение мочеиспускания, боли и жжение в уретре, слезотечение, рези в глазах. Боли в колене сильные или умеренные, постоянные, волнообразные, ноющие, тянущие, дергающие, сочетаются с ограничением движений, ухудшением общего состояния, лихорадкой, выраженной припухлостью и покраснением зоны поражения. Затем интенсивность болей несколько уменьшается. Болевые ощущения и признаки воспаления сохраняются от 3 месяцев до 1 года, а потом постепенно исчезают.
Дегенеративно-дистрофические процессы
Развиваются в результате нарушения обменных процессов в структурах сустава и околосуставных мягких тканях. Имеют хроническое течение, прогрессируют в течение многих лет. Часто сопровождаются образованием кальцинатов, кист и остеофитов, деформацией поверхности колена. При значительном разрушении суставных поверхностей приводят к выраженному нарушению движений и опорной функции, становятся причиной инвалидности, требуют установки эндопротеза.

Опухоли и опухолеподобные образования
Болевой синдром может быть обусловлен кистой, доброкачественной или злокачественной опухолью, поражающей непосредственно сустав или околосуставные ткани. Кроме того, боли в коленях могут служить тревожным сигналом гипертрофической артропатии, параканкрозного полиартрита – паранеопластических синдромов, характерных для рака легкого, рака молочной железы и других онкопроцессов.
- Киста Бейкера. Представляет собой грыжевое выпячивание в области подколенной ямки. На начальных стадиях проявляется неприятными ощущениями или слабой локальной болью по задней поверхности колена. На фоне увеличения кисты Бейкера из-за сдавления близлежащих нервов могут появляться жгучие или простреливающие боли, онемение или покалывание в зоне подошвы. Симптомы усиливаются при попытке максимального сгибания колена. В подколенной ямке иногда прощупывается эластичное малоболезненное опухолевидное образование.
- Доброкачественные опухоли. Включают хондромы, остеохондромы, неоссифицирующие фибромы и другие новообразования. Характеризуются длительным бессимптомным или малосимптомным течением, могут проявляться неопределенными и непостоянными локальными неинтенсивными болями. При крупных неоплазиях прощупывается твердое образование, иногда развиваются синовиты.
- Злокачественные неоплазии. Наиболее распространенными злокачественными опухолями, поражающими область суставов, являются синовиальная саркома, остеосаркома и хондросаркома. Манифестируют тупыми локальными неясными болями, иногда – с определенным суточным ритмом (усиливаются ночью). Интенсивность болей нарастает, они становятся острыми, режущими, жгучими или дергающими, распространяются по колену и прилежащим тканям, сопровождаются деформацией, отеком, синовитом, расширением подкожных вен, нарушением общего состояния, формированием контрактуры. При ощупывании определяется болезненное опухолевидное образование. При запущенном процессе боли мучительные, невыносимые, изматывающие, лишают сна, не устраняются ненаркотическими анальгетиками.
Инвазивные операции и манипуляции
Болевой синдром провоцируется повреждением тканей колена в процессе инвазивных процедур. Выраженность болевых ощущений напрямую зависит от травматичности манипуляций на коленном суставе. При проникновении болезнетворных микробов в область сустава боли вызываются воспалительными изменениями.
- Манипуляции. Наиболее распространенной манипуляцией является пункция. Боль после пункции кратковременная, неинтенсивная, быстро стихающая, локализуется в проекции прокола, который обычно производится по наружной поверхности колена. После биопсии боли вначале могут быть дергающими, затем приобретают тупой характер и исчезают через несколько дней.
- Операции. После артроскопии боли умеренные, вначале достаточно острые, затем тупые, стихающие через несколько суток или 1-2 недели. После артротомии болевой синдром более интенсивный, может сохраняться до нескольких недель из-за значительного повреждения тканей. Обычно в первые 2-е или 3-е суток после вмешательств пациентам назначают анальгетики, существенно уменьшающие выраженность болей, затем болевые ощущения становятся слабыми, тупыми, тянущими или ноющими и постепенно исчезают.
Психосоматические состояния
Иногда артралгии в коленях возникают в отсутствие органической основы (травмы, воспаления, деструкции и т. п.) под влиянием психологических факторов. Считается, что такая боль играет защитную роль, поскольку способствует снижению эмоциональной нагрузки путем трансформации переживаний в физические ощущения. Отличительной особенностью таких болей является их неопределенный характер, непостоянность, отсутствие видимых изменений, четкой связи с физической нагрузкой и другими объективными провоцирующими факторами. Метеопатические артралгии наблюдаются у людей, чувствительных к изменениям атмосферного давления.
Кроме этого, иррадиация боли в колено возможна при коксартрозе, поясничном остеохондрозе, болезни Пертеса, фибромиалгии, невропатии седалищного нерва. Однако при данных патологиях на первый план обычно выступают болевые синдромы другой локализации. Дополнительные факторы риска, повышающие вероятность повреждения и заболеваний коленного сустава, включают лишний вес, профессиональные занятия спортом, гиповитаминозы, метаболические нарушения, пожилой возраст. Провоцирующими факторами обострения хронических болей могут выступать переохлаждение, стресс, физические нагрузки, нарушения диеты.
Обследование
Алгоритм диагностического поиска основывается на учете характера болевого синдрома, его давности, выявлении сопутствующих симптомов и событий, предшествующих появлению болей в колене. При первичном обращении к врачу (травматологу-ортопеду, хирургу, ревматологу) производится визуальный осмотр и пальпация колена, оценка объема активных и пассивных движений. С учетом полученных данных в дальнейшем пациенту могут быть назначены:
- Лабораторные тесты крови. Общий анализ крови помогает выявить гематологические изменения, характерные для острого инфекционно-воспалительного процесса (лейкоцитоз, повышение СОЭ), эозинофилию, типичную для аллергической реакции. Биохимические и серологические исследования наиболее информативны при аутоиммунных заболеваниях, для которых характерно образование специфических острофазовых белков и иммуноглобулинов (СРБ, ревматоидный фактор, АСЛ-О, ЦИК, антитела к ДНК и др.).
- Рентгенография. Базовым методом диагностики служит рентген коленного сустава в 2-х проекциях. О наличии патологии сигнализируют изменения контуров суставной головки и впадины, сужение суставной щели, изменение толщины замыкающих пластинок, наличие краевых дефектов в суставных концах костей, остеолиз и деструкция костей. При некоторых заболеваниях (травма мениска, киста Бейкера) наибольшую чувствительность демонстрирует контрастная артрография.
- Артросонография. УЗИ коленного сустава – быстрый, недорогой, доступный и весьма информативный диагностический метод. Позволяет судить о наличии выпота и свободных тел в полости сустава, выявлять повреждения и патологические изменения околосуставных мягких тканей (признаки обызвествления, кровоизлияния и пр.). Помогают с высокой точностью дифференцировать этиологию болей в суставе.
- КТ и МРТ. Являются методами выбора при артропатии любого генеза. Используются для более детальной оценки характера и степени патологических изменений, выявления признаков, типичных для травматических, воспалительных и опухолевых поражений костных структур и мягких тканей. К проведению КТ и МРТ суставов обычно прибегают при ограниченной информативности других инструментальных исследований.
- Пункция сустава. Выполняется при указаниях на скопление экссудата или транссудата в суставной сумке. В рамках дифдиагностики воспалительных, дегенеративных и опухолевых заболеваний производится цитологическое, бактериологическое или иммунологическое исследование синовиальной жидкости. Для установления диагноза аутоиммунного поражения коленного сустава, туберкулезного артрита, синовиомы крайне важным является проведение биопсии синовиальной оболочки.
- Артроскопия. Целью инвазивной эндоскопической диагностики может служить забор биоптата, уточнение необходимых диагностических сведений при визуальном осмотре элементов сустава. В некоторых случаях диагностическая артроскопия перерастает в лечебную (атроскопическое удаление внутрисуставных тел, менискэктомия, аутопластика связок и т.д.).

Симптоматическое лечение
Лечение причин болей в коленях проводится дифференцированно, с учетом выявленного заболевания. Вместе с тем, симптоматическая помощь является важнейшей частью комплексного лечебного процесса, направленной на уменьшение дискомфорта, улучшение качества жизни. Непосредственно после травмы рекомендуется приложить к области колена холодный компресс – это поможет уменьшить болевую чувствительность. Местным охлаждающим и анестезирующим эффектом обладает хлорэтил. Во всех случаях снизить болезненность в колене помогает покой. Необходимо ограничить движения, придать ноге положение, в котором боль минимальна. При ходьбе на колено накладывают фиксирующую повязку, возможна иммобилизация конечности с помощью гипсовой лонгеты.
В остром периоде травмы или заболевания категорически запрещается массировать колено, накладывать согревающие компрессы, носить обувь на высоком каблуке. Основными классами лекарственных препаратов, используемых для симптоматической терапии боли и воспаления, выступают анальгетики и НПВС в виде мазей, таблеток и инъекций. Перечисленные меры могут лишь на время снизить болезненность, но не избавляют от первопричины артралгии. Поэтому все случаи болей в коленях требуют квалифицированной диагностики и лечения, а некоторые состояния (переломы, вывихи, гемартроз) – неотложной медицинской помощи. Нельзя откладывать визит к врачу, если боль сочетается с изменением формы колена (припухлостью, сглаженностью контуров, асимметрией), невозможностью совершения сгибательно-разгибательных движений, баллотированием надколенника, нарушением опороспособности конечности.
Некоторые виды рака могут протекать скрытно и давать о себе знать лишь на поздних стадиях, когда процесс распространяется на отдаленные органы. В этот момент обычно развиваются различные симптомы, одним из которых являются боли в костях. Кроме того, костная ткань может поражаться и первичным опухолевым процессом. В этом случае характерные симптомы могут возникать на ранних стадиях. В любом случае, боль в костях при онкологии считается неблагоприятным признаком, поэтому при его появлении необходимо как можно скорее обратиться к врачу.
Метастазы в костях
Появление болей в костях при онкологических заболеваниях отмечается не сразу. Иногда от момента появления первичной опухоли до развития метастазов в костях проходят годы. Однако существуют и более агрессивные виды рака, при которых распространение опухолевого процесса происходит за несколько месяцев. Наиболее часто (80% случаев) метастазы в костях выявляются при раке молочной железы и раке простаты. Среди других онкологических заболеваний отмечаются:
- Рак щитовидной железы.
- Рак легкого.
- Рак почки.
- Лимфома.
- Меланома.
Очень редко поражение костей выявляется при злокачественных опухолях желудка и кишечника, шейки матки, яичников.
Локализация метастазов в костях также может быть различной. Как правило, вторичные опухоли выявляются в бедренных, плечевых, тазовых костях, позвоночнике, ребрах. То есть в тех участках костной ткани, которая активно кровоснабжается.

Клинические проявления
Боли в костях являются первым симптомом, который позволяет заподозрить распространение опухолевого процесса. Сначала болевой синдром выражен умеренно, для него характерно усиление в ночное время или после физической работы. Боль обусловлена как механическим сдавлением костной ткани, так и химическими процессами, в результате которых выделяются вещества, раздражающие болевые рецепторы надкостницы.
По мере прогрессирования основного заболевания, симптом также усиливается. Через некоторое время боли в костях становятся выраженными, мучительными, доставляют выраженный дискомфорт пациенту и снижают качество его жизни. Среди других признаков, которые отмечаются при метастазах в костях, можно отметить:
- Гиперкальциемия. Повышение уровня кальция в крови выявляется у трети пациентов, у которых были выявлены метастазы в костной ткани. Причиной развития данного симптома является высокая активность клеток, которые разрушают кость (остеокласты). В результате в кровь поступает большое количество кальция, который не может полностью выводиться почками. При гиперкальциемии образуется цепочка патологических механизмов, которые в итоге приводят к потере жидкости из организма, нарушают работу выделительной, сердечно-сосудистой, пищеварительной и центральной нервной системы.
- Патологические переломы. Наиболее часто отмечаются патологические переломы позвонков грудного или поясничного отделов, а также бедренной кости в области диафиза или шейки. При переломах тел позвонков может развиваться защемление нервных корешков, что сопровождается болью и другими симптомами, связанными с нарушением чувствительности или двигательных функций.
- Сдавление спинного мозга. Это осложнение является редким и выявляется лишь у 5% пациентов с метастатическим поражением костей. Чаще всего, выявляется сдавление спинного мозга в грудном отделе позвоночника, реже — в поясничном и шейном. Основными симптомами являются нарастающие боли, нарушение чувствительности, мышечная слабость, парезы, параличи.
Кроме того, у пациентов отмечаются общие симптомы, которые характерны для последних стадий опухолевого процесса. К ним относятся общая слабость, сильное истощение, повышение температуры тела и др.

Первичные опухоли костей
В онкологии рак костей встречается относительно редко. В данную группу входит несколько заболеваний, которые обладают собственными отличительными чертами. В качестве примера рака костей можно привести саркому Юинга, остеосаркому, хондосаркому и др. Первичное поражение костей характерно для раннего возраста (до 20 лет), так как в это время отмечается активный рост костной ткани. Среди симптомов первичных опухолей костной ткани отмечаются:
- Боли в области поражения. Данный симптом появляется одним из первых. Вначале боли носят слабый или умеренный характер, могут исчезать и появляться снова. На более поздних стадиях болевой синдром становится постоянным и выраженным.
- Общие симптомы, характерные для любой другой онкологии. К ним относятся слабость, потеря аппетита, быстрая утомляемость, беспричинное снижение массы тела, повышение температуры.
- Симптомы, которые характерны для поражения костей: хромота, патологические переломы, нарушение подвижности в суставах и др.
Как можно заметить, для первичного и вторичного поражения костей свойственны общие симптомы, поэтому поставить точный диагноз по одним только жалобам пациента невозможно. Выявить причину боли в костях и подобрать оптимальное лечение можно только после комплексной диагностики.

Методы обследования при боли в костях
В онкологии применяется множество точных методов диагностики, которые позволяют получить объективную информацию о состоянии различных систем и органов. Если говорить о поиске причины болей в костях, то преимущество отдается следующим методикам:
- Остеосцинтиграфия.
- Рентген костей.
- МРТ и КТ.
- ПЭТ-КТ.
- Биопсия с последующим иммуногистохимическим исследованием.
- УЗИ внутренних органов.
- Лабораторные исследования.
Точный план обследования составляется индивидуально, исходя из предполагаемой локализации опухоли, стадии онкологического процесса.
Лечение боли, в первую очередь, подразумевает назначение симптоматических средств, которые помогут улучшить состояние пациента и избавить его от постоянного дискомфорта. Исходя из специфики злокачественных опухолей, в онкологии часто применяются достаточно сильные препараты из группы наркотических анальгетиков. Некоторым пациентам может помочь сочетание более распространенных препаратов из группы НПВС, гормонов, антидепрессантов и др.
Основная цель лечения — устранение причины, из-за которой появилась боль в костях. По возможности применяются хирургические методы в сочетании с консервативным лечением рака (химиотерапия, лучевая терапия, таргетная терапия и др.). Если онкологический процесс выявляется на последних стадиях, когда эффективное лечение провести невозможно, то назначается паллиативное лечение. Оно направлено на облегчение страданий пациента и улучшение его качества жизни.
Что именно болит в колене
Коленный сустав – это самый сложный сустав, так как он несет основную нагрузку. Строение: три кости (бедренная, большеберцовая и надколенник образуют единый блоковидный сустав, состоящий из двух взаимосвязанных сочленений: бедренно-большеберцового (тибиофеморального) и бедренно-надколенникового (пателлофеморального).
Надколенник – это плоская сесамовидная (дополнительная в суставе) кость, прикрепляющаяся к головке бедренной кости, скользящая в ее вогнутом желобе и выполняющая роль блока. Особенности строения: передняя поверхность надколенника покрыта надкостницей, задняя, соединяющаяся в бедренной костью, - гиалиновым хрящом. Надколенник укреплен связками: основной и боковыми – вертикальными (верхней и нижней) и горизонтальными (боковыми – внутренней и внешней).
О передает силу четырехглавой мышцы бедра костно-мышечным образованиям голени, обеспечивая разгибание голени в коленном суставе. Поверхность суставообразующих костей покрыта хрящом, выполняющим роль амортизатора. Дополнительные амортизаторы, защищающие сустав от травмирования – два серповидных хрящевых мениска, расположенных между бедренной и большеберцовой костью. В правильном положении сустав удерживается связками, сухожилиями и окружающей его капсулой.
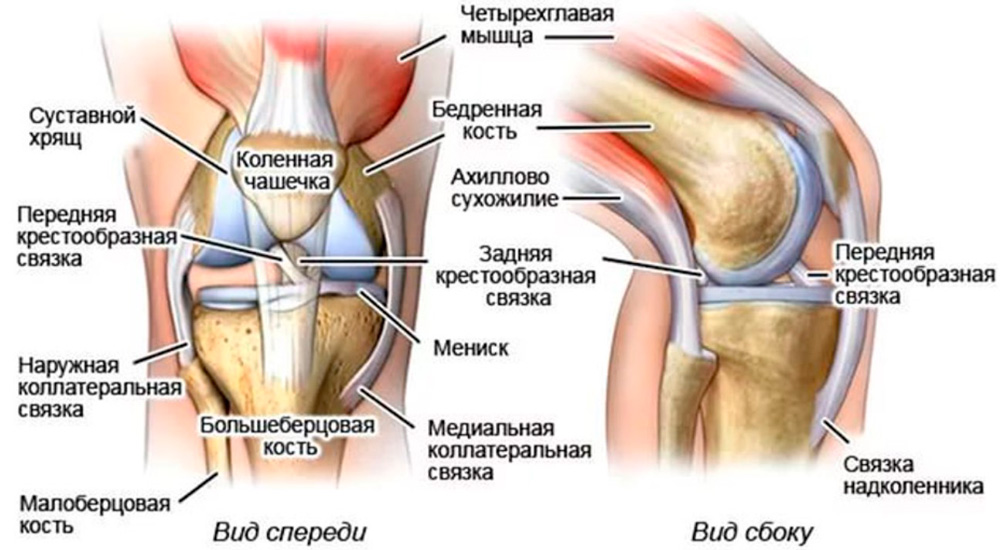
Строение коленного сустава
При травмах и заболеваниях поражаются различные ткани сустава. Не все они могут болеть. Так, хрящевая ткань не имеет нервных окончаний и поэтому может незаметно безболезненно разрушаться. А вот связки и синовиальная оболочка имеют множество нервных окончаний и при травмах, воспалительных процессах сразу же начинают реагировать, что проявляется в виде выраженного болевого синдрома. При значительном разрушении суставного хряща боль может быть связана с вовлечением в процесс надкостницы – наружного слоя кости, имеющего хорошую иннервацию.
Что делать при сильной боли в колене
Интенсивная боль в колене может появиться внезапно или развиваться постепенно. В любом случае она часто становится невыносимой. При появлении сильного болевого синдрома нужно успокоиться и сразу же обратиться за медицинской помощью. Все это лечится, специалисты смогут помочь даже при запущенном заболевании. Если возможности обратиться к врачу на данный момент нет, можно временно облегчить боль самостоятельно.
Но следует помнить, что при боли в суставе колена это временная мера, за медицинской помощью обращаться все равно нужно, без этого не обойтись. И лучше не затягивать.
Чем лечить боли в колене и ногах дома
Чтобы облегчить свое состояние при сильных болях в суставе колена, можно принять следующие экстренные меры:
- Провести обезболивание при помощи таблеток:
- Найз (нимесулид) – при сильной боли принимать 1 таблетку 100 мг; эффективное современное лекарство, относится к группе нестероидных противовоспалительных средств (НПВС) последнего поколения и имеет минимум побочек, в том числе не оказывает отрицательного воздействия на желудочно-кишечный тракт (ЖКТ); при остром воспалительном процессе он снимет не только боль, но и лихорадку, а также уменьшит отечность тканей, если опухло колено;
- Анальгин – одноразово можно принимать таблетку 500 мг; также снимает воспаление, отек и боль. Злоупотреблять этим препаратом не стоит, так как при частом применении он может вызывать тяжелые нарушения со стороны крови.
- Пенталгин – комбинированное обезболивающее средство, в состав которого входят два противовоспалительных обезболивающих средства (парацетамол и напроксен), средство, снимающее спазм сосудов (дротаверин) и антигистаминное средство фенирамин – он поможет, если опухло колено. Пить по одной таблетке (не более 3 – 4 таблеток в сутки).
- Использовать обезболивающие наружные средства (мази, гели). Наиболее эффективные:
- эмульгель Вольтарен, активное действующее вещество – диклофенак; особенности препарата в том, что благодаря своей структуре, он моментально всасывается в кожу, проникает в ее глубокие слои, снимает воспаление, отек и боль; эффект держится несколько часов; мазь наносят на кожу в области колена дважды в сутки и слегка втирают;
- Меновазин - спиртовой раствор для наружного применения с комбинированным составом; бензокаин и прокаин оказывают местное обезболивающее действие, ментол усиливает этот эффект за счет расширения кожных сосудов и ощущения приятного холода, снимающего воспаление и жар; раствор втирают в воспаленные ткани, что сразу же вызывает облегчение;
- гель Димексид – обезболивающее и противовоспалительное средство, которое наносится на кожу 1 – 2 раза в день; особенностью геля является быстрый лечебный эффект; кроме того, он подавляет внутрисуставное разрастание соединительной ткани, препятствуя тем самым развитию неподвижности конечности; имеет противопоказания: тяжелые заболевания почек, печени, сердечно-сосудистой системы, беременность, кормление ребенка грудью.
- Уколы. При отсутствии эффекта от таблеток и наружных средств лекарство вводят в виде внутримышечной или подкожной инъекции:
- Диклофенак в растворе для инъекций – выпускается в ампулах по 3 мл (25 мг в 1 мл); всего в ампуле 75 мг - одноразовая доза для внутримышечного введения; препарат очень эффективный, быстро помогает, если болит и опухло колено, но имеет побочные эффекты, поэтому противопоказан при эрозивно-язвенных поражениях желудочно-кишечного тракта;
- Анальгин в растворе для инъекций – выпускается в ампулах по 2 мл (250 мг в 1 мл); всего в ампуле 500 мг – разовая доза для взрослого человека; часто применять не рекомендуется, так как имеет достаточно много побочных эффектов.
Все перечисленные препараты можно купить в аптеке без рецепта.
При хронических болях в суставах колена, когда нет выраженного воспаления, можно выполнять физические упражнения, укрепляющие мышечно-связочный аппарат, улучшающие кровообращение и обмен веществ. Систематические тренировки приводят к постепенному уменьшению болезненности, несмотря на то, что ноги при этом изрядно хрустят.
Примерный комплекс упражнений при болях в коленях:
- Фиксированное колено. Лечь на спину, согнуть одну ногу в колене, поднять ее и держать в таком состоянии минуту; вторая нога в это время неподвижна; очень медленно провести выпрямление и опустить ногу, отдохнуть 10 секунд и повторить упражнение с другой ногой; повторить 10 раз;
- Двойное сгибание ног с фиксацией коленей около лица. Лечь на спину, согнуть ноги в бедрах и коленках, зафиксировать последние у лица и держать так в течение минуты. Затем медленно провести выпрямление и опустить ноги, отдохнуть 10 секунд и все повторить; сделать 5 – 6 подходов, постепенно наращивая нагрузку.

Упражнения при болях в коленях
Острая боль в колене требует состояние покоя, все физические нагрузки и тренировки при ней противопоказаны.
При острых болях в суставе колена, сопровождающихся отеком и покраснением кожи, нарушением общего состояния, лихорадкой двигать ногой нельзя, ее нужно держать в покое. И только после того, как воспаление начинает стихать можно переходить сначала к пассивным (выполняются помощником), а затем к активным упражнениям (выполняются самим больным).
Что нельзя делать при болевом синдроме
При хронических болях нельзя допускать:
- ушиба коленки – избежать этого можно, обустроив свою жизнь так, чтобы свести риск травмирования к минимуму;
- лишнего веса тела – это дополнительная нагрузка на колени, особенно, у пожилых;
- тяжелых физических нагрузок, прыжков, занятий силовыми видами спорта; не стоит также бегать;
- любой интоксикации, поэтому нужно избавиться от вредных привычек (курения, злоупотребления спиртным), пролечить все хронические заболевания и очаги инфекции;
- ношения неудобной тесной обуви, обуви на высоких каблуках;
- стрессов, недосыпания;
- малоподвижного образа жизни – необходимо заставлять себя двигаться через определенные промежутки времени.
Нельзя также без назначения врача делать согревающие компрессы: при гнойных и геморрагических (с внутрисуставным кровотечением) процессах они могут нанести непоправимый вред.
Когда к врачу нужно обращаться срочно
Если заболела коленка, срочное обращение за медицинской помощью требуется при появлении следующих симптомов:
- отека, покраснения и болезненности в колене в сочетании с лихорадкой и общим недомоганием;
- выраженных болевых ощущений в коленке сразу после ушиба или через некоторое время после него;
- постепенном нарастании интенсивности болевого синдрома;
- периодически появляющейся болезненности после физических нагрузок, длительного нахождения в положении стоя, резкого выпрямления ноги;
- ночных болях и связанной с ними бессоннице;
- если боль в колене очень сильная, постоянная, ощущение, что болит внутренняя сторона надколенника.
В любом случае болевые ощущения в коленке должны стать поводом для обращения к врачу. Лечиться самостоятельно нет никакого смысла: это может временно уменьшить или даже убрать болевой синдром, но не остановить прогрессирования заболевания и разрушение сустава. Лечение нужно доверить специалисту.
Что делать при сильных болях в колене различного характера
Болезненные ощущения в колене у людей могут иметь разный характер и продолжительность. Они могут быть постоянными ноющими или развиваться только при определенных нагрузках, ночью и т.д. Например, для одних патологических процессов характерна боль в колене при сгибании, для других - боль в колене при ходьбе и т.д. Разобраться, что именно и почему болит, как помочь больному может только специалист.
Боль в колене при коронавирусе и других вирусных заболеваниях
Вирусные инфекции могут вызывать суставные воспалительные процессы. Как правило, эти заболевания развиваются на фоне уже имеющейся инфекции и проходят без каких-либо последствий после ее окончания. Так, при гриппе и других острых респираторных вирусных инфекциях с острой лихорадкой могут появляться, как кратковременные суставные и мышечные боли, так и острые артриты с воспалением и отеком коленных суставов. Течение их благоприятное.
Коронавирусная инфекция имеет свои особенности: у каждого больного она протекает по-разному. Почему это происходит, неизвестно. Во время заболевания иногда появляются ноющие суставные боли, припухлость и покраснение – признак острого артрита, но затем они проходят.
Опаснее артриты, которые начинаются приблизительно через месяц после коронавирусной инфекции. Дело в том, что она оказывает значительное воздействие на иммунитет. Сбои в работе иммунной системы приводят к развитию аутоиммунных процессов. Особенно опасно это для лиц, имеющих близких родственников, страдающих хроническими артритами. Специалисты отмечают высокий риск развития у таких пациентов ревматоидного артрита (РА). Первый признак РА – скованность движений по утрам (коленку трудно сгибать).
При появлении артрита после выздоровления от вирусной инфекции нужно немедленно обращаться к ревматологу.
Сильная боль под коленом
Это может быть признаком развития кисты Бейкера – растянутой синовиальной сумки с жидкостью, расположенной в подколенной области. Киста и связанная с ней боль под коленом появляются из-за того, что она соединена с полостью коленного сустава и наполняется синовиальной жидкостью. При этом обратный ток жидкости затруднен по разным причинам. Чаще всего киста развивается на фоне ушибов, артрозов и артритов коленки.
Небольшая киста может годами протекать незаметно. Но при ее значительных размерах начинают сдавливаться окружающие ткани, тянет боль под коленом, усиливающаяся при физических нагрузках, в том числе, при ходьбе и беге. Болеют чаще женщины. Иногда киста исчезает самостоятельно, но часто она прогрессирует, увеличивается в объеме, что может привести к разрыву или нагноению.
Если тянет боль под коленом, лучше, как можно раньше обращаться к врачу. Проводится консервативное (удаление жидкости из кисты, введение в нее глюкокортикоидов) и оперативное (удаление кисты) лечение.
Сильная боль левом или правом колене
Выраженный болевой синдром в сочетании с отеком и покраснением кожи над правым или левым коленом обычно говорит о развитии острого воспалительного процесса. Это может быть острый неспецифический артрит (процесс может перейти в гнойный), реактивный артрит, начинающийся через несколько дней после перенесенной урогенительной или кишечной инфекции. Оба заболевания протекают с похожими симптомами, установить правильный диагноз можно только после полноценного обследования.
Правое или левое колено может пострадать при микротравмах, например, у спортсменов или работников определенных профессий, больше эксплуатирующих одну (чаще правую) коленку.
Важно именно на ранней стадии не использовать народные средства, а провести правильное лечение, это позволит полностью вылечиться и навсегда забыть о болях. Но даже при запущенных заболеваниях специалист всегда сможет оказать помощь и убрать боль.
Читайте также:

