Болеют ли взрослые скарлатиной если заболел ребенок
Обновлено: 25.04.2024
Симптомы скарлатины у взрослых появляются из-за острой инфекции, которая поражает преимущественно ротоглотку. Ярко выражена интоксикация, сыпь на коже, язык становится малиновым. Больной мучается от лихорадки, скарлатинозной ангины, локального лимфаденита. Возбудителем заболевания является стрептококк группы А. Он передается воздушно-капельным и контактным методом. Диагностику осуществляют на основе типичных, характерных признаков.
Симптомы и признаки скарлатины
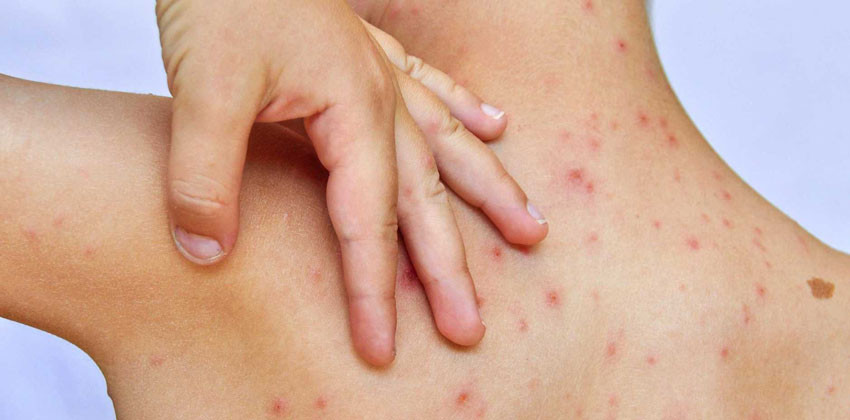
Симптомы и лечение скарлатины взаимосвязаны. Общее состояние больного напоминает простуду. Он чувствует слабость, быстро устает даже от незначительных действий, повышается температура тела. В начальные периоды скарлатина напоминает грипп либо другое похожее заболевание, хотя спустя сутки начинает проявляться характерная сыпь при скарлатине. Она называется экзантемой. Ее вызывают эритрогенные токсины, которые являются составляющей экзотоксинов, выделяемых возбудителем заболевания. Из-за него начинается воспаляться верхние слои кожных покровов. Это аллергическая реакция организма. По характерным признакам ее можно отличить от высыпаний при других инфекционных заболеваниях. Прыщи по размерам мелкие. Сначала их можно заметить на шее и верхней области туловища. Кожа приобретает красноватый оттенок, становится шероховатой. За 2-3 дня сыпь переходит на все части тела. Она может держаться от нескольких часов до 5 суток. Потом на ее месте остается шелушение. Это отслаиваются клетки кожи, которые были поражены токсином возбудителя заболевания.
Также могут возникать и характерные признаки скарлатины на лице. Оно приобретает отечность, одутловатость. Вокруг губ и носа участок кожи очень бледный, что создает резкий контраст с малиновыми губами и щеками. В глазах блеск, характерный для лихорадки.
Причины возникновения
Возбудителем скарлатины является отдельная разновидность стрептококка. Она может вызывать и другие болезни, например, рожистое воспаление, ангину. Так как возбудитель один, то заболеть взрослый человек может после контакта с больным, который страдает от таких болезней.
Пути заражения
Скарлатина является заразным недугом. Чтобы заболеть, нужно общение и контакт с больным таким же заболеванием, ангиной или тем, кто является носителем стрептококковой инфекции. Также опасность представляют люди из окружения инфицированного с бронхитом, тонзиллитом. Это связано с тем, что они могут быть источником стрептококка гемолитического типа.
Выделяют несколько путей заражения:
- воздушно-капельный. Заразиться можно при общении с носителем или больным. Именно так заболевание распространяется обычно в детских садиках. Способствует этому разговоры, кашель. Мелкие капли слюны с возбудителями заболевания выделяются в воздух, потом их вдыхает другой человек, так что бактерия попадает в его дыхательные пути;
- бытовой. Инфекция передается через предметы обихода, которыми ранее пользовался больной. Это могут быть постельное белье, полотенца, посуда, игрушки и пр. Хотя в таких условиях бактерия теряет свои опасные свойства, она все же может вызвать заболевание у зараженного;
- пищевой. Во время приготовления еды на нее могли попасть бактерии. Особенно опасными в данном случае являются молочные продукты, которые не кипятили и не подвергали любой термической обработке.
В редких случаях инфекция передается через поврежденные кожные покровы. Это могут быть ожоги, раны, повреждения слизистых. Они и будут входными воротами для проникновения инфекции.
Факторы риска
Необходимо учитывать все пути заражения возбудителем заболевания и стараться избегать их. Обычно скарлатиной дети заражаются в возрасте 3-10 лет, когда посещают детские сады и школы, а вот взрослые болеют реже. То же самое касается и детей в первые полгода жизни. Обычно случаи заболевания приходятся на холодные месяцы года. В группе риска люди со слабым иммунитетом.
Осложнения
Все последствия скарлатины у взрослых объясняются особенностью возбудителя болезни. Стрептококк этой разновидности способен влиять на организм человека с трех сторон. Во-первых, он отравляет токсинами, которые плохо воздействуют на надпочечники, нервную систему, кровеносные сосуды, сердце, а также нарушают метаболизм. Во-вторых, он вызывает аллергическую реакцию, что считается наиболее опасным вариантом. В-третьих, это септическое воздействие, то есть бактерия распространяется по крови по всему телу, вызывая очаги гнойного воспаления в разных органах и системах.
Выделяют такие ранние осложнения скарлатины:
- некротическая ангина. В дальнейшем может вызвать отмирание слизистых прослоек на миндалинах;
- параамигдалический абсцесс. Гнойные массы скапливаются в носоглотке;
- лимфаденит. Воспаляются лимфатические узлы;
- отит. Воспаляется средний отдел уха;
- фарингит. Воспаление поражает стенки глотки;
- синусит. Воспалительные процессы развиваются в околоносовой пазухе;
- абсцесс в почках и печени;
- сепсис – заражение крови.
Наиболее серьезными поздними осложнениями являются:
- поражение клапанов сердца;
- синовит (воспалительные процессы серозного типа в суставах);
- ревматизм (поражение крупных суставных сочленений);
- гломерулонефрит (воспалительные процессы в почках).
Ранние осложнения проявляются примерно через 3-4 дня после того, как начинается болезнь. Но наиболее опасными являются поздние последствия. Вот почему чрезвычайно важна профилактика скарлатины.
Когда следует обратиться к врачу
Диагностикой скарлатины занимается врач-инфекционист. Определить заболевание можно по тому, как проявляется скарлатина. Необходимо обращать внимание на общее состояние больного. У него появляются симптомы, которые характерны для обычной простуды или гриппа. Однако после этого начинается сыпь в верхней части туловища, которая быстро распространяется по всему телу. Еще один характерный симптом – малиновый язык и щеки, а область носа и губ, наоборот, слишком бледная.
Подготовка к посещению врача
Обязательно нужно знать, как выглядит скарлатина, чтобы не пропустить ее начало. Рекомендуется записаться все симптомы, которые возникли в последнее время, а потом рассказать о них врачу.
Диагностика скарлатины
Пройти обследование и диагностику скарлатины можно в нашей клинике, которая располагается в центральном округе Москвы. Сначала осуществляется опрос пациента и общий осмотр. После этого делают общий анализ крови. Этого будет достаточно для постановки диагноза, т.к. заболевание имеет четкие характерные симптомы. Если появляются осложнения со стороны сердечно-сосудистой системы, то дополнительно назначают консультацию у кардиолога, а также проведение ЭКГ и УЗИ сердца. Если появился дополнительно отит, то требуется помощь отоларинголога с проведением отоскопии. Если последствия распространились на органы мочевыводящей системы, то проводят УЗИ почек.
Лечение
Врач в клинике расскажет, как лечить скарлатину. Он назначает антибиотики при скарлатине в обязательном порядке. Выбирает медикаменты индивидуально для пациента. Дополнительно назначают антигистаминные, жаропонижающие средства, а также препараты для укрепления сосудов, местной санации.
Домашние средства лечение
При скарлатине карантин не обязателен. Обычно лечение осуществляется дома. В больницу направляют только при тяжелом течении недуга, а также если в семье есть дети, и отсутствует возможность изолировать пациента. Обязательно в течение недели соблюдать постельный режим.
Профилактика
Не существует прививок от скарлатины, которые являются специфическими для этого заболевания. Это связано с тем, что существует огромное разнообразие видов этого возбудителя. Разрабатывается специальная вакцина, но она проходит клинические исследования. В качестве ее заменителя пока используют стрептококковый анатоксин.
Как записаться к инфекционисту
Возбудитель ветряной оспы относится к вездесущему, но немногочисленному семейству герпесвирусов. Все члены семейства вызывают кожные поражения при простом и генитальном герпесе, цитомегаловирусной инфекции и опоясывающем лишае. Все они, и ветряная оспа не исключение, начинают внедрение со слизистых, а после на всю оставшуюся жизнь человека прячутся в нервной ткани, выходя на поверхность в виде герпетических высыпаний.


Как и почему происходит заражение ветряной оспой?
Источник заболевания – больной человек в период образования сыпи. Не обязательно встречаться с самим больным, достаточно получить плавающую в воздухе вылетевшую при кашле или разговоре капельку слюны с живым вирусом.
Причиной заболевания становится попадание вируса ветряной оспы на слизистую оболочку верхних дыхательных путей, где он сразу же внедряется внутрь эпителиальной клетки, размножается и с током крови путешествует в лимфатические узлы, а дальше - по всему организму.
Как обнаружить вирус ветряной оспы?
Большинство переносит ветрянку в детском саду, восприимчивость к инфекционному агенту практически 96%, поэтому ветряная оспа у взрослых встречается очень редко, а течение её преимущественно нетипично. Симптомы либо слишком выражены, либо почти не выражены, только не классический вариант.
Часто инфекцию принимают за аллергическую реакцию, когда не появляются пузырьки, процесс останавливается на стадии пятнышек. Часто на передний план выходят симптомы тяжелой интоксикации, при этом сыпь малозаметная. Усугубляют общую реакцию сопутствующие хронические болезни и возрастное снижение иммунитета.
Время от заражения до появления первых симптомов болезни занимает 10 - 21 день, но чаще укладывается в 2 недели.
Заболевание начинается остро, на начало – продромальный период – уходит около двух суток. Характерных симптомов у начала ветряной оспы нет, просто интоксикация. Но у каждого третьего взрослого болезнь начинается с выраженных проявлений: лихорадка, головная боль, тошнота, боли в животе и пояснице.
В некоторых случаях первыми симптомами ветряной оспы могут быть катаральные явления: першение в горле, насморк и сухой кашель.
Самый характерный признак ветряной оспы
Это сыпь, возникающая на не воспаленной коже. Сначала появляется быстро растущее пятнышко, серединка его постепенно возвышается, и в ней вырастает пузырек, как капелька росы. Жидкость в нем скоро мутнеет, и уже на 3 день образуется корочка. Пузырьки разных размеров, от точки до сантиметра. Пузырек не обязательно вырастет, может оставаться в стадии пятнышка.
Где может появиться ветряночная сыпь?
Сначала на туловище и конечностях, но не на ладошках и стопах, а после – на лице и голове. Во рту тоже бывает, вызывая боли при жевании и слюнотечение, пузырьки легко вскрываются, образуя эрозии, которые за 3 дня заживают. На слизистой половых органов тоже возникают пузыри. Папулы вырастают и в глазу, переносятся довольно легко, пузырек быстро вскрывается, образуя язвочку, которая за пару дней бесследно проходит.
В международной клинике Медика24 проводится обследование на высокоточном оборудовании, что позволяет быстро поставить правильный диагноз и безотлагательно начать лечение.
Какие еще симптомы встречаются при ветряной оспе?
При образовании сыпи повышается температура, сыпь идет волнами и лихорадка тоже волнами, но температура редко длится более 5 дней. При чрезвычайно обильной сыпи возможна высокая температура и сонливость, судороги и потеря сознания. Сыпь, конечно, сильно чешется.
Почти у половины на шее и в подчелюстных областях увеличиваются лимфатические узлы, чего почти не встречается у детишек. Самочувствие взрослых страдает значительнее, чем у детей, и выраженность клинических проявлений интенсивнее.
Как обычно протекает инфекция?
Легкое течение с немногочисленными высыпаниями, нормальной или кратко повышающейся до 38°С температурой, пузыри проходят за 3 дня.
При течении инфекции средней тяжести с температурой до 39°С обильные кожные образования проходят за 5 дней.
Тяжелая ветрянка отмечается у ослабленных хроническими болезнями пациентов, свежая сыпь держится почти неделю, состояние тяжелое с выраженными симптомами интоксикации.
Как еще может протекать инфекция?
У взрослых чаще встречаются атипичные формы. Так, при лечении иммуноглобулином контактировавшего с больным взрослого, что практикуется при безусловной вероятности развития заболевания, симптомы ветряной оспы почти не выражены и этот вариант называется стёртым.
У больных с тяжелыми хроническими процессами, опухолями или после пересадки, наоборот, развиваются тяжелые формы по типу гангрены пузырьков, с огромными пузырями – буллезная, геморрагическая с кровоизлияниями в пузырьки – при заболеваниях крови. Очень тяжело течет генерализованная форма, когда сыпь образуется даже во внутренних органах.
Позаботьтесь о себе, запишитесь на консультацию сейчас
Когда больной считается излеченным?
Не раньше, чем он сам себя почувствует выздоравливающим, а по медицинским критериям:
- У пациента не должно быть кожной сыпи и слизистые тоже чистые.
- Нет никаких признаков интоксикации.
- Хотя бы трое суток температура должна быть нормальной.
- Анализ крови без отклонений от нормы.
Большинство переносит ветрянку в детстве, у взрослых инфекция протекает гораздо тяжелее, чем у детишек, которые даже во время расцвета заболевания хорошо себя чувствуют и активны.
Причина развития ветряной оспы - вирус из немногочисленного семейства герпесвирусов, его обозначили как тип 3. С одной стороны, он очень нежный и не выдерживает не только ультрафиолета, но и просто солнечного света.
Не требуется обработки антисептиками поверхностей в комнате больного, потому что попадание вируса на них приводит к его гибели, но в холоде он сохраняется довольно долго и легко восстанавливается после замораживания. При этом вирусная частица очень летуча и на частичках слюны летает от человека к человеку.
Кто устойчив к вирусному заражению?
Ветряная оспа – удивительная инфекция по степени прилипчивости, и поэтому большинство переносит её в детстве. На некоторое время новорожденному остается защита от давным-давно переболевшей ветрянкой мамы, причина этой устойчивости – доставшиеся малышу противовирусные антитела, циркулировавшие в системе кровотока беременной. Как только антитела разрушатся, ребенок станет беззащитным.
Иммунитет после болезни характеризуют как устойчивый, практически пожизненный, тем не менее, в редчайших случаях повторное заболевание возможно. Дело в том, что вирусная частица оседает в нервных узлах – ганглиях, и даже через несколько лет она может стать причиной опоясывающего лишая или даже повторной ветряной оспы, а циркулирующие в крови антитела не чинят неприятностей внезапно активизирующемуся герспесвирусу 3 типа.
Только квалифицированный врач-инфекционист способен быстро провести дифференциальный диагноз и выявить причину патологического состояния. Иногда при этом необходимо прибегнуть к современным методам диагностики. Всё это возможно в международной клинике Медика24.
Причина заражения: как болезнь передается от человека к человеку?
Маловероятно, что причиной ветряной оспы может стать контактный путь передачи – через прикосновение к больному. Но вирусная частица прекрасно передается воздушно-капельным путем с помощью аэрозоля, который образуется в воздухе из мельчайших капелек слюны при кашле и разговоре больного человека.
В мельчайших капельках слюны плавают живые инфекционные агенты, считают, что и через вентиляционную систему инфекция распространяется таким же способом, ведь достаточно одного больного на многоквартирный подъезд, и заболеют все жильцы, не имеющие иммунитета.
При возникновении заболевания необходимо сразу обратиться к специалисту, который ведёт приём без выходных и праздников международной клинике Медика24. Ранее начало терапии позволит избежать непоправимых последствий.
Почему образуются пятна и пузырьки на коже?
Главное проявление ветряной оспы – характерное поражение кожи. Ветряночный агент имеет тропизм к коже, первым делом он устремляется туда, внедряется в клетки и размножается. Пока частица находится в клетке, организм реагирует на непорядок образованием воспалительного вала: рядом расширяются сосудики, по которым активно прибывают иммунные клетки, наполненные биологически активными веществами, растворяющими все чужеродные вещества. В общем, развивается воспалительный отек.
Плодящийся вражеский агент и иммунные защитники совместно становятся причиной гибели клетки. На месте умершей клетки образуется полость, которая наполняется окружающей воспалительной жидкостью, отслаивающей поверхностный слой кожи. Так из пятнышка образуется пузырек.
Когда больной заразен для окружающих?
Период от проникновения инфекционного агента до развития симптомов заболевания при ветряной оспе продолжается не более 3-х недель. Но уже в последние несколько дней инкубации в организме инфицированного человека происходит размножение вирусов и выделение его в окружающее пространство. В это время человек еще не знает о своей болезни, но он уже способен стать причиной заражения других людей за сутки до появления высыпаний.
На все время появления новых кожных проявлений ветряной оспы человек является источником заразы. Когда новых пузырьков уже не появляется, но ещё остаются корочки, человек уже не опасен и вполне может контактировать с людьми. В среднем весь период зарождения и созревания пузырей длится около недели, но у ослабленных сопутствующими заболеваниями взрослых инфекция может протекать нетипично, долго и тяжело.
Ветряная оспа передается необыкновенно летучим вирусом герпеса 3 типа. В медицинской литературе высокая вероятность передачи инфекции обозначается как вирулентность 96%, а в жизни выглядит так: если в подъезде дома появился больной ветрянкой, то заболевают все, кто не переболел ранее.
Всегда ли нужно сдавать анализ на ветряную оспу?
Диагностика несложна, и часто не требуется сдавать анализы для выявления возбудителя инфекции. Ветряная оспа имеет очень характерные клинические проявления, поэтому диагностика проводится врачом-инфекционистом по симптомам.
В пользу инфекции говорит и высокая степень передачи, в большинстве случаев удается проследить, откуда пришла инфекция. Диагностика возбудителя может потребоваться при атипичном течении заболевания, когда проявления либо менее, либо более выражены и не похожи на ветряную оспу.
Какие методы диагностики может назначить врач при ветряной оспе?
При любом инфекционном процессе в общем анализе крови отмечаются изменения, и при ветрянке тоже, но специфичных только для этого заболевания проявлений нет. В большинстве случаев отмечается ускорение скорости оседания эритроцитов – СОЭ.
Для выявления возбудителя берут содержимое пузырька или соскоб-отпечаток с эрозии, после специального серебрения при микроскопии определяют скопления вирусов или гигантские клетки с множеством ядер. При нетипичной форме, проявляющейся катаральными изменениями в горле, тоже выполняют эти реакции.
С помощью тестовых систем молекулярно-биологическими методами выявляют антитела к вирусу в крови, это называется серологическим исследованием. Как правило, диагностику выполняют при тяжелом течении, правда, выраженность изменений никак не коррелирует с тяжестью заболевания.
Инфекционист международной клиники Медика24, обладая обширным клиническим кругозором, имеет в своём распоряжении самые современные методы диагностики и оборудование с возможностью выполнения сложных анализов, что сказывается на благоприятном прогнозе для пациента.
На какие болезни могут быть похожи проявления ветрянки?
Дифференциальная диагностика ветряной оспы проводится с другими процессами, при которых также возникают кожные изменения в сочетании с симптомами интоксикации. Прежде всего, с ОРВИ и герпетическими инфекциями: генерализованным герпесом и цитомегаловирусной инфекцией.
Ищут отличия от гнойничкового поражения кожи – стрептодермии и опасной инфекции животных – ящура, и другими инфекциями.
Только квалифицированный специалист, имеющий широкие диагностические возможности, способен быстро провести дифференциальный диагноз и выявить причину патологического состояния, и всё это возможно в инфекционном центре Международная клиника Медика24.
Рисунок 1. Экстрабуккальная скарлатина, лимфангиит В современных условиях наряду с новыми болезнями (ВИЧ-инфекция, лайм-боррелиоз, геморрагические лихорадки) сохраняют свою актуальность и давно известные, в частности скарлатина,
Скарлатина отличается от других форм тем, что вызывается только токсигенными штаммами стрептококка при отсутствии антитоксического иммунитета и характеризуется симптомокомплексом, обусловленным эритрогенным токсином Дика. В разные времена скарлатину считали то тяжелой, то легкой болезнью с благоприятным исходом.
В 80-90-х годах в ряде стран (в Англии, США, Швеции и др.) был отмечен подъем заболеваемости различными формами стрептококковой инфекции, в частности утяжеление течения скарлатины.
Традиционно скарлатина считается детской болезнью. По данным A. R. Каtz, D. M. Morens, 80% случаев скарлатины приходятся на возраст от 4 до 8 лет. Полагают, что лица старше 10 лет имеют высокий уровень защитных антител, образовавшихся вследствие субклинической иммунизации. Известные на сегодня работы, посвященные скарлатине, относятся к описанию этой болезни у детей.
В течение последних 10 лет под нашим наблюдением в КИБ № 2 находились 442 взрослых больных, из них 284 — мужчины, 158 — женщины. Возрастной состав больных представлен в табл. 1.
Среди пациентов преобладали солдаты срочной службы, студенты, учащиеся. Военнослужащие, лица, проживающие в общежитии, поступали в клинику в первые два дня болезни, остальные — на третий-четвертый день и позже.
В летние месяцы госпитализированных было в 1,5 раза меньше, чем в холодное время года. Диагностика скарлатины на догоспитальном этапе свидетельствовала о слабом знании этой болезни. Диагнозы, с которыми больные направлялись в клинику, приведены в табл. 2.
Кроме того, у 15 из 319 больных, направленных в клинику с диагнозом скарлатина, был диагносцирован псевдотуберкулез.
В стационаре диагноз скарлатины в 95% случаев устанавливался в день поступления на основании типичного симптомокомплекса, включающего признаки интоксикации, развивающиеся с первых часов болезни (повышение температуры, головная боль, тошнота, рвота, слабость), воспаления (тонзиллит или инфицированная рана кожи, регионарный лимфаденит, ангулярный хейлит) и аллергии (сыпь, кожный зуд, эозинофилия). При постановке диагноза учитывались следующие факторы: характерный вид языка, белый дермографизм, изменения периферической крови (нейтрофильный лейкоцитоз), быстрый эффект от пенициллинотерапии.
На основании данных литературы и собственных многолетних наблюдений мы сделали вывод, что надежного и доступного лабораторного теста для ранней диагностики скарлатины на нынешний день не существует. Поэтому при постановке диагноза необходимо в первую очередь учитывать клиническую картину болезни. Следует также тщательно проводить дифференциальный диагноз.
Как показал анализ диагнозов, с которыми больные направлялись в клинику, а также наши наблюдения, наибольшую трудность в ряде случаев вызывает дифференциальный диагноз с псевдотуберкулезом. Для исключения последнего мы проводили соответствующие бактериологические и серологические исследования.
В современных условиях скарлатину у детей относят к легким болезням, тяжелые формы заболевания не регистрируются. Между тем скарлатина у взрослых, имеющая ту же клиническую картину, что и у детей, существенно отличается по тяжести течения (табл. 3).
Всем больным в динамике исследовали периферическую кровь. Кроме того, проводились биохимические, бактериологические и серологические исследования в отношении псевдотуберкулеза, а также ЭКГ.
Картина периферической крови у большинства больных характеризовалась нейтрофильным лейкоцитозом; у 34,13% больных содержание лейкоцитов оставалось в пределах нормальных показателей. В случае тяжелого течения регистрировался сдвиг влево до миелоцитов. Увеличение числа эозинофилов наблюдалось обычно на второй неделе болезни (81% больных). У подавляющего большинства пациентов (94,6%) течение болезни было ровным. Осложнения как в острый период, так и в период реконвалесценции выявлялись сравнительно редко (табл. 4).
Преимущественно ровное течение болезни, по нашему мнению, обусловлено своевременным назначением антибактериальной и патогенетической терапии. Все больные с момента установления диагноза получали лечение пенициллином по 3-6 млн/сут. в течение пяти-семи дней. Зарубежные авторы рекомендуют пенициллин и в качестве препарата выбора при лечении больных со стрептококковой инфекцией. При непереносимости пенициллина назначали эритромицин до 2,0 в сутки таким же курсом.
Тяжелая форма болезни была диагностирована у 14 прежде здоровых лиц в возрасте от 18 до 37 лет. Болезнь характеризовалась острейшим течением, гипертермией, многократной рвотой, некротической ангиной, сыпью с геморрагическим компонентом.
Больные поступали на второй-третий день болезни с признаками инфекционно-токсического шока (либо ИТШ развивался в течение ближайших суток): в местах локализации сыпи кожа становилась цианотичной, на этом фоне появлялись множественные геморрагические элементы. Конечности становились холодными, температура снижалась до нормальной, быстро падало артериальное давление до 60/40–50/20 мм рт. ст., пульс становился нитевидным, мочеиспускание прекращалось.
С развитием ИТШ лечение осуществлялось в условиях реанимационного отделения.
В одном случае мы наблюдали септическую форму болезни с летальным исходом.
В 8 случаях (0,6%) отмечалась экстратонзиллярная форма скарлатины. По данным В. Д. Цизерлинга (1993), в 97% случаев скарлатины наблюдается первичная локализация возбудителя в ротоглотке, в 2% случаев — на коже, в 1% — в легких.
У военнослужащих, возраст которых колебался от 18 до 20 лет, входными воротами возбудителя являлись раны на руках. Эта форма болезни отличалась от классической отсутствием тонзиллита и сгущением сыпи в области входных ворот.
На основании вышеизложенного можно сделать следующие выводы:
- скарлатина у взрослых чаще всего имеет среднетяжелое течение;
- антибиотиком выбора при лечении скарлатины по-прежнему является пенициллин;
- диагностика заболевания основывается главным образом на клинических проявлениях скарлатины и дополняется некоторыми лабораторными данными (картиной периферической крови — небольшое снижение гемоглобина, лейкоцитоз с нейтрофильным сдвигом, эозинофилия, ускорение СОЭ);
- при своевременном лечении скарлатины осложнения нетяжелые и бывают редко.
Больной Г. 20 лет, военнослужащий строительного батальона. Заболел остро 17.01.92: озноб, головная боль, подъем температуры до 40°С, тошнота. Госпитализирован на второй день болезни с подозрением на менингит. При поступлении жаловался на сильную головную боль, головокружение, слабость, тошноту. Температура 39,1°С. На коже выявлена типичная для скарлатины зудящая сыпь. У основания большого пальца правой кисти — инфицированная рана, регионарный лимфаденит и лимфангиит (рис. 1).
В области раны четко выраженное сгущение сыпи. Диагностирована экстратонзиллярная (экстрабуккальная) форма скарлатины. На фоне лечения пенициллином (3 млн/сут.) через сутки температура нормализовалась, исчезли симптомы интоксикации.
На четвертый день госпитализации на фоне угасающей сыпи наблюдались снижение остроты зрения, туман перед глазами, двоение, тошнота. На следующий день развились птоз век, мидриаз, нарушение конвергенции, осиплость, косоглазие, парез небной занавески, одышка (24’), сухость во рту, легкий парез n. facialis справа.
С учетом наличия раны на кисти и участия в земляных работах мы диагностировали раневой ботулизм (факт употребления консервированных продуктов больной отрицал).
В дальнейшем лечение проводилось в специализированном отделении. Диагноз подтвержден. Исход благоприятный.
Больная С. 37 лет имела контакт с больным ребенком, диагноз которого дифференцировался между краснухой и скарлатиной. Заболела 01.09.95 остро, болезнь началась с подъема температуры до 39°С, боли в горле, сильной головной боли, многократной рвоты. К концу первого дня болезни появилась сыпь. Врачом поликлиники диагностирована краснуха. Принимала аналгин, панадол, супрастин. Состояние не улучшалось. На третий день болезни госпитализирована с диагнозом: краснуха, тяжелое течение.
Ан. крови 05.09 (5-й день болезни): Hb — 67 г/л, эр. — 2,1, тром. — 52,0, лейк. — 21,4, миелоциты — 2%, метамиелоциты — 7%, п/я — 52%, с/я — 25%, э-о, лим. — 9, м. — 4, СОЭ — 50 мм/ч, общ. белок — 42,3, мочевина — 33,9, креатинин — 0,417, билирубин своб.— 22,5, связ. — 58,5.
В дальнейшем нарастали явления ДВС-синдрома, на седьмой день болезни пациентка умерла.
При патологоанатомическом исследовании выявлены язвенно-некротический тонзиллит, язвенно-некротический фарингит, флегмонозный парафарингит, сепсис (бактериологическое исследование — выделен стрептококк), обильная мелкая геморрагическая сыпь на коже, склонная к слиянию, больше в низу живота, в паховых областях, подмышечных впадинах, набухание головного мозга, некротическая геморрагическая пневмония в нижних долях обоих легких. Смерть больной наступила от комплекса осложнений вследствие септической скарлатины.
Представляет интерес случай комбинации экстратонзиллярной скарлатины и раневого ботулизма.
На лице малыша появились красные пятнышки. Что это? Аллергия? Комариные укусы? А если при этом поднялась температура тела?
- Валерия Александровна, что такое ветряная оспа и как она проявляется у детей?
Симптомы ветряной оспы разнообразны. Это появление на кожных покровах и слизистых оболочках специфической сыпи в виде пятен, узелков и пузырьков. Элементы сыпи обнаруживаются на лице, волосистой части головы, теле, на руках и ногах. Они появляются друг за другом, т.е. вначале появляется пятно или папула, а затем пузырек. Позже на месте вскрывшихся пузырьков образуются корочки, отпадающие спустя 1-2 недели. При этом ладони и подошвы остаются чистыми.
Высыпания на слизистых оболочках сопровождаются болевыми ощущениями, зудом и формированием эрозий и даже язв.
Также отмечаются лихорадка, недомогание, ухудшение аппетита и сна.
- Что вызывает ветрянку?
Вирус Varicella Zoster. Он принадлежит к вирусам герпеса.
Шейнкман Владислав Леонидович
- Как передается ветряная оспа?
Заболеванием можно заразиться воздушно-капельным путем от человека, больного ветряной оспой и опоясывающим герпесом (лишаем). Распространение вируса происходит, когда человек разговаривает, кашляет или чихает.
- Ветряная оспа – это детская болезнь или взрослые ей тоже могут заболеть?
Преимущественно страдают дети, но случаи заражения взрослых также нередки.
- Можно ли повторно заболеть ветрянкой или ей болеют один раз?
Описанная ситуация - это не повторное заражение. Однако это в принципе тоже возможно. Такой риск существует у пожилых ; лиц, получающих химио- или гормонотерапию; после операций по трансплантации органов; инфицированных вирусом иммунодефицита человека. Иными словами, при значительном ослаблении иммунитета.
В настоящее время считается, что вирус ветряной оспы не мутирует, но нельзя исключить, что в будущем это произойдёт. В таком случае можно предположить возникновение повторных инфицирований с классическими проявлениями этого заболевания.
Из личного опыта: за 12 лет работы на педиатрическом участке я не наблюдала повторных случаев у одного и того же ребёнка.
- Почему лучше переболеть ветрянкой в детстве?
Потому что в этом периоде жизни она переносится значительно легче. У лиц в возрасте старше 20 лет инфекция протекает тяжело, после перенесенного заболевания есть высокий риск появления осложнений, опасных не только для здоровья, но и для жизни.
Пример из практики: я была свидетелем случая этого заболевания у взрослой женщины, болевшей одновременно со своим ребенком. У нее наблюдалось тяжелое течение инфекции: с резкими подъемами температуры тела до 40°C, сильной головной болью, свето- и звукобоязнью, галлюцинациями, обильной крупной болезненной сыпью, увеличением лимфоузлов.
- Стоит ли намеренно заражать ребёнка ветрянкой?
Нет, этого делать не следует. Ветряная оспа сильно подрывает иммунитет ребенка. Как и любая инфекция, она вызывает серьезную интоксикацию. Значительной нагрузке подвергается нервная система, страдает сердечно-сосудистая система и опорно-двигательный аппарат, затрагиваются органы дыхания.
Как укрепить иммунитет ребёнка? Читать далее
После перенесенной ветрянки ребенок может начать чаще, чем обычно, болеть респираторными инфекциями. Поэтому сразу после выздоровления идти в детский сад, школу будет неправильно.
- Как долго заразен больной ветрянкой?
Заразным он становится с конца так называемого инкубационного периода, то есть за 2-3 дня до появления элементов сыпи, и остается им на протяжении 4-5 дней после появления последних пузырьков.
- Ветрянка – это безобидное заболевание или у него могут быть негативные последствия?
Чем опасна ветряная оспа для детей и взрослых? Иногда она приводит к развитию осложнений. Среди них, например, такие, как присоединение бактериальной инфекции на коже в местах, пораженных вирусом; воспалительные процессы ротовой полости, гортани, трахеи, легких, мозговых оболочек и ткани головного мозга, суставов, миокарда, почек; увеличение лимфатических узлов; сепсис.
Если заразится беременная женщина за несколько дней до родов, то вероятность заболевания у ее ребенка увеличивается до 17%, причем 30% из заболевших новорожденных, увы, погибают.
- Взрослые, переболевшие в детстве ветрянкой, помнят о том, что основная проблема при этом заболевании – сильный зуд. Как родители могут помочь своему малышу снять зуд? Чем лучше смазывать сыпь при ветряной оспе?
Унять кожный зуд помогут антигистаминные препараты, некоторые средства для наружного применения, в том числе и содержащие противовирусные средства.
Как правильно мазать сыпь при ветрянке? Каждое утро новые пузырьки на теле смазываются раствором бриллиантового зеленого. Наблюдайте за интенсивностью их возникновения. Однажды пузырьки перестанут образовываться. С этого момента спустя 5 дней возбудитель инфекции станет неактивным.
- Как избежать осложнений при ветряной оспе?
Для этого необходимо своевременно обращаться к доктору и выполнять все его рекомендации.
Во время лечения необходимо тщательно следить за чистотой рук и длиной ногтей малыша, дабы избежать загрязнения ранок на его коже.
- Валерия Александровна, какой должна быть диета при ветряной оспе у ребёнка?
Во время заболевания рекомендуется много пить. В питании должны преобладать кисломолочные продукты, овощи, фрукты. Необходимо избегать жареных и жирных продуктов. Они могут способствовать усилению кожного зуда.
- За сколько дней проходит ветрянка?
В течении этого заболевания выделяют такие периоды, как инкубационный, продромальный и период появления сыпи и образования корочек.
Инкубационный период - это отрезок времени от момента попадания микробного агента в организм до проявления болезни. Продолжительность - 11-21 день (в среднем 14 дней).
Продрома наступает на протяжении 1-2-х дней до появления первых элементов сыпи. В детском возрасте проявления этого периода не выражены, у взрослых протекают более тяжело (отмечается головная боль, боли в области поясницы и крестца, повышение температуры тела). Затем наступает период с высыпаниями (в течение как 2-5 дней, так и 7-9 дней).
При неосложненном классическом течении выздоровление наступает в течение 10 дней от момента появления первых элементов сыпи. Период заразности заканчивается спустя 5 дней после появления последних высыпаний.
- Существует ли прививка от ветрянки?
Возможно, вас заинтересуют:
Головко Валерия Александровна
Выпускница медицинского факультета Тульского государственного университета 2004 года.
Другие статьи по теме
Только недавно переболел и вот – опять? Кашель, течёт из носа? Почему. Часто – это сколько? На приёме у педиатра - часто болеющий ребёнок
Есть много заболеваний, сопровождающихся кашлем. При некоторых из них кашель настолько мучительный. Кашель кашлю рознь. Как у ребёнка определить коклюш?
Возбудитель ветряной оспы относится к вездесущему, но немногочисленному семейству герпесвирусов. Все члены семейства вызывают кожные поражения при простом и генитальном герпесе, цитомегаловирусной инфекции и опоясывающем лишае. Все они, и ветряная оспа не исключение, начинают внедрение со слизистых, а после на всю оставшуюся жизнь человека прячутся в нервной ткани, выходя на поверхность в виде герпетических высыпаний.


Как и почему происходит заражение ветряной оспой?
Источник заболевания – больной человек в период образования сыпи. Не обязательно встречаться с самим больным, достаточно получить плавающую в воздухе вылетевшую при кашле или разговоре капельку слюны с живым вирусом.
Причиной заболевания становится попадание вируса ветряной оспы на слизистую оболочку верхних дыхательных путей, где он сразу же внедряется внутрь эпителиальной клетки, размножается и с током крови путешествует в лимфатические узлы, а дальше - по всему организму.
Как обнаружить вирус ветряной оспы?
Большинство переносит ветрянку в детском саду, восприимчивость к инфекционному агенту практически 96%, поэтому ветряная оспа у взрослых встречается очень редко, а течение её преимущественно нетипично. Симптомы либо слишком выражены, либо почти не выражены, только не классический вариант.
Часто инфекцию принимают за аллергическую реакцию, когда не появляются пузырьки, процесс останавливается на стадии пятнышек. Часто на передний план выходят симптомы тяжелой интоксикации, при этом сыпь малозаметная. Усугубляют общую реакцию сопутствующие хронические болезни и возрастное снижение иммунитета.
Время от заражения до появления первых симптомов болезни занимает 10 - 21 день, но чаще укладывается в 2 недели.
Заболевание начинается остро, на начало – продромальный период – уходит около двух суток. Характерных симптомов у начала ветряной оспы нет, просто интоксикация. Но у каждого третьего взрослого болезнь начинается с выраженных проявлений: лихорадка, головная боль, тошнота, боли в животе и пояснице.
В некоторых случаях первыми симптомами ветряной оспы могут быть катаральные явления: першение в горле, насморк и сухой кашель.
Самый характерный признак ветряной оспы
Это сыпь, возникающая на не воспаленной коже. Сначала появляется быстро растущее пятнышко, серединка его постепенно возвышается, и в ней вырастает пузырек, как капелька росы. Жидкость в нем скоро мутнеет, и уже на 3 день образуется корочка. Пузырьки разных размеров, от точки до сантиметра. Пузырек не обязательно вырастет, может оставаться в стадии пятнышка.
Где может появиться ветряночная сыпь?
Сначала на туловище и конечностях, но не на ладошках и стопах, а после – на лице и голове. Во рту тоже бывает, вызывая боли при жевании и слюнотечение, пузырьки легко вскрываются, образуя эрозии, которые за 3 дня заживают. На слизистой половых органов тоже возникают пузыри. Папулы вырастают и в глазу, переносятся довольно легко, пузырек быстро вскрывается, образуя язвочку, которая за пару дней бесследно проходит.

В международной клинике Медика24 проводится обследование на высокоточном оборудовании, что позволяет быстро поставить правильный диагноз и безотлагательно начать лечение.
Какие еще симптомы встречаются при ветряной оспе?
При образовании сыпи повышается температура, сыпь идет волнами и лихорадка тоже волнами, но температура редко длится более 5 дней. При чрезвычайно обильной сыпи возможна высокая температура и сонливость, судороги и потеря сознания. Сыпь, конечно, сильно чешется.
Почти у половины на шее и в подчелюстных областях увеличиваются лимфатические узлы, чего почти не встречается у детишек. Самочувствие взрослых страдает значительнее, чем у детей, и выраженность клинических проявлений интенсивнее.
Как обычно протекает инфекция?
Легкое течение с немногочисленными высыпаниями, нормальной или кратко повышающейся до 38°С температурой, пузыри проходят за 3 дня.
При течении инфекции средней тяжести с температурой до 39°С обильные кожные образования проходят за 5 дней.
Тяжелая ветрянка отмечается у ослабленных хроническими болезнями пациентов, свежая сыпь держится почти неделю, состояние тяжелое с выраженными симптомами интоксикации.
Как еще может протекать инфекция?
У взрослых чаще встречаются атипичные формы. Так, при лечении иммуноглобулином контактировавшего с больным взрослого, что практикуется при безусловной вероятности развития заболевания, симптомы ветряной оспы почти не выражены и этот вариант называется стёртым.
У больных с тяжелыми хроническими процессами, опухолями или после пересадки, наоборот, развиваются тяжелые формы по типу гангрены пузырьков, с огромными пузырями – буллезная, геморрагическая с кровоизлияниями в пузырьки – при заболеваниях крови. Очень тяжело течет генерализованная форма, когда сыпь образуется даже во внутренних органах.
Позаботьтесь о себе, запишитесь на консультацию сейчас
Когда больной считается излеченным?
Не раньше, чем он сам себя почувствует выздоравливающим, а по медицинским критериям:
- У пациента не должно быть кожной сыпи и слизистые тоже чистые.
- Нет никаких признаков интоксикации.
- Хотя бы трое суток температура должна быть нормальной.
- Анализ крови без отклонений от нормы.
Большинство переносит ветрянку в детстве, у взрослых инфекция протекает гораздо тяжелее, чем у детишек, которые даже во время расцвета заболевания хорошо себя чувствуют и активны.
Причина развития ветряной оспы - вирус из немногочисленного семейства герпесвирусов, его обозначили как тип 3. С одной стороны, он очень нежный и не выдерживает не только ультрафиолета, но и просто солнечного света.
Не требуется обработки антисептиками поверхностей в комнате больного, потому что попадание вируса на них приводит к его гибели, но в холоде он сохраняется довольно долго и легко восстанавливается после замораживания. При этом вирусная частица очень летуча и на частичках слюны летает от человека к человеку.
Кто устойчив к вирусному заражению?
Ветряная оспа – удивительная инфекция по степени прилипчивости, и поэтому большинство переносит её в детстве. На некоторое время новорожденному остается защита от давным-давно переболевшей ветрянкой мамы, причина этой устойчивости – доставшиеся малышу противовирусные антитела, циркулировавшие в системе кровотока беременной. Как только антитела разрушатся, ребенок станет беззащитным.
Иммунитет после болезни характеризуют как устойчивый, практически пожизненный, тем не менее, в редчайших случаях повторное заболевание возможно. Дело в том, что вирусная частица оседает в нервных узлах – ганглиях, и даже через несколько лет она может стать причиной опоясывающего лишая или даже повторной ветряной оспы, а циркулирующие в крови антитела не чинят неприятностей внезапно активизирующемуся герспесвирусу 3 типа.
Только квалифицированный врач-инфекционист способен быстро провести дифференциальный диагноз и выявить причину патологического состояния. Иногда при этом необходимо прибегнуть к современным методам диагностики. Всё это возможно в международной клинике Медика24.
Причина заражения: как болезнь передается от человека к человеку?
Маловероятно, что причиной ветряной оспы может стать контактный путь передачи – через прикосновение к больному. Но вирусная частица прекрасно передается воздушно-капельным путем с помощью аэрозоля, который образуется в воздухе из мельчайших капелек слюны при кашле и разговоре больного человека.
В мельчайших капельках слюны плавают живые инфекционные агенты, считают, что и через вентиляционную систему инфекция распространяется таким же способом, ведь достаточно одного больного на многоквартирный подъезд, и заболеют все жильцы, не имеющие иммунитета.
При возникновении заболевания необходимо сразу обратиться к специалисту, который ведёт приём без выходных и праздников международной клинике Медика24. Ранее начало терапии позволит избежать непоправимых последствий.
Почему образуются пятна и пузырьки на коже?
Главное проявление ветряной оспы – характерное поражение кожи. Ветряночный агент имеет тропизм к коже, первым делом он устремляется туда, внедряется в клетки и размножается. Пока частица находится в клетке, организм реагирует на непорядок образованием воспалительного вала: рядом расширяются сосудики, по которым активно прибывают иммунные клетки, наполненные биологически активными веществами, растворяющими все чужеродные вещества. В общем, развивается воспалительный отек.
Плодящийся вражеский агент и иммунные защитники совместно становятся причиной гибели клетки. На месте умершей клетки образуется полость, которая наполняется окружающей воспалительной жидкостью, отслаивающей поверхностный слой кожи. Так из пятнышка образуется пузырек.
Когда больной заразен для окружающих?
Период от проникновения инфекционного агента до развития симптомов заболевания при ветряной оспе продолжается не более 3-х недель. Но уже в последние несколько дней инкубации в организме инфицированного человека происходит размножение вирусов и выделение его в окружающее пространство. В это время человек еще не знает о своей болезни, но он уже способен стать причиной заражения других людей за сутки до появления высыпаний.
На все время появления новых кожных проявлений ветряной оспы человек является источником заразы. Когда новых пузырьков уже не появляется, но ещё остаются корочки, человек уже не опасен и вполне может контактировать с людьми. В среднем весь период зарождения и созревания пузырей длится около недели, но у ослабленных сопутствующими заболеваниями взрослых инфекция может протекать нетипично, долго и тяжело.
Ветряная оспа передается необыкновенно летучим вирусом герпеса 3 типа. В медицинской литературе высокая вероятность передачи инфекции обозначается как вирулентность 96%, а в жизни выглядит так: если в подъезде дома появился больной ветрянкой, то заболевают все, кто не переболел ранее.
Всегда ли нужно сдавать анализ на ветряную оспу?
Диагностика несложна, и часто не требуется сдавать анализы для выявления возбудителя инфекции. Ветряная оспа имеет очень характерные клинические проявления, поэтому диагностика проводится врачом-инфекционистом по симптомам.
В пользу инфекции говорит и высокая степень передачи, в большинстве случаев удается проследить, откуда пришла инфекция. Диагностика возбудителя может потребоваться при атипичном течении заболевания, когда проявления либо менее, либо более выражены и не похожи на ветряную оспу.
Какие методы диагностики может назначить врач при ветряной оспе?
При любом инфекционном процессе в общем анализе крови отмечаются изменения, и при ветрянке тоже, но специфичных только для этого заболевания проявлений нет. В большинстве случаев отмечается ускорение скорости оседания эритроцитов – СОЭ.
Для выявления возбудителя берут содержимое пузырька или соскоб-отпечаток с эрозии, после специального серебрения при микроскопии определяют скопления вирусов или гигантские клетки с множеством ядер. При нетипичной форме, проявляющейся катаральными изменениями в горле, тоже выполняют эти реакции.
С помощью тестовых систем молекулярно-биологическими методами выявляют антитела к вирусу в крови, это называется серологическим исследованием. Как правило, диагностику выполняют при тяжелом течении, правда, выраженность изменений никак не коррелирует с тяжестью заболевания.
Инфекционист международной клиники Медика24, обладая обширным клиническим кругозором, имеет в своём распоряжении самые современные методы диагностики и оборудование с возможностью выполнения сложных анализов, что сказывается на благоприятном прогнозе для пациента.
На какие болезни могут быть похожи проявления ветрянки?
Дифференциальная диагностика ветряной оспы проводится с другими процессами, при которых также возникают кожные изменения в сочетании с симптомами интоксикации. Прежде всего, с ОРВИ и герпетическими инфекциями: генерализованным герпесом и цитомегаловирусной инфекцией.
Ищут отличия от гнойничкового поражения кожи – стрептодермии и опасной инфекции животных – ящура, и другими инфекциями.
Только квалифицированный специалист, имеющий широкие диагностические возможности, способен быстро провести дифференциальный диагноз и выявить причину патологического состояния, и всё это возможно в инфекционном центре Международная клиника Медика24.
Читайте также:

