Болезнь лайма при вич
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Напоминаем вам, что самостоятельная интерпретация результатов недопустима, приведенная ниже информация носит исключительно справочный характер.
Исследование иксодового клеща: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Показание к назначению исследования
Показанием для выполнения исследование является присасывание клеща к телу человека.
Для Российской Федерации наибольшее эпидемиологическое значение имеют иксодовые клещи (относящиеся семейству Ixodidae).
Для инфекций, передающихся иксодовыми клещами, характерна весенне-осенняя сезонность с апреля по октябрь, однако в регионах с теплым климатом отмечается круглогодичная активность иксодовых клещей. Группами риска по заболеваемости инфекциями, передающимися иксодовыми клещами, являются жители городской и сельской местности, посещающие очаги обитания клещей. Передача возбудителей инфекций происходит при присасывании зараженных клещей к телу человека.

К инфекциям, передающимся иксодовыми клещами, относятся клещевой вирусный энцефалит, иксодовые клещевые боррелиозы, клещевой гранулоцитарный анаплазмоз человека, моноцитарный эрлихиоз человека и другие (лихорадка Ку, крымская геморрагическая лихорадка, туляремия, риккетсиозы).
Возбудитель клещевого энцефалита - РНК-содержащий вирус рода Flavivirus. Инкубационный период заболевания составляет, как правило, 7–14 дней от момента присасывания клеща, но может длиться до 25 дней. Инфекция поражает клетки головного и спинного мозга с последующим развитием парезов и параличей.
Выявление возбудителя клещевого вирусного энцефалита в клеще позволяет своевременно провести экстренную профилактику инфекции. В случае получения положительного результата показано экстренное введение специфического иммуноглобулина - не позднее 72 часов от момента укуса. Максимальная эффективность препарата наблюдается при его введении в течение первых суток после укуса.
Возбудитель болезни Лайма - спиралевидная бактерия рода Borrelia. Заболевание развивается в 20% случаев после присасывания клеща, инфицированного боррелиями. У 50-80% больных отмечается местное кожное воспаление – клещевая мигрирующая эритема (покраснение), диаметр которой не превышает 5 см. При распространении по крови боррелии поражают внутренние органы, клетки нервной системы, в результате чего могут развиться менингит, менингоэнцефалит, радикулоневрит, неврит черепных нервов.
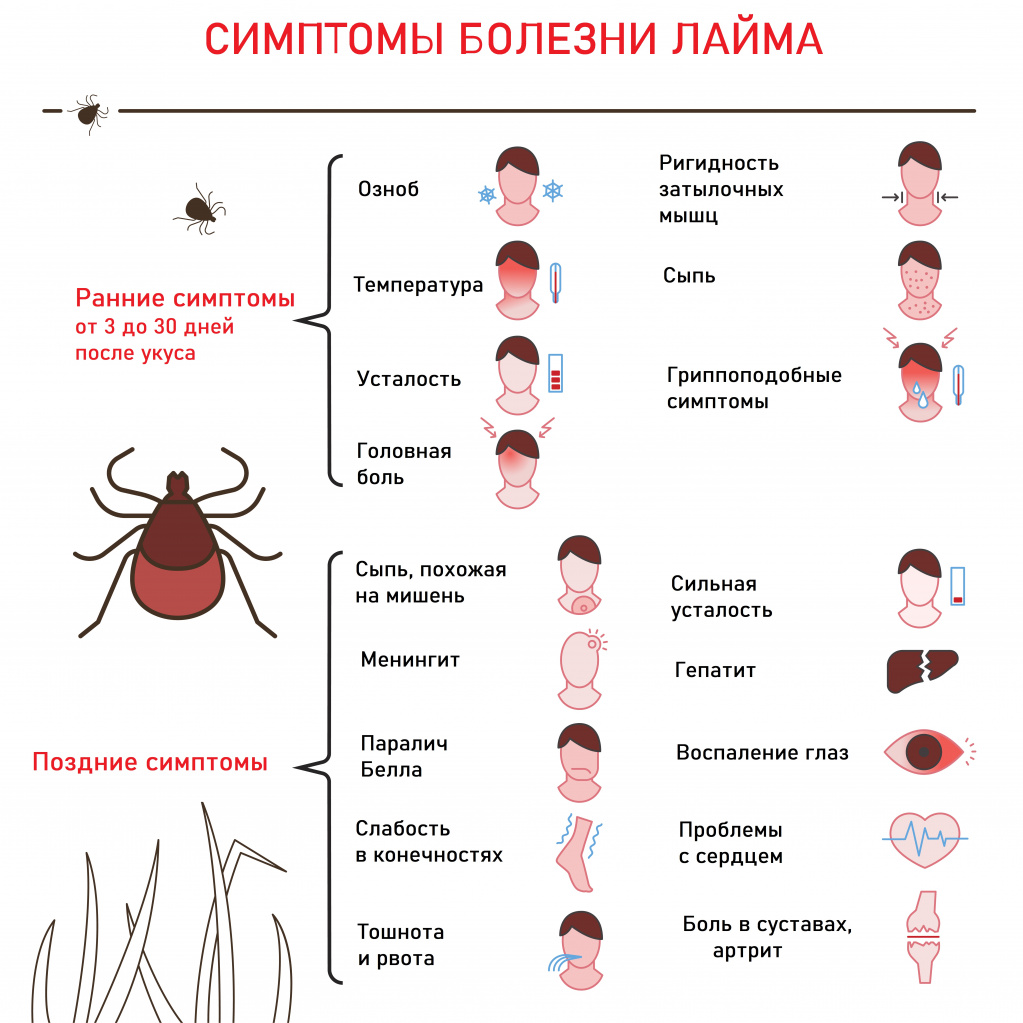
Возбудитель гранулоцитарного анаплазмоза человека - бактерия Anaplasma phagocytophilum, которая поражает гранулоциты – белые клетки крови, содержащие гранулы (нейтрофилы, эозинофилы, базофилы). Заражение происходит при укусе клеща, инфицированного бактериями - анаплазмами.
Среди симптомов заболевания отмечают длительную лихорадку, слабость, головную боль, потливость, кашель, тошноту, рвоту, диарею, боль в мышцах и суставах. Увеличиваются лимфатические узлы, могут наблюдаться поражения почек, печени, селезенки. Реже диагностируется воспаление оболочек головного и спинного мозга. Инкубационный период в среднем составляет 14 дней.
Возбудителями моноцитарного эрлихиоза являются бактерии, относящиеся к роду Ehrlichia. Они попадают в организм человека со слюной клеща, по лимфатическим путям проникают в кровь и начинают размножаться в клетках внутренней поверхности сосудов, в белых клетках крови - моноцитах. После разрушения клетки микроорганизмы выходят из нее и инфицируют другие. Поражаются внутренние органы (печень, центральная нервная система, костный мозг, кожа) с развитием инфекционных гранулем. Клиническая картина эрлихиоза схожа с гранулоцитарным анаплазмозом.
Гранулоцитарный анаплазмоз человека, моноцитарный эрлихиоз и боррелиоз являются показанием к назначению антибактериальной терапии. При своевременном выявления заболевания и лечении прогноз благоприятный.
Подготовка к процедуре
При обнаружении присосавшегося клеща для его удаления из тела необходимо обратиться в травматологический пункт. Если такой возможности нет, клеща следует удалить самостоятельно. Для этого нужно перехватить тело клеща обернутыми марлей пальцами или пинцетом строго перпендикулярно поверхности тела, как можно ближе к его ротовому аппарату. Затем, поворачивая тело клеща вокруг оси, извлечь его. Не рекомендуется смазывать место укуса и самого клеща маслом. Клеща с кусочком влажной ваты необходимо поместить в плотно закрываемую емкость (специальный контейнер с крышкой для исследования биоматериала, банку, пробирку или др.). Нельзя помещать в одну емкость клещей, снятых с разных людей.
Ранку на коже продезинфицировать антисептиком (спиртом, йодом, зеленкой), руки после извлечения клеща тщательно вымыть с мылом. Контейнер с клещом доставить в ближайший медицинский офис в день снятия. В настоящее время можно приобрести специальные устройства для удаления клеща, которые продаются в аптеке.

Живого клеща до исследования допускается хранить в холодильнике при +2 +8 о С до 1 мес. Исследование мертвого клеща допускается при условии хранения его после снятия в холодильнике при температуре +2 +8 о С не более 5 суток. С учетом риска развития клещевого энцефалита и продолжительности исследования (до 3 рабочих дней) лучше отдать клеща на исследование в день снятия с тела.
Срок исполнения
Что может повлиять на результат
Сроки выполнения ПЦР-исследований могут быть увеличены при проведении подтверждающих тестов.
Лабораторное исследование клеща для выявления РНК/ДНК возбудителей инфекций, передаваемых иксодовыми клещами: клещевого энцефалита, боррелиоза (болезни Лайма), анаплазмоза, эрлихиоза
Синонимы: ПЦР-диагностика клещевого энцефалита, боррелиоза, анаплазмоза и эрлихиоза. Tick-borne diseases, polymerase chain reaction, PCR, tick-borne encephalitis, Lyme disease, human anaplasmosis, human ehrlichiosis. Краткое описание теста «Лабораторное исследование клеща для выявления РНК.
В статье представлены четыре клинических случая нейроборрелиоза (болезнь Лайма) у ВИЧ-положительных мужчин.
Пациент 1
В анамнезе 60-ти летнего пациента — алкогольная зависимость и депрессия. В связи с этим получал дисульфирам и селективный ингибитор обратного захвата серотонина (СИОЗ). ВИЧ-1 диагностирован 23 года назад, три года назад начал принимать антиретровирусную терапию (АРТ): ламивудин, тенофовир и атазанавир усиленный ритонавиром . После двух лет АРТ пациент заметил укус клеща. Мигрирующей эритемы не было. Год спустя он обратился за помощью со спутанным сознанием, психомоторным возбуждением, и гипонатриемией (Na сыворотки был 116 ммоль/л при норме от 135 ммоль/л), когнитивные функции были снижены. АРТ он прекратил за месяц до обращения в больницу после периода прогрессивно снижающегося комплаенса. Причиной гипонатриемии сочли несколько факторов:
- водная интоксикация
- синдром нарушенной секреции АДГ
- прием СИОЗ.
Постепенно уровень натрия крови пришел в норму, одновременно ушли психомоторное возбуждение и спутанность сознания, однако когнитивное снижение осталось в той же поре. Кроме того, пациент жаловался на слабость и корешковую боль в обеих нижних конечностях. При КТ головного мозга патологии не выявлено. Анализ цереброспинальной жидкости (ЦСЖ), проведенный через четыре недели после госпитализации, показал значительно повышенный уровень альбумина и мононуклеарных клеток. Положительный антительный индекс указывал на острый нейроборрелиоз. Назначен доксициклин перорально 200 мг 2 раза в день на 10 дней. Одновременно пациент возобновил прием АРТ. Три недели спустя болевой и синдром и слабость в нижних конечностях уменьшились. Количество мононуклеаров в ЦСЖ значительно сократилось. Еще через шесть месяцев уменьшение симптомов продолжалось, количество мононуклеаров в ЦСЖ вернулось в норму.
Пациент 2
Мужчина 39 лет был инфицирован ВИЧ шесть лет назад. Два года спустя начался синдром Гийена — Барре ( острый полирадикулоневрит) . Проведена терапия внутривенным иммуноглобулином, и начата АРТ: ставудин, ламивудин, саквинавир и нелфинавир в течение девяти месяцев. Синдром Гийена — Барре разрешился . В этот раз пациент обратился в стационар с медленно нарастающей головной болью, слабостью в нижних конечностях и тремором правой руки. На момент обращения АРТ не принимал, уровень CD4+ лимфоцитов был 390 кл/мкл. За два дня до обращения случился приступ головокружения и потеря слуха справа. При МРТ выявлен инфаркт моста. Уровень альбумина и мононуклеаров в ЦСЖ был существенно повышен. Положительные АТ к боррелии в ЦСЖ и плазме крови и положительный антительный индекс свидетельствовали об острой нейроинфекции.
Назначен доксициклин 200 мг 2 раза в день, на 19 дней. Головная боль, слабость и тремор начали уменьшаться на третий день антибиотикотерапии, однако слух не восстановился. Повторные люмбальные пункции выявили снижении альбумина и момнонуклеаров в ЦСЖ. При осмотре через шесть месяцев слух не восстановился, другой неврологической симптоматики не выявлено, АРТ не принимает.
Пациент 3
Диагноз ВИЧ инфекции мужчине был установлен 7 лет назад, в его 55 лет. Вирусная нагрузка была высокой, а уровень CD4+ лимфоцитов низким — 180 кл/мкл. После установления диагноза проведена АРТ в течение одного года: ламивудин, зидовудин, лопинавир усиленный ритонавиром. Через четыре года АРТ возобновлена: эфавиренц, абакавир и ламивудин. Год назад пациент заметил изменения во вкусе кофе, в последние месяцы нарастало головокружение и неустойчивость, появились тремор, недержание мочи и головные боли. При КТ выявлена гидроцефалия при нормальном ВЧД. Через шесть месяцев в ЦСЖ выявлен повышенный уровень белка и мононуклеаров. Бакпосев и ПЦР-диагностика на оппортунистические инфекции были отрицательными, однако цитологическое исследование свидетельствовало о нейротропной инфекции. Повторный анализ ЦСЖ через 4 месяца и анализ крови выявил выскоие титры АТ к боррелии и положительный антительный индекс, что указывало на нейроборрелиоз. Назначен доксициклин per os 200 мг 2 раза в сутки, на 10 дней. Все симптомы, включая странный вкус кофе, начали проходить на пятый день терапии. Через два месяца симптомы почти полностью разрешились, а показатели ЦСЖ пришли в норму.
Пациент 4
Пятидесятилетнему пациенту диагноз ВИЧ был установлен пять лет назад. Момент инфицирования не был известен. На протяжении четырех лет пациент получал АРТ. Первую схему (ламивудин, зидовудин, лопинавир усиленный ритонавиром) со временем заменили на другую (эфавиренц, эмтрицитабин и тенофовир). После АРТ уровень CD4+ лимфоцитов вырос со 180 до 450 кл/мкл.
Мужчина заболел остро: лихорадка, головная боль, сыпь, которая позже была идентифицирована как мигрирующая эритема. Через несколько дней пациент заметил правосторонний паралич мышц лица. В ЦСЖ был повышен уровень альбумина и мононуклеаров. Титр IgM к боррелии был повышен, а IgG не выявлялся. Назначен доксициклин 100 мг 2 раза в день на 21 день. Симптоматика уменьшилась через несколько дней после начала антибиотикотерапии. На осмотре через два месяца остались жалобы на небольшое нарушение чувствительности в правой половине лица, клеточный состав ЦСЖ и уровень альбумина нормализовались, в ЦСЖ и сыворотке крови стал выявляться IgG к боррелиям.
Сочетание болезни Лайма и ВИЧ у пациентов мало описано в литературе. Эпидемиологические характеристики этих двух инфекций перекрываются незначительна: ВИЧ инфекция более характерна для городского населения [ 1 ], а болезнь Лайма для сельского.
У всех четырех пациентов в ЦСЖ был выраженный мононуклеарный плеоцитоз с показателями более высокими, чем те, которые наблюдаются у пациентов с ВИЧ [ 2 ]. В первых трех случаях у пациентов были высокие титры IgG к боррелии в плазме крови и ЦСЖ, а у четвертого пациента сероконверсия от отрицательного к положительному IgG в крови и ЦСЖ произошла после острой фазы заболевания. Все пациенты дали быстрый ответ на терапию доксициклином. Сифилис и другие бактериальные, вирусные и грибковые нейроинфекции были исключены лабораторными тестами.
В пяти ранее описанных случаях сочетания ВИЧ-1 и Лайм-боррелиоза клиническая картина разворачивалась классически, включая двусторонний парез мышц лица [ 1 ], головную боль [ 3 ], менингорадикулит [ 4 ]. Этим пациентам назначали курс цефалоспорина третьего поколения внутривенно, у четырех пациентов все симптомы полностью разрешились, однако у одной женщины с особо тяжелым течением и признаками энцефаломиелита сохранилось нарушение походки и движения в руках [ 5 ].
У трех пациентов, которые описаны в данной публикации, Лайм-боррелиоз развивался тяжелее обычного: у первого были выраженные когнитивные нарушения, у второго инфаркт моста, у третьего — нормотоническая гидроцефалия. Возможно, алкогольная зависимость у первого пациента и синдром синдром Гийена — Барре у второго пациента наложили отпечаток на клиническое течение нейроборрелиоза. Атипичная клиническая картина также могла быть связана с длительным подострым течением боррелиоза до установления диагноза: пара месяцев для второго пациента и год у третьего пациента. Кроме того, ни один из пациентов с тяжелым течением не имел нормального уровня CD4+ лимфоцитов.
Крайне редко болезнь Лайма манифестирует ишемическим инсультом [ 6 ] и еще реже нормотонической гидроцефалией. Хотя Европейская федерация неврологических сообществ [ 7 ] рекомендует пациентам с нейроборрелиозом цефтриаксон внутривенно, наш опыт показывает, что доксициклин перорально может быть прекрасной альтернативой в группе пациентов с ВИЧ.
Интересно, что у первых трех пациентов вирусная нагрузка ВИЧ в ЦСЖ была выше, чем в плазме крови в момент диагностики боррелиоза. Это указывает на сочетанную воспалительную реакцию в ЦНС и увеличение вирусной нагрузки за счет проникновения лимфоцитов через ГЭБ, возможно по механизму троянского коня [ 8 ]. Аналогичные картина наблюдалась у ВИЧ-положительных пациентов с криптококковым и туберкулезным менингитом [ 9 ].
Что такое болезнь Лайма? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Болезнь Лайма (иксодовый клещевой боррелиоз) — опасное инфекционное трансмиссивное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые поражают кожу, суставы, сердце и нервную систему. Клинически характеризуется полиморфизмом проявлений и без лечения приводит к стойкому нарушению жизнедеятельности и инвалидизации человека.
Возбудитель боррелиоза
род — Borrelia (тип Спирохет)
виды — более 10, из них наиболее этиологически значимые Borrelia burgdorferi (наиболее распространён), Borrelia azelii, Borrelia garinii.
Грамм-отрицательны. Культивируются в видоизменённой среде Kelly (селективная среда BSK-KS). Любит жидкие многокомпонентные среды. Жгутиконосцы. Небольшого диаметра, что позволяет им обходить большинство бытовых бактериальных фильтров. Borrelia burgdorferi состоит из плазмоцилиндра, покрытого клеточной мембраной, имеющей в составе термостабильный ЛПС. Температурный оптимум — 33-37°С. Сходствует со штопорообразной извитой спиралью. Вид завитков неравномерный, вращательные движения медленные.
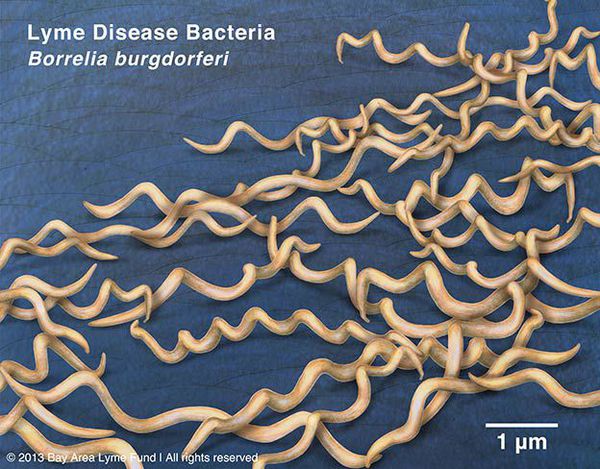
Группы антигенов: поверхностные Osp A, Osp B, Osp С (обуславливают различия штаммов). Этиологические агенты генетически гетерогенны (то есть комплекс Borrelia burgdorferi sensu lato — вызывает группу этиологически самостоятельных иксодовых боррелиозов).
Хорошо красятся анилиновыми красителями. Неплохо выдерживают низкие температуры. Фенол, формалин, спирт и другие обеззараживающие вещества, а также ультрафиолетовое излучение вызывают быструю гибель. Является внутриклеточным паразитом. [2] [3] [5]
Эпидемиология
Природно-очаговое заболевание. Источник инфекции — различные животные (олени, грызуны, волки, домашние и дикие собаки, еноты, овцы, птицы, крупный и мелкий рогатый скот и другие). Переносчики — иксодовые клещи (таёжный и лесной): Ixodes demine (США), Ixodes ricinus и Ixodes persulcatus (Россия и Европа).

Род Ixodes — это темно-коричневый клещ с твёрдым, чуть больше булавочной головки телом, похож на корочку на ссадине или кусочек грязи. В тканях животных возбудитель присутствует в очень небольшом количестве (сложно обнаружить). Исходя из географии заболевания боррелии расселяются с мигрирующими птицами, прикрепившись к ним. Возможен симбиоз нескольких видов боррелий в одном клеще. Возбудитель передаётся среди клещей трансовариальным способом, то есть от самки к потомству. Живут дклещи о 2 лет, часто находятся на кустарниках не выше одного метра от земли. Перезимовать способны только самки, самцы погибают после спаривания. В эндемичных районах заражённость клещей достигает 70%, в остальных регионах — от 10%. Высокая частота инфицированности клеща не является постулатом высокой заболеваемости людей после укуса, так как лишь у немногих клещей боррелии находятся в слюнных железах. Сосание крови осуществляется длительное время и боррелии поступают в ткани не сразу, поэтому ранее удаление клеща существенно снижает риск передачи.
Заразен ли боррелиоз
Механизмы передачи инфекции:
- трансмиссивный (инокуляция — при укусе; очень редка контаминация — при втирании остатков клеща в рану);
- вертикальный (трансплацентарно — от матери к плоду);
- алиментарный путь (через молоко больного животного).
Между людьми боррелиоз не распространяется (исключая вертикальный механизм). Через грудное молоко, слюну и половые жидкости боррелиоз не передаётся.
Распространённость
География распространения достаточно широкая: США, Прибалтика, лесная Европа, Северо-Запад и Центр России, Предуралье, Урал, Западная Сибирь, Дальний Восток.
Сезонность весенне-летняя и осенняя (то есть во время тепла, когда клещи активны). Иммунитет нестерильный. Повторные заболевания возможны через 5-7 лет. [1] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Лайма
Инкубационный период в различных источниках колеблется от 1 до 50 дней (в практической деятельности следует придерживаться срока 1-30 дней).
Синдромы заболевания:
- общей инфекционной интоксикации;
- эритемы (покраснение кожи);
- артрита;
- регионарной лимфаденопатии (увеличение лимфоузлов);
- поражения нервной системы;
- поражения сердечно-сосудистой системы;
- гепатолиенальный (увеличение печени и селезёнки).
Периоды развития заболевания имеют достаточно условный характер, в основном ограничены лишь временными рамками:
- ранний (локализованная и диссеминированная стадии);
- поздний;
- резидуальный.
Локализованная стадия раннего периода
Начинается остро или подостро с невысокой лихорадки (субфебрильная температура тела — 37,1-38°C), головной боли, слабости, дискомфорта в мышцах и суставах. Редко бывает тошнота и рвота. Катар (воспаление) верхних дыхательных путей возникает очень редко, иногда бывает регионарная лимфаденопатия, гепатолиенальный синдром.
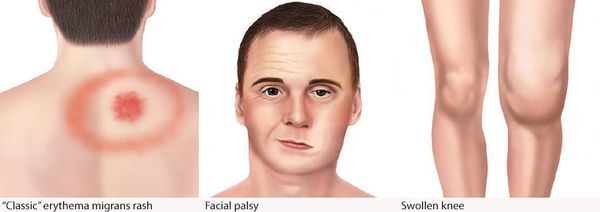
Самым ярким признаком данной фазы болезни (однако не всегда!) является выход на поверхности кожи мигрирующей кольцевидной эритемы (патогномоничный признак заболевания). Вначале в месте локализации укуса клеща возникает первичный аффект (покраснение 2-4 мм красноватого цвета), затем появляется пятно или папула интенсивного розово-красного цвета, в продолжении нескольких суток распространяющаяся во все стороны на много сантиметров в диаметре. Края пятна становятся чётко очерченными, ярко-красными, чуть возвышающимися над уровнем неизменённой кожи. Чаще в центре пятно медленно бледнеет, становится цианотичным (синеет), и образование приобретает характерный вид кольцевидной эритемы овальной или округлой формы.

В месте локализации эритемы не исключается зуд, слабая болезненность. При отсутствии антибиотикотерапии эритема визуализируется в течение нескольких дней, при их отсутствии может держаться до двух месяцев и более. В исходе — слабая непродолжительная пигментация, шелушение. У части больных появляется несколько эритем меньшего диаметра (обычно в более поздний период).
Диссеминированная стадия раннего периода
Эта стадия начинается на 4-6 неделе болезни (при отсутствии профилактической и лечебной терапии предшествующего периода). В этот период происходит угасание предшествующей симптоматики (синдрома общей инфекционной интоксикации, лихорадки и эритемы). Выявляются неврологические нарушения:
- мягкотекущий энцефалит,
- мононевропатии,
- серозные менингиты,
- энцефаломиелит с радикулоневритическими реакциями,
- лимфоцитарный менингорадикулоневрит, характеризующийся болями в месте укуса, сильными корешковыми болями с нарушением чувствительности и двигательной функции шейного и грудного отделов спинного мозга — так называемый синдром Бэннуорта, включающий триаду: корешковые боли, периферический парез (чаще лицевого и отводящего нервов) и лимфоцитарную клеточную реакцию с содержанием клеток от 10 до 1200 в мм3) при выполнении люмбальной пункции.
Возможно поражение сердечно-сосудистой системы — кардиалгии, сердцебиения, повышение артериального давления, миокардиты, AV-блокады (нарушения передачи нервного импульса в проводящей системе сердца).
Иногда бывают поражения кожи (уртикарные и другие высыпания). Может наблюдаться боррелиозная лимфоцитома (доброкачественный лимфаденоз кожи) — синюшно-красный кожный инфильтрат с лимфоретикулярной пролиферацией, преимущественно располагающийся на мочке уха или соске груди. Редко возникают поражения глаз в виде конъюнктивита, хориоидита, ирита.

Не исключаются лёгкие гепатиты, нарушение работы почек.
Поражения суставов в виде реактивного артрита (в основном крупные суставы) в виде болей и ограничения подвижности, без внешних изменений, длительностью от недели до трёх месяцев. При отсутствии лечения болезнь Лайма переходит в хроническую форму.
Поздний период лаймборрелиоза

Боррелиоз у беременных
Заражение женщины во время беременности (и до неё при отсутствии лечения) повышает риск гибели плода и выкидыша. Возможно внутриутробное поражение плода с развитием энцефалита и кардита, однако величина риска этого остаётся неясна.
Отличия боррелиоза у детей
Болезнь Лайма у детей чаще всего развивается в возрасте от 3 до 10 лет. При этом часто появляется мигрирующая эритема (покраснение кожи), расположенная в верхней половине тела. Интоксикация, как правило, сильнее, чем у взрослых. Могут увеличиваться лимфатические узлы возле места укуса клеща. Без лечения до 20 % случаев болезни Лайма переходит в хроническую форму.
Дифференциальный диагноз:
- в первую фазу — лихорадочные состояния с экзантемой, клещевой энцефалит, рожистое воспаление, эризипелоид, целлюлит;
- во вторую стадию — серозные менингиты другой этиологии, клещевой энцефалит, ревмокардит;
- в третью стадию — ревматизм и сходные заболевания, ревматоидный артрит, болезнь Рейтера. [3][6]
Отличия от клещевого энцефалита
При клещевом энцефалите присутствует выраженная лихорадка, общемозговая и неврологическая симптоматика, при боррелиозе — поражения кожи, суставов и сердца.
Патогенез болезни Лайма
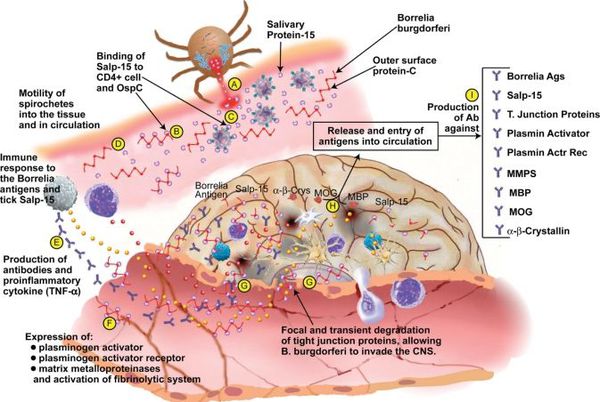
В случае прогрессирования боррелиоза (отсутствия лечения) происходит дальнейшее размножение боррелий, расширение спектра антител к антигенам спирохет и их длительная выработка (хронизация инфекции). Появляются циркулирующие иммунные комплексы, усиление продукции T-хелперов, лимфоплазматические инфильтраты (уплотнения ткани) в органах.
Ведущую роль в патогенезе артритов несут липополисахариды, стимулирующие синтез ИЛ-1 клетками моноцитарно-макрофагального ряда, Т- и В-лимфоцитов, простагландинов и коллагеназы синовиальной тканью (то есть происходит активация воспаления в полости суставов). Циркулирующие иммунные комплексы накапливаются в органах, привлекают нейтрофилы, которые вырабатывают медиаторы воспаления, вызывая воспалительные и дистрофические изменения в тканях. Возбудитель может сохраняться в организме десятилетия, поддерживая иммунопатологический процесс. [2] [3] [6]
Классификация и стадии развития болезни Лайма
1. По форме:
- манифестная;
- латентная (симптомы отсутствуют, только лабораторные изменения);
2. По течению:
- острое (до трёх месяцев)
- подострое (от трёх до шести месяцев);
- хроническое (более шести месяцев) — непрерывное и рецидивирующее.
3. По периодам:
- ранний (острая и диссеминированная стадии);
- поздний;
- резидуальные явления.
4. По клиническим признакам (при остром и подостром течении):
5. По преимущественному поражению какой-либо системы:
- нервной системы;
- опорно-двигательного аппарата;
- кожных покровов;
- сердечно-сосудистой системы;
- комбинированные.
6. По степени тяжести:
Осложнения болезни Лайма
Осложнения не характерны, но существуют резидуальные (остаточные) явления заболевания — стойкие, необратимые изменения органического характера (кожи, суставов, сердца, нервной системы при отсутствии явного воспалительного процесса и зачастую самого возбудителя). Они возникают не во время разгара болезни, а спустя длительное время (годы) и снижают работоспособность человека, вплоть до инвалидности. К ним относятся деформирующие артриты с органическими изменениями суставов, истончение кожи, нарушение мнестических функций, памяти, снижение работоспособности.
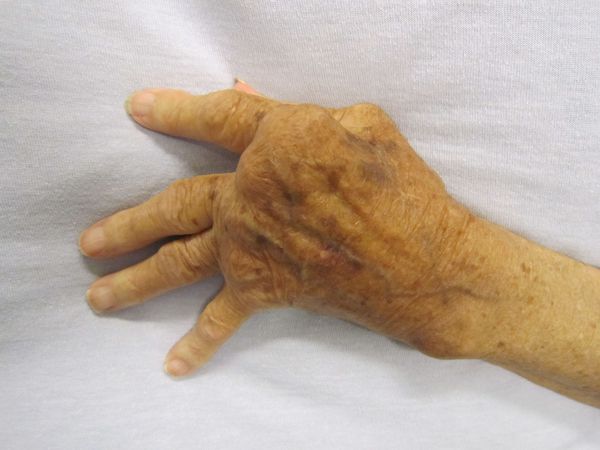
Диагностика болезни Лайма
К какому врачу обращаться при подозрении на боррелиоз
При укусе клеща и подозрении на клещевой боррелиоз необходимо обратиться к инфекционисту.
Какие исследования может назначить врач
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз, повышение СОЭ);
- биохимический анализ крови (повышение островоспалительных белков, РФ, сиаловых кислот);
- серологические тесты (ИФА классов IgM и IgG, при сомнительных данных выполнение иммуноблоттинга. ПЦР крови, синовиальной жидкости, ликвора).
- МРТ ГМ (признаки атрофии коры головного мозга, дилатации желудочковой системы, воспалительные изменения, арахноидит).
В практической деятельности следует подходить к диагностике комплексно, учитывая совокупность данных, а не только результаты одного вида исследований. Например, в случаях, когда у пациентов при регулярных исследованиях неоднократно выявляются изолированные повышенные титры IgM (даже при подтверждении иммуноблоттингом) при отсутствии IgG, то это следует расценивать как ложноположительный результат. Причинами этого явления могут быть системные аутоиммунные заболевания, онкология, иные инфекционные заболевания, туберкулёз и другие, зачастую причины остаются невыясненными. [1] [4]
Через какое время после укуса клеща сдавать анализ на боррелиоз
Анализы следует сдавать сразу после укуса клеща и повторно три недели спустя.
Лечение болезни Лайма
Может проводиться как в инфекционном отделении больницы (при тяжёлом процессе), так и в амбулаторных условиях.
Показана диета № 15 по Певзнеру (общий стол). Режим отделения.
Медикаментозное лечение. Антибактериальная терапия
Наиболее важным и эффективным является применение этиотропной терапии (устраняющей причину) в как можно более ранние сроки от момента укуса клеща. Является достаточно дискутабельным вопрос о применении антибактериальной терапии в ранние сроки (до пяти дней от момента укуса) у необследованных лиц (или до момента получения результатов обследования клеща). Однако с практической точки зрения, учитывая возможность полиэтиологического характера возможного заражения человека (клещевой боррелиоз, моноцитарный эрлихиоз, гранулоцитарный анаплазмоз и другое) и серьёзные прогнозы при развитии системного клещевого боррелиоза, данное превентивное (профилактическое) лечение вполне обосновано. Применяются препараты широкого спектра действия, например, тетрациклинового, цефалоспоринового и пенициллинового рядов.
При развитии поздних стадий системного клещевого боррелиоза эффективность антибиотикотерапии существенно снижается (однако показания сохраняются), так как основное значение приобретают процессы аутоиммунных поражений при малоинтенсивном инфекционном процессе. Курсы лечения длительные (до одного месяца и более), в совокупности с препаратами улучшения доставки антибиотиков в ткани, десенсибилизирующей, противовоспалительной, антиоксидантной терапией.
В случае развития гипериммунного аутопроцесса (патологически усиленного иммунитета) назначаются средства, снижающие реактивность иммунной системы.
После перенесённого заболевания устанавливается диспансерное наблюдение за человеком до двух лет с периодическими осмотрами и серологическим обследованием. [1] [5]
Пробиотики
При лечение антибактериальными препаратами следует принимать пробиотические средства.
Дезинтоксикационная терапия
Выраженная интоксикация при болезни Лайма встречается редко, поэтому дезинтоксикационная терапия обычно не требуется.
Симптоматическое лечение
Для уменьшения симптомов боррелиоза могут применяться нестероидные противовоспалительные средства и противоаллергические препараты.
Общеукрепляющая терапия и физиотерапия
При лечении хронических форм боррелиоза можно применять средства общеукрепляющей терапии: витамины и иммуностимуляторы. Также могут назначаться физиотерапевтические процедуры: электрофорез, УФ-облучение, магнитотерапия, УВЧ, парафиновые аппликации, массаж, ЛФК. Эти методы популярны в России, однако исследований, подтверждающих их эффективность при восстановлении после болезни Лайма, недостаточно.
Прогноз. Профилактика
Неспецифическая профилактика — использование защитной плотной одежды при посещении лесопарковой зоны, отпугивающих клещей репеллентов, периодические осмотры кожных покровов (раз в два часа). Централизованная обработка лесных и парковых угодий акарицидными средствами. При обнаружении присосавшегося клеща незамедлительно обратиться в травматологическое отделение для удаления клеща и отправки его на обследование и параллельно обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии.
Специфическая — профилактическое использование антибиотиков в ранние сроки после укуса клеща по назначению врача. [4] [5]
Создаётся ли иммунитет после перенесённого боррелиоза
Повторно заболеть можно через 5-7 лет, в некоторых случаях раньше.
Существует ли прививка от боррелиоза
Вакцины от болезни Лайма сейчас нет. Компании Valneva, Pfizer и MassBiologics разработали вакцины-кандидаты, которые проходят клинические испытания [7] .
Об авторах
Валентин Викторович Власов — академик РАН, доктор химических наук, профессор, директор Института химической биологии и фундаментальной медицины СО РАН. Лауреат Государственной премии РФ (1999). Автор и соавтор более 200 научных работ и девяти патентов.
Нина Викторовна Тикунова — доктор биологических наук, зав. лабораторией молекулярной микробиологии ИХБиФМ СО РАН (Новосибирск). Выпускница НГУ (1984).
Клещевой боррелиоз, или болезнь Лайма, — это переносимое иксодовыми клещами мультисистемное инфекционное заболевание с самыми разными проявлениями: кожными, суставными, неврологическими, кардиологическими и т. д. Первые симптомы возникают в течение нескольких дней или недель после укуса клеща, а поздние могут проявиться через месяцы и годы после заражения. При этом как симптомы, так и само течение болезни у разных людей могут значительно варьировать.
В месте укуса зараженного боррелиями клеща на коже появляется красное кольцо — первичная кольцевая мигрирующая эритема, результат воспалительной реакции на проникших в организм бактерий. Впоследствии на разных участках тела могут появиться множественные эритемы. Фото: James Gathany. Public Domain
В месте укуса инфицированного клеща через несколько дней может образоваться покраснение, которое расширяется в виде кольца и мигрирует по телу. Это так называемая мигрирующая эритема — яркое свидетельство локального размножения и распространения возбудителей инфекции, бактерий спирохет. Однако такое характерное покраснение развивается далеко не у всех заболевших, поэтому отсутствие эритемы не означает меньший риск развития болезни у человека, укушенного клещом. При этом 30–40% таких больных даже не замечают укус клеща, который стал причиной болезни.
В любом случае постановка клинического диагноза в ряде случаев невозможна без лабораторного подтверждения. Однако применяющиеся сегодня иммуноферментные тесты для диагностики боррелиоза несовершенны. Стандартный иммуноферментный тест регистрирует не самих боррелий, а антитела, вырабатываемые против них организмом, которые появляются лишь спустя 3–4 недели после заражения. Поэтому такие тесты часто оказываются ложноотрицательными, в первую очередь у пациентов, иммунная система которых не дала сильного иммунного ответа. Эти тест-системы нередко дают и ложноположительные результаты. Более трудоемкие анализы, основанные на определении нескольких бактериальных белков, также не дают абсолютно достоверных результатов.
Таким образом, лабораторные тесты могут подтвердить диагноз, но отрицательный результат не может считаться доказательством отсутствия боррелиоза. Поэтому врач должен проанализировать всю картину заболевания у конкретного пациента. Сделать это непросто, так как, к примеру, симптомы поражения головного мозга при боррелиозе похожи на симптомы нескольких нейродегенеративных заболеваний. А такие признаки, как слабость и головная боль, могут сопутствовать самым разным болезням, и не только инфекционным.
Считается, что у людей с нормально функционирующей иммунной системой заражение боррелиями вызывает активный иммунный ответ, так что бактерии могут погибнуть даже без стандартной для этого заболевания терапии. Для лечения болезни Лайма сегодня применяют антибиотики, наилучшие результаты дают цефтриаксон и доксициклин. Современная медицина предусматривает профилактическое применение антибиотиков для людей с высокой вероятностью заражения (укушенных клещом, с мигрирующей эритемой и т. п.) и двух-трехнедельный курс антибиотикотерапии при развитии заболевания.
Род Borrelia относится к спирохетам, ближняя родственница боррелий — бледная трепонема, возбудитель сифилиса. По внешнему виду боррелия напоминает длинную и тонкую закрученную спираль. Клетки бактерии имеют длину около 15–25 и толщину 0,2–0,3 мкм. Изображение: Janice Haney Carr, Public Domain
Несмотря на все эти меры, у некоторых больных болезнь переходит в хроническую форму, при которой не помогают даже повторные курсы антибиотиков. И здесь возникает трудность, связанная с определением причин этого болезненного состояния. Недостаточность знаний о механизмах повреждения организма в результате инфицирования боррелиями, об устойчивости бактерий к лекарствам, а также ненадежность современных методов клинической диагностики привели к появлению разных, полярных точек зрения на эту проблему.
Вакцины пока нет
Болезнь или синдром?
О проблеме клещевого боррелиоза спорят не только доктора — нет единства и среди ученых.
Согласно одной из точек зрения, с помощью стандартной антибиотикотерапии не удается уничтожить всех возбудителей болезни в организме пациентов со слабой иммунной системой. Это мнение подтверждается экспериментами на лабораторных животных: живые боррелии обнаруживались после лечения антибиотиками в организме инфицированных лабораторных мышей и обезьян. Результаты некоторых исследований говорят о том, что колонии боррелий, возможно, продолжают жить в органах и тканях в составе так называемых биопленок — сообществ микроорганизмов, заключенных в продуцируемый ими полимерный матрикс. В таком виде боррелии становятся практически недоступными для лекарств и клеток иммунной системы.
Согласно другой точке зрения, после курса антибиотикотерапии в организме не остается живых боррелий. Однако за время болезни бактерии успевают вызвать нарушения в работе иммунной системы, которые проявляются еще долгое время в виде аутоиммунных поражений. Сильными иммуногенами являются, к примеру, пептидогликаны клеточной стенки бактерий, которые могут долго сохраняться в организме. Долгосрочные токсические эффекты могут вызывать и остатки биопленок с погибшими боррелиями. Все эти бактериальные компоненты провоцируют воспалительные процессы, затрагивающие различные органы и ткани, что приводит, например, к артриту. Подобное болезненное состояние назвали пост-Лайм синдромом (Blaut-Jurkowska, Jurkowski, 2016).
Кстати сказать, ряд специалистов считает, что хроническая болезнь Лайма развивается в случае, когда пациент поражается одновременно боррелиями и другими патогенами, переносимыми клещами (например, риккетсиями). Клещи очень часто переносят одновременно возбудителей разных инфекций, и некоторые из них вызывают симптомы, клинически трудно различимые.
На ранней стадии заболевания клещевым боррелиозом люди могут испытывать самые разнообразные простудоподобные симптомы: лихорадку, усталость, нарушения сна, увеличение лимфатических узлов. В дальнейшем, при отсутствии лечения, могут отекать и болеть суставы, особенно коленные. Возникают неврологические проблемы (энцефалит, менингит, временный паралич лицевых мышц), а также нарушения функций мускулатуры, миозиты.
На поздних стадиях заболевания симптомы сильно варьируют. У некоторых больных появляются нарушения сердечного ритма, наблюдаются воспаления глаз, печени, появляется сильная слабость. Среди неврологических осложнений — тяжелая депрессия, нарушения памяти, бессонница, частая головная боль, непереносимость света или звуков, галлюцинации, энцефаломиелит и т. п.
Скрестили шпаги
С такой позицией не согласны тысячи людей в США, годами страдающие от тяжелых заболеваний, которые они связывают с последствиями клещевых инфекций. Хроническая болезнь Лайма впервые была отмечена в США еще 45 лет назад: по некоторым оценкам, число таких больных сегодня достигает 400 тыс. человек. Эти люди совместно с некоторыми врачами организовали Международное общество борьбы с болезнью Лайма и ассоциированными заболеваниями, которое предлагает применять агрессивную антибиотикотерапию при подозрении на то, что наблюдаемые болезненные симптомы вызваны боррелиозной инфекцией.
Защитники официальной точки зрения считают, что сама хроническая болезнь Лайма выдумана недобросовестными врачами, эксплуатирующими отчаянное состояние пациентов с неопределенным диагнозом. По их мнению, те пациенты, у которых современные методы диагностики не выявляют боррелий, нуждаются не в дополнительном лечении, а в помощи психиатра. В результате люди, считающие себя хроническими больными, вынуждены обращаться к врачам, несогласным с позицией медицинских властей, и лечиться за свой счет.
Как рукой снимет
Истина где-то посередине?
Таежный клещ Ixodes persulcatus — самый распространенный клещ на территории России: его ареал простирается от северо-западных районов до Дальнего Востока. Взрослые особи таежных клещей активизируются ранней весной и остаются активными до середины лета. Инфицирование людей может происходить в результате присасывания не только самок (справа), но и самцов, которые присасываются на непродолжительное время, и, в редких случаях, нимф, что может оставаться незамеченным. Фото В. Якименко (Омский НИИ природно-очаговых инфекций)
К примеру, недавно были получены экспериментальные доказательства, что пациенты с пост-Лайм синдромом страдают не какими-то психологическими расстройствами, а вполне конкретными поражениями головного мозга. В их крови, а также в восьми отделах мозга было обнаружено повышенное содержание белка, служащего маркером воспалительного процесса. При этом в течение полугода после курса антибиотикотерапии эти люди ощущали сильную слабость, неспособность концентрировать внимание; страдали нарушениями памяти и когнитивных функций (Coughlin, Yang, Rebman et al., 2018). Из-за воспалительных процессов и повреждений, связанных с боррелиозной инфекцией, подобные неврологические симптомы могут сохраняться неделями и месяцами даже после длительного начального курса антибиотиков.
Однако в редких случаях хронического боррелиоза дополнительная антибиотикотерапия все же оказывалась эффективной. Вероятно, у некоторых пациентов в организме после стандартного либо запоздалого или неполного курса лечения действительно могут сохраняться живые боррелии, т. е. речь идет именно о хронической инфекции. Напомним, что лабораторная диагностика боррелиоза сегодня ненадежна. Кроме того, в случае хронического боррелиоза инфекционные агенты могут находиться в основном внутри нейронов, т. е. за гематоэнцефалическим барьером. А диагностические системы обладают низкой чувствительностью и непригодны для использования у пациентов, у которых количество бактерий в крови невелико.
Так что все зависит от ситуации, и в некоторых случаях речь может идти о реальном хроническом инфекционном заболевании, а в некоторых — о развитии пост-Лайм синдрома после перенесенной болезни.
Боррелиоз — причина нейродегенеративных заболеваний?
Группа американских исследователей выдвинула гипотезу о связи между заражением боррелиозом и развитием нейродегенеративных заболеваний. Их натолкнуло на эту мысль сходство симптомов, наблюдаемых на поздних стадиях заболевания болезнью Лайма, с симптомами, характерными для болезни Альцгеймера, болезни Паркинсона и даже аутизма (MacDonald, 2006; Miklossy, 2008, 2015). В пользу этой гипотезы говорит и тот факт, что боррелии, как и их близкие родственники трепонемы — возбудители сифилиса, способны проникать в мозг и приводить к поражениям, характеризующимся как нейроборрелиоз (Lapenta, 2018).
Боррелии были действительно обнаружены в тонких срезах мозга пациентов, умерших от нейродегенеративных заболеваний. По мнению авторов этой работы, биопленки боррелий находились внутри амилоидных бляшек, аналогичных тем, что наблюдаются у пациентов с болезнью Альцгеймера (Miklossy, 2016). Было выдвинуто предположение, что именно иммунный ответ на эти биопленки и приводит к развитию болезни Альцгеймера, при этом человек может быть инфицирован трепонемами или боррелиями задолго до поражения мозга. Однако убедительных подтверждений эти предположения не получили.
Исследования в Национальных институтах здоровья США не выявили маркеров боррелиоза у таких больных. Но главным аргументом стал анализ распространения болезней по территории страны, так как болезнь Лайма, в отличие от нейродегенеративных болезней, встречается лишь в нескольких штатах на Восточном побережье США (Forrester, Kugeler, Perea et al., 2015). Не было получено убедительных данных и о связи боррелиоза с другими нейродегенеративными заболеваниями.
Биосенсор — для клеща, ПЦР — для людей
Одна из главных проблем с клещевым боррелиозом связана с его диагностикой на ранних стадиях развития болезни. Ведь чем раньше можно начать лечение, тем больше будет шансов избежать перехода болезни в хроническую форму.
Сегодня существует прямой метод обнаружения боррелий в крови на ранней стадии развития инфекции. Это ПЦР-диагностика, детекция бактериальной ДНК с помощью полимеразной цепной реакции. Однако простые варианты этого метода недостаточно чувствительны, а высокочувствительные, основанные на комбинации ПЦР и масс-спектрометрии, слишком сложны и дороги для применения в клинике. Недавно американская компания Ceres Nanosciences разработала еще один прямой метод обнаружения боррелий в организме. Для этого используются специальные наночастицы, на которые осаждаются бактериальные молекулы-антигены из больших объемов мочи пациента. После такого концентрирования антигены могут определяться с помощью обычного иммунного анализа (Magni, Espina, Shah et al., 2015).
Команда студентов Московского государственного университета имени М. В. Ломоносова совместно со специалистами из Института молекулярной биологии имени В. А. Энгельгардта РАН (Москва) и других исследовательских организаций приступила к разработке экспресс-диагностики зараженности боррелиозом самого переносчика болезни — иксодового клеща.
До сих пор клеща, снятого с тела, приносят в специализированную лабораторию, где инфекционный агент детектируется с помощью ПЦР или иммуноферментного анализа. Анализ занимает несколько часов и может быть выполнен только в условиях лаборатории. Принцип действия нового биосенсора основан на поиске ДНК боррелий в образце с помощью молекулярных генно-инженерных конструкций, созданных на базе системы, сконструированной из компонентов известного молекулярного комплекса для редактирования генома CRISPR/Cas.
В состав этой бинарной системы входят две молекулы РНК, комплементарные двум соседним последовательностям в бактериальной ДНК. Эти РНК несут два белка, которые являются составными частями фермента бета-лактамазы. Если в исследуемом образце есть ДНК боррелий, РНК свяжутся с ней, и белковые субъединицы сблизятся, сформировав комплекс с ферментативной активностью, в результате чего в присутствии определенного субстрата в растворе будет синтезироваться красящее вещество. Окрашивание раствора можно зарегистрировать с помощью простейшего портативного спектрофотометра.
На сегодня ситуация с хроническим боррелиозом остается тревожной. Слишком много нерешенных вопросов, связанных с диагностикой и рекомендациями по терапии пациентов, заболевших этой клещевой инфекцией.
Один из наиболее спорных вопросов: надо ли спешить с применением антибиотиков после укуса клеща. Среди официальных рекомендаций есть и такая: если клещ присасывался менее чем на сутки, опасности инфекции практически нет. Но все дело в том, что заболевшие боррелиозом порой вообще не помнят контакта с клещом — заразить могут и нимфы, которых можно просто не заметить, и самцы, которые наносят лишь кратковременные укусы. При этом большинство врачей в США и европейских странах считают, что если характерные симптомы заболевания в первые дни после заражения отсутствуют, то и антибиотикотерапию проводить не следует. С этим трудно согласиться, учитывая, что развитие инфекции может привести к долговременным нарушениям работы многих систем организма.
Ответы на все эти вопросы мы получим лишь тогда, когда ученые разберутся со сложными загадками коварной бактерии. До этих пор шарлатаны могут обирать пациентов, а страховые компании — уклоняться от выплат больным. Но для проведения полноценных научных исследований клещевых инфекций, разработки эффективных средств диагностики и терапии требуется достаточное финансирование.
В США сами больные совместными усилиями пытаются через Конгресс повлиять на ситуацию с финансированием работ по изучению болезни Лайма. Подобное движение в свое время возникло из-за эпидемии СПИДа, и в результате были приняты действенные меры по организации интенсивных исследований ВИЧ. И сегодня эта болезнь уже не является смертельным приговором. Если приложить аналогичные усилия к изучению клещевого боррелиоза, то очень скоро он уже не будет представлять такую угрозу для нашего здоровья, как сейчас.
Болезнь Лайма (клещевой боррелиоз) — инфекционное заболевание, которое передается при укусах человека исксодовым клещом. Этот паразит является переносчиком бактерий боррелия. У пациентов с таким заболеванием поражаются разные органы и системы: кожа, суставы, сердце, нервная система. Несвоевременное выявление и лечение приводит к переходу клещевого боррелиоза в хроническую форму, которую очень трудно излечить.
В настоящий момент вакцины от болезни Лайма не существует. Для предотвращения заражения рекомендуется соблюдать меры профилактики, ограничивая посещения мест, где паразиты проявляют активность, и используя необходимые средства защиты.

Как происходит заражение?
В наибольшей степени болезнь Лайма распространена в северо-западных и центральных регионах России, на Урале и в Западной Сибири, в США и некоторых странах Европы. Боррелиоз имеет сезонный характер: он наиболее распространен весной, летом и ранней осенью, то есть в периоды наибольшей активности клещей.
Естественным резервуаром боррелий в природе являются животные (лошади, коровы, козы, олени, грызуны). Клещи, которые паразитируют на них и пьют их кровь, становятся переносчиками.
Человек заражается боррелиозом при укусе иксодового клеща (таежного и лесного), в слюне которого содержатся боррелии — бактерии, размер которых составляет всего 11-25 мкм. Также заражение возможно вертикальным путем, то есть трансплацентарно, от матери к плоду, и алиментарным, через употребление молока больного животного.
Заражение чаще всего происходит именно при укусе паразита. Оно вызвано попаданием инфицированного секрета слюнных желез иксодового клеща в мягкие ткани. Примерно через 12 часов после укуса возбудитель боррелиоза попадает в системный кровоток и распространяется по всему организму. Бактерия имеет небольшие размеры и прочную клеточную стенку, поэтому без затруднений преодолевает все барьеры в организме человека, попадает в любые ткани и органы.
Опасаться клещей нужно с наступлением весны. После пробуждения они особенно нуждаются в питании, поэтому проявляют агрессивность и активность. Эти паразиты не выживают под прямыми солнечными лучами, поэтому предпочитают влажные затененные места. У них нет органов зрения, но они очень хорошо чувствуют и воспринимают тепло, исходящее от человека или животного, и углекислый газ.
Здоровая иммунная система способна самостоятельно удалить возбудителя болезни Лайма из организма или существенно снизить его концентрацию. В таком случае возможно самостоятельное выздоровление через 2-3 недели. Если иммунная система не способна побороть боррелий, развивается патологический процесс.
Обратите внимание: чем дольше клещ прикреплен к коже и чем дольше он пьет кровь, тем выше риск развития болезни Лайма. Для передачи боррелий паразит должен паразитировать на теле человека в течение 36-48 часов.
Инкубационный период клещевого боррелиоза составляет 1-30 дней, чаще всего — от недели до двух. Изначально заболевание проявляется только в покраснении на коже, которое со временем начинает увеличиваться. Рисунок постепенно визуализируется и напоминает мишень. Через 7-10 дней место укуса бледнеет, а кольца остаются выраженными.

Пациенты, зараженные клещевым боррелиозом, не являются источником инфекции и не опасны для окружающих.
Классификация и стадии развития болезни Лайма
Болезнь классифицируют по нескольким критериям. В зависимости от особенностей течения, она бывает:
- острой (длится до 3 месяцев);
- подострой (3-6 месяцев);
- хронической (более 6 месяцев).
В зависимости от степени тяжести, боррелиоз бывает легким, среднетяжелым и тяжелым. Инкубационный период боррелиоза может длиться до одного месяца.
В клиническом течении заболевания Лайма выделяют 3 стадии развития. Первые две относятся к раннему периоду, последняя — к позднему.
Симптомы боррелиоза на разных стадиях развития
На первой стадии развития у пациента, зараженного боррелиозом, наблюдаются такие симптомы:
- припухлость и покраснение в месте укуса;
- образование красной, доставляющей незначительные болезненные ощущения папулы на месте укуса;
- постепенное расширение зоны покраснения (образуется кольцо диаметром 10-20 см с очерченными краями и более бледным центром);
- озноб;
- головные боли;
- костные и мышечные боли;
- сильная слабость;
- насморк;
- конъюнктивит.

Далее заболевание переходит на следующую стадию развития (диссеминация). Происходит поражение нервной и сердечно-сосудистой систем. Это может проявляться в виде:
- энцефалита;
- серозного менингита;
- неврита лицевого нерва;
- миелита.
Больного беспокоят сильные головные боли пульсирующего характера, светобоязнь, повышенная утомляемость, нарушения сна и памяти, нарушения кожной чувствительности, слезотечение.
В процесс поражения могут быть вовлечены черепные нервы, в результате чего возникает парез лицевых мышц, нарушаются слуховые и зрительные функции. По ходу нервов возникают неприятные ощущения (жжение, онемение).
На этой стадии возможен кардиальный синдром, который выражается в нарушениях сердечного ритма, миокардите, дилатационной кардиомиопатии.
Если поражены суставы, возникают мигрирующие миалгии и артралгии, бурситы, артриты. Такое нарушение проявляется в течение 3 месяцев, но это может произойти и позднее. Начальные симптомы — умеренные боли в суставах. Далее начинается воспалительный процесс крупного сустава. Чаще всего происходит повреждение коленного сустава.
Стадия диссеминации также может выражаться в поражении:
- кожи (множественные мигрирующие эритемы);
- мочеполовой системы (орхит, протеинурия);
- органов зрения (конъюнктивит, хориоретинит);
- пищеварительной системы (гепатит).
Через 6-24 месяца после острой стадии болезнь переходит в хроническую форму. Это так называемая стадия персистенции. Чаще всего в этот период у пациента возникают поражения кожи в виде атрофического акродерматита или доброкачественной лимфоплазии. Также есть вероятность поражения суставов (хронический артрит). Кроме того, хроническая стадия заболевания Лайма может сопровождаться неврологическими симптомами. Это:
- энцефалопатия;
- деменция;
- синдром хронической усталости;
- хронический энцефаломиелит.
Если беременная женщина заражается боррелиями, и они через плацентарный барьер передаются плоду, возможно его внутриутробная гибель либо выкидыш.

При обнаружении клеща, присосавшегося к коже, или ранних проявлений боррелиоза нужно как можно скорее обратиться за медицинской помощью.
Осложнения болезни Лайма
При несвоевременном лечении или попытке лечить боррелиоз самостоятельно развиваются серьезные нарушения:
- паралич периферических нервов;
- нарушения психических функций (существует высокий риск развития слабоумия);
- развитие доброкачественных новообразований на месте укуса клеща;
- снижение остроты зрения и слуха вплоть до их полной потери;
- деформирующие артриты с органическими изменениями суставов;
- тяжелые формы аритмии.
Заболевание редко завершается летальным исходом, но осложнения со стороны сердца могут проявляться аритмиями, угрожающими жизни.
Диагностика заболевания
При подозрении на болезнь Лайма проводят анализ на клещевой иксодовый боррелиоз, а также диагностические мероприятия, направленные на определение воздействия возбудителя на иммунную систему и внутренние органы.
Пациент сдает кровь на боррелиоз. Этот биоматериал исследуют на антитела к боррелиям. Также проводится оценка состояния иммунной системы. Иммунограмма позволяет выявить изменения, характерные для боррелиоза, и определить степень нарушения в работе иммунитета. В качестве материала для исследования используется не только кровь, но и синовиальная, а также цереброспинальная жидкости.
Еще одно важное исследование при болезни Лайма — выявление маркеров воспаления (АПФ, бета-2 микроглобулин).
Пациентам, у которых наблюдается очаговая неврологическая симптоматика, назначают электроэнцефалографию. При подозрении на поражение центральной нервной системы проводят компьютерную и магнитно-резонансную томографию.

Дифференциальная диагностика клещевого боррелиоза проводится с такими заболеваниями, как клещевой энцефалит, серозный менингит, ревматизм, ревматоидный и реактивный артриты, невриты, дерматиты.
Анализы на клещевой боррелиоз сдают сразу после укуса клеща, а также через 3 недели.
Особенности лечения болезни Лайма
Если пациент обратился в больницу сразу же после укуса иксодового клеща, ему назначают антибиотики. Они эффективны только на ранних стадиях заражения боррелиозом. На поздних стадиях развития эффект от приема антибактериальных средств существенно сокращается. Курс антибиотиков довольно долгий — от месяца и дольше.
На ранних стадиях развития клещевого боррелиоза препаратами выбора являются антибиотики из группы тетрациклинов. Если заболевание распространяется на центральную нервную систему, антибиотики вводят внутривенно. Так активные вещества препарата быстрее достигают цели.
Для уменьшения выраженности симптомов болезни Лайма назначают нестероидные противовоспалительные средства и противоаллергические препараты, антиаритмические средства, гепатопротекторы, холинолитические средства.
Если в качестве осложнения боррелиоза развивается менингит с выраженным повышением внутричерепного давления, возможна установка катетера, соединяющего субдуральное пространство с яремной веной. Эта процедура позволяет обеспечить отток избыточной спинномозговой жидкости.
После перенесенного заболевания за пациентом устанавливается диспансерное наблюдение сроком до двух лет. Ему необходимо посещать периодические осмотры и сдавать анализы на серологию. Также пациент находится на учете у невролога, инфекциониста, кардиолога и артролога. Это необходимо для исключения риска перехода инфекции в хроническую форму.

После перенесенного боррелиоза у пациента формируется достаточно прочный иммунитет, защищающий от повторного заражения сроком на 5-7 лет. Этот иммунитет формируется только к тому возбудителю болезни Лайма, который спровоцировал на тот момент патологический процесс. Другими словами, он не защитит от боррелиоза, если его переносчиком будет клещ другой разновидности.
Нужно учитывать, что даже после завершения лечения у пациента могут оставаться остаточные проявления болезни Лайма в виде постоянных мышечных и головных болей, общей слабости и повышенной усталости.
Профилактика
Чтобы исключить риск заражения боррелиозом, необходимо максимально оградить себя от укусов искодовых клещей. В случае их присасывания к коже нужно сразу же обратиться к врачу и сдать необходимые анализы.
Для исключения риска присасывания клещей рекомендуется:
- Избегать мест обитания клещей. Иксодовые клещи любят влажные и затененные участки. Чаще всего они обитают в оврагах, на обочинах лесных троп, на лесных опушках. Паразиты располагаются на тыльной стороне растений на высоте до 1 м.
- При посещении леса и других мест, где могут обитать клещи, использовать репелленты с перметрином или ДЭТА в составе, надевать одежду с длинными рукавами и штанинами, чтобы не оставалось голых участков тела. Брюки нужно заправлять в носки.
- Во время пребывания в лесу периодически внимательно осматривать одежду, чтобы на нее не прикрепился клещ.
- Выполнять тщательный осмотр тела и одежды после возвращения из леса или местности, где растет высокая трава, и принимать душ. Во время гигиенических процедур нужно очень внимательно осмотреть и прощупать кожу по всему телу. Особенно внимательно нужно отнестись к волосистой части головы и зоне под коленями.
Если на коже был обнаружен клещ, его нужно немедленно удалить. Делать это нужно при помощи пинцета. Также можно воспользоваться нитью, обвязав ее вокруг головы паразита и извлекая его наружу аккуратными раскачивающе-выкручивающими движениями. Ни в коем случае нельзя давить клеща руками.

Рану обработать любым дезинфицирующим раствором (спирт, хлоргексидин, перекись водорода).
Руки после извлечения паразита из кожи нужно тщательно вымыть с мылом и обработать антисептиками.
Читайте также:

