Болезнь вызванная вич проявляющаяся в виде других состояний
Обновлено: 17.04.2024
Инфекция, вызванная вирусом иммунодефицита человека (ВИЧ-инфекция) и синдром приобретенного иммунодефицита (СПИД) — хроническая инфекция, которая при отсутствии лечения приводит к снижению иммунитета к другим инфекциям.
Факторы риска — внутривенные инъекции, незащищенный секс с несколькими партнерами.
За последние 20 лет ВИЧ-инфекции стала самой опасной и самой интенсивно изучаемой болезнью в мире. Несмотря на разработку высокоэффективных лекарств, которые ограничивают проявление болезни, до сих пор не найдено вакцины против вируса, поэтому число людей, инфицированных ВИЧ, продолжает расти, особенно в развивающихся странах.
Есть мнение, что люди были заражены вирусом через слюну обезьян, которые кусали людей. Потом через контакты биологических жидкостей вирус начал распространяться от человека к человеку. ВИЧ инфицирует и постепенно разрушает клетки иммунной системы, ослабляя устойчивость организма к инфекциям и раку.
По всему миру считаются инфицированными более 30 миллиона человек, хотя 9 из 10 этих людей не подозревают об этом. В развитых странах начиная с 1995 года благодаря медикаментозному лечению резко упала смертность от СПИДа. В развивающихся странах проблема СПИД стоит более остро, потому что там живет большинство людей, инфицированных ВИЧ, и им недоступны лекарства от этой тяжелой болезни.
ВИЧ передается с биологическими жидкостями (кровью, спермой, влагалищными выделениями, слюной и грудным молоком). Человек становится более восприимчивым к ВИЧ-инфекции, и у него более вероятно заражение, если он уже страдает от другой болезни, передающейся половым путем.
В группу риска по заражению ВИЧ-инфекцией входят и те люди, которые вводят наркотики или лекарства внутривенно и пользуются для этого общими шприцами и иглами. Кроме того, в группу риска входят и медработники, потому что они контактируют с загрязненными иглами и биологическими жидкостями больных людей, но у них уровень риска намного ниже.
ВИЧ-инфекция может передаваться oт инфицированной женщины к плоду через плаценту или к новорожденному ребенку при рождении или с грудным молоком. Вирусом можно заразиться при трансплантации органов или переливании крови. Но во многих странах сейчас тщательно контролируют отсутствие ВИЧ во всех органах, крови и тканях, что способствует значительному снижению риска заражения. ВИЧ-инфекцией нельзя заразиться при повседневных контактах с людьми, таких как рукопожатие, а также воздушно-капельным путем, через кашель и чихание, поэтому инфицированные люди не представляют опасности для окружающих, которые рядом с ними живут или работают.
ВИЧ проникает в кровь и инфицирует клетки, имеющие на своей поверхности специальные структуры, называемые рецепторами CD4 — СD4-лимфоциты, которые отвечают за борьбу с инфекцией. Внутри этих клеток происходит быстрая репродукция вируса, что приводит к их полному разрушению.
У людей, инфицированных ВИЧ, в течение многих лет не проявляются никакие симптомы, или отмечается незначительное снижение иммунитета: они чаще или дольше, чем обычно, болеют легкими инфекциями. Началом болезни принято считать серьезное ухудшение иммунитета. После этого у больного развиваются тяжелые инфекции, которые вызывают микроорганизмы, абсолютно безвредные для здоровых людей; он также становится очень восприимчив к определенным видам рака.
Вначале иммунная система продолжает нормально работать, несмотря на инфекцию, именно поэтому симптомы могут не появляться годами. Но количество СD4-лимфоцитов неизбежно уменьшается (особенно при отсутствии лечения), вызывая повышенную восприимчивость к другим инфекциям и некоторым видам рака.
Первые признаки ВИЧ-инфекции обычно появляются в течение 6 недель после заражения. Иногда они похожи на грипп, но могут появляться и следующие симптомы:
- увеличение лимфатических узлов;
- повышение температуры;
- слабость;
- сыпь;
- боли в мышцах;
- боль в горле.
Эти симптомы обычно проходят через несколько недель, и большинство людей с ВИЧ-инфекцией чувствуют себя вполне здоровыми. Однако у остальных могут появиться следующие легкие нарушения:
- постоянное увеличение лимфатических узлов;
- болезнь десен;
- тяжелые и хронические инфекции вирусом простого герпеса, такие как герпетическая лихорадка;
- интенсивный рост кондилом;
- зуд и шелушение кожи;
- потеря в весе.
Время между заражением ВИЧ и началом СПИДа отличается у людей, оно может составлять от года до 14 лет. Часто люди долгие годы не подозревают, что они инфицированы ВИЧ, пока у них не разовьется одна или несколько тяжелых инфекций или рак; которые считаются болезнями, сопутствующими СПИДу.
Единственным осложнением ВИЧ-инфекции является развитие СПИДа. О человеке, инфицированном ВИЧ, говорят, что он заболел СПИДом, когда уровень его СD4-лимфоцитов падает ниже определенного предела, либо у него развиваются болезни, сопутствующие СПИДу. Этими болезнями являются оппортунистические инфекции (инфекции, возникающие только при сниженном иммунитете), некоторые виды рака и расстройства нервной системы, которые могут привести к слабоумию, спутанности сознания, изменениям поведения и потере памяти.
Возбудителями оппортунистических инфекций могут быть простейшие, грибки, вирусы, бактерии, и все они опасны для жизни больных СПИДом. Одним из самых распространенных заболеваний людей со СПИДом является тяжелая инфекция, вызванная паразитом Pneumocystis carnii, другой распространенной болезнью являются инфекция криптоспоридиоз, которая приводит к затяжным поносам и токсоплазмоз, сопровождающийся поражением головного мозга.
Candida albicans — это вид грибков, который способен вызывать только легкую поверхностную инфекцию у здоровых людей, приводит к тяжелому заболеванию больных СПИДом.
Криптококковые грибки вызывают лихорадку, головную боль и инфекции легких.
Люди со СПИДом страдают от тяжелых вирусных и бактериальных инфекций. К бактериальным инфекциям относятся туберкулез и листериоз, которые могут вызвать заражение крови. Вирусные инфекции вызывают в основном герпесвирусы. Вирус простого герпеса может поражать головной мозг, вызывая менингит и вирусный энцефалит. Цитомегаловирусная инфекция может привести к таким тяжелым заболеваниям, как пневмония, вирусный энцефалит и воспаление глаз, приводящее к слепоте. Однако больные СПИДом не больше здоровых людей подвержены таким распространенным инфекциям, как простуда.
Самым распространенным видом рака, поражающим больных СПИДом, является саркома Капоши. Это раковая опухоль кожи, которая образуется на внутренней поверхности полости рта и внутренних органах, таких как легкие. Другими видами рака, которые часто наблюдаются у больных СПИДом, являются лимфомы, такие как неходжкинская лимфома. Рак шейки матки также часто встречается у женщин, инфицированных ВИЧ.
При любых подозрениях на возможность заражения ВИЧ нужно сделать анализ крови на антитела к этому вирусу. Анализ крови выполняют также, если у человека появились симптомы, причиной которых может быть ВИЧ-инфекция..
Если анализ на ВИЧ дал отрицательные результаты, то необходимо сделать повторный анализ через 3 месяца, потому что для развития антител требуется время. Очень трудно диагностировать ВИЧ-инфекцию у ребенка, родившегося у инфицированной матери, потому что материнские антитела могут оставаться в его крови до 18 месяцев. СПИД диагностируют после развития обусловленных им болезней, таких как пневмоцистоз, либо когда анализ крови показывает падение количества CD4-лимфоцитов ниже определенного уровня.
Лекарства назначают, когда у больного находят ВИЧ-инфекцию, либо обнаруживают резкое падение уровня СD4-лимфоцитов. Достигнуты большие успехи в применении комбинированной терапии специальными противовирусными лекарствами, которые предотвращают репликацию ВИЧ. Это дает возможность остановить развитие ВИЧ-инфекции в СПИД, а у некоторых людей даже подавить вирусную инфекцию до неопределимого уровня.
После развития СПИДа начинается борьба с оппортунистическими инфекциями, если они есть, а также в некоторых случаях проводится профилактическое лечение против большинства распространенных инфекций. Эмоциональную поддержку и психологическую помощь можно получить у соответствующих специалистов, которые помогают людям с ВИЧ-инфекцией и СПИДом.
Профилактика
Заражение ВИЧ можно предотвратить, если каждый узнает о факторах риска с самого раннего возраста. Две основные меры предосторожности позволяют избежать заражения половым путем — это применение презерватива во время полового акта и половая жизнь с одним партнером. Также обоим партнерам рекомендуется сделать анализы на ВИЧ перед началом незащищенного секса. Особым группам населения нужны специальные меры предосторожности. Например, если больному назначены внутривенные инъекции, всегда следует использовать новую иглу и шприц.
Людям с положительными анализами на ВИЧ нужно соблюдать меры предосторожности, чтобы не заразить других через контакт с кровью или биологическими жидкостями. Они должны информировать медицинский персонал и стоматолога, что у них ВИЧ-инфекция. Если беременная женщина ВИЧ-инфицирована, ей могут назначить противовирусные лекарства, чтобы снизить риск передачи вируса плоду. Помимо этого, ей рекомендуют сделать кесарево сечение и не кормить ребенка грудью, чтобы еще больше снизить риск заражения ВИЧ.
Медицинские работники предпринимают все усилия, чтобы не допустить распространения ВИЧ. Все составляющие крови и тканей для трансплантации тщательно проверяют, а для работы примененяют стерильное оборудование. Проводятся обширные исследования, направленные как на разработку вакцины против ВИЧ, так и на создание мер профилактики развития СПИДа. Однако, несмотря на твердую уверенность ученых в успехе, они не смогут предотвратить миллионы смертей по всему миру прежде, чем будет найдено действенное лечение, доступное всем.
Инфекция, вызванная вирусом иммунодефицита человека (ВИЧ-инфекция) и синдром приобретенного иммунодефицита (СПИД) — хроническая инфекция, которая при отсутствии лечения приводит к снижению иммунитета к другим инфекциям.
Факторы риска — внутривенные инъекции, незащищенный секс с несколькими партнерами.
За последние 20 лет ВИЧ-инфекции стала самой опасной и самой интенсивно изучаемой болезнью в мире. Несмотря на разработку высокоэффективных лекарств, которые ограничивают проявление болезни, до сих пор не найдено вакцины против вируса, поэтому число людей, инфицированных ВИЧ, продолжает расти, особенно в развивающихся странах.
Есть мнение, что люди были заражены вирусом через слюну обезьян, которые кусали людей. Потом через контакты биологических жидкостей вирус начал распространяться от человека к человеку. ВИЧ инфицирует и постепенно разрушает клетки иммунной системы, ослабляя устойчивость организма к инфекциям и раку.
По всему миру считаются инфицированными более 30 миллиона человек, хотя 9 из 10 этих людей не подозревают об этом. В развитых странах начиная с 1995 года благодаря медикаментозному лечению резко упала смертность от СПИДа. В развивающихся странах проблема СПИД стоит более остро, потому что там живет большинство людей, инфицированных ВИЧ, и им недоступны лекарства от этой тяжелой болезни.
ВИЧ передается с биологическими жидкостями (кровью, спермой, влагалищными выделениями, слюной и грудным молоком). Человек становится более восприимчивым к ВИЧ-инфекции, и у него более вероятно заражение, если он уже страдает от другой болезни, передающейся половым путем.
В группу риска по заражению ВИЧ-инфекцией входят и те люди, которые вводят наркотики или лекарства внутривенно и пользуются для этого общими шприцами и иглами. Кроме того, в группу риска входят и медработники, потому что они контактируют с загрязненными иглами и биологическими жидкостями больных людей, но у них уровень риска намного ниже.
ВИЧ-инфекция может передаваться oт инфицированной женщины к плоду через плаценту или к новорожденному ребенку при рождении или с грудным молоком. Вирусом можно заразиться при трансплантации органов или переливании крови. Но во многих странах сейчас тщательно контролируют отсутствие ВИЧ во всех органах, крови и тканях, что способствует значительному снижению риска заражения. ВИЧ-инфекцией нельзя заразиться при повседневных контактах с людьми, таких как рукопожатие, а также воздушно-капельным путем, через кашель и чихание, поэтому инфицированные люди не представляют опасности для окружающих, которые рядом с ними живут или работают.
ВИЧ проникает в кровь и инфицирует клетки, имеющие на своей поверхности специальные структуры, называемые рецепторами CD4 — СD4-лимфоциты, которые отвечают за борьбу с инфекцией. Внутри этих клеток происходит быстрая репродукция вируса, что приводит к их полному разрушению.
У людей, инфицированных ВИЧ, в течение многих лет не проявляются никакие симптомы, или отмечается незначительное снижение иммунитета: они чаще или дольше, чем обычно, болеют легкими инфекциями. Началом болезни принято считать серьезное ухудшение иммунитета. После этого у больного развиваются тяжелые инфекции, которые вызывают микроорганизмы, абсолютно безвредные для здоровых людей; он также становится очень восприимчив к определенным видам рака.
Вначале иммунная система продолжает нормально работать, несмотря на инфекцию, именно поэтому симптомы могут не появляться годами. Но количество СD4-лимфоцитов неизбежно уменьшается (особенно при отсутствии лечения), вызывая повышенную восприимчивость к другим инфекциям и некоторым видам рака.
Первые признаки ВИЧ-инфекции обычно появляются в течение 6 недель после заражения. Иногда они похожи на грипп, но могут появляться и следующие симптомы:
- увеличение лимфатических узлов;
- повышение температуры;
- слабость;
- сыпь;
- боли в мышцах;
- боль в горле.
Эти симптомы обычно проходят через несколько недель, и большинство людей с ВИЧ-инфекцией чувствуют себя вполне здоровыми. Однако у остальных могут появиться следующие легкие нарушения:
- постоянное увеличение лимфатических узлов;
- болезнь десен;
- тяжелые и хронические инфекции вирусом простого герпеса, такие как герпетическая лихорадка;
- интенсивный рост кондилом;
- зуд и шелушение кожи;
- потеря в весе.
Время между заражением ВИЧ и началом СПИДа отличается у людей, оно может составлять от года до 14 лет. Часто люди долгие годы не подозревают, что они инфицированы ВИЧ, пока у них не разовьется одна или несколько тяжелых инфекций или рак; которые считаются болезнями, сопутствующими СПИДу.
Единственным осложнением ВИЧ-инфекции является развитие СПИДа. О человеке, инфицированном ВИЧ, говорят, что он заболел СПИДом, когда уровень его СD4-лимфоцитов падает ниже определенного предела, либо у него развиваются болезни, сопутствующие СПИДу. Этими болезнями являются оппортунистические инфекции (инфекции, возникающие только при сниженном иммунитете), некоторые виды рака и расстройства нервной системы, которые могут привести к слабоумию, спутанности сознания, изменениям поведения и потере памяти.
Возбудителями оппортунистических инфекций могут быть простейшие, грибки, вирусы, бактерии, и все они опасны для жизни больных СПИДом. Одним из самых распространенных заболеваний людей со СПИДом является тяжелая инфекция, вызванная паразитом Pneumocystis carnii, другой распространенной болезнью являются инфекция криптоспоридиоз, которая приводит к затяжным поносам и токсоплазмоз, сопровождающийся поражением головного мозга.
Candida albicans — это вид грибков, который способен вызывать только легкую поверхностную инфекцию у здоровых людей, приводит к тяжелому заболеванию больных СПИДом.
Криптококковые грибки вызывают лихорадку, головную боль и инфекции легких.
Люди со СПИДом страдают от тяжелых вирусных и бактериальных инфекций. К бактериальным инфекциям относятся туберкулез и листериоз, которые могут вызвать заражение крови. Вирусные инфекции вызывают в основном герпесвирусы. Вирус простого герпеса может поражать головной мозг, вызывая менингит и вирусный энцефалит. Цитомегаловирусная инфекция может привести к таким тяжелым заболеваниям, как пневмония, вирусный энцефалит и воспаление глаз, приводящее к слепоте. Однако больные СПИДом не больше здоровых людей подвержены таким распространенным инфекциям, как простуда.
Самым распространенным видом рака, поражающим больных СПИДом, является саркома Капоши. Это раковая опухоль кожи, которая образуется на внутренней поверхности полости рта и внутренних органах, таких как легкие. Другими видами рака, которые часто наблюдаются у больных СПИДом, являются лимфомы, такие как неходжкинская лимфома. Рак шейки матки также часто встречается у женщин, инфицированных ВИЧ.
При любых подозрениях на возможность заражения ВИЧ нужно сделать анализ крови на антитела к этому вирусу. Анализ крови выполняют также, если у человека появились симптомы, причиной которых может быть ВИЧ-инфекция..
Если анализ на ВИЧ дал отрицательные результаты, то необходимо сделать повторный анализ через 3 месяца, потому что для развития антител требуется время. Очень трудно диагностировать ВИЧ-инфекцию у ребенка, родившегося у инфицированной матери, потому что материнские антитела могут оставаться в его крови до 18 месяцев. СПИД диагностируют после развития обусловленных им болезней, таких как пневмоцистоз, либо когда анализ крови показывает падение количества CD4-лимфоцитов ниже определенного уровня.
Лекарства назначают, когда у больного находят ВИЧ-инфекцию, либо обнаруживают резкое падение уровня СD4-лимфоцитов. Достигнуты большие успехи в применении комбинированной терапии специальными противовирусными лекарствами, которые предотвращают репликацию ВИЧ. Это дает возможность остановить развитие ВИЧ-инфекции в СПИД, а у некоторых людей даже подавить вирусную инфекцию до неопределимого уровня.
После развития СПИДа начинается борьба с оппортунистическими инфекциями, если они есть, а также в некоторых случаях проводится профилактическое лечение против большинства распространенных инфекций. Эмоциональную поддержку и психологическую помощь можно получить у соответствующих специалистов, которые помогают людям с ВИЧ-инфекцией и СПИДом.
Профилактика
Заражение ВИЧ можно предотвратить, если каждый узнает о факторах риска с самого раннего возраста. Две основные меры предосторожности позволяют избежать заражения половым путем — это применение презерватива во время полового акта и половая жизнь с одним партнером. Также обоим партнерам рекомендуется сделать анализы на ВИЧ перед началом незащищенного секса. Особым группам населения нужны специальные меры предосторожности. Например, если больному назначены внутривенные инъекции, всегда следует использовать новую иглу и шприц.
Людям с положительными анализами на ВИЧ нужно соблюдать меры предосторожности, чтобы не заразить других через контакт с кровью или биологическими жидкостями. Они должны информировать медицинский персонал и стоматолога, что у них ВИЧ-инфекция. Если беременная женщина ВИЧ-инфицирована, ей могут назначить противовирусные лекарства, чтобы снизить риск передачи вируса плоду. Помимо этого, ей рекомендуют сделать кесарево сечение и не кормить ребенка грудью, чтобы еще больше снизить риск заражения ВИЧ.
Медицинские работники предпринимают все усилия, чтобы не допустить распространения ВИЧ. Все составляющие крови и тканей для трансплантации тщательно проверяют, а для работы примененяют стерильное оборудование. Проводятся обширные исследования, направленные как на разработку вакцины против ВИЧ, так и на создание мер профилактики развития СПИДа. Однако, несмотря на твердую уверенность ученых в успехе, они не смогут предотвратить миллионы смертей по всему миру прежде, чем будет найдено действенное лечение, доступное всем.
Категории МКБ: Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде других состояний (B23), Болезнь, вызванная вирусом иммунодефицита человека [вич], неуточненная (B24), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде других уточненных болезней (B22), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде злокачественных новообразований (B21), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде инфекционных и паразитарных болезней (B20), Острый ВИЧ-инфекционный синдром (B23.0)
Общая информация
Краткое описание
ВИЧ-инфекция - инфекционная болезнь, развивающаяся в результате многолетнего персистирования в лимфоцитах, макрофагах и клетках нервной ткани вируса иммунодефицита человека (далее - ВИЧ), характеризующаяся медленно прогрессирующим дефектом иммунной системы, который приводит к гибели больного от вторичных поражений, описанных как синдром приобретенного иммунодефицита (далее - СПИД) [1].
B20 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде инфекционных и паразитарных болезней;
B21 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде злокачественных новообразований;
B22 Болезнь, вызванная вирусом иммунодефицита человека (ВИЧ), проявляющаяся в виде других уточненных болезней;
Пользователи протокола: инфекционисты, терапевты, врачи общей практики, клинической лабораторной диагностики, фтизиатры.
Класс I - польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс III - имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+).
Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
Классификация
• нейтропения (
• хронический герпес (оролабиальный, генитальный или аноректальный длительностью более месяца или висцеральный любой локализации);
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• число лимфоцитов CD4 (абсолютное и процентное содержание) - двукратное измерение с интервалом не менее 7 дней;
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Заболевание начинается постепенно.
• половые контакты (гетеро- или гомосексуальные; тип контактов: оральный, вагинальный, анальный) с ВИЧ-статус партнерами (если известно);
• патологическое увеличение лимфатических узлов, персистирующая генерализованная лимфоаденопатия.
Ротоглотка: стоматит, язвенно-некротические поражения, разрастание слизистой полости рта, преимущественно боковой поверхности языка.
Мочеполовая система и перианальная область: признаки следующих заболеваний: нефропатия, инфекция, вызванная вирусом папилломы человека (остроконечные кондиломы половых органов и заднего прохода, рак шейки матки).
Неврологический и психический статус: нарушение когнитивных функций (Приложение 1), парезы, симптомы нейропатии, нарушение сознания, менингеальные синдром.
Биохимический анализ крови: повышение уровня креатинина и мочевины в крови, гипонатриемия, гипокалиемия (при развитии ОПП).
• полимеразная цепная реакция РНК ВИЧ: определяемая вирусная нагрузка.
МРТ/КТ головного мозга: отек головного мозга, признаки менингоэнцефалита, дисциркуляторная энцефалопатия, объемные процессы;
• консультация невропатолога: при признаках/подозрении на криптококковый менингит, ВИЧ-энфефалопатию, токсоплазмоз ЦНС, ПМЛ, лимфомы головного мозга, периферической полинейропатии;
• консультация психиатра: при признаках/подозрении психического расстройства. ВИЧ-энцефалопатии/деменции;
Дифференциальный диагноз
Дифференциальный диагноз: проводится с оппортунистическими инфекциями и другими вторичными заболеваниями по результатам консультаций специалистов.
Лечение
Курс лечения АРТ – пожизненный, применяется тройная схема, кратность приема АРВ препаратов зависит от формы выпуска.
• эмтрицитабин (FTC) 200 мг, капсула; 200 мг 1 раз в сутки.
• рилпивирин* (RPV) 25 мг таблетка; 25 мг 1 раз в сутки.
• дарунавир (DRV) 400 мг, 600 мг, 800 мг таблетка; 600 мг 2 раза в сутки в комбинации с ритонавиром в дозе 100 мг 2 раза в сутки;
• типранавир* (TPV) 250 мг капсула; применяется усиленный ритонавиром, 2 раза в сутки 500 мг+200 мг ритонавира.
ИИ с целью: блокирования фермента ВИЧ, участвующий во встраивании провирусной ДНК в геном клетки-мишени.
• долутегравир (DTG) 50 мг таблетка; 50 мг 1 раз в сутки.
• элвитегравир 150 мг/кобицистат 150 мг /эмтрицитабин 200 мг /тенофовир 300 мг* 1 таблетка 1 раз в сутки;
* При регистрации в Республике Казахстан.
В приоритетном порядке АРТ назначается всем пациентам в 3-4 стадии ВИЧ-инфекции или пациентам с количеством CD4+ лимфоцитов ≤ 350 кл/мкл.
− ВИЧ-позитивным лицам в дискордантных парах (для снижения риска трансмиссии ВИЧ неинфицированным партнерам), при условии предварительного консультирования обоих партнеров;
− при подготовке ВИЧ-инфицированного пациента к применению вспомогательных репродуктивных технологий.
Схема АРТ состоит не менее, чем из трех антиретровирусных препаратов. Предпочтение отдается комбинированным препаратам в фиксированных дозировках.
b NVP использовать у лиц с низким числом лимфоцитов CD4 (у женщин с СД4 менее 250/мкл, у мужчин с СД4 менее 400/мкл)
с вместо AZT при умеренной анемии или гранулоцитопении (уровень гемоглобина> 90 г/л или количество нейтрофилов> 1000 клеток/мкл) рекомендуется назначать ABC, или TDF, а при более выраженной анемии или гранулоцитопении – АВС или TDF.
d использование комбинированного препарата фиксированной дозировки DRV/c (при регистрации)
При невозможности использования вышеперечисленных препаратов ddI может быть назначен в качестве НИОТ в комбинации 3TC/FTC +EFV.
• пациенты, получающие противотуберкулезные препараты.
− при количестве CD4+ лимфоцитов от 50 до 250 клеток/мкл и нормальном уровне АЛТ или АСТ – NVP в сочетании с АВС, или TDF, или AZT + 3ТС, или FTC;
− при любом количестве CD4+ лимфоцитов – LPV/r или DRV/r или ATV/r в сочетании с АВС, или TDF, или AZT + 3ТС, или FTC.
Рекомендуемые схемы АРТ: назначается схема из предпочтительных АРВП – 2 НИОТ + 1 ИП/r, или 2НИОТ + 1 ННИОТ, или 2 НИОТ + 1 ИИ.
LPV/r в сочетании с AZT/3TC. В качестве третьего компонента схемы АРТ являются LPV/r в таблетках (400/100 мг 2 раза в сутки).
При непереносимости LPV/r можно использовать (в порядке приоритетности) – DRV/r (600/100 мг 2 раза в сутки), NVP (при CD4 < 250 клеток/мкл и нормальном уровне АЛТ и АСТ). Частота назначения LPV/r и DRV/r – не реже 2 раз в сутки.
При непереносимости LPV/r и DRV/r, можно назначить ATV/r или другие ИП/р. В качестве нуклеозидной основы рекомендуется ZDV/3TC. Применение EFV не рекомендуется в I триместрe беременности.
Для лечения пациентов с низким уровнем CD4+-лимфоцитов рекомендуется применять схемы, включающие бустированный ИП.
В качестве нуклеозидной основы рекомендуется применять комбинацию ABC с 3TC или TDF с 3TC в стандартных дозах (или комбинированный препарат TDF/FTC). Однако у пациентов с ВН более 100 000 копий/мл препараты, содержащие ABC, применять не рекомендуется.
В качестве альтернативы третьим препаратом можно назначить FPV/r из-за минимального влияния на функцию почек либо LPV/r.
ТDF не рекомендуется больным с почечной недостаточностью.
более чем в 2,5 раза выше верхней границы нормы (ВГН) – EFV или RPV (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ < 100000 копий/мл) в сочетании с TDF+3TC или TDF/FTC;
• при уровне активности АЛТ или АСТ более чем в 2,5 раза выше ВГН – DTG, бустированный RTV ИП (DRV/r или LPV/r) в сочетании с TDF+3TC или TDF/FTC.
При снижении числа CD4+ лимфоцитов менее 500 клеток/мкл рекомендуют начать АРТ одновременно с терапией ХГС.
При количестве CD4+лимфоцитов менее 350 клеток/мкл начинают лечение ВИЧ-инфекции, а затем присоединяют терапию ХГС.
Не рекомендуется сочетание рибавирина с зидовудином (увеличивается частота развития анемии), диданозином (повышается вероятность декомпенсации заболевания печени).
Оптимальным сочетанием НИОТ является TDF + 3TC или FTC в стандартных дозировках. При невозможности применять TDF назначают АВС.
• при нормальном уровне активности АЛТ/АСТ или повышении его не более чем в 2,5 раза выше ВГН – EFV, RPV (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ < 100000 копий/мл) или DTG (при наличии противопоказаний к приему EFV и при уровне РНК ВИЧ >100000 копий/мл) в сочетании с АВС или TDF + 3TC или TDF/FTC.
• при уровне активности АЛТ/АСТ более чем в 2,5 раза выше ВГН – DTG или бустированный ИП (LPV/r или DRV/r) в сочетании с АВС или TDF + 3TC или TDF/FTC.
У больных при сочетании ВИЧ-инфекции и ХГС, не получающих лечения ХГС, в состав схемы АРТ может быть включено сочетание ZDV+3TC.
Все ЛЖВ с диагностированным туберкулезом нуждаются в лечении ТБ и ВИЧ-инфекции, независимо от числа лимфоцитов CD4.
Первым начинают противотуберкулезное лечение, а затем как можно быстрее (в первые 8 недель лечения) назначают АРТ.
Больным ВИЧ/ТБ, имеющим выраженный иммунодефицит (число лимфоцитов CD4 менее 50 клеток/мкл), необходимо начать АРТ немедленно – в течение первых 2 недель после начала лечения ТБ.
При наличии туберкулезного менингита начало АРТ следует отложить до завершения фазы интенсивной терапии ТБ.
В начале АРТ у больных, получающих противотуберкулезное лечение, предпочтительным ННИОТ является EFV, который назначают вместе с двумя НИОТ.
При отсутствии EFV рекомендована схема лечения - 3TC (или FTC) + ZDV + ABC (или TDF).
В таблице 3 представлены варианты замены антиретровирусных препаратов при развитии нежелательныхэффектов.
Неудача лечения определяется как постоянно выявляемая вирусная нагрузка более 1000 копий/мл по результатам двух последовательных измерений, проведенных с интервалом в 2-4 недели, но не ранее, чем через шесть месяцев после начала использования АРВ-препаратов.
Основные лекарственные средства, имеющие 100% вероятность применения: см пункт Медикаментозное лечение, оказываемое на амбулаторном уровне.
• эмтрицитабин (FTC) 200 мг, капсула;
• рилпивирин* (RPV) 25 мг таблетка;
• дарунавир (DRV) 400 мг, 600 мг, 800 мг таблетка; 600 мг в комбинации с ритонавиром в дозе 100 мг 2 раза в сутки;
• типранавир* (TPV) 250 мг капсула; применяется усиленный ритонавиром, 2 раза в сутки 500 мг+200 мг ритонавира.
• элвитегравир 150 мг/кобицистат 150 мг /эмтрицитабин 200 мг /тенофовир 300 мг* 1 таблетка 1 раз в сутки;
• элвитегравир 150 мг/кобицистат 150 мг* 1 таблетка 1 раз в сутки.
Хирургические вмешательства: нет.
• туберкулеза (при исключении у пациента активного туберкулеза) –однократно изониазид (5 мг/кг), но не более 0,3 г в сутки + пиридоксин (при наличии) в дозе 25 мг/сут не менее 6 месяцев;
• пневмоцистной пневмонии в случае CD4 < 200 клеток/мкл, токсоплазмоза, в случае CD4 < 100 клеток/мкл – котримоксазол (960 мг 3 раза/неделю). Отменить профилактику если у пациента более 3 месяцев количество CD4+ - лимфоцитов стабильно превышает 200 кл/мкл, возобновить при падении количества CD4+ - лимфоцитов
• Диспансерное наблюдение пациентов получающих АРТ осуществляется совместно ПМСП и территориальным центром СПИД с кратностью посещений не менее 1 раза в 3 месяца.
• Вирусная нагрузка определяется перед началом АРТ. В дальнейшем следует измерять ВН первый раз не позднее 3 месяцев, затем 1 раз в 6 месяцев, при достижении неопределяемого уровня ВН.
• В случае отсутствия снижения ВН через 6 месяцев от начала лечения на 1 lоg10 или последовательного двукратного повышения ВН после исходной супрессии, следует провести генотипический тест на определение резистентности ВИЧ к антиретровирусным препаратам.
• Число лимфоцитов CD4 нужно измерять через 3 месяца, затем каждые 6 месяцев, при необходимости чаще в течение 1-го года АРТ, далее не реже 1 раз в год (за исключением случаев неэффективности лечения).
• Лабораторные исследования необходимо проводить не менее одного раза в 6 месяцев.
Таблица 4. Сроки проведения лабораторных исследований
х - лабораторное исследование показано независимо от используемых АРВ-препаратов;
x (АРВ-препарат) - исследование показано пациентам, которые получают указанный в скобках препарат.
b Пациентам с хроническими гепатитами биохимические показатели определяют согласно клиническому протоколу диагностики и лечения хронического вирусного гепатита В и С у взрослых в РК.
Через 3 месяца после начала приема АРВ-препарата клинически проявляющиеся побочные эффекты должны отсутствовать (а также субклинические, которые со временем могут проявиться клинически )
b Вирусная нагрузка уменьшается постепенно: у большинства пациентов (за исключением имеющих изначально высокую вирусную нагрузку) через 24 недели АРТ она должна быть < 50 копий/мл либо демонстрировать выраженную тенденцию снижения до этого уровня.
При расхождении между вирусологическими и иммунологическими показателями, приоритет за вирусологическими.
Число лимфоцитов CD4 необходимо определять каждые 3 месяца, по стабилизации СД4 лимфоцитов на фоне АРТ - 1 раз в 6 месяцев.
Цель АРТ - снижение ВН до неопределяемого уровня (пороговый уровень
При показателях ВН от 200 до 400 коп/мл – развитие резистентности возможно, необходимо усилить работу по соблюдению приверженности к АРТ.
Госпитализация
III степень (тяжелая) - повседневная жизнь существенно нарушена, часто требуется дополнительная помощь близких, медицинская помощь и лечение, возможно в стационаре;
IV степень (крайне тяжелая, жизнеугрожающая) - нормальная повседневная жизнь невозможна, требуется постоянная помощь посторонних, серьезное лечение, чаще всего в стационаре.
Информация
Источники и литература
Информация
5) Трумова Жанна Зиапеденовна – доктор медицинских наук, профессор РГП на ПХВ «Казахский национальный медицинский университет имени С.Д.
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Оценку нарушений познавательной деятельности (когнитивных функций) целесообразно проводить у всех ВИЧ-инфицированных пациентов без отягощающих факторов(тяжелые психиатрические заболевания, злоупотребление психоактивными веществами, в том числе алкоголем, текущие оппортунистические инфекции центральной нервной системы, другие неврологические заболевания) в течение 6 мес. со времени постановки диагноза. Данный подход позволяет точно определить исходные показатели и, соответственно, более точно оценить дальнейшие изменения. Для раннего скрининга когнитивных функций необходимо задать пациенту 3 вопроса (S.Simionietal. AIDS 2009, EACS 2012):
1. Часто ли у Вас бывают случаи потери памяти (например, Вы забываете значительные события, даже самые недавние, назначенные встречи и т.д.)?
Нейропсихологическое обследование должно включать в себя тесты для изучения следующих характеристик познавательной деятельности: слухоречевая и зрительная память, счет, скорость восприятия информации, внимание, , двигательные навыки. (Antinorietal.Neurology, 2007). В случае выявления патологии требуется обследование пациента у невролога, проведение МРТ головного мозга и исследовании спинномозговой жидкости (СМЖ) на вирусную нагрузку и, если есть к тому показания, провести исследование генотипической резистентности к препаратам в двойной пробе СМЖ и плазмы крови. Если у пациента выявлена патология нейрокогнитивных функций на этапе скрининга или при дальнейшем нейропсихологическом обследовании, необходимо рассмотреть возможность включения в схему препаратов, потенциально воздействующих на центральную нервную систему. К ним относятся либо те препараты, проникновение которых в СМЖ было продемонстрировано в исследованиях, проведенных у здоровых ВИЧ-инфицированных пациентов(концентрация выше IC90 у более чем 90% обследуемых пациентов), либо те, для которых доказана краткосрочная (3–6 мес.) эффективность воздействия на когнитивные функции или на снижение ВН на СМЖ, при условии, что оценка проводится в отсутствие каких-либо других совместно принимаемых препаратов или в рамках контролируемых исследований, результаты которых рецензируются экспертами (EACS 2012).
Общие сведения
Синдром приобретенного иммунодефицита – заболевание, которое поражает систему защиты организма от инфекций. Даже самая незначительная инфекция, от которой здоровый организм может легко избавиться, у больных СПИДом может привести к серьезным последствиям. СПИД вызывается вирусом иммунодефицита человека (ВИЧ), который поражает CD4-лимфоциты (клетки, разрушающие инфекционные агенты и возбудителей заболеваний). При снижении числа CD4-лимфоцитов происходит сбой в работе иммунной системы, и у больного начинаются определенные инфекционные процессы и развиваются злокачественные опухоли. Если у зараженного ВИЧ число CD4-лимфоцитов в крови не более 200, это состояние называется СПИД. Эффективность работы иммунной системы при этом снижается. Может пройти около 10 лет от момента заражения ВИЧ до развития СПИДа. Развернутая стадия СПИДа расценивается как неизлечимая и приводит к летальному исходу. Больные умирают в среднем через 5 лет после констатации развернутой стадии СПИДа. ВИЧ можно обнаружить по анализу крови на антитела к вирусу. Анализ на ВИЧ сразу после заражения может давать ложные результаты, так как требуется определенное время для выработки антител к вирусу – в среднем от 6 до 12 недель. Иногда положительный результат теста на ВИЧ может быть получен только через 6 месяцев после инфицирования. Лечения ВИЧ и СПИДа пока еще не существует, однако есть много препаратов, которые замедляют процесс поражения иммунной системы и способны, таким образом, существенно продлить жизнь ВИЧ-инфицированных.
Cимптомы СПИДа
Ранние симптомы ВИЧ: увеличенные лимфатические узлы, гриппоподобные заболевания (с кашлем, температурой, потерей аппетита, ломотой в теле, усталостью, слабостью). Носитель ВИЧ очень заразен, даже если у него нет симптомов инфекции.
Поздние симптомы ВИЧ (спустя годы после заражения): постоянные ночные поты и подъемы температуры, хроническая усталость, необъяснимая потеря веса или потеря аппетита. Затяжная диарея. Увеличенные лимфатические узлы. Темно-красные опухолевидные образования на коже, а также в полости рта и носа. Частые респираторные инфекции, поверхностное дыхание или сухой кашель.
Что можете сделать Вы
Обратитесь к врачу, если подозреваете у себя ВИЧ-инфекцию. Если вы ВИЧ-положительны: обратитесь за индивидуальной консультацией. Избегайте незащищенных половых контактов. Используйте презервативы, поскольку это единственный (но не стопроцентно надежный) способ защиты от ВИЧ. ВИЧ-инфицированный не может быть донором крови, органов или спермы.
Что может сделать врач
Назначить анализ крови на антитела к ВИЧ, чтобы подтвердить диагноз. Провести соответствующую консультацию. Назначить лечение конкретных симптомов или существующих на данный момент инфекций. Назначить специальные противовирусные препараты, которые замедляют процесс прогрессирования ВИЧ-инфекции.
Профилактические меры
Один из самых главных способов профилактики - иметь половой контакт только с одним партнером; не иметь контактов с проститутками, случайными знакомыми, наркоманами, использующими внутривенные иглы; не иметь групповых контактов. Используйте презервативы для защиты от ВИЧ. Используйте только свои собственные иглы для подкожных инъекций, зубные щетки, бритвы. Настаивайте на использовании только стерильных одноразовых инструментов во время операции (в том числе стоматологических), акупунктуры, нанесения татуировок или пирсинга. Если вам предстоит обширная операция, заранее обговорите возможность аутогемотрансфузии (переливание крови для последующей трансфузии себе самому).
Неврологические проявления ВИЧ-инфекции (нейроСПИД) — обобщенное клиническое понятие, включающее многообразные первичные и вторичные синдромы и заболевания нервной системы, обусловленные ВИЧ. Проявлениями нейроСПИДа могут выступать менингоэнцефалит, полиневропатия, энцефало- и миелопатия, оппортунистические нейроинфекции, опухоли ЦНС, церебральные сосудистые нарушения и т. п. Диагностируется нейроСПИД при сопоставлении результатов анализов на ВИЧ, данных неврологического осмотра, нейропсихологического тестирования, ликворологических и томографических исследований, ЭФИ нервно-мышечного аппарата. Лечение нейроСПИДа осуществляется в рамках терапии ВИЧ-инфекции с назначением специфической и симптоматической терапии имеющихся неврологических проявлений.
Общие сведения

Причины возникновения нейроСПИДа
Несмотря на общепризнанность нейротропности ВИЧ, конкретные патогенетические механизмы его воздействия на нервную систему (НС) до конца не ясны. Предполагается, что нейроСПИД обусловлен как прямым, так опосредованным воздействием вируса на НС. Прямое влияние связывают с тропностью ВИЧ к CD4-рецепторам, которые имеются не только в мембране лимфоцитов, но и в глиальных клетках мозговой ткани.
Опосредованное воздействие ВИЧ реализуется несколькими путями. Во-первых, это развитие оппортунистических инфекций и опухолевых процессов за счет резкого снижения иммунного статуса организма. Во-вторых, предполагают наличие аутоиммунных механизмов (например, в развитии асептического менингита и полиневропатии при нейроСПИДе), связанных с синтезом антител к нервным клеткам, имеющим встроенный ВИЧ-антиген. Существует также гипотеза о нейротоксическом действии продуцируемых ВИЧ химических веществ. Кроме того, развитие нейроСПИДа возможно вследствие повреждения эндотелия мозговых сосудов провоспалительными цитокинами, приводящего к расстройству микроциркуляции и гипоксии, обуславливающей гибель нейронов.
Следует отметить, что отсутствие полной ясности в этиопатогенезе ВИЧ-инфекции и нейроСПИДа в частности, наличие существенного количества ложноположительных реакций на ВИЧ при его лабораторной диагностике, а также сложности с выделением вируса привели к появлению среди медиков и специалистов в области иммунологии лиц, считающих неправомочным само понятие ВИЧ-инфекция. При этом сторонники ВИЧ-отрицания признают существование синдрома иммунодефицита как такового, но опасаются, что с введением понятий ВИЧ-инфекция и нейроСПИД под эти диагнозы массово попадают пациенты с различными другими заболеваниями.
Классификация нейроСПИДа
В соответствии с прямым или опосредованным воздействием ВИЧ на нервную систему принято различать первичный и вторичный нейроСПИД. К базовым клиническим формам, которые включает первичный нейроСПИД, относят: острый асептический менингит, ВИЧ-энцефалопатию (СПИД-деменцию), ВИЧ-миелопатию (вакуолярную миелопатию), васкулярный нейроСПИД, поражения периферической НС (дистальная симметричная невропатия, синдром Гийена-Барре, множественная мононевропатия, хроническая воспалительная демиелинизирующая полинейропатия, синдром конского хвоста), поражение мышц (миопатии).
Вторичный нейроСПИД включает оппортунистические нейроинфекции и опухоли. Первые отличаются большим многообразием: церебральный токсоплазмоз, криптококковый менингит, герпесвирусная нейроинфекция (опоясывающий герпес, цитомегаловирусный и герпесвирусный энцефалиты, цитомегаловирусная полирадикулопатия, герпесвирусный миелит и ганглионевриты), прогрессирующая мультифокальная лейкоэнцефалопатия, туберкулезные поражения НС, нейросифилис. Наиболее часто встречающимися опухолями центральной НС при нейроСПИДе являются: первичная лимфома головного мозга, лимфома Беркитта, глионейробластома, диссеминированная саркома Капоши.
Симптомы нейроСПИДа
Первичный нейроСПИД зачастую имеет бессимптомное субклиническое течение. В 10-20% случаев неврологические симптомы дебютируют в первые 2-6 недель от заражения ВИЧ (период сероконверсии). В этот период на фоне фебрилитета, лимфаденопатии и кожных высыпаний у части пациентов манифестируют признаки асептического менингита и острой радикулоневропатии. Другие клинические формы первичного нейроСПИДа (ВИЧ-энцефалопатия, ВИЧ-миелопатия) возникают преимущественно в развернутой стадии ВИЧ-инфекции на фоне системных проявлений и выраженной иммуносупрессии. Вторичный нейроСПИД развивается в фазе симптомной хронической ВИЧ-инфекции (стадия вторичных заболеваний), которая наступает в период от 2 до 15 лет с момента первых клинических проявлений. Отдельные неврологические симптомы (головная боль, полиневропатия, нарушения сна, астения, депрессия, миопатия) могут быть вызваны токсичной антиретровирусной терапией.
Острая радикулоневропатия связана с острой воспалительной демиелинизацией корешков спинномозговых и черепных нервов. Характерны вялый тетрапарез, полиневритический тип нарушений чувствительности, корешковый синдром, поражение лицевого (реже глазодвигательного) нервов, бульбарные расстройства. Фаза нарастания симптомов может длиться от нескольких дней до месяца, затем после 2-4 недель стабильного состояния начинается регресс симптоматики. У 70% пациентов с этой формой нейроСПИДа отмечается полное восстановление, у 15% - выраженные остаточные парезы.
ВИЧ-энцефалопатия является самым частым проявлением первичного нейроСПИДа. Включает когнитивные, поведенческие и двигательные расстройства. Последние бывают представлены мозжечковой атаксией, тремором, пирамидной недостаточностью, вторичным паркинсонизмом, гиперкинезами. Отдельные симптомы и умеренный когнитивный дефицит отмечаются примерно у 75% пациентов со СПИДом. У 3-5% больных энцефалопатия выступает начальным синдромом нейроСПИДа. Морфологическим субстратом является мультифокальный гигантоклеточный энцефалит с поражением преимущественно лобных и височных долей, подкорковых структур, моста и мозжечка.
ВИЧ-миелопатия проявляется нижним спастическим парапарезом и тазовыми расстройствами. Отличается медленным течением и вариативностью тяжести клинических симптомов от легкого пареза до грубой плегии с недержанием мочи и кала. Это проявление нейроСПИДа отмечается у 20% пациентов с ВИЧ. Морфологически выявляется вакуолизация белого спинномозгового вещества, наиболее выраженная в грудных сегментах. Однако на МРТ позвоночника изменения зачастую не фиксируются.
Васкулярный нейроСПИД обусловлен васкулитом церебральных сосудов и зачастую приводит к развитию ишемического инсульта, отличительной чертой которого является волнообразное течение и частая трансформация в геморрагический инсульт. Характерны предшествующие инсульту ТИА, а также повторные инсульты, вследствие мультифокального поражения сосудов.
Диагностика нейроСПИДа
Учитывая частую встречаемость нейроСПИДа, консультация невролога рекомендована всем больным ВИЧ-инфекцией. В связи с тем, что первыми симптомами ВИЧ-энцефалопатии зачастую выступают когнитивные нарушения, исследование неврологического статуса целесообразно дополнять нейропсихологическим обследованием. Среди практических неврологов должна существовать определенная настороженность в отношении впервые обратившихся пациентов из групп риска, поскольку неврологические проявления у них могут являться симптомами первичного нейроСПИДа. В таких случаях следует обращать внимание на наличие у больного признаков иммуносупрессии и системных симптомов (снижения массы тела, лимфаденопатии, выпадения волос и т. п.).
Наряду с обязательными в диагностике ВИЧ-инфекции исследованиями крови путем ИФА, иммуноблоттинга и определения вирусной нагрузки при помощи ПЦР, в диагностике нейроСПИДа широко используются электрофизиологические, томографические и ликворологические методы. При необходимости проводятся консультации психиатра, нейрохирурга и др. специалистов. Диагностика и анализ результатов лечения поражений периферической НС при нейроСПИДе осуществляются преимущественно с помощью ЭФИ нервно-мышечной системы (ЭМГ, ЭНМГ, исследование ВП).
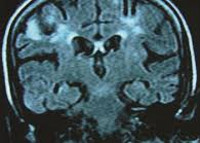
С целью диагностики поражений центральной НС при нейроСПИДе, для анализа их течения и эффективности проводимой терапии широко используются методы компьютерной томографии и магнитно-резонансной томографии. КТ головного мозга особенно информативна в диагностике вторичных объемных процессов церебральной локализации. МРТ головного мозга более эффективно визуализирует диффузные и мелкоочаговые изменения (участки атрофии и демиелинизации), расположенные в глубинных отделах мозга патологические очаги. Однако результаты аутопсии показывают, что современные методы нейровизуализации способны отображать не все морфологические изменения, происходящие в мозговой ткани при нейроСПИДе.
Немаловажное значение в диагностике нейроСПИДа имеет исследование цереброспинальной жидкости, полученной при люмбальной пункции. У серопозитивных пациентов даже при отсутствии неврологической симптоматики в ликворе зачастую наблюдается умеренный лимфоцитоз, повышение уровня белка и снижение концентрации глюкозы. При наличии неврологических проявлении эти изменения, наряду со снижением уровня CD4-лимфоцитов, говорят о возможном развитии нейроСПИДа. Иммунологические исследования ликвора, как правило, выявляют повышенное содержание IgG.
Лечение нейроСПИДа
Основу терапии и профилактики развития нейроСПИДа составляет лечение ВИЧ-инфекции. Эффективная антиретровирусная терапия (АРТ) фармпрепаратами, способными проходить через ГЭБ, позволяет блокировать репликацию ВИЧ, остановить нарастание иммунодефицита и таким образом уменьшить тяжесть клинических проявлений нейроСПИДа, снизить риск возникновения оппортунистических нейроинфекций и повысить эффективность их терапии. К наиболее апробированным средствам, применяемым при нейроСПИДе, относятся зидовудин, ставудин, абакавир. Учитывая токсичность большинства антиретровирусных препаратов, АРТ назначается по индивидуально подобранной схеме только при наличии показаний и с согласия пациента.
Параллельно с АРТ осуществляется специфическая и симптоматическая терапия возникшей клинической формы нейроСПИДа. Так, при ВИЧ-энцефалопатии применяют холина альфосцерат и мягкие ноотропы (мебикар, цитиколин, пирацетам, фенибут), при инсульте — антикоагулянты и пентоксифиллин, при полиневропатии — цитиколин, комбинированные препараты витаминов группы В, при острых психических нарушениях — антипсихотические средства (клозапин). При поражениях периферической НС отмечена эффективность плазмафереза. В лечении миопатий используют плазмаферез и кортикостероидную терапию.
При оппортунистических нейроинфекциях применяют этиотропные препараты: при криптококовых менингитах — фторцитозин с амфотерицином, токсоплазменных энцефалитах — кларитромицин, азитромицин, спирамицин, при герпетических поражениях — ацикловир, валацикловир, ганцикловир, абакавир, саквинавир. Лечение опухолей, возникающих как проявление вторичного нейроСПИДа, может потребовать хирургического вмешательства. Вопрос о необходимости операции рассматривается совместно с нейрохирургом.
Читайте также:

