Боли в пояснице при отравлении у беременных
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в паху: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Пах, или паховая область – это часть нижнего края брюшной области, примыкающая к бедру. В проекции паховой области находится паховый канал, через который проходит семенной канатик у мужчин, идущий в мошонку, и круглая связка матки у женщин.
При ослаблении стенок пахового канала через него могут выходить петли кишечника, образуя паховую грыжу.
Рядом расположены крупные сосуды – бедренная артерия и большая подкожная вена ноги, паховые лимфатические узлы, собирающие лимфу от органов малого таза.
Анатомическая близость паховой области с различными органами и системами обусловливает огромное множество состояний, при которых может возникнуть боль в паху.
Разновидности боли в паху
Боль в паху может быть односторонней или двусторонней. Она может развиваться быстро и интенсивно (острое течение) или медленно и постепенно (подострое течение). Быть кратковременной или хронической. Часто боль в паховой области является отраженной, то есть отдающей из какого-то органа.
Возможные причины боли в паху
Боль в паховой области может быть как тревожным симптомом, свидетельствующим о развитии заболевания, так и наблюдаться при некоторых физиологических состояниях.
К основным причинам, вызывающим боль в паху, врачи относят:
- болезненные менструации;
- желтое тело беременных (временная железа, которая вырабатывает прогестерон, необходимый для сохранения беременности, и эстроген - иногда желтое тело имеет увеличенные размеры, что может привести к появлению болевого синдрома);
- травмы паховой области;
- инфекционно-воспалительные заболевания органов малого таза, в том числе при инфекциях, передающихся половым путем;
- растяжение и ослабление мышц и связочного аппарата может возникать на поздних сроках беременности, при паховой грыже, проптозе живота, растяжении приводящей мышцы бедра у спортсменов;
- онкологические заболевания органов малого таза;
- увеличение паховых лимфатических узлов при воспалительных и онкологических заболеваниях органов малого таза, лимфомах.
1) половой системы:
- у женщин: воспаление яичников, маточных труб, киста яичника, разрыв кисты яичника, воспаление слизистой влагалища, бактериальный вагиноз, патологическое разрастание эндометрия (эндометриоз), воспаление эндометрия, внематочная беременность, опухоли матки, опухоли яичников и т.д.;
- у мужчин: перекрут яичка, перекрут гидатиды яичка, воспаление яичка и его придатка, расширение вен мошонки, водянка яичка, киста семенного канатика, воспаление простаты, онкологические заболевания яичка, онкологические заболевания простаты и т.д.;
3) кишечника: воспаление аномально расположенного аппендикса, воспаление прямой кишки, дивертикулит, колики, онкологические заболевания прямой кишки т.д.;
4) костно-мышечной системы: грыжи позвоночных дисков с компрессией корешков спинного мозга, артроз или артрит тазобедренного сустава, асептический некроз головки бедренной кости и др.
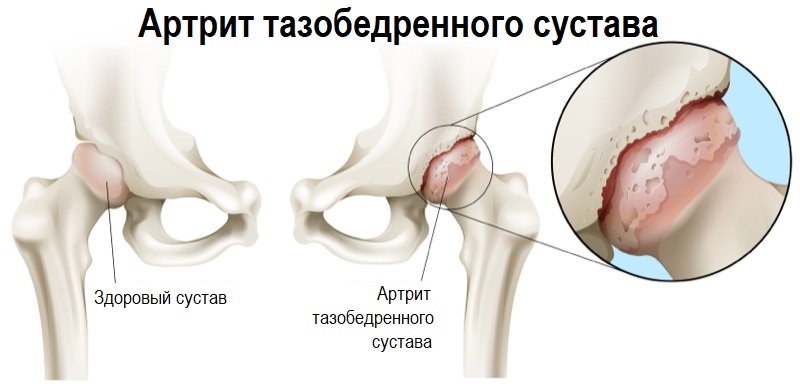
К каким врачам обращаться при боли в паху
Сначала можно обратиться к врачу общей практики, терапевту или педиатру. После установления предположительной причины боли пациента, если необходимо, направляют к узким специалистам: хирургу, гинекологу, нефрологу, урологу, неврологу, ортопеду, проктологу.
Диагностика и обследования при боли в паху
До выбора метода лечения врач должен выяснить характер, время и скорость нарастания боли, является ли боль одно- или двусторонней, уточнить, сопровождается ли боль повышением температуры, выделениями из влагалища, полового члена, расстройствами мочеиспускания (задержкой, болезненностью, неприятными ощущениями), есть ли кровь в моче, была ли тошнота и/или рвота. Врач обращает внимание на походку пациента и объем движений в тазобедренном суставе. Выясняет, болит ли где-то еще, например, в мошонке, животе, над лобком, в подвздошной области, в пояснице, бедре. Важно знать, предшествовала ли боли травма, усиленная физическая нагрузка, поднятие тяжести, сексуальный контакт. Специалист проводит осмотр паха, промежности, мошонки, проверяет, нет ли в мошонке патологических образований, оценивает состояние мышц передней брюшной стенки, наружного пахового кольца.
В целях дифференциальной диагностики пациентам рекомендуется проведение общего анализа крови, общего анализа мочи, ультразвукового исследования органов малого таза, органов мошонки, органов мочевыделительной системы, предстательной железы, паховых лимфатических узлов, необходимо исследовать посев мочи, мазок на флору из влагалища, осуществить поиск инфекций, передаваемых половым путем (прицельно, например, гонококка и хламидии или в составе комплексного исследования).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Диагностика ее причины может быть затруднена, поскольку в брюшной полости расположено много органов, относящихся к разным системам. Это органы желудочно-кишечного тракта (ЖКТ): желудок, печень, желчный пузырь, поджелудочная железа, кишечник; мочевыделительной системы: почки, мочеточники, мочевой пузырь; половой системы: яичники. Заболевания каждого из этих органов могут вызывать боли и требуют тщательной диагностики и специфического лечения.

Перед тем, как познакомиться с каждым из этих болевых синдромов, напомним, о каких характеристиках боли врач обязательно спросит на приеме.
Врач выявляет наибольшую болезненность при несильном надавливании (прощупывании) живота. Процедуру проводят в положении лежа на спине со слегка согнутыми коленями. Так мышцы брюшной стенки расслабляются, и проводить пальпацию легче.
Боль может быть нестерпимой, сильной или слабой, постоянной или периодической, ноющей, сжимающей, острой, тупой, распирающей или похожей на тяжесть в животе.
Отдает ли боль куда-либо, усиливается ли при движении, кашле, сопровождается ли тошнотой, повышением температуры тела, поносом.
В связи с чем появилась боль (изменение режима или состава питания, стресс, травма и др.)? Усиливается ли она, или интенсивность остается постоянной? Менялся ли характер или локализация боли?
Есть ли такое положение, в котором боль минимальна? Уменьшается ли боль при соблюдении определенного питания, проходит ли после рвоты или посещения туалета и т. д.?
Схваткообразные боли около пупка и боли, захватывающие всю центральную часть живота и сопровождающиеся урчанием, вздутием, запорами или поносами, тошнотой и рвотой,
Тупые или острые, распирающие или ноющие боли могут отдавать за грудину по ходу пищевода. Часто сопровождаются тошнотой, отрыжкой, изжогой, чувством переполнения живота (тяжести в животе) после приема пищи. Возникают как на голодный желудок, так и после еды. Причиной появления таких болей обычно становятся пищевые погрешности: постоянное употребление острой, жареной, копченой, излишне жирной пищи, еды всухомятку или большими порциями.
Боль может возникать на фоне стресса, при употребление алкоголя и при инфицировании хеликобактер пилори (Helicobacter pylori).
На фоне такой боли могут возникать: повышение температуры, тошнота, сухость и горечь во рту, отрыжка, вздутие живота и болезненность при поколачивании ребром ладони по нижним ребрам справа. Боль часто отдает в правую лопатку, ключицу, плечо. Если боль становится нестерпимой, сопровождается рвотой, не приносящей облегчения, бледностью кожных покровов, потливостью, желтушностью кожи и склер – это печеночная колика.
Ее причина – желчный камень, преграждающий путь оттока желчи, перерастяжение и воспаление желчного пузыря.
Боли очень интенсивные, постоянные, часто опоясывающие, усиливаются в положении лежа на спине. Сопровождаются рвотой, лихорадкой, изжогой, вздутием живота.
Причина таких болей – поражение поджелудочной железы вследствие приема алкоголя, чрезмерного количества жирной и острой пищи.
Боли слабые, тупые, изначально могут появиться в эпигастральной области. Через 3-5 часов от момента появления усиливаются, распространяются в пупок, поясницу, пах. Сопровождаются тошнотой, запором или поносом, повышением температуры тела.

Могут быть вызваны либо кишечной коликой, либо пищевым отравлением. Для пищевого отравления характерны головная боль, озноб, ломота в мышцах и повышение температуры тела. Коликам эти симптомы не присущи.
Это проявление дискинезии желчевыводящих путей или холецистита, который является осложнением желчнокаменной болезни. Также боль в правом подреберье может быть симптомом поражения печени, вызванным неправильным питанием, вредными привычками или вирусными заболеваниями.
Диагноз кишечной колики, как и пищевого отравления, ставится на основании жалоб пациента и сбора анамнеза.
Исследование слизистой оболочки верхнего отдела желудочно-кишечного тракта с возможностью выполнения биопсии или эндоскопического удаления небольших патологических образований.
Причем для установления причины гастрита или язвы во время ЭГДС проводят биопсию, т. е. берут образец слизистой оболочки для последующего исследования. Наличие хеликобактер пилори можно определить с помощью нового теста – С 13 - уреазный дыхательный тест.
Синонимы: Дыхательный тест с 13С-меченной мочевиной. 13 UBT; 13C-UBT. Краткая характеристика 13С-уреазного дыхательного теста Дыхательный тест в текущей модификации предназначен для лиц старше 12 лет. 13С-уреазный дыхательный тест относится к неинвазивным безопасным методам исследования.
Для диагностики дискинезии желчевыводящих путей применяют дуоденальное зондирование и внутривенную холецистографию, а для желчнокаменной болезни – УЗИ печени и желчного пузыря.
Ультразвуковое сканирование печени, позволяющее оценить структуру органа, выявить изменения паренхимы (ткани органа) и другие патологические изменения.
Диагноз острого панкреатита ставится по результатам анализов крови и мочи (повышение активности панкреатических ферментов амилазы и липазы), а также УЗИ, КТ и МРТ поджелудочной железы.
Синонимы: Диастаза; Сывороточная амилаза; Амилаза сыворотки. α-Amylase; AMY; AML; Diastase; 1;4-?-D-glucanohydralase; Serum amylase; Blood amylase. Краткая характеристика определяемого вещества Альфа-амилаза Альфа-амилаза относится к группе ферментов, обеспечивающих ра.
Исследование, позволяющее оценить состояние и диагностировать патологию поджелудочной железы.
При болях справа ниже пупка выполняют УЗИ органов брюшной полости, общий анализ крови с обязательным подсчетом лейкоцитарной формулы, анализ крови с обязательным определением лейкоцитарной формулы, поскольку содержание лейкоцитов в крови увеличивается соответственно стадиям острого аппендицита. При неясной клинико-лабораторной картине хирург может провести диагностическую лапароскопию.
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
Синонимы: Дифференцированный подсчет лейкоцитов; Лейкоцитограмма; Соотношение различных форм лейкоцитов в крови; Дифференцированный подсчет лейкоцитов; Лейкограмма; Формула крови; Подсчет лейкоцитарной формулы. Differential White Blood Cell Count; Leukocyte differential count; Peripheral differentia.
Категорически запрещено в такой ситуации использовать грелку! Следует незамедлительно вызвать скорую помощь.
При появлении боли в эпигастральной области следует как можно быстрее обратиться к гастроэнтерологу, который назначит ЭГДС. К сожалению, вероятность онкологического заболевания желудка существует даже в молодом возрасте.
Если сильные боли в правом подреберье, которые не удается снять домашними средствами, появились впервые, вызывайте скорую помощь. Принять лекарство при возникновении таких болей можно, если вы знаете свой диагноз, и боль вызвана обострением заболевания.
Если же боль стала нестерпимой, и к ней присоединились ранее не возникавшие симптомы (желтуха, рвота, лихорадка и т. д.) – срочно вызывайте бригаду скорой медицинской помощи.
При подозрении на острый аппендицит надо срочно вызвать скорую помощь. До приезда бригады больного уложить в постель, обеспечить покой.
Боли в области всего живота и справа ниже пупка – только скорая помощь.
Боли около пупка
Если причина таких болей – кишечная колика, то вначале назначают спазмолитики, которые ослабляют или устраняют спазмы гладкой мускулатуры внутренних органов, внутримышечно и/или внутривенно. Затем проводят лечение основного заболевания, вызвавшего колику (колика – не диагноз, а симптом!), вплоть до хирургического вмешательства, если колика сопровождает непроходимость кишечника. Если причина болей – пищевое отравление, могут назначить внутривенную инфузионную терапию, чтобы возместить потерю жидкости с рвотой или поносом, иногда антибиотики, кишечные антисептики.
Боли в эпигастральной области
Если причина боли – хеликобактерный гастрит, как основной фактор риска развития рака желудка, или язвенная болезнь, вызванная Helicobacter pylori, врач-гастроэнтеролог назначает лекарственные препараты для борьбы с микроорганизмом.
Боли в правом подреберье
Для лечения дискинезии желчевыводящих путей врач может назначить спазмолитики и желчегонные средства (только при отсутствии камней в желчном пузыре). Желчнокаменная болезнь служит показанием к удалению желчного пузыря.
Боли в области всего живота
Для лечения острого панкреатита необходима тщательно подобранная врачом многокомпонентная терапия, постоянное наблюдение за пациентом, иногда – в стационаре.
Боли справа, ниже пупка
При остром аппендиците требуется удаление воспаленного червеобразного отростка – аппендэктомия.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в спине при беременности: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль в спине является одной из самых частых жалоб беременных женщин на приеме в женской консультации, особенно на поздних сроках.
Несмотря на то, что беременность – естественный процесс, для организма женщины она является сильным стрессом и привносит в жизнь будущей мамы некоторый дискомфорт, связанный с изменениями в ее теле и ростом ребенка.
Боли в спине приводят к ограничению активности будущей мамы и нарушению привычного образа жизни. Иногда боль в спине − это симптом, требующий срочного обращения к врачу.
Разновидности болей в спине при беременности
Можно выделить виды боли в спине в зависимости от срока беременности: боли на ранних сроках и боли на поздних сроках.
По своим характеристикам боли могут быть ноющими, тянущими, стреляющими.
Боли в спине при беременности чаще возникают в поясничном отделе, однако могут локализоваться и в других отделах позвоночника: шейном, грудном, крестцово-копчиковом.
Возможные причины возникновения боли в спине у беременных
Боли в спине во время беременности возникают по различным причинам. Условно можно говорить о физиологичных причинах болей в спине, хотя стоит отметить, что в норме беременность протекает без боли до поздних сроков, и о появлении болевых ощущений необходимо сообщать своему врачу. Пояснично-крестцовый отдел позвоночника у женщин во время беременности испытывает возрастающие нагрузки. Так называемые физиологичные боли могут возникать на поздних сроках беременности при смещении центра тяжести тела, перегрузке поясничных мышц и сдавливании органов и нервных сплетений увеличенной маткой.
Гормональный фон женщины претерпевает значительные изменения во время беременности. В большом количестве вырабатывается гормон релаксин, который способствует расслаблению мышц, растяжению связок, что, в свою очередь, ведет к нестабильности суставов и болевым ощущениям.
В конце беременности возможны так называемые прелиминарные боли – нерегулярные тянущие боли внизу живота, пояснице, крестце.
Патологические боли в спине во время беременности, причиной которых могут быть угроза выкидыша и преждевременных родов, - это опасные состояния для жизни женщины и будущего ребенка. Они сопровождаются болями в животе, особенно в нижней его части, чувством распирания во влагалище (они могут напоминать схватки или выраженные боли при менструациях), кровянистыми выделениями из половых путей.
Любые боли в спине у беременной женщины необходимо дифференцировать с гестационным пиелонефритом (воспалением лоханок почек в период беременности). Заболевание начинается с подъема температуры до высоких значений, озноба, боли в поясничной области, тошноты, иногда рвоты.
Женщины с мочекаменной болезнью могут столкнуться с приступом почечной колики – интенсивной боли в пояснице, отдающей в промежность, в моче может появиться кровь. Однако возможны и безболезненные спонтанные отхождения камней. В результате нарушения оттока мочи возникает нарушение работы почек, и при длительной закупорке камнем могут произойти необратимые изменения в структуре почки с постепенным ее сморщиванием или присоединением воспалительного процесса.
Боль опоясывающего характера характерна для панкреатита. Подобные боли сопровождаются потерей аппетита, отвращением к жирной пище, приступами тошноты и рвоты, урчанием в животе, диареей.
Хронический холецистит может привнести в жизнь беременной женщины немалый дискомфорт: горький привкус во рту, боли в правом подреберье и пояснице, чувство тяжести. Обострение заболевания сопровождается небольшим подъемом температуры.
Аномалии позвоночника также могут приводить к возникновению болевого синдрома в условиях возрастающей нагрузки на позвоночник.
Сколиоз, плоскостопие, грыжи и протрузии позвоночника могут напоминать о себе во время беременности внезапной болью при движении.
Так, например, дефицит магния может стать причиной боли в пояснице и тазовой области, подергиваний икроножных мышц, угрозы прерывания беременности.
Если появились внезапные резкие боли в спине, особенно сопровождающиеся кровотечением из половых путей, подъемом температуры на фоне полного благополучия, следует обратиться за медицинской помощью как можно скорее.
В остальных случаях необходимо обратиться к гинекологу за консультацией и необходимыми назначениями. Возможно, потребуется консультация других специалистов: невролога, хирурга, уролога .
Диагностика и обследования при болях в спине при беременности
После осмотра врач назначит дополнительные исследования, которые помогут установить причину появления боли в спине. Перечень исследований может быть разным в зависимости от предполагаемой причины возникновения неприятных ощущений и сопутствующих симптомов. В список исследований могут быть включены:
-
ультразвуковое исследование органов малого таза;
Ультразвуковое сканирование органов женской репродуктивной системы для оценки формы и размеров, а также исключения патологии.

С момента зачатия организм женщины перестраивается. Меняется состав вырабатываемых гормонов, питательные вещества распределяются между матерью и плодом. На раннем сроке эти изменения незаметны окружающим. Но женщина замечает, что в положенное время не начались месячные. Изменяются вкусовые пристрастия, появляется тошнота по утрам, быстрая утомляемость, сонливость, раздражительность или непривычное умиротворение. Заметив признаки беременности, нужно обратиться к врачу. Уже через несколько дней после задержки месячных можно подтвердить беременность лабораторными исследованиями. Врач даст советы, как предотвратить развитие патологий и выносить здорового ребенка.
На первом приеме врач предупредит, какие симптомы на раннем сроке указывают на угрозу выкидыша:
- сильнотянет низ живота;
- появились кровянистые выделения, как при месячных;
- повысилась температура;
- частая рвота – больше трех раз в день.
На первом триместре беременности может появиться боль в пояснице. С ней часто сталкиваются женщины на поздних сроках. Она возникает из-за увеличившегося веса и смещения центра тяжести. Но на первом триместре вес и размер живота меняются незначительно. Нужно проанализировать свое состояние и понять, есть ли опасность.
Причины, не вызывающие опасений
Тянуть поясницу вовремя беременности может из-за разных процессов, происходящих в организме. Некоторые из них создают неудобства, но не представляют угрозы.
Прикрепление плодного яйца к матке
Прикрепление плодного яйца к стенке матки происходит через 5-7 дней после оплодотворения, еще до того, как женщина заметит задержку месячных и подумает о возможной беременности. Процесс может сопровождаться увеличением выделений из влагалища. Они имеют не белый, а розовый цвет. Женщины часто считают, что начинаются месячные. Из-за выработки разнообразных гормонов несколько дней может тянуть поясницу. Эти ощущения вызваны естественными, а не патологическими изменениями в организме. Они неопасны, не требуют лечения и исчезают через 5-6 дней.
Изменения в системе кровообращения
После прикрепления плодного яйца в матке плод начинает расти. Ему с каждым днем нужно больше питательных веществ, кислорода. Чтобы доставлять их, кровеносная система начинает работать по-другому, направляя больше крови к матке. Сосуды с области малого таза переполняются, увеличиваются в объеме и соприкасаются с нервными окончаниями в области поясницы. Возникает тянущая боль. Она ощущается на 5-7 неделях беременности. Если болевые симптомы выражены не очень сильно, можно не беспокоиться. Организм перестроится, и боли пройдут без лечения.
Размягчение суставов, связок
При родах суставы и связки в области позвоночника, таза должны хорошо растягиваться. Организм заранее готовится к предстоящей работе. Он уже на раннем сроке начинает вырабатывать гормон релаксин, размягчающие суставы, связки. Из-за изменения их плотности может тянуть поясницу.

Рост матки
На 9-10 неделе беременности объем матки уже заметно увеличивается. Женщина чувствует, что низ живота стал более твердым и выпуклым. Растущая матка начинает соприкасаться с другими органами. При повышенной чувствительности ее давление можно почувствовать на раннем сроке. Но чаще женщины испытывают дискомфорт, несильную давящую боль в спине на втором триместре.
Схватки Брекстона-Хиггса
В конце первого – начале второго триместра могут возникать спонтанные сокращения матки, напоминающие родовые схватки, но менее интенсивные. Тянущая схваткообразная боль отдается в поясницу. Они могут периодически беспокоить 2-3 недели. Если нет других опасных симптомов, прием лекарств, ограничение двигательной активности не требуется.
Тянущие боли в пояснице у беременных возникают часто по естественным причинам. Они не представляют угрозы для здоровья будущей мамы и развития плода, не требуют лечения. Но нужно обязательно рассказать о них врачу в женской консультации. Он соотносит их с другими симптомами и не пропустит признаки начинающегося выкидыша, других патологий.
Опасные состояния
Тянущая боль в пояснице часто бывает одним из признаков опасных состояний:
- замершая беременность, угроза выкидыша;
- заболевания мочеполовой системы;
- остеохондроз;
- симфизит;
- простудные заболевания.
Замершая беременность, угроза выкидыша
При замершей беременности, угрозе выкидыша боль в пояснице сопровождается кровянистыми выделениями из влагалища, схваткообразной или постоянной ноющей болью внизу живота. Это опасное состояние. Нужно сразу ехать в больницу или вызывать скорую помощь. Не отказывайтесь, если врач предложит лечение в стационаре. Чтобы остановить начинающийся выкидыш, нужно введение препаратов внутривенно, ограничение двигательной активности, постоянный контроль состояния женщины и плода.
При замершей беременности нужно пройти обследования, чтобы убедиться, что в матке не осталось частиц плода. Это может вызвать опасный для жизни воспалительный процесс или дальнейшее бесплодие. Требуется введение препаратов, усиливающих сокращение матки, снимающих воспаление, или хирургическое вмешательство.
Заболевания мочеполовой системы
Иммунитет у беременных ослабляется. Переохлаждение, неправильное питание, повышенные нагрузки могут вызвать заболевания почек. Если тянет поясницу при беременности с одной стороны, справа или слева – проверьте работу мочеполовой системы. На проблемы с почками указывают дополнительные симптомы: сильно отекают ноги, руки, повышается давление и температура, появляется боль при мочеиспускании. Особенно внимательными нужно быть женщинам, страдающим хроническими заболеваниями почек. Они могут обостряться, когда возрастает нагрузка на больной орган – на втором или третьем триместре, при простуде или употреблении соленой, острой, копченой, жирной пищи. Нельзя заниматься самолечением. Прием многих противовоспалительных препаратов нежелателен для беременных. Нужно обратиться к нефрологу. Он назначит безопасное лечение.
Остеохондроз
С 7-8 недели начинает вырабатываться гормон релаксин, размягчающий суставы, связки. Если до зачатия женщина страдала остеохондрозом, сколиозом, кифозом, обострение заболеваний возможно еще в первом или во втором триместре. Дополнительным фактором риска является быстрый набор веса.
У женщин, не страдавших ранее остеохондрозом, он может развиваться на поздних сроках, когда позвоночник испытывает большую нагрузку из-за значительного увеличения массы тела, смещения центра тяжести, давления матки и размягчения суставов, связок. Боль тянущая, изматывающая, усиливающаяся после долгого нахождения в одной позе. При дистрофических поражениях тканей она может ощущаться с одной стороны, слева или справа. Заболевания позвоночника могут осложнить роды. Если не начать лечение своевременно, не заниматься профилактикой, они продолжат прогрессировать и после родов.

Симфизит
Если выработка гормона релаксина сильно активизируется, происходит преждевременное размягчение суставов, из-за чего могут расходиться лобковые кости. Это увеличивает риск преждевременных родов. При расхождении лобковых костей боль стреляющая, острая. Она отдает в низ живота и в поясницу. Появляются отеки в области лобка. Чтобы диагностировать симфизит, врач изучает анализы крови и мочи, проводит дополнительное ультразвуковое исследование, наблюдает динамику развития заболевания и принимает решение о возможности естественных родов или необходимости планового кесарева сечения. На поздних сроках может быть ограничена двигательная активность, рекомендован строгий постельный режим.
Простудные заболевания
При беременности возрастает риск осложнений при простудных заболеваниях. Особенно опасен ранний срок, когда формируются органы плода. Значительное повышение температуры, инфекция, бесконтрольный прием лекарств могут спровоцировать серьезные патологии.
Нужно проконсультироваться с врачом и начать лечение при первых симптомах простуды. Боль в пояснице и ломота в теле могут возникать при повышении температуры. Она проходит, если ее сбить, используя средства народной медицины, рекомендованные врачом. Но если болит в пояснице справа или слева, температура повышается до 39 градусов, появился сильный кашель, отдышка – возможно воспаление легких. Нужно вызвать врача на дом или скорую помощь.

Профилактика и лечение
Если во время беременности тянет поясницу, нельзя принимать обезболивающие препараты. Если боли сильные, но обследования не показали опасных патологий, посоветуйтесь с врачом. Изучив причины и симптомы болевых ощущений, он выберет безопасные способы облегчения состояния.
В первый триместр нужно быть особенно внимательной. Женщина еще может не знать о беременности, а боли уже появляются. При задержке месячных даже на 2-3дня нужно согласовывать медикаментозное лечение с врачом.
Второй триместр – время, когда женщина интенсивно набирает вес и возрастает нагрузка на опорно-двигательную систему, давление на внутренние органы. Врач посоветует немедикаментозные способы снятия и профилактики болей.
Третий триместр – организм готовится к родам, суставы размягчаются, расходятся кости в области малого таза. Если тянет поясницу, болит низ живота, нужно лечь. Если болезненные ощущения усиливаются, становятся схваткообразными, возможно, начинаются роды. Если срок меньше 38 недель – позвоните врачу, который ведет беременность и опишите симптомы.

Профилактика болезненных ощущений в пояснице
Чтобы уменьшить риск появления болей в пояснице, развития заболеваний опорно-двигательной системы:

Поддерживайте хорошую физическую форму. Мышечный каркас уменьшит нагрузку на позвоночник. Регулярные, но не слишком интенсивные занятия спортом, прогулки на свежем воздухе укрепят иммунитет, помогут контролировать вес. Полезны занятия плаванием в бассейне или водоемах с чистой проточной водой. Разучите и регулярно делайте комплекс упражнений для беременных.
Пиелонефрит может быть первичным или вторичным (обструктивным). Обструктивный возникает из-за других нарушений мочевыводящей системы, нарушения оттока мочи, поэтому важно своевременно проводить лечение мочекаменной болезни, чтобы конкременты не мешали физиологическому оттоку мочи и не поражали почки. Симптомы пиелонефрита также могут отличаться у острой и хронической форм болезни.
Симптомы острого пиелонефрита
Острая форма воспаления почек манифестирует яркими симптомами:
- озноб, потеря сил, общее недомогание, проливной пот;
- температура может подниматься до 39-40 °С ;
- головные боли, особенно в лобной части;
- тошнота и рвота — следствие общей интоксикации;
- рассеянная по телу мышечная и суставная боль;
- иногда возникают изменения со стороны ЖКТ — диарея.
При обструктивном пиелонефрите часто все начинается с почечной колики. За острой болью следует быстрый подъем температуры и ухудшение общего состояния. Человек начинает обильно потеть, температура резко падает, наступает период мнимого благополучия. Но если не ликвидировать причину нарушения оттока мочи, то со временем появится более серьезная симптоматика, особенно если речь идет о гнойной форме:
- усиление боли в области поясницы;
- напряжение мышц поясницы и передней брюшной стенки;
- пораженная почка увеличивается, она отчетливо ощущается при пальпации;
- обезвоживание;
- у пациента заостряются черты лица, меняется внешность;
- иногда наступает эйфория.
Симптомы пиелонефрита у мужчин и женщин
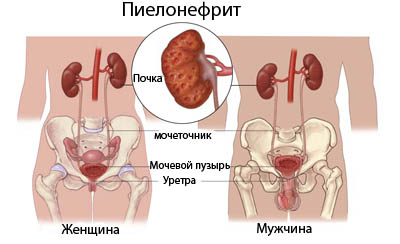
Особенности строения мочевыводящей системы влияют на течение пиелонефрита. Так как у женщин более короткий мочеиспускательный канал, инфекции проще добраться до почек, часто пиелонефрит становится следствием нелеченного цистита. Женщины чаще страдают от воспаления почек, симптомы пиелонефрита у них выражены ярче:
- подъем температуры тела выше 38 °С;
- характерные черты общей интоксикации;
- изменение цвета мочи — вплоть до грязно-желтого или более темного цвета, а при мочекаменной болезни и почечной колике в ней могут быть примеси крови.
Симптомы пиелонефрита у мужчин часто более стертые:
- жажда и сухость во рту;
- общее недомогание;
- боли в области поясницы.
Симптомы хронического пиелонефрита
Хроническое течение характеризуется сменой острых фаз и стадий ремиссии. Для активного периода будут характерны симптомы острого пиелонефрита, описанные выше. А в стадии ремиссии человек может чувствовать следующие симптомы хронического пиелонефрита:
- тупая боль в пояснице;
- усталость и вялость;
- повышение температуры до субфебрильных значений;
- потеря аппетита, тошнота.
Без лечения возникает хроническая почечная недостаточность, УЗИ-признаком хронического пиелонефрита становится вторично-сморщенная почка. Еще один симптом болезни на поздней стадии — повышенное артериальное давление.
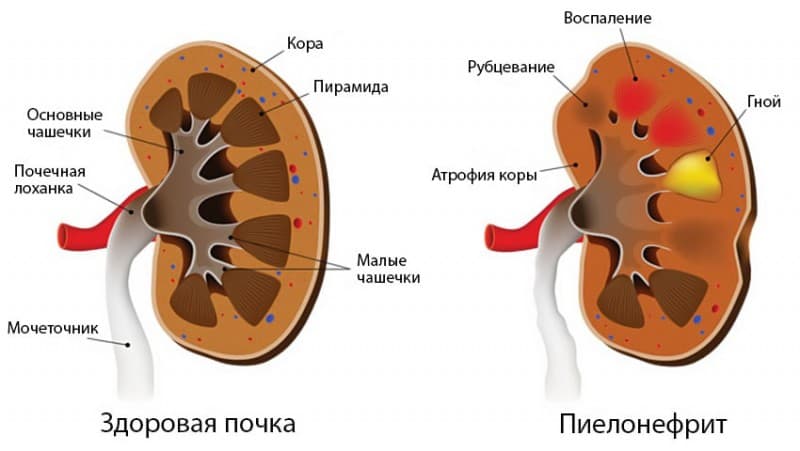
Симптомы пиелонефрита у беременных
Во время беременности почки женщины испытывают максимальную нагрузку. Растущая матка оказывает давление на мочевыводящую систему, расширяются чашелоханочная система и мочеточные каналы. Все это приводит к тому, что беременные женщины имеют повышенный риск возникновения пиелонефрита. Симптомы пиелонефрита у беременных аналогичны тем, что наблюдаются при острой форме болезни:
- признаки интоксикации;
- боль в пояснице;
- изменение цвета мочи;
- лихорадка.
Лечение
Так как острый пиелонефрит часто переходит в хроническую форму, которая может грозить морфологическими изменениями почек и нарушением работы всей мочевыделительной системы, при первых симптомах пиелонефрита следует обращаться к врачу. В Клинике урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова (Государственный центр урологии) вам обязательно окажут помощь. Не занимайтесь самолечением и не теряйте драгоценное время, помните, что почки — жизненно важный орган.
25 июля 2020
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор
По будням Вы можете попасть на прием к урологу в день обращения.

Акопян Гагик Нерсесович – профессор, доктор медицинских наук, онколог, уролог в Москве
Прием ведет врач высшей категории, уролог, онколог, доктор медицинских наук, профессор. Автор более 100 научных работ.
Онкоурологический стаж – более 15 лет. Помогает мужчинам и женщинам решать урологические и онкоурологические проблемы.
Проводит диагностику, лечение и сложные операции при таких диагнозах, как:
- опухоли почек и верхних мочевых путей;
- рак предстательной железы и мочевого пузыря;
- мочекаменная болезнь;
- аденома простаты;
- гидронефроз, стриктура мочеточника и др.
Если не дают покоя затрудненное или учащенное мочеиспускание, боль в поясничной области, кровь в моче, а также другие симптомы, обратитесь за помощью к врачу урологу.
- знакомство врача с историей болезни пациента;
- осмотр;
- постановку предварительного диагноза, назначение анализов и необходимых процедур.
* Если вы планируете обследоваться сразу после встречи с врачом, отправляйтесь в клинику с наполненным мочевым пузырем.
Не оттягивайте посещение клиники – приходите на консультацию уролога в Государственный центр урологии в Москве - клинику урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова. Доверьте свое здоровье грамотному специалисту!
Чтобы встреча с врачом прошла максимально эффективно, подготовьтесь к первичной консультации
- Возьмите с собой больничные выписки; результаты всех обследований, которые Вы проходили в последние 2–3 года (включая рентгены и томографии); заключения специалистов.
- Из обязательных документов нужно принести паспорт, полис.
Записаться на прием к урологу в Москве можно несколькими способами:
Запись на прием
В будний день мы сможем назначить вам консультацию уже через несколько часов после обращения.
Читайте также:

