Боли внизу живота у женщин что за половая инфекция
Обновлено: 18.04.2024

Воспалительные заболевания в малом тазе – это инфекция женских репродуктивных органов. Как правило, патология вызывается бактериями, передающимися половым путем, которые перемещаются из влагалища в сторону матки и верхних органов репродуктивной системы. Заболевание также известно как воспаление таза или воспалительное заболевание тазовых органов.
Что такое воспаление органов малого таза?
Воспаление тазовых органов – это инфекция женских репродуктивных органов. Многие женщины сначала не наблюдают никаких симптомов воспалительного заболевания или не хотят начинать лечение, думая, что все пройдет само. Из-за этого болезнь переходит в хроническое состояние, после чего проблема всплывает, когда женщина испытывает трудности с беременностью или чувствует хроническую боль в области таза.
Симптомы воспаления органов малого таза у женщин
Воспаление органов малого таза в большинстве случаев не вызывает никаких симптомов. Бессимптомное воспаление органов малого таза норма, когда инфекция была вызвана хламидиозом.
В остальных случаях наиболее распространенные симптомы:
- боль внизу живота и тазовой области;
- обильные выделения из влагалища с неприятным запахом;
- нерегулярные менструальные кровотечения;
- боль, ощущаемая во время полового акта;
- боли в пояснице;
- лихорадка, усталость, диарея, рвота;
- боль, ощущаемая при мочеиспускании;
- проблемы с мочеиспусканием.
Воспаление органов малого таза – причины
- Незащищенный половой акт . Повышает риск развития венерических заболеваний и, следовательно, развития воспалительных заболеваний органов малого таза.
- Некоторые методы контрацепции. Могут влиять на вероятность развития воспалительного заболевания органов малого таза. Внутриматочная спираль может увеличить риск заболеть, в то время как использование презервативов снижает такую опасность. Использование противозачаточных таблеток без других форм защиты не гарантирует никакой защиты от заболеваний, передаваемых половым путем, но повышают защиту от развития воспалительных заболеваний органов малого таза, делая цервикальную слизь плотнее и тем самым препятствуя попаданию бактерий в верхние половые пути.
- Гинекологические манипуляции. Бактерии также могут проникать в половые пути во время процедуры введения внутриматочной спирали, родов, выкидыша, аборта, биопсии слизистой оболочки матки, включающей взятие небольшого кусочка ткани, выстилающей матку, для лабораторного анализа.
Малый таз – факторы риска
Факторы, повышающие риск развития воспалительных заболеваний органов малого таза:
Осложнения воспалительных заболеваний органов малого таза
Нелеченное воспаление органов малого таза может вызвать рубцевание и накопление инфицированной жидкости и образование абсцессов в фаллопиевых трубах, тем самым повреждая репродуктивные органы.
Воспаление органов малого таза и внематочная беременность
Воспаление органов малого таза — одна из основных причин внематочной беременности. При воспалении оплодотворенная яйцеклетка часто не способна проникнуть в матку через фаллопиевую трубу. Внематочная беременность может спровоцировать массивное и опасное для жизни кровотечение и поэтому требует немедленного хирургического вмешательства.
Воспаление органов малого таза и бесплодие
Воспаление органов малого таза может повредить репродуктивные органы и стать причиной бесплодия, то есть невозможности забеременеть. Чем чаще женщине приходилось сталкиваться с воспалением таза, тем больше риск бесплодия. Отсрочка лечения инфекции также резко повышает опасность бесплодия.
Воспаление органов малого таза и хроническая боль в области таза
Многие женщины, страдающие бессимптомным воспалением органов малого таза, испытывают хроническую тазовую боль. Эта боль может длиться в течение многих месяцев или даже лет. Спайки у фаллопиевой трубы и других органов таза могут вызвать боль во время полового акта, физических упражнений или овуляции.
Диагностика воспалений у женщин
Диагностика воспалительного заболевания органов малого таза проводится на основании симптомов (при их наличии), а также посредством тазового обследования, анализа выделений из влагалища и влагалищного посева или анализа мочи.
Во время тазового осмотра гинеколог использует ватные тампоны для взятия образцов из влагалища и шейки матки. Затем образцы отправляются в лабораторию, где определяется тип микробов, вызывающих инфекцию.
Чтобы подтвердить диагноз или определить размер воспаления, гинеколог может также назначить другие анализы:
- УЗИ органов малого таза – позволяет визуализировать репродуктивные органы;
- биопсия слизистой оболочки матки – во время которой врач берет небольшой фрагмент ткани, выстилающей матку;
- лапароскопия – через небольшой разрез в брюшной полости врач вводит внутрь камеру, позволяющую рассмотреть все органы матки.
Лечение воспаления органов малого таза
Необходимо обратиться к гинекологу в момент появления симптомов воспалительного заболевания органов малого таза:
- значительные боли внизу живота;
- рвота;
- признаки шока, в том числе обмороки;
- лихорадка (температура тела выше 38,3°C).
В момент наблюдения за симптомами воспалительного заболевания органов малого таза обязательно необходимо обратиться к врачу. Визит в кабинет гинеколога также показан, если симптомы не слишком выражены, но сохраняются в течение длительного времени.
Неприятный запах, боль при мочеиспускании или кровотечение между менструальными циклами могут быть связаны с инфекцией, передающейся половым путем. При появлении этих симптомов необходимо обязательно прекратить половую жизнь и немедленно обратиться к врачу. Своевременное начало правильного лечения венерических заболеваний затормозит развитие воспалительных заболеваний органов малого таза.
Стандартный метод лечения воспалительных заболеваний органов малого таза — антибиотикотерапия. Гинеколог может принять решение о назначении антибиотиков до получения результатов лабораторных анализов. При необходимости антибактериальная терапия будет модифицирована после подтверждения диагноза и определения конкретного вида бактерий, вызывающих заболевание.
Гинеколог может также назначить обезболивающие и рекомендовать постельный режим. Половых контактов следует избегать до окончания лечения и подтверждения полного выздоровления.
Как предотвратить?
Чтобы снизить риск развития воспалительного заболевания органов малого таза, следует следовать следующим советам.
Займитесь безопасным сексом – используйте презервативы каждый раз и ограничьте количество партнеров.
Сдать анализы – если вы подверглись венерической инфекции, запишитесь на прием в офис и выполните необходимые анализы. При необходимости согласуйте с врачом график регулярного скрининга. Раннее выявление и лечение венерических заболеваний дает гораздо больше шансов избежать воспалительных заболеваний органов малого таза.
Попросите своего партнера пройти тестирование — если у вас есть воспаление таза или другое венерические заболевания, попросите своего партнера пройти тестирование и, возможно, лечить их. Таким образом, вы ограничиваете распространение венерических заболеваний, а также снижаете риск рецидива воспалительных заболеваний органов малого таза.
Прекратите промывание влагалища – полоскание нарушает очень тонкий бактериальный баланс во влагалищной среде.

Одна из самых распространенных причин обращения к гинекологу — кольпит. Кольпит или вагинит — это воспаление слизистой влагалища и вульвы. Заболевание может иметь инфекционное и неинфекционное происхождение и обнаруживается у девочек и женщин в любом возрасте.
Прием гинеколога — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. Мазок — 350 руб. Консультация по результатам диагностики (по желанию) — 500 руб.
Причины кольпита
Если у малышей и подростков главная причина заболевания — факторы неинфекционного характера, то у взрослых женщин пусковой механизм кольпита — патогенные микроорганизмы, попавшие на слизистую оболочку влагалища, например, после незащищённого полового акта.

Но нельзя утверждать, что кольпит бывает только у женщин, вступающих в сексуальные отношения с мужчиной без презерватива, который защищает от вирусов, грибков и инфекций. Основная причина кольпита — это изменение состава влагалищной микрофлоры, где в норме должны преобладать молочнокислые микроорганизмы, защищающие от проникновения болезнетворных бактерий.
Флора может изменить биологический состав под влиянием следующих факторов:
- стресс и депрессия (они провоцируют снижение иммунитета);
- эндокринные нарушения (проблемы со щитовидкой, надпочечниками);
- неправильно подобранные антибиотики (или долгий курс лечения) — антибиотики уничтожают все без разбора;
- изменения в рационе питания (во время отдыха в экзотической стране);
- инфекции (стафилококки, пневмококки), ЗППП ( ИППП ), генитальный герпес, ВПЧ;
- травмы слизистой поверхности влагалища (во время гинекологического осмотра , использования секс-игрушек);
- смена климата (поездка зимой в жаркие страны);
- несоблюдение норм гигиены;
- беспорядочные половые контакты;
- менопауза;
- дисфункция яичников.
Какими бы ни были причины кольпита, заболевание причиняет массу неудобств женщине и дает серьезные осложнения, поэтому требует обязательного лечения.
Симптомы кольпита
Каждая вторая женщина, пришедшая на приём к гинекологу, сталкивалась хоть раз в жизни с проявлением кольпита. Для него характерны следующие симптомы:
- во влагалище ощущается жжение и зуд, жжение может быть и при мочеиспускании;
- возникают легкий или нестерпимый зуд; характеризуются гнойными вкраплениями, творожистой консистенцией;
- во время полового акта ощущается трение, жжение и боль в половых органах ;
- мочеиспускание проходит болезненно; .
Присутствовать могут все признаки кольпита одновременно или 2-3 симптома. Все зависит от степени развития заболевания.
При осмотре в гинекологическом кресле при кольпите врач отмечает следующее:
Иногда кольпит в лёгкой форме проходит сам собой в течение нескольких дней. Многие женщины не придают значения болезненным ощущениям во влагалище, жжению при мочеиспускании. Тем более, для кольпита не характерна высокая температура, даже в острой форме. В этом кроется опасность болезни — она легко перерастает в хроническую форму, создавая благоприятные условия для заражения патогенной микрофлорой и развитием серьёзного воспаления внутренних женских органов.

Виды кольпита
В зависимости от характера проявления и типа возбудителя кольпит делится на виды:
По интенсивности протекания: острый, подострый, хронический. В остром периоде кольпит может дать максимум проявлений — именно в этот период нужно немедленно обратиться к хорошему гинекологу . При хроническом кольпите симптомы смазаны и обостряются на короткое время.
Согласно типу возбудителя:
- Специфический . Он вызван патогенными возбудителями, которые не могут находиться на стенках влагалища здоровой женщины. Как раз этот тип кольпита возникает при заражении от полового партнера.
- Неспецифический . Его провоцируют условно-патогенные микроорганизмы, существующие в количестве не более 10% в организме здоровой женщины. Под влиянием неблагоприятных факторов (ослабление иммунитета, стресс) условно-патогенные бактерии становятся болезнетворными, провоцируя воспаление стенок влагалища.
Относительно возраста пациентки:
Возбудители кольпита
Специфический кольпит возникает на фоне заражения ИППП, один из симптомов которых — воспаление влагалищной стенки. Основные возбудители — гонококки, трихомонады , хламидии , бледная трепонема (возбудитель сифилиса), палочка Коха, микоплазма и уреаплазма . Не редкость, когда обнаруживается сразу несколько видов патогенных бактерий — сложное инфицирование половой системы , гарантированно приводящее к бесплодию.
Условные патогены моментально становятся опасными возбудителями под влиянием следующих факторов:
- Несоблюдение норм гигиены (особенно это характерно для девочек, которые из оздоровительных лагерей нередко приезжают с кольпитом);
- Ношение синтетического нижнего белья, облегающих брюк и леггинсов, не допускающего воздух к половым органам. Сырость, тепло и отсутствие кислорода — идеальная среда для развития кольпита;
- Пользование ежедневными прокладками (они имеют различные ароматизаторы, которые на самом деле агрессивно воздействуют на микрофлору и перекрывают доступ кислорода);
- Занесение кокков из анального отверстия во влагалище;
- Стресс, которые ослабевает естественные защитные силы организма, длительное лечение антибиотиками, частые простуды и ОРВИ, отравление продуктами питания, поносы, диеты, провоцирующие нехватку витаминов и клетчатки; , ослабляющие всю систему и резко меняющие гормональный фон;
- Сахарный диабет — при этом заболевании меняется метаболизм в клетках, снижается иммунитет, изменяется кислотность слизистых.
У зрелых женщин, достигших климакса, нередко встречается атрофический кольпит, вызванный возрастным истончением слизистой поверхности. Во время интимной близости у них не выделяется смазка, вследствие чего половой акт становится болезненным. Помочь ситуации сможет только гормонозамещающая терапия .
Чем опасен кольпит
Сам по себе кольпит не опасен, хотя доставляет массу неприятных ощущений, гораздо опаснее его осложнения, приводящие к серьёзным проблемам со здоровьем. Многие женщины ждут, что болезнь пройдёт сам собой, отказываясь от лечения, в итоге кольпит становится хроническим.
Среди возможных последствий кольпита следует выделить:
- Хроническая форма заболевания опасна рецидивами, которые значительно ухудшают качество жизни женщины. Постоянное жжение, боль при половом акте, молочница и другие сюрпризы становятся серьезной помехой в личной жизни.
- Кольпит при недостаточном лечении переходит в цистит и уретрит, эрозию шейки матки , эндометрит (воспаление верхнего слоя матки).
- Хронические кольпиты специфического характера приводят к женскому бесплодию или внематочной беременности .
- У маленьких девочек возникают синехии (сращивание половых губ).
- На стенках влагалища появляются ранки, через которые в организм попадает инфекция.
- Невозможность проводить операции на половых органах. При инфицировании, если не отложить операцию, возможно даже заражение крови.
Диагностика кольпита
Диагностика заключается в двух видах обследования:
- Визуальный осмотр . Врач осматривает наружные половые органы, исследует влагалище, определяет вид выделений. Также с помощью зеркал, расширителя и кольпоскопа исследуется внутренняя поверхность влагалища. Проводится взятие мазков на микрофлору .
- Лабораторно-клиническое исследование мазков. Под микроскопом проводится изучение микрофлоры с целью выявления болезнетворных бактерий, грибков и вирусов. Бактериологический посев помогает определить чувствительность микрофлоры к антибиотикам. Дополнительно берётся мазок на цитологию .
- Если есть подозрение на более серьёзное заболевание, пациент сдаёт анализ крови на RW, ВИЧ, а также посев на гонококк. В случае обнаружения ИППП женщина проходит кольпоскопию .
Как лечится кольпит
Лечение специфического и неспецифического кольпита отличается. При неспецифическом кольпите в первую очередь устраняют причины, провоцирующие болезнь. Женщине рекомендуют носить бельё из натуральных тканей, отказаться от спринцевания, принимать иммуностимуляторы. Когда причина кольпита будет установлена, устраняется сама болезнетворная микрофлора, провоцирующая воспаление. Для этого используются влагалищные антисептики Мирамистин, Диоксидин, Нитрофурал.
ИППП (инфекции, передающиеся половым путем) — группа заболеваний, которые передаются от человека к человеку при сексуальном контакте. Они поражают не только половые органы, но и весь организм, и нередко приводят к серьезным последствиям.

Современная медицина насчитывает около 30 инфекций, которые можно отнести к ИППП. Большая часть из них может протекать бессимптомно, и это делает их весьма опасными для здоровья разных органов и систем.
Виды ИППП
ИППП классифицируют в зависимости от возбудителя. Всего различают 4 вида половых инфекций:
- бактериальные;
- вирусные;
- грибковые;
- протозойные.
Способы передачи ИППП
ИППП распространяются половым путем — вагинальным, оральным или анальным. Пол человека значения не имеет — они могут перейти от мужчины к женщине, от женщины к мужчине, от мужчины к другому мужчине или от женщины к другой женщине.
Многие половые инфекции могут распространяться через любой контакт между половыми органами, ртом и анусом, даже если нет проникновения. Например, генитальный герпес передается через прямой контакт кожи с кожей — для заражения достаточно микроповреждений на её поверхности.
Некоторые ИППП передаются и другими способами. Например, ВИЧ и гепатит B передаются через совместное использование игл для инъекций и при переливании крови.
Использование барьерных методов контрацепции не всегда является гарантией безопасности. При использовании презервативов для безопасного секса важно следовать инструкциям, которые указаны на упаковке. Правильное использование презервативов делает их более эффективными. Необходимо соблюдать следующие меры предосторожности:
- проверять срок годности и целостность упаковки;
- одевать презерватив до секса, а не во время него;
- использовать смазку во время полового акта с презервативом;
- правильно снимать и утилизировать презерватив;
- никогда не снимать презерватив и пробовать снова его надеть;
- никогда не использовать презерватив повторно.
Симптомы ИППП
Есть семь основных признаков, которые указывают на ИППП. При их обнаружении необходимо немедленно обратиться к врачу: гинекологу или урологу. Доктор проведет первичный осмотр и назначит дальнейшие анализы и обследования.
О наличии ИППП могут свидетельствовать:
-
; ; ; ; ;
- высыпания и покраснение в интимной зоне;
- увеличение лимфатических узлов.
Инфекций, передающихся половым путем довольно много, и каждая из них проявляется по-разному. Для их описания понадобится целый медицинский справочник. Здесь мы рассмотрим только самые распространённые ИППП, заразиться которыми может каждый человек на планете, вне зависимости от пола, возраста и социального статуса.
Всего выделяют три стадии сифилиса. При отсутствии своевременного лечения заболевание может перейти в более тяжелую форму. В результате язвы распространяются по всему телу, в том числе и слизистых оболочках. Больного беспокоят воспалительные процессы, головные боли, ломота в костях, ухудшением общего самочувствия. На третьей стадии может возникнуть менингит — воспаление оболочек головного мозга. Осложнения сифилиса могут привести к параличу и даже летальному исходу.
Хламидиоз — одно из самых коварных заболеваний, передающихся половым путем. У большинства людей ранних стадиях болезни симптомы фактически отсутствуют. У женщин они менее заметны, чем у мужчин, а могут и вовсе не проявляться. Тем не менее, хламидии — одна из главных причин, которая приводит к внематочной беременности, воспалительным процессам в органах малого таза и женскому бесплодию.
У пациентов мужского пола хламидиоз проявляется рядом характерных симптомов. Их беспокоит режущая боль при эякуляции и мочеиспускании. Это обусловлено воспалением придатков яичек и мочеиспускательного канала, которые вызывают бактерии.
Гонорея — еще одна достаточно распространенная ИППП, особенно среди людей в возрасте от 15 до 24 лет. Как и хламидии, она может распространяться при оральном, вагинальном или анальном контакте. И так же, как и при хламидиозе, большинство инфицированных женщин на первых стадиях не замечают никаких симптомов. Однако у мужчин гонорея проявляется практически сразу же. Больных беспокоят гнойные выделения из уретры, болезненное и частое мочеиспускание, дискомфорт в области анального отверстия.
При отсутствии своевременной терапии гонореи возникают осложнения. У женщин наблюдаются кровянистые выделения после секса и режущая боль во время него, повышается температура тела и ухудшается общее состояние организма. Гонорея на любой стадии требует быстрого и эффективного лечения.
Трихомониаз — бактериальная инфекция, возбудителем которой является Trichomonas vaginalis. Поначалу заболевание никак себя не выдает. Первые симптомы появляются приблизительно через две недели после инфицирования. Мужчины чувствуют жжение в мочеиспускательном канале, могут появиться выделения из пениса.
У женщин трихомониаз проявляется более явно. Больных беспокоят болезненные ощущения при половом акте, что обусловлено воспалением слизистых оболочек половых органов. Один из характерных симптомов — густые желто-зеленые выделения из влагалища с неприятным запахом.
Высыпания — лишь видимая часть болезни. Даже после их исчезновения вирус герпеса остается в организме на всю жизнь. Отсутствие лечения у беременных женщин может привести к серьезным осложнениям, вплоть до смерти плода.
Уреаплазмоз — заболевание, которое склонно к хроническому течению. Возбудителем является одноклеточный микроорганизм под названием уреаплазма. Современная медицина относит его к условно-патогенной флоре. Это значит, что в небольшом количестве уреаплазма присутствует и у здорового человека. Заболевание начинается, когда микробы переходят в активное состояние и стремительно размножаются, тем самым вытесняя здоровую микрофлору.
Первые симптомы появляются через 14-20 дней. У больных наблюдается воспаление мочеполовой системы, жжение при мочеиспускании, мутные выделения из влагалища. Женщин может беспокоить боль внизу живота и цервицит. Со временем заболевание переходит в хроническую форму, что влечет за собою множество осложнений:
-
; ;
- стриктуру (сужение) уретры; ;
- цистит и т. д.
Несвоевременное лечение инфекции нередко приводит к бесплодию, замершей беременности и преждевременным родам.
ВИЧ или вирус иммунодефицита человека — самое опасное заболевание, передающееся половым путем. ВИЧ дает о себе знать далеко не сразу — инкубационный период заболевания длится от 21 до 90 дней. Симптомы возникают только на стадии манифестации инфекционного процесса.
Пациенты жалуются на воспаление лимфатических узлов, хроническую слабость, головные боли и потерю аппетита. Характерный признак ВИЧ — воспаление небных миндалин (ангина), которое не проходит длительное время. У больных повышается температура тела до 37-37,5 градусов, при этом нормализовать её с помощью жаропонижающих средств не удается.
Отсутствие антиретровирусной терапии крайне негативно сказывается на состоянии больного. Организм атакуют всевозможные вирусные и бактериальные заболевания: пневмония, герпес, туберкулез, кандидоз. Как следствие развивается СПИД.
Диагностика ИППП
Возбудителей, которые входят в группу ИППП, достаточно много. Современная медицина предлагает немало методов диагностики, с помощью которых можно их обнаружить и назначить эффективную схему лечения. Условно их можно разделить на несколько групп:
- микроскопические методы; ;
- культуральные методы или посевы;
- ДНК-диагностика.
Невзирая на обширный выбор методов диагностики, точного лабораторного метода пока не существует. При подозрении на ИППП нельзя обойтись одним методом — чаще всего их используют в комплексе для наиболее достоверного результата. Нередко диагностика занимает немало времени со стороны пациента.
Первое, что должен сделать человек, которого беспокоят симптомы половой инфекции — сдать мазок на микрофлору. Это стандартная процедура, которая также проводится при плановом осмотре у гинеколога или уролога. У мужчин мазок берется из мочеиспускательного канала, у женщин — из влагалища и уретры.
Кроме микробиологического анализа при необходимости назначается иммуноферментный анализ (ИФА). С его помощью можно выявить антитела, с помощью которых организм борется с ИППП. При некоторых заболеваниях, которые поражают весь организм (сифилис, ВИЧ), проводится анализ крови (определение ВИЧ и реакция Вассермана).
Кроме обследования узкопрофильных специалистов, больным ИППП иногда может понадобиться помощь других врачей. Некоторые заболевания поражают не только мочеполовую систему, но и другие органы. Это касается таких инфекций как:
- ВИЧ;
- сифилис;
- ВПЧ, герпес и т. д.
Они могут затрагивать зрение, суставы, кожные покровы, кровеносную систему, задний проход. В зависимости от вида осложнений необходимо обратиться к иммунологу, проктологу, дерматологу, инфекционисту и другим специалистам.
Важно помнить, что в случае с ИППП поставить диагноз может только врач. Многие заболевания имеют почти идентичную симптоматику, поэтому самолечение может только усугубить ситуацию и привести к опасным осложнениям.
Лечение ИППП

Лечение ИППП подразумевает индивидуальный и комплексный подход к каждому пациенту. Основные методы лечения включают следующие виды терапии:
- антибактериальную;
- иммуностимулирующую;
- противовирусную;
- физиотерапию;
- витаминотерапию.
Эффективное лечение невозможно без сочетания нескольких его видов. Оно должно быть направлено на коррекцию состояния всего организма, а не только половых органов. Местное лечение дает только кратковременный результат и, как правило, не избавляет от инфекции на 100%.
Стойкого терапевтического эффекта можно добиться с помощью комплексной медикаментозной терапии. При этом назначаются местные антибактериальные средства (свечи, кремы, гели или мази) и пероральные лекарственные препараты для приема внутрь. Иногда могут понадобиться инвазивные методы лечения — инъекции или капельницы.
Перед тем, как принимать какие либо лекарства, необходимо сдать анализы на восприимчивость к антибиотикам. Современная фармакология предлагает огромный выбор антибиотиков против ИППП разной формы выпуска и ценовой категории. Но не все они одинаково эффективны — подбирать препараты необходимо исходя с индивидуальных факторов. Поэтому категорически нельзя заниматься самолечением.
Правильно подобранное лечение антибиотиками и противовирусными препаратами длится от 7 до 10 дней. В случае, когда заболевание принимает хроническую форму, терапия продлевается до 21 дня. Как правило, на время лечения больному показан половой покой. Иногда может назначаться повторный курс терапии, но схема лечения изменяется.
Обязательно необходимо лечение обоих партнеров, иначе повторного заражения не избежать. Не стоит стесняться венерических заболеваний — заразиться ими легко и в группе риска находиться каждый человек, живущий половой жизнью. Главный метод профилактики — доверительные сексуальные отношения, отказ от беспорядочной половой жизни и применение средств барьерной контрацепции. Даже после полного излечения, необходимо сдать контрольный мазок и проходить регулярные обследования.
На сегодняшний день болезни с преимущественным половым механизмом передачи возбудителя насчитывают более 30 инфекций.
Большинство из них имеют первично хроническое течение и невыраженную клиническую симптоматику.
Достоверно выявить такие инфекционные патологические процессы можно только при помощи лабораторной диагностики.
Заболевания, передающиеся половым путем (ЗППП) часто приводят к развитию различных осложнений, включая женское или мужское бесплодие.
Признаки ЗППП в первые дни
Как и любой другой инфекционный процесс, заболевания с половым механизмом передачи имеют определенную стадийность своего развития.
ЗППП и другие инфекции, которые передаются половым путем, сегодня представляют собой серьезную медицинскую проблему и угрозу благополучию общества.

Первые признаки ЗППП
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Микрореакция на сифилис качественно (RPR) | 1 д. | 500.00 руб. |
| ВИЧ (антитела и антигены) | 1 д. | 450.00 руб. |
| ДНК Chlamydia trachomatis | 1 д. | 300.00 руб. |
| ДНК Mycoplasma hominis | 1 д. | 300.00 руб. |
| ДНК Mycoplasma genitalium | 1 д. | 300.00 руб. |
| ДНК Neisseria gonorrhoeae | 1 д. | 300.00 руб. |
| ДНК Trichomonas vaginalis | 1 д. | 300.00 руб. |
Первые признаки ЗППП появляются
Первые признаки ЗППП появляются после окончания инкубационного периода (время от момента проникновения инфекционного возбудителя в структуры урогенитального тракта, до появления первых симптомов).
Для каждого возбудителя и вызванного им патологического процесса инкубационный период имеет свою длительность.
Наименьшее его значение характерно для гонореи, сифилиса, хламидиоза и уреаплазмоза (при условии острого течения патологического процесса), которое составляет около 2-х недель.

Для вирусных возбудителей ЗППП (вирусные гепатиты В и С, ВИЧ, папилломавирусная инфекция) инкубационный период может составлять свыше нескольких лет (иногда – десятилетия).
В первые дни после инкубационного периода развиваются начальные симптомы.
Они могут быть практически одинаковыми для всех ЗППП.
К ним относятся:
- Развитие зуда или жжения области промежности и наружных половых органов.

- Дизурия – нарушение мочеиспускания. Оно становится частым, болезненным. При этом выделяется небольшой объем мочи.
- Появление патологических примесей (гной, кровь) в сперме у мужчин – указывает на наличие инфекционного процесса в предстательной железе.
- Покраснение (гиперемия) кожи промежности и слизистых оболочек половых органов (головка полового члена у мужчин или вульва у женщин). На фоне покраснения может появляться сыпь, пузырьки или небольшие эрозии.
- Выделения из уретры или половых путей, которые чаще имеют слизистый характер, небольшой объем и неприятный запах.
- У женщин развивается тянущая боль внизу живота.
- Увеличение регионарных лимфатических узлов , а также их болезненность при пальпации (прощупывании).
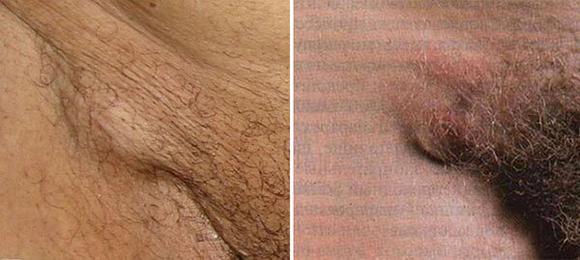
В зависимости от вида возбудителя инфекции, первые симптомы патологического процесса, могут иметь определенные отличия.
Это в первую очередь касается бактериальных и вирусных инфекций.
Первые симптомы могут проявляться при различных заболеваниях по-разному.
Инкубация в большинстве случаев период варьируется от 3 до 14 дней.
В зависимости от вида заболевания, срок меняется в следующем порядке:
- При хламидиозе продолжительность появления составляет от 7 до 21 дня
- При уреапламозе срок варьируется в пределах от 3 до 35 дней
- При ВПЧ длительность приравнивается к сроку от 1 до 9 месяцев
- Если речь заходит о трихомониазе, то пациент узнает о заболевании на 5-7 сутки
- Герпес проявляется в срок от 1 до 10 дней
- Сифилис имеет инкубационный период от 20 до 45 дней
- Гонорея может проявиться в течение 5 первых дней у мужчин и несколько позже у женщин
Симптоматика в периоде инкубации может полностью отсутствовать.
Но человек уже будет являться переносчиком.
Именно поэтому, следует аккуратно вести личную жизнь.
Лучшим методом предохранения является проверенный и постоянный партнер.
В обязательном порядке ежегодно следует проходить профилактические мероприятия.
К ним относится осмотр профильным специалистом и анализы.
Это позволит выработать привычку постоянного отслеживания состояния здоровья.
Первые признаки бактериальных ЗППП
К бактериальной патологии с преимущественно половым механизмом передачи относится хламидиоз, уреаплазмоз у мужчин или микоплазмоз у женщин, гонорея, сифилис.
Для гонореи характерны первые признаки патологического процесса, при которых из уретры выделяется большое количество гноя.
Сифилис отличается от других ЗППП тем, что в области проникновения возбудителя, на слизистой полового члена или вульвы формируется характерная язва (шанкр).
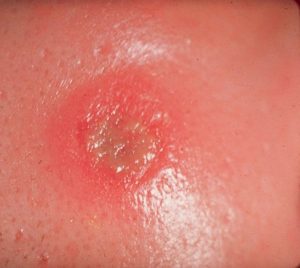
Хламидиоз и микоплазмоз (уреаплазмоз) имеют сходную первичную симптоматику.
Она заключается в общих проявлениях ЗППП.
Иногда их течение может быть первично хроническим с практическим отсутствием каких-либо проявлений.
Первые признаки вирусных ЗППП
Патология, возбудителем которой являются вирусы, характеризуется частым первично хроническим течением с отсутствием клинической симптоматики.
Это касается вирусных гепатитов, ВИЧ-инфекции, папилломавирусной инфекции.
Является ли отсутствие ЗППП признаком отсутствия ВИЧ?
Частый вопрос:
является ли отсутствие ЗППП признаком отсутствия ВИЧ?
Ответ:
нет – это вирусное заболевание может протекать изолированно и бессимптомно больше десяти лет.

Симптомы, похожие на ЗППП
Существует большое количество заболеваний, которые имеют похожие признаки, похожие на ЗППП.
Часто они могут запутать как пациента, так и врача.
Помните! Достоверным признаком наличия инфекции является только положительный результат анализа.
К основным симптомам относятся:
- 1. Выделения слизистые и нехарактерной консистенции
- 2. Зуд в области половых органов
- 3. Язвы и раны
- 4. Сыпь на кожных покровах
- 5. Дискомфорт при мочеиспускании
Все они не должны быть оставлены без внимания.
Любой из перечисленных признаков или их комбинация – повод для обращения к врачу.
При первом проявлении признаков ЗППП, заболевание должно контролироваться специалистом.
Бессимптомное течение инфекции
Многие из заболеваний, особенно на ранней стадии, могут протекать бессимптомно.
Иногда они имеют слабые признаки заражения, что позволяет заболевшему игнорировать процесс.
Это опасно как для самого больного и его партнера.
Важно! Отсутствие симптомов затягивает процесс лечения.
В это время может проходить заражение партнеров.
Бессимптомно могут протекать следующие заболевания:
- Герпес
- Хламидийная инфекция
- Микоплазменная инфекция
- Трихомониаз
Без сопутствующего лечения такие дефекты могут перейти в стадию хронической патологии.
Приводят к бесплодию у обоих полов.
Инфицирование ротовой полости: первые признаки
Во многих случаях, первые признаки ЗППП во рту сопровождаются выраженными симптомами.
К симптоматике можно отнести:
- Осиплость голоса
- Признаки болей в горле при ЗППП
- Белый налет
- Пятна на языке
- Признаки воспаления лимфоузлов при ЗППП
Заболевание в дальнейшем действует на разные системы организма.
При появлении хотя бы одного признака, следует обращаться к специалисту за помощью.
Повышенная температура тела при венерической инфекции
В некоторых ситуациях, ЗППП сопровождается появлением температуры.
Она может быть, как незначительной, так и высокой.
Температура редко ассоциируется с кожно-венерическими заболеваниями.
Поэтому, диагноз может быть поставлен не верно.
Сбить температуру можно различными жаропонижающими средствами.
В том случае, когда у вас присутствует данный признак, то лучше провести обследование.
Это позволит определить ваше состояние и стабилизировать его.
Часто, ситуация расценивается, как ОРВИ и лечением температуры начинает заниматься терапевт.
Это приводит к затяжному течению заболевания или переходу в латентную форму.
ЗППП у мужчин: основные симптомы
Признаки инфицирования у мужчин во всех случаях практически одинаковы.
Несмотря на множество патологий, которые передаются половым путем, наличие ряда стандартных отклонений позволит сделать вывод.
Симптоматика включает:
- Зуд при походе в туалет
- Прозрачные выделения как признак ЗППП
- Ощущение тяжести в зоне паха
- Отсутствие половой функции
Первые признаки заражения у мужчин стандартны.
Их сложно диагностировать самостоятельно.
Признаками осложнений инфекции может выступить резкий набор температуры тала.
Может беспокоить выраженная слабость, возникает подобие простудной инфекции.
Часто присутствует уменьшение аппетита.
Они могут быть слабо выражены, но при первом обнаружении таковых нужно обращаться к специалисту.
ЗППП: основные первые симптомы у женщин
Признаки инфекции могут проявляться в первые дни или растянутся на некоторый срок.
Все зависит от конкретной инфекции и реактивности организма.
Обычно слабый пол быстрее обращает внимание на недомогание, и идет к специалисту за консультацией.
Среди основных признаков, у женщин отмечается:
- 1. Покраснения или иные изменения цвета половых органов
- 2. Язвы как признак ЗППП
- 3. Гнойные выделения
- 4. Возникновение болевых ощущений при походе в туалет
- 5. Дискомфорт при половом акте
- 6. Проблемы с менструальным циклом
Первые симптоматические проявления у женщин могут значительно отличаться от таковых у мужчин.
Часто наблюдается ситуация, когда одна и та же инфекция проявляется различно у лиц разного пола.
Время проявления признаков ЗППП отличается, поэтому стоит тщательно следить за здоровьем.
Диагностика ЗППП при первых признаках
Диагностика проходит в несколько этапов.
В первую очередь, производится детальный осмотр специалистом.
Изучаются кожные покровы, состояние половых органов.
Врач детально изучает карту больного.
Выясняется наличие хронических недугов, перенесенные инфекции.
Часто возможны ситуации, когда причина заболевания видна на приеме.
Важно! Даже, если нет сомнений в клинической картине инфекции, обязательно проводятся диагностические мероприятия.
Врач назначит анализы крови и возьмет материал для мазка.
Симптомы могут указывать и на хроническое заболевание.
Вторым этапом выступает назначение соответствующего лечения.
Могут применяться разнообразные методики.
Назначается медикаментозное лечение.
Можно применять уколы и капельницы.
В сомнительных случаях, возможна стадия дополнительной диагностики.
Сюда входят УЗИ, дополнительные анализы и обследования.
Это позволит более подробно изучить картину исследования, найти сопутствующие осложнения.
После того, как этап лечения завершен, выполняют повторную сдачу анализов.
Это нужно для того, чтобы удостовериться в качестве лечения.
Появление каких-либо признаков, указывающих на возможное развитие ЗППП, является основанием к посещению венеролога и дальнейшего обследования пациента.
При появлении любых признаков ЗППП обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
Боли внизу живота и во влагалище могут беспокоить женщину по самым разным причинам.
Такие ощущения испытывали большинство женщин.
Не всегда эти симптомы свидетельствуют о серьёзном заболевании.

Тем не менее, при появлении любого дискомфорта и, тем более, интенсивных болевых ощущений, важно пройти диагностику и установить причины.
Боли внизу живота и во влагалище: причины
Дискомфорт во влагалище и боли внизу живота чаще всего являются симптомом одного и того же заболевания.
Но бывают случаи, когда боль вызвана разными патологическими процессами.
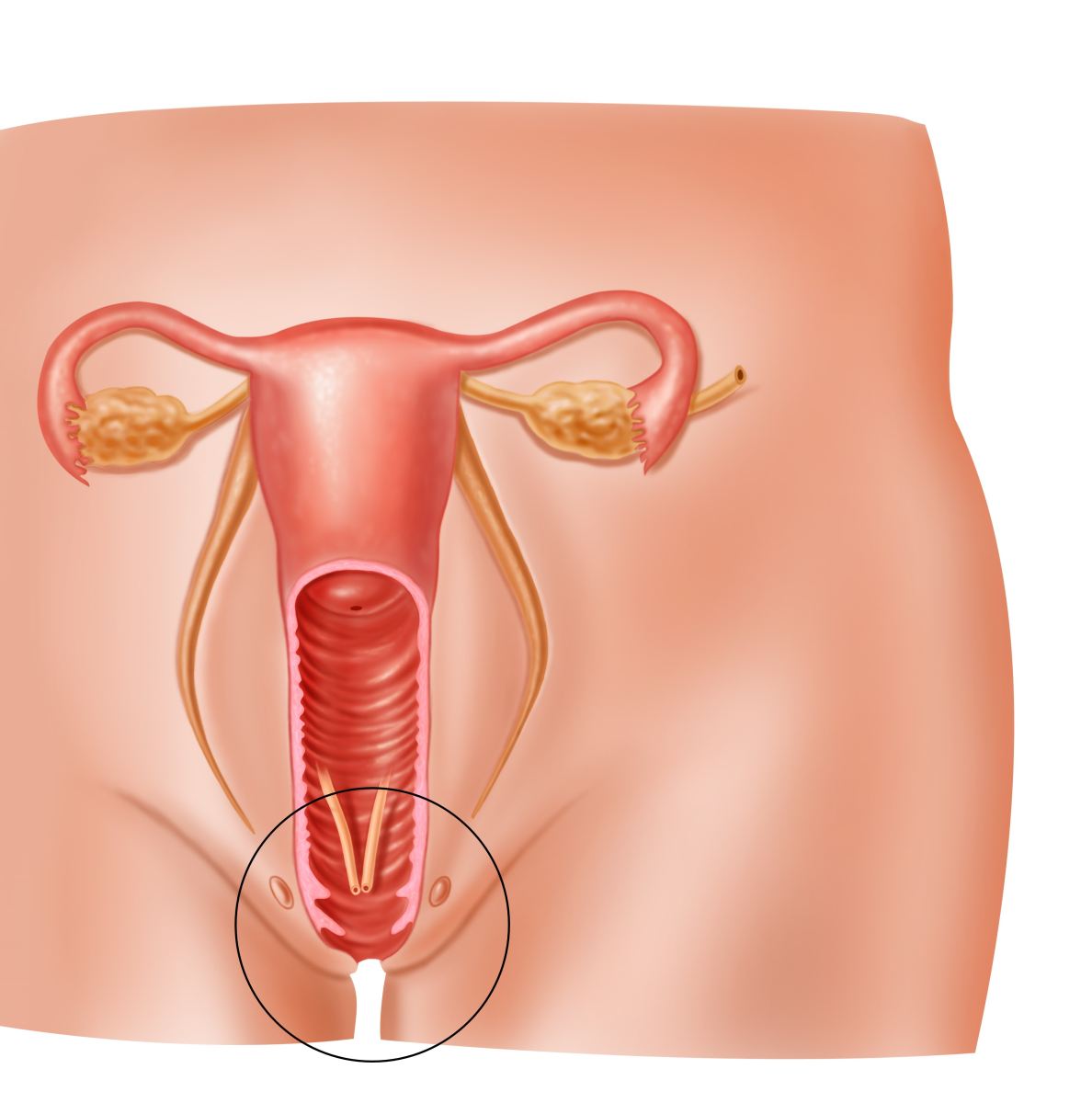
К примеру, неприятные ощущения во влагалище являются следствием воспаления бартолиновой железы.
А боль внизу живота появилась перед месячными или в период овуляции.
-
;
- травматические поражения;
- доброкачественные образования;
- рубцы после травм и операций;
- крауроз;
- вульводиния;
- вагинизм; ;
- раковые опухоли;
- опущение влагалища и пр.
Неприятные ощущения во влагалище могут возникать во время секса, в период беременности.
Беременные женщины, у которых появилась боль во влагалище либо нижней части живота, должны немедленно показаться гинекологу.
Это может свидетельствовать о наличии воспаления, которое нужно вылечить как можно быстрее.

Боль во влагалище в поздние сроки часто является признаком структурных изменений в шейке матки и близких родов.
Дискомфорт во влагалище и боли внизу живота появляются также при угрозе прерывания беременности.
При появлении самостоятельных болей внизу живота следует исключить заболевания кишечника, мочевого пузыря, почек.
Например, аппендицит, пиелонефрит, цистит и пр.
Обычно неприятных ощущений во влагалище нет, если боль вызвана
- нарушениями менструального цикла,
- миомой матки,
- воспалительными процессами в яичниках,
- загибом матки и некоторыми другими заболеваниями.
В то же время многие патологии сопровождаются и влагалищным дискомфортом.
Если беспокоит зуд во влагалище и боль внизу живота, это может быть симптомом грибкового поражения или ИППП.
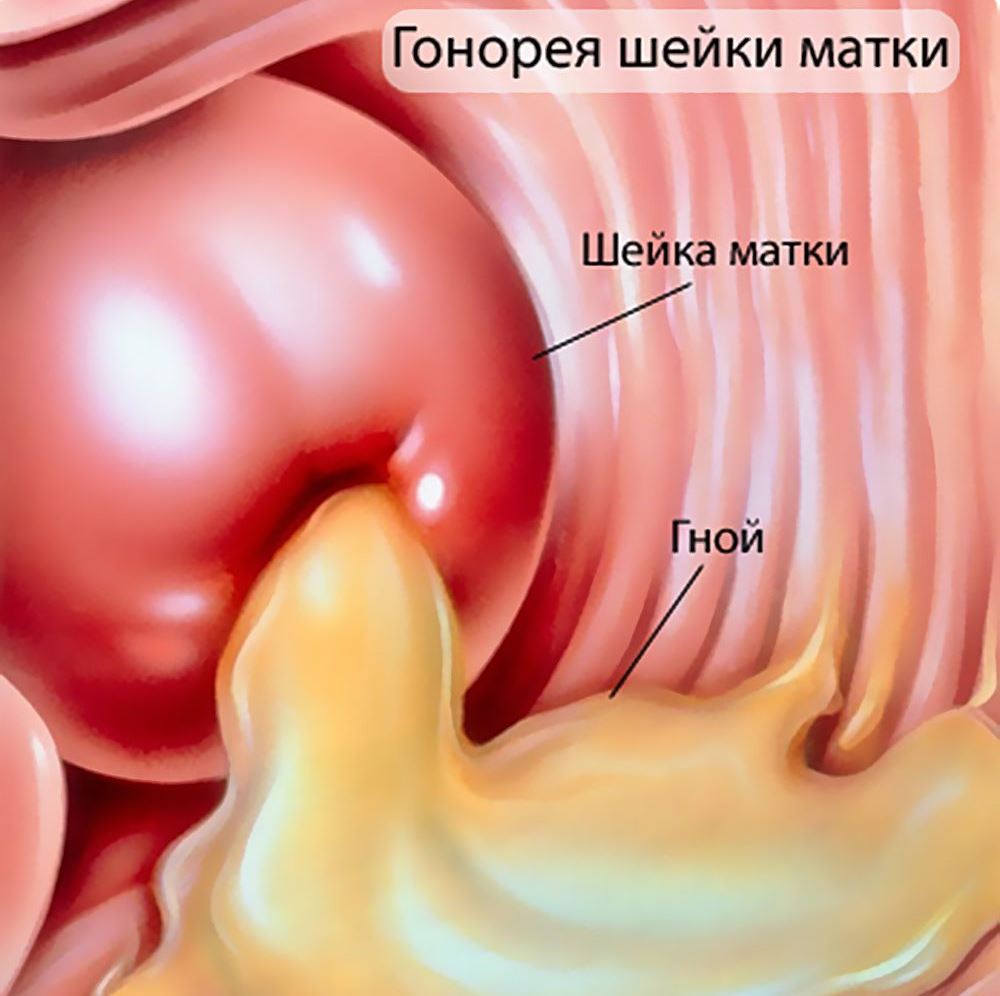
Также нужно обследоваться на инфекции, когда началась одновременно боль внизу живота и жжение во влагалище.
Дискомфорт возможен при наличии возбудителей ИППП (гонорея, хламидии, микоплазма, герпес и др.).
В этом случае также наблюдается ряд других симптомов (например, изменившийся характер выделений).
Читайте также:

