Больная а 32 лет поступила 7 06 с диагнозом дизентерия
Обновлено: 05.05.2024
Вот и наступило время летних отпусков, оно же — долгожданный сезон свежих ягод, овощей и фруктов, купаний в ласковых водах рек и морей, и. кишечных инфекций. К сожалению, пик заболеваемости инфекционными болезнями кишечника приходится как раз на тёплую пору года. Высокая влажность воздуха, жара, загрязнённые микробами продукты, несоблюдение личной гигиены и нарушение правил хранения продуктов способствуют распространению возбудителей инфекции. Самые распространённые среди населения болезни, называемые кишечными инфекциями, это дизентерия и сальмонеллёз.
Что следует знать о дизентерии? Как уберечь себя и своих близких от этой инфекции? Об этом и многом другом мы расскажем сегодня в этой статье.
Дизентерия — это инфекционное заболевание, протекающее с поражением кишечника и явлениями интоксикации.
Пути передачи заболевания
Источник кишечной инфекции — больные дизентерией или бактерионосители, то есть люди, у которых нет проявлений заболевания, но они заразны для окружающих.
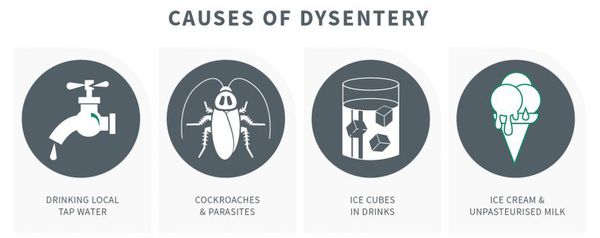
Возбудители этой острой кишечной инфекции попадают в организм с пищей, водой, через загрязнённые предметы обихода, посуду, игрушки и немытые руки.
Заразиться дизентерией можно и при купании в загрязнённых водоёмах.
Довольно часто причиной заболевания становится наша беспечность. Доели йогурт с истёкшим сроком годности или купили шаурму на пляже — казалось бы, что тут такого? Кому-то может и ничего, а для кого-то подобный эксперимент со своим здоровьем может вылиться в лечение.
Дизентерийная география
Бактериальная дизентерия чаще встречается в европейских странах, амебная дизентерия — в Индии и Мексике.
Об этом не стоит забывать туристам, планирующим путешествие и сделать прививку от дизентерии.
Замечено, что дети, подростки и люди с хроническими заболеваниями более восприимчивы к бактериальной дизентерии.
Кроме того, возбудитель дизентерии переносится тараканами и мухами.
Врачи-инфекционисты предупреждают, что самое опасное блюдо в летнее время — салаты, заправленные майонезом! Угрозу здоровью могут нести практически все продукты, которые не подвергались термической обработке — например, сырые яйца, моллюски, суши, молоко, овощи и зелень.
Как распознать дизентерию?
Шигеллёз сопровождается поражением слизистой оболочки желудка и кишечника. Дизентерийные токсины попадают в кровь, вызывая интоксикацию организма, от которой страдают печень, почки, сердце и головной мозг, благодаря чему клиническая картина заболевания очень разнообразна.
Формы дизентерии
- бактерионосительство (может выявляться случайно);
- острая дизентерия длится до трёх месяцев;
- хроническая дизентерия длится больше трёх месяцев.
Дизентерия у взрослых, как острая, так и хроническая, может иметь лёгкое, средней тяжести и тяжёлое течение болезни. У детей признаки дизентерии сопровождаются сильной интоксикацией и обезвоживанием организма.
Острая дизентерия
Как любое инфекционное заболевание, острая дизентерия имеет определённый инкубационный период, то есть промежуток времени, за который бактерии попадают в организм и размножаются там, как в инкубаторе. В среднем, инкубационный период можется длиться около 1-2 суток.
Чаще всего острая дизентерия протекает с поражением толстого кишечника, но встречаются варианты болезни, когда в воспалительный процесс вовлекаются желудок и тонкий кишечник.
При воспалении верхних отделов ЖКТ беспокоят тошнота, водянистый понос, рвота.
В зависимости от тяжести течения болезни, этот период длится около недели.
Симптомы у детей развиваются на фоне сильной интоксикации. Частые позывы в туалет изнуряют ребёнка, он вялый, отказывается от пищи, не может проглотить жидкость. Имеются признаки тяжёлого обезвоживания: нет мочеиспускания, пота, слёз, сухие кожа и язык. Малыш может жаловаться на озноб, боли в области живота, головную боль.
В результате проводимого лечения острые проявления заболевания постепенно угасают, наступает выздоровление. Реже процесс переходит в хроническую форму.
Хроническая дизентерия
Хроническая дизентерия у взрослых имеет, рецидивирующее течение, как говорят врачи, то есть состоит из периодов обострения и относительного благополучия. Обострение болезни вызывают сезонные острые инфекции верхних дыхательных путей и погрешности в диете. Тяжесть симптомов в период обострения меньше, чем при острой форме. Интоксикация выражена меньше, беспокоит повышение температуры тела до 37,5°С, диарея, дефекация менее болезненна, кровь в кале бывает не всегда.
Хроническая дизентерия у детей и взрослых может сопровождаться анемией, гиповитаминозом, дисбактериозом, снижением веса, бессонницей, анорексией.
Дизентерия у детей часто осложняется инфекцией мочевыводящих путей, бронхитом и пневмонией.
Болеют ли дизентерией новорождённые?
К сожалению, да. Дети первого года жизни также могут этим недугом. В группу риска входят:
- недоношенные дети;
- малыши с малым весом;
- с анемией;
- рахитом; ;
- дети, находящиеся на искусственном вскармливании.
Нетипичные проявления дизентерии
- стёртая форма болезни — характерны незначительные кишечные симптомы и отсутствие интоксикации, поэтому больные редко обращаются за врачебной помощью;
- молниеносная форма — резко выражена интоксикация, острая почечная недостаточность;
- гастроэнтероколитическая форма — по своим проявлением напоминает пищевую токсикоинфекцию.
Симптомы и лечение зависят от вида возбудителя. Шигелла Зонне чаще вызывает бактерионосительство и болезнь, вызванная этим возбудителем, протекает в виде пищевой токсикоинфекции. Шигелла Григорьева-Шига вызывает дизентерию тяжёлой формы, с выраженной интоксикацией и кишечными симптомами, а для шигеллёза Флекснера характерно более лёгкое течение заболевания.
Осложнения заболевания
При позднем обращении больного за медицинской помощью или самолечении возможны осложнения заболевания:
- кровотечение из кишечника;
- хроническая почечная недостаточность;
- истощение;
- обезвоживание.
- в тяжёлых случаях при дизентерии у детей — выпадение прямой кишки.
При своевременно начатом лечении прогноз болезни благоприятный.
Симптомы воспаления толстого кишечника:
Диагностика
Важную роль играют лабораторная диагностика и инструментальные методы исследования толстого кишечника: колоноскопия, рентгеноскопия.
Самым достоверным методом лабораторного исследования считается бактериологический анализ на дизентерию: он заключается в исследовании кала на наличие возбудителя — шигелл.
Наряду с ним используется серологический анализ на дизентерию — определяются антитела к бактериям.
С какими болезнями следует дифференцировать заболевание?
Лечение дизентерии у взрослых начинается после того, как исключены другие заболевания: бактериальные и вирусные кишечные инфекции, амебиаз, неспецифический язвенный колит, рак толстой кишки.
При сальмонеллёзе испражнения не сопровождаются болезненными или ложными позывами, а кал похож на болотную тину.
Холера сопровождается обильным поносом и обезвоживанием, а кал при ней имеет вид рисового отвара. Не типичны боли в животе, лихорадка и ложные позывы.
При брюшном тифе увеличены печень и селезёнка, на коже имеются высыпания.
При неспецифическом язвенном колите и раке толстого кишечника имеются характерные изменения слизистой оболочки толстого кишечника. Диагноз устанавливается после инструментального исследования.
Лечение
Главный принцип — как можно более раннее начало терапевтических мероприятий.
Лечение дизентерии у детей проводится в инфекционном отделении. Взрослые с лёгкой формой заболевания могут проходить лечение дома, а лечение у взрослых с тяжёлыми и среднетяжёлыми формами дизентерии проводится в стационаре. Какие лечебные мероприятия медики используют против дизентерии?
Лечебное питание
Большую роль играет диетотерапия. В острой стадии воспалительного процесса назначается лечебная диета с низким содержанием углеводов и жиров. Пища принимается больными 5-6 раз в сутки маленькими порциями. Нежелательны продукты, вызывающие вздутие живота.
Рекомендуемые диетологами продукты:
- протёртые овощные супы;
- пшеничные сухари;
- рыбные супы;
- омлет, яйца всмятку;
- сухари из белого хлеба;
- отварное нежирное мясо или рыба;
- каши на воде (овсяная, рисовая).
Продукты, которые врачи советуют исключить из рациона:
- жирные сорта мяса и наваристые бульоны;
- мучные изделия;
- свежий хлеб;
- солёную рыбу;
- колбасу;
- перловую и пшенную каши;
- макароны;
- фасоль, горох;
- варенье, компоты;
- свежие овощи и фрукты;
- молоко;
- кофе.
Медикаментозная терапия
Основными препаратами против дизентерии являются антибиотики. В некоторых случаях назначается и поливалентный бактериофаг. Продолжительность курса антибиотиков — до 7 дней.
Для выведения бактериальных токсинов из организма больным назначается сорбент Энтеросгель.
Приём противодиарейных лекарств больному противопоказан! Эти лекарства замедляют удаление возбудителя из кишечника.
После курса антибиотикотерапии проводится лечение дисбактериоза кишечника и восстановление нормальной бактериальной картины кишечника. При необходимости назначаются витамины, антигистаминные препараты и иммуностимуляторы. При нарушении переваривания пищи назначаются пищеварительные ферменты.
Комплексное лечение дизентерии у детей включает:
- борьбу с обезвоживанием — обильное питье, солевые растворы;
- постельный режим;
- борьбу с интоксикацией (Энтеросгель);
- лечебную диету;
- антибактериальную терапию;
- ферменты;
- для уменьшения кишечного дискомфорта рекомендуется Энтеросгель;
- пребиотики и пробиотики для восстановления микрофлоры кишечника.
Детям в стадии выздоровления назначаются витамины, отвары лекарственных трав, лекарства, повышающие защитные силы организма, санаторно-курортное лечение.
Профилактические мероприятия
Предупредить заражение возможно при соблюдении основ гигиены. Профилактика дизентерии включает в себя:
- мытье рук перед приёмом пищи;
- правильное хранение и соблюдение технологии приготовления блюд;
- обязательное кипячение молока и воды перед употреблением;
- изоляцию больного дизентерией, тщательная дезинфекция его белья и посуды;
- профилактическое обследование работников общепита для исключения бактерионосительства;
- изоляцию больных детей, запрет посещать детские сады и школы до полного выздоровления и отрицательных результатов бакпосева кала.
Прививка от дизентерии
Самым эффективным способом предупреждения заболевания является прививка от дизентерии взрослым и детям. В РФ чаще используется вакцина от дизентерии Зонне, иммунобиологические препараты для других видов шигелл.
Прививка от дизентерии взрослым и малышам старше 3 лет позволяет выработать иммунитет, но полностью исключить риск заражения другим видом шигелл нельзя.
Поэтому не стоит забывать о личной гигиене, тщательном мытье овощей и фруктов горячей водой, регулярной ревизии холодильника.
Следуйте этим простым правилам и кишечным инфекциям будет до вас не добраться.
Что такое дизентерия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Шигеллёзы, или дизентерия — это группа острых/хронических заболеваний, вызываемых бактериями рода Шигелла, которые поражают желудочно-кишечный тракт (преимущественно дистальный отдел толстой кишки). Манифестные формы (клиническая картина) дизентерии: синдром общей инфекционной интоксикации, синдром поражения желудочно-кишечного тракта (дистальный колит), синдром обезвоживания. При отсутствии адекватного лечения приводит к серьёзным осложнениям и хронизации.
Возбудитель дизентерии
семейство — кишечные бактерии (Enterobacteriaceae)
род — Шигелла (Shigella)
виды — 4 основных:
- Dysenteriae (серовары — шигелла Григорьева-Шига, Штутцера-Шмитца, Ларджа-Сакса);
- Flexneri (Флекснера);
- Boydii (Боудии);
- Sonnei (Зонне).
Являются факультативно-анаэробными (способны существовать как при наличии, так и при отсутствии кислорода), граммотрицательными, неподвижными палочками. Хорошо растут на обычных питательных средах.
Имеют О-антиген (серологическая специфичность) и К-антиген (оболочечная структура). Клеточная стенка частично состоит из эндотоксина (липополисахарида), высвобождающегося при гибели микроорганизма. Бактерии вида Shigella Dysenteriae серовара Григорьева-Шига продуцируют высокоактивный цитотоксин, который нарушает синтез белка рибосомами клеток кишечного эпителия. Цитотоксин в совокупности с энтеротоксином (усиливающим секрецию жидкости и солей в просвет кишки) и нейротоксином (оказывающим нейротоксическое действие на сплетения Ауэрбаха) образует экзотоксином — токсин, выделяемый в процессе жизнедеятельности шигелл (Цитотоксин + энтеротоксин + нейротоксин = экзотоксин). Также у данной группы микроорганизмов происходит выделение гемолизинов — веществ, разрушающих эндотелий капилляров и вызывающий ишемию в тканях кишечника).
Факторы патогенности шигелл (механизм приспособления бактерий):
- адгезия (прикрепление к слизистой оболочке кишечника);
- инвазия (проникновение в эпителиальные клетки слизистой оболочки толстого кишечника);
- токсинообразование;
- внутриклеточное размножение.
Тинкториальные свойства (особенности микроорганизмов при окрашивании): быстро изменяют чувствительность к антибактериальным препаратам. Характерна высокая выживаемость во внешней среде (в воде, почве и пище при комнатной температуре сохраняются до 14 дней, в канализационных стоках — до 30 дней, при благоприятных условиях могут быть жизнеспособны до 4 месяцев). Способны к размножению в пищевых продуктах. При воздействии УФО (ультрафиолетового облучения) погибают за 10 минут, в 1% феноле — за 30 минут, при кипячении — мгновенно.
Интересная особенность: чем выше ферментативная активность возбудителя дизентерии, тем ниже вирулентность (минимальная доза возбудителя, способная заразить человека) и наоборот. [3] [6]
Эпидемиология
Антропоноз (повсеместное распространение).
Источник инфекции — человек (больной, носитель и лица с субклинической формой заболевания).
Минимальная инфицирующая доза для бактерии Григорьева-Шига — 10 микробных тел в 1 грамме вещества, для Флекснера — 10 2 бактерий, для Зонне — от 10 7 .
Длительное время в РФ превалировали случаи заражения, вызванные шигеллой Флекснера 2а, однако в настоящее время ввиду широкого развития туризма длительного преобладания какой-либо формы нет.
Механизм передачи — фекально-оральный (пищевой, водный, контактно-бытовой), из них преимущественно:
- Григорьева-Шига (контактно-бытовой путь);
- Зонне (с молоком и молочными продуктами);
- Флекснера (водный путь);
- Дизентериа (пищевой путь).
Наибольшую опасность представляют работники питания и водоснабжения. Больные заразны с начала болезни (конца инкубационного периода) и до трёх недель болезни.
Иммунитет непродолжителен и моноспецифичен (вырабатывается только к одному серотипу, который вызвал заболевание). [1] [4] [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дизентерии
Инкубационный период — от 1 до 7 дней.
Начало заболевания острое (развитие основных синдромов наблюдается в первые сутки заболевания), характерна лихорадка постоянного типа.
Что такое расстройство личности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Диордиев М. Б., психиатра со стажем в 8 лет.
Над статьей доктора Диордиев М. Б. работали литературный редактор Вера Васина , научный редактор Оксана Собина и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Расстройство личности — стойкие аномалии характера, которые зачастую проявляются в подростковом возрасте, сохраняются на протяжении всей жизни и приводят к социальной дезадаптации.
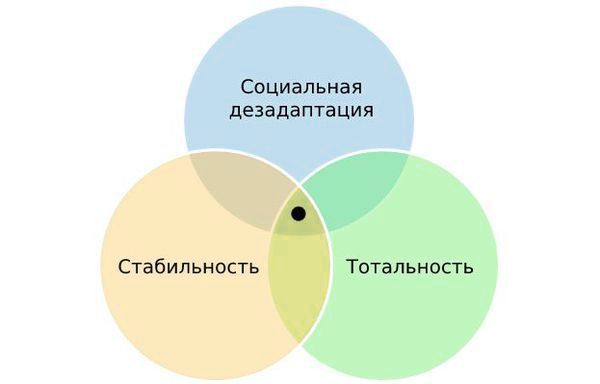
Советский психиатр, профессор Московского университета и создатель психиатрической школы, Пётр Ганнушкин выделил триаду критериев расстройства личности:
- Патологические черты характера приводят к нарушению социальной адаптации.
- Они стабильны и мало обратимы.
- Черты расстройства тотальны и определяют психический облик человека, то есть влияют на различные сферы жизни: межличностные отношения, интересы, потребности и поведение [1][2] .
Расстройство личности может возникнуть в детстве, ярко проявиться в подростковый период и продолжить развиваться с возрастом.
Причины расстройства личности
Причин заболевания может быть множество:
- генетическая предрасположенность;
- окружающая среда и воспитание;
- взаимодействие с людьми и стрессовыми ситуациями, особенно в детском и подростковом возрасте.
У пациента формируются убеждения, что он должен контролировать всё в своей жизни, в том числе и эмоции. Эти установки при определённых обстоятельствах провоцируют нарушения поведения.
При расстройстве личности снижается критичность мышления — человек с трудом осознаёт, что реагирует на ситуации и ведёт себя не так, как принято в обществе.
Критериями болезни являются субъективные переживания и/или социальная дезадаптация. Определение заболевания “расстройство личности” создаёт трудности в лечении пациентов с этим диагнозом и постепенно теряет актуальность.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы расстройства личности
При всех видах расстройств личности индивид думает, чувствует, ведёт себя или относится к другим иначе, чем среднестатистический человек. Его мышление, чувства и поведение заметно отличаются от общепринятых норм [10] . При этом симптомы болезни не вызваны повреждением, заболеванием мозга или другим психическим расстройством.
Симптомы пограничного расстройства личности:
- аутоагрессивное поведение, то есть причинение вреда себе ;
- суицидальные мысли;
- низкий самоконтроль и импульсивность;
- неустойчивое настроение;
- асоциальное поведение [3] .
Симптомы параноидного расстройства личности:
- глобальное недоверие и подозрительность без достаточных оснований;
- склонность относить любые события на свой счёт;
- агрессивные мысли или действия по отношению к окружающим;
- злопамятность;
- повышенное раздражение при неудачах и отказах.
Симптомы шизоидного расстройства личности:
- отсутствие удовольствия от близких отношений, в том числе семейных, и, как следствие, выбор уединённой жизни;
- круг общения ограничен ближайшими родственниками;
- эмоциональная холодность и равнодушие к похвале или критике [4] .
Симптомы диссоциального расстройства личности:
- несоответствие социальным нормам, неуважение законов и систематическое их нарушение, например воровство;
- обман окружающих для извлечения выгоды;
- раздражительность и агрессивность, которая проявляется в частых драках или других физических столкновениях;
- неспособность длительно соблюдать режим работы или выполнять финансовые обязательства;
- безразличие к причинению вреда окружающим и плохое обращение с ними [3][4] .
Симптомы истерического расстройства личности:
- основная цель — быть центром внимания других людей;
- неадекватная обольстительность или провокационное поведение;
- быстро изменяющиеся и неглубокие эмоции;
- использование своей внешности для привлечения внимания;
- подверженность влиянию окружающих или ситуации;
- восприятие отношений более близкими, чем они есть на самом деле [1][2][3] .
Симптомы ананкастного, или обсессивно-компульсивного расстройства личности:
- чрезмерные сомнения и осторожность;
- озабоченность деталями, правилами, перечнями, порядком и графиками;
- стремление к совершенству, препятствующее завершению задач;
- чрезмерная добросовестность, скрупулёзность и неадекватная озабоченность продуктивностью в ущерб удовольствию и межличностным связям;
- повышенная педантичность и приверженность социальным условностям [4] .
Симптомы тревожного расстройства личности:
- постоянное общее ощущение напряжённости и тяжёлые предчувствия;
- представления о своей социальной ущербности, личностной непривлекательности и приниженности по сравнению с другими людьми;
- повышенная озабоченность критикой в свой адрес или непринятием в социальных ситуациях;
- нежелание вступать во взаимоотношения, если есть риск не понравиться;
- уклонение от социальной или профессиональной деятельности, связанной с межличностными контактами, из-за страха критики, неодобрения или отвержения [4] .
Симптомы зависимого расстройства личности:
- трудности при самостоятельном принятии повседневных решений;
- потребность в людях, которые брали бы на себя ответственность за их жизнь;
- сложности с выражением несогласия с другими людьми из-за страха утраты одобрения или материальной поддержки;
- проблемы с проявлением инициативы;
- дискомфорт или беспомощность из-за преувеличенного страха, что не сможет о себе позаботиться [4] .
Симптомы нарциссического расстройства личности:
- основная цель — получить признание;
- чрезмерные попытки привлечь к себе внимание и быть в его центре;
- явное или скрытое чувство, что ему все что-то должны;
- эгоцентризм, уверенность в собственном превосходстве и снисходительное отношение к другим;
- поверхностные отношения, нужные для регуляции самооценки;
- взаимность ограничивается небольшим истинным интересом к другому человеку и преобладанием личной выгоды;
- не признают чувства и потребности других людей;
- чрезмерно настроены на реакции других людей, но только если они имеют отношение к ним самим;
- пере- или недооценка собственного влияния на окружающих;
- личные стандарты неоправданно завышены из-за ощущения своей исключительности либо занижены из-за ощущения, что ему все что-то должны;
- зачастую не осознают собственных мотивов [4] .
Смешанные расстройства личности причиняют беспокойство и приводят к социальной дезадаптации, но не проявляются типичным набором симптомов [4] .
Сочетание может быть различным, например:
-
и тревожное расстройства усугубляют друг друга — застенчивость может усилить уединённость;
- при сочетании параноидного и пограничного расстройств возникает недовольство и агрессия по отношению к окружающим;
- реже встречаются противоположные сочетания: шизоидность и истеричность, диссоциальное и тревожное расстройства.
Патогенез расстройства личности
Патогенез расстройства личности до конца не ясен. Заболевание развивается при в заимодействии генетической предрасположенности и факторов окружающей среды.
Тревожные черты личности связаны с наследованием темперамента в сочетании с воздействием факторов среды. Таким фактором могут быть, например, требовательные родители, которые преуменьшают заслуги ребёнка. Под их влиянием развивается стыд, страх в объективно безопасных ситуациях и застенчивость из-за боязни критики.
Доказательная медицина не даёт точного ответа, как тревожное расстройство связано с выработкой нейромедиаторов — веществ, передающих импульсы между нервными клетками. Однако селективные ингибиторы обратного захвата серотонина (СИОЗС) зачастую уменьшают проявления расстройства [8] .
Пациенты с пограничным расстройством в детстве часто подвергались насилию, в том числе и сексуальному; их чувствами пренебрегали и отстранялись от них, тем самым формируя искажённое представление об эмоциях.
Помимо социальных и средовых факторов, в развитии диссоциального расстройства личности важную роль играют генетические мутации [9] .
Параноидное расстройство личности часто развивается, когда родители или другие близкие люди с самого рождения говорят, что вокруг одни недоброжелатели и все желают ребёнку зла.
При истерическом расстройстве личности у человека формируется убеждение, что его эмоции чрезмерно важны для окружающих и с их помощью можно манипулировать людьми. Возможно, при воспитании таких детей родители выполняли любые их капризы.
Ананкастное расстройство личности развивается, если родители требовали идеального выполнения всех обязанностей, просьб и поручений. Такой вариант развития событий рассматривался как единственно возможный [1] [2] .
Расстройства личности из рубрики F60 в МКБ-10 (Международной классификации болезней) не связаны с органическими причинами. Если изменения личности возникли из-за органических патологий, то они относятся к рубрике F07. Их причинами могут быть травмы головного мозга, ВИЧ-инфекция, нейросифилис, эпилепсия, опухоли и сосудистые заболевания головного мозга.
Классификация и стадии развития расстройства личности
Расстройства личности подразделяются на следующие виды:
-
;
- истерическое; ;
- эмоционально-неустойчивое; ; ;
- зависимое;
- другие специфические расстройства личности.
К другим специфическим расстройствам относятся:
- эксцентричное расстройство личности со сверхценным отношением к себе;
- расторможенное расстройство со сниженным контролем над своими желаниями;
- инфантильное расстройство — выражены черты, свойственные детям;
- нарциссическое расстройство;
- пассивно-агрессивное расстройство — скрытый протест и неявное сопротивление руководству;
- психоневротическое расстройство — сниженные работоспособность и внимание, склонность к быстрому психологическому истощению [4][6] .
Стадии развития расстройства личности
- Человек рождается с определённым генотипом и начинает взаимодействовать с окружающей средой.
- Появляются характерные для расстройств личности единичные оценочные суждения о ситуациях.
- Эти суждения подкрепляются, человек не подвергает их критике.
- Искажённые суждения о реальности всё чаще влияют на его жизнь.
- Черты характера заостряются и перерастают в стойкие и тотальные изменения, которые могут сохраняться на всю жизнь.
Расстройство личности может усиливаться в течение жизни, это свидетельствует о тяжести заболевания.
Сейчас Международная классификация болезней пересматривается. В зависимости от выраженности расстройства личности планируется разделить его на три подтипа: умеренное, выраженное и тяжёлое. При этом диагноз "расстройство личности", предположительно, будет включать общее название расстройства, характерные черты личности и степень их выраженности [13] .
Осложнения расстройства личности
Расстройство личности непосредственно не приводит к физическим или психическим осложнениям. Заболевание проявляется социальной дезадаптацией, поэтому для него характерны:
- сложности адаптации и конфликты в трудовом коллективе, невозможность долго работать в одном месте;
- межличностые конфликты, затруднения при создании семьи, нестабильность семейных и партнёрских отношений;
- различные формы асоциального поведения — иждивенчество, бродяжничество, принадлежность к маргинальным социальным сообществам, совершение правонарушений и др.
Также при расстройстве личности возможны:
- нанесение самоповреждений;
- суицидальные попытки;
- нарушения гендерной идентичности и полового поведения;
- употребление психоактивных веществ, наркотиков и алкоголя;
- участие в азартных играх.
Степень напряжённости межличностных конфликтов и сложностей с трудоустройством связаны с тяжестью расстройства личности. Формы нарушения поведения зависят от типа расстройства личности.
Также повышается риск сердечно-сосудистых заболеваний: инсульта и ишемической болезни сердца [5] [7] .
Диагностика расстройства личности
Для диагностики психиатры применяют критерии, приведённые в МКБ-10 и DSM-5 (классификации болезней, разработанной Американской психиатрической ассоциацией) [1] [2] [4] .
Основным инструментом диагностики расстройства личности является беседа и сбор анамнеза — истории жизни и развития заболевания. Также используются опросники:
- опросник Айзенка;
- личностные опросники MMPI;
- Калифорнийский психологический опросник;
- Фрайбургский личностный опросник.
У пациента часто выявляются признаки сразу нескольких расстройств личности. Причём одно из них может преобладать, скрывая симптомы другого [10] .
Дифференциальная диагностика
Биполярное аффективное расстройство бывает сложно отличить от пограничного расстройства личности. Вероятно, они имеют единую природу, но доказательств этому пока нет [12] .
Расстройства личности следует различать с акцентуациями личности — особенностями человека, которые находятся в пределах клинической нормы. Отдельные черты при этом чрезмерно усилены, что приводит к избирательной уязвимости от одних психогенных воздействий при устойчивости к другим.
Основное отличие акцентуации от расстройства личности — первые не приводят к социальной дезадаптации или она непродолжительна.
Акцентуированный человек может специфически вести себя только в определённых ситуациях. Тогда как пациент с расстройством личности на любые психогенные факторы реагирует в соответствии с особенностями заболевания, то есть оно влияет на все сферы жизни.
Акцентуации ярко проявляются в определённый период жизни человека, например в подростковый, и сглаживаться со временем. Напротив, расстройства личности часто возникают в раннем возрасте и в течение жизни становятся стабильными или усиливаются, что соответствует триаде Ганнушкина [1] .
Лечение расстройства личности
Основная цель лечения расстройства личности — это социальная адаптация. Для этого в первую очередь рекомендована индивидуальная, групповая и семейная психотерапия. Применяются различные её виды: когнитивно-поведенческая, психоанализ, гештальт-терапия и др.
Расстройство личности — это глубоко укоренившийся способ мышления и поведения, что осложняет лечение таких пациентов. Главная задача терапевта при этом заключается в том, чтобы установить с ними доверительные отношения. Это поможет изменить дезадаптивное межличностное поведение и основные ошибочные суждения, лежащие в основе расстройства [10] .
Доказательств эффективности медикаментозного лечения расстройств личности пока недостаточно. Однако на фоне этих заболеваний могут возникать другие психические нарушения, в том числе депрессии и психозы, при которых проводится симптоматическое медикаментозное лечение.
Л учше всего для этого подходят:
- атипичные антипсихотики;
- антидепрессанты группы селективных ингибиторов обратного захвата серотонина (СИОЗС);
- селективные ингибиторы обратного захвата серотонина и норадреналина (СИОЗСН);
- бензодиазепины;
- нормотимики.
Препарат и дозировка подбираются врачом индивидуально.
Пациенты с расстройствами личности часто чувствительны к действию антипсихотиков и плохо их переносят. У них могут возникнуть нейролептические осложнения в виде тремора, самопроизвольных тиков и ухудшения настроения.
Прогноз. Профилактика
Прогноз при расстройствах личности относительно благоприятный. Далеко не всегда у пациентов возникает выраженная социальная дезадаптация. Более того, при своевременной, грамотной психотерапевтической помощи и сотрудничестве клиента можно изменить некоторые его убеждения и поведение.
Установки, которые можно скорректировать:
- я не должен испытывать тревогу или дискомфорт;
- я должен контролировать свои эмоции и ощущения;
- я должен всем нравиться;
- меня не должны критиковать;
- своими эмоциями я воздействую на окружающих.
Профилактика. Расстройство личности формируется при сочетании генетических и приобретённых факторов. По этой причине его профилактика тесно соприкасается с вопросами педагогики и социальными факторами окружающей среды, в которой развивается личность.
Для профилактики с раннего детства следует формировать рациональное отношение к жизни. Для этого желательно не воспитывать ребёнка как во вседозволенности, так и в другой крайности — постоянном ограничении и тирании.
Признаки расстройства личности можно выявить уже в подростковом возрасте. Е сли в этот период появились нарушения поведения и психологические затруднения, то настоятельно рекомендуется обратиться к врачу-психиатру или врачу-психотерапевту. Доктор определит природу нарушений, прогноз развития заболевания и при необходимости тактику лечения для достижения социальной адаптации.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Дизентерия: причины появления, симптомы, диагностика и способы лечения.
Определение
Дизентерия (бактериальная дизентерия, шигеллёз) – инфекционное заболевание, характеризующееся воспалительными изменениями в кишечнике, возбудителем которого является бактерия рода Shigella.
Заразиться дизентерией можно в любом возрасте, но заболевание наиболее опасно для детей младше пяти лет и ослабленных пожилых людей.
После перенесенной инфекции стойкий иммунитет не формируется, поэтому в течение жизни бывают повторные случаи заболевания.
Причины появления дизентерии
Самый частый путь передачи инфекции - контактно-бытовой (через загрязненные предметы обихода, дверные ручки, грязные руки). Распространителями дизентерии могут быть и насекомые-переносчики, например, мухи и тараканы. Вспышки дизентерии возникают в условиях скученности людей при несоблюдении гигиенических мер безопасности. Попав на продукты питания, бактерии быстро размножаются в них при комнатной температуре. Особенно опасны в этом отношении молочные продукты, а также мясо, рыба, фруктовые компоты и кисели.
Возбудители дизентерии могут долго сохраняться во внешней среде, в высушенном и замороженном состоянии остаются жизнеспособными до четырех месяцев. В воде шигеллы могут жить 2-3 недели, с чем связан еще один возможный путь заражения – водный (при питье сырой воды, купании в загрязненных водоемах). Однако кипячение воды приводит к мгновенной гибели бактерии. Также для возбудителя дизентерии губительны прямые солнечные лучи и большинство дезинфицирующих средств.
Попадая в организм, бактерии легко проходят через желудок и начинают размножаться в толстом кишечнике.
От других патогенных микроорганизмов, вызывающих кишечные инфекции, шигеллы отличаются крайне высокой контагиозностью (заразностью) и способностью вырабатывать мощный экзотоксин - токсин Шиги, поражающий одновременно кишечник и нервные ткани организма.
Классификация заболевания
По тяжести течения:
- легкая,
- среднетяжелая,
- тяжелая.
- типичная,
- атипичная:
- стертая форма,
- бессимптомная форма,
- бактерионосительство.
- колитическая (наиболее распространенная);
- гастроэнтероколитическая,
- гастроэнтеритическая.
- острая (до 1 мес.),
- затяжная (до 3 мес.),
- хроническая (более 3 мес.).
Инкубационный период дизентерии (время от момента заражения до возникновения первых симптомов болезни) обычно продолжается 1-3 дня, в некоторых случаях - до недели. Для типичной формы болезни характерно острое начало: повышение температуры тела, озноб или чувств жара, головная боль. Затем присоединяются тошнота и рвота, приступообразные боли внизу либо в левой части живота.
Стертая форма шигеллёза наблюдается у 10% заболевших. Она характеризуется удовлетворительным самочувствием пациента, незначительной болью в животе, нормальной температурой тела. Как правило, заболевшие не обращаются за медицинской помощью и выздоравливают за 2-3 дня.
При бактерионосительстве больной выделяет бактерии с калом, а признаки заболевания отсутствуют.
Бессимптомная форма дизентерии похожа на бактерионосительство. Разница заключается в том, что в крови человека при бессимптомном течении заболевания наблюдается рост количества специфических антител, что говорит о наличии инфекционного процесса в организме.
Больные стертой и бессимптомной формой дизентерии, а также бактерионосители представляют наибольшую эпидемическую опасность, так как чаще других становятся источниками заражения окружающих.
Попадая в кровь, дизентерийный токсин вызывает симптомы интоксикации (высокую температуру, слабость, тошноту) и угнетает симпатическую нервную систему. Этим объясняется снижение артериального давления, отсутствие аппетита, апатия, учащение или урежение пульса, возможные перебои в работе сердца (экстрасистолия). В тяжелых ситуациях развивается инфекционно-токсический шок.
Тяжесть течения дизентерии определяют по степени выраженности интоксикации, обезвоживания и изменений в кишечнике.
При легком течении заболевания температура тела не поднимается выше 37,5-38°С, отмечаются умеренные боли в животе, стул до 10 раз в сутки. Как правило, через 2-3 дня от начала заболевания наступает значимое улучшение.
При тяжелой форме наблюдаются лихорадка выше 39°С, сильная слабость, обезвоживание из-за очень частого стула, мучительные боли в животе.
К группе риска по тяжести течения дизентерии относятся дети до 2 лет, лица старше 50 лет, истощенные люди, а также пациенты с быстро развивающимся обезвоживанием и высокой лихорадкой в начале заболевания.
Длительность течения неосложненного шигеллёза не превышает 5-10 дней. Во время выздоровления нарушенная работа органов полностью восстанавливается.
Диагностика дизентерии
Для правильной постановки диагноза важен опрос пациента, сбор эпидемиологического анамнеза (контакты с больными людьми, употребление пищи или воды, опасных в отношении кишечных инфекций, купание в природных водоемах, путешествия). Заподозрить дизентерию позволяет сочетание у больного интоксикационного синдрома (повышенной температуры тела, общей слабости, головной боли) и колитического синдрома (режущей боли внизу живота, болезненности живота при пальпации, тенезм, ложных позывов к дефекации, кашицеобразного необильного стула с примесями слизи и крови).Наиболее информативным для диагностики шигеллёза считается выявление бактерий в кале при помощи посева на патогенную кишечную флору.
Определение этиологии ОКИЗ (острого кишечного инфекционного заболевания) и выбор рациональной антибиотикотерапии. Рациональная терапия дизентерии основана на идентификации её возбудителя - бактерий рода Shigella. Шигеллы (по имени японского учёного К. Шиги) грамотрицательные неподвижные .
Шигеллёз — острая инфекционная болезнь, вызываемая бактериями рода Shigella с фекально-оральным механизмом передачи возбудителя и характеризующаяся картиной дистального колита и интоксикацией.
Классификация
Классификация шигеллёза, принятая в настоящее время, учитывает выраженность основных синдромов, характер течения болезни, вид возбудителя.
Классификация форм и клинических вариантов инфекционного процесса при шигеллёзе
Форма Клинический
вариантТяжесть течения Особенности
теченияЭтиология Острый
шигеллёзКолитический
Гастроэнтеро-
колитическийЭтиология и патогенез
Шигеллёз вызывается рядом биологически близких между собой микроорганизмов, относящихся к семейству Enterobacteriacea и объединённых в род Shigella.
• группа A: Shigella Dysenteriae, 1 — Григорьева-Шиги, Shigella Dysenteriae, 2 — Штутцера-Шмитца и Shigella Dysenteriae 3-7 — Ларджа-Сакса;
• группа В: Shigella Flexneri с подвидом Shigella Flexneri 6 — Newcastle; серовары 1-6, каждый из которых подразделяют на подсеровары а и b, а также серовары 6, X и Y;
Шигеллы — грамотрицательные неподвижные палочки, факультативные аэробы. Палочка Григорьева-Шиги образует шигитоксин (экзотоксин), остальные виды содержат термолабильный эндотоксин — ЛПС. Наименьшая заражающая доза характерна для бактерий Григорьева-Шиги, большая — для бактерий Флекснера и наибольшая — для бактерий Зонне. Представители последних двух видов наиболее устойчивы в окружающей среде: на посуде и влажном белье они могут сохраняться в течение месяцев, в почве — до 3 мес, на продуктах питания — несколько суток, в воде — до 3 мес. При нагревании до 60 °С они гибнут через 10 мин, при кипячении — немедленно, в дезинфицирующих растворах — в течение нескольких минут. Из антибактериальных препаратов наибольшая чувствительность in vitro отмечена к фторхинолонам (100%).
В течение суток (иногда и дольше) шигеллы могут находиться в желудке. При этом некоторые из них здесь же распадаются, выделяя эндотоксин. Оставшиеся бактерии попадают в тонкую кишку, где могут задерживаться до нескольких суток и даже размножаться. Далее шигеллы продвигаются в нижележащие отделы кишечника, где также размножаются и распадаются в большем количестве, чем в тонкой кишке. Определяющий момент в развитии инфекционного процесса при шигеллёзе — способность шигелл к внутриклеточной инвазии. Первостепенное значение среди защитных механизмов имеет состояние естественных факторов резистентности, особенно местных (лизоцим и (β-лизины слизистой оболочки дистального отдела толстой кишки). Вместе с гуморальными факторами (бактерицидная активность, лизоцим, комплемент сыворотки крови) они реагируют на развитие инфекционного процесса на протяжении всего заболевания.
Степень неспецифической резистентности в известной мере определена генетически, но в то же время она зависит от ряда факторов: возраста больного, полноценности питания, сопутствующих заболеваний.
Эпидемиология
Единственный источник возбудителя шигеллёза — человек, больной манифестной или стёртой формой болезни, а также бактериовыделитель. Наибольшую опасность представляют больные, которые по роду своей работы связаны с приготовлением пищи, хранением, транспортировкой и продажей пищевых продуктов. Шигеллёз распространяется с помощью фекально-орального механизма передачи возбудителя. Этот механизм включает передачу возбудителя контактно-бытовым, водным, пищевым путём. Болезнь распространена повсеместно, но заболеваемость преобладает в развивающихся странах среди контингента населения с неудовлетворительным социально-экономическим и санитарно-гигиеническим статусом. Для стран с умеренным климатом характерна летне-осенняя сезонность.
Восприимчивость населения к шигеллёзу высока во всех возрастных группах, наиболее часто болеют дети. После перенесённого заболевания формируется непродолжительный типоспецифический иммунитет.
Специфическая профилактика не разработана. Меры неспецифической профилактики состоят в повышении санитарной культуры населения, обеззараживании питьевой воды (хлорирование, кипячение и др.), а также в соблюдении правил приготовления, хранения и реализации пищевых продуктов. Работники пищевых предприятий и лица, к ним приравненные, допускаются к работе только после отрицательного бактериологического анализа на шигеллёз, а после перенесённого заболевания шигеллёзом — после двух отрицательных результатов анализов, взятых не ранее чем на 3-й день после лечения, и отсутствии клинических проявлений. В случае пребывания больного в домашних условиях в квартире проводят текущую дезинфекцию. За лицами, находившимися в контакте с больными, устанавливают медицинское наблюдение в течение 7 дней.
Клиническая картина
Cимптомы, течение
Инкубационный период при остром шигеллёзе в большинстве случаев ограничивается 2 - 5 сут. Продолжительность заболевания составляет от нескольких дней до 3 мес, шигеллёз длительностью свыше 3 мес расценивают как хронический.
Этот вариант течения заболевания диагностируют чаще всего в клинической практике. При нём определяют характерные признаки шигеллёза, особенно при тяжёлом и среднетяжёлом течении. Заболевание, как правило, начинается остро, у некоторых больных удаётся установить кратковременный продромальный период, проявляющийся непродолжительным чувством дискомфорта в животе, лёгким ознобом, головной болью, слабостью. После продромального периода (а чаще на фоне полного здоровья) появляются характерные симптомы заболевания. Прежде всего возникают схваткообразные боли в нижней части живота, преимущественно в левой подвздошной области; иногда боль имеет разлитой характер, атипичную локализацию (эпигастральная, умбиликальная, правая подвздошная область). Особенность болевого синдрома — его уменьшение или кратковременное исчезновение после дефекации. Позывы к дефекации появляются одновременно с болью или несколько позже. Стул первоначально каловый, постепенно объём каловых масс уменьшается, появляется примесь слизи и крови, частота дефекаций нарастает. В разгаре болезни испражнения могут терять каловый характер и имеют вид так называемого ректального плевка, т.е. состоят лишь из скудного количества слизи и крови. Дефекация может сопровождаться тенезмами (тянущими судорожными болями в заднем проходе), часто возникают ложные позывы. Примесь крови чаще всего незначительна (в виде кровяных точек или прожилок). При пальпации живота отмечают спазм, реже — болезненность сигмовидной кишки, иногда — метеоризм. С первого дня заболевания появляются признаки интоксикации: лихорадка, недомогание, головная боль, головокружение. Возможны сердечно-сосудистые расстройства, тесно связанные с синдромом интоксикации (экстрасистолия, систолический шум на верхушке, приглушённость тонов сердца, колебания АД, наличие изменений на электрокардиограмме, свидетельствующие о диффузных изменениях миокарда левого желудочка, перегрузке правых отделов сердца).
Длительность клинической симптоматики при неосложнённом течении острого шигеллёза — 5-10 дней. У большинства больных сначала нормализуется температура и исчезают другие признаки интоксикации, а затем нормализуется стул. Более длительно сохраняются боли в животе. Критерий тяжести течения у больных шигеллёзом — выраженность интоксикации, поражения ЖКТ, а также состояние сердечнососудистой, ЦНС и характер поражения дистального отдела толстой кишки.
Клинические особенности этого варианта заключаются в том, что начало болезни напоминает ПТИ, а в разгар заболевания появляются и выходят на первый план симптомы колита. Гастроэнтеритический вариант острого шигеллёза по течению соответствует начальному периоду гастроэнтероколитического варианта. Отличие состоит в том, что в более поздние сроки симптомы энтероколита не доминируют и клинически этот вариант течения более сходен с ПТИ. При ректороманоскопии обычно наблюдают менее выраженные изменения.
Характеризуется кратковременными и невыраженнными клиническими симптомами (1-2-кратное расстройство стула, кратковременные боли в животе), отсутствием симптомов интоксикации. Подобные случаи заболевания диагностируют при определении ректороманоскопических изменений (как правило, катаральных) и выделении шигелл из испражнений. О затяжном течении острого шигеллёза говорят, когда основные клинические симптомы не исчезают или возобновляются после кратковременной ремиссии в течение 3 н е д - 3 мес.
К этой форме инфекционного процесса относят случаи, когда отсутствуют клинические симптомы на момент обследования и в предшествовавшие 3 мес, при ректороманоскопии и выделении шигелл из испражнений не выявляют изменений на слизистой оболочке толстой кишки. Бактерионосительство может быть реконвалесцентным (сразу после перенесённого острого шигеллёза) и субклиническим, если шигеллы выделяют у лиц, не имеющих клинических проявлений и изменений в слизистой оболочке дистального отдела толстой кишки.
Хроническое заболевание регистрируют в тех случаях, когда патологический процесс продолжается более 3 мес. Хронический шигеллёз по клиническому течению подразделяют на две формы — рецидивирующую и непрерывную. При рецидивирующей форме периоды обострений сменяются ремиссией. Обострения характеризуются клинической симптоматикой, характерной для колитического или гастроэнтероколитического варианта острого шигеллёза, но слабой выраженностью интоксикации. При непрерывном течении колитический синдром не стихает, отмечают гепатомегалию. При хроническом шигеллёзе на ректороманоскопии обнаруживают также умеренные воспалительные и атрофические изменения.
Протекает в основном тяжело, характеризуется острым началом, интенсивными схваткообразными болями в животе, ознобом, повышением температуры тела до 40 °С. Стул в первые сутки по внешнему виду напоминает мясные помои, затем объём испражнений уменьшается, появляется примесь крови и гноя. Отмечают тенезмы. В ряде случаев наблюдают инфекционно ИТШ, сепсис с высевом возбудителя из крови, может развиться гемолитико-уремический синдром. Гиповолемический шок встречается при обильном стуле и раннем присоединении рвоты.
Диагностика
Клинически диагноз шигеллёза можно установить только в случаях типичного колитического варианта течения болезни. Для уточнения диагноза в не подтверждённых лабораторно случаях проводят ректороманоскопию, которая во всех случаях шигеллёза выявляет картину колита (катарального, геморрагического или эрозивно-язвенного) с поражением слизистой оболочки дистального отдела толстой кишки, часто сфинктерит. Гастроэнтеритический и гастроэнтероколитический варианты диагностируют только в случае лабораторного подтверждения. Наиболее достоверный метод лабораторной диагностики шигеллёза — выделение копрокультуры шигелл. Для исследования проводят забор частиц испражнений, содержащих слизь и гной (но не кровь), возможен забор материала из прямой кишки ректальной трубкой. Для посева используют 20% жёлчный бульон, комбинированную среду Кауфмана, селенитовый бульон. Результаты бактериологического исследования можно получить не ранее чем через 3 - 4 дня от начала заболевания. Выделение гемокультуры имеет значение при шигеллёзе Григорьева-Шиги. В некоторых случаях гастроэнтеритов, предположительно шигеллёзной этиологии, проводят бактериологическое исследование промывных вод желудка. Диагноз может быть подтверждён также серологическими методами. Из них наиболее распространён метод со стандартными эритроцитарными диагностикумами. Диагностическим считают нарастание антител в парных сыворотках, взятых в конце первой недели болезни и через 7-10 сут, и увеличение титра в четыре раза. Также используют ИФА, РКА, возможно применение реакций агрегатгемагглютинации и РСК. Вспомогательный метод диагностики — копрологическое исследование, при котором обнаруживают повышенное содержание нейтрофилов, их скопления, наличие эритроцитов и слизи в мазке.
Из инструментальных методов основное значение имеют эндоскопические (ректороманоскопия и колонофиброскопия), которые подтверждают характерные изменения слизистой оболочки толстой кишки.
Дифференциальный диагноз
Чаще всего проводят с другими диарейными инфекциями, острой хирургической патологией органов живота, ЯК, опухолями дистального отдела толстой кишки. Наиболее актуальна дифференциальная диагностика с болезнями, представленными в таблице:
Сальмонеллёз представляет трудности для дифференциальной диагностики при наличии колитического синдрома, острый аппендицит — при атипичном течении (диарея, необычная локализация боли), мезентериальный тромбоз — при наличии крови в испражнениях, острый или подострый варианты ЯК — в случаях с лихорадкой, быстрым нарастанием диареи и появлением крови в испражнениях, раке дистального отдела толстой кишки — при малосимптомном течении болезни, если диарея и интоксикация развиваются в связи с инфицированием опухоли.Осложнения
ИТШ, серозный (пропотевание кишечной стенки) или перфоративный (при циркулярных некрозах или глубоких язвенных дефектах) перитониты, острый панкреатит. Расстройства моторики могут привести к развитию инвагинации кишечника. Описаны кишечные и желудочные кровотечения, миокардит, полиартрит, нефрит, иридоциклит, полиневрит, токсический гепатит. У больных с неблагоприятным преморбидным фоном и тяжёлым течением шигеллёза развиваются пневмония и острая сердечно-сосудистая недостаточность, представляющие собой одну из основных причин летальных исходов.
Летальность в России в 7 0 - 8 0 - х гг. прошлого века не превышала 0,2%, в 90-е гг. за счёт преобладания высокопатогенного возбудителя шигеллы Флекснера 2А летальность возросла в пять раз, а во время отдельных вспышек (Санкт-Петербург, 1992-1994) достигала 6%. С конца 90-х гг. отмечают снижение летальности.
Лечение
При тяжёлом и среднетяжёлом течении показан постельный, при лёгком — палатный режим. В остром периоде при значительных кишечных расстройствах назначают стол № 4 по Певзнеру. При улучшении состояния, уменьшении дисфункции кишечника и появлении аппетита больных переводят на стол № 2 или № 13, а за 2 - 3 дня до выписки из стационара — на общий стол № 15.
• Назначать больному антибактериальный препарат необходимо с учётом сведений о территориальном пейзаже лекарственной устойчивости, т.е. о чувствительности к нему штаммов шигелл, выделяемых от больных в данной местности в последнее время.
• Продолжительность курса этиотропной терапии определяется улучшением состояния больного. При среднетяжёлой форме инфекции курс этиотропной терапии ограничен 3 - 4 днями, при тяжёлой — 5 - 6 днями.
• Комбинации из двух и более антибиотиков (химиопрепаратов) должны быть строго ограничены тяжёлыми случаями заболевания.
Больным с лёгкой формой шигеллёза в разгаре заболевания назначают фуразолидон в дозе 0,1 г четыре раза в сутки. При среднетяжёлом течении шигеллёза назначают препараты группы фторхинолонов: офлоксацин в дозе 0,2-0,4 г два раза в сутки или ципрофлоксацин в дозе по 0,25-0,5 г два раза в сутки; при тяжёлом течении — офлоксацин в дозе по 0,4 г два раза в сутки или ципрофлоксацин по 0,5 г два раза в сутки; фторхинолоны в комбинации с цефалоспоринами II поколения (цефуроксим в дозе 1 г три раза в сутки) или III поколения (цефтазидим или цефоперазон по 1 г т ри раза в сутки). В первые 2 - 3 дня лечения препараты вводят парентерально, затем переходят на приём внутрь.
Для лечения шигеллёза Григорьева-Шиги рекомендуют ампициллин и налидиксовую кислоту. Ампициллин вводят внутримышечно в суточной дозе 100-150 мг/кг каждые 4 - 6 ч в течение 5-7 дней. Налидиксовую кислоту назначают в дозе 1 г четыре раза в сутки в течение 5-7 дней.
При шигеллёзе Флекснера и Зонне эффективен поливалентный дизентерийный бактериофаг. Препарат выпускают в жидком виде и в таблетках с кислотоустойчивым покрытием. Принимают за 1 ч до еды внутрь в дозе 30-40 мл т ри раза в сутки или по 2 - 3 таблетки три раза в сутки. Возможно ректальное введение жидкого бактериофага. При тяжёлом течении препарат не показан из-за опасности массивного лизиса шигелл и утяжеления интоксикации.
• Проводят регидратационную терапию. При лёгкой форме — пероральное применение растворов оралит, регидрон, циклоглюкосолан. Скорость введения растворов 1-1,5 л / ч . При среднетяжёлом и тяжёлом течении применяют в /в введение кристаллоидных р-ров хлосоль, квартасоль, трисоль с учётом степени обезвоживания и массы тела больного со скоростью 60-100 м л / м и н и выше.
• При отсутствии выраженного обезвоживания и признаках интоксикации применяют 5% раствор глюкозы и плазмозаменители (гемодез, реополиглюкин). При гастроэнтеритическом варианте острого шигеллёза оказание медицинской помощи больному следует начинать с промывания желудка водой или 0,5% раствором натрия гидрокарбоната, применяя для этого желудочный зонд.
• Для связывания и выведения токсина из кишечника назначают один из энтеросорбентов: полифепан по одной столовой ложке три раза в сутки, активированный уголь в дозе 15-20 г т ри раза в сутки, энтеродез по 5 г т ри раза в сутки, полисорб МП по 3 г т ри раза в сутки, смекту по одному пакетику три раза в сутки.
• Кишечные антисептики: оксихинолин (по одной таблетке три раза в сутки), энтерол — противодиарейный препарат биологического происхождения (из дрожжей Saccharomyces boulardii) назначают по 1-2 капсулы два раза в сутки.
• Для коррекции и компенсации пищеварительной недостаточности применяют ферментные препараты: ацидин-пепсин, панкреатин, панзинорм в сочетании с препаратами кальция (в дозе 0,5 г два раза в сутки).
• В остром периоде для купирования спазма толстой кишки назначают дротаверина гидрохлорид (но-шпа) по 0,04 г т р и раза в сутки, препараты красавки (белластезин, бесалол).
• В течение всего периода лечения рекомендуют комплекс витаминов, состоящий из аскорбиновой (500-600 мг/сут), никотиновой кислоты (60 мг/сут), тиамина и рибофлавина (по 9 мг/сут).
• С целью коррекции биоценоза кишечника больным с выраженным колитическим синдромом при поступлении назначают препараты на основе микроорганизмов рода Bacillus: биоспорин, бактиспорин* по две дозы два раза в день в течение 5-7 дней. При выборе препарата предпочтение следует отдавать современным комплексным препаратам: пробифору, линексу, бифидумбактерину-форте, флорину форте и др.
При лёгкой форме — 7 - 1 0 дней, при среднетяжёлой — до 16-18 дней, при тяжёлой форме и осложнениях — до месяца и более. Пациентов из декретированной группы не допускают к работе, пока не получат двух отрицательных результатов бактериологического исследования испражнений.
Диспансерному наблюдению подлежат больные хронической дизентерией, работники пищевых предприятий и лица, к ним приравненные (в течение 3 мес, а при хронической дизентерии — в течение 6 мес).
Читайте также:

