Больным с искусственным клапаном сердца профилактика инфекционного эндокардита
Обновлено: 23.04.2024
Мы продолжаем обсуждение проблемы инфекционного эндокардита (см. "Мир Медицины" NN 9-10, 1998; 5-6, 1999; 9-10, 1999). О современных подходах к профилактике этого заболевания рассказывает ведущий научный сотрудник, руководитель отделения некоронарогенной патологии сердца СПб НИИ кардиологии МЗ РФ, доцент кафедры факультетской терапии, руководитель курса повышения квалификации врачей по кардиологии и функциональной диагностике факультета постдипломного обучения СПбГМУ им. акад. И.П. Павлова Виктор Васильевич Федоров.
Инфекционный эндокардит (ИЭ) - заболевание, характеризующееся полиморфизмом клинической симптоматики, разнообразием поражений многих органов и систем, трудностями выбора рациональной лечебной тактики и чрезвычайно серьезным прогнозом. Частота возникновения новых случаев ИЭ не имеет отчетливой тенденции к снижению, несмотря на уменьшение (в некоторых регионах мира) числа больных с ревматическими поражениями сердца и разработку мер профилактики ИЭ.
Delahaye F. и соавторы (1), проанализировавшие 116 госпитальных случаев ИЭ, пришли к неутешительным выводам: профилактика ИЭ не проводилась вообще у половины (47.0%) из числа нуждавшихся в ней пациентов, а осуществлялась правильно лишь у 15.7% больных. Наши наблюдения за 525 больными ИЭ, получавшими медицинскую помощь в стационарах Санкт-Петербурга, мало отличаются от представленных данных: антибактериальная профилактика осуществлялась у трети нуждавшихся в ней больных (33.7%) и только у каждого десятого пациента (9.9%) проводилась препаратами, имевшими адекватный антимикробный спектр, дозу и режим применения.
Современные представления о гетерогенности популяции больных ИЭ диктуют необходимость рассмотрения вопросов его профилактики в трех основных аспектах:
- профилактика ИЭ нативного клапана;
- профилактика ИЭ протезированного клапана;
- профилактика рецидива ИЭ после его успешного хирургического лечения
Наибольшее значение для врачей общей практики и кардиологов имеют вопросы профилактики ИЭ нативного клапана. В связи с этим в статье они обсуждаются более подробно. Риск ИЭ нативного клапана определяется:
- массивностью и длительностью бактериемии, возникающей после лечебно-диагностических манипуляций и процедур;
- состоянием эндотелия (клапанного и пристеночного), определяющим возможность фиксации и колонизации микробных тел;
- иммунологическим статусом макроорганизма
По мнению экспертов Американской Ассоциации кардиологов, профилактика ИЭ рекомендована после:
- стоматологических вмешательств, осложненных кровотечением;
- тонзилэктомии, аденоидэктомии;
- хирургического удаления участка слизистой оболочки желудочно-кишечного или респираторного тракта;
- склеротерапии варикозно расширенных вен пищевода и его дилатации;
- дилатации мочеточника;
- хирургического лечения патологии мочевыводящих путей (включая простатэктомию);
- длительной катетеризации мочевого пузыря, осложненной инфекцией;
- вагинальной гистерэктомии;
- инфицированных родов;
- рассечения и дренирования инфицированных тканей (2)
- не осложненных кровотечением стоматологических манипуляций;
- инъекции локальных анестетиков;
- введения тимпаностомической трубки;
- введения эндотрахеальной трубки;
- бронхоскопии мягким эндоскопом (с биопсией слизистой или без нее);
- пункции мочевого пузыря
- неинфицированной катетеризации уретры;
- работы кюреткой во влагалище;
- неосложненных родов и абортов, проводимых в лечебно-профилактическом учреждении;
- удаления внутриматочных спиралей;
- стерилизационных процедур;
- лапароскопии;
- удаления молочных зубов
Наиболее высок риск ИЭ у пациентов, имеющих:
- эпизоды ИЭ в анамнезе;
- имплантированный клапанный протез;
- врожденные пороки сердца "синего" типа;
- открытый артериальный проток;
- пороки митрального и аортального клапанов с регургитацией;
- дефект межжелудочковой перегородки;
- коарктацию аорты;
- ятрогенный аорто-пульмональный шунт
- и страдающих пороками сердца с оставшимися после хирургической коррекции резидуальными нарушениями
- пролапсом митрального клапана с регургитацней;
- "чистым" митральным стенозом;
- трикуспидальным пороком сердца;
- пульмональным стенозом;
- асимметричной гипертрофией межжелудочковой перегородки;
- дегенеративными болезнями клапанов в молодом возрасте
- и имеющие бикуспидальный аортальный клапан или комбинированный аортальный порок с минимальными гемодинамическими нарушениями;
- минимальные резидуальные нарушения в первые 6 месяцев после коррекции порока сердца (3)
- с пролапсом митрального клапана без регургитации;
- с пролапсом митрального клапана с регургитацией, определяемой только инструментальными методами;
- имеющих высокие изолированные дефекты межпредсердной перегородки;
- с коронарной болезнью сердца;
- с ревматическими поражениями сердца без клапанной дисфункции;
- перенесших аорто-коронарное шунтирование;
- имевших хирургическую коррекцию пороков сердца с минимальными резидуальными поражениями (спустя 6 месяцев после операции)
Таблица 1. Показания к профилактике инфекционного эндокардита
| Характеристика ятрогенной бактеримии | Риск инфекционного эндокардита | ||
| высокий | умеренный | минммальный | |
| Массивная, длительная | + | + | + |
| Массивная, кратковременная | + | + | - |
| Малая, длительная | + | +/- | - |
| Малая, кратковременная | + | - | - |
"-" - профилактика не показана;
"+/-" - профилактика осуществляется у лиц с дополнительными факторами риска (наркоманов, злоупотребляющих внутривенными инъекциями).
Таблица 2. Режимы профилактики инфекционного эндокардита (2)
| Режим | Препарат | Разовая доза | Пути введения | Способ применения |
| Стандартный | амоксициллин | 3.0 г 1.5 г | Per os | за 1 час до процедуры спустя 6 часов после назначения первой дозы |
| При наличии аллергии | эритромицин стеарат | 1.0 г 0.5 г | Per os | за 2 часa до процедуры спустя 6 часов после назначения первой дозы |
| При невозможности пероральной терапии | ампициллин | 2.0 г 1.0 г | в/м (в/в) | за 30 минут до процедуры спустя 6 часов после назначения первой дозы |
| При аллергии к пенициллину, амокссициллину, ампициллину и при невозможности приема пероральных препаратов | клиндамицин | 300.0 мг 150.0 мг | в/в | за 1 час до процедуры после приема первой дозы |
| При плановых операциях на мочеполовом и желудочно-кишечном трактах | ампициллин + гентамицин амоксициллин | 2.0 г 85 мг 1.5 г | в/в Per os | за 30 минут до процедуры спустя 6 часов после назначения первой дозы |
| При наличии аллергии к ампициллину, амоксициллину | ванкомицин + гентамицин | 1.0 г 80 мг | в/в | за 1 час до процедуры и через 8 часов после первой дозы |
Профилактика ИЭ протезированного клапана
Инфекционный эндокардит протезированного клапана (ИЭПК) - одна из самых грозных разновидностей гнойно-септических осложнений в кардиохирургии. Ранний ИЭПК возникает в первые 30 суток после операции с частотой 0.3-1.02 / 100 пациенто-лет; поздний - у 0.12-0.4% больных в год. Профилактика ИЭПК начинается почти сразу после операции и осуществляется у лиц с высоким риском в течение 4 недель, умеренным - 2 недель, минимальным - 5 суток после операции. Крайне высоким риском ИЭПК характеризуются больные:
- с клинико-бактериологической симптоматикой интраоперационной бактериемии - гектической лихорадкой в первые сутки после операции, сопровождающейся ознобами и проливными потами, имеющие положительную гемокультуру;
- оперированные по поводу активного ревматического вальвулита или инфекционного эндокардита;
- с длительностью искусственного кровообращения свыше 130 минут;
- с концентрацией С-реактивного белка в крови (СRВ) свыше 190 мг %
- после имплантации двух клапанов;
- при концентрации CRB 120-190 мг %
- после имплантации одного клапана;
- не имеющие признаков интраоперационной бактериемии;
- с концентрацией CRB менее 120 мг %
Профилактика рецидива ИЭ после его успешного хирургического лечения
Рецидив ИЭ - возникновение нового случая заболевания после успешного хирургического лечения - возможен у больных:
- с длительностью заболевания более 6 месяцев;
- при остром или подостром течении ИЭ;
- с клинико-бактериологическими признаками интраоперационной бактериемии;
- с концентрацией CRB более 90 мг %;
- с наличием микробных колоний на клапане
Ссылки:
Инфекционный эндокардит – это воспаление внутренней оболочки сердца: эндокарда, с вовлечением в процесс в первую очередь сердечных клапанов, реже поражаются стенки камер и дефекты перегородок. Синонимом этого заболевания является бактериальный эндокардит.
Симптомы бактериального эндокардита Обычно начинают проявляться спустя 2 недели от момента внедрения инфекционного агента. Клиника может быть стертой, а может быть резко выражена.
У части больных в течение суток может быть нормальная или умеренно повышенная температура, и только в определенное время отмечаются характерные подъемы. Именно поэтому при подозрении на инфекционный эндокардит необходимо повторное, через каждые 3 часа, измерение температуры.
К ранним клиническим проявлениям можно отнести нарушение сознания, снижение артериального давления, рвота, диарея.
Как правило, больных беспокоят симптомы хронической интоксикации: слабость, головные боли; пациенты отмечают мышечные и суставные боли, снижение аппетита, похудание.
Точечные кровоизлияния на коже определяются примерно у половины больных.
По мере развития патологического процесса присоединяются симптомы сердечной недостаточности, которые возникают в результате нарушения функции пораженных клапанов. Это преимущественно одышка, положение больного сидя, отеки на ногах, набухание шейных вен, тяжесть в правом подреберье и другие.
Если же патологический процесс зашёл настолько далеко, что появились тромбоэмболические осложнения (в результате отрыва части бактериальных разрастаний на клапанах), то появляются соответствующие дополнительные симптомы характерные для инсульта, тромбоэмболия легочной артерии и других органов.
Самым тяжёлым вариантом развития заболевания является септический шок. он значительно осложняет течение болезни и сопровождается высокой смертностью.
Впервые заподозрить диагноз врач может при анализе жалоб пациента. После тщательной беседы с больным врач обязательно переходит к осмотру. При выслушивании сердца врач может обнаружить шумы, которые могут говорить о структурном поражение сердца. в результате всех собранных данных назначаются лабораторные и инструментальные методы обследования.
Изменения в общем анализе крови неспецифические: лейкоцитоз, анемия, повышенная скорость оседания эритроцитов.
Большую диагностическую ценность при эндокардитах имеет многократное исследование посева крови на стерильную среду. Вероятность высевания возбудителя увеличивается при взятии крови на высоте лихорадки.
Биохимические показатели крови также могут быть изменены в широких пределах в зависимости от поражения тех или иных внутренних органов. Могут быть повышены С-реактивный белок, ревматоидный фактор. Следует обращать внимание на изменение белкового спектра крови с ранним увеличением альфа-1 и альфа-2 глобулинов и более поздним нарастанием гамма-глобулинов.
Большое значение имеет определение показателей иммунного статуса, прежде всего увеличение уровня ЦИК, реакции и бласттрансформации лейкоцитов с бактериальными антигенами, увеличение иммуноглобулина М; снижение общей гемолитической активности комплемента; нарастание уровня противотканевых антител. Определенное диагностическое значение имеет сохранение нормальных титров антигиалуронидазы и антистрептолизина-О (при нестрептококковой природе ИЭ).
Наиболее ценным из инструментальных исследований является УЗИ сердца. Прямой признак инфекционного эндокардита – обнаружение вегетаций (бактериальных разрастаний) на клапанах сердца.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
В комплексе лечебных мероприятий при инфекционном эндокардите, конечно же, на первом месте стоит адекватная противомикробная терапия.
Учитывая, что наиболее часто встречающимися возбудителями является грамположительная флора, лечение можно начинать с бензилпенициллина в дозе 12–30 ЕД /сут. Курс в среднем составляет 4 недели. Хороший эффект, особенно при инфекционном эндокардите, вызванном зеленящим стрептококком, оказывает комбинация пенициллина с аминогликозидами, в частности с гентамицином в дозе 1 мг/кг веса больного каждые 8 часов. Из других антибиотиков используют полусинтетические пенициллины, ванкомицин 30 мг/сут. в 2 приема внутривенно; цефтриаксон в дозе 2 г/сут.
При энтерококковом эндокардите, развивающемся, как правило, после вмешательств на желудочно-кишечном тракте или мочеполовых путях, в связи с неэффективностью цефалоспоринов чаще используют ампициллин (12 г/сут.) или ванкомицин в сочетании с аминогликозидами.
Большие трудности связаны с лечением больных инфекционным эндокардитом, возбудителями которого является грамотрицательная флора, кишечная палочка, протей, синегнойная палочка и др. В подобных случаях назначают цефалоспорины второго и третьего поколения (цефотаксим, цефтриаксон), ампициллин (8–12 г/сут.), карбенициллин (30 г/сут.) в сочетании с аминогликозидами. Используют большие дозировки для длительного (в течение 4–6 недель) внутривенного или внутримышечного введения.
В лечении используют другие средства с антибактериальными свойствами, например диоксидин 60–100 мл внутривенно капельно. Вводятся по показаниям антистафилококковая плазма, антистафилококковый глобулин и др.
Следует помнить о возможности и необходимости использования хирургических методов лечения инфекционного эндокардита. Показания к хирургическому лечению:
нарастающая сердечная недостаточность при грубых клапанных дефектах, устойчивая к лекарственной терапии;
прогрессирующая сердечная недостаточность на фоне длительно не контролируемой инфекции (как правило, при грамотрицательной флоре и грибах);
рецидивирующий тромбоэмболический синдром;
большие и очень подвижные вегетации на клапанах (по заключению УЗИ сердца);
абсцессы миокарда и клапанного кольца;
повторные ранние рецидивы инфекционного эндокардита.
Как правило, проводят иссечение пораженных участков с одновременным протезированием разрушенных клапанов.
Мы продолжаем обсуждение проблемы инфекционного эндокардита (см. "Мир Медицины" NN 9-10, 1998; 5-6, 1999; 9-10, 1999). О современных подходах к профилактике этого заболевания рассказывает ведущий научный сотрудник, руководитель отделения некоронарогенной патологии сердца СПб НИИ кардиологии МЗ РФ, доцент кафедры факультетской терапии, руководитель курса повышения квалификации врачей по кардиологии и функциональной диагностике факультета постдипломного обучения СПбГМУ им. акад. И.П. Павлова Виктор Васильевич Федоров.
Инфекционный эндокардит (ИЭ) - заболевание, характеризующееся полиморфизмом клинической симптоматики, разнообразием поражений многих органов и систем, трудностями выбора рациональной лечебной тактики и чрезвычайно серьезным прогнозом. Частота возникновения новых случаев ИЭ не имеет отчетливой тенденции к снижению, несмотря на уменьшение (в некоторых регионах мира) числа больных с ревматическими поражениями сердца и разработку мер профилактики ИЭ.
Delahaye F. и соавторы (1), проанализировавшие 116 госпитальных случаев ИЭ, пришли к неутешительным выводам: профилактика ИЭ не проводилась вообще у половины (47.0%) из числа нуждавшихся в ней пациентов, а осуществлялась правильно лишь у 15.7% больных. Наши наблюдения за 525 больными ИЭ, получавшими медицинскую помощь в стационарах Санкт-Петербурга, мало отличаются от представленных данных: антибактериальная профилактика осуществлялась у трети нуждавшихся в ней больных (33.7%) и только у каждого десятого пациента (9.9%) проводилась препаратами, имевшими адекватный антимикробный спектр, дозу и режим применения.
Современные представления о гетерогенности популяции больных ИЭ диктуют необходимость рассмотрения вопросов его профилактики в трех основных аспектах:
- профилактика ИЭ нативного клапана;
- профилактика ИЭ протезированного клапана;
- профилактика рецидива ИЭ после его успешного хирургического лечения
Наибольшее значение для врачей общей практики и кардиологов имеют вопросы профилактики ИЭ нативного клапана. В связи с этим в статье они обсуждаются более подробно. Риск ИЭ нативного клапана определяется:
- массивностью и длительностью бактериемии, возникающей после лечебно-диагностических манипуляций и процедур;
- состоянием эндотелия (клапанного и пристеночного), определяющим возможность фиксации и колонизации микробных тел;
- иммунологическим статусом макроорганизма
По мнению экспертов Американской Ассоциации кардиологов, профилактика ИЭ рекомендована после:
- стоматологических вмешательств, осложненных кровотечением;
- тонзилэктомии, аденоидэктомии;
- хирургического удаления участка слизистой оболочки желудочно-кишечного или респираторного тракта;
- склеротерапии варикозно расширенных вен пищевода и его дилатации;
- дилатации мочеточника;
- хирургического лечения патологии мочевыводящих путей (включая простатэктомию);
- длительной катетеризации мочевого пузыря, осложненной инфекцией;
- вагинальной гистерэктомии;
- инфицированных родов;
- рассечения и дренирования инфицированных тканей (2)
- не осложненных кровотечением стоматологических манипуляций;
- инъекции локальных анестетиков;
- введения тимпаностомической трубки;
- введения эндотрахеальной трубки;
- бронхоскопии мягким эндоскопом (с биопсией слизистой или без нее);
- пункции мочевого пузыря
- неинфицированной катетеризации уретры;
- работы кюреткой во влагалище;
- неосложненных родов и абортов, проводимых в лечебно-профилактическом учреждении;
- удаления внутриматочных спиралей;
- стерилизационных процедур;
- лапароскопии;
- удаления молочных зубов
Наиболее высок риск ИЭ у пациентов, имеющих:
- эпизоды ИЭ в анамнезе;
- имплантированный клапанный протез;
- врожденные пороки сердца "синего" типа;
- открытый артериальный проток;
- пороки митрального и аортального клапанов с регургитацией;
- дефект межжелудочковой перегородки;
- коарктацию аорты;
- ятрогенный аорто-пульмональный шунт
- и страдающих пороками сердца с оставшимися после хирургической коррекции резидуальными нарушениями
- пролапсом митрального клапана с регургитацней;
- "чистым" митральным стенозом;
- трикуспидальным пороком сердца;
- пульмональным стенозом;
- асимметричной гипертрофией межжелудочковой перегородки;
- дегенеративными болезнями клапанов в молодом возрасте
- и имеющие бикуспидальный аортальный клапан или комбинированный аортальный порок с минимальными гемодинамическими нарушениями;
- минимальные резидуальные нарушения в первые 6 месяцев после коррекции порока сердца (3)
- с пролапсом митрального клапана без регургитации;
- с пролапсом митрального клапана с регургитацией, определяемой только инструментальными методами;
- имеющих высокие изолированные дефекты межпредсердной перегородки;
- с коронарной болезнью сердца;
- с ревматическими поражениями сердца без клапанной дисфункции;
- перенесших аорто-коронарное шунтирование;
- имевших хирургическую коррекцию пороков сердца с минимальными резидуальными поражениями (спустя 6 месяцев после операции)
Таблица 1. Показания к профилактике инфекционного эндокардита
| Характеристика ятрогенной бактеримии | Риск инфекционного эндокардита | ||
| высокий | умеренный | минммальный | |
| Массивная, длительная | + | + | + |
| Массивная, кратковременная | + | + | - |
| Малая, длительная | + | +/- | - |
| Малая, кратковременная | + | - | - |
"-" - профилактика не показана;
"+/-" - профилактика осуществляется у лиц с дополнительными факторами риска (наркоманов, злоупотребляющих внутривенными инъекциями).
Таблица 2. Режимы профилактики инфекционного эндокардита (2)
| Режим | Препарат | Разовая доза | Пути введения | Способ применения |
| Стандартный | амоксициллин | 3.0 г 1.5 г | Per os | за 1 час до процедуры спустя 6 часов после назначения первой дозы |
| При наличии аллергии | эритромицин стеарат | 1.0 г 0.5 г | Per os | за 2 часa до процедуры спустя 6 часов после назначения первой дозы |
| При невозможности пероральной терапии | ампициллин | 2.0 г 1.0 г | в/м (в/в) | за 30 минут до процедуры спустя 6 часов после назначения первой дозы |
| При аллергии к пенициллину, амокссициллину, ампициллину и при невозможности приема пероральных препаратов | клиндамицин | 300.0 мг 150.0 мг | в/в | за 1 час до процедуры после приема первой дозы |
| При плановых операциях на мочеполовом и желудочно-кишечном трактах | ампициллин + гентамицин амоксициллин | 2.0 г 85 мг 1.5 г | в/в Per os | за 30 минут до процедуры спустя 6 часов после назначения первой дозы |
| При наличии аллергии к ампициллину, амоксициллину | ванкомицин + гентамицин | 1.0 г 80 мг | в/в | за 1 час до процедуры и через 8 часов после первой дозы |
Профилактика ИЭ протезированного клапана
Инфекционный эндокардит протезированного клапана (ИЭПК) - одна из самых грозных разновидностей гнойно-септических осложнений в кардиохирургии. Ранний ИЭПК возникает в первые 30 суток после операции с частотой 0.3-1.02 / 100 пациенто-лет; поздний - у 0.12-0.4% больных в год. Профилактика ИЭПК начинается почти сразу после операции и осуществляется у лиц с высоким риском в течение 4 недель, умеренным - 2 недель, минимальным - 5 суток после операции. Крайне высоким риском ИЭПК характеризуются больные:
- с клинико-бактериологической симптоматикой интраоперационной бактериемии - гектической лихорадкой в первые сутки после операции, сопровождающейся ознобами и проливными потами, имеющие положительную гемокультуру;
- оперированные по поводу активного ревматического вальвулита или инфекционного эндокардита;
- с длительностью искусственного кровообращения свыше 130 минут;
- с концентрацией С-реактивного белка в крови (СRВ) свыше 190 мг %
- после имплантации двух клапанов;
- при концентрации CRB 120-190 мг %
- после имплантации одного клапана;
- не имеющие признаков интраоперационной бактериемии;
- с концентрацией CRB менее 120 мг %
Профилактика рецидива ИЭ после его успешного хирургического лечения
Рецидив ИЭ - возникновение нового случая заболевания после успешного хирургического лечения - возможен у больных:
- с длительностью заболевания более 6 месяцев;
- при остром или подостром течении ИЭ;
- с клинико-бактериологическими признаками интраоперационной бактериемии;
- с концентрацией CRB более 90 мг %;
- с наличием микробных колоний на клапане
Ссылки:
Optimization of postoperative medical therapy of infective endocarditis in patients with congenital valvular heart disease
I.S. Chistyakov 1 , A.P. Medvedev 2 , V.V. Pichugin 2
1 Specialized Hospital for Cardiac Surgery, Nizhny Novgorod; 2 Nizhny Novgorod State Medical Academy, Russian Ministry of Health, Nizhny Novgorod
Цель исследования — оценка эффективности препарата реамберин в послеоперационной терапии больных с врожденными пороками клапанов сердца. Проведен анализ эффективности комбинированной схемы терапии 74 пациентов с клапанными врожденными пороками сердца, осложненными инфекционным эндокардитом. Приведены показания к хирургическому лечению, особенности оперативной техники и возникающие технические сложности при выполнении подобных операций, обусловленные воспалительными изменениями и деструкцией тканей, а также пути их преодоления. Для коррекции метаболических расстройств в послеоперационный период 47 пациентам (основная группа) был назначен реамберин: 400 мл/сут однократно внутривенно капельно в течение первых 5 дней после операции. 27 пациентам (контрольная группа) проведена инфузионная терапия по классической схеме в зависимости от тяжести состояния. Помимо стандартного клинико-лабораторного обследования, для оценки эффективности применения реамберина исследовалась активность каталазы, креатинфосфокиназы в сыворотке крови в динамике (1, 3 и 5-е сутки после операции). Хирургическая тактика в комплексном лечении больных с клапанными врожденными пороками сердца, включающая санацию полостей сердца, увеличение частоты швов и применение укрепляющих прокладок из синтетического материала, предотвращающего травмирование швами воспаленных тканей, позволяет достигнуть хороших ближайших и отдаленных результатов. Используя каркасные полоски из политетрафторэтилена, удается восстановить целостность деструктированного клапанного фиброзного кольца и имплантировать механический протез. Включение препарата реамберин в схему терапии инфекционного эндокардита в раннем послеоперационном периоде ускоряет восстановление нормального метаболизма кардиомиоцитов, что ведет к более раннему купированию признаков сердечной недостаточности и повышает общую эффективность лечения.
Ключевые слова: инфекционный эндокардит, врожденные пороки сердца, врожденные клапанные пороки, операция, хирургическая коррекция, реамберин, метаболические нарушения, сердечная недостаточность.
The purpose of this study was to evaluate the effectiveness of combined surgical and medical treatment of infective endocarditis in patients with congenital valvular heart disease when included in a regimen of the drug Reamberin. In this regard, the analysis of the effectiveness of a combination regimen of 74 patients with valvular congenital heart diseases complicated with infective endocarditis. Given the indications for surgical correction operative technique features and possible technical difficulties in carrying out such operations, due to the inflammatory changes and tissue destruction, and ways to overcome them. For the correction of metabolic disorders in the postoperative period, 47 patients (main group) was appointed Reamberin: once, intravenous drip 400 ml/day during the first 5 days after surgery. 27 patients (control group) was conducted infusion therapy depending on the severity of the condition according to the classical scheme. In addition to standard clinical and laboratory examination, to assess the effectiveness of Reamberin was investigated catalase activity of CPK in blood serum in the dynamics of observation (1, 3 and 5 days after surgery). It is revealed that surgical approach, used in complex treatment of patients with valvular congenital heart diseases, including reorganization of the cavities of the heart, increasing the frequency of joints and the use of reinforcing strips of synthetic material that prevents the cutting of sutures through the inflamed tissue has achieved good short-and long-term results. Infective endocarditis and destruction of the valvular annulus fibrosus the use of a frame of strips of polytetrafluoroethylene allows you to restore its integrity and to implant a mechanical prosthesis. The inclusion in the regimen of patients with infective endocarditis complicated by cardiac insufficiency in the early postoperative period the drug Reamberin improves the efficiency of treatment by a more rapid restoration of the normal metabolism of cardiomyocytes and accelerates elimination of signs of heart failure.
Keywords: infective endocarditis, congenital heart disease, valvular disease, surgery, surgical correction, Reamberin, metabolic disorders, heart failure.
Введение
Несмотря на большое количество исследований и публикаций, проблему инфекционного эндокардита (ИЭ) в настоящее время нельзя считать решенной. Об этом свидетельствует сохраняющийся высокий уровень заболеваемости и летальности при данной патологии [3, 7]. Сложность своевременной диагностики ИЭ влечет высокую частоту осложнений и, зачастую, неудовлетворительные результаты лечения [2, 3].
Существенной проблемой, на которую обращено внимание многих исследователей, является невысокая эффективность этиотропной терапии инфекционного эндокардита, обусловленная образованием микробных вегетаций, не доступных для полноценной санации консервативными методами [1, 5]. Другой важной проблемой является сердечная и полиорганная недостаточность, часто осложняющая течение ИЭ [9]. Ее решение особенно актуально для пациентов, перенесших операцию с искусственным кровообращением на фоне инфекционного эндокардита, поскольку большая операционная травма является дополнительным триггером развития метаболических нарушений [4, 8].
Цель исследования — оценить эффективность комбинированного хирургического и медикаментозного лечения инфекционного эндокардита у пациентов с врожденными пороками клапанов сердца при включении в схему терапии препарата реамберин.
Материал и методы
Проведен анализ эффективности комбинированной схемы терапии 74 пациентов в возрасте от 12 лет до 61 года с клапанными врожденными пороками сердца (ВПС), осложненными ИЭ, получивших лечение в Специализированной кардиохирургической клинической больнице Н. Новгорода в 2001—2014 гг. Нозологические формы врожденных пороков сердца были представлены двухстворчатым аортальным клапаном (АК) со стенозом — 58 (78,4%) пациентов; пролапсом митрального клапана (МК) с регургитацией — 5 (6,7%) пациентов; врожденной недостаточностью МК — 5 (6,7%) пациентов; врожденной недостаточностью АК (синдром Марфана) — 4 (5,4%) пациента; врожденным стенозом трехстворчатого АК — 1 (1,4%) пациент; аномалией Эбштейна (порок трехстворчатого клапана — ТК) — 1 (1,4%) пациент.
Показаниями к хирургическому лечению служили: прогрессирующая сердечная недостаточность (СН), обусловленная клапанной деструкцией; регургитация на клапанах сердца III—IV степени; инфекционный процесс, который не удавалось купировать медикаментозно; крупные подвижные вегетации и абсцессы сердца, выявленные по данным ЭхоКГ; наличие тромбоэмболических осложнений [4, 5, 9].
У всех пациентов оперативное вмешательство выполняли через срединную стернотомию, которая позволяет создать хорошую экспозицию и выполнить адекватную коррекцию внутрисердечной патологии. Подключение аппарата искусственного кровообращения проводили по стандартной методике с канюляцией восходящей аорты и полых вен через правое предсердие. Для декомпрессии левых отделов сердца и профилактики воздушной эмболии при восстановлении сердечной деятельности на конечном этапе операции дренировали левые камеры сердца через коллектор правых легочных вен.
Основополагающим принципом хирургической коррекции поражения клапанов у больных с ИЭ служили полноценное устранение гемодинамических нарушений, обусловленных клапанной деструкцией, механическая и химическая санация камер сердца [5, 9]. Характер поражения внутрисердечных структур отличался значительной вариабельностью.
Основной этап операции во всех случаях начинали с механической санации камер сердца. Она заключалась в иссечении пораженных инфекционным процессом клапанных структур, удалении вегетаций, инфицированных тромбов и кальциевых конгломератов с пристеночного эндокарда и клапанных структур, вскрытии и удалении экссудата из полости абсцессов сердца.
Вслед за механической санацией проводили химическую обработку инфицированных полостей сердца 0,05% раствором хлоргексидина биглюконата, который заливали в полости сердца и выдерживали экспозицию не менее 5 мин. Процедуру повторяли не менее 3 раз. Отдельные участки эндокарда после удаления вегетаций обрабатывали перманганатом калия или йодопироном. Необходимым условием эффективной хирургической санации было полное иссечение инфицированных и некротизированных структур, которые препятствовали выполнению реконструктивных вмешательств [8]. Поскольку большинство больных поступали в хирургический стационар в поздние сроки заболевания, с выраженной деструкцией клапанов сердца, в структуре хирургических вмешательств превалировало протезирование клапанов: протезирование АК — у 56 (75,6%) пациентов, сочетанное протезирование АК и МК — у 9 (12,1%) пациентов, протезирование МК — у 7 (9,5%) пациентов, открытая аортальная вальвулопластика — у 1 (1,4%) пациента и биопротезирование ТК — у 1 пациента.
Техника клапанного протезирования у пациентов с активным ИЭ имела ряд особенностей, обусловленных необходимостью фиксации протеза к воспаленным рыхлым тканям фиброзного кольца. Для профилактики прорезывания швов увеличивали их частоту и в ряде случаев применяли укрепляющие прокладки из политетрафторэтилена. Иногда при выполнении механической санации приходилось иссекать часть фиброзного кольца клапана, что требовало его последующей реконструкции. С этой целью при протезировании АК формировали опору для искусственного клапана путем пликации начального отдела аорты [5, 9]. В ряде случаев швы для фиксации протеза проводили через основание передней створки МК или стенку аорты с выколом наружу. В двух случаях при необходимости реконструкции фиброзного кольца МК применяли опорную полоску из политетрафторэтилена (рис. 3).
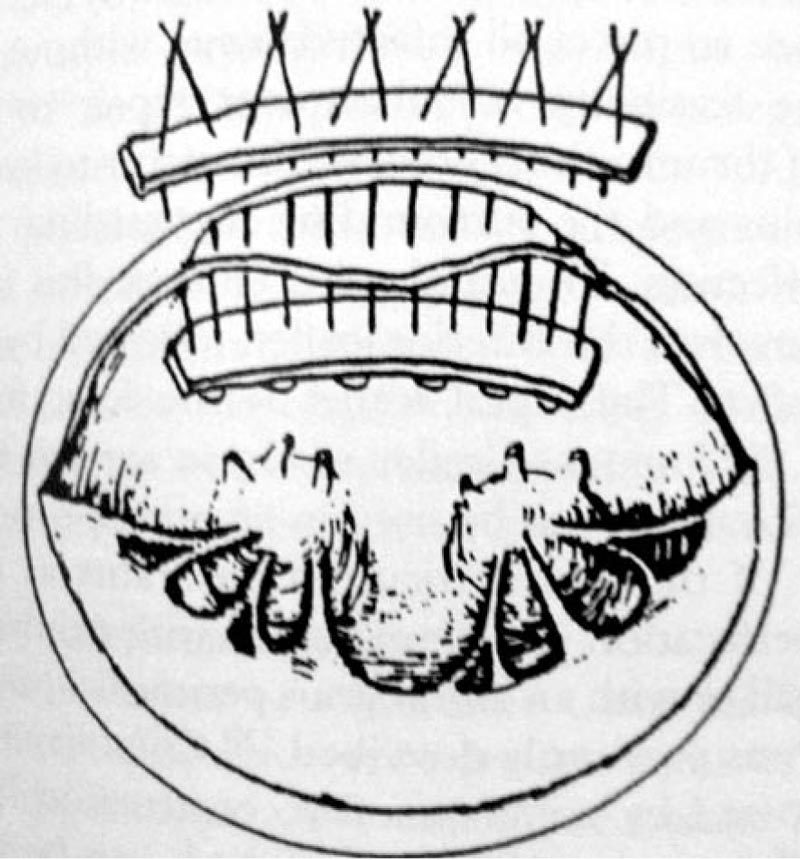
Рис. 3. Схема пластики фиброзного кольца с применением опорной полоски из политетрафторэтилена (цит. по: David D. Yuh, Luca A. Vricella, William A. Baumgartner. McGraw Hill Companies, 2007; 651).
Качественная хирургическая санация сердца создавала благоприятные предпосылки для последующей этиотропной терапии, направленной на подавление остаточных очагов инфекции. Антибактериальную терапию проводили по ступенчатой схеме, основанной на лабораторных данных об активности инфекционного процесса (уровень прокальцитонина в крови) и тяжести полиорганной недостаточности (оценка по шкале SOFA). Уровень прокальцитонина ≥2 нг/мл или сумму баллов по шкале SOFA≥8 считали показанием к деэскалационной терапии с применением карбопенемов в комбинации с ванкомицином/даптомицином. При уровне прокальцитонина
Поскольку большинство оперированных пациентов в раннем послеоперационном периоде страдали острой сердечной недостаточностью, важную роль в схеме послеоперационного лечения отводили коррекции метаболических нарушений, связанных с исходно тяжелым состоянием больных, большой операционной травмой и перенесенным искусственным кровообращением [1]. Для коррекции метаболических расстройств 47 пациентам (основная группа) был назначен реамберин: 400 мл/сут однократно внутривенно капельно в течение первых 5 дней после операции. 27 пациентам (контрольная группа) проведена инфузионная терапия по классической схеме в зависимости от тяжести состояния.
Помимо стандартного клинико-лабораторного обследования, для оценки эффективности применения реамберина исследовались активность каталазы в плазме крови по Королюку (1998) и креатинфосфокиназы (КФК) в сыворотке крови на биохимическом анализаторе Rochre Cobax Integra 400 plus (Швейцария) в динамике (1-е, 3-и, 5-е сутки после операции). Парциальное напряжение кислорода в артериальной крови (РаО2) определяли на газовых анализаторах Roche Cobax b121, Roche Cobax b221 сразу после перевода пациента из операционной, а затем каждые 12 ч в течение 2 сут.
Статистическую обработку полученных данных осуществляли с помощью пакета прикладных программ Microsoft Excel 2007, Statistica 6.0, с использованием параметрических (t-тест) и непараметрических (критерий Манна—Уитни) методов вариационной статистики.
Результаты и обсуждение
Анализ полученных клинико-лабораторных данных выявил, что включение реамберина в схему лечения пациентов с клапанными врожденными пороками сердца (ВПС), осложненными ИЭ, в раннем послеоперационном периоде сопровождалось положительной динамикой ферментативной активности: уровень активности каталазы (рис. 4) в основной группе к 5-м суткам по сравнению с 1-ми сутками увеличился на 54,2% (с 5,4 до 11,8 Ед/л), в то время как в контрольной группе — только на 35,8% (с 5,2 до 8,1 Ед/л) (р<0,05), что может быть объяснено положительным влиянием янтарной кислоты на антиоксидантную систему организма.
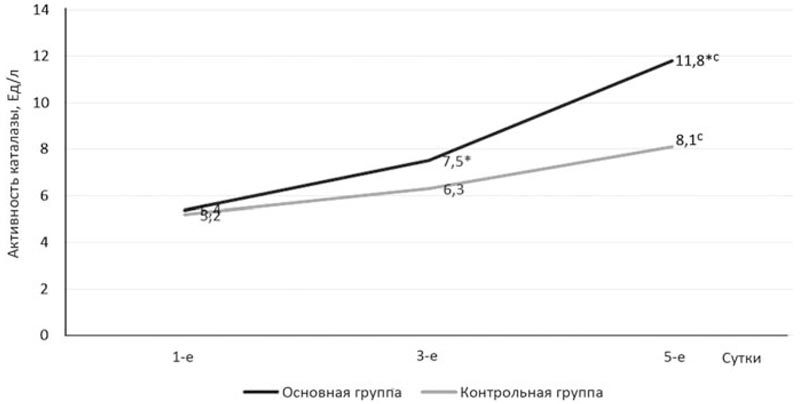
Рис. 4. Динамика активности каталазы в плазме крови.
* — достоверно относительно группы контроля (р≤0,05); *с — достоверно относительно значений 1-х суток в своей группе (р≤0,05).
В то же время активность КФК (рис. 5) к 5-м суткам наблюдения после хирургического вмешательства по сравнению с уровнем 1-х суток у пациентов, получавших реамберин, снизилась на 68,6% (с 618,4 до 194,6 Ед/л), в то время как в контрольной — на 50,1% (с 722,5 до 360,0 Ед/л) (р≤0,05), что можно расценить как показатель более быстрого функционального восстановления кардиомиоцитов на фоне интоксикации и хирургической травмы.
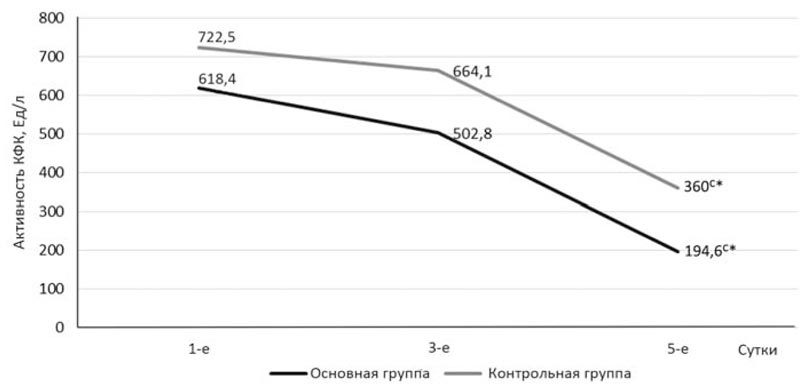
Рис. 5. Динамика активности креатинфосфокиназы в плазме крови.
* — достоверно относительно группы контроля (р≤0,05); с* — достоверно относительно значений 1-х суток в своей группе (р≤0,05).
Анализ исследования парциального давления кислородом артериальной крови (РаО2) (рис. 6) в течение первых 2 сут после операции выявил достоверно более высокий уровень кислорода в крови у пациентов основной группы по сравнению с контрольной, что говорит об отсутствии гипоксии у больного к моменту перевода на спонтанное дыхание и служит подтверждением антигипоксического эффекта реамберина. Так, через 14 ч после операции РаО2 в крови у пациентов основной группы составило 279 мм рт.ст., в то время как в контрольной — 218 мм рт.ст. (на 21,8% меньше), через 26 ч в основной группе — 246 мм рт.ст., в контрольной — 164 мм рт.ст. (на 33,3% меньше) (р<0,05).
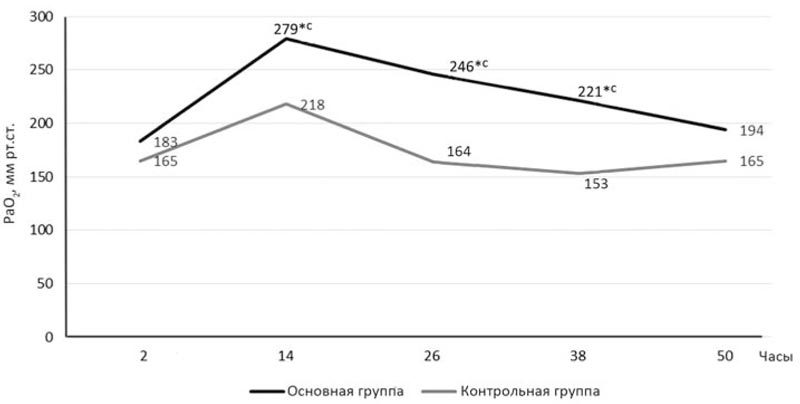
Рис. 6. Динамика парциального напряжения кислорода в артериальной крови.
* — достоверно относительно группы контроля (р≤0,05); *с — достоверно относительно значений 1-х суток в своей группе (р≤0,05).
Анализ исходов лечения выявил, что госпитальная летальность среди всех обследованных пациентов составила 8,1% (6 пациентов), причинами служили: острая сердечная недостаточность (4 случая), полиорганная недостаточность (1 случай) и массивная тромбоэмболия легочной артерии из глубоких тибиальных вен (1 случай).
Выводы
Хирургическая тактика, использованная в комплексном лечении больных с клапанными врожденными пороками сердца, включающая санацию полостей сердца, увеличение частоты швов и применение укрепляющих прокладок из синтетического материала, предотвращающих прорезывание швов через воспаленные ткани, позволила достигнуть хороших ближайших и отдаленных результатов. При ИЭ и деструкции клапанного фиброзного кольца применение каркасных полосок из политетрафторэтилена позволяет восстановить целостность фиброзного кольца и имплантировать механический протез.
Включение в раннем послеоперационном периоде препарата реамберин в схему терапии ИЭ, осложненного сердечной недостаточностью, повышает эффективность лечения за счет ускоренного восстановления нормального метаболизма кардиомиоцитов и купирования признаков сердечной недостаточности.
Инфекционный эндокардит (ИЭ, бактериальный эндокардит) — воспаление эндокарда микробной этиологии, ведущее к нарушению функций и деструкции клапанного аппарата; при поражении инфекционным процессом артериовенозного шунта (например, открытого артериального протока) или участка коарктации аорты говорят об инфекционном эндартериите. Характерное проявление воспаления — вегетации, располагающиеся на створках клапанов или на эндокарде свободных стенок сердца. Различают острый (длительностью от нескольких дней до 1–2 нед) и подострый ИЭ.
Статистические данные. Распространённ ость составляет 14–62 случая на 1 млн человек в год (по данным США).
Этиология
• При остром ИЭ причиной воспаления обычно бывает золотистый стафилококк, поражающий нормальные створки (первичный ИЭ), что быстро приводит к их деструкции и возникновению метастатических очагов.
• Подострый ИЭ вызывается обычно зеленящим стрептококком и возникает на поражённых створках (т.е. вторичный ИЭ, например, при недостаточности клапанов или стенозе отверстия). Для него не характерно образование метастатических очагов.
• Отмечены особенности клинического течения и различия в этиологических факторах обычного ИЭ, ИЭ у наркоманов, употребляющих наркотики внутривенно, а также ИЭ клапанных протезов.
• В 30–40% случаев ИЭ развивается первично на неизменённых клапанах. Возбудители первичного ИЭ обычно более вирулентны (стафилококки, грамотрицательные микроорганизмы), поэтому он хуже поддаётся антибактериальной терапии.
Патогенез
• Преходящая бактериемия: часто появляется при обычной чистке зубов, сопровождающейся кровотечением, удалении зубов, прочих стоматологических вмешательствах; причиной бактериемии могут быть вмешательства на мочеполовой сфере, жёлчных путях, ССС , ЛОР-органах, ЖКТ .
• Первичное повреждение эндотелия в результате воздействия на него высокоскоростного и турбулентного потока крови (наиболее подвержены травматическому воздействию участки эндотелия в области изменённых клапанов сердца).
• Адгезия тромбоцитов с отложнеием фибрина (небактериальный эндокардит). Циркулирующие бактерии оседают в области небактериального тромботического эндокардита и размножаются.
• Размножившиеся бактерии, продолжающие оседать тромбоциты и нити фибрина формируют вегетации, создавая защитную зону, куда не могут проникнуть фагоциты и одновременно из кровотока диффундируют питательные элементы, что в совокупности формирует идеальные условия для роста микробных колоний.
• Активная инфекция распространяется в соединительную ткань сердца, приводя к её деструкции, что проявляется отрывом и прободением створок клапанов, отрывом сухожильных нитей.
• Фиксирующиеся на клапанах микроорганизмы вызывают иммунные нарушения •• Появление в крови ЦИК (90–95%), снижение содержания комплемента •• В почках часто выявляют отложения иммуноглобулинов на базальных мембранах, исчезающие после успешного лечения •• Иммунопатологические реакции, приводящие к развитию гломерулонефрита, миокардита, васкулита и дистрофическим изменениям внутренних органов.
• Метастазы инфекции с возникновением микроабсцессов в различных органах.
• Тромбоэмболии в различные органы.
Факторы риска • Искусственные клапаны сердца • ВПС • Ревматические и другие приобретённ ые поражения клапанов • Гипертрофическая кардиомиопатия • Пролапс митрального клапана с клапанной регургитацией • Любые диагностические и лечебные процедуры с применением катетеров, эндоскопических инструментов • Стоматологические процедуры • Операции, затрагивающие слизистую оболочку дыхательных путей, ЖКТ , мочевых путей при наличии инфекции данных органов • Физиологические роды при наличии инфекции родовых путей • Наркомания.
Патоморфология • Вегетации чаще располагаются в левых отделах сердца — на митральном и аортальном клапанах. У лиц, внутривенно применяющих наркотики, преимущественно поражается трёхстворчатый клапан. Необходимо учитывать, что вегетации возникают чаще при наличии недостаточности клапана, чем стеноза. При этом они располагаются преимущественно на предсердной стороне митрального клапана или желудочковой стороне аортального клапана • Вегетации эндокарда представлены организованным фибрином, осевшими тромбоцитами, колониями микроорганизмов • Часто поражён аортальный клапан, реже митральный (деструкция клапана — перфорация, отрыв створок, разрыв сухожильных хорд) • Характерны микотические аневризмы как результат прямой инвазии микроорганизмами стенки аорты, сосудов внутренних органов, нервной системы • Инфаркты, абсцессы и микроабсцессы обнаруживают в сердце и в различных органах.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Симптоматика обычно развивается через 2 нед после эпизода бактериемии
Общие проявления. Интоксикационный синдром: лихорадка, озноб, ночная потливость, повышенная утомляемость, анорексия, снижении массы тела, артралгии, миалгии.
Сердечные проявления. Шумы недостаточности клапанов в результате деструкции створок, сухожильных нитей или стеноза отверстий из-за обструкции отверстий клапанов вегетациями больших размеров. Появление новых или изменение характера имевшихся ранее шумов в сердце отмечают у 50% больных, причём значительно реже у пожилых людей. Необходимо учитывать, что шум может отсутствовать в течение длительного времени при наличии других проявлений. Шума обычно не бывает при поражении трёхстворчатого клапана.
Внесердечные проявления
• Иммунопатологические реакции в виде •• гломерулонефритов •• полиартритов •• кровоизлияний •• пятен Рота (кровоизлияний в сетчатку глаза с белым центром) •• узелков Ослера (болезненных очагов уплотнения в коже и подкожной клетчатке красноватого цвета, представляющие собой воспалительные инфильтраты, обусловленные поражением мелких сосудов) •• пятен Джейнуэя (красные пятна или болезненные экхимозы на подошвах и ладонях).
• Гепатоспленомегалия и лимфаденопатия.
• Тромбоэмболии, приводящие к инфарктам различных органов ( лёгк их при правосторонних ИЭ, головного мозга, почек, селезёнки при левосторонних ИЭ). Частота их появления при подостром ИЭ составляет 12–40%, при острой форме заболевания — 40–60% (инфаркт мозга возникает у 29–50% больных ИЭ).
• Нагноительные осложнения в виде абсцессов (3–15% больных), микотических аневризм при грибковой этиологии.
• У 20% больных ИЭ поражается центральная или периферическая нервная система в результате разрыва сосуда или тромбоэмболий, менингита, энцефалита. Описаны случаи эмболических абсцессов мозга и субдуральной эмпиемы. Иногда возникает поражение глаз, связанное с эмболиями, васкулитом сосудов сетчатки, иридоциклитом, панофтальмитом, отёком диска зрительного нерва.
Лабораторная диагностика
• Анализ крови: •• умеренная нормохромная анемия (чаще при подострой форме заболевания) •• увеличение СОЭ , иногда до 70–80 мм/ч (несмотря на эффективное лечение увеличение СОЭ сохраняется в течение 3–6 мес; наличие нормальной СОЭ не исключает диагноза ИЭ) •• лейкоцитоз со сдвигом лейкоцитарной формулы влево •• диспротеинемия с увеличением уровня g -глобулинов, реже a 2 -глобулинов •• ЦИК •• СРБ •• РФ (y 35–50% больных подострым ИЭ, в большинстве случаев острого ИЭ остаётся отрицательным) •• увеличение концентрации сиаловых кислот.
• В анализах мочи обнаруживают микрогематурию и протеинурию, несмотря на отсутствие клинических проявлений поражения почек. При развитии гломерулонефрита возникает выраженная протеинурия и гематурия.
• Гемокультура. Бактериемия при подостром ИЭ является постоянной. Количество бактерий в венозной крови составляет от 1/мл до 200/мл при подострой форме заболевания. Для выявления бактериемии рекомендуют трижды производить забор венозной крови в объём е 16–20 мл с интервалом 1 ч между первой и последней венепункциями. При выявлении возбудителя необходимо определить его чувствительность к антибиотикам.
• ЭКГ . Могут быть выявлены нарушения проводимости ( АВ -блокада, синоатриальная блокада) у 4–16% больных, возникающие в результате очагового миокардита или абсцесса миокарда на фоне ИЭ. При эмболическом поражении венечных артерий могут быть выявлены инфарктные изменения ЭКГ .
• ЭхоКГ — вегетации (выявляют при их размере не менее 4–5 мм). Более чувствительным методом выявления вегетаций считают чреспищеводную ЭхоКГ . Кроме вегетаций, с помощью данного метода можно выявить перфорацию створок, абсцессы, разрыв синуса Вальсальвы . ЭхоКГ используют также для наблюдения за динамикой процесса и эффективностью лечения.
Диагностика
• Ранее классическими признаками ИЭ считалась триада: лихорадка, анемия и шум в сердце. В настоящее время данное мнение изменилось. Это связано со своевременной диагностикой и лечением ИЭ (до появления выраженной анемии), а также с особенностями клинического течения ИЭ.
• В типичных случаях диагностика ИЭ не представляет существенных трудностей. Лихорадка, субфебрилитет с ознобом и познабливанием, появление шумов в сердце или их изменение, увеличение селезёнки, изменение формы пальцев или ногтей, эмболии, изменения в моче, а также анемия, увеличение СОЭ позволяют заподозрить это заболевание. Большое значение имеет выделение возбудителя ИЭ, позволяющее не только подтвердить диагноз, но и выбрать противомикробную терапию.
ЛЕЧЕНИЕ
Тактика ведения. Необходима госпитализация пациента с обязательным соблюдением постельного режима вплоть до разрешения острой фазы воспалительной реакции. Лечение в стационаре проводят до полной нормализации температуры тела и лабораторных показателей, отрицательных результатов бактериологического исследования крови и исчезновения клинических проявлений активности заболевания.
Антибактериальная терапия
• Основные принципы применения антибиотиков •• Назначение препарата, оказывающего бактерицидное действие •• Создание высокой концентрации антибиотиков в вегетациях •• Введение антибиотиков в/в , длительная антибактериальная терапия •• Соблюдение режима введения антибиотика для предупреждения рецидива заболевания и резистентности микроорганизмов.
• При отсутствии данных о возбудителе инфекции, невозможности его идентификации проводят эмпирическую терапию. При острой форме ИЭ назначают оксациллин в комбинации с ампициллином (2 г в/в каждые 4 ч) и гентамицином (1,5 мг/кг в/в каждые 8 ч). При подостром ИЭ используют следующую комбинацию: ампициллин по 2 г в/в каждые 4 ч в сочетании с гентамицином по 1,5 мг/кг в/в каждые 8 ч.
• В зависимости от вида микроорганизма применяют различные антибиотики •• Пенициллинчувствительные стрептококки: минимально ингибирующая концентрация менее 0,1 мкг/мл, зеленящий стрептококк, S . bovis , pneumoniae , pyogenes групп А и С — продолжительность лечения — 4 нед ••• Бензилпенициллин (натриевая соль) по 4 млн ЕД каждые 4 ч в/в ••• Цефтриаксон в дозе 2 г в/в 1 р/сут ••• Ванкомицин в дозе 15 мг/кг в/в каждые 12 ч •• Относительно пенициллинустойчивые стрептококки: минимально ингибирующая концентрация более 0,1 и менее 1 мкг/мл — продолжительность лечения — 4 нед ••• Бензилпенициллин (натриевая соль) по 4 млн ЕД в/в каждые 4 ч + гентамицин по 1 мг/кг каждые 12 ч в/в ••• Ванкомицин в дозе 15 мг/кг в/в каждые 12 ч •• Пенициллинустойчивые стрептококки: минимально ингибирующая концентрация более 1 мкг/мл; E. faecalis , faecium, другие энтерококки — длительность лечения 4–6 нед ••• Бензилпенициллин (натриевая соль) по 18–30 млн ЕД в день в/в непрерывно или разделённый на равные дозы каждые 4 ч + гентамицин 1 мг/кг в/в каждые 8 ч ••• Ампициллин в дозе 12 г/сут в/в непрерывно или разделённый на равные дозы каждые 4 ч + гентамицин по 1 мг/кг в/в каждые 8 ч ••• Ванкомицин по 15 мг/кг в/в каждые 12 ч + гентамицин в дозе 1 мг/кг в/в каждые 8 ч •• Стафилококки — продолжительность лечения 4–6 нед ••• Метициллинчувствительные (цефазолин по 2 г в/в каждые 8 ч, ванкомицин в дозе 15 мг/кг в/в каждые 12 ч) ••• Метициллинрезистентные — ванкомицин по 15 мг/кг в/в каждые 12 ч •• Стафилококки на клапанных протезах — продолжительность лечения 4–6 нед: ванкомицин в дозе 15 мг/кг в/в каждые 12 ч + гентамицин по 1 мг/кг в/в каждые 8 ч + рифампицин по 300 мг перорально каждые 8 ч •• Группа HACEK — продолжительность лечения 4 нед ••• Цефтриаксон по 2 г в/в 1 р/сут ••• Ампициллин в дозе 12 г/сут в/в непрерывно или разделённый на равные дозы каждые 4 ч + гентамицин по 1 мг/кг в/в каждые 12 ч •• Neisseria — продолжительность лечения 3–4 нед ••• Бензилпенициллин (натриевая соль) по 2 млн ЕД в/в каждые 6 ч ••• Цефтриаксон по 1 г в/в 1 р/сут •• Pseudomonas aeruginosa , другие грамотрицательные микроорганизмы — продолжительность лечения 4–6 нед ••• Пенициллины широкого спектра действия ••• Цефалоспорины третьего поколения ••• Имипенем+циластатин + аминогликозид
Хирургическое лечение. Несмотря на правильное лечение ИЭ у 1/3 пациентов приходится прибегать к хирургическому лечению (протезирование клапанов и удаление вегетаций), независимо от активности инфекционного процесса.
• Абсолютные показания •• Нарастание сердечной недостаточности или её рефрактерность к лечению •• Устойчивость к антибактериальной терапии в течение 3 нед •• Абсцессы миокарда, фиброзного клапанного кольца •• Грибковая инфекция •• Эндокардит искусственного клапана.
• Относительные показания •• Повторные эмболизации вследствие деструкции вегетаций •• Сохранение лихорадки, несмотря на проводимую терапию •• Увеличение размеров вегетаций в ходе лечения.
Осложнения • При прогрессировании заболевания возможно развитие других осложнений со стороны сердца •• Абсцесс фиброзного кольца в результате распространения инфекции со створок; может заканчиваться разрушением фиброзного кольца •• Диффузный миокардит в результате иммунного васкулита. Помимо сердечной недостаточности, возможны различные аритмии и другие изменения ЭКГ •• Сердечная недостаточность (55–60% больных), которая при остром ИЭ возникает внезапно или значительно усиливается (следствие деструкции створки или отрыва сухожильных нитей). Сердечная недостаточность может появиться и у больных с подострой формой заболевания •• ИМ в результате тромбоэмболии венечных артерий •• Абсцесс миокарда (септический инфаркт) вследствие метастазирования, характеризуется признаками, напоминающими ИМ • Эмболия сосудов головного мозга, лёгк их, сонных артерий • Менингит • Септические инфаркты и абсцессы лёгк их • Инфаркты селезёнки • Гломерулонефрит • ОПН .
Диспансеризация. Осмотры нужно проводить 1 р/мес в течение 6 мес а затем 2 р/год с обязательным проведением ЭхоКГ .
Течение современного ИЭ имеет следующие особенности • Лихорадка может отсутствовать • Возможно начало с длительной лихорадки без явного поражения клапанов • Длительное течение с поражением одного органа, например почек, печени, миокарда • Более часто возникает у пожилых людей, наркоманов, больных с протезированными клапанами сердца • У лиц группы высокого риска возможна эффективная антибиотикопрофилактика ИЭ.
У ряда больных возможен рецидив ИЭ с появлением соответствующей симптоматики.
Прогноз. При отсутствии лечения острая форма ИЭ заканчивается летально в течение 4–6 нед, при подостром течении — через 6 мес (основа деления ИЭ на острый и подострый). Неблагоприятными прогностическими признаками ИЭ считают следующие • Нестрептококковая этиология заболевания • Наличие сердечной недостаточности • Вовлечение аортального клапана • Инфекция клапанного протеза • Пожилой возраст • Вовлечение фиброзного клапанного кольца или абсцесс миокарда.
Профилактика. При наличии предрасполагающих факторов к развитию ИЭ (пороки сердца, протезы клапанов, гипертрофической кардиомиопатии) рекомендуют проводить профилактику при ситуациях, вызывающих преходящую бактериемию.
• При стоматологических и других манипуляциях на ротовой, носовой полостях, среднем ухе, сопровождающихся кровотечением, рекомендуют проводить профилактику гематогенного распространения зеленящего стрептококка. Для этого применяют амоксициллин в дозе 3 г внутрь за 1 ч до вмешательства и 1,5 г через 6 ч после него.
• При аллергии на пенициллины используют 800 мг эритромицина или 300 мг клиндамицина за 2 ч до процедуры и 50% от первоначальной дозы через 6 ч после неё.
• При желудочно-кишечных и урологических вмешательствах проводят профилактику энтерококковой инфекции. С этой целью назначают ампициллин в дозе 2 г в/м или в/в в сочетании с гентамицином в дозе 1,5 мг/кг в/м или в/в и амоксициллин в дозе 1,5 г внутрь.
Сокращение. ИЭ — инфекционный эндокардит
МКБ-10 • I33 Острый и подострый эндокардит
Читайте также:

