Брюшной тиф и иерсиниоз
Обновлено: 25.04.2024
Брюшной тиф –острое инфекционное заболевание человека, вызванное Salmonellatyphi, характеризующееся длительной лихорадкой, интоксикацией, розеолезной сыпью, поражением лимфоидного аппарата кишечника и образованием язв в тонкой кишке.
Паратифы – инфекции тифо-паратифозной группы, протекающие с температурной реакцией, интоксикационным синдромом, кожными высыпаниями, диспепсическими расстройствами различной степени выраженности.
ВВОДНАЯ ЧАСТЬ
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| А01.0. | Брюшной тиф |
| A01.1 | Паратиф А |
| A01.2 | Паратиф В |
| A01.3 | Паратиф С |
| A01.4 | Паратиф неуточненный |
Дата разработки: 2017 год.
Сокращения, используемые в протоколе:
| АЛТ | аланинаминотрансфераза |
| АСТ | аспартатаминотрансфераза |
| АД | артериальное давление |
| ВОП | врач общей практики |
| ВЭБ | вирус Эпштейна Барр |
| ДНК | дезоксирибонуклеиновая кислота |
| ЖКТ | желудочно-кишечный тракт |
| ИФА | иммуноферментный анализ |
| ИТШ | инфекционно-токсический шок |
| МКБ | международная классификация болезней |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ПЦР | полимеразная цепная реакция |
| РНГА | реакция непрямой гемагглютинации |
| СМЖ | спинномозговая жидкость |
| ССС | сердечно-сосудистая система. |
| СОЭ | скорость оседания эритроцитов |
| УЗИ | ультразвуковое исследование |
| в/в | внутривенно |
| IgG | иммуноглобулины класса G |
| IgM | иммуноглобулины класса М |
Пользователи протокола: врачи общей практики, детские инфекционисты, педиатры, фельдшера, врачи скорой медицинской помощи, хирурги.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследование случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Классификация
Брюшной тиф
По типу:
· типичные;
· атипичные: стертая и субклиническая формы; протекающие с преимущественным поражением отдельных органов –пневмотиф, нефротиф, колотиф, менинготиф, холанготиф.
По форме тяжести:
· легкая;
· среднетяжелая;
· тяжелая.
По характеру течения:
· гладкое;
· негладкое (обострения, рецидивы, формирование хронического носительства, осложнения: специфические -кишечное кровотечение, перфорация кишечника и неспецифические–пневмония, ИТШ, паротит, холецистит, тромбофлебит и др.).
Паратифы:
· по этиологии – А,В,С;
по типу:
· типичные;
· атипичные.
типичные формы:
· гастроинтестинальная;
· тифоподобная;
· септическая.
по тяжести:
· легкая;
· среднетяжелая;
· тяжелая.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ [1,2,3,6]
Жалобы:
· повышение температуры тела;
· вялость, адинамия, анорексия;
· упорная головная боль, бессонница;
· бред, галлюцинации, потеря сознания;
· запоры;
· вздутие живота;
· судороги;
· рвота.
Анамнез:
У детей раннего возраста и новорожденных:
· острое начало заболевания;
· более короткий лихорадочный период;
· возможны катаральные явления;
· возможны менингеальный и энцефалитический
· синдромы при нормальном составе ликвора;
· реже наблюдается экзантема;
· не наблюдается относительная брадикардия, дикротия пульса;
· чем моложе ребенок, тем чаще регистрируется диарейный синдром;
· ангина Дюге не встречается;
· реже регистрируется лейкопения;
· редко наблюдаются кишечные кровотечения и перфорации;
· часто развиваются неспецифические осложнения;
· более тяжелое течение;
· возможен летальный исход.
NB! У детей старшего возраста:
· заболевание начинается с упорной головной боли, бессонницы, нарастающего повышения температуры тела, усиливающейся интоксикации;
· после возникает угнетение психической деятельности, а при тяжелых формах –тифозный статус. Последний проявляется оглушенностью больных, бредом, галлюцинациями, потерей сознания;
· периоды заболевания: нарастания клинических симптомов (5–7 дней), разгара (7–14 дней), угасания (14–21 день) и реконвалесценции (после 21 дня болезни);
· средняя продолжительность лихорадочного периода при брюшном тифе в современных условиях составляет 13–15 дней. В остром периоде у большинства заболевших температура тела повышается до 39–40 0 C;При тяжелых формах брюшного тифа лихорадка имеет постоянный характер. Следует отметить, что чем меньше суточные температурные размахи, тем тяжелее протекает заболевание. При легких и среднетяжелых формах наблюдается ремиттирующая или интермиттирующая лихорадка. В современных условиях преобладает лихорадка неправильного, или ремиттирующего, типа, что затрудняет клиническую диагностику инфекции. Изменения со стороны органов пищеварения
Атипичные формы брюшного тифа:
стертая форма брюшного тифа: выраженные симптомы интоксикации отсутствуют, температура тела повышается до субфебрильных цифр, может наблюдаться кратковременное разжижение стула. Диагностика возможна только на основании бактериологического и серологического исследований, а также при развитии специфических осложнений.
субклиническая форма брюшного тифа манифестных проявлений не имеет и обычно выявляется в очагах после проведения дополнительных обследований.
· пневмотиф;
· нефротиф;
· менинготиф;
· энцефалотиф;
· колотиф;
· тифозный гастроэнтерит;
· холанготиф.
NB!При перечисленных разновидностях заболевания в клинической картине на первый план выступают поражения отдельных органов.
Бактерионосители брюшного тифа подразделяются на категории:
1) транзиторные бактерионосители – лица, не болевшие брюшным тифом и паратифами, но выделяющие возбудителей брюшного тифа или паратифов;
2) острые бактерионосители – лица, переболевшие брюшным тифом и паратифами, у которых отмечается бактерионосительство в течение первых трех месяцев после выписки из больницы;
3) хронические бактерионосители – лица, переболевшие брюшным тифом и паратифами, у которых отмечается бактерионосительство в течение трех и более месяцев после выписки из больницы.
Паратиф В – инкубационный период составляет 5-10 дней. Заболевание начинается остро, характерно развитие гастроэнтерита с абдоминальными болями и повышением температуры тела. Температурная реакция носит неправильный характер и относительно укорочена по времени. Так же, как при паратифе А, сыпь может носить разнообразный характер, быть обильной и располагаться не только на туловище, но и на конечностях. Чаще заболевание протекает в среднетяжёлой форме, однако известны случаи тяжёлого течения паратифа В с развитием менингита, менингоэнцефалита и септикопиемии.
Паратиф C – в отличие от паратифа A или B протекает в следующих формах:
· в гастроэнтеритической форме, которая возникает при пищевом пути инфицирования, характеризуется коротким инкубационным периодом, который при массивной инвазии может продолжаться всего в течение нескольких часов. Для начала заболевания характерны многократная рвота, боли в животе и диарейный синдром. Испражнения жидкие, обильные, имеют резкий запах, нередко может отмечаться наличие мутной слизи, зелени, напоминающих болотную тину;
· в тифоподобной форме, не отличающейся клиническими проявлениями от таковых при брюшном тифе;
· в септической форме, которая характеризуется ремитирующей лихорадкой (суточные колебания температуры тела в пределах 1,5-2 С, но при этом температура не снижается до нормальных значений), тяжелым общим состоянием, а также высыпаниями на кожных покровах и наличием гнойных очагов во внутренних органах с частым развитием паренхиматозного гепатита, гнойного менингита, остеомиелита и др.
Инструментальные исследования:
Рентгенологические методы исследования грудной клетки (возможен пневмотиф) по показаниям;
· ЭКГ – для исключения миокардита при тяжелых формах брюшного тифа.
Показания для консультации специалистов:
· консультация хирурга при подозрении или развитии кишечного кровотечения, или перфорации кишечника;
· консультация других узких специалистов – по показаниям.

Диагностический алгоритм [10]:
Salmonella включает 2 вида: S.enterica (2307 сероваров) и S.bon-gori (17 сероваров). Вид S.enterica включает 5 подвидов: enterica (I), salamae (И), arizonae (Ilia), diarisonae (Illb), houtenae (IV), indica (V), которые вьщелены на основании молекулярно-гене-тических признаков (гибридизационного анализа ДНК) и фе-нотипически различаются по биохимическим свойствам. Внутри подвидов сальмонеллы подразделяются на серовары по О-и Н-антигенам согласно классификации Кауфмана—Уайта. Необходимо помнить, что представители разных подвидов могут иметь общие или идентичные антигены. Абсолютное большинство сероваров (1367) относятся к подвиду enterica. Согласно ранее существовавшей классификации, сальмонеллы — представители различных сероваров — рассматривались как самостоятельные виды и имели собственные видовые названия. В настоящее время старые видовые названия используют для обозначения биоваров (сероваров), например S.enterica подвида enterica серовара typhimurium соответствует S.typhimurium, cepo-вара typhi — S.typhi, серовара paratyphi A — S.paratyphi А и т.д. Природным резервуаром бактерий S.enterica подвида enterica являются теплокровные животные, для остальных — холоднокровные животные и окружающая среда. Возбудители заболеваний человека относятся к подвиду enterica.
С эпидемиологической точки зрения сальмонеллы, вызывающие заболевания человека, относят к трем основным группам. Первая группа включает 3 биовара: typhi, paratyphi А и С, которые являются возбудителями строгих антропонозов (инфицируют только человека и передаются от человека к человеку прямо или опосредованно — через пищу, воду). Вторая группа включает серовары, которые адаптировались к определенному виду животных. Некоторые из этих сероваров патогенны для человека (dublin, gallinarum, schottmulleri и др.). К третьей группе относятся большинство сероваров, не имеющих специфических хозяев и способных инфицировать как человека, так и животных. По клинической классификации сальмонеллы подразделяют на возбудителей брюшного тифа (биовар typhi) и паратифов (биовары paratyphi А, С и schottmulleri) и возбудителей сальмонеллезов, включающих все остальные биовары сальмонелл, патогенных для человека. Большинство возбудителей сальмонеллезов относится к третьей группе по эпидемиологической классификации.
Биологические свойства возбудителей брюшного тифа, паратифов и иерсиниозов. Их патогенность, экология, особенности инфекции и эпидемиология вызываемых заболеваний. Дисбактериоз.
Диагностические, профилактические и лечебные препараты.
Демонстрация
Мазки из чистых культур возбудителей кишечных инфекций: Salmonella enterica биоваров typhi, paratyphi A, typhimurium, Proteus vulgaris. Окраска по методу Грама.
Диагностические и лечебно-профилактические препараты.
Задание студентам
Микроскопировать и зарисовать мазки из чистых культур возбудителей кишечных инфекций.
Лабораторная диагностика кишечных инфекций.
2.1. Диагностика брюшного тифа и паратифов.
А. Бактериологическая диагностика:
выбрать материал для исследования;
учесть результаты первичного посева исследуемого материала на среду Раппопорт;
учесть результаты пересева бактерий со среды Раппопорт на среду Эндо. Описать и зарисовать колонии, выросшие на среде Эндо, и обосновать выбор подозрительных колоний для дальнейшего исследования;
учесть результаты пересева подозрительных колоний со среды Эндо на среду Ресселя;
учесть результаты идентификации выделенной чистой культуры по биохимическим свойствам;
сделать вывод и наметить план дальнейшего исследования.
Б. Серодиагностика. Проанализировать результаты реакции Видаля.
2.2. Бактериологическая диагностика сальмонеллезов:
выбрать материал для исследования;
учесть результаты первичного посева исследуемого материала на висмут-сульфит агар. Описать и зарисовать колонии и обосновать выбор подозрительных колоний для дальнейшего исследования;
учесть результаты пересева подозрительных колоний на среду Ресселя;
учесть результаты идентификации выделеннойчистой культуры по биохимическим свойствам;
сделать вывод и наметить план дальнейшего исследования.
3. Ознакомиться с диагностическими и лечебно-профилактическими препаратами.
Методические указания
• Микробиологическая диагностика брюшного тифа и пара-тифов
МАТЕРИАЛ ДЛЯ ИССЛЕДОВАНИЯ: исходя из особенностей патогенеза брюшного тифа, на 1-й неделе заболевания, в период бактериемии, возбудителей выделяют из крови (получение гемокультуры), со 2-й недели заболевания — из испражнений (получение копрокультуры), мочи или желчи.
Бактериологическое исследование (схема 13.2.1).
Получение гемокультуры. В 1-й день из локтевой вены больного берут 5—10 мл крови и засевают в колбу с 50—100 мл селективной среды Раппопорт, содержащей желчный бульон (для подавления роста других бактерий), глюкозу, индикатор Андреде и поплавок для обнаружения газа. Указанные соотношения крови и среды необходимы для подавления бактерицидного действия белков крови. Посевы инкубируют при 37 °С в течение 18—20 ч. На 2-й день при росте сальмонелл наблюдается помутнение и изменение цвета среды. При росте паратифозных бактерий (биоварыparatyphi А, Си schottmuelleri) наряду с указанными изменениями появляются пузырьки газа в поплавке. Для ускорения ответа из среды Раппопорт делают мазки и препараты "висячая" капля. При наличии чистой культуры грамотрицательных подвижных палочек и изменении цвета среды (или наличии газа) дают первый предварительный ответ. Затем культуру из среды Раппопорт пересевают в пробирку со средой Ресселя, полагая при этом, что из крови выделена чистая культура и можно сразу приступить к ее идентификации. Одновременно со среды Раппопорт делают посевы на среду Эндо для получения изолированных колоний с целью проверки чистоты выделенной культуры.
На 3-й день отмечают ферментацию глюкозы на среде Ресселя и ставят ориентировочную реакцию агглютинации на стекле. На основании полученных данных дают второй предварительный ответ. Для дальнейшего исследования отбирают несколько бесцветных колоний со среды Эндо и пересевают их в среду Ресселя или скошенный питательный агар (для контроля полученных результатов). Чистую культуру пересевают на среды "пестрого" ряда и серотипируют в реакции агглютинации на стекле со смесью групповых сывороток, а затем с

Биовар Ферментация Образование S. enterica 1 1 i \ i лак- глю- маль- саха- ман- H2S NH3 индо- тозы козы тозы розы нита ла
ТурЫ -КК-К + --ParatyphiA - КГ КГ - КГ - - -Schottmuelleri - КГ КГ - КГ + + -
Род Лизин- Ферментация углеводов р- декар- 1 1 1 1 1 Галак- бокси- дуль- сор- кси- рам- сали- 4 % този- лаза цита бита лозы нозы цина лактозы даза
Salmonella ± К(-) К К К - - -Citrobacter - K(-) К К К К(±) К(±) К Hafnia + - - К К К(±) - К
товая или висмут-сульфит агар). Для посева петлю фекалий вносят в пробирку с изотоническим раствором хлорида натрия и готовят суспензию. После оседания крупных комочков суспензию петлей наносят на поверхность агаровой среды — на одну половину чашки. Материал тщательно растирают шпателем по одной, а затем по другой половине чашки для получения изолированных колоний. Посевы инкубируют при 37 "С в течение 18—20 ч. На 2-й день изучают характер колоний, выросших на чашках (рис. 13.2.1; на вклейке), пересевают 2—3 бесцветные колонии (со среды Эндо или Левина) или колонии черного цвета (висмут-сульфит агар) на среду Ресселя и в пробирки со скошенным питательным агаром. При отсутствии подозрительных колоний на чашках делают высевы из среды Мюллера или селенитовой среды на чашки со средой Эндо для получения изолированных колоний. Для ускорения ответа ставят ориентировочную реакцию агглютинации на стекле с материалом, взятым из бесцветной колонии. Далее поступают так же, как и при идентификации гемокультуры.
Экспресс-методы диагностики: иммунохимические, биохимические и молекулярно-биологические исследования. Молеку-лярно-биологические исследования. Исследуемый материал, полученный из очага инфекции, используют для обнаружения ДНК возбудителя с помощью ПЦР. В случае обнаружения соответствующих молекул можно поставить предварительный диагноз.
Серодиагностика. В лабораторной практике широко применяют развернутую реакцию агглютинации Видаля, основанную на обнаружении в сыворотке крови людей антител — агглютининов, которые появляются в конце 1-й — начале 2-й недели заболевания. Реакцию ставят одновременно с четырьмя антигенами: О- и Н-брюшнотифозными, А- и В-паратифозными диагностикумами. Брюшнотифозные монодиагностикумы применяют для установления стадии болезни, так как содержание О- и Н-антител в разные ее периоды неодинаково. О-антитела появляются на 1-й неделе, накапливаются в разгар заболевания и исчезают к моменту выздоровления. Н-антитела появляются в разгар заболевания, накапливаются к концу заболевания и сохраняются у переболевших в течение длительного времени. У людей, вакцинированных против брюшного тифа и парати-фов, также наблюдается положительная реакция Видаля, причем в довольно высоком титре, поэтому "инфекционный Ви-даль" удается отличить от "прививочного" только по нарастанию титра агглютининов у больных в процессе заболевания. Реакцию Видаля ставят в четырех рядах пробирок по 7 пробирок в каждом ряду, из которых 5 опытных и 2 контрольные. Для контроля каждого диагностикума в пробирки вносят по 1 мл изотонического раствора хлорида натрия, в который добавляют 2 капли диагностикума. В контрольной пробирке с 1 мл сыворотки (без диагностикума) не должно быть хлопьев. При спонтанной агглютинации реакция не учитывается. Диагностический титр реакции Видаля равен 1:200. Для серологического исследования реконвалесцентов и выявления бактерионосителей широко используют реакцию непрямой К/'-гемаг-глютинации, с помощью которой в сыворотке крови людей определяют присутствие антител к К/-антигену. В качестве антигена используют эритроцитарный И-диагностикум, представляющий собой взвесь эритроцитов человека 1(0) группы, обработанных формалином и сенсибилизированных И-антиге-ном S.enterica биовара typhi. Готовят разведения испытуемой сыворотки от 1:10 до 1:1280. При положительной реакции эритроциты покрывают дно пробирки в виде диска с зазубренными краями, а надосадочная жидкость остается прозрачной. При отрицательной реакции, так же как и в контроле, эритроциты осаждаются на дно пробирки и имеют вид диска с ровными краями ("пуговки"). Диагностическое значение имеет титр пассивной К/-гемагглютинации, начиная с 1:40 и выше. Всех лиц, сыворотка крови у которых дает положительный результат в РИГА с эритроцитарным К/-диагностикумом, рассматривают как подозрительных на носительство S.enterica биовара typhi и подвергают многократному бактериологическому обследованию.
• Микробиологическая диагностика сальмонеллезов
МАТЕРИАЛ ДЛЯ ИССЛЕДОВАНИЯ: испражнения, при генерализованной форме — кровь.
МЕТОДЫ ДИАГНОСТИКИ: микробиологическая диагностика сальмонеллезов принципиально не отличается от диагностики брюшного тифа и паратифов. Серодиагностика не применяется по причине большого числа сероваров возбудителей.
• Микробиологическая диагностика кишечного иерсиниоза
МАТЕРИАЛ ДЛЯ ИССЛЕДОВАНИЯ: испражнения, при генерализованной форме — кровь, моча, спинномозговая жидкость.
Бактериологическое исследование. Посев материала на дифференциально-диагностические (среда Эндо, Мак-Конки, СБТС-агар с желчью и бромтимоловым синим) и селективные (CIN-агар с антибиотиками цефсулодином и новобиоцином) плотные среды или жидкие среды обогащения (буферно-казе-иново-дрожжевой бульон, 1 %, пептонная вода с рН 7,6—7,8). Посевы инкубируют при 25 "С в течение 24—48 ч. Идентификация чистой культуры осуществляется на основании морфологии, подвижности, тинкториальных свойств (грамотрицательные палочки с закругленными концами и характерным биполярным окрашиванием, неспорообразующие, перитрихи), культуральных, биохимических признаков.
Экспресс-методы диагностики: иммунохимические, биохимические и молекулярно-биологические исследования. Молеку-лярно-биологические исследования. Исследуемый материал, полученный из очага инфекции, используют для обнаружения ДНК возбудителя с помощью ПЦР. В случае обнаружения соответствующих молекул можно поставить предварительный диагноз.
Серодиагностика. Диагностическое значение имеет обнаружение антител к поверхностным антигенам возбудителей наиболее распространенных серотипов (ОЗ, О4, О5, Об, О8, О9) в РА. Положительной считается РА в титре не менее 1:160. Разработаны также ИФА-тесты.
• Микробиологическая диагностика кишечного дисбактериоза
МАТЕРИАЛ ДЛЯ ИССЛЕДОВАНИЯ: фекалии. МЕТОДЫ ДИАГНОСТИКИ:
Бактериоскопическое исследование. Имеет ориентировочное значение. При резко выраженном дисбактериозе в мазках преобладают микроорганизмы определенных видов (например, дрожжеподобные грибы, стафилококки и др.) на фоне существенного уменьшения грамотрицательной микрофлоры.
Бактериологическое исследование. Проводится количественное исследование состава микрофлоры кишечника. Для этого из исследуемого материала готовят разведения 10~ 2 , 10~ 4 , 10~^ и т.д. Первичные посевы по 0,1 мл каждого разведения производят параллельно на несколько питательных сред (Эндо, кровяной агар, ЖСА, агар Сабуро и др.) и инкубируют при 37 °С. Подсчитывают число выросших колоний и определяют число КОЕ в 1 г материала. Проводят отсев 2—3 колоний каждого вида для выделения и идентификации чистых культур микроорганизмов.
Для обнаружения анаэробных Bifidobacterium spp, делают мерные посевы материала в разведениях 10~ 7 и выше в пробирки с 13—15 мл модифицированной среды Блаурокка, в состав которой входит печеночный бульон, пептон — 1 %, лактоза — 1 %, хлорид натрия — 0,5 %, цистин — 0,01 %, агар-агар — 0,75%, твин-80 — 0,1 %. При росте Bifidobacterium spp. через 24—48 ч происходит помутнение всей среды с образованием тяжей или отдельных колоний. Готовят мазки и окрашивают по методу Грама. Выделение чистых культур Bifidobacterium spp. является весьма трудоемким и практически необязательным. При необходимости идентификацию представителей рода осуществляют по биохимическим свойствам.
Для оценки результатов бактериологического исследования
Патогенные микробы сем. Enterobacteriaceae 0 Общее количество E.coli, млн/г 300—400 E.coli со слабовыраженными ферментативными свойствами, % До 10 E.coli с гемолитическими свойствами, % Нет Энтеробактерии (лактозоотрицательные и лактозополо-жительные): Hafhia, Aerobacter, Citrobacter, Klebsiella, Serratia, % До 5 Кокковые формы, % До 25 Гемолитический стафилококк по отношению ко всем кокковым формам, % Нет Bifidobacterium spp. (рост при посеве разведения) 10 и выше Бактерии рода Proteus Нет Грибы рода Candida Нет
Получают так же, как и другие диагностические сыворотки. Применяют для серотипирования сальмонелл в реакции агглютинации.
Сальмонеллезные О- и Н-монодиагностикумы. Представляют собой взвеси сальмонелл, убитых нагреванием (О-диагностику-мы) или обработкой формалином (Н-диагностикумы). Применяют для серодиагностики брюшного тифа в реакции Видаля.
Типовые сальмонеллезные бактериофаги. Применяют для фа-готипирования сальмонелл.
Брюшнотифозная моновакцинд и брюшнотифозная спиртовая вакцина, обогащенная Vi-антигеном. Применяют для специфической активной профилактики брюшного тифа.
Поливалентный брюшнотифозный бактериофаг. Выпускается в виде таблеток с кислотоустойчивым покрытием. Применяют для экстренной профилактики брюшного тифа.
Коли-бактерин. Содержит лиофильно высушенные живые клетки E.coli штамма М17, обладающего выраженными антагонистическими свойствами в отношении ряда патогенных кишечных бактерий. Применяют для нормализации кишечной микрофлоры при дисбактериозе и лечении дизентерии, главным образом у детей.
Бифидумбактерин. Содержит лиофильно высушенную взвесь живых клеток B.bifidum. Применяют для лечения хронических кишечных инфекций невыясненной этиологии у детей и дизентерии.
Бификол. Содержит смесь высушенных живых бактерий E.coli штамма М17 и B.bifidum. Показания к применению те же.
Лактобактерин. Содержит продукты жизнедеятельности лак-тобактерий. Выпускается в таблетированном виде. Применяют для лечения дисбактериозов у детей.
Антибиотики: сульфаниламиды, полусинтетические пени-циллины, цефалоспорины 2—4-го поколения, хлорамфеникол, тетрациклины, фторхинолоны, полимиксин.
(Хабаровский и Приморский края), реже в других районах. Резервуаром инфекции являются мелкие грызуны, передача осуществляется клещами. Заболеваемость наблюдается в весенне-летний период в виде спорадических случаев. Инкубационный период чаще 4—5 дней. Заболевание начинается остро, температура тела повышается до 39— 40°С, развиваются признаки общей интоксикации. Рано появляются первичный аффект и регионарный лимфаденит.
По клинической симптоматике болезнь в начальном периоде очень сходна с марсельской лихорадкой (кроме района распространения). Лихорадка длится чаще 7—10 дней (если не назначать антибиотики). Экзантема обычно появляется на 2—4-й день, но в некоторых случаях бывает и более позднее ее появление (5—6-й день). Сыпь обильная по всему телу, но в отличие от марсельской лихорадки отсутствует на кистях и стопах, кроме того, сыпь не такая полиморфная. Экзантема состоит в основном из розеол и папул, пятен и везикулезных элементов обычно нет. На месте элементов сыпи длительно сохраняется пигментация (до 12—14-го дня от начала болезни). Репарация регионального лимфаденита и первичного аффекта затягивается до 1—2 мес.
Основные данные для дифференциальной диагностики: пребывание в эндемичной местности (лес, кустарник) в весенне-летний период, укусы клещей, острое начало, раннее появление первичного аффекта и регионарного лимфаденита, розеолезно-папулезной сыпи (не захватывающей ладони и подошвы). Для подтверждения диагноза исследуются парные сыворотки с помощью РСК и ΡΗΓΑ со специфическим антигеном. Диагностическим является нарастание титра антител в 4 раза и более.
Лихорадка цуцугамуши относится к риккетсиозам с природной очаговостью. Распространена в странах Юго-Восточной Азии, в России может встречаться в южных районах Приморского края. Передается личинками краснотелковых клещей, в которых риккетсии сохраняются длительное время. Заболеваемость чаще регистрируется в июле — сентябре (период наибольшей численности клещей).
Инкубационный период 1—3 недели. Развитие первичного аффекта и регионарного лимфаденита начинается во время инкубационного периода. Болезнь начинается внезапно и протекает довольно тяжело (без лечения антибиотиками летальность доходила до 40%). С ознобом повышается температура тела (40—41°С), появляются резко выраженные головная боль, артралгия, миалгия, астенизация. Лицо и шея гиперемированы, сосуды склер инъецированы. Экзантема появляется на 4—7-й день болезни и состоит из розеол и папул, везикул не образуется. Сыпь сохраняется 3—5 дней. Помимо регионарных увеличены и другие группы лимфатических узлов, часто отме-
чаются трахеобронхит и пневмония. Лихорадка (без антибиотикотерапии) длится 2—3 недели.
Дифференциальная диагностика основывается на следующих данных: пребывание в эндемичной местности в соответствующий сезон, внезапное начало, высокая лихорадка, тяжелое течение, розеолезнопапулезная сыпь, первичный аффект, регионарный лимфаденит и генерализованная лимфаденопатия. Подтверждением диагноза служит РСК со специфическим антигеном или реакция Вейля — Феликса с диагностиком из протея ОХК.
Везикулезный риккетсиоз наблюдался в ряде городов США и в некоторых районах бывшего СССР (Молдова, Донбасс). В последние годы не регистрировался. Резервуаром инфекции являются крысы, переносчиками — гамазовые клещи.
Пик заболеваемости — в мае — июне. Заболевание начинается остро повышением температуры тела и появлением симптомов общей интоксикации (головная боль, слабость, артралгия и миалгия). Уже в первый день болезни выявляются первичный аффект (диаметром до 1 см) и регионарный лимфаденит. Сыпь появляется рано (на 2—3-й день болезни). Экзантема необильная, локализуется по всему телу, иногда отмечается на ладонях и подошвах. Элементы сыпи представляют собой вначале пятна, которые превращаются в папулы и, наконец, в везикулы. В дальнейшем на месте везикул образуются корки. Лихорадка длится 5—8 дней. Течение болезни благоприятное. Дифференциальный диагноз проводится на основании эпидемиологических данных, раннего появления первичного аффекта и регионарного лимфаденита, характерной везикулезной сыпи. Лабораторные методы мало информативны, так как возбудитель везикулезного риккетсиоза имеет антигенное сродство к другим риккетсиям (возбудителям марсельской лихорадки и клещевого сыпного тифа Северной Азии).
Клещевой энцефалит также характеризуется появлением первичного аффекта в месте укуса клеща и регионарным лимфаденитом. Однако клиника его резко отличается от перечисленных выше риккетсиозов, так что дифференциальная диагностика его не представляет трудностей. Основное отличие — отсутствие экзантемы и выраженные изменения центральной нервной системы (энцефалит, менингит, парезы и параличи в более поздние стадии болезни).
Дифференциальная диагностика этой группы болезней представлена в табл. 1.
Дифференциально-диагностические признаки болезней, протекающих с синдромом первичного аффекта
и регионарного лимфаденита
сыпи (дни болезни)
лихорадки (в днях)
Воспаление мезентериальных лимфатических узлов является своеобразным регионарным лимфаденитом при алиментарном инфицировании и проникновении возбудителя через слизистую оболочку тонкой кишки. Это наблюдается как при острых инфекционных болезнях (брюшной тиф, паратифы А и В, псевдотуберкулез, абдоминальная форма туляремии, иерсиниоз), так и при хронических (токсоплазмоз, туберкулез).
Однако в отличие от предыдущего синдрома поражение мезентериальных лимфатических узлов выявить значительно труднее. Важно установить, что это именно мезаденит, а не изменения окружающих органов (острый и хронический аппендицит, воспаление придатков матки и др.). Лишь затем можно проводить дифференциальную диагностику болезней, протекающих с проявлением мезаденита. Прощупать увеличенные мезентериальные лимфатические узлы удается лишь при их значительных размерах и плотной консистенции. Пальпация таких опухолеподобных мезентериальных лимфатических узлов обычно свидетельствует против мезаденита; это, скорее, метастазы опухоли или проявление дессеминированного лимфогранулематоза.
Основным проявлением мезаденита является болевой синдром. Болевые ощущения, иногда очень сильные, появляются при значительном увеличении мезентериальных лимфатических узлов, когда пакеты их вызывают натяжение брыжейки или сдавливание кишечных петель. Для мезаденита характерны боли в правой подвздошной, а также в пупочной областях, преимущественно ниже и правее пупка. Боли носят постоянный характер, меняется лишь их интенсивность, когда они то усиливаются, то уменьшаются. При острых инфекционных болезнях, а иногда и при обострении хронических возникают нередко внезапные приступообразные боли в животе, симулирующие острую хирургическую патологию. Боли при мезаденитах не связаны с приемом пищи.
При пальпации живота болезненность, связанная с воспалением мезентериальных лимфатических узлов, локализуется чаще в точке Мак-Бернея (точка на передней брюшной стенке справа между пупком и верхней передней подвздошной остью, в 5 см от последней) и на 2—3 см выше нее; несколько реже отмечается болезненность при пальпации вокруг пупка (симптом Мак-Фэддена). При острых инфекционных болезнях иногда бывает положительным симптом Клиина (смещение болезненной зоны при перемещении больного на левый бок), при хронических болезнях, например при токсоплазмозе, он остается отрицательным.
Рассмотрим дифференциальную диагностику отдельных болезней, протекающих с синдромом мезаденита.
Тифо-паратифозные заболевания (брюшной тиф, паратифы А и В), тифоподобные формы сальмонеллеза протекают, как правило, с явлениями мезаденита. Иногда таких больных лаже оперируют с подозрением на острый аппендицит. Признаки мезаденита иногда появляются раньше развернутой клинической картины брюшного тифа или паратифов. Чаще это происходит на 3—6-й день болезни, когда еще нет экзантемы, увеличения печени и селезенки, и при отсутствии других органных поражений, которые могли бы послужить объяснением причины повышения температуры тела и появления симптомов общей интоксикации. Наличие локальной болезненности при пальпации живота нередко и обусловливает диагностические ошибки.
Нозологическая диагностика в этот период достаточно трудна. Поэтому вполне обоснованным является положение, согласно которому в случае повышения температуры тела, при длительности ее 5 дней и более, если причину лихорадки установить не удается, необходимо проводить исследования крови больного на тифо-паратифоз- ную группу (посев крови на желчный бульон).
В отличие от хирургических нарушений в брюшной полости при тифо-паратифозных заболеваниях нет лейкоцитоза, а СОЭ в первые дни остается нормальной. В начальном периоде брюшного тифа иногда отмечается грубое усиленное урчание в области слепой кишки, могут выслушиваться сухие хрипы как проявление брюшнотифозного бронхита (это иногда обусловливает ошибочный диагноз острой пневмонии).
В период разгара болезни (с 7—9-го дня) диагноз тифо-парати- фозного заболевания уже не представляет особой сложности. В этот период появляются характерные для брюшного тифа и паратифов признаки. Возникает экзантема (у 70—75% больных), у большинства больных выявляется увеличение печени и селезенки (около 80%), отмечаются метеоризм кишечника, общая заторможенность больного
и другие симптомы. Сыпь розеолезная, мономорфная, элементов немного, они слегка возвышаются над уровнем кожи.
Появление элементов сыпи в типичные для брюшного тифа сроки очень важно для дифференциальной диагностики, так же как и увеличение печени и селезенки. При исследовании крови чаще отмечаются лейкопения, анэозинофилия, СОЭ может быть умеренно повышена (12—15 мм/ч).
Подтверждается диагноз выделением возбудителя брюшного тифа или паратифов из крови, в более поздние сроки (после нормализации температуры тела) микробы можно выделить из испражнений и желчи, но удается это реже. Дифференцировать брюшной тиф от па-
ратифов и тифоподобных вариантов сальмонеллеза можно также по результатам серологических исследований.
Псевдотуберкулез характеризуется довольно выраженным синдромом мезаденита, который, как правило, сочетается с проявлениями так называемого терминального илеита. В некоторых случаях специфический воспалительный процесс (вызванный иерсиниями) захватывает и червеобразный отросток. В этом случае мезаденит сочетается с клиническими проявлениями острого псевдотуберкулезного аппендицита, который требует хирургического лечения так, как и аппендициты другой этиологии. Все это осложняет проведение дифференциальной диагностики. Около 10% больных псевдотуберкулезом нуждаются в консультации хирурга для решения вопроса о необходимости срочного оперативного вмешательства.
Симптоматика псевдотуберкулеза своеобразна и позволяет проводить клиническую диагностику (болезнь была описана по клинической картине раньше, чем установлен ее возбудитель). Специфические лабораторные исследования служат в основном для ретроспективной диагностики. Выделение возбудителей из испражнений занимает много времени, а серологические исследования нужно проводить с парными сыворотками, чтобы выявить нарастание титров антител.
Кишечный иерсиниоз, как псевдотуберкулез, вызывается иерсиниями, что, видимо, и обусловливает некоторые общие черты в проявлениях этих болезней. Инфицирование происходит алиментарно, возбудитель внедряется в нижних отделах тонкой кишки. Инкубационный период продолжается 1—2 дня. В месте ворот инфекции развивается язвенно-некротический илеит.
Лимфогенно иерсинии достигают мезентериальных лимфатических узлов и обусловливают развитие острого мезаденита с тенденцией к абсцедированию. Нередко в воспалительный процесс вовлекается также червеобразный отросток, и развивается катаральный или гнойный аппендицит. При тяжелом течении иерсиниоза следующей стадией болезни может быть развитие септического процесса (септическая форма иерсиниоза). Таким образом, при всех манифестных формах иерсиниоза: гастроэнтеритической, аппендикулярной и септической — развиваются признаки мезаденита, которые в первом случае сочетаются с проявлениями острого гастроэнтероколита (рвота, понос, боли в эпигастрии, стул с примесью слизи, а иногда и крови), во втором — с признаками аппендицита и в наиболее тяжелой — с проявлением сепсиса. В последнем случае заболевание протекает с высокой лихорадкой, большими суточными размахами температурной кривой, чередованием ознобов и проливных потов. Иерсиниоз, так же как и псевдотуберкулез, может протекать с желтухой. Могут наблюдаться рецидивы (реже, чем при псевдотуберкулезе), при которых наблюдаются артриты, а иногда и элементы сыпи в виде узловатой эритемы на голенях. В некоторых случаях болезнь принимает затяжное течение.
дотуберкулезе. При иерсиниозе чаще развивается (особенно у детей) тяжелое септическое течение болезни. Картина периферической крови при обоих заболеваниях существенно не различается.
Для лабораторного подтверждения диагноза иерсиниоэа используют выделение и идентификацию возбудителя, а также нарастание титра антител против иерсиний (серологические варианты 09, 03, 05, 08). Используют реакции агглютинации и ΡΗΓΑ. Следует учитывать возможность перекрестных положительных реакций с возбудителями пс евдотуберкулез а.
Абдоминальная (кишечная) форма туляремии может возникнуть при алиментарном заражении, при котором мезентериальные узлы будут регионарными по отношению к воротам инфекции. Периферические лимфадениты (туляремийные бубоны) в этих случаях не развиваются. Диагностика подобных форм болезни очень трудна, и они нередко остаются нераспознанными. Заболевание протекает с вьфаженной и длительной лихорадкой, симптомами общей интоксикации. Рано появляются и бывают резко выраженными симптомы мезаденита. Больных беспокоят постоянные, а иногда и режущие схваткообразные боли в животе. При объективном обследовании отмечаются выраженный метеоризм, болезненность в области мезентериальных лимфатических узлов.
У большинства больных и довольно рано выявляется увеличение печени, а к концу недели увеличивается и селезенка. Желтуха развивается редко. Картина крови своеобразна. В начальный период болезни отмечается лейкопения, в дальнейшем количество лейкоцитов нормализуется и может даже смениться лейкоцитозом, СОЭ повышена.
В отличие от тифо-паратифозных заболеваний розеолезной сыпи нет.
В периоде реконвалесценции иногда появляется экзантема типа узловатой эритемы. Симптомы мезаденита при туляремии значительно более выражены, чем при брюшном тифе. Для специфического подтверждения диагноза можно использовать пробу с тулярином в динамике (в течение 1-й недели она отрицательная, а к концу 2-й недели становится резко положительной). Выделение возбудителя в диагностической практике используется редко.
Все рассмотренные выше болезни являются острыми, и симптомы поражения мезентериальных узлов при этих заболеваниях выражены резко, а иногда в клинической симптоматике выступают на первый план. Длительное сохранение (в течение ряда месяцев) признаков мезаденита отмечается в основном при двух болезнях — при туберкулезном мезадените и хроническом токсоплазмозе. Дифференцировать их подчас довольно сложно. Сходство проявляется не только в длительном хроническом течении, но и в характере воспаления. Даже при гистологических исследованиях биоптатов, взятых при ди-
агностической лапаротомии, иногда возможны диагностические ошибки из-за гранулемы при этих двух заболеваниях.
Туберкулезный мезаденит протекает в виде отдельных обострений, во время которых температура тела может повышаться до 38 и даже 39°С, чего никогда не бывает при токсоплазмозном мезадените. Туберкулезный мезаденит часто сочетается с туберкулезом кишечника и экссудативным перитонитом, при которых образуются спайки в брюшной полости. Иногда приходится прибегать к диагностической лапаротомии и взятию материала для гистологических исследований.
Токсоплазмозный мезаденит наблюдается примерно у половины больных хроническим токсоплазмозом. Для диагностики важно то, что он сочетается с другими проявлениями токсоплазмоза. Более выражены признаки токсоплазмозного мезаденита в первые месяцы (а иногда в первые 1—2 года) от начала первично-хронической формы токсоплазмоза. Чаще такие формы наблюдаются у подростков. В дальнейшем симптомы мезаденита постепенно уменьшаются и затем у части больных они перестают обнаруживаться несмотря на то, что другие проявления хронического токсоплазмоза сохраняются. При очередном обострении хронического токсоплазмоза признаки мезаденита могут возобновиться, но чаще всего их выявить не удается. Таким образом, у больных хроническим токсоплазмозом признаки мезаденита выражены умеренно в виде самостоятельных несильных болей в животе и болезненности при пальпации в соответствующих точках.
Для дифференциальной диагностики важно наличие других проявлений хронического токсоплазмоза. Это прежде всего длительный субфебрилитет. Он может быть постоянным, без ремиссий в течение ряда месяцев, иногда в виде волн разной длительности, чередующихся с периодами апирексии также различной длительности. При обострениях преобладают периоды повышенной температуры тела, при переходе в латентное состояние длительность волн субфебрилитета уменьшается, а апирексии — увеличивается. Субфебрилитет выявляется у 90% больных хроническим токсоплазмозом. С такой же частотой выявляется и генерализованная лимфаденопатия. Больные очень часто отмечают миалгию и артралгию. У 20% больных можно выявить кальцификаты в мозге, у 16% — симптомы хориоретинита (свежие очаги или старые рубцовые изменения). У большей части больных выявляются изменения миокарда по данным ЭКГ (тахикардия, экстрасистолия, нарушения проводимости, очаговые и диффузные изменения миокарда). При исследовании крови отмечаются лейкопения, нейтропения, относительный лимфомоноцитоз, СОЭ — нормальная. В отличие от туберкулезного мезаденита все острофазовые реакции остаются нормальными (С-реактивный белок, сиаловая кислота и др.). При наличии комплекса приведенных признаков и положительных результатов реакций на
токсоплазмоз можно диагностировать токсоплазмозныи мезаденит. Дифференциальная диагностика всей группы болезней представлена в табл. 2.
Паратифы А и В - острые инфекционные заболевания, сходные по клиническому течению с брюшным тифом, вызываемые кишечными бактериями рода Salmonella. Клиника паратифа А характеризуется лихорадочным синдромом, катаральными явлениями, обильной розеолезной сыпью на теле; паратиф В протекает с повышением температуры тела, кожными высыпаниями, признаками гастроэнтерита. В целях диагностики паратифов А и В проводится бактериологическое исследование кала, крови, мочи, рвотных масс, а также серологические реакции (РНГА, реакция Видаля). Лечение включает диетотерапию, назначение антибактериальных препаратов (хлорамфеникола), проведение дезинтоксикационной терапии.
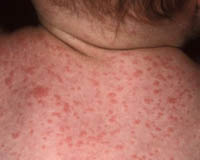
Общие сведения
Паратифы А и В – инфекции тифо-паратифозной группы, протекающие с температурной реакцией, интоксикационным синдромом, кожными высыпаниями, диспепсическими расстройствами различной степени выраженности. Заболеваемость паратифами в мире составляет 0,02 случая на 100 тыс. населения; в структуре тифо-паратифозных заболеваний на их долю приходится 10-15%. Для тифо-паратифозных инфекций характерна резко выраженная летне-осенняя сезонность. Чаще болеют лица мужского пола в возрасте от 15 до 45 лет. Распространенность и заболеваемость паратифами А и В выше в регионах с низким уровнем санитарной культуры населения и неудовлетворительными бытовыми условиями.

Характеристика возбудителя
Возбудителем паратифа А является бактерия Salmonella paratyphi, паратифа В - Salmonella schotmulleri. Они представляют собой неподвижные, факультативно анаэробные, грамотрицательные, палочковидные микроорганизмы, сходные по своим морфологическим свойствам с возбудителем брюшного тифа. Возбудители паратифов при посеве на питательных средах иногда продуцируют газ. Паратифозные палочки довольно устойчивы во внешней среде, могут оставаться жизнеспособными вне организма до недели, в воде и почве выживают в течение нескольких месяцев. Способны размножаться в пищевых продуктах, к примеру, в молоке и твороге, мясном фарше. Охлаждение сальмонеллы переносят неплохо, при кипячении быстро погибают. Хорошо поддаются дезинфекции.
Резервуаром в случае паратифа А является человек, больной или носитель, а для возбудителя паратифа В – домашний скот, птица. Паратифы передаются с помощью фекально-орального механизма пищевым, водным или бытовым путем. Для паратифа А более характерен водный путь заражения, для В – пищевой (в особенности при употреблении молочных продуктов). Люди и животные выделяют микроорганизм в окружающую среду на протяжении всего периода клинических проявлений и около 2-3 недель после (реконвалесценция). Бессимптомное бактерионосительство при паратифах развивается чаще, чем при брюшном тифе.
Люди обладают высокой естественной восприимчивостью к заболеванию, после выздоровления остается типоспецифический иммунитет. Заболеваемость паратифом А преимущественно отмечается в Юго-Восточной Азии, Африке, паратиф В не имеет региональной очаговости. Отмечают как единичные случаи, так и эпидемические вспышки.
Симптомы паратифов
Инкубационный период при паратифе А составляет обычно от 6 до 10 дней, начало острое, отмечается быстрое повышение температуры тела, насморк. Кашель. При осмотре выявляется гиперемия лица, инъекции склер, иногда высыпания наподобие герпеса на губах и крыльях носа. В отличие от брюшного тифа лихорадка не настолько постоянная, менее продолжительна, часто приобретает неправильный характер. В разгар заболевания могут отмечаться озноб и потливость. На 4-7 день болезни появляется сыпь, чаще всего розеолезного характера, но может быть и петехиальной или кореподобной. Сыпь обильно покрывает кожу живота, груди, конечностей, отличается полиморфизмом элементов, с течением заболевания экстенсивно распространяется. Обычно течение паратифа А среднетяжелое, с умеренной, более кратковременной, чем брюшетифозная, интоксикацией. Иногда паратиф может приобретать рецидивирующий характер.
Паратиф В характеризуется инкубационным периодом около 5-10 дней, отличается преимущественно кишечными проявлениями в начальном периоде. На фоне повышения температуры отмечается боль в животе, тошнота, рвота, диарея. Нередко первоначальная клиническая картина напоминает симптоматику пищевой токсикоинфекции. Вскоре присоединяется сыпь, подобная таковой при паратифе А. В остальном виды паратифов сходны по своему течению. Паратиф В в редких случаях может протекать тяжело с развитием осложнений, таких как септицемия, воспаления мозговых оболочек.
При поражении лиц с ослабленными защитными механизмами организма могут развиться миокардит, вторичная пневмония, гнойный менингит и менингоэнцефалит, септикопиемия. Возможны кишечные кровотечения, перфорации стенки кишечника.
Диагностика паратифов
Предварительная диагностика осуществляется на основании жалоб, данных эпидемиологического анамнеза и физикального осмотра. Возбудителя паратифов выделяют из крови, рвоты, кала, мочи, желчи. Специфическая серологическая диагностика осуществляется с помощью РНГА (становится положительной на 5-6 день заболевания), является достаточно чувствительной и специфичной. Реакция Видаля часто отрицательная или поздняя и в низких титрах. Общий анализ крови может показывать некоторую лейкоцитопению, чаще – эозинофилию.
Лечение паратифа
Лечение паратифов включает диетическое питание: щадящая легкоусвояемая диета с исключением раздражающих кишечник компонентов. При частой диарее – стол №4, после нормализации температуры тела – стол №13, расширение рациона производят постепенно. Рекомендовано частое дробное питье.
Этиотропное лечение подразумевает назначение антибиотиков (хлорамфеникол) до 10 дня после стихания лихорадки. В комплексе с антибиотикотерапией назначают стимулирующие защитные свойства организма препараты, вакцинацию тифо-паратифозной вакциной В, усиливая тем самым иммунную резистентность. В качестве средств симптоматической терапии при необходимости применяют регидратационные смеси, сердечно-сосудистые средства.
Прогноз и профилактика паратифа
Паратифы А и В имеют обычно благоприятный прогноз, при адекватной терапии происходит полное выздоровление, в качестве профилактики развития бактерионосительства используют вакцинацию. Ухудшение прогноза возможно в случае развития осложнений.
Общие меры профилактики заключаются в санитарно-гигиенических мероприятиях, направленных на контроль состояния водных источников, канализационных стоков, заготовки, хранения и транспортировки пищевых продуктов, борьбу с мухами и санитарное просвещение. Индивидуальная профилактика подразумевает соблюдение личной гигиены, мытье продуктов питания (овощей, фруктов, зелени), употребление воды из проверенных источников. Работники предприятий пищевой промышленности и общественного питания подлежат профилактическому обследованию на предмет носительства и выделения возбудителя. В случае выявления фактов носительства они отстраняются от работы с продуктами питания.
Брюшной тиф – острая кишечная инфекция, отличающаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой. Брюшной тиф имеет алиментарный путь заражения. Инкубационный период длится в среднем 2 недели. Клиника брюшного тифа характеризует интоксикационным синдромом, лихорадкой, высыпаниями мелких красных пятен (экзантемой), гепатоспленомегалией, в тяжелых случаях - галлюцинациями, заторможенностью. Брюшной тиф диагностируют при выявлении возбудителя в крови, кале или моче. Серологические реакции имеют лишь вспомагательное значение.
МКБ-10
Общие сведения
Брюшной тиф – острая кишечная инфекция, отличающаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой.
Характеристика возбудителя
Брюшной тиф вызывается бактерией Salmonella typhi – подвижной грамотрицательной палочкой с множеством жгутиков. Брюшнотифозная палочка способна сохранять жизнеспособность в окружающей среде до нескольких месяцев, некоторые пищевые продукты являются благоприятной средой для ее размножения (молоко, творог, мясо, фарш). Микроорганизмы легко переносят замораживание, кипячение и химические дезинфектанты действуют на них губительно.
Резервуаром и источником брюшного тифа является больной человек и носитель инфекции. Уже в конце инкубационного периода начинается выделение возбудителя в окружающую среду, которое продолжается на протяжении всего периода клинических проявлений и иногда некоторое время после выздоровления (острое носительство). В случае формирования хронического носительства человек может выделять возбудителя на протяжении всей жизни, представляя наибольшую эпидемиологическую опасность для окружающих.
Выделение возбудителя происходит с мочой и калом. Путь заражения – водный и пищевой. Инфицирование происходит при употреблении воды из загрязненных фекалиями источников, пищевых продуктов, недостаточно обработанных термически. В распространении брюшного тифа принимают участие мухи, переносящие на лапках микрочастицы фекалий. Пик заболеваемости отмечается в летне-осенний период.
Симптомы брюшного тифа
Инкубационный период брюшного тифа в среднем составляет 10-14 дней, но может колебаться в пределах 3-25 дней. Начало заболевания чаще постепенное, но может быть и острым. Постепенно развивающийся брюшной тиф проявляется медленным подъемом температуры тела, достигающей высоких значений к 4-6 дню. Лихорадка сопровождается нарастающей интоксикацией (слабость, разбитость, головная и мышечная боль, нарушения сна, аппетита).
При физикальном обследовании отмечается утолщение языка, на котором четко отпечатываются внутренние поверхности зубов. Язык в центре и у корня покрыт белым налетом. При пальпации живота отмечается вздутие вследствие пареза кишечника, урчание в правом подвздошье. Больные отмечают склонность к затруднению дефекации. С 5-7 дня заболевания может отмечаться увеличение размеров печени и селезенки (гепатоспленомегалия).
Начало заболевания может сопровождаться кашлем, при аускультации легких отмечаются сухие (в некоторых случаях влажные) хрипы. На пике заболевания наблюдается относительная брадикардия при выраженной лихорадке – несоответствие частоты пульса температуре тела. Может фиксироваться двухволновой пульс (дикротия). Отмечается приглушение сердечных тонов, гипотония.
Разгар заболевания характеризуется интенсивным нарастанием симптоматики, выраженной интоксикацией, токсическими поражением ЦНС (заторможенность, бред, галлюцинации). При снижении температуры тела больные отмечают общее улучшение состояния. В некоторых случаях вскоре после начала регресса клинической симптоматики вновь возникает лихорадка и интоксикация, появляется розеолезная экзантема. Это так называемое обострение брюшного тифа.
Рецидив инфекции отличается тем, что развивается спустя несколько дней, иногда недель, после стихания симптоматики и нормализации температуры. Течение рецидивов обычно более легкое, температура колеблется в пределах субфебрильных значений. Иногда клиника рецидива брюшного тифа ограничивается анэозинофилией в общем анализе крови и умеренным увеличением селезенки. Развитию рецидива обычно предшествует нарушения распорядка жизни, режима питания, психологический стресс, несвоевременная отмена антибиотиков.
Абортивная форма брюшного тифа характеризуется типичным началом заболевания, кратковременной лихорадкой и быстрым регрессом симптоматики. Клинические признаки при стертой форме выражены слабо, интоксикация незначительная, течение кратковременное.
Осложнения брюшного тифа
Брюшной тиф может осложняться кишечным кровотечением (проявляется в виде прогрессирующей симптоматики острой геморрагической анемии, кал приобретает дегтеобразный характер (мелена)). Грозным осложнением брюшного тифа может стать перфорация кишечной стенки и последующий перитонит.
Помимо этого, брюшной тиф может способствовать развитию пневмонии, тромбофлебитов, холецистита, миокардита, а также гнойного паротита и отита. Длительный постельный режим может способствовать возникновению пролежней.
Диагностика брюшного тифа
Брюшной тиф диагностируют на основании клинический проявлений и эпидемиологического анамнеза и подтверждают диагноз с помощью бактериологического и серологического исследований. Уже на ранних сроках заболевания возможно выделение возбудителя из крови и посев на питательную среду. Результат обычно становится известен через 4-5 дней.
Бактериологическому исследованию в обязательном порядке подвергаются кал и моча обследуемых, а в период реконвалесценции – содержимое двенадцатиперстной кишки, взятое во время дуоденального зондирования. Серологическая диагностика носит вспомогательный характер и производится с помощью РНГА. Положительная реакция наблюдается, начиная с 405 суток заболевания, диагностически значимый титр антител – 1:160 и более.
Лечение и прогноз брюшного тифа
Все больные брюшным тифом подлежат обязательной госпитализации, поскольку значимым фактором успешного выздоровления является качественный уход. Постельный режим прописан на весь лихорадочный период и последующие за нормализацией температуры тела 6-7 дней. После этого больным разрешается сидеть и только на 10-12 день нормальной температуры – вставать. Диета при брюшном тифе высококалорийная, легкоусвояемая, преимущественно полужидкая (мясные бульоны, супы, паровые котлеты, кефир, творог, жидкие каши за исключением пшенной, натуральные соки и т. п.). Рекомендовано обильное питье (сладкий теплый чай).
Этиотропная терапия заключается в назначении курса антибиотиков (хлорамфеникол, ампициллина). Совместно с антибиотикотерапией с целью профилактики рецидивирования заболевания и формирования бактерионосительства нередко проводят вакцинацию. При тяжелой интоксикации дезинтоксикационные смеси (коллоидные и кристаллоидные растворы) назначают внутривенно инфузионно. Терапию при необходимости дополняют симптоматическими средствами: сердечно-сосудистыми, седативными препаратами, витаминными комплексами. Выписка больных производится после полного клинического выздоровления и отрицательных бактериологических пробах, но не ранее 23 дня с момента нормализации температуры тела.
При современном уровне медицинской помощи прогноз при брюшном тифе благополучный, заболевание заканчивается полным выздоровлением. Ухудшение прогноза отмечается при развитии опасных для жизни осложнений: прободения кишечной стенки и массированного кровотечения.
Профилактика брюшного тифа
Общая профилактика брюшного тифа заключается в соблюдении санитарно-гигиенических нормативов в отношении забора воды для использования в быту и орошения сельскохозяйственных угодий, контроле над санитарным режимом предприятий пищевой промышленности и общественного питания, над условиями транспортировки и хранения пищевых продуктов. Индивидуальная профилактика подразумевает соблюдение личной гигиены и гигиены питания, тщательное мытье употребляемых в сыром виде фруктов и овощей, достаточная термическая обработка мясных продуктов, пастеризация молока.
Сотрудники предприятий, имеющие контакт с продуктами питания на предприятиях пищевой промышленности, и другие декретированные группы подлежат регулярному обследованию на носительство и выделение возбудителя брюшного тифа, в случае выявления выделения – подлежат отстранению от работы до полного бактериологического излечения. В отношении больных применяются карантинные меры: выписка не ранее 23 дня после стихания лихорадки, после чего больные находятся на диспансерном учете на протяжении трех месяцев, ежемесячно проходя полное обследование на предмет носительства брюшнотифозной палочки. Работники пищевой промышленности, переболевшие брюшным тифом, допускаются к работе не ранее, чем спустя месяц после выписки, при условии пятикратного отрицательного теста на выделение бактерий.
Контактные лица подлежат наблюдению в течение 21 дня с момента контакта, либо с момента выявления больного. С профилактической целью им назначается брюшнотифозный бактериофаг. Не относящимся к декретным группам контактным лицам производится однократный анализ мочи и кала на выделение возбудителя. Вакцинация населения производится по эпидемиологическим показаниям при помощи однократного подкожного введения жидкой сорбированной противобрюшнотифозной вакцины.
Читайте также:

