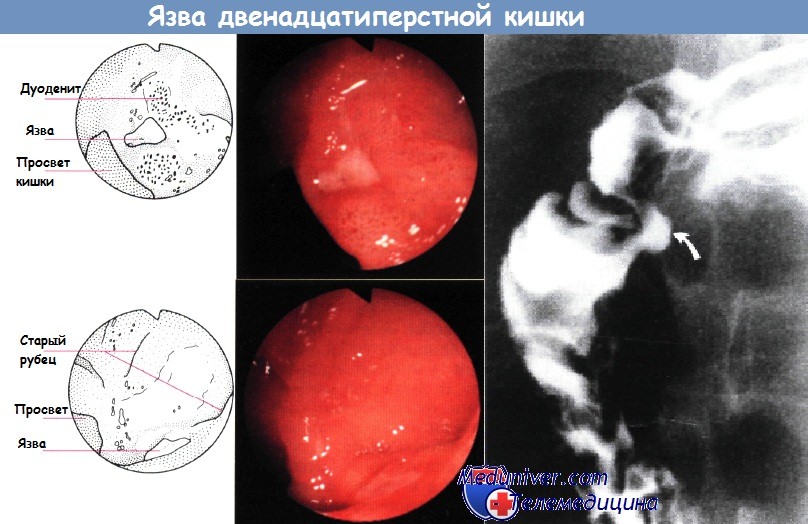
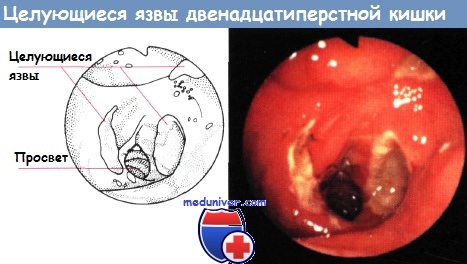
Целующиеся язвы луковицы 12 перстной кишки без хеликобактер
Обновлено: 23.04.2024
Язвенная болезнь — это хроническое заболевание, протекающее с чередованием периодов обострения и ремиссии, основным признаком которого является образование дефекта (язвы) в стенке желудка и/или двенадцатиперстной кишки.
Язва — это имеющий четкую границу дефект слизистой оболочки. Поверхностная язва называется эрозией. Язвенную болезнь выявляют у 5–10% взрослого населения.
В зависимости от локализации язвы разделяют на желудочные и дуоденальные (duodenum — двенадцатиперстная кишка).
Соотношение язв желудка и двенадцатиперстной кишки примерно равняется 1: 4. У лиц молодого возраста отмечается меньшая частота желудочных язв по сравнению с дуоденальными (1: 13). И наоборот, у больных среднего и пожилого возраста увеличивается частота язв желудочной локализации.
Наряду с язвенной болезнью как самостоятельным заболеванием в настоящее время принято выделять вторичные симптоматические язвы желудка и двенадцатиперстной кишки, возникающие под воздействием стресса, нарушений кровообращения, приема жаропонижающих, обезболивающих средств (ацетилсалициловая кислота, индометацин, диклофенак, ибупрофен) и других.
В зависимости от причины выделяют:
- стрессовые язвы (например, при инфаркте миокарда, распространенных ожогах, после нейрохирургических операций );
- медикаментозные язвы (прием нестероидных противовоспалительных средств, гормонов и других медикаментозных средств);
- эндокринные язвы (при синдроме Золлингера — Эллисона, гиперпаратиреозе);
- язвы при некоторых заболеваниях внутренних органов (болезни Крона, атеросклерозе ветвей брюшной аорты и др.).
Причины возникновения язвенной болезни
Одной из основных причин развития язвенной болезни на данный момент считают инфекцию, вызываемую микроорганизмом Helicobacter pylori (H.pylori) . Однако следует отметить, что H.pylori инфекцией инфицировано приблизительно более половины населения земного шара и у многих людей данная инфекция протекает бессимптомно, у части инфицированных развивается хронический гастрит, атрофический гастрит, рак желудка. Воздействие Helicobacter pylori на слизистую оболочку желудка может зависеть от состояния иммунной системы макроорганизма, развитие язвенной болезни зависит от наличия сопутствующих факторов.
Факторы, способствующие развитию язвенной болезни (факторы риска)
- фактор (стрессы).
- Курение (также курение ухудшает заживление язв и повышает вероятность их повторного развития — рецидивов, степень риска при курении табака зависит от количества выкуриваемых в день сигарет).
- Наследственность.
- Нарушение режима и характера питания.
- Злоупотребление алкоголем.
Эндоскопические стадии язвенной болезни
- открытая язва,
- рубцующаяся язва,
- стадии красного рубца, белого рубца.
Размеры язвы
- небольшая (менее 0,5 см);
- средняя (0,5–1 см);
- крупная (1,1–3 см);
- гигантская (более 3 см).
Клиническая картина язвенной болезни
Наиболее постоянным и важным симптомом язвенной болезни является боль. Боли при язвенной болезни имеют четко выраженную ритмичность (время возникновения и связь с приемом пищи), и сезонность обострений.
Характер и интенсивность болей могут различаться (тупые, ноющие, жгучие, режущие, схваткообразные). Локализация болей при язвенной болезни различна и зависит от расположения язвы: при язве на малой кривизне желудка боли чаще возникают в подложечной области, при дуоденальных язвах — в подложечной области справа от срединной линии. При язвах кардиального отдела желудка боль может быть за грудиной или в области сердца, в этом случае важно дифференцировать язвенную болезнь со стенокардией или инфарктом миокарда. Боль часто происходит после приема антацидов, молока, пищи и даже после рвоты.
Кроме болевого синдрома в типичную клиническую картину язвенной болезни входят различные диспептические симптомы.
Изжога — один из ранних и частых симптомов, характерных для язвенной болезни. Изжога может возникать в те же сроки после приема пищи, что и боли. Она нередко предшествует появлению боли, а в последующем часто сочетается с болевым синдромом. Эти два симптома имеют тесную взаимосвязь, и некоторые больные с трудом их различают. В более поздние сроки заболевания изжога может исчезнуть. Но иногда она может быть единственным субъективным проявлением язвенной болезни.
Отрыжка — довольно частый, но не специфический симптом язвенной болезни. Наиболее характерна отрыжка кислым. Появление отрыжки связано с нарушением эвакуации содержимого желудка вследствие длительного спазма и выраженного воспалительного отека привратника или луковицы двенадцатиперстной кишки. Следует также помнить, что отрыжка характерна при диафрагмальной грыже.
Тошнота и рвота — это диспептические симптомы, характерные для обострения язвенной болезни. Тошнота часто сочетается с рвотой, хотя рвота может возникать и без предшествующей тошноты.
Рвота у больных язвенной болезнью часто отличается некоторыми специфическими особенностями: , она возникает на высоте болей, являясь как бы кульминацией боли; , она приносит значительное облегчение. Рвотные массы, как правило, имеют кислую реакцию с примесью недавно съеденной пищи. Рвота может наблюдаться и натощак.
Аппетит при язвенной болезни обычно сохранен или даже повышен (так называемое болезненное чувство голода). Снижение аппетита возможно при выраженном болезненном синдроме, может возникать страх перед приемом пищи возможности возникновения или усиления боли. Снижение аппетита и страх перед едой могут привести к значительному похудению больного.
Запоры наблюдаются у половины больных язвенной болезнью, особенно в период обострения. Запоры при язвенной болезни обусловлены рядом причин: спастическим сокращением толстой кишки, щадящей диетой, бедной грубоволокнистой клетчаткой и отсутствием вследствие этого стимуляции кишечника, ограничением физической активности, применением антацидов (альмагель и др.).
Симптомы зависят от расположения язвы и возраста пациента. В некоторых случаях боли могут отсутствовать (безболевые язвы). В этих случаях язвы обнаруживают, когда развиваются осложнения (язвенное кровотечение, перфорация язвы — прорыв стенки язвы в брюшную полость, пенетрация язвы).
Только около половины людей с дуоденальными язвами (язвы двенадцатиперстной кишки) имеют типичные симптомы. У детей, пожилых людей, пациентов, принимающих некоторые лекарства, симптомы могут быть нетипичными или вообще отсутствовать.
Осложнения язвенной болезни
Иногда при язвенной болезни развиваются угрожающие жизни осложнения: пенетрация, перфорация (прободение), кровотечение и сужение (стеноз) пилородуоденального отдела желудка.
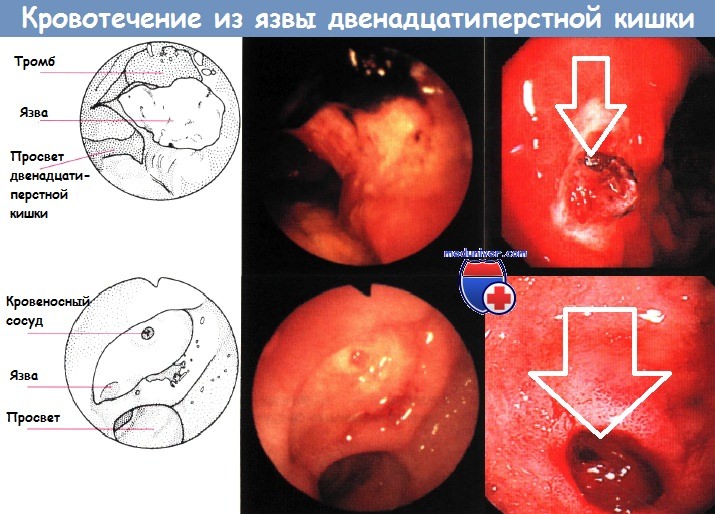
Язвы часто осложняются кровотечением, даже если они не вызывали болей. Симптомами язвенного кровотечения могут быть рвота кровью или массой частично переваренной крови, которая напоминает кофейную гущу, и появление черного дегтеобразного кала. При очень интенсивном кровотечении в стуле может появляться алая кровь. Кровотечение может сопровождаться слабостью, головокружением, потерей сознания. Пациента необходимо срочно госпитализировать.
Язвы двенадцатиперстной кишки и желудка могут повреждать стенку этих органов насквозь, образуя отверстие, ведущее в брюшную полость. Возникает боль — внезапная, интенсивная и постоянная. Она быстро распространяется по всему животу. Иногда человек чувствует боль, которая усиливается при глубоком дыхании. Симптомы менее интенсивны в пожилом возрасте, а также у людей, принимающих кортикостероиды или у очень тяжело больных. Повышение температуры тела указывает на развитие инфекции в брюшной полости. При не оказании медицинской помощи развивается шок (резкое падение артериального давления). При перфорации (прободении) язвы требуется операция.
Язва может разрушить всю мышечную стенку желудка или двенадцатиперстной кишки и проникнуть в смежный орган, например печень или поджелудочную железу. Это осложнение называется — пенетрация язвы.
Отек воспаленных тканей вокруг язвы или рубец после предыдущих обострений болезни могут сузить выход из желудка (пилородуоденальный отдел) или просвет двенадцатиперстной кишки. При таком виде непроходимости часто возникает неоднократная рвота, выделяются большие объемы пищи, съеденной за многие часы до этого. Отмечается чувство переполнения желудка после еды, вздутие живота и отсутствие аппетита — наиболее частые симптомы нарушения проходимости. Со временем частая рвота ведет к потере веса, обезвоживанию и нарушению равновесия минеральных веществ в организме. Лечение язвы в большинстве случаев уменьшает непроходимость, но тяжелые нарушения проходимости могут потребовать эндоскопического или хирургического вмешательства.
Лечение язвенной болезни желудка и двенадцатиперстной кишки должно проходить только под контролем лечащего врача. Дело в том, что самостоятельный приём различных антацидов и других средств, снижающих кислотность желудочного сока, может облегчить симптомы заболевания, но данное улучшение состояния будет лишь кратковременным. Только адекватное лечение, назначенное врачом-гастроэнтерологом, может привести к полному заживлению язв.
Диагностика язвенной болезни
Врач может заподозрить наличие язв в желудке или двенадцатиперстной кишке при наличии характерных жалоб пациента. После осмотра и расспроса больного врач назначит ряд исследований для подтверждения или исключения диагноза язвенной болезни.
Эндоскопическое исследование желудка и двенадцатиперстной кишки — ФЭГДС (фиброэзофагогастродуоденоскопия). При данном исследовании врач вводит тонкий, гибкий инструмент (оптоволоконную трубку — эндоскоп) с источником света и микрокамерой на конце в пищевод и далее в желудок и двенадцатиперстную кишку (12пк) пациента.
Исследование проводят с целью осмотра внутренней поверхности органов тракта (для обнаружения язв и определения их локализации, а также для исключения осложнений: кровотечение, перфорация, пенетрация, стеноз), в ходе исследования врач может взять образцы ткани (биоптаты) из желудка.
Полученные биоптаты исследуют в лабораторных условиях для исключения злокачественного заболевания (при язвенной болезни желудка), обнаружения Helciobacter pylori, уточнения вида гастрита. С помощью эндоскопа часто можно также остановить кровотечение из язвы (прижигание язвенного дефекта).
Рентгенологическое исследование. Обзорный снимок органов брюшной полости производят при подозрении на наличие перфорации язвы (прободение стенки желудка или двенадцатиперстной кишки), при этом в брюшной полости определяется скопление свободного газа (воздуха), поступающего из тракта.
При подозрении на опухоль, стеноз привратника или 12 пк проводят рентгенографическое исследование желудка и двенадцатиперстной кишки после приёма бариевой взвеси.
Исследования для выявления H.pylori инфекции. На настоящий момент существует множество методов диагностики H.pylori инфекции, в том числе уреазный дыхательный тест, определение антител в крови, ПЦР диагностика на наличие H.pylori в кале, биопсия слизистой желудка на наличие H.pylori.
Исследование крови. Общий анализ крови не позволяет обнаружить язву, но может выявить анемию, являющуюся следствием язвенного кровотечения, или повышенное количество лейкоцитов, как признак осложнений.
Лечение язвенной болезни
Лечение язвенной болезни преследует 2 основные задачи:
- Уничтожение (эрадикация) Helicobacter pylori;
- Снижение уровня кислотности желудочного сока, что ведёт к уменьшению боли и заживлению язв.
Для осуществления поставленных задач в лечении используют ряд препаратов различного механизма действия:
- Ингибиторы протонной помпы (омепразол, эзомепразол, пантопразол, лансопразол и их аналоги).
- Блокаторы H2 гистаминовых рецепторов (ранитидин, фамотидин и др.) — последнее время используются реже в связи с большей эффективностью ингибиторов протонной помпы.
- Антациды (альмагель, гастал, маалокс, фосфалюгель и др.) — действуют быстро, но кратковременно.
- Препараты, защищающие слизистую оболочку желудка и двенадцатиперстной кишки (цитопротективные препараты)- , вентер.
- Антибактериальные средства (лечение H.pylori).
- Диета.
Пищу следует принимать часто (5–6 раз в день) мелкими порциями. При обострении язвенной болезни необходимо исключить вещества, являющиеся сильными возбудителями желудочной секреции:
- алкоголь,
- блюда с экстрактивными веществами (мясные, рыбные, грибные, овощные бульоны),
- черный хлеб,
- жирные и жареные блюда,
- соленья,
- копчености,
- кофе,
- крепкий чай,
- продукты, богатые эфирными маслами (редька, лук, чеснок, хрен, корица),
- консервы,
- газированные напитки.
Можно употреблять продукты, являющиеся слабыми раздражителями желудочной секреции:
- молоко,
- сливки,
- творог,
- яичный белок,
- мясо, птица, рыба, освобожденные от кожи, фасций, сухожилий,
- из овощей — вареные, тушеные картофель, морковь, кабачки, цветная капуста,
- супы слизистые, молочные, крупяные (из риса, гречневой, овсяной и манной круп), на втором бульоне,
- суфле мясное, рыбное, куриное, творожное.
Стараться избегать стрессовых ситуаций.
Следует отказаться от курения. Курение воздействует на защитный барьер слизистой оболочки желудка, делая его более восприимчивым к развитию язв. Табакокурение также увеличивает кислотность желудочного сока и замедляет заживление слизистой.
Также необходимо исключить употребление алкоголя. Злоупотребление алкоголем может вести к раздражению и разъеданию слизистой оболочки желудка, вызывая появление воспаления и кровотечения.
По возможности следует исключить приём нестероидных противовоспалительных средств (НПВП), таких как: Ацетилсалициловая кислота (Аспирин), Ибупрофен (Нурофен), Диклофенак (Вольтарен, Ортофен). Данные лекарственные средства вызывают появление и/или усиление воспаления в желудке.
Вместо этих лекарственных средств при необходимости возможен приём Ацетаминофена (Парацетамол).
Если вы отмечаете у себя наличие симптомов, похожих на проявления язвенной болезни, то вам следует обратиться к врачу гастроэнтерологу или терапевту по месту жительства.
Язвенная болезнь – хроническое рецидивирующее заболевание, основным морфологическим субстратом, которого является язвенный дефект в желудке, двенадцатиперстной кишке (ДПК) или проксимальном отделе тощей кишки, с частым вовлечением в патологический процесс других органов системы пищеварения и развитием многообразных осложнений.
Этиологическим фактором является Helicobacter pylori - грамм-отрицательная спиралевидная бактерия. Колонии живут в желудке, риск заражения с возрастом увеличивается.
Инфекция Helicobacter pylori в большинстве случаев является причиной развития язвенной болезни желудка и двенадцатиперстной кишки, В-клеточной лимфомы и рака дистальных отделов желудка. Около 95% язв двенадцатиперстной кишки и около 80% язв желудка связаны с наличием инфекции Helicobacter pylori. Отдельно выделяют симптоматические язвы, ассоциированные с приемом нестероидных противовоспалительных средств (НПВС), стероидных гормонов.
1. Эрадикация Н. pylori. Купирование (подавление) активного воспаления в слизистой оболочке желудка и двенадцатиперстной кишки.
Период протекания
Длительность лечения составляет 12 дней.
Классификация
I. По локализации язвенного дефекта:
- язва желудка (кардиального, субкардиального, антрального, пилорического отделов, по большой или малой кривизне);
- язва ДПК;
- язва проксимального отдела тощей кишки.
II. По фазе заболевания:
- обострение;
- затухающее обострение;
- ремиссия.
III. По течению:
- латентное;
- легкое;
- средней тяжести;
- тяжелое.
IV. По размерам язвы:
-малая;
- средняя;
- большая;
- гигантская;
- поверхностная;
- глубокая.
V. По стадии язвы:
- стадия открытой язвы;
- стадия рубцевания;
- стадия рубца.
VI. По состоянию слизистой оболочки гастродуоденальной зоны:
1. Гастрит 1, 2, 3 степени активности (диффузный, ограниченный).
2. Гипертрофический гастрит.
3. Атрофический гастрит.
4. Бульбит, дуоденит 1,2,3 степени активности.
5. Атрофический бульбит, дуоденит.
6. Гипертрофический бульбит, дуоденит.
VII. По состоянию секреторной функции желудка:
- с нормальной или повышенной секреторной активностью;
- с секреторной недостаточностью.
VIII. Нарушения моторно-эвакуаторной функции желудка и ДПК:
- гипертоническая и гиперкинетическая дисфункция;
- гипотоническая и гипокинетическая дисфункция;
- дуоденогастральный рефлюкс.
IX. Осложнения:
- кровотечение, постгеморрагическая анемия;
- перфорация;
- пенетрация.
- рубцовая деформация и стеноз привратника, ДПК (компенсированный, субкомпенсированный, декомпенсированный);
- перивисцериты;
- реактивный панкреатит, гепатит, холецистит;
- малигнизация.
X. По срокам рубцевания:
1. Обычные сроки рубцевания язвы.
2. Длительно не рубцующаяся (более 8 нед. - при желудочной локализации, более 4 нед.- при локализации в ДПК).
3. Резистентная язва (более 12 и более 8 недель соответственно).
XI. По степени активности:
- 1 ст.- умеренно выраженная;
- 2 ст.- выраженная;
- 3 ст. – резко выраженная.
XII. По размеру (диаметру) язв:
- малые: до 0,5 см;
- средние: 0,5-1 см;
- большие: 1,1-2,9 см;
- гигантские: для язв желудка 3 см и более, для язв ДПК - 2 см и более.
Факторы и группы риска
- прием нестероидных противовоспалительных препаратов, стероидных гормонов;
- наличие семейного анамнеза;
- нерегулярный прием лекарственных средств;
- курение;
- прием алкоголя.
Диагностика
Критерии диагностики
I. Клинические критерии: боль.
Необходимо выяснить характер, периодичность, время возникновения и исчезновения болей, связь с приемом пищи.
1. Ранние боли возникают через 0,5-1 ч. после еды, постепенно нарастают по интенсивности, сохраняются в течение 1.5-2 ч., уменьшаются и исчезают по мере продвижения желудочного содержимого в двенадцатиперстную кишку; характерны для язв тела желудка. При поражении кардиального, субкардиального и фундального отделов, болевые ощущения возникают сразу после приема пищи.
2. Поздние боли возникают через 1,5-2 ч. после еды, постепенно усиливаются по мере эвакуации содержимого из желудка; характерны для язв пилорического отдела желудка и луковицы двенадцатиперстной кишки.
3. “Голодные” (ночные) боли возникают через 2,5-4 ч. после еды, исчезают после очередного приема пищи. Характерны для язв двенадцатиперстной кишки и пилорического отдела желудка.
4. Сочетание ранних и поздних болей наблюдают при сочетанных или множественных язвах. Выраженность боли зависит от локализации язвенного дефекта (незначительная боль - при язвах тела желудка, резкая боль - при пилорических и внелуковичных язвах двенадцатиперстной кишки), возраста (более интенсивная у лиц молодого возраста), наличия осложнений.
Наиболее типичной проекцией болей в зависимости от локализации язвенного процесса считают следующую:
- при язвах кардиального и субкардиального отделов желудка: область мечевидного отростка;
- при язвах тела желудка: эпигастральную область слева от срединной линии;
- при язвах пилорического отдела и двенадцатиперстной кишки: эпигастральную область справа от срединной линии.
II. Анамнез, объективный осмотр.
III. Наличие на ЭФГДС язвенного дефекта, при язве желудка - гистологические исследования, исключающее малигнизацию.
IV. Исследование наличия в слизистой оболочке Helicobacter Pylori (НР).
Все лица с подтвержденным диагнозом должны быть протестированы на наличие Helicobacter Pylori.
Диагностика Helicobacter Pylori обязательна всем пациентам с язвенной болезнью желудка и ДПК в анамнезе, а также язвенной болезнью и ее осложнениями в анамнезе.
Ведение диагностических вмешательств по выявлению Helicobacter Pylori необходимо проводить как до начала эрадикационной терапии, так и после ее окончания для оценки эффективности мероприятий. Перед началом лечения НПВС рутинная диагностика Helicobacter Pylori не показана.
Неинвазивные диагностические вмешательства рекомендованы пациентам с неосложненным течением симптомов диспепсии и язвенной болезнью желудка и ДПК в анамнезе.
Выявление Helicobacter Pylori:
1. Дыхательный тест на мочевину – определение в выдыхаемом больным воздухе изотопов С-13, которые выделяются в результате расщепления в желудке меченой мочевины под действием уреазы Helicobacter pylori (А, 1b, NICE 2004). Используется как для диагностики, так и для контроля эффективности эрадикации (должен проводиться не менее чем спустя 4 недели после окончания лечения).
2. Выявление антигенов Helicobacter Pylori (HpSA) в кале. Новый тест, характеризуется сравнимой достоверностью с дыхательным тестом на мочевину. Применяется как для диагностики Helicobacter Pylori, так и для контроля эффективности эрадикационной терапии.
3. Серологический тест (определение JgG к Helicobacter Pylori). Характеризуется меньшей чувствительностью и специфичностью, по сравнению с дыхательным тестом на мочевину и выявлением антигенов к Helicobacter Pylori в кале. Однако, поскольку первые 2 теста характеризуются высокой стоимостью, то использование серологического теста может быть оправданно при высокой распространенности Helicobacter Pylori, особенно при первичной диагностике Helicobacter Pylori.
4. Инвазивные диагностические вмешательства необходимо проводить всем пациентам с симптомами кровотечения, обструкции, пенетрации и перфорации. До завершения диагностических мероприятий эмпирическую терапию начинать нельзя.
5. Биопсийный уреазный тест. Чувствительность данного теста увеличивается, если биопсию берут из тела и антральной части желудка. Однако, по сравнению с неинвазивными мероприятиями, он более дорог и травматичен.
6. Биопсия + бактериоскопия. Тест считается позитивным, если число организмов не менее 100 в поле зрения. Гистологическое исследование может быть полезным, если биопсийный уреазный тест негативен. Для окраски гистологических материалов необходимо использовать гематоксилин и эозин.
7. Посев культуры не следует использовать для диагностики Helicobacter Pylori, поскольку существуют более простые и высокочувствительные специфичные методы установления диагноза. Использование посева культуры оправданно только в случае выявления антибиотикочувствительности и резистентности у пациентов с двумя и более случаями неудачной эрадикационной терапии.
В данный момент наиболее доступен экспресс-метод определения НР в слюне с последующим подтверждением биопсии.
Лечение
Немедикаментозное лечение
Диета №1 (1а, 15) с исключением блюд, вызывающих или усиливающих клинические проявления заболевания (например, острые приправы, маринованные и копченые продукты). Питание дробное, 5-6 раз в сутки.
Медикаментозное лечение
Язвенная болезнь желудка и двенадцатиперстной кишки, ассоциированная с Н. pylori
Показано проведение эрадикационной терапии.
Требования к схемам эрадикационной терапии:
- в контролируемых исследованиях должна приводить к уничтожению бактерии Н. pylori, как минимум, в 80% случаев;
- не должна вызывать вынужденной отмены терапии вследствие побочных эффектов (допустимо менее чем в 5% случаев);
- схема должна быть эффективной при продолжительности курса лечения не более 7~14 дней.
Тройная терапия на основе ингибитора протонного насоса - наиболее эффективная схема эрадикационной терапии. При применении схем тройной терапии эрадикации достигают в 85-90% случаев у взрослых пациентов и как минимум в 15% случаев у детей.
Схемы лечения
Терапия первой линии
Ингибитор протонного насоса: омепразол 20 мг, рабепразол 20 мг) или ранитидин-висмут-цитрат в стандартной дозировке + кларитромицин 500 мг + амоксициллин 1000 мг или метронидазол 500 мг.
Все ЛС принимают 2 раза в день в течение 7 дней.
Сочетание кларитромицина с амоксициллином предпочтительнее, чем кларитромицина с метронидазолом, так как может способствовать достижению лучшего результата при назначении терапии второй линии.
Кларитромицин по 500 мг 2 раза в день оказался эффективнее приема ЛС в дозе 250 мг 2 раза в день. Показано, что эффективность ранитидин-висмут-цитрата и ингибиторов протонного насоса одинакова.
Применение терапии второй линии рекомендуют в случае неэффективности препаратов первой линии. Ингибитор протонного насоса в стандартной дозе 2 раза в день + висмута субсалицилат 120 мг 4 раза в день + метронидазол 500 мг 3 раза в день + тетрациклин 100-200 мг 4 раза в день.
Правила применения антихеликобактерной терапии
1. Если использование схемы лечения не приводит к наступлению эрадикации, повторять ее не следует.
2. Если использованная схема не привела к эрадикации, это означает, что бактерия приобрела устойчивость к одному из компонентов схемы лечения (производным нитроимидазола, макролидам).
3. Если использование одной, а затем другой схемы лечения не приводит к эрадикации, то следует определять чувствительность штамма Н. pylori ко всему спектру используемых антибиотиков.
4. При появлении бактерии в организме больного через год после окончания лечения ситуацию следует расценивать как рецидив инфекции, а не как реинфекцию.
5. При рецидиве инфекции необходимо применение более эффективной схемы лечения.
После окончания комбинированной эрадикационной терапии необходимо продолжить лечение еще в течение 5 недель при дуоденальной и в течение 7 недель при желудочной локализации язв с использованием одного из антисекреторных препаратов (ингибиторов протонного насоса, блокаторов Н2-рецепторов гистамина).
Язвенная болезнь, не ассоциированная с H.pylori
В случае язвенной болезни, не ассоциированной H.pylori, целью лечения считают купирование клинических симптомов болезни и рубцевание язвы. При повышенной секреторной активности желудка показано назначение антисекреторных препаратов:
- ингибиторы протонного насоса: омепразол 20 мг 2 раза в день, рабепразол 20 мг 1-2 раза в день;
- блокаторы Н-рецепторов гистамина: фамотидин 20 мг 2 раза в день, ранитидин 150 мг 2 раза в день;
- при необходимости — антациды, цитопротекторы.
Эффективность лечения при язве желудка контролируют эндоскопическим методом через 8 нед., при дуоденальной язве - через 4 нед.
Непрерывная (в течение месяцев и даже лет) поддерживающая терапия антисекреторным препаратом в половинной дозе.
Показания:
- неэффективность проведенной эрадикационной терапии;
- осложнения язвенной болезни;
- наличие сопутствующих заболеваний, требующих применения НПВС;
- сопутствующий язвенной болезни эрозивно-язвенный рефлюкс-эзофагит;
- больные старше 60 лет с ежегодно рецидивирующим течением язвенной болезни.
Терапия по требованию, предусматривающая при появлении симптомов, характерных для обострения язвенной болезни, прием одного из секреторных препаратов в полной суточной дозе - 3 дня, затем - в половинной - в течение 3 нед. Если симптомы не купируются, то после ЭФГДС и выявления повторного инфицирования - повторная эрадикационная терапия.
Перечень основных медикаментов:
1. *Амоксициллин 1000 мг, табл.
2. *Кларитромицин 500 мг, табл.
3. *Тетрациклин 100-200 мг, табл.
4. *Метронидазол 500 мг, табл.
3. * Гидроокись алюминия, гидроокись магния
4. *Фамотидин 40 мг, табл.
5. *Омепразол 20 мг, табл.
Перечень дополнительных медикаментов:
1. *Висмута трикалия дицитрат 120 мг, табл.
2. *Домперидон 10 мг, табл.
- больные нуждаются в диспансерном наблюдении.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств
Язва двенадцатиперстной кишки (далее — ДПК) во всем мире относится к распространенному заболеванию. По статистическим данным, в разных странах она диагностируется у 5–15% населения. Эта болезнь встречается в три раза чаще, чем язва желудка, женщины при этом болеют реже, чем мужчины. Сейчас отмечается рост осложнений этого заболевания, в первую очередь язвенных кровотечений, поэтому важно начать лечение при появлении первых симптомов болезни.
Язва двенадцатиперстной кишки, ее виды и стадии
Язвенная болезнь — хроническое заболевание с периодическими рецидивами, при котором на слизистой оболочке и в подслизистом слое образуется дефект — язва.
По размерам язвы бывают:
- малыми — в диаметре до 0,5 см;
- средними — в диаметре 0,6–1,9 см;
- большими — в диаметре 2,0–3,0 см;
- гигантскими — в диаметре более 3,0 см.
Также различают заболевания, ассоциированные с бактерией Helicobacter pylori (далее — НР) и не ассоциированную с НР.
Язва 12-перстной кишки может локализоваться на луковице и в постбульбарном отделе.
По стадиям принято деление:
- обострение — характеризуется образованием свежей язвы;
- рубцевание — эпитализация с последующим образованием рубца;
- ремиссия — заживление язвы.
Отдельно выделяют рубцово-язвенную деформацию двенадцатиперстной кишки.
Основные причины возникновения
К основным причинам заболевания относят нарушение баланса между агрессивным кислотно-пептическим влиянием желудочного сока и защитными свойствами слизистой ДПК. Это относится к гиперсекреции — чрезмерной выработки соляной кислоты, нарушению моторики кишечника.
Снижение защитных свойств сводится к понижению выработки слизи, ухудшению кровотока и регенерации — восстановлению клеток кишки. Гормональные факторы также могут оказать влияние на возникновение язвы.
К предрасполагающим факторам относятся:
- злоупотребление кислыми, острыми продуктами и кофе;
- нарушение режима питания;
- генетическая предрасположенность;
- депрессия и стресс;
- прием некоторых медикаментов;
- трудовая деятельность в ночную смену;
- курение и злоупотребление алкоголем;
- сопутствующие воспалительные болезни.
В 1983 году была установлена важнейшая роль в снижении защитных свойств слизистой кишечника бактерии Helicobacter pylori. В проведенных исследованиях она была выявлена у 93% больных язвой ДПК. Хеликобактер устойчив к лекарственным препаратам и кислотной среде. При размножения микроорганизм выделяет ферменты, вызывающие воспаление слизистой, приводящий к язве кишечника.

Симптомы заболевания
Ведущим симптомом заболевания является сильная боль, возникающая справа чуть выше пупка или немного ниже грудины. Обычно такие болезненные ощущения возникают натощак, через 3 часа после приема пищи. После еды боль стихает. У пациентов может возникать изжога, тошнота и рвота после еды, которая приносит временное облегчение. Также характерна потеря аппетита, быстрое снижение веса. У таких больных повышается раздражительность, наступает вялость и снижение жизненных сил.
Для язвенной болезни типичен сезонный характер, обострение симптоматики наблюдается весной и осенью. Иногда патология протекает бессимптомно. Это происходит при небольших размерах язвы.
Диагностика заболевания
Диагностика включает сбор анамнеза, осмотр врачом, инструментальные и лабораторные исследования.
Консультативный прием
Первичный прием ведет терапевт, который при подозрении на язву ДПК направляет к гастроэнтерологу. Консультативный прием начинается со сбора анамнеза, уточнения симптоматики, выявления сопутствующих факторов. После этого проводится осмотр и пальпации, при которой можно выявить умеренное напряжение брюшной стенки, болезненность в области локализации язвы.
Язва двенадцатиперстной кишки чаще развивается в возрасте 20-60 лет, причем пик приходится па четвертую декаду жизни. Риск развития язвы двенадцатиперстной кишки в течение жизни составляет около 1:14 для обоих полов.
2. Чем вызывается язва двенадцатиперстной кишки?
Helicobacter pylori, грамотрицательный микроорганизм, часто сопутствует пептической язве. Язвы могут возникать при повышенной секреции кислоты, нормальной секреции или после операций, направленных па снижение секреции, таких как ваготомия. Рецидив язвы или множественные изъязвления могут указывать па эндокринное заболевание. Считается, что нарушение защитного барьера слизистой двенадцатиперстной кишки также способствует ульцерогенезу.
3. Является ли повышение секреции кислоты необходимым условием для развития пептической язвы?
Нет. Повышенная секреция кислоты и пепсина в желудке играет важную роль в образовании язвы, однако ее отмечают только у 40% больных с язвой.
4. Назовите клинически важные осложнения инфицирования H. pylori.
а) Пептическая язва. H. pylon обнаруживают более чем в 90% случаев пептической язвы. Этот микроорганизм присутствует почти у половины населения, однако лишь у небольшого количества развивается пептическая язва. H. pylori может быть частью нормальной желудочной флоры человека; антигены к микроорганизму обнаружены у южноамериканских мумий возрастом до 1700 лет.
б) Рак желудка. Отмечена тесная связь рака желудка и Н. pylori, который теперь считают канцерогеном I группы. Микроорганизм также может вызывать образование лимфомы из лимфоидной ткани слизистой.
в) Болезнь Баррета, возможно, связана с Н. pylori, так же как и с желудочно-пищеводным рефлюксом.
H. pylori, вероятно, обостряет гастропатию и язву, развившиеся вследствие приема нестероидных противовоспалительных препаратов (НПВП).
5. Какой тест наиболее часто используют для выявления H. pylori?
Для обнаружения H. pylori наиболее часто используют тест CLO (метод определения уреазной активности). H. pylori выделяет уреазу, которая расщепляет мочевину на аммиак и бикарбонаты, увеличивая pH. Тест CLO можно провести во время эндоскопии, для чего нужно взять соскоб со слизистой антрального отдела.
Если эндоскопическое исследование невыполнимо, то можно произвести иммуно-ферментный твердофазный анализ для обнаружения титров анти- Я. pylori антител (IgA и IgG).
Бактериологическое исследование используют, если необходимо противостоять бактериальной резистентности к антибиотикам.
6. Какие еще существуют факторы риска развития язвы двенадцатиперстной кишки?
а) Основной фактор риска — курение сигарет; отказ от пего является ключевым компонентом лечения язвы.
б) Язва двенадцатиперстной кишки чаще развивается у больных с первой (0) группой крови, а также при наличии лейкоцитарных антигенов HLA-B5, В12 и BW35.
в) НПВП способствуют образованию язвы за счет подавления системной выработки простагландинов.
г) Хронический панкреатит, цирроз, эмфизема и дефицит альфа-1 антитрипсина.
7. Какое эндокринное расстройство сопровождается тяжелой язвенной болезнью?
У 50-85% больных с множественной эндокринной неоплазией (МЭН тип I) имеется гастринома с тяжелым язвенным диатезом.
8. Какие еще эндокринные расстройства следует исключить?
Если у больного МЭН I типа, то следует подозревать опухоль гипофиза и гиперпаратиреоидизм.
9. Как клинически проявляется пептическая язва?
а) Боль в эпигастрии, иррадиация в спину может указывать па вовлечение поджелудочной железы; часто можно снять приемом пищи или антацидов. Возможны тошнота и рвота.
б) Кровотечение из верхних отделов ЖКТ.
в) Обструкция выходного отдела желудка вследствие спазма привратника, образования воспалительного инфильтрата, рубцевания или фиброза двенадцатиперстной кишки.
г) Перфорация. Требует экстренной операции и в 5-10% приводит к смерти. В анамнезе больного с перфорацией могут отсутствовать признаки пептической язвы, особенно если язва расположена на передней стенке двенадцатиперстной кишки.
10. Как расположение язвы влияет на ее клинические проявления?
При язвах передней стенки (обычно начального отдела двенадцатиперстной кишки) может наступить перфорация с развитием перитонита со свободным газом в животе. При задних язвах возможна аррозия желудочно-двенадцатиперстной артерии или поджелудочной железы.
11. Между какими заболеваниями проводят дифференциальную диагностику при боли в эпигастрии?
Кроме пептической язвы, боль в эпигастрии могут вызывать желудочно-пищеводный рефлюкс, гастрит, рак желудка, заболевания желчных путей, панкреатит или рак поджелудочной железы и ишемия миокарда.
12. Какие исследования следует предпринять при боли в эпигастрии? Когда?
Больных с повторяющейся болью в верхних отделах живота нужно обследовать. Предпочтительной является фиброэзофагогастродуоденоскония (ЭГДС), хотя можно выполнить контрастное рентгенологическое исследование верхних отделов ЖКТ. Во время ЭГДС по показаниям можно произвести тест CLO. УЗИ выполняют при подозрении на заболевание желчного пузыря, а исходную электрокардиограмму следует получить, если есть сомнения относительно ишемической болезни сердца.
13. Как лечат язву двенадцатиперстной кишки?
- Диета: следует прервать прием аспирина и НПВП. Следует избегать алкоголя, кофеина и особенно никотина (не курить, не жевать).
- Антациды: нейтрализация кислоты желудочного сока может дать симптоматическое улучшение, однако ее влияние на заживление язвы до конца не определено. - Антагонисты Н2-рецепторов: циметидин и рапитидин снижают секрецию кислоты в желудке за счет блокады Н2-гистаминовых рецепторов.
- Сукралфат: этот препарат прилипает к основанию язвы, создавая защитный покров. Нельзя использовать одновременно с препаратами, уменьшающими секрецию кислоты, поскольку для активации сукралфата требуется кислая среда. - Ингибиторы протонового насоса: омепразол блокирует водородно-калиевый аденозиитрифосфатазный насос в париетальных клетках желудка, уменьшая высвобождение ионов водорода.
Его обычно приберегают для случаев, когда терапия первой линии (например, антагонисты Н2-рецепторов) терпит неудачу.
- Уничтожить Н. pylori: если обнаружена Н. pylori, то терапия комбинацией из трех препаратов (висмут, тетрациклин и метронидазол) в сочетании с антагонистом Н2-рецепторов в 90% позволяет достичь излечения. Если такое лечение неэффективно, то к схеме можно добавить эритромицин, амоксициллин-оменразол или эритромицин-омепразол.
14. Какова вероятность рецидива после медикаментозной терапии?
Примерно 75-95% язв двенадцатиперстной кишки заживают за 4-6 недель. Вероятность рецидива в течение 1 года после медикаментозной терапии составляет 70%, поэтому необходимы повторные курсы лечения.
15. Какие осложнения возможны при медикаментозной терапии?
Антагонисты H2-рецепторов могут вызвать нарушения психики и гинекомастию. Циметидин, в частности, может влиять на метаболизм в печени варфарина, фенитоина, теофиллина, пропранолола и дигоксина, что приводит к повышению их концентрации в сыворотке. Омепразол может вызвать гипергастрипемию за счет блокады секреции кислоты в желудке.
Возможно развитие резистентности H. pylori к антибиотикам, особенно к метронидазолу, поэтому рекомендуется начинать лечение с комбинации из трех препаратов, включающей не менее двух антимикробных препаратов и средство, ингибирующее секрецию кислоты.
16. Чем отличается обследование при рецидивных или множественных язвах?
К упомянутым ранее методам следует добавить определение уровня гастрина в сыворотке; учитывайте возможность эндокринного расстройства. Перед проведением анализа следует прекратить прием омепразола. При синдроме Золлингера-Эллисона гинерсекреция гастрина опухолью из островковых клеток поджелудочной железы ведет к множественным язвам или к язвам, не поддающимся лечению (нормальный уровень гастрина в сыворотке < 200 пг/мл; при синдроме Золлингера-Эллисона он обычно >500 пг/мл).
17. Что делать, если уровень гастрина имеет пограничное значение (200-500 пг/мл)?
Для диагностики синдрома Золлингера-Эллисона можно использовать тест со стимуляцией секретином. Внутривенное струйное введение секретина (2 Ед/кг) должно в течение 15 минут привести к подъему уровня гастрина на 150 пг/мл.
18. Назовите показания к оперативному лечению язв двенадцатиперстной кишки?
Показания к операции: провал попытки остановить кровотечение с помощью консервативного лечения (перелито > 6 доз эритроцитарной массы за 24 часа), обструкция; отсутствие эффекта от лекарственной терапин. Перфорацию язвы обычно лечат хирургически, за исключением случаев, когда спустя 24 часа после перфорации не развился перитонит и рентгенологическое исследование верхних отделов ЖКТ с гастрографином подтверждает, что перфорация надежно прикрыта.
19. Какие операции используют для лечения язв двенадцатиперстной кишки?
а) Стволовую ваготомию с пилоропластикой или гастроеюпосгомией.
б) Стволовую ваготомию и аптрумэктомшо с анастомозом по Бильрот I или Бильрот II.
в) Субтотальпую резекцию с анастомозом но Бильрот I или Бильрот II.
г) Высокоселективную ваготомию.
д) Гастрэктомию.
20. Как накладывают анастомоз по Бильрот I или Бильрот II?
Операция по Бильрот I представляет собой анастомозирование культи желудка с двенадцатиперстной кишкой (гастродуоденостомия). Анастомоз по Бильрот II формируется путем подшивания к культе желудка петли тощей кишки (гастроеюностомия). Приемлемы оба способа.
21. Какой метод лучше, Бильрот I или Бильрот II?
Преимуществами метода Бильрот I является то, что при нем не образуется культи двенадцатиперстной кишки и формируется лишь одна линия швов, а не две (как при способе Бильрот II). Несостоятельность культи двенадцатиперстной кишки является экстренным состоянием и требует немедленной лапаротомии. Операцию по Бильрот II также может осложнить синдром приводящей петли. Гастрит вследствие заброса желчи может развиться при любом способе.
Анастомоз но Бильрот I более физиологичен — лучше перевариваются белки и жиры. Недостатком метода Бильрот I является го, что при нем чаще наступает обструкция выходного отдела желудка за счет рецидива язвы или опухоли, поэтому, как правило, не рекомендуется формировать анастомоз по Бильрот I при раке желудка.
22. Что представляет собой синдром приводящей петли?
Боль в животе после еды, которая часто проходит после рвоты (рвотные массы с примесью желчи). Сужение зоны желудочно-дуоденального анастомоза по Бильрот II ведет к накоплению желчи и панкреатического сока в приводящей петле тонкой кишки. Боль исчезает, когда это жидкое содержимое проходит в желудок, что может привести к рвоте с примесью желчи и тяжелому рефлюкс-гастриту.
23. Как предотвратить синдром приводящей петли?
Для этого во время операции формируют короткую и не перекрученную приводящую петлю и узкий анастомоз по Бильрот II. Анастомоз по Бильрот I предотвращает развитие синдрома.
24. Какова вероятность рецидива язвы после хирургического лечения?
- Ваготомия и гпилоропластика: 10%
- Ваготомия и антрумэктомия: 2-3%
- Высокоселективиая ваготомия: 10-15%
- Субтотальная резекция: 1-2%
- Гастрэктомия:
25. Какова смертность при этих операциях?
- Ваготомия и пилоропластика: 1%
- Ваготомия и антрумэктомия: 1-3%
- Высокоселективная ваготомия: 0,1%
- Субтотальпая резекция: 1-2%
- Гастрэктомия: 2-5%
26. Как вы будете лечить перфорацию язвы двенацатиперстной кишки?
Вначале проводят реанимационные мероприятия (обеспечить проходимость дыхательных путей больного, дыхание и гемодинамику). Поставить назогастральный зонд, промыть желудок. Широко распространена операция Грэхема (Graham) — закрытие отверстия прядью сальника. У больных со стабильной гемодинамикой можно добавить прошивание язвы с высокоселективпой ваготомией. Альтернативным вариантом оперативного лечения больных с рецидивом пептической язвы или с пептической язвой, не поддающейся лечению, является ваготомия с антрумэктомией.
27. Каковы отдаленные результаты после закрытия по Грэхему перфорации язвы?
У трети больных симптомов болезни не возникает, у трети симптомы поддаются лекарственному лечению и трети требуется другая операция по поводу язвы.
28. Кто такой Бильрот?
Австрийский хирург Христиан Альберт Теодор Бильрот (1829-1894) известен тем, что первым выполнил резекцию желудка (1881 г.) и внес изменения в технику формирования кишечных анастомозов. У него учился американский хирург Уильям Холстед во время своей стажировки в Вене.
29. Какие осложнения возможны после операций по поводу язвы двенадцатиперстной кишки?
а) Несостоятельность культи двенадцатиперстной кишки может наступить в течение первой недели после антральной резекции и анастомоза по Бильрот. Лечение заключается в немедленной повторной операции (дренирование и ушивание культи). Дополнительно может потребоваться полное парентеральное питание.
б) Нарушение эвакуации из желудка может быть результатом отека анастомоза или атонии желудка вследствие ваготомии. Это осложнение обычно самостоятельно проходит в течение 3-4 недель.
в) Источником кровотечения может быть линия швов, незамеченная язва или другая патология слизистой желудка. Кровотечение после гастрэктомии чаще останавливается спонтанно, однако иногда требуется эндоскопическое вмешательство.
30. Где после операции может быть рецидив язвы?
Язвы обычно образуются в стенке кишки (тощей, двенадцатиперстной) рядом с анастомозом.
31. Почему язвы рецидивируют?
Причиной могут быть неадекватная резекция желудка, неполная ваготомия, неадекватное дренирование культи желудка (задержка содержимого желудка проксимальнее анастомоза) или сохраненный антральный отдел желудка (при анастомозе по Бильрот II).
32. За счет чего развивается рецидив гастрита?
Рефлюкс желчи или панкреатического сока в желудок при анастомозе по Бильрот II может вызвать значительное раздражение его слизистой, проявляющееся хронической болью после еды. При постоянной боли следует выполнить эндоскопическое исследование для оценки слизистой и рассмотреть вопрос о хирургической реконструкции, обычно с формированием У-образного гастроеюпоанастомоза по Ру (с отводящей петлей тощей кишки длиной 40 см).
33. Что такое демпинг-синдром?
При стволовой ваготомии нарушается иннервация желудка и привратника, что приводит к бесконтрольному быстрому выходу гиперосмолярного желудочного содержимого в проксимальный отдел тонкой кишки. Резкие перепады осмотического давления и концентрации глюкозы могут проявляться сердцебиением, потением, приливами крови, слабостью, тошнотой, коликами в животе и обмороком. Прием небольшого количества сухой пищи с низким содержанием углеводов может облегчить состояние.
Помогают также антихолинергические препараты. Демпинг-синдром отмечается в раннем послеоперационном периоде у 10-20% больных, однако у 1-3% он переходит в хроническую форму.
34. Как лечат стеноз привратника?
Вначале следует восполнить потери жидкости и выполнить декомпрессию с помощью назогастрального зонда. Длительная рвота может привести к метаболическому алкалозу (потеря ионов водорода), который необходимо скорректировать инфузией физиологического раствора. Оперативное лечение должно состоять из ваготомии с гастроеюностомией, либо резекции стенозированного участка с анастомозом но Бильрот II, либо резекции желудка.
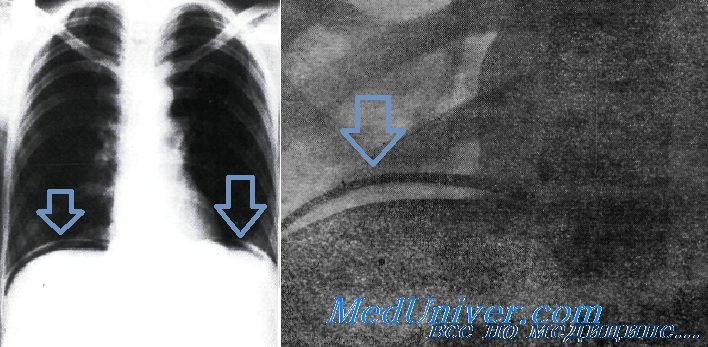
Свободный газ в брюшной полости - признак перфорации полого органа
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Попадая в желудок, пища подвергается агрессивному воздействию соляной кислоты, которая разрушает белки, активирует пищеварительные ферменты и уничтожает болезнетворные микроорганизмы. Все эти функции, несомненно, важны. Но соляная кислота также способна повреждать клетки слизистой оболочки, поэтому им нужна защита, причем, не только в желудке, но и в двенадцатиперстной кишке — начальном отделе тонкого кишечника.


Между продукцией соляной кислоты и работой защитного барьера слизистой оболочки существует баланс. Если он нарушается, это приводит к повреждению слизистой и образованию на ней язв.
Язва двенадцатиперстной кишки чаще всего встречается у людей 20–40 лет, сильнее к ней предрасположены городские жители, мужчины страдают заболеванием в 7 раз чаще по сравнению с женщинами.

Какие причины приводят к язве двенадцатиперстной кишки?
Одна из основных причин — инфицирование бактерией Helicobacter Pylori (по некоторым данным, этот возбудитель становится причиной язвенной болезни в 19-ти случаях из 20-ти), которая разрушает защитный барьер слизистой оболочки.
Еще одна распространенная причина — частый прием препаратов из группы НПВС, таких как ибупрофен и аспирин. Среди их побочных эффектов — раздражение слизистой желудка и двенадцатиперстной кишки.
В группе повышенного риска люди, которые курят, часто употребляют крепкие спиртные напитки, любят острую пищу, часто испытывают стрессы. Некоторые имеют наследственную предрасположенность.
Мы вам перезвоним
Какими симптомами проявляется язва двенадцатиперстной кишки?
Если поесть, боль стихает. На пике болевых ощущений нередко возникает рвота, после неё становится лучше. Беспокоят частые отрыжки, изжога, запоры. Болезнь может приводить к повышенной раздражительности, частым сменам настроения, нарушению сна. Снижается работоспособность.
При язве двенадцатиперстной кишки могут возникать такие осложнения, как кровотечение (небольшое или очень сильное, угрожающее жизни), перфорация — возникновение в стенке кишки отверстия, через которое пищеварительный сок попадает в брюшную полость, вызывает воспаление — перитонит. Язва может прорваться в поджелудочную железу или желчный пузырь.
Как диагностируют язву двенадцатиперстной кишки?
В первую очередь выявить заболевание помогает фиброгастродуоденоскопия (ФГДС). Врач вводит в желудок и двенадцатиперстную кишку инструмент в виде гибкого тонкого шланга с источником света и видеокамерой на конце, осматривает слизистую оболочку. Если на ней обнаруживают патологически измененный участок, можно провести биопсию.
Назначают исследования, помогающие обнаружить инфекцию Helicobacter Pylori — анализ кала, крови, дыхательный тест. Для выявления кровотечения и анемии прибегают к общему анализу крови, анализу кала на скрытую кровь.
Врач может назначить рентгеноконтрастное исследование — рентгенографию или рентгеноскопию, перед которой пациенту дают выпить контрастный раствор. Он помогает рассмотреть контуры желудка, двенадцатиперстной кишки.
Читайте также:

