Частота пульса при лихорадке
Обновлено: 23.04.2024
Отрицательное влияние высокой температуры (лихорадки) на сердце и легкие
Лихорадка оказывает выраженное воздействие на сердечно-легочную систему. Увеличение скорости метаболизма, продукции углекислого газа и потребления кислорода требует повышения сердечного выброса и минутной вентиляции.
Снижение артериального РСО2 на фоне повышенного образования углекислого газа свидетельствует о значительном росте альвеолярной вентиляции. Moser при изучении влияния вызванной пирогеном лихорадки на сердце и легкие у 10 здоровых людей показал, что сердечный выброс в среднем увеличивается на 27%. Он также отметил падение системного давления крови и увеличение давления в легочной артерии.
Хорошо известна тахикардия при лихорадке у детей раннего возраста, доходящая до 200 уд/мин. В работах Kendell и Neyman показано, что искусственная лихорадка сопровождается уменьшением интервала Р—R и исчезновением волны Т на ЭКГ. Kendell также отмечает вазодилатацию, ведущую к уменьшению венозного возврата, что в свою очередь вызывает снижение сердечного наполнения и падение сердечного выброса.
Автор описал несколько случаев развития инфаркта миокарда у взрослых во время проведения пиротерапии.
Не так давно Liedtke проводил перфузию ишемизированного сердца свиньи при различных температурах тела и пришел к заключению, что при лихорадке сердце теряет дополнительное количество энергии, а это потенциально опасно для поврежденного или ишемизированного миокарда.
Benumoff изучал на собаках влияние гипертермии на вызванную гипоксией легочную вазоконстрикцию. Он показал, что лихорадка ведет к значительному увеличению гипоксической вазоконстрикции. У больных с локализованным поражением легких, таким, как долевая пневмония, увеличение вазоконстрикции имеет положительное значение, ибо ведет к шунтированию крови из плохо вентилируемых альвеол, испытывающих гипоксию.
Однако при массивных поражениях легких (тяжелая интерстициальная пневмония или шоковое легкое) чрезмерная вазоконстрикция, распространяющаяся на все легкое, оказывает неблагоприятный эффект. Это связано с тем, что при повышении давления в легочной артерии усиливается нагрузка на правый желудочек и в некоторых случаях открываются право-левые шунты.
По мнению Pizzo, частота пульса обычно увеличивается приблизительно на 10 уд/мин и частота дыханий на 2 цикла в минуту на каждые 0,55 °С повышения температуры тела.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Курилова Алина ПетровнаВрач-педиатр

Прежде чем приступить к приему жаропонижающих средств нужно ответить на несколько вопросов:
какой возраст ребенка?
как переносит ребенок повышение той или иной температуры?
бывали ли случаи фебрильных судорог в анамнезе семьи или ребенка?
есть ли другие симптомы заболевания, кроме повышенной температуры?
Повышение температуры или лихорадка – это защитно-приспособительная реакция организма в ответ на воздействия патогенных раздражителей, в результате которых происходит перестройка процессов терморегуляции, приводящая к повышению температуры тела, что стимулирует естественную сопротивляемость организма.
Повышение температуры влияет на организм ребенка как положительно, так и отрицательно.
Положительное влияние заключается в том, что при повышении температуры в организме ребенка активируется иммунная система, усиливается фагоцитоз, возрастает производство антител и повышается уровень интерферона, что помогает приостановить размножение патогенных микроорганизмов и побороть инфекцию.
Отрицательное влияние высокой температуры на ребенка проявляется в возникновении судорог (фебрильных), повышенной нагрузкой на сердечно-легочную систему малыша (учащается частота сердцебиения и частота дыхания). Поэтому лихорадка опасна для детей с пороками развития сердца и бронхолегочной системы, нарушением ритма сердца. Также при повышении температуры страдает работа мозга, печени, желудка, почек и других внутренних органов, что опасно для детей с хроническими патологиями внутренних органов, симптомами обезвоживания, нарушениями развития и болезнями органов нервной системы.
Лихорадка различается:
острая (повышение температуры до 2-х недель),
подострая (течение до 6 недель),
хроническая(свыше 6 недель).
по степени повышения показателя:
субфебрильная (повышение до +38,0 градусов)
фебрильная (с +38.0 до +39.0 градусов),
пиретическая (с+ 39.0 до +41.0 градуса),
гиперпиретическая (свыше +41.0 градуса).
по типу температурной кривой:
постоянная (колебания температуры в течении суток не выше 1 градуса).
послабляющая (суточные колебания до 2 градусов),
атипичная (колебания хаотичны, различны и незакономерны),
изнуряющая (сочетание послабляющей и атипичной лихорадки с колебаниями в течение дня более 2-3 х градусов),
перемежающая (сочетание кратковременных периодов повышения и снижения температуры до нормальных цифр),
возвратная (чередование периодов повышения температуры с периодами нормализации температуры от 2-х до 7 дней).
По рекомендации ВОЗ (Всемирной Организации Здравоохранения) жаропонижающие средства детям назначаются согласно возрасту:
от момента рождения до 2-х месяцев при показателях температуры +38.0 градусов,
детям от 3-х месяцев до 24 месяцев при показателях температуры +38.5 градусов,
детям от 1года до 5 лет при показателях температуры +39.0 градусов,
детям старше 5-тилетпри показателях + 39.5- +40.0 градусов.
С другой стороны, подход к каждому ребенку должен быть индивидуальный.
- беспокоен или чувствует слабость,
- не может терпеть боли в мышцах, головную боль,
- есть тошнота,
- отсутствует аппетит,
то необходимо сначала применить физические методы для улучшения самочувствия ребенка:
уложить в постель — так организм сохранит силы для борьбы с инфекцией, успокоить ребенка;
напоить дробно водой или подслащенным теплым растительным чаем с ромашкой, липой, клюквенным морсом;
обеспечить доступ свежего воздуха;
кормить при наличии аппетита малыми порциями теплой пищей(к примеру супом, жидкой кашей на воде, легким завтраком).
Также, согласно клиническому варианту течения лихорадки, применить дополнительные меры охлаждения.
- тело ребенка на ощупь горячее,
- кожные покровы красные или розовые, влажные,
- сам ребенок на самочувствие не жалуется, активен, аппетит не пропадает.
В этом случае ребенка необходимо
- раздеть,
- обтереть полотенцем, смоченным в воде комнатной температуры,
- приложить ко лбу прохладный компресс,
- напоить водой комнатной температуры
- и обязательно вызвать врача.
- конечности и тело ребенка на ощупь холодные,
- губы и ногтевые ложа приобретают синюшный оттенок,
- кожа бледная и сухая,
- отмечается нарушение самочувствия: ребенок вялый, возможен бред.
В этом случае ребенка необходимо
- согреть, растирая руками конечности или используя теплую воду (другие средства запрещены!),
- одеть носочки,
- укрыть пледом
- и напоить теплым чаем или водой.
Применение жаропонижающих средств при таких симптомах малоэффективно — нужно срочно вызвать врача!
Исключением являются дети из группы риска, которым снижают температуру свыше 37.1 градуса. Это дети,
- имеющие заболевания нервной системы,
- испытывающие судороги на фоне повышения температуры,
- страдающие хроническими заболеваниями органов кровообращения, дыхания или с наследственными метаболическими заболеваниями и другими рисками (перегрев, симптомы обезвоживания и т.д.).
Фебрильные судороги диагностируются чаще у детей младше 6 лет при показателях температуры свыше +38 градусов, а также у детей с патологией нервной системы при любых значениях температуры. Таким детям рекомендуется снижать температуру до фебрильных показателей (не выше +38.0) или до тех значений, которые рекомендует врач-невропатолог.
Обычно на фоне повышения температуры у ребенка учащается сердцебиение и частота дыхания:частота дыхания увеличивается на 4 дыхательных движения на каждый градус свыше +37.0 градусов, а частота пульса – на 20 ударов в минуту на каждый градус. Однако на фоне заболеваний органов сердечно-сосудистой системы и органов дыхания, таких как пороки развития или нарушения сердечного ритма, возможны неадекватные учащения или замедления пульса и дыхания. Таким детям по рекомендации кардиолога и пульмонолога назначаются жаропонижающие средства до показателей фебрильных цифр (т.е. не выше +38.0 градусов).
Детям с наследственными метаболическими заболеваниями (заболевания щитовидной железы, почек, печени,нарушения в иммунной системе и другие) и детям с несовершенными компенсаторными механизмами терморегуляции при лихорадке (это некоторые дети от момента рождения до 2-х месяцев) также по рекомендации смежных специалистов назначают жаропонижающие средства до фебрильных цифр.

Перегрев — повышение температуры тела на фоне дополнительного воздействия тепла
- длительное пребывание на солнце,
- использование излишней одежды,
- излишнее укутывание детей).
Опасность перегрева связана с риском теплового удара. Он проявляется
- не только в повышенной температуре,
- но и в нарушении сознания, судорогах,
- нарушениях работы сердца и дыхания.
До приезда врача
- ребенка раздеть,
- перенести в прохладное место или в тень,
- обеспечить доступ свежего воздуха или обдув вентилятором (но не охлажденным воздухом!),
- приложить ко лбу холодный компресс,
- обтереть тело прохладной водой или укутать простыней, смоченной прохладной водой.
Жаропонижающая терапия детям должна назначаться строго индивидуально с учетом клинических и анамнестических данных.
Важно знать, что прием жаропонижающих средств не сокращает длительность лихорадочного периода. При окончании действия препарата температура вновь повышается.
Жаропонижающие средства имеют массу побочных эффектов:
- аллергические реакции,
- кровоточивость,
- повреждения желудка (рвота, срыгивание),
- синдром Рея (на фоне высыпания, рвоты возникает психомоторное возбуждение).
Кроме того, снижение температуры тела не должно быть критическим, необязательно добиваться нормальных показателей. Достаточно понизить температуру на 1.0 или 1.5 градусов, что позволит улучшить самочувствие ребенка и избежать коллапса.
Коллапс развивается при критическом (быстром и резком) снижении температуры в течение короткого времени (с 40-41 градуса до 37-36.0 градусов) на 2.5 - 3,0 и более градусов.
В результате возникает
- острая сердечно-сосудистая недостаточность, сопровождающаяся спазмом сосудов и нарушением кровообращения.
Ребенок ощущает
- холод или озноб,
- резкую слабость,
- головную боль,
- жажду,
- у него бледные кожные покровы вплоть до синюшного оттенка,
- липкий пот,
- похолодание конечностей,
- бессонница,
- одышка вплоть до поверхностного дыхания,
- учащенное сердцебиение,
- снижение артериального давления,
- судороги,
- потеря сознания.
Первая помощь до приезда врача:
- уложить ребенка так, чтобы голова не была приподнята, а ноги лежали на подушке (на 30-40 см выше головы).
- Согреть, обложив ребенка грелками,
- укрыть,
- растереть конечности руками,
- напоить теплым подслащенным растительным чаем, водой,
- сменить нательное и постельное белье.
Важно знать и то, что жаропонижающие средства не должны применяться курсами, так как это затрудняет диагностику заболевания ребенка. Повышение температуры нередко бывает единственным проявлением нарушения состояния здоровья ребенка. Поэтому необходим осмотр врача и дополнительные обследования.
Представлена основная информация о жаропонижающих препаратах для детей, показания для снижения температуры у детей, возможные причины лихорадки, сопровождающей инфекционные и соматические заболевания.
General information about antipyretic medications for children, indications for reduction of the temperature in children, possible reasons of fever accompanying infectious and somatic diseases were presented.
Лихорадка — это повышение температуры тела выше нормальных суточных колебаний (в течение суток колебание температуры тела составляет 0,5–1 °С у здорового человека), сопровождающее большинство инфекционных и некоторые неинфекционные заболевания. Развитие лихорадки связано с пирогенами — веществами, попадающими в организм человека извне, а также образующимися внутри него. Экзогенные пирогены чаще всего представляют собой компоненты инфекционных возбудителей (липополисахариды, суперантигены, пептидогликаны, мурамилдипептиды клеточных стенок грамположительных и грамотрицательных бактерий и т. д.). Экзогенные пирогены действуют опосредованно, через эндогенные пирогены — провоспалительные цитокины (интерлейкин-1β, интерлейкин-6, фактор некроза опухоли-α, интерферон-α), которые продуцируются макрофагами, моноцитами, дендритными, эндотелиальными, эпителиальными клетками (рис.). Это приводит к образованию простагландина Е2 (PGE2), активирующего терморегулирующие нейроны со смещением установочной точки в центре терморегуляции переднего гипоталамуса, поэтому нормальная температура тела воспринимается как пониженная и теплопродукция начинает преобладать над теплоотдачей [1].
Лихорадка (температура 38 °C и выше) как компонент воспалительного ответа организма на инфекцию во многом носит защитный характер, тогда как гипертермический синдром (температура 40 °C и выше) является патологическим вариантом лихорадки и сопровождается быстрым и неадекватным повышением температуры тела, с нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных систем организма.
Клиницисты под лихорадкой понимают повышение температуры тела более чем на 1 °С по сравнению со средней нормальной температурой в данной точке ее измерения.
Нормальная температура тела ребенка колеблется в течение суток в пределах 0,5–1,0 °C с повышением в вечерние часы. При измерении в подмышечной ямке нормальные колебания температуры тела составляют 36,5–37,5 °C, максимальная ректальная температура достигает в среднем 37,6 °C, превышая 37,8 °C у половины детей. Критерием лихорадки следует считать: ректальную температуру больше 37,9 °C, оральную — более 37,5 °C, температуру в подмышечной впадине более 37,3 °C, тимпанальную температуру выше 37,5 °C.
Лихорадка сопровождается рядом субъективных ощущений: ознобом, головной болью, анорексией, сонливостью, жаждой, олигоурией, но у детей они обычно выражены слабо или отсутствуют. Повышение температуры на каждый 1 °C сопровождается учащением частоты дыхания на 2–3 в минуту и пульса на 10 ударов в минуту.
Сочетание лихорадки с отдельными клиническими симптомами при инфекционных и соматических заболеваниях представлено в табл. 1.
Приблизительно в 20% случаев у детей в возрасте от 0 до 36 месяцев наблюдается лихорадка без явного очага инфекции (ЛБИО) — температура выше 38 °С, продолжительность лихорадки не более 7 дней, данные анамнеза и объективного осмотра не позволяют выявить причину лихорадки [2, 3]. При ЛБИО следует исключить такие заболевания, как инфекция мочевыводящих путей, бактериальный и асептический менингит, остеомиелит, скрытая бактериемия (Str. pneumoniae, Staph. aureus, H. influenzae, E. coli, Salmonella spp., Listeria monocytogenes), пневмония, инфекции желудочно-кишечного тракта [4]. Кроме раннего возраста, предрасполагает к ЛБИО недостаточность системы комплемента, аномалии опсонизации и фагоцитоза, тяжелый комбинированный иммунодефицит.
При оценке тяжести интоксикации у ребенка с ЛБИО необходимо обращать внимание на: активность ребенка; реакцию на окружающую обстановку, родителей; беспокойство, не связанное с внешними обстоятельствами; характер крика, плача; окраску кожи; состояние гидратации. Лабораторные и инструментальные исследования при ЛБИО включают:
- развернутый анализ крови с оценкой лейкоцитарной формулы, скорость оседания эритроцитов;
- морфологические изменения нейтрофилов периферической крови;
- анализ мочи;
- определение микробного числа в моче;
- люмбальную пункцию с исследованием цереброспинальной жидкости;
- микроскопию крови и ликвора на наличие грамположительной или грамотрицательной флоры;
- бактериологический посев крови, ликвора, мочи, кала;
- копрограмму;
- определение уровня С-реактивного белка;
- рентгенографию органов грудной клетки.
Необходимо помнить, что лихорадка у ребенка первых трех месяцев жизни является показанием для неотложной госпитализации в стационар, с последующим проведением вышеперечисленных исследований и назначением парентеральной антибактериальной терапии [5].
- лихорадка Понтиак;
- туберкулез внелегочный;
- бруцеллез;
- болезнь Лайма;
- вирус иммунодефицита человека;
- паразитарные заболевания (лейшманиоз, трипаносомоз);
- грибковые заболевания (аспергиллез, бластомикоз, криптококкоз, пневмоцистоз);
- солидные опухоли;
- гистиоцитоз;
- системные заболевания соединительной ткани;
- васкулиты;
- подострый тиреоидит;
- болезнь Крона;
- неспецифический язвенный колит;
- целиакия;
- тромбофлебит;
- остеомиелит;
- лекарственная лихорадка (β-лактамные антибиотики, сульфаниламиды, метоклопрамид, бензодиазепины, фенитоин, фенотиазины, азатиоприн).
Для установления причины ЛНП помимо вышеперечисленных исследований при ЛБИО рекомендованы:
- исследование сыворотки крови и ликвора методом иммуноферментного анализа и полимеразной цепной реакции на вирусные, бактериальные, грибковые и паразитарные возбудители;
- определение уровня антинуклеарных и антинейтрофильных антител, ревматоидного фактора;
- исследование уровня тиреотропного гормона, Т3, Т4, антител к тиреоидной пероксидазе;
- реакция Манту, Диаскинтест;
- ультразвуковое исследование органов брюшной полости, сердца, легких, щитовидной железы;
- магнитно-резонансная томография головного и спинного мозга;
- мультиспиральная компьютерная томография органов грудной клетки и брюшной полости;
- фиброколоноскопия.
Лихорадка не является абсолютным показанием для снижения температуры. Прием жаропонижающих препаратов при температуре 38 °С и выше показан: детям первых трех месяцев жизни; детям с фебрильными судорогами в анамнезе; при тяжелых заболевания сердца и легких; при органических заболеваниях ЦНС; детям с наследственными метаболическими заболеваниями [9].
Всемирная Организация Здравоохранения рекомендует в качестве жаропонижающей терапии у детей только два препарата: парацетамол и ибупрофен [11]. Основные характеристики данных препаратов представлены в табл. 2.
Проведенный в 2010 г. метаанализ 85 рандомизированных исследований показал, что ибупрофен, в сравнении с парацетамолом, более эффективен при лихорадке и болевом синдроме у детей и взрослых, также исследование подтвердило высокий профиль безопасности данных препаратов [12].
В исследовании A. M. Magni и соавт. (80 детей в возрасте от 6 месяцев до 8 лет) показан более выраженный жаропонижающий эффект ибупрофена в дозе 10 мг/кг, чем у метамизола натрия в дозе 15 мг/кг. Преимущество ибупрофена было особенно выражено у детей с высокой (> 39,1 °C) температурой тела [13]. Интересен и тот факт, что ибупрофен лучше снижает высокую температуру тела (> 39,2 °C), чем парацетамол, у детей в возрасте от 2 до 11 лет [14].
Таким образом, ибупрофен (Нурофен® для детей) является препаратом выбора при таких состояниях, когда требуется комплексный жаропонижающий, анальгезирующий и противовоспалительный эффект: грипп; энтеровирусная лихорадка, энтеровирусный везикулярный фарингит, энтеровирусный везикулярный стоматит с экзантемой; скарлатина; инфекционный мононуклеоз; экстраинтестинальный иерсиниоз; острый отит, тонзиллит, фарингит; синдром прорезывания зубов и острая зубная боль; профилактика лихорадки в поствакцинальном периоде; заболевания, сопровождающиеся хроническим воспалением [15–18]. Не следует применять ибупрофен (Нурофен® для детей) более 3 дней в качестве жаропонижающего, более 5 дней в качестве анальгезирующего препарата при острых заболеваниях у детей.
Одна из форм выпуска ибупрофена (Нурофен® для детей) — суппозитории, разработаны специально для детей первых двух лет жизни, когда затруднен пероральный прием лекарств (при рвоте и срыгивании у ребенка, отказе от приема пероральных форм).
Чередование жаропонижающих препаратов для лечения лихорадки у детей является достаточно старой и обычной практикой. Однако комбинация парацетамола и ибупрофена может рассматриваться как возможный фактор риска развития дополнительных нежелательных явлений (острая почечная недостаточность, токсический гепатит, желудочные кровотечения) по сравнению с использованием каждого из препаратов по отдельности [19].
Назначение Аспирина, нимесулида, а также Анальгина в таблетках для снижения температуры в детском возрасте противопоказано!
Таким образом, в педиатрической практике в качестве жаропонижающей терапии показаны препараты парацетамол и ибупрофен (Нурофен® для детей) в соответствии с высоким профилем безопасности. При заболеваниях, сопровождающихся лихорадкой, болевым синдромом, выраженным воспалительным процессом, целесообразно назначение ибупрофена (Hурофен® для детей).
Литература
- Dalal S., Zhukovsky D. S. Pathophysiology and management of fever // J Support Oncol. 2006; 4: 9–16.
- Wittler R. R., Cain K. K., Bass J. W. A survey about management of febrile children without source by primary care physicians // Pediatr Infect Dis J. 1998; 17 (4): 271–277.
- American College of Emergency Physicians Clinical Policies Committee; American College of Emergency Physicians Clinical Policies Subcommittee on Pediatric Fever. Clinical policy for children younger than three years presenting to the emergency department with fever // Ann Emerg Med. 2003; 42: 530–545.
- Ishimine P. Fever without source in children 0 to 36 months of age // Pediatr Clin N Am. 2006; 53: 167–194.
- Infants and children: acute management of fever second edition (clinical practice guidelines). NSW HealtH, 2010. 20 р.
- Petersdorf R. G., Beeson P. B. Fever of unexplained origin: report of 100 cases // Medicine. 1961; 40: 1–30.
- Tezer H., Ceyhan M., Kara A. et al. Fever of unknown origin in children: the experience of one center in Turkey // The Turkish Journal of Pediatrics. 2012; 54: 583–589.
- Shi Xiao-chun, Liu Xiao-qing, Zhou Bao-tong et al. Major causes of fever of unknown origin at Peking Union Medical College Hospital in the past 26 years // Chin Med J. 2013; 126 (5): 808–812.
- Таточенко В. К., Учайкин В. Ф. Лихорадка // Педиатрическая фармакология. 2006; 3: 43–44.
- Баранов А. А. Лихорадочные синдромы у детей. М.: Союз педиатров России, 2011. 228 с.
- The management of fever in young children with acute respiratory infections in developing countries. WHO. Geneva, 1993.
- Pierce C. A., Voss B. Efficacy and safety of ibuprofen and acetaminophen in children and adults: a meta-analysis and qualitative review // Ann Pharmacother. 2010; 44 (3): 489–506.
- Magni A. M., Scheffer D. K., Bruniera P. Antipyretic effect of ibuprofen and dipyrone in febrile children//J. Pediatr. (Rio J). 2011; 87 (1): 36–42.
- Walson P. D., Galletta G., Braden N. J., Alexander L. Ibuprofen, acetaminophen, and placebo treatment of febrile children//Clin. Pharmacol. Ther. 1989; 46 (1): 9–17.
За полным списком литературы обращайтесь в редакцию.
Ю. Б. Белан 1 , доктор медицинских наук, профессор
М. В. Старикович, кандидат медицинских наук
Повышение температуры тела — один из самых частых симптомов инфекционных заболеваний у детей и одна из самых частых причин обращения родителей за помощью к педиатру. Лихорадочные состояния представляют собой самый распространенный повод к применению медикаментозных средств.
При измерении температуры тела в подмышечной ямке повышенной обычно считают температуру тела 37,0°С и выше. Однако следует иметь в виду, что значения 36,0–37,5°С могут быть признаны нормальными. Нормальная температура тела ребенка колеблется в течение суток в пределах 0,5–1,0°C, повышаясь к вечеру. Аксиллярная температура ниже ректальной на 0,5–0,6°C.
Лихорадка — неспецифическая защитно-приспособительная реакция организма, возникающая в ответ на воздействие различных патогенных раздражителей и характеризующаяся перестройкой процессов терморегуляции, которая приводит к повышению температуры тела.
Повышенная температура тела уменьшает жизнеспособность некоторых патогенных микроорганизмов, усиливает специфический и неспецифический компоненты иммунитета. Однако повышение температуры может играть адаптивную роль только при ее подъеме до определенного предела. При высокой гипертермии (40–41°С) наблюдается усиление интенсивности обменных процессов. Несмотря на усиление работы дыхательной и сердечно-сосудистой систем (при подъеме температуры тела на каждый градус выше 37 °С частота дыхания увеличивается на 4 в 1 мин, частота сердечных сокращений (ЧСС)— на 10–20 в 1 мин) возросшая доставка кислорода может не обеспечивать растущих потребностей в нем тканей, что приводит к развитию тканевой гипоксии и нарушению распределения сосудистого тонуса. В первую очередь страдают функции ЦНС, что нередко проявляется развитием судорожного синдрома — фебрильных судорог (особенно у детей раннего возраста, имеющих перинатальное повреждение ЦНС). При гипертермии возможно развитие отека головного мозга, когда состояние ребенка резко ухудшается, наступает угнетение центральной нервной системы.
У детей с гипотрофией, дыхательной недостаточностью, а также при поражениях центральной нервной системы неблагоприятные для здоровья последствия могут развиться при сравнительно умеренной степени повышения температуры тела (38,5–39°С).
Классификация лихорадки
Механизм лихорадки
Повышение температуры тела инфекционного генеза развивается в ответ на воздействие пирогенов вирусной или бактериальной природы и встречается наиболее часто.
В основе лихорадки лежит способность гранулоцитов и макрофагов синтезировать и выделять при активации эндогенные белковые пирогены, интерлейкины (ИЛ-1, ИЛ-6), фактор некроза опухоли (ФНО) и интерфероны. Мишенью для действия эндогенных пирогенов является терморегуляторный центр, осуществляющий регуляцию механизмов теплопродукции и теплоотдачи, обеспечивая тем самым нормальную температуру тела и ее суточные колебания.
ИЛ-1 считается основным инициирующим медиатором в механизме развития лихорадки. Он стимулирует секрецию простогландинов, амилоидов А и Р, С-реактивного белка, гаптоглобина, а1-антитрипсина и церулоплазмина. Под действием ИЛ-1 инициируется продукция Т-лимфоцитами ИЛ-2 и повышается экспрессия клеточных Ig-рецепторов, а также происходит усиление пролиферации В-лимфоцитов и стимуляция секреции антител. Нарушение иммунного гомеостаза при инфекционном воспалении обеспечивает проникновение ИЛ-1 через гематоэнцефалический барьер, где он взаимодействует с рецепторами нейронов центра терморегуляции. При этом активизируется циклооксигеназа (ЦОГ), что приводит к повышению внутриклеточного уровня циклического аденозин-3,5-монофосфата (цАМФ) и изменению внутриклеточного соотношения Na/Ca. Данные процессы лежат в основе изменения чувствительности нейронов и сдвига терморегуляторного баланса в сторону усиления теплопродукции и уменьшения теплоотдачи. Устанавливается новый, более высокий уровень температурного гомеостаза, что приводит к повышению температуры тела.
Наиболее благоприятной формой реакции организма при инфекционных заболеваниях является повышение температуры тела до 38,0–39 °С, тогда как ее отсутствие или фебрильная высокая лихорадка свидетельствуют о сниженной реактивности организма и являются показателем тяжести заболевания. При развитии лихорадки в течение суток максимальное повышение температуры тела регистрируется в 18–19 часов, минимальный уровень — ранним утром. Информация о характеристике и динамике лихорадки на всем протяжении болезни имеет важное диагностическое значение. При различных заболеваниях лихорадочные реакции могут протекать по-разному, что находит свое отражение в формах температурных кривых.
Клинические варианты лихорадки
Анализируя температурную реакцию, очень важно оценить не только величину ее подъема, продолжительность и суточные колебания, но и сопоставить эти данные с состоянием и самочувствием ребенка, клиническими проявлениями заболевания. Это необходимо для выбора правильной тактики лечебных мероприятий в отношении больного, а также для проведения дальнейшего диагностического поиска.
В первую очередь необходима оценка клинических признаков соответствия процессов теплоотдачи повышенному уровню теплопродукции, т.к. в зависимости от индивидуальных особенностей организма лихорадка даже при одинаковой степени повышения температуры тела у детей может протекать по-разному.
Среди клинических вариантов патологического течения лихорадки выделяют гипертермический синдром, при котором отмечается быстрое и неадекватное повышение температуры тела, сопровождающееся нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных органов и систем. Риск развития таких состояний особенно высок у детей раннего возраста, а также с отягощенным преморбидным фоном. Чем меньше возраст ребенка, тем опаснее для него быстрый и значительный подъем температуры тела в связи с возможным развитием прогрессирующих метаболических нарушений, отека мозга, нарушением витальных функций. При наличии у ребенка серьезных заболеваний сердечно-сосудистой, дыхательной систем лихорадка может привести к развитию их декомпенсации. У детей с патологией центральной нервной системы (перинатальные энцефалопатии, эпилепсия и др.) на фоне повышенной температуры тела возможно развитие судорог.
Фебрильные судороги наблюдаются у 2–4% детей, чаще в возрасте 12–18 мес. Возникают обычно при быстром подъеме температуры до 38–39 °С и выше в самом начале заболевания. Повторные судороги могут развиться у ребенка и при других значениях температуры. В случае возникновения у ребенка фебрильных судорог необходимо в первую очередь исключить менингит. У грудных детей с признаками рахита показано исследование уровня кальция для исключения спазмофилии. Электроэнцефалография показана после первого эпизода только при длительных, повторных или фокальных судорогах.
Тактика ведения и лечения детей с лихорадкой
Борьба с лихорадкой является одним из важнейших компонентов комплексной терапии основного заболевания. Проводится на фоне этиотропной (антимикробной, противовирусной, антипаразитарной) и посиндромной терапии.
При лихорадочных состояниях у детей проводимые мероприятия должны включать:
режим полупостельный или постельный в зависимости от уровня повышения температуры тела и самочувствия ребенка;
диету щадящую, молочно-растительную, кормление в зависимости от аппетита. Прием свежего молока целесообразно ограничить из-за возможной гиполактазии на высоте лихорадки. Обильное питье (чай, морс, компот и др.) для обеспечения адекватной теплоотдачи за счет повышенного потоотделения.
Лечебная тактика при повышении температуры тела зависит от клинического варианта лихорадки, выраженности температурной реакции, наличия или отсутствия факторов риска развития осложнений.
Снижение температуры тела не должно быть критическим, необязательно добиваться ее нормальных показателей, достаточно понизить температуру на 1–1,5°C. Это приводит к улучшению самочувствия ребенка и позволяет лучше перенести лихорадочное состояние.
Показания к назначению жаропонижающих препаратов. Учитывая защитно-приспособительный механизм лихорадки у детей и имеющиеся положительные ее стороны, не следует применять жаропонижающие средства при любой температурной реакции. При отсутствии у ребенка факторов риска развития осложнений лихорадочной реакции (фебрильные судороги, отек головного мозга и др.) нет необходимости снижать с помощью жаропонижающих препаратов температуру тела ниже 38–38,5°С. Однако если на фоне лихорадки, независимо от степени ее выраженности, отмечается ухудшение общего состояния и самочувствия ребенка, озноб, миалгии, бледность кожи, другие явления токсикоза, жаропонижающие средства назначаются незамедлительно.
Жаропонижающие средства обязательны, наряду с другими мерами, при гипертермическом синдроме, когда происходит быстрое и неадекватное повышение температуры тела, сопровождающееся нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных органов и систем.
Необходимо отметить, что лекарственные средства для снижения температуры не должны назначаться курсом, т. к. при этом меняется температурная кривая и резко затрудняется диагностика инфекционных заболеваний. Очередной прием жаропонижающего препарата нужен только при повторном подъеме температуры тела до соответствующего уровня.
Принципы выбора жаропонижающих средств у детей. Жаропонижающие средства по сравнению с другими лекарственными препаратами наиболее широко используются у детей, поэтому их выбор осуществляется исходя прежде всего из соображений безопасности, а не эффективности. Препаратами выбора при лихорадке у детей согласно рекомендациям ВОЗ являются парацетамол и ибупрофен. Парацетамол и ибупрофен разрешены в Российской Федерации для безрецептурного отпуска и могут назначаться детям с первых месяцев жизни как в стационаре, так и в домашних условиях.
Необходимо отметить, что парацетамол обладает жаропонижающим, анальгезирующим и очень слабым противовоспалительным эффектом, т.к. реализует свой механизм преимущественно в центральной нервной системе и не обладает периферическим действием. Ибупрофен (Нурофен для детей, Нурофен) имеет более выраженные жаропонижающий, анальгетический и противовоспалительный эффекты, что определяется его периферическим и центральным механизмом. Кроме того, использование ибупрофена (Нурофен для детей, Нурофен) предпочтительно при наличии у ребенка наряду с лихорадкой болевого синдрома, например, лихорадка и боли в горле при ангине, лихорадка и боль в ушах при отите, лихорадка и боли в суставах при псевдотуберкулезе и др. Основной проблемой при использовании парацетамола является опасность передозировки и связанного с ней гепатотоксического действия у детей старше 10–12 лет. Это обусловлено особенностями метаболизма парацетамола в печени ребенка и возможностью образования токсических метаболитов препарата. Ибупрофен редко может вызывать нежелательные явления со стороны желудочно-кишечного тракта, дыхательной системы, крайне редко — со стороны почек, изменения клеточного состава крови.
Однако при непродолжительном использовании рекомендованных доз (табл. 2) препараты переносятся хорошо и не вызывают осложнений. Общая частота неблагоприятных явлений на фоне применения парацетамола и ибупрофена в качестве жаропонижающих средств примерно одинакова (8–9%).
Назначение Анальгина (метамизола натрия) возможно только в случае непереносимости других жаропонижающих препаратов или при необходимости парентерального введения. Это связано с риском возникновения таких нежелательных реакций, как анафилактический шок, агранулоцитоз (с частотой 1:500 000), длительное коллаптоидное состояние с гипотермией.
Следует помнить, что препараты, обладающие сильным противовоспалительным эффектом, более токсичны. Нерационально для снижения температуры тела у детей использовать мощные противовоспалительные препараты — нимесулид, диклофенак, они разрешены только для рецептурного отпуска.
Не рекомендуется в качестве жаропонижающего средства для детей ацетилсалициловая кислота, способная при гриппе и других ОРВИ, ветряной оспе вызвать синдром Рея (тяжелую энцефалопатию с печеночной недостаточностью). Не следует использовать амидопирин и фенацетин, исключенные из списка жаропонижающих препаратов из-за высокой токсичности (развитие судорог, нефротоксичность).
При выборе лекарственных препаратов для снижения температуры у детей необходимо учитывать наряду с безопасностью удобство их применения, т. е. наличие детских лекарственных форм (сироп, суспензия), а также стоимость.
2% раствор Папаверина в/м в разовой дозе 0,1–0,2 мл детям до 1 года; 0,2 мл на год жизни детям старше года;
50% раствор Анальгина (метамизола натрия) в/м, в разовой дозе 0,1–0,2 мл на 10 кг массы тела детям до 1 года; 0,1 мл на год жизни детям старше 1 года
Гипертермический синдром, при котором отмечается быстрое и неадекватное повышение температуры тела, сопровождающееся нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных органов и систем, требует незамедлительного парентерального введения жаропонижающих, сосудорасширяющих, антигистаминных препаратов с последующей госпитализацией и проведением неотложной посиндромной терапии.
Таким образом, при лечении ребенка с лихорадкой педиатру следует помнить:
жаропонижающие препараты не следует назначать всем детям с повышенной температурой тела, они показаны только в тех случаях инфекционно-воспалительной лихорадки, когда имеет место ее неблагоприятное влияние на состояние ребенка и угрожает развитием серьезных осложнений;
препараты для снижения температуры не должны назначаться курсом, повторный прием жаропонижающего средства показан только при очередном подъеме температуры до уровня, требующего медикаментозной коррекции;
из жаропонижающих препаратов предпочтение следует отдать ибупрофену (Нурофен для детей, Нурофен), обладающему наименьшим риском нежелательных эффектов;
назначение Анальгина (метамизола натрия) возможно только в случае непереносимости других жаропонижающих средств или при необходимости их парентерального введения.
Влияние калия и кальция на сердце. Влияние температуры тела на сердце
Влияние ионов кальция. Ионы кальция являются инициаторами мышечного сокращения, поэтому избыток ионов кальция увеличивает силу сокращения миокарда вплоть до формирования сокращений спастического характера. И наоборот, недостаток ионов кальция ведет к развитию сердечной слабости. К счастью, концентрация ионов кальция в крови поддерживается на постоянном уровне регуляторными механизмами, и нарушения сердечной деятельности, связанные с недостатком или избытком ионов кальция, встречаются крайне редко.
Влияние температуры на функцию сердца. Повышение температуры тела, например при лихорадке, приводит к значительному увеличению частоты сердечных сокращений, иногда даже в 2 раза. Это объясняется, прежде всего, увеличением проницаемости клеточных мембран для ионов, участвующих в генерации импульсов пейсмекерными клетками сердца. Снижение температуры тела до 15-20°С, приводящее к смерти, уменьшает частоту сердечных сокращений буквально до нескольких ударов в минуту. Сила сокращения сердца увеличивается при непродолжительном повышении температуры тела, например во время выполнения физической нагрузки. Слишком длительная гипертермия истощает метаболические системы миокарда и служит причиной сердечной слабости. Следовательно, оптимальная функция сердца в значительной степени зависит от регуляции постоянства температуры тела нервными центрами.
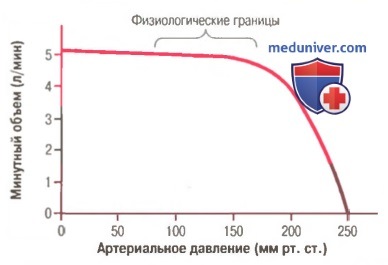
Минутный объем сердца при увеличении артериального давления до 160 мм рт. ст. не меняется. Если артериальное давление превышает эту предельную величину, минутный объем сердца резко снижается.
Повышение артериального давления (в физиологических пределах) не приводит к уменьшению сердечного выброса
На рисунке видно, что повышение давления в аорте не оказывает влияния на сердечный выброс, пока среднее артериальное давление не превысит 160 мм рт. ст. Другими словами, в норме (при систолическом давлении от 80 до 140 мм рт. ст.) сердечный выброс целиком и полностью зависит от местного кровотока во всех периферических органах и тканях, определяющего величину венозного возврата крови к сердцу.
В сердце имеется специальная проводящая система, функциями которой являются: (1) ритмическая генерация импульсов, вызывающих ритмическое сокращение сердечной мышцы; (2) проведение этих импульсов по сердцу. Благодаря проводящей системе предсердия и желудочки сокращаются последовательно: предсердия сокращаются на 1/6 сек раньше желудочков, что способствует полному наполнению желудочков кровью до начала их систолы. С другой стороны, проводящая система сердца обеспечивает одновременное сокращение всех участков желудочков для мощного подъема давления в них во время систолы.
Функции проводящей системы могут нарушаться при различных заболеваниях сердца, например связанных со снижением коронарного кровотока и развитием ишемии сердечной мышцы. Возникающие при этом нарушения сердечного ритма или последовательности сокращений предсердии и желудочков могут быть настолько выраженными, что приводят к смерти.
Видео физиология регуляции сердца - профессор, д.м.н. П.Е. Умрюхин
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

