Чем достигается наиболее эффективная профилактика раневой инфекции
Обновлено: 24.04.2024
Советы при раневой инфекции - нагноении раны после операции
1. Что такое хирургические раневые инфекции и какова их классификация?
Хирургические раневые инфекции (ХРИ) развиваются в течение 30 дней после хирургического вмешательства, за исключением тех случаев, когда в ране остается инородное тело. В случае имплантации инородного материала, опасность раневой инфекции сохраняется в течение года.
В зависимости от глубины поражения тканей раневые инфекции делятся на три клинически значимые категории:
а) Поверхностные ХРИ.
б) Глубокие ХРИ (вовлекающие фасции и мышцы).
в) Полостные ХРИ (распространение инфекции на любые анатомические образования, затронутые хирургическими манипуляциями).
2. Каковы классические признаки поверхностной, глубокой и полостной хирургической раневой инфекции (ХРИ)?
Поверхностные и глубокие хирургические раневые инфекции (ХРИ):
• Calor (жар)
• Tumor (отечность)
• Rubor (покраснение)
• Dolor (боль)
На полостную хирургическую раневую инфекцию (ХРИ) указывают общие симптомы: лихорадка, кишечная непроходимость и/или шок. Для уточнения диагноза могут потребоваться дополнительные исследования.
3. Можно ли предвидеть дальнейшее развитие ХРИ на основании типа раны?
Да. Исходя из степени загрязнения, раны можно отнести к одной из четырех категорий: чистые, чистые-контаминированные, контаминированные и грязные инфицированные. Чистые раны — атравматичные раны без признаков воспаления, с полным соблюдением правил асептики и без вскрытия полых органов. Чистые-контаминированные раны идентичны предыдущим, за исключением того, что вскрывался полый орган.
Контаминированные раны причинены чистым предметом, при минимальном контакте с инфицированным материалом. Грязные инфицированные раны развиваются в результате травмы загрязненным предметом или при значительном попадании инфицированного материала в разрез. По литературным данным, частота нагноения для каждой категории ран составляет 2,1%; 3,3%; 6,4% и 7,1% соответственно.
4. Какие другие факторы, кроме типа раны, позволяют прогнозировать развитие раневой инфекции?
Физическое состояние (но классификации Американского Общества Анестезиологов), результаты интраоперационных бактериальных посевов и продолжительность пребывания в стационаре до операции являются важными прогностическими факторами послеоперационных ХРИ. Важное значение имеет также адекватное регионарное кровоснабжение, что подтверждается низкой частотой нагноения ран в лицевой области.

5. Какие факторы может контролировать хирург для снижения частоты ХРИ?
Снизить частоту послеоперационной инфекции помогает сокращение продолжительности операции, облитерация мертвого пространства, тщательный гемостаз, максимальное уменьшение присутствия чужеродных материалов (включая лишние швы) и бережное обращение с тканями. Применение электрокоагуляции для гемостаза не повышает частоту раневых инфекций.
6. Снижает ли профилактическое назначение системных антибиотиков вероятность инфекции?
Применение антибиотиков при контаминированных и грязных инфицированных ранах абсолютно показано и является скорее лечением, чем профилактикой. При любых чистых контаминированных ранах рекомендуется назначение антибиотиков в качестве профилактики. Первоначально профилактическое лечение антибиотиками при чистых ранах проводилось только в случае имплантации синтетического материала. Общее мнение сводилось к тому, что любая польза от профилактического применения антибиотиков в чистой хирургии превышает потенциальный риск побочных эффектов от неправильного использования.
Однако, строго говоря, после любой операции в ране остается некоторое количество чужеродного материала (например, швы), и даже единственный шов может привести к нагноению за счет занесенных в рапу бактерий, которые сами по себе не вызовут инфекции. Кроме того, крупное проспективное рандомизированное исследование, посвященное профилактическому применению антибиотиков в чистой хирургии, показало очевидное значение профилактики для уменьшения количества ХРИ.
7. Когда нужно проводить антибактериальную профилактику?
Максимально положительный результат достигается при наличии терапевтической концентрации антибиотиков в тканях на момент контаминации. Следовательно, эффективность профилактики повышается, если антибиотики назначаются непосредственно перед хирургическим разрезом; более позднее профилактическое введение антибиотиков бессмысленно. Схемы многократного введения антибиотиков не имеют преимуществ перед однократной дозой. Беспорядочный выбор антибиотиков (не соответствующий больничным рекомендациям) может даже повысить частоту ХРИ.
8. Нужно ли проводить в операционной пульс-гидропрессивную обработку раны?
Да. Было проведено всестороннее исследование результатов пульс-гидропрессивной обработки раны при контаминации мягких тканей. При этом было продемонстрировано, что она в семь раз эффективнее снижает бактериальное загрязнение, чем промывание резиновой грушей. Эластические свойства мягких тканей способствуют удалению микрочастиц в промежутках между подачей жидкости. Оптимальное давление и частота импульсов должны составлять соответственно 4-5 кг на см2 и 800 импульсов в минуту.
9. Позволяют ли антибиотики и гидропрессивная обработка чаще закрывать грязные или контаминированные раны первичным натяжением?
Несмотря на эти эффективные методы терапии, решение о первичном закрытии раны для хирурга остается непростым, требует опыта и врачебной интуиции. Первичное закрытие рапы всегда предпочтительно, поскольку сокращает сроки заболеваемости и улучшает косметический результат. Однако при развитии инфекции последствия достаточно серьезны, и рапу необходимо снова раскрыть. Решение о первичном закрытии рапы принимается с учетом степени контаминации, количества некротической ткани или размеров оставленного мертвого пространства, адекватности кровоснабжения, эффективности дренажей, времени, прошедшего с момента повреждения и имплантации инородного материала.
В целом безопаснее оставить сомнительную рану открытой и предоставить ей возможность заживать вторичным натяжением или выполнить отсроченное закрытие рапы через 3-5 дней. Отсроченные швы являются тем компромиссом, который часто отличает опытного хирурга от восторженного дилетанта.
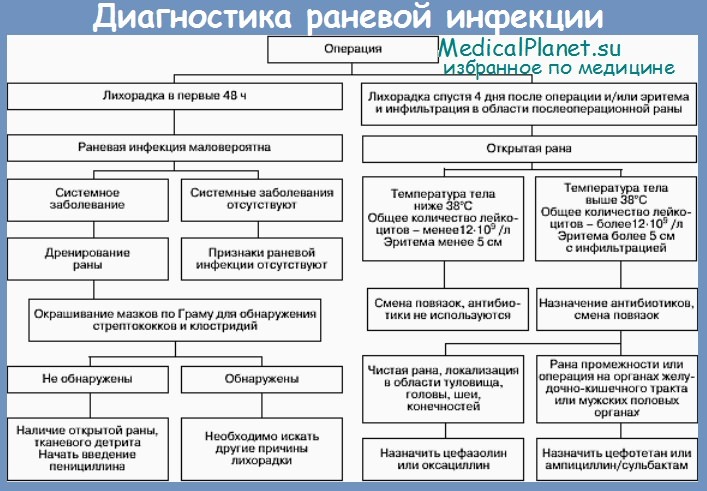
10. Обычная частота нагноения при типичных операциях.
Холецистэктомия 3%
Паховое грыжесечение 2%
Аппендэктомия 5%
Торакотомия 6%
Колэктомия 12%
11. Какие микроорганизмы чаще всего являются возбудителями раневой инфекции?
Поскольку стафилококк относится к наиболее распространенному на коже микроорганизму, он также чаще всего вызывает ХРИ. Однако ХРИ в ряде зон ассоциируются с другими микроорганизмами. Если была вскрыта кишка, возбудителями инфекции обычно являются представители семейства Enterobacteriaceae и анаэробы; при рассечении желчных путей и пищевода инфекционными возбудителями, помимо названных микробов, становятся энтерококки. Другие зоны, например мочевыводящие пути или влагалище, содержат такие микроорганизмы как стрептококки группы D, Pseudomonas и Proteus.
12. Как раневая инфекция связана с операцией по времени?
В типичных случаях раневая инфекция развивается на 5-7 день после операции; однако может развиться и молниеносная форма. Инфекции, вызванные клостридиями, развиваются при большом количестве нежизнеспособных тканей в закрытом пространстве и являются классическим примером молниеносной формы ХРИ.
13. Каковы первостепенные лечебные мероприятия при развитии ХРИ?
Первостепенное значение имеет дренирование раны. Дренаж ставится путем раскрытия раны или, в случае глубокой инфекции, под контролем компьютерной томографии (КТ) или ультразвукового исследования (УЗИ). Для лечения флегмоны и генерализованного сепсиса также применяется антибактериальная терапия.
14. Что может произойти, если не лечить поверхностную или глубокую ХРИ?
Местно состояние раны ухудшается, инфекция проникает в глубь тканей и продолжает распространяться. Если инфекция быстро прогрессирует, может развиться некротизирующий фасциит. В конечном итоге края рапы расходятся.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Раневая инфекция – это комплекс общих и местных патологических проявлений, возникающих при развитии инфекции в случайных или операционных ранах. Патология проявляется болью, ознобом, лихорадкой, увеличением регионарных лимфатических узлов и лейкоцитозом. Края раны отечные, гиперемированные. Наблюдается выделение серозного или гнойного отделяемого, в отдельных случаях образуются участки некроза. Диагноз выставляется на основании анамнеза, клинических признаков и результатов анализов. Лечение комплексное: вскрытие, перевязки, антибиотикотерапия.
МКБ-10
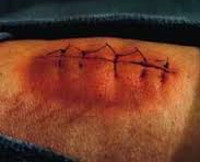
Общие сведения
Раневая инфекция – осложнение раневого процесса, обусловленное развитием патогенной микрофлоры в полости раны. Все раны, в том числе и операционные, как в гнойной хирургии, так и в травматологии считаются первично загрязненными, поскольку какое-то количество микробов попадает на раневую поверхность из воздуха даже при безукоризненном соблюдении правил асептики и антисептики. Случайные раны загрязнены сильнее, поэтому в таких случаях источником инфекции обычно является первичное микробное загрязнение. При операционных ранах на первый план выступает эндогенное (из внутренней среды организма) или внутригоспитальное (вторичное) инфицирование.

Причины
В большинстве случаев возбудителем инфекции в случайных ранах становится стафилококк. Редко в качестве основного возбудителя выступает протей, кишечная и синегнойная палочка. В 0,1% случаев встречается анаэробная инфекция. Через несколько дней пребывания в стационаре флора меняется, в ране начинают преобладать устойчивые к антибактериальной терапии грамотрицательные бактерии, которые обычно становятся причиной развития раневой инфекции при вторичном инфицировании как случайных, так и операционных ран.
Раневая инфекция развивается в случае, когда количество микробов в ране превышает некий критический уровень. При свежих травматических повреждениях у ранее здорового человека этот уровень составляет 100 тыс. микроорганизмов на 1 г ткани. При ухудшении общего состояния организма и определенных особенностях раны этот порог может существенно снижаться.
К числу местных факторов, повышающих вероятность развития раневой инфекции, относится присутствие в ране инородных тел, сгустков крови и некротических тканей. Также имеет значение плохая иммобилизация при транспортировке (становится причиной дополнительной травмы мягких тканей, вызывает ухудшение микроциркуляции, увеличение гематом и расширение зоны некроза), недостаточное кровоснабжение поврежденных тканей, большая глубина раны при малом диаметре раневого канала, наличие слепых карманов и боковых ходов.
Общее состояние организма может провоцировать развитие раневой инфекции при грубых расстройствах микроциркуляции (централизация кровообращения при травматическом шоке, гиповолемические расстройства), нарушениях иммунитета вследствие недостаточного питания, нервного истощения, химических и радиационных поражений, а также хронических соматических заболеваний. Особенно значимы в таких случаях злокачественные новообразования, лейкемия, уремия, цирроз, сахарный диабет и ожирение. Кроме того, снижение сопротивляемости инфекции наблюдается при проведении лучевой терапии и при приеме ряда лекарственных средств, в том числе – иммунодепрессантов, стероидов и больших доз антибиотиков.
Классификация
В зависимости от преобладания тех или иных клинических проявлений гнойные хирурги выделяют две общие формы раневой инфекции (сепсис без метастазов и сепсис с метастазами) и несколько местных. Общие формы протекают тяжелее местных, вероятность летального исхода при них повышается. Самой тяжелой формой раневой инфекции является сепсис с метастазами, который обычно развивается при резком снижении сопротивляемости организма и раневом истощении вследствие потери больших количеств белка.
К числу местных форм относятся:
- Инфекция раны. Является локализованным процессом, развивается в поврежденных тканях с пониженной сопротивляемостью. Зона инфицирования ограничена стенками раневого канала, между ней и нормальными живыми тканями есть четкая демаркационная линия.
- Околораневой абсцесс. Обычно соединен с раневым каналом, окружен соединительнотканной капсулой, отделяющей участок инфекции от здоровых тканей.
- Раневая флегмона. Возникает в случаях, когда инфекция выходит за пределы раны. Демаркационная линия исчезает, процесс захватывает прилежащие здоровые ткани и проявляет выраженную тенденцию к распространению.
- Гнойный затек. Развивается при недостаточном оттоке гноя вследствие неадекватного дренирования или зашивании раны наглухо без использования дренажа. В подобных случаях гной не может выйти наружу и начинает пассивно распространяться в ткани, образуя полости в межмышечных, межфасциальных и околокостных пространствах, а также в пространствах вокруг сосудов и нервов.
- Свищ. Образуется на поздних стадиях раневого процесса, в случаях, когда на поверхности рана закрывается грануляциями, а в глубине сохраняется очаг инфекции.
- Тромбофлебит. Развивается через 1-2 мес. после повреждения. Является опасным осложнением, обусловлен инфицированием тромба с последующим распространением инфекции по стенке вены.
- Лимфангит и лимфаденит. Возникают вследствие других раневых осложнений, исчезают после адекватной санации основного гнойного очага.
Симптомы раневой инфекции
Как правило, патология развивается спустя 3-7 дней с момента ранения. К числу общих признаков относится повышение температуры тела, учащение пульса, ознобы и признаки общей интоксикации (слабость, разбитость, головная боль, тошнота). В числе местных признаков – пять классических симптомов, которые были описаны еще во времена Древнего Рима врачом Аулусом Корнелиусом Сельсусом: боль (dolor), местное повышение температуры (calor), местное покраснение (rubor), отек, припухлость (tumor) и нарушение функции (functio laesa).
Характерной особенностью болей является их распирающий, пульсирующий характер. Края раны отечны, гиперемированы, в полости раны иногда имеются фибринозно-гнойные сгустки. Пальпация пораженной области болезненна. В остальном симптоматика может варьироваться в зависимости от формы раневой инфекции. При околораневом абсцессе отделяемое из раны нередко незначительное, наблюдается выраженная гиперемия краев раны, резкое напряжение тканей и увеличение окружности конечности. Образование абсцесса сопровождается снижением аппетита и гектической лихорадкой.
При раневых флегмонах выявляется существенное повышение местной температуры и резкое ухудшение состояния больного, однако рана выглядит относительно благополучно. Формирование гнойного затека также сопровождается значительным ухудшением состояния пациента при относительном благополучии в области раны. Температура повышается до 40 градусов и более, отмечаются ознобы, вялость, адинамия и снижение аппетита. Гнойное отделяемое отсутствует или незначительное, гной выделяется только при надавливании на окружающие ткани, иногда – удаленные от основного очага инфекции. При свищах общее состояние остается удовлетворительным или близким к удовлетворительному, на коже формируется свищевой ход, по которому оттекает гнойное отделяемое.
Осложнения
Осложнения обусловлены распространением инфекции. При гнойных тромбофлебитах общее состояние ухудшается, в зоне поражения определяются умеренные признаки воспаления, при расплавлении стенки вены возможно формирование флегмоны или абсцесса. Лимфангит и лимфаденит проявляются болезненностью, отечностью мягких тканей и гиперемией кожи в проекции лимфатических узлов и по ходу лимфатических сосудов. Отмечается ухудшение общего состояния, ознобы, гипертермия и повышенное потоотделение. При сепсисе состояние тяжелое, кожа бледная, наблюдается снижение АД, выраженная тахикардия, бессонница и нарастающая анемия.
Лечение раневой инфекции
Лечение заключается в широком вскрытии и дренировании гнойных очагов, а также промывании раны антисептиками. В последующем при перевязках используются сорбенты и протеолитические ферменты. В фазе регенерации основное внимание уделяется стимуляции иммунитета и защите нежных грануляций от случайного повреждения. В фазе эпителизации и рубцевания при больших, длительно незаживающих ранах выполняют кожную пластику.
Прогноз и профилактика
Прогноз определяется тяжестью патологии. При небольших ранах исход благоприятный, наблюдается полное заживление. При обширных глубоких ранах, развитии осложнений требуется длительное лечение, в ряде случаев возникает угроза для жизни. Профилактика раневой инфекции включает в себя раннее наложение асептической повязки и строгое соблюдение правил асептики и антисептики в ходе операций и перевязок. Необходима тщательная санация раневой полости с иссечением нежизнеспособных тканей, адекватным промыванием и дренированием. Пациентам назначают антибиотики, проводят борьбу с шоком, алиментарными нарушениями и белково-электролитными сдвигами.
Для профилактики раневой инфекции на этапах медицинской эвакуации (ЭМЭ) большое значение имеют как медицинские, так и организационные мероприятия. Рассмотрены основные принципы профилактики и лечения раневой инфекции на различных ЭМЭ в зависимости от сроков поступления раненого, а также профилактика местной и общей инфекции.
Medical as well as organizational measurements are essential in oder to prevent wound infection at the stage of medical evacuation(SME).these are the main prevention and treatment principles with the reference to SME depending on the terms the wounded was evacuated ,and also prevention of local and general infection
Любая огнестрельная рана является первично инфицированной. Это связано с тем, что в момент ранения с ранящим снарядом в рану заносятся микроорганизмы, находящиеся на одежде, коже. При несвоевременном оказании помощи в рану могут поступать микроорганизмы из окружающей среды. Такое микробное загрязнение называется вторичным инфицированием. И в первом, и во втором случаях этот путь микробной контаминации раны называется экзогенным, или инвазивным (микробная инвазия).
Более опасной является инвазия госпитальной флоры, устойчивой даже к современным бактериальным средствам. Она проникает через верхние дыхательные пути - в процессе ИВЛ и санационных мероприятий, через мочевые пути в процессе катетеризации, а также через кожный покров в ходе выполнения многочисленных инвазивных лечебных и диагностических манипуляций. Инфекционный процесс, вызванный госпитальной микрофлорой, получил название госпитальной или нозокомиальной инфекции.
Кроме того, у больных с огнестрельными ранениями на фоне развития травматической болезни возможны и другие пути попадания микроорганизмов в рану. Это так называемый эндогенный путь. Как указывает Е.К. Гуманенко [1], первым этиологическим фактором возникновения таких осложнений выступает эндогенная микрофлора. Причем могут развиваться не только местные, но и висцеральные и генерализованные инфекционные осложнения. Источником эндогенной инфекции является кишечная микрофлора, проникающая в систему кровообращения, так как при травматической болезни и нарушении микроциркуляции, в частности кишечника, стенка кишечных капилляров становится проницаемой для микроорганизмов: энтеробактерий, протея, кишечной палочки и других. Поступая в кровь, эти условно патогенные микроорганизмы попадают в поврежденные ткани, где обретают новую среду обитания. И если новая среда благоприятствует их существованию и развитию, то формируется новый метастатический патологический очаг раневой инфекции. Очень важным фактором его формирования является не только поступление эндогенной микробной флоры в зону раны (так называемая генерализованная транслокация (по Е.К. Гуманенко), но и состояние раны (объем первичного и вторичного некроза, степень нарушения кровообращения) и эффективность первичной хирургической обработки (удаление некротических тканей, восстановление кровообращения).
Местная и общая раневая инфекция - распространенное осложнение огнестрельных ранений. Качественная профилактика и лечение ее возможны только при четком и последовательном выполнении на каждом этапе алгоритма поставленных задач (таблица).
Алгоритм профилактики и лечения инфекционных осложнений огнестрельных ранений
- Обеспечение ППИ, АИ-1.
- Профилактические прививки противостолбнячные.
- Быстрый и щадящий вынос из очага
- Соблюдение асептики и антисептики.
- Асептические повязки.
- Введение антибиотиков широкого спектра действия.
- Транспортная иммобилизация.
- Профилактика и лечение травматического и геморрагического шока
- Ранняя и полноценная ПХО.
- Исключение первичного хирургического шва
- Активная и пассивная профилактика столбняка.
- Пассивная профилактика анаэробной инфекции
- Местная аэрация тканей (внутрикожное, подкожное введение кислорода и озона).
- Внутривенное озонирование.
- ГБО.
- Кислородная ингаляция
Профилактика раневой инфекции на этапе первой медицинской помощи (на поле боя)
Здесь нет никакой этиологической дифференциации в способе профилактики. Осуществляются, главным образом, организационные и медицинские мероприятия.
Организационные: быстрый и щадящий вынос раненого с поля боя.
Медицинские: асептическая повязка на рану, прием пероральных антибиотиков из АИ - 1, транспортная иммобилизация.
Профилактика раневой инфекции на этапе доврачебной помощи (МПБ)
На данном этапе появляются элементы дифференцированного подхода к этиологической профилактике раневой инфекции. В обязательном порядке должна учитываться угроза развития не только местной, но и общей раневой инфекции (столбняк, газовая гангрена). На данном этапе нужно проводить следующие виды профилактики: организационные и медицинские.
Организационные: быстрая и щадящая эвакуация на следующий этап. Дифференциация профилактических мер должна включать мероприятия, направленные на предупреждение столбняка и газовой гангрены.
Медицинские: дополнительные асептические повязки; транспортная иммобилизация табельными средствами; в/м введения антибиотиков широкого спектра действия. Дополнительные меры профилактики должны включать мероприятия, направленные на предупреждение столбняка и газовой гангрены: тщательная оценка правильности и времени наложения жгута, обязательная ингаляция кислорода, особенно у раненых группы риска развития анаэробной инфекции.
Профилактика раневой инфекции на этапе первой врачебной помощи (МПП)
На этом этапе подключается специфический вид профилактики.
Организационные: проведение эвакотранспортной сортировки раненых, относящихся к группе особого риска.
Медицинские: обкалывание раны антибиотиками пролонгированного типа и широкого спектра действия, подбинтовывание повязок, табельная транспортная иммобилизация. Контроль жгута (правильность, время), смена жгута, замена его на другие виды временной остановки кровотечения (более щадящие, менее травматичные), противошоковая терапия.
Специфическая: ингаляция кислорода, местная аэрация тканей вокруг раны, в/в введение озонированных растворов, введение специфических сывороток (противостолбнячной и противогангренозной).
Профилактика и лечение раневой инфекции
на этапе квалифицированной помощи (ОМедБ)
Организационные мероприятия - тщательная внутрипунктовая сортировка раненых (ведение группы первой и второй очереди); эвакуационно-транспортная сортировка: эвакуация раненых в первую очередь с ранениями крупных магистральных сосудов в ГБФ.
Медицинская профилактика: антибиотикотерапия, соблюдение принципов асептики - антисептики, послеоперационная лечебная иммобилизация, окончательное выведение раненого из шока.
На данном этапе на первый план выходит специфический вид профилактики раневой инфекции. Это, прежде всего, ранняя первичная хирургическая обработка раны. Устранение компартмент-синдрома. Обязательны местная и общая аэрация и озонирование. Исключение раннего первичного хирургического шва. Введение специфических сывороток. Помимо профилактических мер на данном этапе необходимо лечение раневой инфекции. Это касается главным образом газовой гангрены (молниеносная форма). Для этого на данном этапе имеется анаэробная палатка, в которой проводятся специфические лечебные мероприятия: хирургические (лампасные разрезы, ампутация), введение лечебных доз противогангренозной сыворотки, местная аэрация тканей в зоне развития инфекции, внутривенное введение озонированных растворов.
Профилактика и лечение раневой инфекции в ГБФ
На госпитальном этапе эвакуации профилактика раневой инфекции должна включать прежде всего специфические методы: первичную и вторичную хирургическую обработку ран, восстановление сосудистого кровотока. Общая и местная аэрация тканей, стабилизация костных отломков, ампутации по вторичным показаниям. Введение сывороток. Большое внимание должно уделяться медицинским видам профилактики, направленным на борьбу с инвазивной госпитальной или нозокомиальной инфекцией: обязательное соблюдение правил асептики и антисептики, использование одноразового инструментария (шприцы, инструменты, интубационные трубки, катетер и маски для ингаляций и т.д.), т.к. многоразовый является носителем госпитальной микрофлоры. Активное лечение в каждом периоде травматической болезни.
Наиболее тяжелую группу представляют ранения, осложненные анаэробной инфекцией. В зависимости от ЭМЭ частота этого осложнения составляет от 0,08 до 15 % раненых. Профилактические меры, направленные на предупреждение данного грозного и тяжелого осложнения, делятся на неспецифические (организационные и медицинские) и специфические. Эти меры должны быть соблюдены на всех этапах оказания медицинской помощи. На первом месте стоит правильная, своевременная и эффективная эвакуация на этапы МПП и ОМедБ. При оказании первой медицинской, доврачебной и первой врачебной помощи необходимо всегда помнить о том, что: 1) наложенный жгут - это огромная опасность, если он наложен неправильно, не по показаниям, просрочено время; 2) ранение крупных магистральных сосудов - это показание к эвакуации в первую очередь.
Специфическая профилактика - это, прежде всего, проведение ранней первичной хирургической обработки с широкой фасциотомией, наложение сосудистого шва в первые 6 часов с момента ранения, тщательное дренирование раны (проточные дренажи), аэрирование раны, категорическое исключение показаний для наложения первичного хирургического шва.
В случаях, когда раненые поступают с клинической картиной анаэробной инфекции, необходимо помимо традиционного хирургического вмешательства (лампасные разрезы, некрэктомия) использовать ГБО и озонированные растворы.
Под нашим наблюдением находилось 20 человек с газовой гангреной после ранения. Они поступили на различных сроках. Причины в основном связаны с нарушением вышеуказанных принципов оказания помощи пострадавшим. После проведения вторичной хирургической обработки раны (лампасные разрезы, иссечение нежизнеспособных тканей), назначения лечебных доз противогангренозной сыворотки были использованы методика гипербарической оксигенации (2 раза в день), в/в введение озонированных растворов, местная аэрация тканей (Каралин А.Н., Терентьев В.А., Азизова Р.Х. Способ лечения ран: Пат. №2219932 от 27.12.03), дезинтоксикационная терапия.
Результатом нашей тактики лечения больных газовой гангреной стали их выздоровление и отсутствие ампутации.
Заключение. На всех этапах оказания медицинской помощи нужно помнить о том, что: любое огнестрельное ранение представляет угрозу развития анаэробной инфекции, в частности газовой гангрены.
Из раненых выделяется группа риска, в которой вероятность развития этого осложнения велика: слепые ранения, ранения нижних конечностей, с массивным повреждением тканей. Кроме того, должна быть выделена группа больных особого риска, в которой частота развития газовой гангрены выше во много раз. Это ранение конечностей, сопровождающееся повреждением магистральных сосудов, компартмент-синдромом, с наложением жгута, шоком (травматическим, геморрагическим, плевропульмональным).
Согласно такому распределению больных устанавливается очередность их эвакуации и срочность оказания квалифицированной хирургической помощи. Раненые группы особого риска должны эвакуироваться в те же сроки, что и раненые с внутренними кровотечениями. Квалифицированная хирургическая помощь им должна оказываться как группе раненых, нуждающихся в ней по жизненным показаниям: после выведения из шока, в перевязочной. В случаях повреждения магистральных сосудов - лучше на этапе специализированной помощи.
Профилактика газовой гангрены должна быть комплексной, т.е. включать организационные мероприятия, медицинскую помощь на этапах эвакуации и своевременное качественное хирургическое вмешательство.
Специфическая профилактика анаэробной инфекции должна делиться на патогенетическую и саногенетическую. Патогенетическая - прямое воздействие на анаэробную инфекцию (введение противогангренозной сыворотки), тщательная хирургическая обработка раны, исключение первичного хирургического шва.
Саногенетическая - повышение защитной функции организма и, в частности, общей и местной, путем аэрации тканей.
Специфическая патогенетическая профилактика - введение противогангренозной сыворотки в объеме 1 профилактической дозы. Несмотря на мнение, что таковая мера не является эффективной профилактической защитой от развития газовой гангрены, ее следует использовать. Но при этом четко придерживаться организационных и медицинских мероприятий, в которых главными являются ранняя первичная хирургическая обработка огнестрельной раны и полное исключение первичного шва.
Рекомендованные в хирургии мирного времени виды швов - первичный, первично-отсроченный, провизорный в военно-полевой хирургии нередко во много раз увеличивают угрозу развития раневой инфекции. Это относится, главными образом, к первичным швам. Показания к наложению при огнестрельных ранениях очень субъективны и нередко вводят в заблуждение хирурга. Результатом является, как правило, раневая инфекция.
С учетом высокого риска развития раневой инфекции, в частности газовой гангрены, при огнестрельных ранениях следует запретить применение первичного хирургического шва после хирургической обработки раны.
В военно-полевой хирургии, чтобы исключить сомнения в отношении применения первичного хирургического шва при огнестрельных ранениях, оставить только 3 вида швов: первично-отсроченный (через 3-4 дня после ПХО) и вторичный - ранний (через 2 недели после ПХО) и поздний (через 3-4 недели после ПХО).
Причина увеличения возможности развития газовой гангрены при шоке травматического характера связана с особенностями его патогенеза. Как известно, травматический и геморрагический шок сопровождается снижением ОЦК, что ведет к циркуляторной гипоксии. Кроме того, резко нарушается микроциркуляция тканей, идет централизация кровообращения. Все это ведет к резкому уменьшению поступления кислорода к периферическим тканям (конечностям). На этом фоне создаются благоприятные условия для активизации анаэробной инфекции при огнестрельных ранениях в группе риска и особенно в группе особого риска. То же самое происходит и при ранениях, осложненных плевропульмональным шоком. При этом степень гипоксии еще более выражена, так как помимо циркуляторной гипоксии развивается и дыхательная. Поэтому эта группа раненых должна относится к 3 группе (особого риска) и подлежит эвакуации в первую очередь.
В целях медицинской профилактики развития анаэробной инфекции на ЭМЭ рекомендуется применение у раненых 2 и 3 групп местной и общей аэрации (в/в озонированный раствор, обкалывание мягких тканей кислородом или озоном).
Лечение газовой гангрены должно в обязательном порядке включать местную и общую аэрацию тканей путем использования предложенной методики внутривенного введения кислорода и озона, а также ГБО, что значительно улучшает результат лечения и полностью устраняет угрозу ампутации конечности.
Выводы. Эффективная профилактика и лечение раневой инфекции на этапах медицинской эвакуации возможны только при четком и последовательном выполнении на каждом этапе алгоритма поставленных задач.
1.Должны быть выделены неспецифические (медицинские и организационные) и специфические виды профилактики и лечения.
2.Необходимо всех раненых, с учетом риска развития раневой инфекции, разделить на 3 группы (1 - все огнестрельные ранения, 2 - группа риска, 3 - особого риска).
3.В целях профилактики развития раневой инфекции исключить из практики военно-полевой хирургии первичный хирургический шов. Оставить только первично-отсроченный и вторично-отсроченный (ранний и поздний).
Профилактика раневой инфекции. Антибиотикопрофилактика
Среди предоперационных факторов важное место отводится обработке кожи в области планируемой операции.
Так, для предоперационного удаления волос с кожи желательно использование методик, которые в отличие от бритья не вызывают микроабразий кожи (эпиляция, депилятории). Эта рекомендация поддерживается результатами рандомизированного исследования, проведенного у 1013 пациентов, у которых РИ возникали в 3,2 % случаев после удаления волос методом эпиляции утром в день операции в сравнении с 10% случаев у пациентов, кожу которых подвергали бритью в день операции.
У больных носителей золотистого стафилококка целесообразно приложить усилия по уменьшению колонизации им носоглотки. Рандомизированное плацебо-контролируемое исследование обнаружило, что обработка мупироцином носовых ходов у больных, подвергавшихся плановым кардиоторакальным, нейрохирургическим, онкологическим, гинекологическим и общехирургическим операциям, начиная за день до операции и продолжая в течение 5 дней подряд, снизила число НКИ с 7,7 до 4,0% у больных с колонизацией S. aureus.
Однако общая частота раневых инфекций (РИ) при использовании мупироцина независимо от носительства золотистого стафилококка не уменьшалась.
Среди факторов, влияющих на развитие раневых инфекций (РИ), как уже было сказано выше, важное значение имеет борьба с периоперационным повышением уровня глюкозы свыше 200 мг/дл (> 10,1 ммоль/л). Интенсивный контроль глюкозы в первые 2 дня после операции, как было показано в исследовании, проведенном более чем у 2400 больных сахарным диабетом, способствовал уменьшению глубоких РИ у пациентов, подвергшихся операциям на сердце, с 2 до 0,8 % (р = 0,01).
Кроме того, важнейшая роль в предотвращении раневых инфекций (РИ) принадлежит антибиотикопрофилактике (АБП).

Понятие антибиотикопрофилактики
Помимо исследования D.C. Classen недавно было проведено исследование TRAPE, изучавшее связь между раневой инфекции (РИ) и временем профилактического введения антибиотика у кардиохирургических, ортопедических и гинекологических (гистерэктомия) больных. Риск был наименьшим у больных, которые получали АБП в течение 30 мин (цефалоспорины) или 1 ч (ванкомицин или фторхинолоны) до кожного разреза. С другой стороны, введение антибиотика непосредственно перед разрезом может не обеспечить достаточного количества времени для создания необходимой концентрации антибиотика.
Отмечалось двукратное повышение риска раневой инфекции (РИ), если профилактическое введение цефуроксима осуществлялась менее чем за 30 мин до разреза, в сравнении с теми, кому антибиотик вводили в течение 30-59 мин до разреза.
Систематический обзор 28 рандомизированных исследований по применению одной или многократных доз антибиотикопрофилактики (АБП) не выявил преимуществ последнего подхода. В то же время пролонгированная АБП (> 48 ч) статистически значимо связана с повышенным риском приобретения резистентного к антибиотикам возбудителя инфекции.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что такое открытая рана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Николенко Виталия Александровича, травматолога со стажем в 12 лет.
Над статьей доктора Николенко Виталия Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Раной называют повреждение кожных покровов или слизистых оболочек, вызванное внешним воздействием механических сил.
Исходя из приведённого определения, причиной раны, как нозологической формы, может являться исключительно травмирующий агент.

Природа раны всегда экзогенная (возникает под воздействием внешних факторов). Даже если речь идёт о травматизации мягких тканей изнутри костями или разрыве кожи от перенапряжения — всё же изначальной причиной поврежения является приложенная извне сила, которая превысила предел прочности тканей и привела к ране косвенным путём. [1]
В большинстве случаев рана — результат прямого нарушения целостности покровной ткани тем или иным ранящим объектом. Характер раны, тактика лечения, вероятные осложнения и её клинический исход напрямую зависят от изначального воздействия и свойств ранящего объекта (преимущественно его геометрии и силе соударения). [2]
Как отдельные варианты ранения рассматриваются размозжение тканей и травматические отслойки тканей в результате тупой травмы тела. Последний вариант отличается обширной зоной деструкции и дополнительными факторами, отягощающими раневой процесс в отсроченном периоде. [3]
Огнестрельные раны также рассматриваются обособленно в силу особого подхода в лечении. Ранящий источник в этом случае, обладая значительной кинетической энергией, образует вокруг раны область контузии тканей. [4]
Тяжесть раневого процесса определяется способом воздействия. В настоящее время достаточно изучен профиль осложнений, характерный для каждого вида раны. Наглядным примером комплексного раневого процесса, приводящего к общему заболеванию, служит глубокая колотая рана, осложнившаяся клостридиальной инфекцией. [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы открытой раны
Первым и патогномоничным симптомом, характерным для раны, является нарушение целостности кожных покровов или слизистой оболочки. Другими неотъемлемыми клиническими признаками являются:
- диастаз краёв повреждённых тканей;
- кровотечение из зоны повреждения;
- боль и функциональные расстройства.
Перечисленная тетрада, четко и академично характеризует рану. [6]
Под диастазом понимают расхождение краёв раны, неизменно возникающее при любом ранении в той или иной степени выраженности. Даже резаная рана с гладкими краями имеет диастаз, в том числе при макроскопически адаптированных краях раны.
Кровотечение из раны присутствует всегда, за исключением редких случаев коагулопатии (нарушений свёртываемости крови). [7] Собственно кровотечение может нести раннюю и непосредственную угрозу жизни. Оно явным образом даёт понять, что человек имеет дело именно с раной. Капиллярное, венозное, артериальное или смешанное кровотечение — компонент, присущий любой ране.
Боль — специфичный вариабельный признак раны. Его вариабельность обусловлена не только характером и локализацией раны, но и общим состоянием организма, индивидуальной лабильностью и уровнем болевого порога.
Диагноз можно установить при одновременном сочетании всех перечисленных выше симптомов, однако это не ограничивает спектр всех проявлений раны. Диагностирование раны не представляет особой сложности ввиду внешних очевидных признаков травмы. Кроме того, при осмотре обращает на себя внимание выраженное нарушение функции, которое следует рассматривать как симптомокомплекс. [8]
Нарушение функции проявляет себя неспецифически, то есть может быть присуще не только последствиям ранения, но и сочетанных повреждений.
Функциональные расстройства, связанные с раной, стоит разделить на локальные и системные — это упрощает диагностику и поясняет природу симптоматики раны.
- К локальным нарушениям функции относят последствия острой воспалительной и посттравматической реакций, которые характерны для отёка. [9]
- К системным функциональным расстройствам относят общие реакции организма (например, лихорадку).
Под нарушением функции в симптоматике раны, как правило, понимают не дисфункцию на тканевом уровне с патогенетическими сдвигами, а глобальные проявления анатомического характера: нарушение подвижности в сегменте, вплоть до утери опороспособности и объёма движений. [10]
Патогенез открытой раны
Патогенез ранений детально изучен. На его основе строится лечение ран. Неизменность патогенетических звеньев при ранении позволяет говорить о раневом процессе и его течении как об общем комплексе типичных проявлений, характерных для любой раны, независимо от её морфологии.
Существуют различные класификации терминологий и длительности фаз, однако классификация Росса заслужила признание повсеместно. Согласно ей, выделяют три фазы раневого процесса:
- воспалительная фаза;
- пролиферативная фаза;
- реорганизационная фаза. [11]
Воспалительная фаза
В первой фазе происходит острая сосудистая реакция, характеризующаяся:
- вазоспазмом (сужением артерий и капилляров) с целью локального гемостаза (остановки кровотечения);
- выбросом гуморальных факторов свёртывания, катализаторов местных иммунных реакций.
Задача воспалительной фазы — мобилизовать силы организма с целью локализации процесса и подготовки к успешной репарации (восстановлению) в дальнейшем. [12]
Второй этап этой фазы состоит в элиминации (устранении) организмом поврежденных структур. Длительность перечисленных процессов — от трёх до пяти суток. После чего наступает следующая стадия раневого процесса.
Пролиферативная фаза
Как видно из названия, в этот период начинается восстановление повреждённых и замещение утраченных тканей.
Как правило, эта фаза протекает от нескольких суток до нескольких недель. Существует прямая зависимость от количества утраченной ткани при ранении. В основе пролиферативной фазы лежит преобладание процессов синтеза за счёт клеток-предшественников. [14]
Реорганизационная фаза
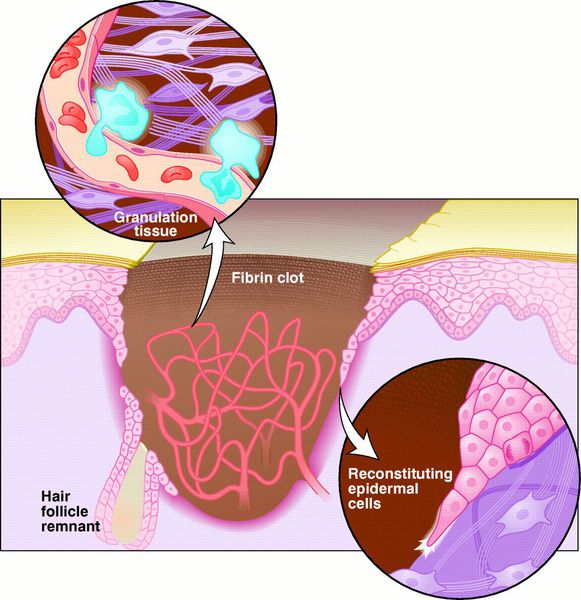
Заживление ран проходит по одному из трёх путей: первичным или вторичным натяжением, или под струпом. [19]
Первичное натяжение — самый благоприятный способ заживления. Для него, однако, требуются изначальные благоприятные условия: рана с минимальной микробной контаминацией, плотно соприкасающиеся края раны, отсутствие некротических тканей.
Вторичное натяжение — вариант заживления раны, противоположный описанного выше натяжения. Этот тип заживления характерен для инфицированных ран. [20]
Заживление под струпом — заживление, характерное для ран с большой площадью, но малой глубиной. При этом, протекает процесс, аналогичный заживлению первичным натяжением, но ориентированный в продольной плоскости. Кроме того, раневая поверхность покрывается струпом — слоем высохшей крови, тканевой жидкости и детрита. [21] Струп выполняет функцию биологической повязки до заживления и эпителизации раны.
Классификация и стадии развития открытой раны
Классификация ран обширна, в основном, за счёт обилия классифицируемых признаков.
В основную класификацию ран, радикально влияющую на способ их ведения, включают инфицированные и неинфицированные повреждения или, как их называют врачи, гнойные и чистые раны.
По способу и обстановке нанесения раны делятся на хирургические, случайные, умышленные и раны военного времени.
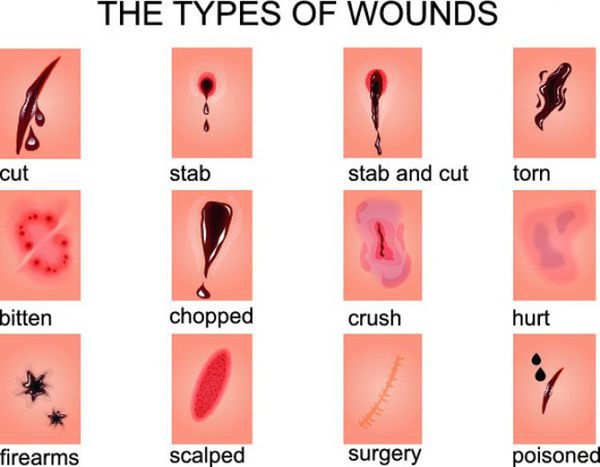
По характеру раневых ворот, что зависит от механизма нанесения раны:
- огнестрельные;
- размозженные;
- укушенные;
- резаные;
- ушибленные;
- колотые;
- рубленные;
- рваные;
- скальпированные;
- раздавленные. [16]
В классификациях по данному признаку встречаются раны смешанного характера (например, укушено-рваные или размозжено-рваные).
По обширности выделяют рану с малой зоной повреждения и обширную рану.
По количеству ран: одиночная и множественные раны. Эта классификация включает дополнительный критерий: множественные раны разделяются на сочетанные и комбинированные. [17]
По характеру раневого канала раны разделяются на слепые, сквозные, касательные, проникающие и непроникающие.
По наличию осложнений раны могут быть осложненными и неосложненными. Осложниться раны могут общими и местными процессами.
Независимо от характера раны, ей присуща клиническая стадийность, которая отражает аналогичную последовательность патогенеза.
Непосредственно после нанесения раны, возникает первичный рефлекторный спазм сосудов микроциркуляторного русла, как нейровегетативный ответ на травму. [18] Это короткий период, с характерным отсутствием кровотечения, несмотря на масштаб повреждения. После чего, развивается кровотечение.
Независимо от характера и интенсивности кровотечения, организм стремится к гемостазу сосудистым и гуморальным звеном. Если гемостаз наступил, и состояние после кровопотери стабилизировано — начинается репаративная фаза.
Осложнения открытой раны
Осложнения ран делятся на местные и общие. И те, и другие могут быть ранними и поздними, в зависимости от сроков развития.
Местные осложнения ран могут носить инфекционный и неинфекционный характер. Инфекционные местные осложнения — присоединение активного микробного заражения раны с клиническим проявлением воспалительной реакции. [22]
Инфицирование раны — бесспорное осложнение, замедляющее заживление раны, снижающее вероятность первичного заживления, приносящее риск генерализованных осложнений и ухудшающее отдалённый прогноз. [23]
Некроз — гибель тканей в зоне раны. Это вторичный процесс, развивающийся уже в отделённом времени после получения раны.
Как отдельный вид местных осложнений, рассматривают вторичное кровотечение, возникшее после изначально выполненного гемостаза раны. В случае выполненного хирургического лечения возможны осложнения раны другого характера — несостоятельность швов.
К неинфекционным местным осложнениям относят повреждение крупных нервов, магистральных сосудов, сухожилий. Это приводит к необходимости расширения объёмов оперативного пособия (и даёт абсолютные показания к нему), резко уменьшая шансы на восстановление функции сегмента. [25]
Общие или генерализованные осложнения раны опасны нарушениями жизненных функций организма. Общие осложнения ран могут стать фатальными для пациента.
Выделяют следующие неинфекционные осложнения общего характера:
- Геморрагический шок — декомпенсация витальных показателей организма, на фоне массивной кровопотери. Это раннее общее осложнение, которое встречается наиболее часто.
- Травматический шок — преобладание болевой импульсации, как ключевого компонента в нарушении гемостаза. Травматический шок включает в себя понятие массивной кровопотери, но связан с отягощением раны другой травмой либо множественными ранами. [26]
Общие осложнения инфекционной причины: сепсис, клостридиальная инфекция.
Осложнения местные и общие тесно связаны. Генерализация осложнений напрямую указывает на вероятную ошибку в подходах к лечению. Любой раневой процесс может генерализоваться даже при правильных тактических решениях врача. [16]
Диагностика открытой раны
Диагностика раны в своем большинстве — визуальна. Результатов осмотра достаточно, чтобы установить предварительный и, в большинстве случаев, полный диагноз. Нарушение целостности тканей, зияние краёв раны, кровотечение — критерии диагноза. [3]
Не стоит пренебрегать сбором жалоб пациента, уточнением деталей об обстоятельствах получения раны с целью моделирования механизма нанесения раны. Общеклинический план опроса пациента позволит дополнить диагноз сопутствующей патологией, важной для лечения раны.
В ряде случаев, определить повреждение подлежащих анатомических структур позволят клинические тесты. Оценка объёмов движений сегмента при ранении в проекции сухожилий, нагрузочные тесты выявляют полные или частичные повреждения, которые могут быть не визуализированы во время ревизии. [10]
Инструментальные методы диагностики раны направлены на исключение сопутствующего повреждения сосудов, нервов, внутренних органов. Рентген-визуализация выявляет рентгеноконтрастные инородные тела, что станет ценной информацией для хирурга перед операцией.
Лабораторный минимум — общий анализ крови, коагулограмма. Они позволят в кратчайшие сроки оценить объём кровопотери и проблемы с гемостазом.
Одним из немногих специфичных для раны лабораторных тестов является посев раневого содержимого на рост бактериальной флоры с определением чувствительности к антибиотикам.
Лечение открытой раны
Лечение ран бывает общим и местным, консервативным и оперативным.
Монотерапия (только общее или местное) раны не применятся, за редким исключением.
Показания к консервативному лечению — поверхностные и осаднённые раны, раны с адаптированными краями, отказ пациента от оперативного лечения, терминальное состояние пациента либо абсолютные противопоказания к выполнению наркоза или анестезии. [28] Условным показанием к консервативному лечению, является первичное инфицирование раны. В этом случае применимы отсроченные швы либо консервативное ведение.
Технически, лечение раны консервативным способом заключается в регулярных перевязках раны до заживления с целью минимизации риска инфекционных осложнений. Вопрос о хирургическом лечении в таком случае, может быть поставлен в ходе динамического наблюдения. [12]
Вакуум-терапия
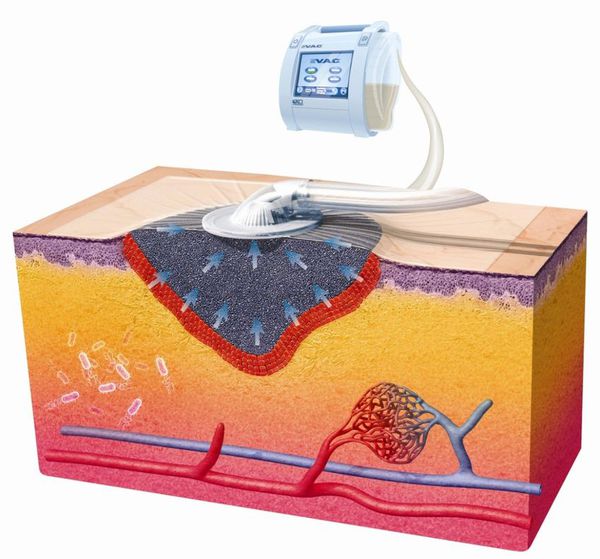
Эффективный и современный способ консервативного лечения ран — вакуум терапия, проводимая с использованием окклюзионных повязок. Отрицательное давление, импульсный и переменный режимы приводят к положительным эффектам: адекватному дренированию раны, щадящей стимуляции репаративных процессов, устранению затёков и отслойки кожи. [29]
Этот способ лечения подходит как для чистых, так и для инфицированных ран, не ограничивая способность пациента к передвижению.
Физиолечение
Как вспомогательный метод местной терапии, применяется физиолечение — ультрафиолетовое облучение раны, гипербарическая оксигенация, воздействие холодным плазменным потоком. [27]
Хирургические способы лечения
Раневой процесс может протекать таким образом, что показания к хирургической активности появляются в отдаленном периоде. [8]
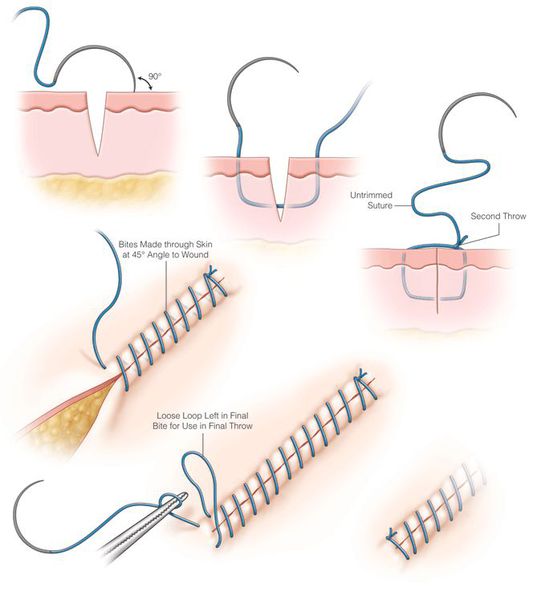
Лечение раны оперативным путём заключается в хирургической обработке: ревизии, гемостазе, иссечении нежизнеспособных тканей, анатомическом (послойном) восстановлении целостности тканей путём ушивания либо сопоставления и удержания скобами.
При ранах с дефектами тканей применима первичная пластика раны с целью реконструкции сегмента и профилактики неминуемых некротических и инфекционных осложнений.
Общая терапия
Общее лечение раны выполняется с соблюдением комплексных принципов: антибиотикотерапия, анальгетики, инфузионно-трансфузионная терапия (при показаниях), введение противостолбнячной, противогангренозной сыворотки, применение анаболических препаратов, поливитаминных комплексов, лечение сопутствующей патологии организма с целью повышения его компенсаторных возможностей. [27]
Отсутствие хирургического, местного лечения раны или его несостоятельность не компенсируется общим лечением и, в том числе, мощной антибиотикотерапией. Санация (лечение) локального очага — приоритетная. Заживление раны без адекватной хирургической обработки затягивается на недели и месяцы.
Прогноз. Профилактика
Прогноз раны определяется её характером — очевидно, что рваная рана заживает длительнее и хуже, чем резаная. [11] Обширность повреждения, сопутствующая и сочетанная патология значительно повлияют на сроки заживления.
Во многом, течение раневого процесса подвластно осложнениям. Осложнения, возникшие в отдалённом периоде, могут замедлить хорошо протекавшее ранее заживление.
Опыт врача хирурга, радикальность обработки раны, способ хирургического пособия и ошибки в его выполнении, техническая и материальная база лечебного учреждения — всё это переменные факторы, объясняющие условность прогноза. [19]
Неблагоприятный прогноз несут раны с дефектами мягких тканей, с нарушением целостности сосудов, нервов, мышц и сухожилий, а также раны, сопровождающиеся переломами.
Отдельного внимания заслуживает прогноз ран инфицированных неспецифичной и специфичной флорой. [11] Первая группа характеризуется вариабельным течением раневого процесса со сроками, превышающими время заживления неинфицированных ран. Вторая группа ран может нести инвалидизирующее влияние: анаэробная агрессивная флора вынуждает хирургов выполнять ампутации и экзартикуляции с целью спасения жизни. [16]
Получение случайных ран не подвержено контролю. Это объясняет трудность их профилактики. Производственный травматизм — единственное звено, подвластное влиянию профилактики. Соблюдение техники безопасности на рабочих местах значительно снижает риск ранений. В остальном, профилактика направлена на раннее и корректное лечение раны с целью минимизации раневых осложнений. [4]
Читайте также:

