Чем лечат в больнице от стригущего лишая
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лишай: причины появления, симптомы, диагностика и способы лечения.
Определение
Лишай – это общее название многих заболеваний различного происхождения. Объединяет их лишь определенная схожесть внешних проявлений – пятна на коже, склонные к шелушению. Эти заболевания никак не связаны между собой, имеют различную этиологию (причины) и симптоматику, соответственно, отличаются как способами диагностики, так и лечения.
Лишаями называют такие заболевания как красный плоский лишай, розовый, отрубевидный, блестящий, линейный (полосовидный), тропический, амилоидный, а также опоясывающий и стригущий.
Причины появления лишая
Красный плоский лишай
Точные причины возникновения этого заболевания до сих пор не установлены, поэтому часто его относят к группе аутоиммунных болезней (иммунная система проявляет агрессию по отношению к собственным здоровым клеткам, в результате чего происходит самоповреждение тканей). Чаще отмечается у женщин в возрасте от 40 до 65 лет.
Провоцирующими факторами могут служить стрессовые ситуации, прием некоторых лекарственных препаратов, токсические воздействия, нарушения гормонального фона, возможно, вирусный гепатит С.
Опоясывающий лишай
Возбудитель опоясывающего лишая, или опоясывающего герпеса – вирус герпеса человека 3-го типа (Vаricella zoster virus).
Вирус способен находиться в организме человека в течение всей жизни, либо никак не давая о себе знать, либо проявляясь таким заболеванием как опоясывающий лишай.
Детская болезнь ветряная оспа (ветрянка) - сигнал о том, что встреча с вирусом состоялась. Опоясывающий герпес — это рецидив болезни в зрелом возрасте. Риск развития заболевания повышен у пациентов, инфицированных ВИЧ, после пересадки костного мозга, химиотерапии и лечения системными глюкокортикостероидами (гормонами), а также при наличии лейкоза и лимфомы.
Опоясывающий герпес может быть ранним маркером инфицирования ВИЧ, указывающим на первые признаки развития иммунодефицита.
Стригущий лишай
Возбудитель стригущего лишая, или микроспории - грибы рода Microsporum. Стригущий лишай – очень заразное заболевание. Заражение происходит в основном при контакте с больными животными или через предметы, инфицированные их шерстью.
Наиболее частый источник болезни - кошки (особенно котята), реже - собаки, кролики, морские свинки, хомяки.
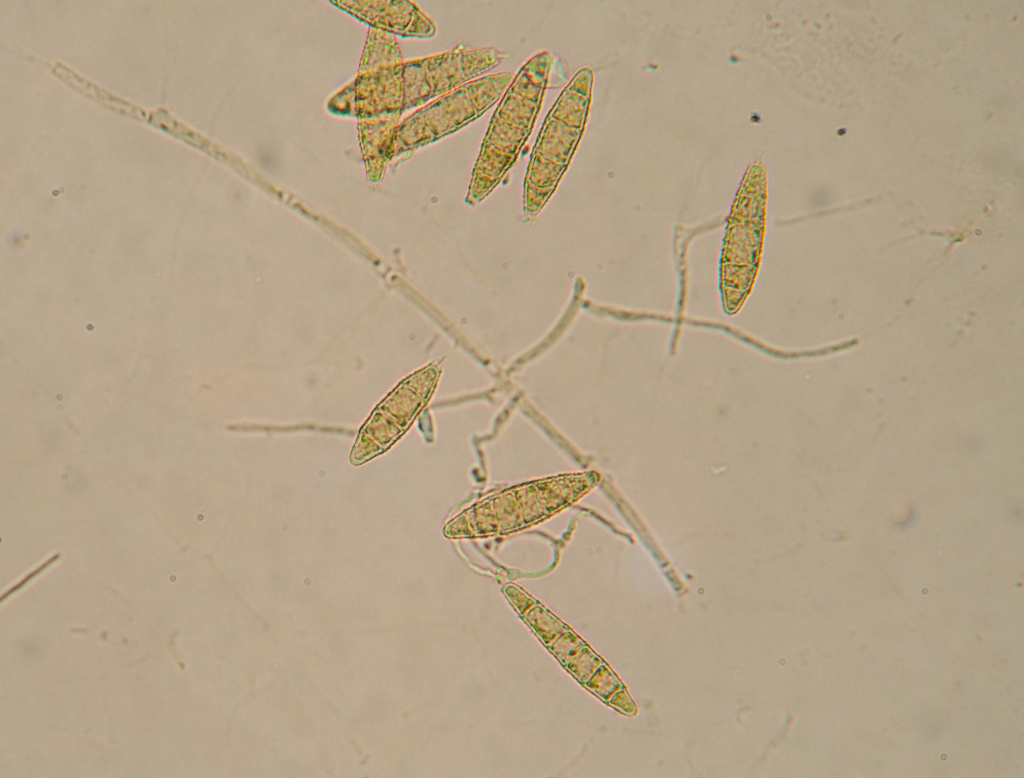
Макроконидии гриба Microsporum canis
Как правило, микроспория наблюдается в мае-июне и в сентябре-ноябре, причем болеют преимущественно дети (даже новорожденные), взрослые - редко. Однако в последние годы увеличилось число больных с хроническим течением заболевания на фоне тяжелых системных поражений – красной волчанки, хронического гломерулонефрита, иммунодефицитных состояний, интоксикаций.
Классификация заболеваний
Формы красного плоского лишая:
- типичная,
- анулярная,
- гипертрофическая,
- атрофическая,
- эрозивно-язвенная,
- буллезная,
- пемфигоидная,
- пигментная,
- эритродермическая,
- инверсная,
- фолликулярная,
- актиническая, или субтропическая.
- опоясывающий лишай с энцефалитом (воспалением вещества головного мозга),
- опоясывающий лишай с менингитом (воспалением оболочек головного и спинного мозга),
- опоясывающий лишай с другими осложнениями со стороны нервной системы,
- опоясывающий лишай с глазными осложнениями,
- диссеминированный (распространенный) опоясывающий лишай,
- опоясывающий лишай с другими осложнениями,
- опоясывающий лишай без осложнений.
- везикулярная,
- без сыпи,
- генерализованная (высыпания по всему кожному покрову),
- диссеминированная (высыпания располагаются вдали от пораженного нервного ствола),
- опоясывающий герпес слизистых оболочек,
- офтальмогерпес (поражение глаз),
- атипичные формы: буллезная (крупные пузыри), геморрагическая (пузырьки с кровянистым содержимым, глубокое поражение кожи), гангренозная (на коже остаются рубцы), абортивная (легкая).
- поверхностная микроспория волосистой части головы,
- поверхностная микроспория гладкой кожи (с поражением пушковых волос \ без поражения пушковых волос),
- глубокая нагноительная микроспория.
Высыпания возникают на коже, локализуясь симметрично на сгибательных поверхностях конечностей, туловище, а также на слизистых оболочках полости рта, иногда пищевода, области промежности и ануса, реже поражаются ногти, волосы, ладони, подошвы и лицо.
Опоясывающий лишай
При опоясывающем лишае элементы сыпи расположены асимметрично. Клиническая картина заболевания включает кожные проявления и неврологические расстройства.
У большинства больных наблюдается повышение температуры тела, недомогание, увеличение регионарных лимфатических узлов.
При более легкой, абортивной форме заболевания пузырьки не развиваются.
Боль является основным симптомом опоясывающего герпеса. Она может быть разной интенсивности, тупой или острой, колющей, жгучей, простреливающей или ноющей. Боль часто предшествует развитию кожной сыпи и наблюдается в течение нескольких месяцев или даже лет после разрешения высыпаний (постгерпетическая невралгия).
Болевой синдром, зуд, жжение, как правило, сопровождаются нарушениями сна, потерей аппетита и снижением веса, хронической усталостью, депрессией.
Стригущий лишай
Стригущий лишай поражает волосы, гладкую кожу, очень редко – ногти. Очаги заболевания могут располагаться как на открытых, так и на закрытых частях тела. На гладкой коже они имеют вид отечных, возвышающихся красных пятен с четкими границами, округлыми или овальными очертаниями, покрытых сероватыми чешуйками. Количество очагов при микроспории гладкой кожи, как правило, не более трех, а их диаметр колеблется от 0,5 до 3 см.
У большинства больных в инфекционный процесс вовлекаются пушковые волосы, могут поражаться брови, веки и ресницы.
При микроспории гладкой кожи субъективные ощущения отсутствуют, иногда больных может беспокоить умеренный зуд.
В случае поражения волосистой части головы очаги располагаются в затылочной, теменной и височной областях. Сначала возникает небольшое шелушение, затем формируются 1-2 крупных (от 3 до 5 см в диаметре) очага и несколько мелких (0,3-1,5 см). Волосы здесь обломаны и выступают над уровнем кожи на 4-5 мм.
Диагностика лишая
Красный плоский лишай
В большинстве случаев диагноз ставится на основании данных клинической картины. Однако при наличии сложных форм заболевания для уточнения диагноза проводят биопсию очагов поражения кожи с последующим гистологическим исследованием.
Перед назначением терапии необходимы лабораторные исследования, включающие общий (клинический) анализ крови, общий анализ мочи, биохимический анализ крови: АСТ, АЛТ, общий билирубин, триглицериды, холестерин, общий белок.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Применение комплексного метода лечения у детей с инфильтративно-нагноительными формами зооантропонозной трихофитии способствовало более быстрому купированию воспалительного процесса по сравнению с пациентами, получавшие только традиционную терапию.
The study has proven that the use of a complex method in the therapy of trichophytosis infiltrativa suppurativa in children contributed to more rapid relief of the inflammatory process compared to patients who received only standard treatment.
Метное лечение всегда являлось важной частью комплексной терапии всех клинических вариантов зооантропонозной трихофитии. Однако при инфильтративно-нагноительных формах трихофитии выбор наружного средства предоставляет определенные трудности, поскольку эти формы микоза сопровождаются присоединением бактериальной инфекции с острым воспалением и суппуративными явлениями.
При бактериологическом исследовании гноя и волос из очагов поражения нагноительной трихофитии с целью изучения спектра пиогенной микрофлоры наиболее часто выделяемыми возбудителями нагноительного процесса являются пиогенные грамположительные кокки из родов Staphylococcus и Streptococcus, а также грамотрицательные условно-патогенные представители кишечной группы микроорганизмов. Так, согласно литературным источникам из очагов нагноительной трихофитии Staphylococcus aureus и Staphylococcus epidermidis выделялся у 35,5% больных, Proteus mirabilis и Proteus vulgaris — у 19,4% больных [3].
Вторичное инфицирование трихофитии часто сопровождается утяжелением течения микоза (повышение температуры, болезненность в очагах поражения, увеличение регионарных лимфоузлов, слабость), что порой обуславливает назначение системных антибактериальных препаратов. Однако учитывая то, что основным контингентом больных зооантропонозной трихофитией являются дети [3], назначение системной антибактериальной терапии в комплексе с системной антифунгальной терапией является, на наш взгляд, не совсем рациональным (наличие побочных эффектов, противопоказания по возрастным критериям и др.). Более того, общеизвестным является факт повышенного риска возникновения тяжелых аллергических реакций у больных с микозами при назначении системных антибиотиков ввиду определенной антигенной общности грибов-продуцентов антибиотиков и возбудителей дерматофитий, например, препаратов пенициллинового ряда [4].
Вышесказанное обуславливает поиск высокоэффективных наружных средств при лечении нагноительных форм зооантропонозной трихофитии, арсенал которых не столь велик. В частности, в литературных источниках указаны наружные кортикостероидные препараты и антисептики, применявшиеся ранее в качестве этапного местного противовоспалительного средства [2, 7, 8]. Однако наличие серьезных нежелательных лекарственных реакций местных стероидов (атрофия кожи, снижение местного иммунитета и др.), возможность ожогов (при применении антисептиков высокой концентрации) не оправдали применение этих препаратов у детей при инфильтративно-нагноительных формах трихофитии [7].
Таким образом, выбор метода наружной терапии при лечении инфильтративно-нагноительных форм трихофитии достаточно ограничен. Актуальность проблемы выбора эффективных местных антибактериальных препаратов при лечении инфильтративно-нагноительных форм микоза также обусловлена необходимостью быстрой ликвидации вторичной инфекции, ускорения обратного развития нагноительного процесса в очагах и формирования рубцовой атрофии как исхода при данных формах трихофитии.
Материалы и методы исследования
Было пролечено 67 детей, больных зооантропонозной трихофитией, в возрасте от 6 до 18 лет. Среди них 38 мальчиков и 29 девочек. Обследование детей включало в себя общий анализ крови, мочи, а также микроскопические, культуральные и иммунологические методы исследования. Для выявления иммунного ответа у больных в реакциях использовали цитоплазматические антигенные комплексы Trichophyton mentagrophytes var. gypseum [1]. Антитела сыворотки крови выявляли в реакциях связывания комплемента и пассивной гемагглютинации с эритроцитами, сенсибилизированными антигенами гриба с помощью обработки хлористым хромом [6]. Реакцию бласттрансформации проводили с цельной кровью больных в ее макроварианте [6] с добавлением в среду реакции антигена гриба в концентрации 500–1000 мкг/мл. Результаты реакций учитывали после трех суток инкубации морфологически в фиксированных окрашенных мазках исчислением индекса пролиферации по формуле 0 – К/К (К — % лимфобластов в контроле, без антигена; 0 — % лимфобластов в опыте, в присутствии антигена).
Все образцы при клинико-лабораторных исследованиях проверялись в не менее чем трех параллельных повторах реакций (тестов), результаты обрабатывали статистически с использованием критерия Стьюдента.
При лечении больных с зооантропонозной трихофитией использовалась схема терапии, включавшая обязательные компоненты лечения дерматофитий — системный антимикотик, витаминотерапия, местное лечение (серная мазь 20%, 33%). В качестве системного антимикотика использовали гризеофульвин из расчета 18 мг на кг веса больного в день до исчезновения клинических признаков трихофитии и негативации результатов микологического обследования. Для наружного лечения инфильтративно-нагноительных форм трихофитии волосистой части головы у 35 больных (опытная группа) применяли мазь Банеоцин®, содержащую два высокоэффективных (бактерицидных) антибактериальных компонента цинк-бацитрацин 250 МЕ и неомицин сульфат 5000 МЕ. В инструкции по применению препарата указано, что комбинированное воздействие двух препаратов обеспечивает широкий антимикробный спектр с синергичным действием. Мазь Банеоцин® накладывали на инфильтративно-нагноительный очаг 2 раза в день в течение двух дней на фоне традиционной системной антимикотической терапии с последующим применением наружных противогрибковых мазей (20%, 33% серная мазь). В качестве контроля использовали результаты обследования 32 больных, леченных по вышеуказанной схеме, но без использования мази Банеоцин®.
Результаты исследования
Применение комплексного метода лечения (с использованием мази Банеоцин®) у детей с инфильтративно-нагноительными формами зооантропонозной трихофитии способствовало более быстрому купированию воспалительного процесса в опытной группе. Уже через 48 часов лечения очаги инфильтрации значительно уплощались, очищались от серозно-гнойных корок и гноя, что способствовало облегчению доступа к волосяным фолликулам фунгицидных средств (серная 20%, серная 33%), применяемых при дальнейшем наружном лечении. В группе больных с вторичным бактериальным инфицированием очагов трихофитии, получавших Банеоцин® в комплексном лечении, уже к 7-му дню начала формироваться рубцовая атрофия с периферических отделов очага микоза (в контрольной группе на 12-е сутки), а полностью рубцовая ткань сформировалась к 11-му дню (в контрольной группе на 16-е сутки).
Предлагаемый метод наружного лечения инфильтративно-нагноительных форм трихофитии волосистой части головы иллюстрируется следующим примером.
Больной Н., 12 лет. Поступил в РКВД с жалобами на болезненность в очаге поражения волосистой части головы. Status localis: опухолевидный очаг поражения располагался в правой височной области волосистой части головы, размером 5,0 × 5,5 см в диаметре с четкими ровными контурами. В очаге волосы частично выпали, устья волосяных фолликул были расширены, из них выделялся гной, оставшиеся волосы легко удалялись (kerion celsi). При микроскопическом исследовании волос с очага поражения были обнаружены споры гриба по типу T. ectothrix. При культуральном исследовании выделен T. verrucosum. Ребенку был выставлен диагноз: инфильтративно-нагноительная форма трихофитии волосистой части головы (1 очаг), обусловленная T. verrucosum, и назначено лечение: гризеофульвин 0,125 по 3,5 таблетки в день (17 мг на кг массы тела), аскорбиновая кислота 0,05 по 1 таблетке 3 раза в день. Наружная терапия: наложение мази Банеоцин® 2 раза в день в течение двух дней. Через 48 часов воспалительный инфильтрат в очаге резко уплостился, гнойные корки размягчились и отторглись, волосяные фолликулы освободились от гноя. На 3-е сутки после очищения очага от гноя и корок были применены фунгицидные мази (серная 20%, серная 33%). К 7-му дню воспалительные явления в очаге полностью исчезли, с периферических отделов начала формироваться рубцовая атрофия. Выздоровление наступило к 11-му дню.
Таким образом, применение мази Банеоцин® в период нагноительного процесса в тканях волосистой части головы способствовало быстрому купированию воспалительных явлений и рассасыванию инфильтрации в очаге в более короткие сроки, чем при обычно применяемых наружных методах лечения (патент на изобретение № 2467753 от 27.10.12). Применение предлагаемого средства легко осуществимо и позволяет получить указанный результат.
При исследовании иммунного статуса больных, получавших комплексную наружную терапию, в сравнении с пациентами, получавшими только гризеофульвин и фунгицидные мази, существенных различий обнаружено не было. В то же время при оценке иммунной реактивности пациентов в отношении грибов-возбудителей было установлено, что применение мази Банеоцин® в определенной степени стимулирует влияние на иммунный ответ антигены трихофитонов (табл.).
У больных трихофитией, в лечении которых применяли мазь Банеоцин®, в сравнении с пациентами, имевшими аналогичные поражения, но леченных без последней, на 10-е сутки терапии отмечены значительно более высокие показатели гуморальных (РПГА) и клеточно-опосредованных (РТМЛ) реакций на ЦАТ, которые нивелировались к окончанию лечения. Данные изменения протекали в отсутствии усиления фунгицидной активности фагоцитов крови лечащихся больных. Можно предполагать, что наличие в нагноительных очагах микоза сопутствующих бактериальных инфектантов обеспечивает неспецифическую стимуляцию клеточного и гуморального иммунного ответа на антигены трихофитона.
Наружный метод лечения нагноительных форм трихофитии, включающий Банеоцин®, все пациенты перенесли хорошо, нежелательных лекарственных реакций отмечено не было.
Таким образом, назначение мази Банеоцин® в комплексном лечении инфильтративно-нагноительных форм зооантропонозной трихофитии обеспечивает быструю ликвидацию в очагах вторичной инфекции, оказывая неспецифическое активирующее влияние на антигены возбудителей трихофитии.
Литература
З. Р. Хисматуллина 1 , доктор медицинских наук, профессор
Р. У. Даниленко
Ю. А. Медведев, доктор медицинских наук, профессор
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Стригущий лишай: причины появления, симптомы, диагностика и способы лечения.
Определение
Стригущий лишай - это ненаучное название микроспории - распространенной и очень заразной грибковой инфекции кожи и волос, общей для человека и животных. Ее возбудитель - гриб рода Microsporum - может длительное время сохраняться в окружающей среде, устойчив к воздействию физических и химических факторов и способен к заражению в течение нескольких лет. Болеют в основном дети, в том числе и новорожденные, а также подростки. Однако в последние годы заметно увеличилось число взрослых больных с хроническим течением заболевания на фоне тяжелых системных поражений – красной волчанки, хронического гломерулонефрита, иммунодефицитных состояний, интоксикаций.
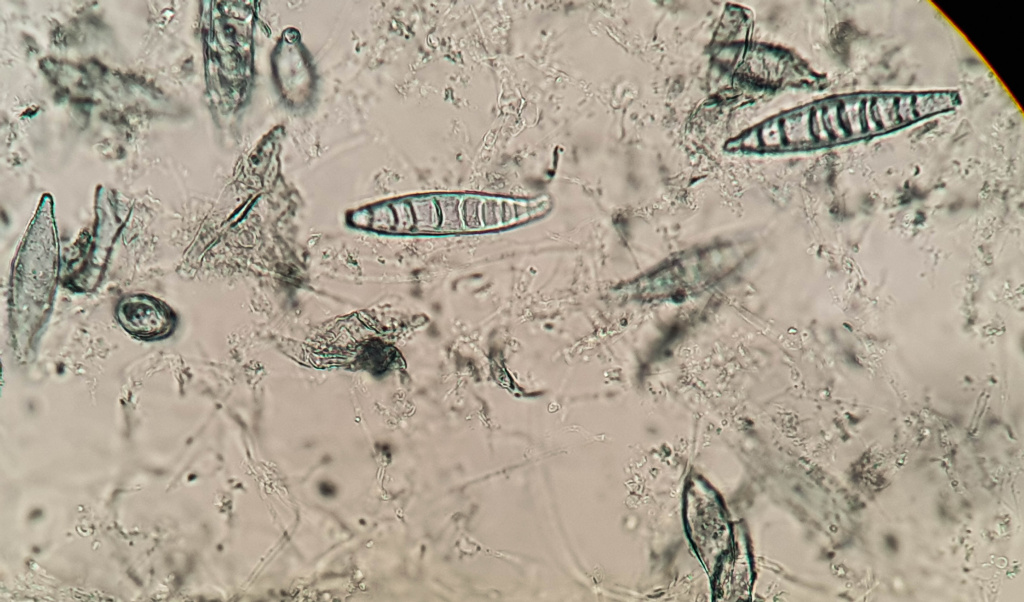
Гриб рода Microsporum canis, общий для человека и животных
Причины возникновения стригущего лишая
Всплеск микроспории в большинстве регионов Российской Федерации приходится на май-июнь и сентябрь-ноябрь.
Заражение наступает при контакте с больными животными (чаще всего с уличными непривитыми кошками и собаками, а также кроликами, морскими свинками, хомяками), через инфицированные ими предметы, реже болезнь передается от человека человеку (через расческу, головной убор и т.д.).
Классификация заболевания
По виду возбудителя выделяют:
- микроспорию, обусловленную антропофильными грибами M. audouinii, M. ferrugineum;
- микроспорию, обусловленную зоофильными грибами M. canis, M. distortum;
- микроскопию, обусловленную геофильными грибами M. gypseum, M. nanum.
- поверхностную микроспорию (поражает верхние слои эпидермиса);
- экссудативную микроспорию (наблюдается мокнутие очагов поражения);
- нагноительную микроспорию (поражаются глубокие ткани).
При микроспории гладкой кожи субъективные ощущения отсутствуют, иногда больных может беспокоить умеренный зуд.
Чаще всего стригущий лишай гладкой кожи локализуется на лице, шее, предплечьях, плечах. Реже - на спине, груди, в подмышечных и паховых областях, на бедрах, голенях и гениталиях.
В случае поражения волосистой части головы клиническая картина зависит от вида гриба, вызвавшего заболевание. Если это зоофильный гриб, то количество очагов невелико (1-2), но они большие (3-5 см в диаметре), округлой или овальной формы, с четкими границами. Волосы в очагах обломаны примерно на одной высоте (4-5 мм). Рядом с крупными могут располагаться мелкие очаги поражения размером от 0,3 до 2 см.
При поражении антропофильными грибами формируется несколько мелких круглых очагов поредения волос с обильным шелушением, расположенных по краю волосистой части головы с переходом на гладкую кожу лица и шеи. Волосы, как правило не обламываются.
При атипичных формах в одних случаях наблюдаются малосимптомные, стертые, вялотекущие формы микроспории гладкой кожи - очаги поражения не имеют четких границ, шелушение и воспаление выражены слабо. В других - заболевание сопровождается сильным отеком, эритемой и даже нагноением очагов.
Инкубационный период при зоонозной микроспории составляет 5-7 дней, при любой другой - до 4-6 недель.
Диагностика стригущего лишая
Наличие стригущего лишая определяют, основываясь на данных клинической картины и результатах лабораторных и инструментальных исследований:
- проводится микроскопическое исследование соскобов кожи из очага поражения на наличие грибков (не менее 5 раз);
- проводится осмотр очага поражения под люминесцентным фильтром - лампой Вуда (не менее 5 раз);
- проводится культуральное исследование (посев) для определения вида возбудителя.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Стригущий лишай — грибковое заболевание, которое поражает кожу, ногти и волосы человека. Возбудитель заболевания — грибок Microsporum. Стригущий лишай очень заразен, может возникать в любом возрасте, но чаще всего поражает детей и подростков. Пик заболеваемости наблюдается в конце осени.

Особенности заболевания. Причины возникновения и развития
Грибок рода Microsporum очень заразен. Он выживает в условиях внешней среды. Особенности его строения обеспечивают устойчивость и к различным препаратам с противогрибковым действием. Гриб может сохранять жизнеспособность в волосах до 10 лет и в кожных чешуйках — до 7.
Источники заражения — почва, животные, человек. Среди животных носителями этого грибка чаще всего выступают коты, особенно котята, реже — собаки.
В большинстве случаев заражение микроспорией происходит при контакте с больным животным: игре, купании. Если зараженный кот или собака спят на постели человека, то риск повышается почти до 100%. Также инфицирование происходит при прикосновении к предметам, на которых остались шерсть или чешуйки кожи зараженного животного.
Микроспория передается от человека к человеку при непосредственном близком контакте, а также при совместном использовании предметов, на которых есть чешуйки кожи или перхоть инфицированного (головные уборы, маникюрные принадлежности, мочалки, постельное белье).
При простом попадании на кожу грибок не вызывает серьезного поражения: если иммунитет и микрофлора в норме, он будет уничтожен и просто смыт с поверхности при гигиенических процедурах. Риск заражения повышается при:
- наличии повреждений на коже (раны, царапины, ожоги);
- снижении общего и местного иммунитета;
- размягчении кожи, вызванном длительным воздействием воды;
- гормональных сбоях;
- игнорировании гигиенических процедур.
Дети в наибольшей степени подвержены развитию этого грибкового заболевания, так как чаще контактируют с бездомными животными, которые могут оказаться инфицированными. Кроме того, у детей рН кожи более щелочной, а не кислый, а это создает благоприятные условия для развития грибка.
Проявления
После попадания грибка в организм он некоторое время остается в скрытом состоянии. Инкубационный период при микроспории составляет 1-2 недели.
Симптоматика грибкового поражения зависит от того, на каком участке кожи паразитирует микроспория.
В зависимости от локализации различают грибок гладкой кожи и волосистой части головы.
На коже вначале образуется небольшое красное пятно. Этот участок чешется, но в большинстве случаев не беспокоит человека. Если не начать лечение на этом этапе, то пятно постепенно увеличивается, по его краям образуется граница из мелких прыщей. Далее вокруг первичного пятна образуются новые очаги поражения. Они чаще всего возникают на лице, шее, руках.
Если стригущий лишай поражает волосистую часть головы, то на участке, куда попал грибок, портятся волосы. Вначале они становятся тусклыми, теряют объем. Со временем они обламываются из-за разрушения структуры на уровне 5-8 мм. Эта область выглядит как пятно, слегка присыпанное мукой.
Ногти поражаются микроспорией гораздо реже. Если это происходит, то на поверхности пластин появляются белые пятна. Со временем они становятся мягкими и крошатся.
Формы стригущего лишая
Организм каждого человека по-разному реагирует на микроспорию. В зависимости от этого различают такие формы стригущего лишая:
- Папулезно-сквамозную. На коже груди и лица образуются пузырьки, из-за чего поверхность становится бугристой. Элементы сыпи покрываются чешуйками и вызывают сильный зуд.
- Абортивную. Симптоматика выражена слабо. Пятна не слишком яркие, не имеют четких границ.
- Эритоматозно-отечную. На месте пятен лишая возникает сильный воспалительный процесс. Поверхность очагов поражения слегка шелушится. Чаще всего эта форма наблюдается у детей и молодых женщин.
- Глубокую. Под кожей формируются узлы диаметром до 3 см. Они локализуются в области голеней, чаще всего возникают у женщин.
- Нагноительно-инфильтративную. Это наиболее тяжелая форма микроспории. Ярко-красные бляшки диаметром до 10 см отекают и уплотняются, из пор кожи выделяется гной.
При появлении симптомов стригущего лишая, вне зависимости от формы, необходимо немедленно обращаться к врачу для диагностики и определения схемы лечения.
Диагностика
При подозрении на стригущий лишай вначале проводят визуальное обследование пациента. Для подтверждения диагноза назначают такие исследования:
- анализ соскоба кожи из очага поражения;
- осмотр пораженных участков кожи или волосистой части головы под лампой Вуда (люминесцентным фильтром);
- посев на определение типа возбудителя.
Микроспорию необходимо дифференцировать от красного плоского лишая, псориаза и экземы. Если заболевание протекает в нетипичной глубокой форме, то проводят дифференциальную диагностику с флегмоной, стафилококковым импетиго и стафилококковым сикозом. Поражение грибком волосистой части головы дифференцируют от алопеции.
Лечение
Единственным эффективным способом борьбы со стригущим лишаем является консервативная терапия. Пациенту назначают противогрибковые и противозудные препараты местного и внутреннего применения.
Дополнительно в схему лечения включают иммуномодуляторы для укрепления защитных сил организма, витаминные комплексы.
Для системного лечения назначают антимикотики узкого спектра действия, направленные против грибов, поражающих кожу, включая микроспорию.
Если грибок поражает кожу головы, избавиться от него сложнее. На участке активности микроспории нужно сбривать волосы не реже раза в неделю. Иногда требуется удалить волосы вместе с волосяными луковицами, чтобы на их месте выросли новые, здоровые. Для этого используют специальные пластыри, которые наклеивают и оставляют на несколько дней. При снятии пластырь легко удаляет волосы вместе с луковицами.
Лечение обычно проводится в домашних условиях. Комнату, в которой находится больной, нужно ежедневно убирать с использованием дезинфицирующих средств. Все предметы, которыми он пользуется, также нужно дезинфицировать.
Профилактика стригущего лишая
Чтобы не заразиться грибком, поражающим кожу и волосы, нужно соблюдать простые меры профилактики:
- не контактировать с бездомными животными;
- отказаться от использования чужих предметов личной гигиены и одежды;
- систематически осматривать кожные покровы и волосистую часть головы на предмет высыпаний и покраснений.
Если у ребенка или взрослого был выявлен стригущий лишай, его белье (постельное и нательное) нужно стирать отдельно от других вещей. Предварительно его нужно замочить в дезинфицирующем растворе. После стирки все белье нужно тщательно прогладить.
Читайте также:

