Чем лечить инфекцию слюнных желез
Обновлено: 18.04.2024
В основном от воспаления страдают околоушные железы, подъязычные и малые слюнные железы слизистой ротовой полости. Микробы проникают в железу посредством устья выводного протока. Порой такому процессу предшествует внедрение в проток чужеродного тела – кожуры или ворсинки от зубной щетки или попадание болезнетворных бактерий в лимфу или кровь. Часто воспаление слюнной железы бывает спровоцировано инфекционными поражениями организма или операцией органов брюшного отдела.
Когда вирусная инфекция воздействует на околоушные железы, этот процесс именуется эпидемическим паротитом или свинкой. У новорожденных процесс воспаления в слюнных железах вызывает присутствие врожденного цитомегаловируса.
Стафилококки, стрептококки и пневмококки, как правило, проявляют активность вследствие появления неблагоприятных для человеческого организма условий одновременно с присутствием в нем других патологий. Иногда воспалительный процесс бактериального характера в слюнных железах происходит по вине оперативного вмешательства, так как применение наркоза для некоторых больных воздействует угнетающе на работу слюнных желез. Если после операции не начать правильно следить за гигиеной полости рта, то может развиться бактериальное воспаление.
Симптомы воспаления слюнной железы
Сложно не заметить начавшийся в слюнных железах воспалительный процесс, так как он проявляется очень неприятными признаками. Во-первых, происходит увеличение размеров пораженной слюнной железы и её можно прощупывать. На ощупь она становится твердой, на коже проявляется покраснение, местно увеличивается температурный режим. Ещё один ярко выраженный признак – это болевые ощущения в полости рта и в зоне шеи. При поражении околоушных слюнных желез боль отдает в висок, ухо и в голову. На первых стадиях развития заболевания человек может перепутать его с отитом или с последствием долговременного нахождения на открытом воздухе.
Третьим признаком воспаления слюнной железы является ощущение давления. Особенно сильно давление дает о себе знать в области полости рта. И с пустым и с полным ртом больной ощущает постоянную боль и напряжение в месте расположения поврежденной слюнной железы. Подобное распирание свидетельствует о протекании процесса воспаления и возможном скоплении в железе гнойного инфильтрата. При формировании абсцесса полость, которая заполняется гнойным экссудатом, способна прорваться в две стороны – это зависит от того, каким образом располагается опухоль.
Окончательно сформированный абсцесс доставляет человеку дополнительные мучения – усиление боли, покалывание и подергивание в месте скопления гнойной массы. Временами гной прорывается внутрь полости рта, сопровождаясь формированием отверстия на поверхности кожи. Прорыв абсцесса с гноем считается очередным признаком воспалительного процесса в слюнной железе.
Лечение воспаления слюнной железы
Процесс лечения острого воспаления в слюнной железе предполагает использование лекарственных препаратов, которые усиливают слюноотделение. Больным показан курс приема раствора пилокарпина с концентрацией 1% или раствора йодистого калия с концентрацией 2%. Помимо этого организуется антибактериальное лечение, и проводятся процедуры физиотерапевтического лечения. Если симптоматика воспаления в слюнной железе говорит о присутствии гнойного расплавления определенной зоны железы, то требуется проведение оперативного вмешательства, которое может быть направлено на устранение инородного тела, спровоцировавшего развитие воспалительного процесса, или на полное удаление слюнной железы.
При хроническом воспалительном процессе в слюнной железе лечение не поможет добиться окончательного выздоровления, но оно способно значительно улучшить качество жизни пострадавшего человека. Во время развития обострения используются антибиотические препараты, а также лекарственные средства, которые приводят к увеличению слюноотделения. Хороший эффект производит гальванизация слюнных желез. Помимо этого в медицинской практике часто применяются йодлипол, новокаиновые блокады и раствор пенициллина. Несмотря на то, что при хроническом процессе воспаления в слюнной железе не удается достигнуть полного выздоровления, антибактериальное лечения помогает улучшить общее состояние здоровья и предотвратить развитие тяжелых осложнений болезни.
Слюна относится к разновидностям пищеварительных соков. Секретируется она слюнными железами, расположенными в ротовой полости. Процесс слюноотделения осуществляется через нервную систему рефлекторно. При нормальных и аномальных процессах возможно увеличение количества слюны. Этот процесс в медицине называется гиперсаливацией.

Повышенное слюноотделение: норма или патология
Изменение объема слюны зависит от повышенного раздражения нервных окончаний, расположенных во рту (при попадании пищи) или при возбуждении центра головного мозга, отвечающего за слюноотделение. Поражение этого центра приводит к гиперсаливации. Помимо этого обильное слюноотделение провоцирует поражение некоторых периферических нервов, иннервирующих слюнные железы (языкоглоточного, лицевого, тройничного). Эти состояния требуют диагностики и лечения.
Иногда гиперсаливация является нормальным физиологическим процессом, и не представляет опасности для жизни и здоровья человека. Большой объем слюны выделяется у маленьких детей при прорезывании зубов. Или у взрослых людей, когда они голодны, а также при виде определенных продуктов. Например, у многих людей рот наполняется слюной, когда они видят свои любимые блюда, или, наоборот, при виде лимона, острого перца или лука. Это связано с сильными ощущениями от данных продуктов, испытанными ранее. Все это нормальные физиологические процессы.
В остальных случаях чаще всего большое количество слюны является симптомом патологических сбоев в работе нервной, пищеварительной систем, заболеваний ротовой полости. Тогда необходима диагностика и выбор терапевтической схемы для устранения патологии.
Существует две разновидности гиперсаливации:
- Истинная. Действительную гиперсаливацию диагностируют, когда у человека за сутки выделяется слюны значительно больше нормы. В некоторых случаях объем доходит до 12 литров. Обычно такой процесс связан с определенными заболеваниями, требует диагностических мероприятий и лечения.
- Псевдогиперсаливация.Ложное слюнотечение встречается довольно часто. Оно связано с инфекционным воспалением лимфоидной ткани глотки, травмами губ, поражением нервной системы вирусами, нарушением процесса глотания, нервных патологиях, сопровождаемых гипертонусом ротовых мышц и дрожанием губ. Вызывает ложное слюнотечение слабость мимических мышц лица, из-за которой у человека постоянно открыт рот, он не может полностью сомкнуть челюсти и держать их в естественном положении. Все вышеперечисленные состояния сопровождаются ложным ощущением постоянной наполненности рта слюной. На самом деле после диагностики устанавливается, что слюна секретируются в соответствии с нормами.
Причины
У здорового человека за сутки в среднем вырабатывается примерно от одного до двух с половиной литров слюны. Повышенное продуцирование слюны — это не только эстетический дефект, вызывающий у человека психологические проблемы, но зачастую гиперсаливация является признаком серьезных заболеваний.
Причины, вызывающие выделение большого количества слюны, бывают опасными для здоровья и жизни, требующими лечения, и неопасными, возникающими под воздействием внешних факторов.
Провоцируют гиперсаливацию следующие причины:
- неправильный прикус;
- инфекции;
- курение;
- гастрит;
- гормональные расстройства;
- беременность;
- неправильная установка зубных протезов;
- глистные инвазии;
- инородное тело в полости рта;
- болезнь Паркинсона;
- воспаление поджелудочной железы в острой и хронической форме;
- недостаток в организме никотиновой кислоты;
- нервные расстройства;
- злокачественные новообразования в пищеводе, полости рта, гортани;
- прием некоторых медикаментов;
- неправильно установленная зубная пломба;
- интоксикация;
- ДЦП;
- расстройства обмена веществ;
- инсульт;
- стоматиты;
- язвенно-пленчатая ангина;
- воспалительные процессы в полости рта.
Существует еще множество заболеваний различных систем организма, для которых характерно усиленное слюноотделение.
Диагностика
Для определения причины гиперсаливации и выяснения ее разновидности первоначально требуется посетить терапевта, а ребенка отвести к педиатру. После ряда анализов может потребоваться консультация узкопрофильных специалистов (кардиолога, невролога, стоматолога, флеболога, инфекциониста, гастроэнтеролога и других докторов).
Диагностика причин гиперсаливации включает несколько этапов:
- Внешний осмотр, во время которого выяляют проблему повышенного слюноотделения.
- Сбор анамнеза, выяснение длительности процесса, наличие сопутствующих заболеваний, расспрос о недавно проеденных манипуляциях (например, у стоматолога).
- У детей исключают как причину гиперсаливации прорезывание зубов. Об этом говорит воспаление десен, попытки ребенка засунуть кулачки в рот.

Далее требуется инструментальная и лабораторная диагностика. Аппаратное обследование включает:
- гастроскопию для исследования слизистой верхнего отдела ЖКТ с целью выявления патологических новообразований;
- КТ и МРТ головного мозга при подозрении на неврологические отклонения (в некоторых случаях требуется электроэнцефалография);
- ЭКГ;
- эзофагогастродуоденоскопия для исследования при помощи небольшой камеры органов ЖКТ, частности желудка и двенадцатиперстной кишки;
- допплерография сосудов.
Обязательно проводятся лабораторные исследования, как стандартные, так и специфические. Пациента отправляют сдавать кровь для клинического исследования. С его помощью выявляют общее состояние организма, наличие воспалительных процессов. Особое внимание обращают на лейкоцитарную формулу, скорость оседания эритроцитов.
- исследование кислотности желудочного сока (рН-метрию);
- копрограмму (анализ кала) с целью изучения функции органов ЖКТ;
- анализ крови на гормоны для определения гормонального профиля и выявления заболеваний щитовидной железы;
- бакпосев на микрофлору отделяемого из верхних дыхательных путей для выявления его чувствительности к антимикробным медикаментам;
- мазок из ротовой полости и глотки для выявления возбудителя инфекционных процессов, и дальнейшего подбора антибактериальной терапии.
Лечение
Схему терапии выбирают в зависимости от установленной в результате диагностики причины. В каждом конкретном случае врач разрабатывает индивидуальный курс. Он может состоять только из медикаментозных средств, физиотерапии. В особо тяжелых случаях требуется хирургическое вмешательство.
Медикаментозная терапия включает:
- холинолитики — препараты для угнетения секреции слюны;
- обезболивающие;
- антимикробные препараты в случае инфекционного поражения органов;
- препараты для нормализации кислотности желудочного сока;
- ферменты (при заболеваниях поджелудочной железы, печени);
- антидот (при отравлении ядами и химикатами).
Серьезные заболевания (эпилепсия, ДЦП, инсульты) требуют специфической терапии. При слюноотделении, вызванном неврологическими причинами, назначают инъекции ботокса, криотерапию, массаж, лечебную гимнастику, лучевую терапию.
Чрезмерное слюноотделение доставляет значительный дискомфорт самому человеку и ухаживающим за ним людям. Непролеченная гиперсаливация вызывает проблемы с речью, нарушение сна, приводит к обезвоживанию организма. Постоянно истечение слюны на подбородок повреждает кожу, приводит к ее размягчению, повреждению. Поэтому в нее легко может проникнуть инфекция. Поэтому крайне важно вовремя обратиться к специалисту и провести лечение.
Сиаладенит – воспалительное заболевание слюнной железы, обычно вирусной или бактериальной природы. Сиаладенит сопровождается увеличением объема, уплотнением, болезненностью пораженной слюнной железы, уменьшением слюноотделения, сухостью во рту, нарушением общего самочувствия; в осложненных случаях – формированием камней или абсцесса. Диагноз сиаладенита устанавливается с учетом данных бактериологического и цитологического анализа отделяемого из протоков, сиалометрии, УЗИ слюнных желез, сиалографии, сиалосцинтиграфии, исследования биоптатов малых слюнных желез. Лечение сиаладенита предусматривает проведение противовирусной и антибактериальной терапии; при калькулезном сиаладените показано удаление камней.
МКБ-10

Общие сведения
Сиаладенит – воспалительное поражение больших или малых слюнных желез, приводящее к нарушению процесса слюноотделения. В стоматологии сиаладениты составляют 42-54% всех заболеваний слюнных желез. Наиболее часто сиаладенитом заболевают дети и пациенты 50-60 лет. Самой частой формой сиаладенита служит эпидемический паротит, изучаемый в рамках инфекционных болезней и педиатрии. Кроме этого, сиаладенит может сопровождать течение системных заболеваний (например, болезни Шегрена), которые рассматриваются ревматологией. Специфические воспалительные поражения слюнных желез при туберкулезе, сифилисе являются сферой интересов соответствующих дисциплин – фтизиатрии и венерологии.

Классификация сиаладенита
Классификация сиаладенитов предполагает их разделение с учетом клинического течения, причинных факторов, механизма инфицирования и морфологических изменений на следующие группы:
1. Острые сиаладениты:
- вирусные (гриппозный, цитомегаловирусный, Коксаки-индуцированный сиаладенит, эпидемический паротит)
- бактериальные (послеоперационные, постинфекционные, лимфогенные, контактные, связанные с обструкцией протока слюнной железы инородным телом)
2. Хронические сиаладениты:
- паренхиматозные (воспаление паренхимы слюнных желез)
- интерстициальные (воспаление соединительнотканной стромы слюнных желез)
- сиалодохит (протоковый сиаладенит)
Хронические сиаладениты могут иметь неспецифическую и специфическую этиологию. К числу хронических специфических сиаладенитов относятся туберкулез, актиномикоз и сифилис слюнных желез.
Острый сиаладенит в своем развитии может проходить стадии серозного, гнойного воспаления слюнной железы и ее некроза.
Причины сиаладенита
Возбудителями сиаладенитов выступают вирусные или бактериальные агенты, поражающие слюнные железы. Бактериальные сиаладениты чаще всего вызываются микрофлорой полости рта или микроорганизмами, распространяющимися из отдаленных очагов инфекции (стафилококками, стрептококками, колибактериями, анаэробной флорой). Контактный сиаладенит обычно наблюдается при флегмоне прилежащих к железе мягких тканей. Лимфогенный сиаладенит развивается после перенесенных респираторных инфекций (трахеита, ангины, пневмонии), заболеваний челюстно-лицевой области (периодонтита, фурункулов, карбункулов, конъюнктивита). При послеоперационном сиаладените всегда прослеживается связь заболевания с предшествующим хирургическим вмешательством на полости рта или слюнной железе. Сиаладениты, связанные с инородными телами, могут быть обусловлены сиалолитиазом, попаданием в проток слюнной железы мелких зернышек, косточек, ворсинок зубной щетки и пр.
Среди вирусов наибольшую этиологическую роль в возникновении сиаладенита играют вирусы гриппа, аденовирусы, парамиксовирусы, цитомегаловирусы, вирусы Коксаки и Эпштейна-Барр, простого герпеса и др. Возбудителями специфических сиаладенитов выступают актиномицеты, микобактерии туберкулеза, бледные трепонемы.
Инфицирование слюнных желез чаще происходит через устье протока, реже – контактным, гематогенным или лимфогенным путем. Возникновению сиаладенита способствуют ослабление иммунитета, застой секрета в протоках железы или снижение слюноотделения при тяжелых инфекциях, после хирургических вмешательств на брюшной полости, вследствие повреждений железы. Повышенный риск заболеваемости сиаладенитом существует у пациентов с ксеростомией; больных, получающих лучевую терапию полости рта; лиц, страдающих анорексией.
Симптомы сиаладенита
В силу анатомических и топографических особенностей чаще всего воспаляются околоушные железы, реже – подчелюстные, подъязычные и малые слюнные железы. Острый сиаладенит манифестирует с увеличения объема и уплотнения пораженной слюнной железы, припухлости мягких тканей; болей, имеющих тенденцию к усилению при жевании, глотании, повороте головы и иррадиации в ухо, висок, нижнюю челюсть. Может отмечаться ограничение амплитуды открывания рта, заложенность ушей.
На воспалительный процесс в железе указывает нарушение ее функции: гипосаливация (реже гиперсаливация), появление в слюне слизи, гноя, хлопьев (клеток слущенного эпителия). Часто острые сиаладениты протекают с ухудшением самочувствия, лихорадкой. При исследовании железы пальпируется плотный инфильтрат, при гнойном расплавлении которого определяется симптом флюктуации.
Осложнения
При осложненном течении острого сиаладенита не исключается возникновение слюнных свищей, абсцессов и флегмон околоушно-жевательной и подчелюстной области, стеноза слюнных протоков. Хронический сиаладенит протекает с периодически возникающими обострениями, во время которых отмечается припухлость и незначительная болезненность в области пораженных слюнных желез, снижением слюноотделения, неприятным привкусом во рту.
Диагностика
В зависимости от возраста пациента, этиологии воспаления слюнных желез и основных заболеваний, которым оно сопутствует, сиаладенит может выявляться стоматологом, терапевтом. При внешнем осмотре обнаруживается локальная припухлость в области слюнной железы (снаружи или со стороны полости рта), выделение гноя из устья выводного протока при массировании железы.
Различные формы сиаладенита могут быть дифференцированы по клиническим проявлениям, а также с помощью данных лабораторных и инструментальных исследований. Важную информацию о специфике происходящих в слюнной железе процессов позволяет получить ПЦР, биохимическое, цитологическое, микробиологическое исследование секрета, биопсия слюнных желез с гистологическим исследованием материала. Наличие видоспецифических антител в сыворотке крови определяется с помощью иммуноферментного анализа.
Анатомо-топографические особенности и функциональные нарушения желез анализируются на основании результатов УЗИ слюнных желез, сиалографиии, сиалосцинтиграфии, сиалотомографии, термографии. Для количественной оценки секреции слюнных желез используется сиалометрия. Дифференциальная диагностика сиаладенитов должна идти по пути исключения сиаладеноза, слюннокаменной болезни, кист и опухолей слюнных желез, лимфаденита, инфекционного мононуклеоза и др.
Лечение сиаладенита
В зависимости от типа возбудителя, этиотропная терапия сиаладенита может включать назначение противовирусных или антибактериальных препаратов. При вирусных сиаладенитах проводится орошение полости рта интерфероном; при бактериальных осуществляется инстилляция антибиотиков и протеолитических ферментов в проток слюнной железы. В стадии инфильтрата выполняются новокаиновые блокады по Вишневскому, проводятся аппликации раствора диметилсульфоксида на область железы. При абсцедировании показано вскрытие гнойника.
При хроническом сиаладените к медикаментозной терапии добавляется массаж железы, физиолечение (электрофорез, флюктуоризация, гальванизация, УВЧ). При стриктурах проводится бужирование протоков слюнной железы; при выявлении саливолитов – их удаление одним из принятых способов (литотрипсия, сиалэндоскопия, литоэкстракиця и пр.). В случае упорного, рецидивирующего течения сиаладенита решается вопрос об экстирпации слюнной железы.
Прогноз и профилактика сиаладенита
Исход сиаладенита, в большинстве случаев, благоприятный. В случае острого сиаладенита выздоровление обычно наступает в течение 2-х недель. В тяжелых или запущенных случаях сиаладенит может сопровождаться рубцовой деформацией или заращением протоков, стойким нарушением слюноотделения, некрозом железы.
Профилактика сиаладенита заключается в укреплении иммунитета, соблюдении гигиены полости рта, терапии сопутствующих заболеваний, устранении стоматогенных очагов хронической инфекции.
Острый сиаладенит – это воспаление слюнной железы, возбудителями которого в большинстве случаев являются вирусы и бактерии. Пациенты жалуются на болезненность в области пораженной железы, появление припухлости, сухость во рту, повышение температуры, ухудшение общего состояния. Диагностика включает сбор анамнеза, физикальный осмотр, УЗИ слюнных желез, сиалографию. Лечение острого эпидемического сиаладенита симптоматическое. При выявлении острого сиаладенита бактериального происхождения назначают антибактериальные, антигистаминные, противовоспалительные препараты. В случае абсцедирования показано вскрытие гнойного очага.
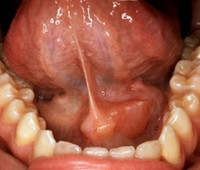
Общие сведения
Острый сиаладенит – воспалительное поражение слюнных желез, сопровождающееся снижением их секреторной функции. Наиболее часто диагностируют острый сиаладенит приушной железы (паротит), что объясняется анатомическим строением ее выводных протоков, серозным типом секрета. Реже в патологический процесс вовлекается поднижнечелюстная слюнная железа (субмаксиллит). Крайне редко выявляют острый сиаладенит подъязычной области (сублингвит). Повышенное продуцирование муцина поднижнечелюстной и подъязычной слюнными железами является хорошим барьером, препятствующим проникновению инфекции через устья их выводных протоков. Наиболее часто острый сиаладенит диагностируют у детей в возрасте от 7 до 15 лет.

Причины острого сиаладенита
Основные возбудители острого сиаладенита – вирусы и бактерии. При вирусных сиаладенитах инфицирование происходит воздушно-капельным путем. Острый сиаладенит бактериального генеза развивается на фоне сниженной реактивности организма у пациентов с тяжелыми инфекционными заболеваниями, болезнями сердечно-сосудистой системы. При операциях наблюдается рефлекторное уменьшение слюноотделения, что также создает благоприятные условия для внедрения и активизации бактериальных агентов. Именно поэтому заболевание очень часто диагностируют у пациентов инфекционных и хирургических отделений.
К местным предрасполагающим факторам, способствующим возникновению острого сиаладенита, относят стриктуры, аномалии развития выводных протоков, камни слюнных желез. Также инициировать начало развития воспаления может внедрение инородного тела в просвет протока. Причинами контактного острого сиаладенита являются гнойно-воспалительные процессы прилежащих тканей.
Патогенез
Развитию острого сиаладенита предшествует снижение секреции и угнетение саливации, в результате чего разрушается барьер, препятствующий проникновению инфекции в паренхиму железы. В начальном периоде возникает серозное воспаление. Далее с усилением лейкоцитарной инфильтрации острый сиаладенит может перейти в гнойную форму. На фоне сниженной сопротивляемости организма развивается расплавление гнойных очагов, что приводит к появлению участков некроза.
Классификация
По этиологии острые сиаладениты разделяют на 2 основные категории:
- Вирусные. Возбудители заболевания – парамиксовирусы, вирусы гриппа, герпеса. Путь передачи – воздушно-капельный. Цитомегаловирусная инфекция передается гемотрансфузионно. Среди острых вирусных сиаладенитов самой известной формой является эпидемический паротит, вызванный парамиксовирусом.
- Бактериальные. Развиваются на фоне сниженной резистентности организма, после перенесенных инфекционных болезней, оперативных вмешательств. К этой группе также относят острый сиаладенит контактного происхождения, при котором воспалительный процесс распространяется на железу из близлежащих очагов поражения, что часто наблюдается у пациентов с флегмоной приушно-жевательной области, остеомиелитом.
По форме воспаления в стоматологии выделяют серозный, гнойный, гангренозный сиаладениты. По характеру течения различают легкую, средней тяжести и тяжелую степени сиаладенита.
Симптомы острого сиаладенита
Острый эпидемический сиаладенит протекает с выраженной клиникой. При легкой форме наблюдается незначительная припухлость в приушной области, состояние пациентов не нарушено. При среднетяжелой степени острого сиаладенита повышается температура. Наблюдается сухость во рту. Сначала припухает одна слюнная железа. Далее в воспалительный процесс вовлекается и паренхима другой железы. Припухлость болезненная, тестообразной консистенции. Неприятные ощущения усиливаются во время приема пищи. Тяжелая форма острого сиаладенита характеризуется выраженными симптомами интоксикации. Открывание рта болезненное. Выделение слюны из пораженной железы полностью прекращается. Отечность тканей распространяется вверх до глазницы, в нижней части спускается на область шеи. При эпидемическом остром сиаладените высоки риски развития осложнений: панкреатита, орхита, менингита.
Гриппозный острый сиаладенит протекает с вовлечением в воспалительный процесс приушных желез. Иногда патологические изменения выявляют в поднижнечелюстной и подъязычной областях. При остром сиаладените пациенты указывают на появление припухлости каменистой консистенции в приушных участках, болезненность при открывании рта. При субмаксиллите возникает боль при глотании. При сублингвите пациенты ощущают болезненность при движениях языком. Резко снижается саливация.
Острый сиаладенит бактериального происхождения в большинстве случаев имеет вторичный характер. Основные жалобы сводятся к появлению болезненной припухлости в проекции пораженной железы. Ухудшается общее состояние, развивается гипертермия. При переходе катаральной формы острого сиаладенита в гнойную из устья протока выделяется гнойное содержимое. Кожа становится гиперемированной. Если острый сиаладенит возник в результате попадание инородного тела в проток железы, симптоматика начинает развиваться со слюнной колики. Далее воспаление прогрессирует с появлением типичных признаков острого сиаладенита бактериального генеза. Гангренозный острый сиаладенит возникает у пациентов со сниженным иммунитетом. Течение заболевания вялое, клиника стертая. Постепенно развивается некроз железы с отторжением пораженных тканей.
Диагностика
При остром гриппозном сиаладените диагностируют наличие болезненной припухлости каменистой консистенции с бугристой поверхностью. Выделение слюны снижено. Рассасывание инфильтрата наблюдается в течение длительного отрезка времени. При остром бактериальном сиаладените из протока пораженной железы выделяется мутная слюна с примесью гноя. При развитии гнойной формы острого сиаладенита кожа над припухлостью становится гиперемированной, лоснится. Устье выводного протока возвышается над окружающей слизистой. Отмечается плотный резко болезненный инфильтрат. Присутствует перифокальный отек.
У больных с острым бактериальным сиаладенитом в анализе крови выявляют ускорение СОЭ, увеличенное количество лейкоцитов, сдвиг лейкоцитарной формулы влево. Появление такого же рода изменений в крови у пациентов с острым эпидемическим сиаладенитом говорит о развитии осложнений вследствие присоединения вторичной бактериальной инфекции. Специфическими тестами на определение парамиксовируса являются реакции торможения гемагглютинации, связывания комплемента. При гнойном сиаладените контрастную сиалографию не проводят. Для диагностирования воспалительного процесса, вызванного внедрением инородного тела, выполняют УЗИ слюнных желез, сиалографию.
При постановке диагноза необходимо дифференцировать между собой разные формы острого сиаладенита, а также провести дифференциальную диагностику заболевания с воспалительными процессами челюстно-лицевой области: обострением хронического сиаладенита, абсцессами, флегмонами, острым лимфаденитом, псевдопаротитом Герценберга. Острый сиаладенит может быть выявлен стоматологом, педиатром, терапевтом, инфекционистом.
Лечение острого сиаладенита
Этиотропного лечения острого эпидемического сиаладенита не существует. При выявлении признаков заболевания показана симптоматическая терапия. С целью повышения местных факторов защиты проводят орошения полости рта интерфероном. Для предотвращения присоединения бактериальной инфекции (что часто наблюдается на фоне выраженной ксеростомии) прибегают к введению антибиотиков в устье выводного протока. При выявлении среднетяжелой и тяжелой форм острого сиаладенита лечение осуществляется в условиях стационара инфекционного отделения.
При переходе острого сиаладенита в гнойную фазу показано вскрытие патологического очага. Для нормализации секреторной функции, ускорения рассасывания инфильтрата применяют сухие компрессы, повязки с диметилсульфоксидом на область железы. При остром бактериальном сиаладените назначают антибиотики (макролиды, пенициллины). Если из протока выделяется гной, показаны инстилляции антибиотиков и протеолитических ферментов. Для подавления продукции калликреинов у пациентов с острым гнойным сиаладенитом применяют ингибиторы протеаз.
С целью купирования воспалительного процесса назначают новокаиновые лечебные блокады, ставят компрессы с диметилсульфоксидом, а также с добавками антигистаминных, обезболивающих средств. При появлении очагов гнойного расплавления показано оперативное вмешательство. Для устранения болезненности, нормализации секреторной функции применяют лазеро- или магнитотерапию. Лечение гангренозного сиаладенита, а также острого сиаладенита, вызванного внедрением инородного тела, хирургическое.
Прогноз
При остром сиаладените прогноз благоприятный. Выздоровление наступает в течение 2 недель. При отсутствии своевременного квалифицированного лечения острого сиаладенита возрастают риски развития тяжелых осложнений, сопровождающихся стойким снижением саливации, рубцеванием, необратимыми некротическими изменениями пораженных слюнных желез.
Читайте также:

