Чем лечить стафилококковую инфекцию на коже у ребенка
Обновлено: 17.04.2024
Особенности строения наружного уха
Наружное ухо состоит из следующих компонентов:
Внешняя воронкообразная структура – ушная раковина.
S-образная трубка – слуховой проход, идущий через височную кость.
Ушная раковина помогает улавливать звуковые волны и передавать их через слуховой канал к барабанной перепонке. Последняя представляет собой полупрозрачную мембрану, покрытую тонким слоем кожи. Прикрепление одной из слуховых косточек, молоточка, поддерживает форму конуса барабанной перепонки. Звуковые волны, попадающие во внешний акустический проход, изменяют давление на перепонку, которая, вибрируя в ответ, воспроизводит колебания источника звуковых волн.
Этиология и патогенез
Причины наружного отита подразделяются на инфекционные и неинфекционные.
Инфекционные причины
Чрезмерный рост бактерий в слуховом проходе отмечается при повышенной влажности в ушном канале (потоотделение, плавание) или местной травме, позволяющей бактериям проникать через микротрещины кожи. Распространенным патогеном наружного отита выступает золотистый стафилококк.
Нередко причиной заболевания является кандидозное поражение вследствие длительного применения местных антибактериальных препаратов с глюкокортикостероидами.
Неинфекционная этиология
При отсутствии бактериальной флоры к наружному отиту приводят кожные заболевания: атопический дерматит, псориаз и акне. Следствием заболеваний являются микротрещины кожи и развитие вторичной бактериальной инфекции.
Предрасполагающие факторы наружного отита:
жаркий и влажный климат;
дерматологические заболевания (экзема, псориаз);
узкие ушные каналы (при синдроме Дауна);
операции на ухе;
полипы в области наружного слухового прохода;
лучевая терапия головы и шеи;
бесконтрольное применение местных лекарственных препаратов;
неправильное использование ушных палочек, беруш;
отсутствие гигиены при использовании слухового аппарата.
Что лежит в основе патогенеза наружного отита? Любые нарушения образования серы (влажность), травмы канала или закупорка нарушают защитные механизмы слухового прохода и стимулируют рост бактерий.
Кожа краснеет, отекает, повышается местная температура. Это, в свою очередь, приводит к образованию корочек и слизисто-гнойным выделениям. Сужение канала в сочетании с закупоркой способствует еще большему росту бактерий и распространению инфекционного процесса.
Классификация
В зависимости от клинических проявлений в патогенезе наружного отита выделяют три формы:
Острая (до 1 месяца).
Хроническая (3 месяца).
Рецидивирующая (более 3 рецидивов за год).
По тяжести поражения наружный отит подразделяется:
на отит легкой степени (воспаление без признаков нагноения);
отит средней тяжести (выраженный отек тканей, нарастание болей, симптомы общей интоксикации);
отит тяжелой степени (нагноение очага поражения, нестерпимые боли, симптомы общей интоксикации).
Острый диффузный отит
Причины:
чрезмерная гигиена слухового прохода;
избыточная влажность в ухе (попадание воды);
травмы кожи уха;
Возбудитель наружного диффузного отита – золотистый стафилококк.
Симптомы острого диффузного отита:
зуд и гипертермия в области воспаления;
распирающие боли в ухе;
отек и сужение слухового хода;
серозно-гнойные выделения из уха;
симптомы общей интоксикации, повышение температуры;
бессонница, потеря в весе (из-за болей при жевании).
Проявления острого диффузного отита непродолжительны и стихают к концу 2 недели заболевания. При отсутствии лечения острая стадия наружного отита переходит в хроническую, осложняясь воспалением тканей околоушной области.
Диагностические критерии острого диффузного отита:
Осмотр: болезненность при пальпации уха, утолщение кожи раковины.
Отоскопия: гиперемия и отек тканей слухового прохода, эрозии с гнойным отделяемым, слущивание эпителия слухового прохода, определение барабанной перепонки затруднено.
Запущенные стадии диффузного отита при отоскопии характеризуются трещинами, отеком и нагноением тканей. В стадии разрешения пациенту рекомендуют физиопроцедуры: УВЧ, лазеротерапию.
Дифференциальную диагностику проводят с рожей, экземой.
Лечение острого диффузного наружного отита включает:
Прием противовоспалительных, антигистаминных, иммуностимулирующих препаратов, антибиотиков.
Туалет наружного уха и введение в слуховой проход турунды с антибактериальными, гормональными мазями.
Закапывание антибактериальных ушных капель.
Если возбудителем диффузного отита является грибок, то назначают антимикотические препараты.
Ограниченный (локальный) наружный отит или фурункул наружного слухового прохода
Чрезмерная гигиена наружного слухового прохода.
Избыточная влажность в ухе (попадание воды).
Травмы кожи наружного уха.
Возбудитель заболевания – стрептококк.
Локальный наружный отит характеризуется формированием фурункула, начинается с местной симптоматики: сильного зуда в области наружного уха. При увеличении фурункула происходит сдавление нервных рецепторов и переход зуда в нестерпимую боль. Боль локализуется только на пораженной стороне. Эти проявления входят в стадию инфильтрации наружного отита.
На стадии абсцедирования формирующийся фурункул полностью закрывает просвет наружного слухового хода, что значительно снижает слух. В центре фурункула определяется гнойный стержень с волосом внутри.
После вскрытия фурункула и истечения гнойного содержимого, на стадии разрешения, боль уменьшается.
Диагностические критерии наружного ограниченного отита:
Осмотр и пальпация: болезненность при оттягивании уха и надавливании на козелок, утолщение ушной раковины.
Отоскопия: фурункул в начальной стадии или стадии созревания.
Аудиометрия и исследование слуха с помощью камертона: кондуктивная тугоухость.
Бактериологический посев гноя: выявление золотистого стафилококка или его отсутствие.
Лечение наружного ограниченного отита включает:
Туалет наружного слухового прохода.
Введение в ушной ход турунды с антибактериальной мазью.
Закапывание антибактериальных ушных капель.
Прием анальгезирующих и противовоспалительных препаратов.
Антибиотикотерапия (при фурункулезе).
Если фурункул полностью перекрывает слуховой ход, его вскрывают и дренируют. В стадии разрешения пациентам назначают УВЧ-терапию.
Острый буллёзный или геморрагический наружный отит
длительно текущая ОРВИ;
При остром буллезном наружном отите на барабанной перепонке отмечаются буллы (пузыри), заполненные кровью.
Лечение острого буллезного наружного отита включает:
Туалет наружного слухового прохода.
Введение в ушной ход турунды с антибактериальной мазью.
Закапывание антибактериальных ушных капель.
Прием анальгезирующих и противовоспалительных препаратов.
Назначение средств, снижающих проницаемость сосудистой стенки.
Мирингит
Мирингит – это воспаление барабанной перепонки.
Чаще всего мирингит развивается на фоне уже имеющихся заболеваний уха. Предрасполагающими факторами воспаления являются:
механические, химические, термические травмы уха;
попадание воды в ухо;
бесконтрольный прием антибактериальных и гормональных препаратов.
Первые признаки мирингита тяжело различить вследствие преобладания клиники причинного заболевания. В разгар воспаления ведущими симптомами мирингита выступают:
Распирающая боль в ухе, чаще односторонняя, усиливающаяся при жевании и разговоре.
Зуд, чувство тяжести в ухе.
При отсутствии лечения у пациента развиваются симптомы общей интоксикации, выделяется серозно гнойный экссудат из слухового прохода. Нередко выделения содержат прожилки крови.
Диагностические критерии мирингита:
Осмотр и пальпация: болезненность при оттягивании уха и надавливании на козелок, выделение гноя из слухового прохода.
Отоскопия: отек и гиперемия барабанной перепонки, наличие гноя в слуховом проходе.
Аудиометрия и исследование слуха с помощью камертона: кондуктивная тугоухость.
Бактериологический посев гноя: выявление золотистого стафилококка или его отсутствие.
Общий анализ крови: лейкоцитоз, повышение СОЭ.
Дифференциальную диагностику мирингита проводят с отомикозом, гнойным средним отитом.
Терапия острого мирингита:
Прием анальгезирующих и противовоспалительных препаратов.
Закапывание антибактериальных ушных капель.
Промывание слухового прохода антисептическими растворами.
Если этиология мирингита вирусной природы, то назначают противовирусные препараты.
Дерматит ушной раковины
Дерматит выделяют в отдельную группу заболеваний, так как воспаление кожи уха происходит чаще без затрагивания наружного слухового прохода. Причинами дерматита служат никельсодержащие украшения, лаки и гели для волос, имеющиеся аллергические заболевания. Клиника характеризуется шелушением, покраснением и утолщением кожи с образованием мелких пузырьков.
Диагностика дерматита ушной раковины базируется на осмотре у ЛОР-врача и аллерголога. Лечение включает прием антигистаминных, противовоспалительных и иммуностимулирующих препаратов.
Рожистое воспаление ушной раковины
Рожистое воспаление – это инфекционное поражение ушной раковины, вызванное стрептококком. Предрасполагающие факторы рожи: переохлаждение, снижение иммунитета, микротравмы кожи, контакт с носителем стрептококка.
Формы рожистого воспаления
Начинается заболевание с симптомов общей интоксикации. Разгар инфекции зависит от степени поражения, в связи с чем выделяют три формы болезни:
Средняя степень – буллезная. К признакам воспаления добавляются пузыри, заполненные гнойным содержимым.
Тяжелая степень – некротическая. На этой стадии поражение затрагивает глубокие слои кожи и сопровождается формированием язв, покрытых гнойным налетом.
Лечение некротической формы заключается в хирургической обработке и иссечении некротизированных тканей. Консервативная терапия включает назначение антибактериальных, дезинтоксикационных и иммуностимулирующих препаратов. В тяжелых случаях показано введение антистрептококкового гамма-глобулина.
Злокачественный наружный отит (некротический наружный отит)
Некротический наружный отит является осложнением диффузного наружного отита. При этом патологический процесс распространяется на височную кость, затрагивает височно-нижнечелюстной сустав, черепно-мозговые нервы.
Чаще злокачественная форма наружного отита определяется у болеющих СПИДом, сахарным диабетом, у лиц после химиотерапии. Возбудителем заболевания является синегнойная палочка.
Клиническая картина некротического наружного отита характеризуется болями, истечением гноя из слухового прохода, молниеносным снижением слуха. После поражения черепно-мозговых нервов появляются затрудненное глотание, головокружение и паралич мышц лица.
Ведущее диагностическое значение имеют бактериологический посев гнойного отделяемого и КТ височных костей. Лечение злокачественного наружного отита включает антибактериальную, дезинтоксикационную, иммуностимулирующую терапию, введение гамма-глобулина и хирургическое вмешательство (иссечение некротических тканей и пластика кожи).
Хондроперихондрит ушной раковины

Хондроперихондрит – это воспаление хрящевой ткани и надхрящницы ушной раковины. Причинами воспаления служат термические, химические и механические травмы ушей, трещины кожи, рожистое воспаление, фурункулез при наружном отите. В клинике преобладают отек и гиперемия хряща, повышение общей температуры. Лечение включает противовоспалительную и антибактериальную терапию.
Вопрос-ответ
Что должно насторожить при лечении наружного отита?
Если возникает сильный зуд и жжение после закапывания капель или закладывания мази, то стоит прекратить лечение и обратиться к врачу. Симптомы могут указывать на разрыв барабанной перепонки, что в большинство своем грозит стойким снижением слуха.
Что делать не надо, если у вас возникла боль в ухе?
При малейшем дискомфорте следует сразу же обращаться к ЛОР-врачу. Самолечение чревато ухудшением состояния и развитием глубоких поражений уха.
Как минимизировать риск возникновения наружного отита?
Чтобы предупредить воспалительное заболевание, достаточно не использовать ушные палочки и избегать попадания влаги в уши. Палочками можно протолкнуть серу глубже по слуховому проходу, а влагой – вызвать грибковое поражение наружного уха.

Стафилококк чаще всего поражает маленьких детей с ослабленным иммунитетом или другими сопутствующими инфекциями. Часто стафилококк, сальмонеллы и кишечную палочку находят у малышей с дисбактериозом. Таким образом, именно нарушения местного иммунитета оказываются основной причиной возникновения стафилококковой инфекции.
Примечательно, что стафилококки являются чрезвычайно устойчивыми к действию многих антибиотиков, поэтому всегда есть риск того, что ребенок заболеет гнойно-септической болезнью.
Как же ребенок может заразиться стафилококком? Носителями этой опасной бактерии являются как больные, так и здоровые люди, ведь существуют разные формы носительства инфекции (временная и постоянная). Течение заболевания также может происходить в легких и тяжелых формах. Стафилококк вызывает сепсис, менингит, пневмонию, абсцессы и гнойные воспаления кожи и других тканей. При генерализации воспалительного процесса у новорожденных детей часто развивается сепсис.
Представление о том, что микроорганизм поражает только кишечник ошибочно. Объекты поражения стафилококковой инфекцией крайне вариативны: верхние и нижние дыхательные пути, слизистые оболочки рта, носа, кишечника, кожные покровы, костная и хрящевая ткани и т.д.
Детский организм поражают стафилококки трех групп:
Эпидермальный стафилококк. Среди разновидностей стафилококков, эпидермальный обладает средним инфекционным потенциалом. Встречается на кожных покровах и слизистых, но при нормальной работе иммунитета носителя никак себя не проявляет. Признаки бактериального поражения проявляются только в том случае, если иммунитет носителя ослаблен: после перенесенного оперативного вмешательства, вирусного заболевания и т.д. Новорожденные, особенно недоношенные дети подвержены инфицированию в особенности.
Золотистый стафилококк. Наиболее опасный и крайне вирулентный микроорганизм. У нормальных здоровых детей золотистый стафилококк пребывает в латентном состоянии. Из всех разновидностей данных микроорганизмов наиболее агрессивен.
Признаки и симптомы стафилококка у детей
В большинстве случаев (от 48% до 78%) именно бактерии стафилококка становятся причиной воспалительных заболеваний дыхательных путей, часто встречающихся у детей.
Стафилококковая пневмония может возникать после инфицирования ребенка в стационаре или родильном отделении. Болезнь нередко развивается молниеносно, с деструкцией легочной ткани и другими осложнениями. Токсины, вырабатываемые стафилококком, вызывают тяжелую интоксикацию организма, что в сочетании с пневмонией вызывает нарушение дыхательной системы и кровообращения. Больной ребенок беспокоен, мечется в постели, может стонать и кричать. Характерными симптомами также являются озноб, потливость, сухой кашель и одутловатость лица.
Стафилококковый энтероколит является чрезвычайно тяжелым кишечным заболеванием. В 13% случаев оно заканчивается летальным исходом. Заболеванию подвержены недоношенные и слабые дети. Провоцируют его также перенесенные ранее острые респираторные заболевания, приём антибиотиков, искусственное вскармливание и нарушения биоценоза кишечника.
Характер проявлений зависит, в первую очередьтипа микроорганизма:
Сапрофитный стафилококк. Для сапрофитного стафилококка характерно поражение мочеполовой системы.
Симптоматика включает в себя:
Боли внизу живота (у женщин);
Возможное развитие кольпита (у женщин);
Жжение и рези при мочеиспускании;
Боли в области почек.
Общие признаки интоксикации (редко).
Эпидермальный стафилококк даёт о себе знать одной главной особенностью: боли в области органов, а на поздних стадиях — функциональные нарушения их работы.
Золотистый стафилококк характерен развитием гнойно-некротических очагов в месте поражения. Нередко именно он становится причиной формирования фурункулов, катаральной ангины и др.
Общие и местные симптомы стафилококка у детей
Систематизируя симптоматику, можно обобщить все проявления в две большие группы: общие и местные.
Гнойное отделяемое в биологических жидкостях. Слизь из носа, мокрота с примесями гноя говорят о поражении слизистых оболочек верхних или нижних дыхательных путей.
Симптомы интоксикации. Головная боль, повышение температуры до 37.6-38.1 градуса Цельсия, гиперемия или, наоборот, бледность кожных покровов, тошнота и рвота (у детей явление особенно частое).
Нарушения со стороны желудочно-кишечного тракта. Диарея, вздутие живота, излишняя продукция кишечных газов и т.д.
У аллергически-настроенных детей возможны и иммунные реакции на токсины и ферменты, которые стафилококк выделяет в процессе своей жизнедеятельности.
Факторы риска
Интенсивность и характер проявлений зависят от множества факторов:
Возраст. Симптоматика зависит от возраста ребенка. Грудные дети страдают от стафилококковой инфекции чаще, и симптомы проявляются куда тяжелее.
Среда обитания и среда проникновения микроорганизма. Способ попадания в организм обуславливает объект поражения. Если стафилококк проник в организм с частицами пыли — проявятся поражения верхних или нижних дыхательных путей. Если с пищей — пострадает горло или кишечник.
Состояние здоровья ребенка-носителя. Между тяжестью заболевания, яркостью проявлений и ослаблением иммунной системы существует прямая зависимость. Она обозначается вполне очевидным образом: чем более ослаблен иммунитет, тем ярче проявления и тем тяжелее течение стафилококковой инфекции.
Разновидность микроорганизма. Тяжелее всего протекают поражения золотистым стафилококком.
Разновидность микроорганизма (наиболее агрессивен и опасен золотистый стафилококк, именно он в 90% случаев становится причиной инфекционных заболеваний у детей).
Причины стафилококка у детей
Существует несколько причин развития стафилококковой инфекции у детей:
Преждевременное рождение ребенка. Особенно часто страдают недоношенные дети. Причина кроется в недостаточном развитии иммунитета ребенка в утробе матери. Не меньше подвержены стафилококковому заражению дети, рожденные с помощью кесарева сечения. Иммунные проблемы и инфицирование могут дать знать о себе и в более позднее от рождения время;
Нарушения правил ухода за новорожденными детьми;
Несоблюдение правил гигиены. Стафилококковое заражение, своего рода, болезнь грязных рук. Поскольку микроорганизм крайне устойчив ко всем неблагоприятным воздействиям, он широко распространен и встретить его можно не выходя из дома. Несоблюдение элементарных правил гигиены (в том числе употребление грязных фруктов и овощей и др.) приводит к быстрому инфицированию. Проблема касается детей старшего возраста (1 год и старше), а также родителей новорожденных.
Патологические процессы в период вынашивания плода и лактации. Мать может быть инфицирована стафилококком, и при этом не подозревать. Патогенный микроорганизм может проникнуть с молоком и по ряду других причин. Так, инфицирование может случиться ещё в период вынашивания плода.
Недостаток веса. Недостаток массы тела приводит к ослаблению иммунитета.
Стафилококк у ребенка в горле, в кишечнике, в носу

Данные формы поражения имеют свои специфические проявления, по-разному диагностируются и лечатся:
Стафилококк на слизистой горла проявляет себя острой катаральной ангиной, тонзиллитом и стоматитом.
Для формы характерны специфические симптомы:
Отечность и покраснение миндалин;
Гнойные высыпания на поверхности слизистой, а также слизистых полости рта (стоматит);
Общие проявления интоксикации.
Стафилококк на слизистой кишечника провоцирует типичные признаки развития острого колита (причем поражен может быть как толстый, так и тонкий кишечник, то есть заболевание примет форму энтероколита).
Симптоматика включает в себя:
Боли в животе (блуждающие, распирающие);
Дискомфортные ощущения в эпигастральной области (тяжесть, вздутие, ощущение распирания);
Примеси гноя, крови, зеленой слизи в кале;
Поносы или запоры, тенезмы (ложные болезненные позывы опорожнить кишечник).
Трудность носового дыхания (по причине отечности);
Симптомы интоксикации организма.
Диагностика стафилококка у детей
Диагностика стафилококкового поражения достаточно сложна и требует большого уровня профессионализма от врача-специалиста. Диагностические мероприятия различаются, в зависимости от пораженного органа.
В целом, обследования включают в себя:
Сбор анамнеза включает в себя устный опрос родителей ребенка на очном приеме. Если ребенок находится в достаточном возрасте и говорит самостоятельно — дополнительно опрашивают его самого. Учитывают жалобы, предшествующие обстоятельства и т.д.
Мазки из горла и носа берутся для определения конкретного штамма бактерии, точно с теми же целями проводятся посевы микрофлоры на питательные среды. С помощью двух данных диагностических методов выводится культура инфекционного агента и определяется чувствительность бактерии к антибиотикам.
Общий анализ крови почти всегда даёт картину воспалительного процесса разной интенсивности: лейкоцитоз, высокая СОЭ, повышенное количество эритроцитов, чрезмерно повышенный гемоглобин и т.д.
В моче или кале могут быть обнаружены специфические возбудители заболевания.
Если патологический процесс заходит слишком далеко, колит, вызванный стафилококком может перейти в язвенный тип, тогда для оценки состояния толстой кишки проводят эндоскопическое исследование.
Лечение стафилококка у детей
Лечение стафилококковой инфекции — задача непростая. Когда речь идёт о лечении инфекционной патологии у детей — задача по понятным причинам усложняется ещё больше. Успех лечения стафилококковой инфекции у детей во многом зависит от своевременно обнаруженной болезни и качественной комплексной терапии, предусматривающей применение специальных препаратов антистафилококкового действия.
Очень важно как можно быстрее обратиться к педиатру, сдать анализы и получить лечение.
Терапия комплексная и включает в себя ряд терапевтических мероприятий:
Местная терапия. Заключается в нанесении лекарственных препаратов на кожные покровы и слизистые оболочки, пораженные стафилококком (гнойничковые высыпания, фурункулы и т.д.). Применяются: зеленка, пероксид водорода, мазь Вишневского.
Прием антибиотиков. Лечение антибиотиками при инфекционных патологиях (а стафилококковых особенно) должно быть осторожным. Стафилококк обладает поразительной приспособляемостью. Неграмотное антибактериальное лечение приведет к формированию бактерии, обладающей огромной сопротивляемостью и вирулентностью. Целесообразно принимать только те средства, к которым стафилококк чувствителен (для этого следует исходить из результатов бактериологических исследований, врач назначит нужный антибиотик).
Смазывания, полоскания. Для борьбы с бактерией на слизистых носа и горла применяют смазывания и полоскания антисептиками.
Для лечения стафилококка у детей всегда используют витамин С, стимулирующий иммунитет и поддерживающий ослабленный организм малыша. При наружных гнойных поражениях рекомендуется делать ванночки и частые припарки. Кожа ребенка должна быть максимально чистой и сухой. Контролировать нужно также чистоту ногтей и белья больного ребенка. Следует постоянно обрабатывать язвочки, удалять струпья и гной. Обработке и дезинфекции подлежат также бытовые предметы, посуда и одежда, которой пользовался больной ребенок.
Профилактика
Для профилактики стафилококковой инфекции необходимо соблюдать санитарные нормы и осуществлять эпидемический контроль. Беременные женщины, роженицы и новорожденные должны обязательно проходить обследование. При обнаружении гнойных воспалительных заболеваний они подлежат госпитализации и лечению в отделениях с инфекционным режимом.
Таким образом, стафилококковая инфекция представляет большую опасность для детей (как новорожденных, так и для детей старшего возраста). Особенно опасен и коварен золотистый стафилококк, обладающий высокой вирулентностью и токсической способностью. Симптоматика — крайне специфична и проявляется у каждого ребенка индивидуально. В целом — налицо картина воспаления и гнойного поражения кожи и слизистых оболочек организма (нос, горло, кишечник).

О заболевании
Стафилококки относятся к анаэробным шарообразным бактериям. Они вызывают большую группу заболеваний, среди которых различные инфекции кожи, воспаление легких, гнойно-некротические процессы в костях, воспаление мозговых оболочек головного и спинного мозга и многие другие. Грамположительные неподвижные кокки, то есть не образующие спор, всегда присутствуют на теле человека, но чтобы они активизировались, необходимы провоцирующие факторы, например снижение иммунитета.
Именно стафилококк у детей чаще всего проявляет свою патогенность, поскольку у организма еще не сформировался устойчивый защитный механизм. Инфекция распространяется контактным, пищевым, воздушно-капельным путями. Младенцы могут заразиться через руки матери, медицинского персонала, белье, предметы ухода. Диагностика стафилококкового поражения достаточно сложна и требует высокого уровня профессионализма от врача. В зависимости от пораженного органа лечением может заниматься как педиатр, так и инфекционист, ЛОР, дерматолог.
Особенности стафилококковой инфекции в раннем возрасте
Обнаружение бактерий в организме еще не означает развитие заболевания. О реально существующем стафилококке у детей говорит не положительный анализ, а симптоматика — гнойная слизь, болезненные ощущения в месте воспалительного процесса. Наиболее тяжелые последствия у детей вызывают внутрибольничные штаммы, которые регулярно подвергаются влиянию антибиотиков и дезинфектантов, от чего они особенно устойчивые и сложнее поддаются лечению.
Риск инфицирования стафилококком у детей повышается в следующих случаях:
рождение раньше срока;
критическая масса тела;
оперативное вмешательство на первом году жизни;
врождённые пороки и патологии развития;
недостаточный гигиенический уход.
Виды возбудителей
Известно 32 вида стафилококков, из которых 16 вызывают инфекцию у человека. Наиболее распространенные следующие штаммы:
Бактерия относится к условно-патогенной. В большинстве случаев обнаруживается в области подмышек, в паху и в зоне промежности.
Отличительная особенность — сверхустойчивость к антибиотикам. При слабом иммунитете микроорганизмы могут вызывать поражения практически любых органов — плевры и легких, кожных покровов, оболочки сердца, уретры, желудка, кишечника, головного и спинного мозга. При отсутствии лечения развивается септическое состояние.
Самый опасный из всех видов. Бактерия удивительно жизнеспособна: сохраняет свойства в холоде, под прямым солнцем, при кипячении, не восприимчива к хлору, спирту и перекиси водорода.
Обладает способностью быстро вырабатывать устойчивость к различным антибиотикам, особенно если не соблюдать дозу лекарства и длительность приема. Поражает любые органы, селится во рту, на коже, в кишечнике, провоцируя воспаление и тяжелые осложнения. Вызывает эксфолиативный дерматит, синдром ошпаренной кожи, фурункулы, ангину, пневмонию, отит, конъюнктивит, острую пищевую интоксикацию.
Является частью флоры кожи, также обнаруживается на слизистых оболочках — в носу, горле, полости рта. Почти не вызывает заболеваний. С ним справляется даже неокрепший иммунитет новорожденного ребенка. Несмотря на слабый инфекционный потенциал, обладает высокой устойчивостью. Среди основных причин поражения бактериальным агентом — несоблюдение правил гигиены и контакт с зараженным человеком.
Эпидермальный стафилококк у детей чаще всего проявляется покраснением и шелушением кожи, которые принимают за аллергию. Может вызвать фолликулит, стафилококковый сикоз, множественные абсцессы.
Из всех перечисленных видов считается менее опасным. У детей встречается крайне редко. Поражает слизистые мочевыводящих органов, вызывает цистит, уретрит, почечные воспаления.
Чаще всего диагностируют у женского пола. При несвоевременном лечении способен спровоцировать бесплодие.
Симптомы стафилококка у детей
Поскольку возбудители поражают разные органы и системы, то проявления инфекции очень схожи с другими недугами. Чтобы вовремя выявить заболевание и приступить к лечению, необходимо обратиться к врачу и сдать бакпосев. Кроме того, на выраженность стафилококка у детей влияют следующие параметры — защитные силы организма, возраст, разновидность бактерий и их количество в организме.
Обратите внимание! Наиболее ярко выраженная реакция со стороны иммунной системы отмечается при инфицировании золотистым стафилококком.
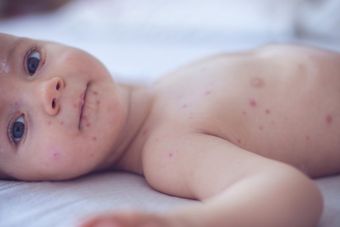
По способности развития инфекции различают две формы:
Ранняя — после проникновения бактерий в организм первые симптомы возникают уже спустя несколько часов. Болезнь протекает остро и тяжело. У детей наблюдаются лихорадка, диарея, рвота. Ребенок отказывается от еды, постоянно сонный, слишком много спит.
Поздняя — болезнь дает о себе знать на 3—5 сутки после попадания микробов. Сначала поражаются кожные покровы и слизистые оболочки. При отсутствии своевременного лечения инфекция проникает внутрь и развивается в других органах, что провоцирует генерализованное септическое поражение.
Обобщим все симптомы стафилококка у детей:
сильно выраженный токсический синдром — головные боли, повышение температуры до 38°С, гиперемия (патологическое переполнение кровью сосудов) или, наоборот, побледнение кожных покровов;
сильная слабость организма, повышенная тревожность, стоны и крики во сне;
отечность лица и век;
сухой кашель, насморк, покраснение горла;
нарушение работы желудочно-кишечного тракта — изжога, вздутие живота, отрыжка, запор или диарея, тошнота, рвота;
поражения кожи, которые могут быть вызваны при повышенной чувствительности ребенка к токсинам и ферментам, выделяемым стафилококком в процессе своей жизнедеятельности;
высыпания на коже, которые могут принимать различные формы — прыщи, волдыри, фурункулы, красные пятна, карбункулы, флегмоны, пустулы, абсцессы;
поражение слизистой глаз и носа с гнойным отделяемым.
Основные заболевания, которые развиваются при стафилококке у детей
Энтероколит
Отмечают повышенную утомляемость, слабость и сонливость, отказ от еды, лихорадку, головные боли, ломоту в теле. Стул учащается до 10–20 раз в сутки.
Испражнения жидкие, с обильными примесями слизи, иногда в кале присутствуют кровь или гной. Симптомы дополняются тошнотой и рвотой. Диарея сопровождается быстрым обезвоживанием, которое особенно опасно для детей до 5 лет.
Инфекционный конъюнктивит
Слизистая глаз раздражается, краснеет, появляется ярко выраженная светобоязнь. Имеет место слезотечение и припухлости, возникают пузырьки на внутреннем веке с выделением гноя, из-за которого после сна веки с трудом открываются. Образуются зеленовато-желтые корки.
Пузырчатка
На коже образуются мелкие пузырьки с гнойным содержимым, которые увеличиваются, лопаются и оставляют эрозию. Эпидемическая пузырчатка новорожденных возникает в первые 10 дней жизни, повышается температура. Сыпь чаще всего наблюдается в околопупочной области, на животе, ягодицах и спине. Общая симптоматика также выражается потерей аппетита, тревожностью и нарушением сна.
Псевдофурункулез
Острое гнойное воспаление потовых желез, которое чаще возникает в первый месяц жизни, реже – в возрасте до 6 месяцев. На коже головы, туловища, рук и ног появляются множественные язвы в форме свищей. После заживления остаются рубцы. При появлении новых узлов у ребенка ухудшается самочувствие. Температура тела может повышаться до 39°С.
Сепсис
У детей так называемое заражение крови протекает особенно скоротечно. Среди основных симптомов:
учащенное дыхание и пульс до 160;
лихорадка с температурой выше 38°С или снижение температуры тела ниже 36°С.
Причины стафилококка у детей
При снижении иммунитета в организм могут попасть и начать развиваться патогенные или условно-патогенные бактерии. Результатом жизнедеятельности микробов становятся токсины, которые оказывают негативное влияние на все внутренние органы.
Бактериальная инфекция передается младенцу носителем, в основном воздушно-капельным или контактным путем. Дети первого года могут инфицироваться и через молоко матери, если у нее мастит, трещины на соске, также через употребление смесей, в которые попадают кокки. Школьники чаще всего заражаются через прием инфицированной пищи — кремов, тортов, сметаны, сливочного масла или плохо промытых фруктов и овощей.
Патогенез
Механизм зарождения и развития заболеваний зависит от характера инфицирования. Если возбудитель проникает через кожу, слизистые оболочки, дыхательные пути, ЖКТ, пупочную ранку, то развивается воспалительный очаг с некрозом и нагноением. Например, при попадании патогена в место поврежденной кожи может образоваться фурункул. Если инфекция проникла через слизистую рта, то это провоцирует ангину, стоматит.
При распространении микробов в ЖКТ может произойти язвенное, катаральное или некротическое поражение желудка и оболочки кишечника. Тяжелая форма стафилококка вызывает заражение крови. При сильном иммунитете проникновение инфекции в организм ограничивается локальным воздействием или вовсе не вызывает заболевания.
К каким врачам обращаться
Поставить диагноз и определить тип возбудителя в домашних условиях нельзя. Если есть подозрения на стафилококк у ребенка, то требуется скорее обратиться к педиатру. Вы можете записаться к нам в клинику в удобное время.
Врач изучит анамнез, учтет жалобы, предшествующие обстоятельства, назначит анализы в зависимости от симптоматики. При подтверждении диагноза доктор даст направление к специалисту соответствующего профиля. Тяжелые формы заболеваний лечит инфекционист.
Как диагностируют стафилококк у детей?
Для назначения эффективного лечения врач назначает следующие анализы:
ПЦР — позволяет быстро и точно найти возбудителей, обнаруживая любые ДНК и РНК;
ИФА (иммуноферментный анализ) — позволяет определить специфические антитела к возбудителю;
мазок со слизистой, соскоб кожи, анализ кала (в зависимости от локализации заболевания).
Лабораторный анализ непременно включает определение чувствительности выделенной культуры или культур к антибиотикам.
Выявление стафилококка в кале детей
При обнаружении стафилококка в кале детей родители часто паникуют и требуют назначить их ребенку лечение. Однако бактерии в посевах фекалий без симптомов каких-либо заболеваний не представляют опасности для здоровья и жизни.
Стафилококк может обитать в условно-патогенной флоре, при этом не причинять вреда. Другое дело, если бактерии начинают размножаться в нетипичных условиях их существования, например в ране, тогда произойдет нагноение. Значит, лечение требуется только при обнаружении у ребенка соответствующих симптомов.
Лечение
Основные способы борьбы с инфекцией:
антисептики для обработки кожи и слизистых оболочек;
жаропонижающие средства при температуре свыше 38°С;
антибиотики, в зависимости от локализации патологического очага, в виде таблеток, мазей или инъекций.
Профилактика стафилококка у новорожденных
Чтобы уменьшить риск развития инфекции у младенца, требуется соблюдать простые правила:
Перед кормлением и уходом мама обязательно должна мыть руки.
Требуется обрабатывать антисептиками даже незначительные порезы, ссадины и раны.
Если кто-то хочет взять ребенка на руки, то необходимо также попросить этого человека тщательно вымыть руки с мылом.
При появлении любых подозрительных симптомов, которые могут свидетельствовать об инфекции, обратитесь к педиатру.
В комплексном лечении стафилококковой инфекции у детей главная задача — воздействовать на возбудителя, то есть устранить причину, без которой болезнь вообще бы не развилась. Тщательно наблюдайте за общим состоянием ребенка. Основные поводы показать малыша врачу: отказ от молока, смеси, повышение температуры, плач без повода, жидкий стул.
Контагиозный моллюск у детей – вирусное инфекционное кожное заболевание. Возбудитель относится к группе Поксвирусов, как и вирус натуральной оспы. Вирус поражает людей с ослабленным иммунитетом, детей в возрасте 2–10 лет (чаще всего болеют дошкольники). В большинстве случаев болезнь проходит самостоятельно в течение 6–24 месяцев. Исключение составляют больные ВИЧ, атопическим дерматитом. У них болезнь имеет склонность к рецидивированию, протекает более тяжело, обязательно нужно проводить лечение основного заболевания.
Причины и пути передачи

Вирус моллюска контагиозного (MCV) поражает исключительно людей, характеризуется высокой заразностью. Вирус передается от больных людей при прямом телесном контакте или через предметы обихода – полотенца, игрушки, мочалки, вещи.
Наиболее часто заражение происходит контактным путем в детских коллективах – в садике или дома среди членов семьи. Вирус распространяется при посещении спортивных секций, бассейна. Чтобы прервать распространение вируса, рекомендуют заболевших детей изолировать. От момента контакта с вирусом до появления высыпаний проходит от 2 недель до 6 месяцев.
У взрослых и подростков инфекция также передается половым путем. Инфицирование происходит вирусом 2 типа, а локализация высыпаний соответствует месту проникновения возбудителя – кожа и слизистые наружных половых органов, лобок, бедра, промежность.
Способствуют инфицированию расчесы на коже, поэтому у людей с атопическим дерматитом и другими кожными заболеваниями риск заражения выше. Наличие трещин облегчает проникновение вируса в кожу, высыпания появляются часто линейно, по ходу расчесов.
Редко наблюдаются случаи заражения моллюском при нанесении татуировок, а также от инфицированной матери к ребенку в процессе родов.
Быстрое распространение на новые участки кожных покровов, затяжное рецидивирующее течение, высокая восприимчивость к вирусной инфекции наблюдаются у лиц с ВИЧ и на фоне других болезней, ослабляющих иммунитет.
Патогенез
Моллюск на коже у ребенка вызывает в 75–96% первый тип вируса MCV-1. Возбудитель заболевания проникает внутрь клеток эпидермиса. С молекулы вирусной ДНК клетка начинает синтезировать патологический белок, который вскоре переполняет цитоплазму клетки. Клетка растягивается, принимает шаровидную форму, ее называют моллюсковым тельцем. Наступает усиленная пролиферация и дегенерация клеток шиповатого слоя кожи.
Классификация и стадии развития контагиозного моллюска
Контагиозный моллюск у детей может поражать одну анатомическую область (локализованная форма), несколько или все тело (генерализованная форма). Чаще всего встречаются кожные высыпания на лице, веках, туловище, конечностях. Исключение составляют ладони, подошвы и волосистая часть головы, на них не бывает поражения кожи моллюском.
Кроме классической формы контагиозного моллюска у детей встречаются атипичные формы. Их диагностировать сложнее, так как по внешнему виду высыпания они напоминают другую болезнь:
- На папиллому похожи педикулярные моллюски, образование висит на тонкой ножке.
- Гигантские папулы достигают в размере 2–3 см, их скопления могут обезображивать лицо, тело.
- Ороговевающие похожи на бородавки, покрыты роговыми чешуйками. Чаще располагаются на тыльной части рук, между пальцами.
- На лице папулы с белым содержимым напоминают акне.
- Кистозная форма моллюска у ребенка характеризуется образованием полости в середине папулы.
- Язвенная форма – при ней имеются дефекты кожи, которые образуются на месте узелков и папул.
Симптомы

Заболевание проявляется только кожными симптомами, нарушений общего состояния, самочувствия нет, температура нормальная. Основной симптом контагиозного моллюска у детей и взрослых – типичная сыпь округлой формы перламутрового цвета, безболезненная, на фоне здоровой кожи или по ходу расчесов.
Размер узелков от 2 мм до 5 мм, редко может достигать 1,5–2 см. Они бывают единичные и множественные, не сливаются, не вызывают зуд. По консистенции мягкие, безболезненные. Количество элементов сыпи чаще всего до 20 штук, однако их может стать больше на фоне ОРВИ, стресса, снижения иммунитета.
Сам вирус воспалительных изменений не вызывает. Если вокруг элементов есть отек, гиперемия, это признаки присоединения вторичной инфекции – стрептококков, стафилококков, грибков. Также в этом случае появляются гнойные пустулы, боль, зуд.
Главный дискомфорт от сыпи при контагиозном моллюске у детей – психологический из-за косметического дефекта. Особенно это касается форм при локализации на лице, множественных папулах. Также ребенка ограничивают в посещении коллектива, поэтому от взрослых требуется отреагировать и вылечить патологию.
Осложнения
Моллюск у детей редко приводит к осложнениям. Наиболее опасные из них:
- Кератит, конъюнктивит при локализации сыпи на веках. В тяжелых случаях можно лишиться зрения из-за врастания сосудов в роговицу.
- Импетиго как результат вторичного бактериального заражения.
- Диссеминация процесса по коже и слизистым оболочкам при иммунодефицитном состоянии, расчесах, плохой гигиене.
- Грубые рубцы на месте высыпаний.
Диагностика
Основной вид диагностики заболевания – осмотр кожных покровов специалистом. Детский дерматолог визуально определяет наличие характерных высыпаний, стадию, степень тяжести и подбирает лечение. Подтвердить природу возбудителя можно путем ПЦР, но обычно в этом нет необходимости. В сложных диагностических случаях проводят:
- Дерматоскопию – осмотр папул у пациента через увеличительную линзу.
- Соскоб с исследованием содержимого под микроскопом.
- При локализации в аногенитальной зоне взрослым пациентам проводят анализы на ВИЧ, ЗППП.
- При тяжелом течении проводят иммунологические анализы для выявления скрытого иммунодефицита.
Дифференциальный диагноз
Контагиозный моллюск следует дифференцировать с такими болезнями:
- бородавки;
- герпесвирусная инфекция;
- акне – угри и милиумы;
- грибковые болезни кожи, например, криптококкоз.
Учитывая, что все они требуют совершенно разного лечения, а проявления могут быть схожими, с любыми симптомами нужно обращаться за консультацией к врачу.
Лечение контагиозного моллюска у детей
В лечении контагиозного моллюска у детей можно выделить два направления – общее укрепление иммунитета и местное воздействие на элементы сыпи с целью деструкции.
Удаление папул с моллюском на теле проводят такими методами:
- Хирургическим путем – содержимое выскабливают острой ложечкой или кюреткой, обрабатывают антисептиком. Метод не применяют при локализации папул на лице и в области половых органов, при атопическом дерматите. Плюс метода – можно исследовать материал после удаления в гистологической лаборатории.
- Щадящие методы лечения – прижигание лазером, жидким азотом (криодеструкция), электрическим током (электрокоагуляция), радиоволнами. После воздействия высокой или низкой температурой пораженные клетки кожи отмирают. После удаления узелков остается рубчик на коже. Впоследствии здесь может быть депигментированное или пигментированное пятнышко. Лучший косметический эффект наблюдается при воздействии лазером, радиоволнами, электрокоагуляцией. Лазером и электрокоагуляцией можно обработать большие площади кожи при множественных высыпаниях. При криодеструкции на папулу воздействуют жидким азотом, может потребоваться повторное прижигание для полного уничтожения очага. При необходимости проводят местную анестезию, а после лечения – тщательную обработку кожи антисептиком.
- Консервативный метод терапии – химическое воздействие на папулы, чаще используют 5–10% гидроксид калия. Его наносят 3 раза в неделю в течение длительного времени (до наступления эффекта). Нельзя использовать мазь возле глаз и при поражении слизистых оболочек, у детей до двух лет. Также могут применяться трихлоруксусная кислота в виде пилинга, салициловая кислота как гель или пластырь, препараты серебра, йода, ретиноиды.
Если у пациента генерализованная форма или ВИЧ-позитивный статус, показана системная терапия противовирусными препаратами по специальным схемам (интерферон альфа, антиретровирусные препараты, циметидин).
Оптимальный метод удаления посоветует врач в зависимости от возраста пациента, локализации, распространенности процесса, иммунного статуса.
Прогноз и профилактика
У детей с нормальной иммунной системой прогноз благоприятный, выздоровление происходит в течение полугода – двух лет. Во многих странах тактика при моллюске у ребенка выжидательная, лечение не проводят. Чтобы избавить от психологического дискомфорта самого пациента и снизить риск заражения, распространения инфекции среди окружающих людей, следует проводить лечение.

Профилактика заболевания включает неспецифические методы, то есть направлена против многих возбудителей, а не только против вируса моллюска:
- Мыть руки с мылом после посещения общественных мест.
- Не пользоваться личными вещами другого человека.
- Укреплять иммунитет – заниматься физкультурой, разнообразно питаться, лечить острые и хронические болезни.
- Исключить половые контакты в подростковом возрасте, иметь постоянного партнера – во взрослом.
Самостоятельно лечить контагиозный моллюск у детей опасно. Использование методов нетрадиционной медицины может привести к химическим ожогам кожи, присоединению гнойной инфекции и распространению вируса на большие площади. Особенно опасно удаление очагов контагиозных моллюсков путем выдавливания дома без соблюдения принципов асептики, антисептики. Удаление элементов нужно проводить только в клинике.

Чумой нашего времени именуют стафилокковые и другие гнойно-септические заболевания. Несмотря на то что в эту сборную группу входят различные болезни, вызываемые разнородными возбудителями, все они объединяются сходными клиническими признаками и эпидемиологическими особенностями, одной из которых является их распространение в родильных домах и детских больницах.
Какие заболевания вызывают стафилококки
Этим микроорганизмам мы обязаны такими заболеваниями, как фурункулы, карбункулы, пиодермии, абсцессы, флегмоны, панариции и другие нагноения кожных покровов. При поражении слизистых развиваются конъюнктивиты, стоматиты, отиты, энтериты.
Тяжелыми формами болезни являются пневмонии, остеомиелиты (поражения костной ткани) и особенно опасны септические — генерализованные воспалительные процессы во внутренних органах, когда стафилококки и другие микроорганизмы циркулируют в крови (заражение крови).
После гнойных инфекций возникают различные осложнения, в том числе такие, которые могут приводить к хроническому течению болезни, инвалидности (миокардиты, пороки сердца, тромбофлебиты, перитониты — воспаления брюшины).
Потери, связанные с утратой трудоспособности только от стафилококовых заболеваний, превышают показатели, обусловленные всеми инфекционными болезнями, за исключением гриппа. Число новорожденных и взрослых, гибнущих от стафилококковых инфекций, более чем в два раза превышает число погибших от других заразных болезней.
Устойчивость стафилококков к антибиотикам
Чем больше мы атакуем, например, антибиотиками возбудителей гнойносептических инфекций, тем чаще появляются антибиотикоустойчивые микроорганизмы.
Под влиянием антибиотиков нарушается тормозящее действие на стафилококки других микробов — обычных обитателей нашего организма. Более того, иногда антибиотики просто стимулируют развитие стафилококков и стрептококков. Поэтому без врачебного назначения самостоятельное применение антибиотиков (да и других противобактериальных средств) при возникновении гнойных поражений кожи должно быть исключено.
Любое лечение стафилококковых кожных патологий должен назначать дерматолог! Заболевания других органов лечат соответствующие специалисты — гинекологи, урологи, терапевты.
Чем опасна стафилококковая инфекция
Особенно опасен стафилококк в ассоциации с вирусами и грибами, а также при сопутствующих детских капельных инфекциях, снижающих общую реактивность организма. Недаром при многих заболеваниях наблюдаются местные или общие осложнения, вызванные стафилококками.
Так, в период гриппозных эпидемий нередки стафилококковые пневмонии, которые чаще всего и оказываются причиной длительной болезни ребенка и являются наиболее частой предпосылкой к смертельному исходу.
Они могут быть причиной воспаления желчного пузыря (холецистит), токсической диспепсии и гастроэнтеритов, воспалений суставов (артриты), мочеполовой сферы (уретриты и эндометриты). У новорожденных стафилококковые и другие гнойные воспалительные явления начинаются с пупочной ранки или других, незаметных на первый взгляд повреждений кожи (царапины, ссадины).
Нужно подчеркнуть, что до 90% случаев возникновения сепсиса у детей раннего возраста связано со стафилококком.
Стафилококк у беременных — угроза жизни новорожденных
Источником стафилококковой инфекции в родильных домах, детских больницах и в домашних условиях могут быть гнойные поражения кожи и слизистых у взрослых — матери, окружающих, обслуживающего персонала. Поэтому отделять заразные болезни кожи от прочих инфекционных заболеваний человека нельзя.
В нормальных условиях кожа обладает защитными свойствами в борьбе с микробами, в частности, в ее выделениях содержатся антибактериальные вещества. Однако нарушения питания, общие заболевания, микротравмы кожи могут способствовать развитию патогенной микрофлоры на коже ребенка.
Активная иммунизация беременных женщин стафилококковым анатоксином, как показала практика, не оказывает вредного влияния ни на течение беременности, ни на развитие плода, снижая в то же самое время заболеваемость гнойными инфекциями матерей и новорожденных в 3—5 раз.
При этом у матери вырабатывается активный, а у ребенка — пассивный иммунитет к возбудителям таких инфекций, как отит, пневмония, кожные нагноения, ангины (тонзиллиты), ларинготрахеиты, гаймориты и другие воспалительные заболевания носоглотки.
Стафилококковые болезни у молодых людей и детей
Гнойничковые заболевания кожи называют пиодермитами, которые в зависимости от причины возникновения подразделяются на стрепто и стафилодермии. Часто наблюдается их смешанная форма — стрептостафилодермия.
Стрептодермия чаще поражает детей и юношей и локализуется обычно вокруг естественных отверстий — нос, рот, ушные раковины, то есть на участках, подвергающихся раздражению отделяемым этих полостей (слюна, слизь). Эти поражения очень контагиозны и быстро перебрасываются на здоровые участки кожных покровов. Стрептодермия передается через игрушки, пеленки, одежду, белье.
Сливаясь, они образуют сплошные очаги с извилистыми воспалительными очертаниями. Преимущественно поражаются открытые части тела, особенно кожа лица. Нередко припухают близлежащие лимфатические узлы, а при распространении инфекции наблюдаются явления общей интоксикации.
Другой формой гнойных поражений является пемфигуспузырчатка новорожденных. Этот вид пиодермии отличается образованием крупных пузырей, достигающих голубиного яйца и наполненных гнойным содержимым. При их разрыве образуется обнаженная ярко-красная поверхность (эрозия), легко подвергающаяся дополнительному инфицированию, в результате чего резко нарушается состояние ребенка.
Стрептококковый пемфигус крайне контагиозен, заразен и при отсутствии должных мер профилактики может вызвать массовые вспышки пиодермий в родильных домах и детских больницах.
При переезде ребенка из роддома домой нередко возникает везикулопустулезная форма пиодермии в местах, чаще всего раздражаемых потом (на затылке, шее, лбу, в паху). Появляются мелкие пузырьки с прозрачным содержимым (везикулы) величиной с булавочную головку. Затем содержимое пузырьков становится гнойным (пустула) и окружается венчиком гиперемии.
Через два-три дня пустулы лопаются или подвергаются обратному развитию и на их месте образуются поверхностные корочки. Несмотря на относительную легкость течения этой инфекции, ее осложнения бывают весьма коварны. Они выражаются в распространенных и тяжелых флегмонах, протекающих со значительной отечностью и последующим некрозом (расплавлением) подкожной клетчатки.
У грудных детей с пониженным питанием, у неправильно искусственно вскармливаемых детей, а также у более старших детей со слабыми защитными реакциями (вследствие туберкулезной или другого рода интоксикации) стрептококковая инфекция не ограничивается поверхностным поражением кожи, а захватывает глубже лежащие ткани, образуя глубокие язвы — эктимы.
Они возникают на наиболее часто травмируемых частях тела (поясница, голени) и отличаются вялым, длительным течением. После их излечения остаются рубцы.
При стафилодермиях часто поражаются волосяные фолликулы, например на голове, что приводит к мелкой гнойничковой сыпи, которая после лечения бесследно исчезает.
Стафилококки вызывают не только местные, ограниченные поражения кожи, но и ангину, тяжелые пневмонии, воспалительные очаги в различных органах и тканях (в печени, селезенке, почках), возникающие в результате распространения микробов по кровеносным и лимфатическим путям. Смертельную угрозу несет с собой генерализованная стафилокковая инфекция — сепсис.
Стафилококки могут вызывать настоящие эпидемические вспышки в родильных домах и детских больницах. За счет их возникает подавляющая часть кожных и септических поражений новорожденных и гнойных заболеваний у матерей. Послеродовой сепсис, маститы, пневмонии, менингиты, воспаление родовых путей, конъюнктивиты являются настоящим бедствием. Конечно, они особенно опасны для рожениц и новорожденных детей.
Как происходит заражение
Передача возбудителей гнойно-септических инфекций происходит с воздухом (аэрогенно), например, при встряхивании постельного белья. Параллельно этому осуществляется передача через предметы быта, а также через пищу и воду. В последних случаях возникают пищевые токсикоинфекции.
Стафилококки, будучи постоянными обитателями тела и жилья человека, естественно, концентрируются там, где повышена плотность размещения людей, где меньше вентиляция воздуха и больше возможностей для размножения и распространения микробов.
Именно такие условия нередко создаются в больничных палатах, где стафилококк распространяется с бельем, при встряхивании постелей, с пылью, при разговоре и кашле людей, находящихся в близком соседстве. Поэтому такие простые меры, как проветривание помещений, влажная уборка с дезинфицирующими средствами, пользование чистым бельем, своевременная смена постельных принадлежностей, облучение воздуха ультрафиолетом или просто доступ солнечного света значительно снижают концентрацию микробов и возможности их рассеивания.
Необходима тщательная санация — обследование и лечение людей с признаками стафилококковых и других подобных заболеваний. Кроме описанных выше гнойных поражений, у детей могут встречаться специфические инфекционные кожные заболевания, в том числе грибковой природы.
Читайте также:

