Чем можно вылечить аденовирусный кератоконъюнктивит
Обновлено: 22.04.2024
Для цитирования: Каспаров А.А. Современные аспекты лечения герпес-вирусного кератита. РМЖ. Клиническая офтальмология. 2000;1(2):59.
В странах умеренного пояса вирусные кератиты доминируют среди различных проявлений патологии роговицы. Наиболее часто это заболевание роговицы вызывает вирус простого герпеса. Герпес-вирусный кератит (ГК) прочно занимает первое место среди причин корнеальной слепоты. Клиническая тяжесть заболевания, высокая функциональная ценность глаза и социальные последствия во многом объясняют тот факт, что ГК человека, как правило, был первой мишенью для испытания новейших противовирусных средств, включая ИДУ (5-йод-2-дезоксиуридин), человеческий интерферон, и вирусный индуктор интерферона интерфероноген [1–3]. За прошедшие 30 лет сформировались три основных направления противовирусной терапии ГК:
1) химиотерапия;
2) неспецифическая (индукторы интерферона, иммуномодуляторы, интерфероны);
3) специфическая (герпетическая вакцина, противогерпетический иммуно- глобулин).
Исследования, проводившиеся в ряде научных центров нашей страны (Клиника глазных болезней ММА им.
И.М. Сеченова, НИИ глазных болезней, НИИ вирусологии им.Д.И. Ивановского, НИИ полиомиелита и вирусных энцефалитов, МНИИ глазных болезней им.Гельмгольца Минздрава РФ), впервые привели к разработке и внедрению в клиническую практику трех новых эффективных направлений в лечении ГК [4–10].
1. Метод неспецифической противовирусной терапии, высокоэффективный в лечении различных проявлений офтальмогерпеса, основан на местном и системном введении индукторов интерферона интерфероногенов, обладающих широким спектром противовирусного иммуномодулирующего действия. Налажен производственный выпуск первого отечественного высокоактивного интерфероногена полудана (комплекс поли А: поли У). В настоящее время полудан выпускается в виде ампул и флаконов-капельниц.
2. В основу не существовавшей ранее эффективной методики противорецидивной терапии положен принцип специфической иммунокоррекции посредством системного курсового введения герпетической вакцины в сочетании с кратковременными инстилляциями интерферонoгeнов. Организован производственный выпуск вакцины в Одессе и Санкт-Петербурге. Предложена очаговая аллергическая проба с герпетической вакциной, впервые открывшая возможность неинвазивной этиологической диагностики внутриглазного герпеса. На Международной конференции по глазным инфекциям (Иерусалим, 1995 г.) [5] указанные методики получили название “Русский метод иммунодиагностики и иммунотерапии” (J. Gordon).
3. Система щадящих микрохирургических методик, адаптированных к лечению активного ГК и его исходов (аргонлазеркоагуляция, микродиатермокоагуляция, внутриглазная инфузия полудана, бесшовный метод кератопластики, эксцентричная неперфорирующая миникератопластика, полная стромэктомия + кератопластика, тройная процедура и др.). Разработаны рациональные методы послеоперационной терапии, микродиатермокоагулятор для лечения язв роговицы и набор инструментария для лечебной кератопластики (совместно с Казанским медико-инструментальным заводом).
Учитывая характер данного офтальмологического издания, представляется целесообразным сделать акцент на практических аспектах лечения ГК. Лечение типичной формы ГК – эпителиального древовидного кератита – мы начинаем с частых инстилляций (6–8 раз в день) одного или двух из нижеследующих противовирусных средств: полудана, пирогенала в концентрации 20 мг в 1 мл дистиллированной воды, рекомбинантного интерферона реаферона либо 3–5 разовых аппликаций 3% мази ацикловира.
Рандомизированные исследования, проведенные в группах больных древовидным кератитом (общая численность 700 человек), показали, что большая часть приведенных противовирусных препаратов, включая 0,25–0,5% мази флореналь и теброфен, обладает примерно одинаковым терапевтическим потенциалом с Офтан ИДУ (0,1% 5-йод-2-дезоксиуридин). Первое противовирусное средство Офтан ИДУ приводит к выздоровлению 2/3 больных древовидным кератитом, и при использовании его в сроки до 3 нед дает меньше побочных реакций, чем мази флореналь, теброфен и бонафтон. Определенными преимуществами перед Офтаном ИДУ обладают полудан и ацикловир. Они заключаются в лучшей переносимости, возможности более длительного применения, а также использования других путей введения (периокулярные инъекции для полудана и пероральное применение для ацикловира), что особенно показано в случаях сочетанного поражения эпителия, стромы и наличия сопутствующего иридоциклита у больных древовидным кератитом.
Целесообразно комбинированное применение интерферона или интерфероногенов с химиотерапевтическими препаратами (Офтан ИДУ, ацикловир), обеспечивающее синергидный эффект. При этом число местных аппликаций каждого из препаратов снижают вдвое (см. таблицу).
Согласно данным Центра по офтальмогерпесу, работающему на базе НИИ глазных болезней РАМН, наилучшим образом отвечают современным требованиям, предъявляемым к лечению активных проявлений герпетической болезни глаз, два химиотерапевтических противовирусных препарата: полудан и ацикловир. Характерно, что оба препарата наряду с выраженным ингибирующим воздействием на вирус простого герпеса обладают минимальным побочным действием (токсико-аллергические реакции). Это позволяет применять их достаточно длительно не только местно в виде инстилляций и аппликаций, но и системно, что является основной предпосылкой для успешной терапии тяжелых проявлений офтальмогерпеса.
Полудан – биосинтетический полирибонуклеотидный комплекс, обеспечивающий при субконъюнктивальном введении выработку интерферона не только в тканях глаза, но и в крови (рис. 1, 2). Ацикловир – ациклический аналог дезоксигуанозина. В эксперименте на модели экспериментального герпетического кератита кроликов, а также в клинике установлено возрастание терапевтического эффекта при комбинированном применении этих двух базовых препаратов, обладающих различным механизмом ингибирующего воздействия на внутриклеточный вирус. Это выразилось в достоверном сокращении сроков лечения и увеличении числа вылеченных больных при снижении дозы каждого из препаратов. Сравнительные контрольные исследования показали, что совместное применение этих двух базовых препаратов представляется наиболее эффективным.
Третий базовый препарат – это герпетическая вакцина, ставшая основой впервые разработанной противорецидивной терапии офтальмогерпеса. Препарат создан в Институте вирусологии им. Д.И. Ивановского РАМН, а новые его возможности раскрыты в НИИ глазных болезней РАМН.
Препарат используют у больных, страдающих частыми обострениями офтальмогерпеса, применяя в межрецидивный период в виде повторяющихся каждые полгода курсов внутрикожных инъекций. Противорецидивный эффект вакцинации, заключающийся в активации клеточного иммунитета, усиливается при сочетании с местным применением индуктора интерферона полудана и системным использованием средств неспецифической иммунотерапии (тималин, тактивин и др.).
При отсутствии четких признаков ремиссии процесса при лечении противовирусными медикаментами в течение первых 3–5 дней, а нередко и в первый день обращения мы прибегаем к микродиатермокоагуляции – соскобу. Комбинированное лечение способствует существенному сокращению среднего срока лечения. Процедуру проводят с использованием специально созданного для роговицы электрохирургического высокочастотного аппарата АХВЧ-5-1-O (НПО “Экран”), обладающего плавной регулировкой, звуковой и световой сигнализацией, набором микроэлектродов. Данная методика эффективна в лечении вирусных и гнойных язв роговицы, обладает рядом преимуществ перед другими микрохирургическими приемами (механический соскоб, криопексия, лазеркоагуляция и др.), учитывая доступность прибора по цене, а также возможность использования в глазном кабинете поликлиники. Использование эксимерного лазера не решает проблему излечения активных стромальных кератитов, однако является весьма успешным в устранении поверхностных помутнений в центральной зоне роговицы после вирусных кератитов.
Лечение стромального ГК требует не только местного (инстилляции, аппликации), но и системного введения противовирусных средств. К ним в первую очередь могут быть отнесены обладающие противовирусной и иммуномодулирующей активностью полудан и реаферон, а из химиотерапевтических средств – ацикловир и его производное вальтрекс в таблетках. Следует отметить широту противовирусного спектра полудана, реаферона, оказавшихся эффективными в лечении аденовирусных кератоконъюнктивитов [9, 11].
Полудан в течение последних 10 лет зарекомендовал себя как эффективное и нетоксичное противовирусное средство. Препарат, применяемый для лечения герпетических кератоиридоциклитов в виде повторных периокулярных и внутриглазных инъекций, позволяет получить выраженный терапевтический эффект у 50–60% больных. По своей эффективности полудан не уступает ацикловиру, при этом стоимость курсовой дозы полудана (20 ампул по 10 ед.) в 2–3 раза ниже таковой при использовании ацикловира перорально (40–50 таблеток по 200 мг). Комбинированное применение обоих препаратов позволяет добиться успеха у 70% больных с признаками герпетического кератоиридоциклита (увеакератита). Исследования, проведенные НИИ глазных болезней РАМН совместно с кафедрой иммунологии РГМУ (Л.В. Ковальчук, А.С. Павлюк, Т.Ю. Ульянова), показали, что введение полудана приводило к значительному усилению активности естественных киллеров, исходно сниженной у больных офтальмогерпесом. Исследования влияния полудана на иммунологические показатели в системе in vitro показывают, что препарат стимулирует не только естественную цитотоксичность (рис. 3), но и функционирование других иммунокомпетентных клеток, в регуляции активности которых существенную роль играет интерферон [7, 9]. Впервые установлено антиапоптозное влияние полудана на культуру лимфоцитов [12]. На основе соединения полудана с аутокровью больного разработана (совместно с Е.А. Каспаровой) экспресс-аутоцитокинотерапия, позволившая повысить эффективность лечебных мероприятий при тяжелых формах герпес-вирусного кератоиридоциклита [8] (рис. 4).
Методика применения реаферона сходна с таковой при использовании полудана, терапевтическая эффективность ее несколько ниже, однако побочные аллергические реакции встречаются чаще.
В комплексном лечении стромальных форм ГК с определенным успехом используют иммуномодуляторы – тималин, тактивин, левамизол, ликопид, нуклеинат натрия и др.
В процессе изучения находятся следующие отечественные интерфероногены и иммуномодуляторы: ридостин, циклоферон, амиксин, ларифан, xeлeпин, актимол и дp. [5]. Клинические испытания первого отечественного химиопрепарата для перорального применения бонафтона не подтвердили его терапевтическую эффективность, но свидетельствовали о токсичности препарата [7].
Наш опыт подтверждает необходимость использования при лечении ГК минимума лекарственных средств помимо противовирусных препаратов: инстилляций мидриатиков, растворов антибиотиков или антисептиков при наличии патогенной микрофлоры в мазке с конъюнктивы или профилактически при обширных язвенных дефектах. Опыт показывает, что медикаментозная аллергия развивается как вследствие индивидуальной непереносимости противовирусных средств, так и при перегруженности лечения антибиотиками, витаминными препаратами и т.д. В этих случаях необходимо определить минимум хорошо переносимых противовирусных средств (растворы пирогенала или полудана), внутрь назначить антигистаминные препараты, местно – примочки с раствором борной кислоты и инстилляции кромогликата натрия (лекролина). Применение кортикостероидов противопоказано при язвенных формах ГК. В то же время, учитывая, что герпес-вирусная инфекция роговицы сопровождается целым рядом местных иммунных реакций, применение кортикостероидов показано в качестве патогенетической терапии при стромальных формах, протекающих без изъязвления. Мы предпочитаем в таких случаях применять инстилляции 0,01% дексаметазона “под зонтиком” противовирусной терапии через 1–2 нед после ее начала. Использование больших доз кортикостероидов (субконъюнктивальные инъекции) без должного противовирусного прикрытия способно привести к тяжелейшим последствиям вплоть до гибели глаза (перфорация роговицы, вторичная глаукома, гнойный иридоциклит, эндофтальмит).
При всех успехах противовирусной терапии у 30–35% больных с герпетическими кератоиридоциклитами не удается добиться излечения медикаментозным путем. В этих случаях лечение необходимо дополнять микрохирургическими методами. Наш опыт, включающий свыше 1000 операций при активном ГК и его исходах, свидетельствует о высокой эффективности ранней послойной лечебной кератопластики. Успех операции во многом определяется использованием щадящих методик операции, радикальным иссечением зоны воспаления с помощью усовершенствованного инструментария и рациональной послеоперационной терапией (интерфероногены, ацикловир, противогерпетическая вакцинация). Купирование процесса удается у 92% больных, повышение остроты зрения в пределах 0,2–1,0 с переносимой коррекцией – у 60% больных (рис. 5).
Основой противорецидивного лечения является противогерпетическая вакцинация, показанная двум группам риска: 1) больным с наличием частых обострении ГС (1 раз и более в год); 2) больным, перенесшим лечебную кератопластику. Для вакцинации используют культуральную инактивированную герпетическую вакцину, выпускаемую Санкт-Петербургским НИИ вакцин и сывороток. Схемы вакцинации подробно описаны в нашей монографии “Офтальмогерпес”. В сочетании с вакциной местно и системно применяют интерфероногены и иммуномодуляторы. Комплексное противорецидивное лечение проводится в течение 3–5 лет, способствует прекращению (60%) рецидивов или их урежению (26% больных). Лишь у 10–11% больных частота рецидивов не изменялась.
В последние годы с целью профилактики рецидивов генитального герпеса и офтальмогерпеса предпринимаются попытки длительного лечения (свыше 1 года) ацикловиром перорально. Применение такого рода лечения при ГК нам представляется весьма проблематичным как с медицинской, так и с экономической точки зрения.
В заключение хотелось отметить, что дифференцированное и своевременное использование представленных методов и средств лечения ГК во многом решеют проблему успешного контроля и управляемости герпес-вирусной инфекции роговицы.
Литература
1. Куничева Г.С., Каспаров А.А., Вильнер Л.М., Зейтленок Н.А. Клинический опыт применения интерфероногена при лечении аденовирусных и герпетических поражениях глаз // Вестн.офтальмол. 1966; 6: 17–20.
2. Kaufmnan H.E. Nesburn А.В., Maloney S.D. DU therapy of herpes simplex // Arch.Ophthalmol. 1962; 67 (5): 583–91.
3. Tommila V. Treatment of dendritic keratitis with interferon // Aсta Ophthalmol. 1963; 41 (5): 478–82.
4. Баринский И.Ф., Шубладзе А.К., Каспаров А.А., Грибенюк В.Н. Герпес (этиология, диагностика, лечение), М., Медицина, 1986; 269.
5. Ершов Ф.И. Антивирусные препараты. М., Медицина, 1998; 192.
6. Каспаров А.А. Значение индукторов интерферона в современной противовирусной терапии герпетической болезни глаз // Вести.офтальм. 1972; 2: 63–7.
7. Каспаров А.А. Офтальмогерпес. М., Медицина, 1994; 224.
8. Каспаров А.А., Каспарова Евг.А. Локальная экспресс-ауто-цитокинотерапия (ЛЭАКЦТ) – перспективное направление в противовирусной иммунотерапии заболеваний глаз // В кн.: Актуальные проблемы инфекционной патологии глаз, Уфа, 1999; 28–30.
9. Краснов М.М., Каспаров А.А., Воробьева О.К. и др. Полудан в лечении вирусных заболеваний глаз // Вестн. офтальмол. 1997; 5: 35–9.
10. Майчук Ю.Ф. Вирусные заболевания глаз. М., Медицина, 1982; 272.
11. Каспарова Е.А. Клинические особенности и иммунотерапия осложненных форм аденовирусного кератоконъюнктивита: Автореф. дис. канд.мед.наук, М., 1998.
12. Митягина О.Н., Павлюк А.С. Влияние иммуномодулятора “полудана” на клеточную регенерацию и состояние апоптоза в эксперименте// Тезисы 1-го российского симпозиума по рефракционной хирургии, М., 1999; 66.
Кератоконъюнктивит — это сочетанное воспаление роговицы и конъюнктивы глаза. Заболевание возникает под действием инфекционных, аллергических, травматических или экзогенных физических факторов. Основные симптомы патологии включают покраснение глаза, светобоязнь, слезотечение, болезненность и ощущение инородного тела. Диагностика предусматривает проведения биомикроскопии, пахиметрии, лабораторных методов (бактериологическое, вирусологическое, аллергологическое исследование). Лечение заболевания основано на применении местных средств (капли, мази, инстилляции), системных препаратов (антигистаминных, противовоспалительных, противомикробных).
МКБ-10
Общие сведения
Кератоконъюнктивит — распространенная глазная патология, которая составляет около 5% от всех офтальмологических заболеваний. Наибольшая частота выявления проблемы наблюдается у больных среднего и пожилого, что обусловлено повышенными зрительными нагрузками, действием профессиональных вредностей, использованием контактных линз. Болезнь имеет большую значимость в практической офтальмологии, поскольку отличается разнообразной этиологией, требует проведения всестороннего обследования и назначения дифференцированной терапии.

Причины кератоконъюнктивита
В развитии болезни играют роль многие этиологические факторы: инфекционные возбудители, аллергены, негативные физические воздействия. Заболевание может начинаться как изолированный кератит или конъюнктивит с последующим распространением воспалительного процесса. К основным причинам патологии относятся следующие:
- Воздействие аллергенов. Весенний кератоконъюнктивит связан с сенсибилизацией организма к растительным аллергенам (пыльца, пух). Также поражение может выступать компонентом системной аллергической реакции организма — отмечается у 20-40% пациентов с атопическим дерматитом.
- Инфекции. Из бактериальных агентов развитие заболевания чаще всего провоцируют синегнойная палочка, гонококки. Специфический эпидемический кератоконъюнктивит вызывают аденовирусы серотипов 8 и 19, тяжелое поражение конъюнктивы и роговицы возможно при заражении вирусом простого герпеса. К редким вариантам относят акантамебную форму патологии.
- Глазные травмы. Любые механические повреждения оболочки глаза, даже микротравмы, могут стать пусковым фактором в формировании воспаления. Болезнь бывает обусловлена химическими травмами, является осложнением интраоперационного повреждения роговицы.
- Излучение. Наружная оболочка глазного яблока поражается при интенсивном и длительном воздействии световых лучей. Наиболее часто болеют представители определенных профессий: электро- и газосварщики, альпинисты, осветители в театре.
- Снижение выработки слез. Поражение роговицы с конъюнктивой встречается при недостаточном увлажнении слезной жидкостью. Состояние развивается при синдроме Шегрена, аутоиммунных заболеваниях — системной красной волчанке, ревматоидном артрите.
Факторы риска
К факторам риска появления кератоконъюнктивита относят работу, требующую постоянного напряжения зрения, особенно за компьютером, когда конъюнктива пересыхает из-за редкого моргания. Более высокая частота заболеваемости наблюдается среди людей, которые живут в ветреной местности, постоянно пребывают в помещениях с сухим воздухом. Риск инфекционного поражения органа зрения увеличивается у пациентов, которые пользуются линзами для коррекции зрения. У женщин есть риск развития патологии при использовании некачественной или просроченной косметики.
Патогенез
В механизме развития аллергических форм болезни основную роль играет гиперчувствительность первого типа. Иммунное воспаление глазных оболочек провоцируется пептидами эотаксином 1 и 2, сопровождается повышением уровня интерлейкина-4. При патогенном влиянии инфекционных агентов возникает острая воспалительная реакция в виде отека, дилатации конъюнктивальных сосудов, лейкоцитарного или лимфоцитарного воспалительного каскада.
Патоморфологически при кератоконъюнктивите происходит отечность ткани конъюнктивы, шероховатость ее поверхности вследствие сосочковой гиперплазии, типично появление лимфоидных фолликулов — мелких серовато-желтых узелков. На наличие кератита указывает инфильтрация ткани лейкоцитами, плазматическими клетками, гистиоцитами. На этапе выздоровления происходит неоваскуляризация — прорастание новых сосудов из конъюнктивы, краевой петлистой сети.
Симптомы кератоконъюнктивита
Кератоконъюнктивит начинается внезапно, поражает оба глаза, причем зачастую процесс развивается поочередно. Особенно это характерно для бактериальных или вирусных форм болезни, при которых инфекция заносится из больного глаза к здоровому при случайных прикосновениях. Заболевание, возникающее при хроническом блефарите или синдроме сухого глаза, может иметь постепенное начало.
Пациенты жалуются на рези и боли в глазу, ощущение чужеродного тела, светобоязнь. Характерно обильное слезотечение, быстрая утомляемость зрительного аппарата, ухудшение остроты зрения и туман в глазах. При аллергическом варианте патологии нередко беспокоит сильный зуд. С учетом причины заболевания возможно повышение температуры тела, сильный отек век, головные боли, увеличение лимфатических узлов на стороне поражения.
При осмотре определяется покраснение и отечность конъюнктивы, мелкие сосуды становятся хорошо видны по всех поверхности глазного яблока и внутренней части век. Если в конъюнктивальной полости скапливается слизистое или гнойное отделяемое, это указывает на микробный характер болезни. У страдающих аллергическим кератоконъюнктивитом видны тонкие полосы слизи. На поверхности роговицы образуются пленки, помутнения.
Осложнения
Воспаление наружных оболочек нередко распространяется на более глубокие ткани с развитием склерита, увеита, хориоретинита. В тяжелых случаях возможно гнойное расплавление глазного яблока — панофтальмит, который требует энуклеации органа. При кератоконъюнктивитах существует риск появления вторичной катаракты, вторичной глаукомы, перфорации роговицы.
При первичных инфекционных кератоконъюнктивитах или вторично возникшей инфекции есть вероятность септических осложнений. Бактериальный процесс распространяется контактным путем, вызывая флегмону глазницы, может проникать в сосудистое русло и приводить к тромбозу пещеристого синуса, менингоэнцефалиту, абсцессу мозжечка или полушарий головного мозга.
Диагностика
Обследование проводится врачом-офтальмологом. При первичной диагностике специалисту необходимо собрать жалобы больного, детально выяснить анамнез, в том числе эпидемиологические контакты пациента. Затем выполняется наружный осмотр глазного яблока для выявления типичной симптоматики. Чтобы поставить диагноз, необходимы следующие методы исследования:
- Биомикроскопия глаза. Детальный осмотр тканей переднего отдела глазного яблока помогает врачу обнаружить воспалительные признаки, подтвердить или исключить осложнения кератоконъюнктивита. Исследование проводится с помощью световой лампы, не имеет противопоказаний, считается базовым диагностическим методом.
- Диагностические пробы. Для быстрого обнаружения дефектов роговичного эпителия показана флюоресцеиновая проба: после закапывания раствором флюоресцеина пораженные участки видны при осмотре в синем фильтре щелевой лампы. Также оценивается чувствительность роговицы.
- Пахиметрия. При помощи ультразвукового датчика измеряется толщина роговицы в разных отделах, что необходимо для диагностики дистрофических процессов, глаукомы. Как правило, определяется роговичный отек в центральной зоне с увеличением толщины оболочки более 500-600 нм. Для изучения кривизны роговичной поверхности показательна компьютерная кератометрия.
- Визометрия. При центральной локализации инфильтрата в роговице наблюдается снижение остроты зрения либо временная слепота на пораженный глаз, а в случае периферического расположения воспалительных изменений показатели визометрии остаются в пределах нормы.
- Микробиологические исследования. При подозрении на инфекционную этиологию заболевания делается цитологический анализ мазка-отпечатка роговицы или конъюнктивы. Чтобы уточнить диагноз, производится бактериологический посев биоматериала, серологические тесты на специфические антитела крови.
- Аллергопробы. После купирования острых проявлений аллергической реакции необходимо выяснить индивидуальные провоцирующие факторы. С этой целью назначаются аппликационные, скарификационные или внутрикожные пробы. Изредка требуется постановка конъюнктивального провоцирующего теста.
Лечение кератоконъюнктивита
Консервативная терапия
При кератоконъюнктивитах назначается дифференцированное лечение с учетом причин заболевания и тяжести симптоматики. Лечение в основном проводится амбулаторно. Терапевтическая схема представлена местными средствами (мазями, примочками, каплями) в сочетании с системными препаратами для перорального применения. Основные группы медикаментов, которыми проводится лечение:
Для удаления патологического экссудата и очищения конъюнктивальной полости назначается лечение с помощью промывания растворами с антисептиками. Больным разъясняют правила личной гигиены для предупреждения распространения инфекции: использование одноразовых салфеток для вытирания лица, закапывание каждого глаза отдельной пипеткой, регулярное мытье рук, избегание прикосновений к лицу.
Медикаментозное лечение дополняется физиотерапевтическими методиками. Высокую эффективность демонстрирует магнитотерапия, ультрафонофорез с дефиброзирующими ферментами, электрофорез противомикробных препаратов. В периоде восстановления целесообразно применять низкоинтенсивную СВЧ-терапию, дарсонвализацию.
Хирургическое лечение
Если консервативное лечение не дает ожидаемого эффекта, а у пациента прогрессирующе ухудшается зрительная функция, требуется помощь офтальмохирургов. Для восстановления формы и светопроводящей способности роговицы используются различные методики кератопластики (передняя, задняя, сквозная). В современной офтальмологии широко применяются микрохирургические методы лечения: микродиатермокоагуляция, эксимерлазерная процедура.
Прогноз и профилактика
Вероятность полного выздоровления напрямую зависит от своевременного обращения к врачу, который должен назначить комплексное местное и системное лечение. При соблюдении рекомендаций специалиста удается купировать воспаление в течение 1-3 недель, при этом запустив регенераторные реакции. Неблагоприятный исход наблюдается при распространении процесса на остальные ткани глазного яблока с риском потери зрения.
Профилактика кератоконъюнктивита включает соблюдение правил личной гигиены, тщательный подбор декоративных и уходовых косметических средств, выполнение советов по ношению контактных линз. Чтобы избежать инфекционных поражений, необходимо использовать индивидуальные полотенца для лица (лучше одноразовые бумажные), избавиться от привычки тереть глаза. В летний период необходимо носить качественные солнцезащитные очки.
3. Конъюнктивиты: дифференциальная диагностика и лечение/ М.М. Бикбов, В.Б. Мальханов, А.Э. Бабушкин. — 2015.
4. Клинические рекомендации. Офтальмология/ под ред. Л.К. Мошетовой, А.П. Нестерова, Е.А. Егорова. — 2006.
МКБ-10
Общие сведения

Причины блефароконъюнктивита
К развитию болезни приводит воздействие множества факторов, однако установить этиологию удается не всегда. Блефароконъюнктивит – это приобретенная патология. Выявление болезни в неонатальном периоде обусловлено инфицированием слизистой оболочки глаз младенца во время родов. Основными причинами блефароконъюнктивита являются:
- Инфекционные болезни. Повреждение переднего сегмента глаз может провоцировать гонорея, краснуха, герпес, сифилис. Возможно гематогенное распространение инфекционных агентов или заражение контактно-бытовым путем.
- Аллергические реакции. Клинические проявления аллергической формы обусловлены выделением медиаторов с вазоактивным действием. При этом варианте патологии в крови пациентов синтезируется иммуноглобулин Е.
- Поражение клещами рода Demodex. Вторичные изменения век и конъюнктивы возникают при демодекозе кожи. Возбудитель заболевания обитает в сальных железах (Цейса и мейбомиевых). Заражение демодекозом может осложниться развитием вторичного халязиона и кератита.
- Травматические повреждения. Травмы органа зрения способствуют инфицированию раневой поверхности. В 98% случаев раневой канал проходит через конъюнктиву. Рефлекторное смыкание век при виде опасности приводит к их дополнительному травмированию.
- Грибковые поражения. Симптоматика блефароконъюнктивита часто выявляется у пациентов с кандидозом, аспергиллезом или актиномикозом в анамнезе. При хроническом течении микоза нередко наблюдается сопутствующее повреждение заднего сегмента глаза.
Механизм развития
Патогенез зависит от этиологии блефароконъюнктивита. При офтальмодемодекозе токсико-аллергическое воздействие паразита на структуры переднего полюса глаза провоцирует инъекцию сосудов конъюнктивы и усиленную секрецию слизистых выделений. Развитию бактериальной формы часто предшествуют патологии носоглотки, поражение среднего уха или общие инфекционные заболевания. Размножение микроорганизмов приводит к повреждению тканей бактериальными токсинами. Тонкая слизистая оболочка конъюнктивы наиболее уязвима к их воздействию. Грибковое поражение передних отделов глазного яблока зачастую обусловлено контактным заражением при микозе другой локализации. Развитие симптоматики при травматических повреждениях связано с механическим занесением патогенной флоры в раневой канал.
Ключевая роль в патогенезе аллергического блефароконъюнктивита отводится повышенной чувствительности организма к отдельным антигенам. Пусковым триггером развития реакции гиперчувствительности становится прием медикаментов, вдыхание пыльцы растений, контакт с бы товыми аллергенами. Предрасполагающими факторами являются нарушение обмена веществ, раздражение конъюнктивы химикатами, пылью или дымом. Дети, которые были подвержены внутриутробному заражению вирусами герпеса, краснухи, более предрасположены к возникновению болезни в дальнейшем. При этом часто удается диагностировать множественные пороки развития зрительной системы (микрофтальм, анофтальм, колобома радужки).
Симптомы блефароконъюнктивита
При вирусном происхождении болезни конъюнктивальное отделяемое имеет слизистую или водянистую консистенцию. Больные отмечают выраженную боль в глазах. Характерно увеличение регионарных лимфатических узлов. Особенностью аллергического блефароконъюнктивита является двухстороннее поражение глаз, сочетающееся с выраженным блефароспазмом. Отмечается выделение слизистого секрета вязкой консистенции, сопутствующее поражение кожных покровов. Лимфоузлы не увеличены. Использование контактных линз провоцирует усиление клинических проявлений, повышенную раздражительность глаз.
Возможные осложнения
Длительное течение блефароконъюнктивита может привести к развитию вторичного эктропиона, реже энтропиона века. Пациенты с данной патологией в анамнезе более подвержены риску присоединения инфекционных и бактериальных осложнений (кератит, хориоретинит). Распространение патологических агентов в носослезный канал провоцирует дакриоцистит. У большинства больных возникают симптомы ксерофтальмии. Формирование рубцовых дефектов на коже век не только нарушает процесс смыкания глазничной щели, но и является косметическим дефектом. Наиболее грозное последствие тяжелого течения блефароконъюнктивита – флегмона орбиты. В редких случаях возникает тромбоз сигмовидного синуса.
Диагностика
Постановка диагноза базируется на результатах специфических методов исследований, анализах выделений из глазничной щели и физикального обследования. При визуальном осмотре офтальмолог выявляет гиперемию и отечность конъюнктивы, покраснение краев век. Из анамнеза обычно выясняется, что пациенты связывают появление первых симптомов с аллергическими или инфекционными патологиями. План инструментальной диагностики включает:
- Визометрию. При легком течении патологического процесса зрительная дисфункция отсутствует. Прогрессирующее снижение остроты зрения возникает при поражении роговой оболочки.
- Биомикроскопию глаза. Визуализируется отек и инъекция сосудов конъюнктивы. Веки гиперемированные, отечные, со скоплением патологических отделений по периферическому краю. При сопутствующем поражении роговицы определяется её изъязвление и помутнение.
- УЗИ глаза. Ультразвуковое исследование позволяет измерить параметры глазного яблока, выявить признаки поражения заднего сегмента глаза при помутнении оптических сред.
- Флюоресцеиновая инстилляционная проба. При проведении пробы удается обнаружить нарушение целостности эпителиального слоя роговой оболочки. При изучении строения слезной пленки визуализируются множественные разрывы.
Для определения этиологии необходимо проведение лабораторных тестов. При бактериальном генезе в содержимом выделений из глаз преобладают нейтрофилы. У больных вирусной формой болезни при проведении цитологического исследования выявляются мононуклеарные клетки. Об аллергическом происхождении блефароконъюнктивита свидетельствует обнаружение эозинофилов при микроскопическом исследовании. Культуральный метод диагностики дает возможность выявить рост культур патогенов в посеве содержимого из конъюнктивальной полости. Дополнительно показана консультация инфекциониста и аллерголога.
Лечение блефароконъюнктивита
Терапевтическая тактика определяется этиологией и характером течения болезни. Цель лечения – элиминация возбудителя и купирование воспалительного процесса. Наложение асептической повязки противопоказано из-за увеличения вероятности развития вторичного кератита. Механическое удаление отделяемого из конъюнктивальной полости проводят путем промывания глаз антисептическими растворами. Медикаментозная терапия включает в себя:
- Антибиотики. Антибактериальная терапия проводится коротким курсом (3-7 дней). Инстилляции антимикробных средств осуществляются каждые 2-4 часа. По мере стихания признаков воспаления кратность применения капель снижается до 3-6 раз в сутки.
- Нестероидные противовоспалительные средства. Показано местное (инстилляции) или системное введение НПВС. Капли диклофенака натрия используются при неинфекционной природе заболевания. При недостаточной эффективности либо тяжелом течении патологии применяются глюкокортикостероиды.
- Антигистаминные препараты. Назначение средств из группы Н1-гистаминоблокаторов целесообразно при аллергической форме. Больным рекомендовано применение глазных капель олопатадина гидрохлорида или натрия кромогликата.
- Противовирусные средства. Показанием к использованию глазных капель является вирусный блефароконъюнктивит. Продолжительность курса лечения составляет 12-14 дней. При остром течении рекомендуется закапывание препарата 6-10 раз в день.
- Витаминотерапия. Вне зависимости от формы патологии всем пациентам показан пероральный прием витаминов группы В, А и С. При вовлечении в патологический процесс роговой оболочки дополнительно назначаются стимуляторы регенерации роговицы (метилурациловая мазь, солкосерил).
Прогноз и профилактика
Прогноз для жизни и трудоспособности при блефароконъюнктивите благоприятный. Исход патологии при своевременной диагностике и лечении – полное выздоровление. Специфические профилактические мероприятия не разработаны, неспецифические направлены на предупреждение вторичного поражения переднего отдела глаз при инфекционных и аллергических заболеваниях в анамнезе. Пациентам с рецидивирующим течением заболевания следует повышать общую реактивность и резистентность организма при помощи природных (коррекция рациона питания, закаливание) или медикаментозных средств (иммуномодуляторы).

Аденовирусный кератоконъюнктивит развивается вследствие активизации аденовирусов, которые поражают конъюнктивальную оболочку.
Отличие такого заболевания от других видов кератоконъюнктивита в том, что возбудитель не попадает непосредственно на конъюнктиву, а проникает в организм человека через дыхательные пути.
Что это за заболевание?

Справка! Заболевание характеризуется развитием инфекционно-воспалительного процесса, локализующегося на поверхности конъюнктивы.
В отличие от наиболее распространенных форм патологии заболевание данного происхождения может возникать как при попадании вирусов на поверхность органов зрения, так и воздушно-капельным путем при контакте с человеком, болеющим простудой аденовирусного происхождения.
Кератоконъюнктивит такого типа хорошо поддается лечению и в целом прогнозы благоприятны, но курс терапии может затягиваться на несколько недель и месяцев.
При попадании аденовирусов на конъюнктиву заболевание развивается не сразу.
Инкубационный период составляет от одной до полутора недель.
Но в этот период носитель инфекции, сам того не зная, является и ее распространителем, поэтому аденовирусный конъюнктивит может распространяться в больших коллективах в масштабах эпидемии.

Имейте в виду! Патология классифицируется по степени тяжести, каждая из которых имеет свои особенности проявления:

- Наиболее легкой считается катаральная форма.
При таком виде заболевания воспаления проявляются слабо, а отечности и слизистые гнойные выделения из глаз не слишком обильные.
Правильное лечение позволяет избавиться от болезни за две недели. - Каждый четвертый случай аденовирусного конъюнктивита определяется как его пленчатая форма.
В таких случаях глаза не просто воспаляются: на поверхности конъюнктивы образуются белесые пленки.
При этом в запущенном состоянии возможно возникновение на таких пораженных участках рубцов, которые могут негативно влиять на качество зрения. - Фолликулярная форма заболевания характеризуется образованием на конъюнктиве фолликул в виде пузырьков.
Они могут быть отдельными высыпаниями или объединяться в большие формации, постепенно захватывая все большую площадь слизистой глаза.
Причины возникновения

К сведению! При ослаблении общего и местного иммунитета вирус, попадая в организм, быстро активизируется и начинает распространяться, поражая различные ткани и органы.
В случае с аденовирусным кератоконъюнктивитом заболевание распространяется на органы зрения.
И хотя возбудитель проникает в организм через респираторные пути, дыхательная система не поражается.
Такое протекание заболевания обусловлено несколькими причинами:

- аллергические реакции на продукты жизнедеятельности вирусов и\или лекарственных средств, используемых в ходе лечения;
- занесение инфекции на конъюнктиву вследствие несоблюдения правил личной и общей гигиены или при контакте с носителем аденовируса;
- попадание инфекции при выполнении различных офтальмологических диагностических процедур при несоблюдении требований дезинфекции используемых инструментов;
- нарушения иммунитета вследствие недостаточного потребления витаминов и полезных микроэлементов;
- физические повреждения конъюнктивы или попадание на ее поверхность инородных тел;
- реакция на лечение кортикостероидными офтальмологическими препаратами;
- использование контактных линз при несоблюдении гигиенических предписаний.

Стоит отметить! В некоторых случаях заболевание может быть осложнением таких патологий, как ревматоидный артрит, грипп, красная волчанка, краснуха.
Симптомы

Для заболевания характерно ассиметричное развитие (симптомы изначально проявляются на одном глазу.
И только спустя несколько дней становятся заметны на втором).
Основными признаками патологии являются:

- отечность конъюнктивальной оболочки и век;
- увеличение лимфоузлов в области шеи;
- повышенное слезоотделение;
- развитие насморка, сопровождающегося умеренным или обильным отделением слизи из носовых проходов;
- светобоязнь;
- головные боли;
- повышение температуры тела, сопровождающееся ознобом;
- ощущение присутствия в глазах инородных объектов;
- непроизвольные моргания, вызванные спазмом век;
- появление на поверхности конъюнктивы образований в виде пузырьков;
- покраснение, жжение и зуд в глазах;
- нарушение остроты зрения и появление зрительных помех в виде тумана или легкой пелены.
Диагностика
При подозрении на аденовирусный кератоконъюнктивит проводится визуальный осмотр органов зрения и собирается анамнез.

- общий анализ мочи и крови;
- изучение конъюнктивы после обработки флюоресцеином (для выявления внешних структурных изменений в тканях);
- мазок слизистой глаз для определения вида вируса;
- биомикроскопия;
- периметрия и визометрия (для определения границ полей зрения и его остроты).
Дополнительно может быть назначена рентгенография грудной клетки.

При аденовирусном кератоконъюнктивите нельзя исключать вероятность попадания патогенных микроорганизмов в дыхательные пути.
Поэтому такая процедура используется предотвращения распространения возбудителя в организме.
Возможные осложнения и последствия
При своевременном лечении кератоконъюнктивита вирусного происхождения нет повода ожидать серьезных последствий.

К сведению! В то же время запущенная тяжелая форма патологии может привести к развитию таких осложнений:
- развитие синдрома сухого глаза;
- помутнение роговой оболочки;
- снижение остроты зрения разной степени;
- развитие бактериальных офтальмологических заболеваний;
- образование бельма на одном или на обоих глазах;
- необратимая потеря зрения;
- образование рубцовой ткани на конъюнктиве и на внутренней стороне век;
- проблемы с выработкой слезной жидкости.

Такие нарушения проявляются далеко не всегда и часто говоря об этих осложнениях специалисты подразумевают лишь худшие варианты развития событий.
Но исключать вероятность таких последствий нельзя, поэтому лечению аденовирусного кератоконъюнктивита необходимо уделять особое внимание.
Лечение
Заболевание требует комплексного подхода, при котором средства народной медицины и самолечение без консультации со специалистами настоятельно не рекомендуются.

Важно! Основа терапии – сочетание нескольких видов медикаментозных препаратов, действующих в разных направлениях:

- противовирусные средства (ганцикловир, окомистин);
- антибиотики для исключения развития присоединенных бактериальных инфекций;
- антигистаминные капли и таблетки для устранения отечностей и воспалений;
- кортикостероидные лекарства с усиленным терапевтическим действием (актуальны при обострениях хронической формы данной патологии);
- витаминные комплексы и иммуностимулирующие препараты.
Стандартные схемы лечения предполагают использование офтальмологических препаратов в виде глазных капель.

Нужно знать! В такой форме средства более эффективны, а специалистам легче контролировать результат и при необходимости – вносить коррективы в курс лечения:
- При развивающихся осложнениях и переходе заболевания в фоликулярную или пленчатую форму, а также при хроническом протекании кератоконъюнктивита назначают кортикостероиды Офтан-дексаметазон, максидекс, дексапос.
- В качестве иммуномодулирующих препаратов используют офтальмоферон или тобрамицин (до полного устранения симптомов трижды в день).
- При остром протекании заболевания с выраженными отечностями для симптоматического лечения подойдут антигистаминные препараты лекролин, аллергофталл, аломид.
- Для исключения присоединенных бактериальных поражений дополнительно могут быть назначены антибиотики ципрофлоксацин или тобрекс.
Их закапывают 3-4 дня с четырехчасовым интервалом.
В общих случаях закапывания офтальмологических растворов выполняются до шести раз в день.

Если средство выпускается в форме глазной мази – его достаточно использовать 3-4 раза в сутки.
Но это лишь общая рекомендованная схема: конкретные дозировки и кратность применения назначенных средств назначаются только лечащим врачом после диагностики.
Профилактика

Будьте в курсе! Избежать развития аденовирусного конъюнктивита можно при соблюдении стандартных профилактических правил:

- Необходимо соблюдать правила гигиены и не допускать попадания потенциальных возбудителей офтальмологических и респираторных заболеваний в организм.
Снизить вероятность этого можно используя только собственные предметы гигиены.
Также нужно постоянно использовать дезинфицирующие средства после контактов с загрязненными поверхностями вне дома и контактов с больными людьми (особенно в периоды эпидемий). - Вероятность развития таких болезней тем выше, чем слабее иммунитет.
Для его укрепления необходимо время от время принимать витаминные комплексы.
Для точного определения длительности таких курсов следует проконсультироваться с терапевтом. - Аденовирусный конъюнктивит при обострениях респираторных заболеваний может возникать, если на конъюнктиву воздействуют дополнительные внешние и внутренние факторы, вызывающие развитие синдрома сухого глаза.
В таких случаях конъюнктива лишается естественной защитной оболочки, и аденовирусы начинают распространяться.
Избежать этого можно, используя увлажняющие и противоинфекционные препараты (как для лечения глазных инфекций, так и для их профилактики). - Избавление от вредных привычек (употребление алкоголя, курение, неправильное питание).
Полезное видео
Из данного видео вы узнаете, что делать, если не проходит конъюнктивит и кератит:
Аденовирусный кератоконъюнктивит необходимо лечить своевременно и только используя соответствующие лекарства.
Несмотря на то, что как любые другие патологии вирусного происхождения этот недуг лечится долго, при правильном подходе он не приводит к серьезным отрицательным последствиям.
Этот недуг может передаваться от человека к человеку и в основном развивается осенью и весной, когда организм человека наиболее ослаблен, а любая патогенная микрофлора быстро размножается и вызывает патологические процессы.
Что такое аденовирусный конъюнктивит?

Справка! Заболевание среди офтальмологов также известно под названием фаринго-конъюнктивальной лихорадки и представляет собой патологию, вызванную высококонтагиозной инфекцией.
Развитию болезни сопутствует поражение конъюнктивы и верхних дыхательных путей аденовирусами, вследствие чего начинают прогрессировать воспалительные процессы.
Чаще всего патология поражает детей и распространяется в детских учреждениях (детские садики, школы и поликлиники).
Код заболевания по МКБ-10 имеет значение H13.1 и расшифровывается как конъюнктивит, вызванный аденовирусом.
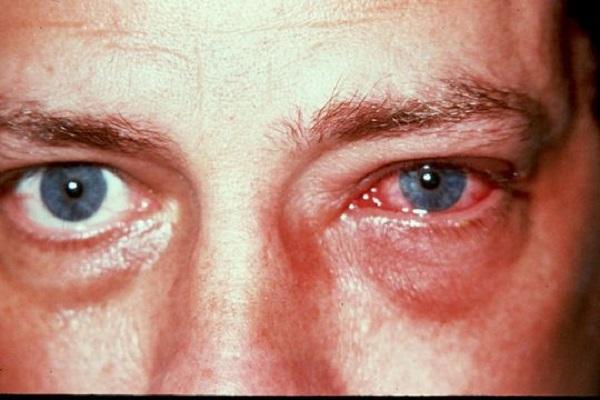
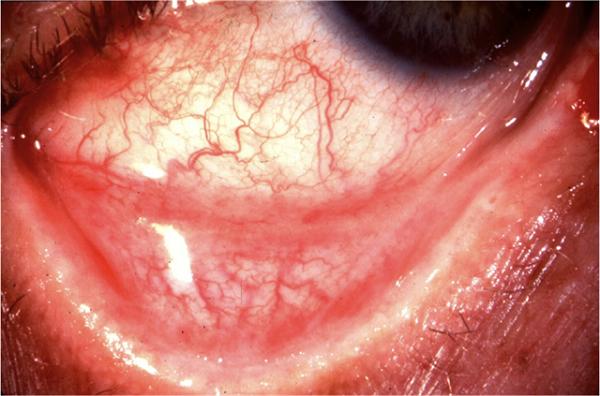
На фото можно увидеть симптомы аденовирусного конъюнктивита:
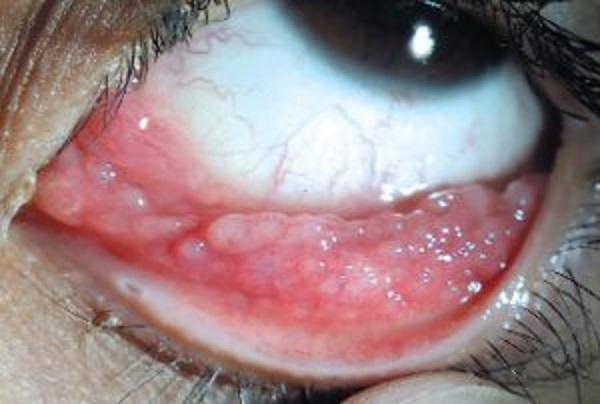
Причины появления заболевания
Развитию болезни способствуют следующие внешние и внутренние факторы:
- нарушение правил личной гигиены;
- контакт с заболевшими людьми;
- переохлаждение организма;
- травмы глаз различного происхождения.

Внимание! Возбудителями заболевания служат аденовирусы различных групп, инкубационный период такого вида конъюнктивита составляет от трех дней до полутора недель.
Виды аденовирусного конъюнктивита
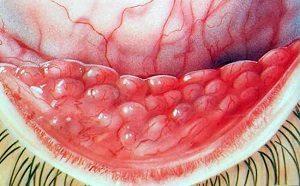
Аденовирусный конъюнктивит традиционно разделяют на три вида, которые различаются по симптоматике:
- Катаральный вид.
В таких случаях симптоматика выражена слабо, в глазах могут появляться необильные выделения, покраснения глаз и воспалительные процессы практически отсутствуют.
В такой форме заболевание протекает около недели, при этом осложнений практически никогда не бывает. - Пленчатый вид.
В таких случаях на конъюнктивальной оболочке могут возникать пленки серо-белого цвета, которые иногда достаточно плотно примыкают в конъюнктиве.
В таких ситуациях попытки устранить пленки при помощи ватных палочек или тампонов могут привести к кровотечениям.
Такая форма заболевания считается тяжелой и в качестве последствия недуга на поверхности глазного яблока могут оставаться шрамы и рубцы.
Сопутствующими симптомами являются лихорадка и повышение температуры тела. - Фолликулярный вид.
Помимо характерных вышеперечисленных симптомов при такой форме слизистая оболочка глаза начинает покрываться студнеобразными пузырьками.

Помните! Вне зависимости от типа заболевание требует немедленного лечения, так как в запущенном состоянии аденовирусный конъюнктивит может стать причиной множественных тяжелых осложнений офтальмологического характера.
Симптомы
В первую очередь при аденовирусном конъюнктивите наблюдается общее повышение температуры тела, и лишь спустя несколько дней становятся заметны признаки воспалений органов зрения (при этом симптоматика проявляется поочередно сначала на одном глазу, а затем и на втором).
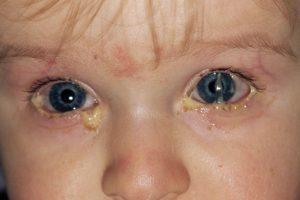
По утрам на краях век начинают образовываться пленки, состоящие из слизистых и гнойных выделений. Веки и конъюнктивальная оболочка глаза отекают, а сам пациент в течение всего периода протекания болезни может чувствовать присутствие в глазах инородного тела.
По симптоматике аденовирусный конъюнктивит близок к бактериальной форме заболевания.
К основным признакам такого недуга относятся:
- озноб и лихорадка;
- повышение температуры тела;
- увеличение объема лимфатических узлов, расположенных в области шеи;
- острые реакции на свет;
- кашель;
- ринит;
- зуд и жжение;
- слизистые выделения из глаз;
- отечности в области век.
Методы лечения
Методы лечения аденовирусного конъюнктивита у взрослых и детей различаются.
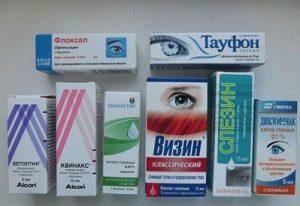
Взрослым пациентам обычно предписывается комплексное лечение, так как в настоящее время не существует лекарственных препаратов, точечно воздействующих на аденовирусы.
Основу лечения составляют препараты интерфероны в виде капель.
Их необходимо применять в течение недели, закапывая около 7 раз в день, после чего лечение продолжается еще в течение семи дней, но количество инстилляций сокращается до трех раз в сутки.

Важно! Дополнительно назначаются антибактериальные офтальмологические капли, закапывание которых необходимо для предотвращения развития заболеваний по причине активности вторичных инфекций.
Нелишним будет применение антигистаминных препаратов, которые помогают снять отечности.
Среди препаратов, распространенных при аденовирусном конъюнктивите, наибольшую популярность имеют:
- противовирусное средство теброфен (выпускается в форме мази и капель);
- альбуцид (антибиотик широкого спектра действия);
- интерферон (лекарство, активизирующее иммунную систему и оказывающее противовирусное воздействие);
- полудан (симулятор и аналог интерферона);
- тобрекс (противомикробные капли антибиотического характера, которые рекомендуется начинать применять с первых дней болезни);
- противомикробные капли флоксал;
- флореналь.

Все обозначенные препараты необходимо принимать под строгим контролем врача, а самостоятельный выбор лекарств может обернуться побочными эффектами и осложнениями.
Если не нарушать это правило и строго следовать предписаниям офтальмолога, можно говорить о благоприятном прогнозе лечения аденовирусного конъюнктивита.
Меры профилактики
Главная профилактическая мера против аденовирусного конъюнктивита – изоляция заболевших людей и ограничение контакта с ними.
Следовательно, в больших коллективах, где присутствуют больные, необходимо сократить время общения и избегать физических контактов, чтобы не заразиться.

Не забывайте! Очень важно всегда соблюдать правила личной гигиены, в частности – мыть руки после контактов с людьми и после прогулок.
Также необходимо чаще проветривать жилье и делать влажную уборку хотя бы раз в неделю.
При уходе за пациентом, заболевшим аденовирусным конъюнктивитом, необходимо каждый раз после контакта с ним мыть руки или протирать их влажными салфетками, при этом непосредственно после контакта с пациентом нельзя трогать глаза во избежание занесения инфекции.
Полезное видео
Из данного видео вы узнаете все об аденовирусном конъюнктивите:
Аденовирусный конъюнктивит обычно имеет благоприятные прогнозы и быстро излечивается, если соблюдать рекомендации офтальмолога и не усугублять положение самолечением или злоупотреблением средствами народной медицины.
Обычно признаки заболевания при адекватном лечении пропадают максимум через две недели.
Читайте также:

