Что делать если туберкулез не поддается лечению
Обновлено: 25.04.2024
Туберкулез – инфекционное заболевание, вызываемое микобактериями туберкулеза, которые часто называют палочками Коха.
Заболевание развивается только в ответ на размножение в организме человека этих микробов.
Как можно заразиться туберкулезом?
Основным источником заражения туберкулезом является человек, который болеет туберкулезом легких.
Из дыхательных путей, особенно во время кашля, отделяется мокрота, содержащая микобактерии туберкулеза. Мелкие капли мокроты могут попадать в дыхательные пути здорового человека, находящегося рядом. Мокрота может оседать на поверхности пола или земли, на предметах и вещах.
Инфекция может попасть в организм человека вследствие нарушения правил гигиены – например, если не вымыть руки после контакта с поручнями в общественном транспорте или употреблять в пищу немытые овощи и фрукты, плохо обработанное мясо и некипяченое молоко.
Что же происходит при вдыхании туберкулезных палочек?
В большинстве случаев, если иммунная система человека находится в норме, вдыхание туберкулезных палочек не приводит к заболеванию в активной стадии.
К попавшим в дыхательные пути микобактериям устремляется целое войско клеток-защитников, которые поглощают и убивают большую часть болезнетворных микроорганизмов. Но некоторые микобактерии могут уцелеть и в течение долгого времени оставаться неактивными.
В некоторых случаях при первом же попадании инфекции в организм бактерии могут размножаться, вызывая серьезные повреждения легочной ткани. Это случаи активного легочного туберкулеза, который может стать источником дальнейшего распространения инфекции.
В ряде случаев болезнетворные бактерии, попав в легкие, могут по лимфатическим сосудам или с током крови переноситься в другие части тела, попадая в почки, кости и суставы, мозг и т.д.
При хороших защитных силах организма микобактерии остаются в неактивном состоянии долгое время, но при ослаблении организма в этих частях тела также может развиться туберкулез.
Что может снизить защитные силы вашего организма?
Если Вы длительное время общаетесь с больным туберкулёзом, ваш организм подвергается постоянным атакам, и может настать момент, когда он больше не сможет эффективно сопротивляться инфекции.
Известны также другие факторы, содействующие развитию микобактерий в организме:
- стресс - душевное или физическое перенапряжение;
- неумеренное потребление алкоголя;
- курение;
- недостаточное или неполноценное питание;
- другие болезни, ослабляющие организм.
Дети, подростки, беременные женщины и пожилые люди более подвержены инфекции.
Как уберечься от заболевания?
Чтобы не заболеть туберкулезом, необходимо вести здоровый образ жизни. Для крепкого здоровья нужна здоровая нервная система, поэтому важно избегать стрессов.
Пища должна быть полноценной, обязательно должна содержать достаточное количество белков. Важным условием для поддержки здоровья должна быть ежедневная нормальная физическая нагрузка.
Пыльные непроветриваемые помещения благоприятствуют распространению туберкулезных бактерий. Для профилактики заболевания необходимо проветривать помещения.
Где можно пройти обследование?
Флюорографическое обследование грудной клетки можно сделать в поликлинике по месту жительства. При подозрении на туберкулез участковый врач или врач-специалист после клинического дообследования направит на консультацию к фтизиатру в противотуберкулезный диспансер или тубкабинет медицинского учреждения.
Кто должен чаще осматриваться на туберкулез?
Существует несколько уязвимых групп граждан и профессиональных категорий специалистов, которые в силу различных причин должны чаще обследоваться на туберкулез.
Два раза в год должны проходить осмотр:
- военнослужащие, проходящие военную службу по призыву;
- работники родильных домов (отделений);
- лица, находящиеся в тесном бытовом или профессиональном контакте с источниками туберкулезной инфекции;
- лица, снятые с диспансерного учета в туберкулезном учреждении или подразделении в связи с выздоровлением в течение первых 3-х лет после снятия с учета;
- лица, перенесшие туберкулез и вылечившиеся от него самостоятельно, но имеющие остаточные изменения в легких в течение первых 3-х лет с момента выявления остаточных изменений;
- ВИЧ-инфицированные;
- лица, состоящие на диспансерном учете в наркологических и психиатрических учреждениях;
- лица, освобожденные из следственных изоляторов и исправительных учреждений в течение первых 2-х лет после освобождения;
- подследственные, содержащиеся в следственных изоляторах, и осужденные, содержащиеся в исправительных учреждениях.
Один раз в год должны проходить обязательный осмотр на туберкулез:
- больные хроническими неспецифическими заболеваниями органов дыхания, желудочно-кишечного тракта, мочеполовой системы, сахарным диабетом;
- лица, получающие кортикостероидную, лучевую и цитостатическую терапию;
- лица, принадлежащие к социальным группам высокого риска заболевания туберкулезом: без определенного места жительства, мигранты, беженцы, вынужденные переселенцы, проживающие в стационарных учреждениях социального обслуживания и учреждениях социальной помощи для лиц без определенного места жительства и занятий;
- работники учреждений для детей и подростков: социального обслуживания, лечебно-профилактических, санаторно-курортных, образовательных, оздоровительных и спортивных.
Кроме того, в индивидуальном (внеочередном) порядке осматриваются:
Как уберечь ребёнка от заболевания туберкулезом?
Снизить риск заболевания туберкулезом ребёнка можно проведением вакцинации БЦЖ, которая является обязательной и проводится бесплатно всем детям в роддоме с 3-х суток жизни (при отсутствии медицинских противопоказаний).
Дети, не привитые в роддоме, прививаются в отделениях патологии новорожденных или в условиях детской поликлиники, при этом в возрасте старше 2-х месяцев перед прививкой БЦЖ необходимо предварительно поставить пробу Манту с 2 ТЕ и прививка проводится в случае отрицательной пробы.
Повторные прививки – ревакцинация БЦЖ – проводится в 7 лет и 14 лет. Если у ребенка или подростка в декретированный возраст (7 и 14 лет) имелся медицинский отвод или проба Манту с 2 ТЕ была сомнительной (а это также является противопоказанием к проведению прививки), то ревакцинация против туберкулеза проводится в течение одного года после наступления указанного возраста.
Ревакцинация БЦЖ проводится неинфицированным микобактериями туберкулеза (МБТ) туберкулинотрицательным детям и подросткам.
Если у ребенка или подростка не сформировался постпрививочный знак (рубчик) или его размер менее 2-х мм, то при отрицательной пробе Манту с 2 ТЕ через 2 года после вакцинации и через 1 год после ревакцинации проводится повторная прививка против туберкулеза.
Для своевременного выявления инфицирования туберкулезом всем детям в РФ ежегодно проводится туберкулиновая проба Манту.
Часто болеющие дети или дети, имеющие хронические заболевания, составляют группу риска по туберкулезу.
Этой категории ребят уделяется особое внимание, проводятся дополнительные лечебно-профилактические мероприятия, которые определяет участковый врач, врач-специалист, медицинский работник детского учреждения.
При наличии медицинских показаний ребенок направляется на консультацию к фтизиатру по месту жительства. Для того чтобы оградить ребенка от заболевания, сами взрослые должны быть уверены, что они ЗДОРОВЫ, и своевременно проходить медицинские осмотры.
Как определить, что есть заболевание?
Основные симптомы, характерные для туберкулеза:
- кашель на протяжении 2–3 недель и более;
- боль в груди;
- потеря веса;
- наличие крови в мокроте;
- потливость по ночам;
- периодическое повышение температуры;
- общее недомогание и слабость;
- увеличение периферических лимфатических узлов.
Если Вы обнаружили у себя эти симптомы, немедленно обращайтесь к врачу!
Могу ли я заразить окружающих?
Больной человек является источником инфекции, пока не приступит к интенсивному лечению.
Но как только лечение начато, опасность инфицировать окружающих быстро снижается. Это может подтвердить анализ мокроты на туберкулезные палочки. Если их не удается обнаружить при микроскопическом исследовании, то риск заражения для родных и близких в случае Вашего заболевания невелик.
Однако если Вы начали прием противотуберкулезных таблеток, очень важно завершить полный курс лечения, то есть принять все без исключения прописанные лекарства без перерыва даже в том случае, если Вы начнете чувствовать себя лучше.
В отличие от других заболеваний лечение туберкулеза требует приема нескольких специальных антибиотиков в течение длительного времени.
Причина этого – наличие трех разных по своей активности групп туберкулезных бактерий:
1) Активно размножающиеся бактерии в открытых полостях. Они выходят с мокротой, делая больного источником инфекции для окружающих.
2) Медленно размножающиеся бактерии в защитных клетках организма, окружающих открытые полости.
Также очень важно не пропускать прием таблеток и не прерывать лечение. Если курс лечения будет не завершен или прерван, погибнет только часть бактерий, а оставшиеся выработают устойчивость к препаратам и оденутся в непробиваемую для привычных лекарств броню.
Болезнь не будет излечена, а просто перейдет в форму, устойчивую к лекарственному воздействию, которая еще более опасна как для Вас, так и для окружающих Вас людей.
Если Вы пропустили прием таблеток, как можно скорее сообщите об этом Вашему лечащему врачу, он посоветует, как избежать неприятных последствий.
Также очень важно сообщить врачу о любых признаках побочных эффектов при приеме лекарств, таких как сыпь, желтуха, расстройство зрения или ухудшение слуха, желудочно-кишечные расстройства, покалывание в кончиках пальцев на руках и ногах. Врач даст Вам нужный совет.
В преодолении инфекции очень важно состояние общего здоровья, поэтому воздержитесь от алкоголя и курения (или, по крайней мере, уменьшите их прием).
Старайтесь больше отдыхать, правильно и полноценно питаться, дышите свежим воздухом. Никогда не сплевывайте на пол или на дорогу, используйте для этого вашу индивидуальную плевательницу. Проветривайте время от времени помещение, в котором находитесь. Кашляя, прикрывайте рот платком.
Будьте внимательны к родным и близким. Если Вы заметили у кого-либо симптомы туберкулеза, посоветуйте немедленно обратиться к врачу.
Излечим ли туберкулез?
В настоящее время имеется много противотуберкулезных препаратов, прием которых позволяет полностью излечить болезнь.
Главными условиями лечения туберкулеза являются своевременное выявление путем профилактических осмотров и раннее обращение больных за специализированной медицинской помощью к врачу-фтизиатру.
Больной туберкулезом должен своевременно принимать лечение в полном объеме, предписанном ему врачом.
Перерывы в лечении приводят к развитию устойчивой к лекарствам формы туберкулеза, вылечить которую намного сложнее.
Как долго больной туберкулезом должен лечиться?
Больной должен полноценно пролечиться не менее 6–8 месяцев: в течение 2–3 месяцев в туберкулезном стационаре, затем в условиях дневного стационара при туберкулезном кабинете и потом амбулаторно.
Противотуберкулезные препараты очень дорогие, но больному они предоставляются бесплатно. Если больной прекратит лечение досрочно или не будет принимать все прописанные ему лекарства, это приводит к возникновению лекарственной устойчивости и впоследствии микобактериями туберкулеза с лекарственной устойчивостью могут быть инфицированы члены семьи больного и окружающие.
Устойчивость к одному препарату поддается лечению другими противотуберкулезными препаратами.
А вот когда возникает резистентность к нескольким основным противотуберкулезным препаратам, это представляет значительную опасность и для больного, и для общества.
Лечить больных с множественной устойчивостью палочки Коха сложно и чрезвычайно дорого (курс лечения стоит в 100–150 раз дороже обычного курса лечения), длительность лечения может достигать нескольких лет и далеко не всегда оно оказывается успешным: можно потерять не только легкое (после оперативного вмешательства), но и жизнь.
Поэтому главное – соблюдение больными предписанных сроков и методов лечения и прием всех препаратов, которые прописал фтизиатр.
Что делать, если в семье есть больной туберкулезом?
Если в семье есть больной туберкулезом, то прежде всего он сам должен осознавать, что от его культуры и дисциплинированности очень многое зависит. Естественно, больной должен выполнять правила личной гигиены.
Но не меньшее значение имеет грамотность в вопросах гигиены всех членов семьи и близких, проживающих в очаге туберкулеза.
Больной должен иметь свою комнату, а если нет такой возможности, то свой угол. Кровать следует поставить поближе к окну, отгородить ее ширмой. Нельзя спать на диване, которым днем пользуются другие члены семьи, на котором играют дети. У больного должна быть своя посуда, все вещи следует хранить отдельно. Плевательницу должен обрабатывать сам больной.
Как помочь больному, как дезинфицировать его вещи, делать уборку в помещении, обрабатывать мокроту – об этом расскажут в туберкулезном диспансере. Вся семья больного должна наблюдаться в диспансере по контакту, вовремя обследоваться и проходить профилактические курсы лечения в соответствии с рекомендациями фтизиатра.
Нужно ли обрабатывать квартиру, если раньше там жил больной туберкулезом?
Микобактерии туберкулеза долго сохраняют свою жизнеспособность в окружающей среде, особенно во влажных и запыленных помещениях.
Губительными для микобактерий являются длительное ультрафиолетовое излучение и дезинфицирующие средства.
Лучше, чтобы обработку помещения по заказу провели специалисты дезинфекционной службы. Если в Вашем населенном пункте нет дезслужбы, то получить консультацию по правильной обработке помещения своими силами Вы сможете у фтизиатра.
Накануне отмечали Всемирный день борьбы против туберкулеза. Кажется, что эта болезнь встречается в основном на страницах классических романов, но на самом деле туберкулез — по-прежнему в десятке основных причин смерти в мире, ни одна другая инфекция, кроме COVID-19, не отнимает столько жизней. Хуже того, бактерия, вызывающая туберкулез, все чаще приобретает устойчивость к лекарствам
Туберкулез известен с древности и веками был приговором. В XVIII веке от туберкулеза ежегодно умирал почти каждый тысячный житель Западной Европы, а в следующем столетии этой болезнью была обусловлена каждая четвертая смерть в Европе и Северной Америке. Туберкулез называли белой чумой, а одно время болеть даже стало модным: романтических натур очаровывали бледные, изможденные лица с ярким румянцем — лица обреченных.
Пока не появились лекарства, больных лечили покоем, свежим воздухом, солнечными ваннами и правильным питанием, но без особого успеха. В первой половине XX века пациентам стали давать изониазид, а в 1950–1960-х появились еще три лекарства: пиразинамид, этамбутол и рифампицин. Эти четыре препарата до сих пор составляют первую линию борьбы с туберкулезом. Но возбудитель болезни способен ее преодолеть.
Туберкулез вызывают похожие на палочки микобактерии (немец Роберт Кох открыл их 24 марта 1882 года). В организм человека они попадают через легкие, где их встречают клетки-пожиратели — макрофаги. Поглотив чужака, макрофаг пытается его "переварить", но ему это не под силу: стенка микобактерии выдерживает нападение. Тогда макрофаги и другие клетки срастаются в узелок — гранулему.
Гранулема до поры до времени задерживает распространение микобактерий по телу, но она же защищает их от иммунной системы и лекарств. Из-за этого лечение затягивается. Если с другими бактериальными инфекциями антибиотики обычно справляются за считаные дни, то для избавления от туберкулеза в активной форме требуется хотя бы полгода.

Чем длиннее срок лечения, тем у микобактерий больше шансов спастись. Когда они делятся, в них постоянно возникают случайные мутации. Одни несовместимы с жизнью, другие ослабляют патоген. Но иногда мутации дают преимущества, например устойчивость к лекарствам, и могут закрепиться в результате отбора.
"Представьте, что в легких живут 100 микобактерий, и у двух из них в геноме есть мутация, делающая их невосприимчивыми к изониазиду. Если человека начать лечить изониазидом, 98 бактерий от него погибнет, а эти две выживут и продолжат делиться. На следующий день это будет уже четыре устойчивых к изониазиду бактерии, еще через день — восемь и т.д. Лечение этим препаратом будет бессмысленным", — объясняет научный сотрудник отделения клинической инфектологии Исследовательского центра Борстеля и член руководящего комитета сообщества TBnet Ирина Концевая.
Почему формируется устойчивость к лекарствам
Чтобы устойчивость не выработалась, больным одновременно назначают все четыре лекарства первой линии. Когда микобактерии устойчивы к изониазиду, его можно заменить на левофлоксацин. Но бывает и так, что одновременно не действуют и изониазид, и рифампицин — два основных препарата. Это туберкулез со множественной лекарственной устойчивостью (МЛУ-ТБ), и его нужно лечить препаратами второй линии, которые стоят дороже, тяжелее переносятся и требуют более длительного курса — до двух лет.
Если же микобактерия устойчива еще и к лекарствам второй линии, то говорят о туберкулезе с широкой лекарственной устойчивостью (ШЛУ-ТБ). Такой туберкулез все лучше поддается лечению, тем не менее пока от него получается избавить только 41% пациентов. Некоторые просто не выдерживают из-за побочных эффектов.

Каждый второй случай МЛУ-ТБ приходится на три страны: Индию, Китай и Россию. По данным Всемирной организации здравоохранения (ВОЗ), в 2019 году в России 35% впервые выявленных случаев туберкулеза были вызваны микобактериями, устойчивыми к изониазиду и рифампицину. У тех, кто не вылечился с первого раза, такие бактерии находят в двух случаях из трех.
По словам Ирины Концевой, высокая заболеваемость туберкулезом и высокий уровень лекарственной устойчивости в России связан с так называемой пекинской генетической группой микобактерий. "Штаммы этой группы впервые появились в Китае и оказались эволюционно очень успешными: часто они обладают мутациями, как связанными с МЛУ-ТБ, так и компенсирующими их "цену", а также характеризуются повышенной вирулентностью и способностью к передаче другим людям", — объясняет она.
Но мутации не гарантируют успех — еще должны сложиться подходящие условия для распространения микобактерий. "Это давняя проблема. В 1980-х годах мы не соответствовали всем рекомендациям ВОЗ. Раньше у нас не было контролируемого лечения. А в 1990-х наложилось отсутствие лекарств: сегодня привезли одно — начали давать, завтра привезли другое — начали давать другое. Так нельзя лечить. Сейчас ситуация принципиально изменилась", — рассказывает главный внештатный фтизиатр Северо-Западного федерального округа и Архангельской области Андрей Марьяндышев.
Как изменилось лечение туберкулеза в России
Приобретя устойчивость, микобактерии могут инфицировать другого человека. Бывает так, что пациент попадает в стационар с восприимчивым к лекарствам штаммом, а уже там заражается более опасным. По словам Андрея Марьяндышева, теперь больных стараются оставлять дома. Семью они уже заразили, а чтобы обезопасить посторонних людей, больных просят никуда не выходить, пока выделяются бактерии (обычно это четыре недели), и организуют для них социальную поддержку.

Домочадцев и другие контакты больного стараются проверить на скрытую инфекцию. Ирина Концевая замечает, что в этих случаях вероятность передачи сравнительно невысокая и точно меньше 100%. Тем не менее, по некоторым оценкам, четверть людей на планете — носители микобактерий. С вероятностью 5–15% у них рано или поздно разовьется туберкулез. Людям, контактировавшим с больным, назначают один-два препарата сокращенным курсом, чтобы попытаться убить микобактерии до того, как они вызовут активную форму туберкулеза.
В последнее время также появились новые методы диагностики, которые позволяют обнаружить устойчивость к лекарствам до начала лечения. Но проверить удается только около половины случаев: часто туберкулез выявляют на ранней стадии, когда в мокроте нет микобактерий, а иногда медицинский персонал не контролирует сбор мокроты, и потом провести анализ не получается. Зато когда анализы на устойчивость сделаны, больным назначают не одни и те же препараты, а только те, что точно подействуют. Доступ к технологиям есть даже в исправительных учреждениях, где раньше возникали крупные вспышки туберкулеза. "Аппараты стали простыми, лаборатория не нужна. Пациент сдал мокроту, положили ее в картридж, через два часа получили ответ", — говорит Андрей Марьяндышев. По его словам, рост числа выявленных случаев МЛУ-ТБ обусловлен более совершенной диагностикой. Но Ирина Концевая пишет, что причина, прежде всего, не в этом, а в передаче устойчивых штаммов от человека человеку.
Однако не все больные обращаются за помощью. Туберкулез развивается, когда организм не в силах удерживать микобактерии под контролем. Это может быть связано с ВИЧ, алкоголизмом, плохим питанием, сильным стрессом, диабетом или другими хроническими болезнями — часто больны уязвимые люди: бездомные и те, у кого есть зависимости. Им тоже пытаются помочь. Андрей Марьяндышев приводит пример из Санкт-Петербурга, где машина с аппаратом для флюорографического обследования приезжает в места раздачи еды для бездомных. Так они могут проверить легкие.
Кто выигрывает гонку: человек или микобактерии
Благодаря всем этим мерам в целом заболеваемость и смертность снижаются в России с опережением целевых показателей ВОЗ. Вчера министр здравоохранения РФ Михаил Мурашко напомнил, что ВОЗ считает Россию первым кандидатом на выход из списка стран с высоким бременем туберкулеза.
Правда, данные о лекарственной устойчивости настораживают. ШЛУ-ТБ — самую опасную разновидность болезни — выявляют все чаще: с 2016 по 2019 год число случаев увеличилось на две трети — до 5,7 тыс. в год. По словам Андрея Марьяндышева, дело в том, что теперь почти всех больных с МЛУ-ТБ проверяют на восприимчивость к препарату офлоксацину, то есть причина в усовершенствованной диагностике. Как бы то ни было, в некоторых регионах больным приходится ждать необходимые препараты, и даже когда они есть, ШЛУ-ТБ тяжело вылечить.
Тем не менее Андрей Марьяндышев смотрит в будущее с оптимизмом. "В нашей стране — самые быстрые темпы улучшения эпидемиологической ситуации в мире. Перед ВОЗ и нами стоит цель ликвидировать туберкулез к 2035 году. Для Европы, мы надеемся, это будет 2030 год", — объясняет он (точнее говоря, цели стратегии ВОЗ — с 2015 по 2035 год снизить смертность на 95%, а заболеваемость — на 90% и сделать так, чтобы ни у одной семьи не было непосильных расходов на лечение — прим. ТАСС).
Ирина Концевая думает иначе: "Борьбу с лекарственной устойчивостью можно представить как гонку: человек разрабатывает лекарственный препарат, бактерия вырабатывает механизм устойчивости к нему, препарат перестает действовать, человек разрабатывает новый препарат — и история повторяется. Если это и правда гонка, то человечество в ней пока, к сожалению, проигрывает".
Но когда пришло время получать в регистратуре результаты флюорографии, Ксюше их почему-то не дали и отправили к врачу. В кабинете состоялся такой диалог:
— Какая, говоришь, фамилия? А-а, так это вы!
— Пришли наконец? И где вас носило два года?
Туберкулёзный диспансер в Хабаровске, в который попала Ксюша, выглядел в точности как демотиваторы о состоянии российской медицины: палата на семь коек, ржавые трубы и спинки кроватей, протёртый до бетона линолеум. Тараканы ползали по книгам и в самом прямом смысле слова падали на голову.
Но куда сильнее бытовых условий Ксюше запомнилось чувство растерянности первых недель. Вопросов было бесконечное количество: что говорит тот или иной анализ, чем её диагноз отличается от похожего у соседки по палате, зачем нужна вот эта процедура, как устроено лечение и что будет. При этом на все вопросы медперсонал отвечал примерно так:
— А побочные эффекты у таблеток есть?
— А вы думали, в сказку попали? У нас тут не конфетки.

Противотуберкулезный препарат
Заразность, или, говоря медицинским языком, эпидемиологическая опасность туберкулёза, при этом никак с лекарственной устойчивостью не связана, а зависит от объёма поражения лёгочной ткани и доступа этих повреждённых масс к бронхам. В обиходе это называется открытой или закрытой формой, у врачей — бактериовыделением; оно бывает скудным, умеренным и обильным. Пациенты с активным бактериовыделением подлежат обязательной изоляции в диспансерах, а все остальные — нет, и нет никаких оснований от них шарахаться: контакт с человеком с закрытой формой туберкулёза при условии стабильного иммунитета ничем не опасен.
Если кто-то норовил сбежать домой, лечащий врач вызывала человека к себе
в кабинет и доставала увесистую папку с картами недавно умерших пациентов
Если туберкулёзный процесс не рассасывается до конца, остаточные изменения убирают операцией. Это происходит приблизительно в половине случаев и служит гарантией полного излечения — человек после операции ничем не отличается от людей, с туберкулёзом никогда не сталкивавшихся.

В туберкулезной больнице в Архангельске, лекарства вводят пациентам с МЛУ-ТБ с использованием системы DOTS. Это означает, что медицинские работники всегда должны соблюдать, что больные туберкулезом принимают свои таблетки.
Фото: © lhl.no
Это значит: удалили фрагменты пяти рёбер и отрезали часть лёгкого.

Мокрота для микробиологического исследования.
Фото © Константин Саломатин//NPR
2016 год
Основной фактор развития туберкулёза (если речь не идёт о контакте с больным с открытой формой) — ослабленный иммунитет. Упасть иммунитет может по самым разным причинам: из-за сильного стресса (развод, переезд, увольнение с работы или поступление в университет), из-за диет или бестолкового питания, из-за хронического недосыпа, переработок, алкоголя. Но есть как минимум одно состояние, когда иммунная система падает гарантированно, — это ВИЧ. По данным ВОЗ, вероятность развития туберкулёза у людей с ВИЧ в 20–30 раз превышает аналогичный показатель среди неинфицированных людей.
По данным ВОЗ, вероятность развития туберкулёза у людей с ВИЧ в 20–30 раз превышает аналогичный показатель среди неинфицированных людей
В июле 2016 года ООН признала Россию эпицентром мировой эпидемии ВИЧ. Одновременно российским регионам до 30 % сократили финансирование препаратов для ВИЧ-положительных пациентов. Заместитель директора по медицинской части одного из туберкулёзных диспансеров Кемеровской области Марина М. (фамилия не указана по причинам, объяснённым ниже) рассказывает о том, что за последние полгода произошёл исключительно резкий скачок заболеваемости туберкулёзом как раз среди ВИЧ-положительных людей.
Для людей с ВИЧ-ассоциированным туберкулёзом необходимы специализированные клиники и отделения, но несмотря на приказы Минздрава, за пределами Москвы и Петербурга их практически нет. В идеале всем ВИЧ-инфицированным с определённого момента необходимо принимать профилактические препараты, чтобы предотвратить развитие туберкулёза. Но не все принимают профилактику, не все состоят на учёте, не все в принципе знают об этом — информации нет.

Перед осмотром врача.
Фото © Константин Саломатин//NPR
Истории людей
Ксюше двадцать восемь. За три года она создала поддерживающее сообщество для людей с диагнозом, которого в сознании обывателя как будто нет
Сейчас в группе консультируют два врача-фтизиатра, детский фтизиатр, юрист (отвечает на вопросы людей, которых заставляют выйти с недолеченным туберкулёзом на работу или пытаются уволить после выздоровления) и даже психолог, тоже перенёсшая туберкулёз. Есть брошюра с популярными вопросами и ответами. Группу Ксения проверяет ежедневно, если вопросы стандартные, отвечает сама, если что-то серьёзное или срочное — пишет смс врачам с просьбой оперативно откликнуться.
Пока мир охватила пандемия коронавируса COVID-19, у тех, кто работает над борьбой с туберкулезом, все больше обеспокоенности: как пандемия повлияет на значительно более старую инфекцию-убийцу — туберкулез? По опыту эболы мы знаем, что эпидемии могут нарушать даже базовые медицинские сервисы, например, обычную плановую иммунизацию. И, конечно, нынешняя эпидемия негативно скажется на многих базовых медицинских услугах. Но в сфере туберкулеза жертв может быть больше всего. Почему?
Почему? На этот вопрос американскому Forbes ответил научный руководитель кафедры эпидемиологии и глобального здравоохранения в универститете Макгилла (Монреаль) Мадукар Пай. Сайт СПИД.ЦЕНТР публикует адаптированный перевод этого текста, тем более что проблема касается и российских пациентов с туберкулезом.
Как COVID-19 повлиял на сферу туберкулеза в Китае и Корее
Туберкулез ежедневно убивает 4000 человек, а ежегодно — 1,5 миллиона. До сих пор он главная причина смерти ВИЧ-положительных людей. В 2018 году в мире туберкулезом заболели около 10 000 000 человек, а у почти 500 000 развился лекарственно устойчивый туберкулез.
Я волновался, когда COVID-19 появился в Китае, потому что здесь ситуация с туберкулезом крайне тяжелая. В 2018 году в КНР заболели туберкулезом 866 000 человек, а умерли 40 000. Если говорить о коронаиврусе, то, по последним данным, в Китае им заболели 81 000 человек, а погибли — более 3 200. Это не могло не сказаться на системе лечения других заболеваний.
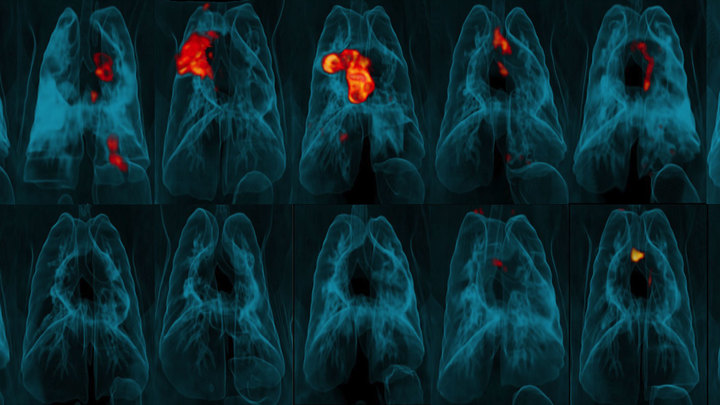
В Корее больницы для больных туберкулезом переориентировали для пациентов с COVID-19. Врачи отмечают, что даже дети с ТБ остаются заброшены в плане лечения. Но если такая ситуация со сферой туберкулеза сейчас в относительно богатых странах, таких как Китай и Корея, то что может сделать COVID-19 в странах с низким уровнем дохода?
Пандемия движется на юг
Сейчас эпидемия нового коронавируса начинается в Индии (169 случаев) и ЮАР (119 случаев). В этих странах не только огромное количество пациентов с туберкулезом, но и вообще людей, живущих за чертой бедности, с иммунодепрессивными состояниями: голод — в Индии, ВИЧ-инфекция — в ЮАР. Это отмечал и генеральный директор Всемирной организации здравоохранения Тедрос Адханом Гебрейесус.
по теме
Лечение
Коронавирус и ВИЧ: что мы узнали на CROI-2020?
Беспокойство среди больных туберкулезом

Предвидения и смягчения ущерба
Сообщество людей с туберкулезом призывает смягчить негативное влияние COVID-19 на систему мед услуг по туберкулезу. И предлагает несколько шагов. Для начала, по их мнению, нужно выявить все возможные аспекты влияния коронавируса на туберкулез.
У людей, переболевших туберкулезом, часто есть повреждения легких. Хотя данных пока нет, я подозреваю, что повреждение легких может сделать пациентов с туберкулезом более подверженными COVID-19 и его негативным результатам.
У пациентов с туберкулезом есть коморбидные состояния (два или более хронических и связанных между собой заболевания), а также жизненные условия, повышающие их уязвимость: неправильное питание (и недоедание), ВИЧ, силикоз, диабет, бездомность и курение. Пока непонятно, каким образом COVID-19 может ухудшить продовольственную безопасность или негативно повлиять на течение ВИЧ-инфекции. Но потенциальное влияние надо предвидеть. Таким образом, страны с высоким уровнем пораженности туберкулезом должны сделать все, что в их силах, чтобы защитить больных и тех, кто уже переболел, от воздействия COVID-19. Если у больных или уже переболевших ТБ появляются симптомы коронавируса, их необходимо срочно проверить и при показаниях — госпитализировать.
Глобальная мобилизация на борьбу с COVID-19, вероятно, приведет к перераспределению медицинской рабочей силы и ресурсов от противотуберкулезных служб. Также может сократиться количество медработников из-за болезни и самоизоляции, а стационары для ТБ-больных могут отдать нуждающимся с коронавирусом. Отвлечение ресурсов или рабочей силы может привести к ухудшению качества лечения туберкулеза, прерыванию лечения и неадекватному наблюдению. Скорее всего, пострадает лечение туберкулеза с лекарственной устойчивостью. Чтобы смягчить последствия, можно попробовать сместить задачи и обучить волонтеров для оказания помощи на дому. Например, можно организовать сервисы по телефону, Skype, WhatsApp, Zoom или видеонаблюдение.
Финансирования борьбы с туберкулезом не хватает и сейчас, но дальнейшее оттягивание средств от туберкулеза в пользу COVID-19 может стать реальной проблемой. Необходима донорская поддержка (например, через Глобальный фонд), которая может сыграть ключевую роль в надвигающемся кризисе.
Быть проактивным, а не просто реагировать
В подготовке материала участвовали Илона Еленева, Кристина Абрамовская, TBpeople.
Читайте также:

