Что нельзя принимать при лишае
Обновлено: 19.04.2024
Розовый лишай имеет много названий в медицине. Его называют розеолой шелушащейся, болезнью Жибера, питириазом розовым. Заболевание относится к инфекционно-аллергической категории дерматозов, носит острый воспалительный характер с возникновением пятнистых, папулезных, эритематозно-сквамозных очагов. Располагаются они преимущественно на туловище и на поверхности конечностей. Наиболее часто розовый лишай Жибера диагностируется у женщин в возрасте от 20 до 40 лет, а также у подростков. У других возрастных категорий людей заболевание встречается крайне редко. Пик жалоб припадает на весну и осень во время распространения острых респираторных заболеваний.
Информация о розовом лишае: причины, симптомы, проявление
Медицине неизвестны точные причины развития лишая Жибера у мужчин и женщин. Исследования проводятся в области влияния вирусов герпеса 6 и 7 типа, но однозначного этиологического агента до сих пор не определено. Причины появления розового лишая продолжают изучать. Известно только, что в любой момент пусковым механизмом может стать ослабленный иммунитет. Причины розового лишая кроются именно в снижении защитных сил организма из-за бактериальных и инфекционных болезней.
Симптомы и клиническая картина заболевания
Из-за простуд, переохлаждения, тяжелого эмоционального состояния, стресса на коже может появиться сыпь. Симптомы розового лишая начинают проявляться именно с нее. Классическая клиническая картина – образование главного очага в виде медальона диаметром от 2 до 10 см. В течение 7-14 дней после его появления сыпь распространяется в виде бляшек и папул розового и желто-коричневого цвета. Они меньше главного очага – их диаметр может быть от 0,5 до 2 см. По внешнему виду высыпания можно спутать со стригущим лишаем из-за чешуйчатого края высыпаний. Через несколько дней после высыпания пятна бледнеют, сморщиваются и роговой слой трескается. Центральная часть бляшек остается гладкой. Симптомы розового лишая могут сопровождаться зудом, усталостью, повышением температуры, общей интоксикацией, увеличенными лимфатическими узлами в области шеи и подбородка.
Виды заболевания

Гендерные и возрастные особенности
Возникновению розового лишая подвержены женщины, подростки и дети. Разные формы болезни поражают определенные группы людей. Например, везикулезная форма диагностируется чаще у детей и подростков. Папулезная форма диагностируется в большей части случаев у беременных женщин и маленьких детей. Односторонний – в одинаковой мере возникает как у взрослых, так и у детей.
Как происходит передача заболевания
Исследования не дали однозначный ответ на вопрос о заражении. Теоретически розовый лишай передается при тактильном контакте, но это происходит крайне редко. Должны быть провоцирующие факторы, чтобы произошло заражение. Речь идет о низком иммунитете, перенесенных вирусных и инфекционных заболеваниях, простудах. Возможен рецидив у людей с ВИЧ, онкологией и заболеваниями крови.
Что нужно знать о диагностике и лечении
Диагностика розового лишая основана на сборе анамнеза пациента. Для подтверждения или опровержения, разбора сложных случаев назначают ряд лабораторных анализов. В их состав входят клиническое исследование крови и мочи. Необходимо исключить сифилис и микоз, поэтому дополнительно проводят серологические и микроскопические исследования. Если эти методы не дадут достаточно информации для верификации диагноза, пациенту дают направление на биопсию (гистологию биоптат).
Лечение розового лишая требуется не всегда. Заболевание склонно к произвольному самоизлечению в течение 5 недель. Однако считать дерматоз неопасным не стоит. В первую очередь требуется противозудная терапия. Для этого наружно применяют топические глюкокортикостероидные препараты, антигистамины. Мази, гели, пасты нельзя использовать без назначения дерматолога. В противном случае сыпь может увеличить масштаб поражения кожи, захватывая новые участки. Из лекарственных препаратов могут быть назначены антибиотики и противовирусные средства в зависимости от определения показаний. Хороший эффект дает ультрафиолетовая терапия.
Помощь дерматолога в Москве

Диагностика розового лишая и лечение – сфера деятельности дерматолога. В зависимости от формы болезни, масштаба поражения кожного покрова пациенту предоставляются рекомендации. При лишае важен эмоциональный и психологический фон человека, поэтому оперативная постановка правильного диагноза позволяет быстрее преодолеть заболевание.
Наиболее частые вопросы пациентов
От чего бывает розовый лишай?
Однозначного ответа на этот вопрос нет. Исследования продолжаются. Предположительно, причиной может быть вирус герпеса 6 или 7 типа. При снижении иммунитета он активизируется, что и запускает процесс высыпаний разного типа (бляшки, визикулы, волдыри). Спровоцировать заболевание могут стрессы, плохая экология, гормональные скачки, хронические болезни.
Заразен ли розовый лишай?
Розовый лишай у человека считается незаразным, но известны редкие случаи заболевания целых семей. Многое зависит от состояния иммунитета и защитных сил организма, способных противостоять вирусам, бактериям и инфекциям.
Можно ли загорать при розовом лишае?
Один из видов терапии при этом дерматологическом заболевании – терапия светом. Умеренное воздействие ультрафиолета положительно сказывается на состоянии кожи, стимулируя ее регенерацию. Нельзя допускать сгорания. Это приведет к усилению зуда в области пятен.
У людей, ранее переболевших ветряной оспой, возможна реактивация сохраняющегося в организме вируса. Повторное инфекционное заболевание называют опоясывающим лишаем. Возбудитель болезни – вирус, который в латентной форме локализован в спинномозговых корешках. При повторной активации он через межпозвоночные нервные узлы проникает в периферические нервы и находящиеся вблизи от них кожные покровы. Заболевание проявляется в виде сильных болей и высыпаний в виде пузырьков.
Почему возникает заболевание?
Единственная причина опоясывающего лишая – это пробуждение спящего вируса. При первичном инфицировании этот вирус вызывает ветряную оспу. По окончании болезни он остается в организме, находясь в неактивном состоянии. Активация происходит при снижении иммунитета, которое может быть спровоцировано:
- переохлаждением либо перегревом;
- респираторной инфекцией, гриппом или другим инфекционным заболеванием, ослабляющим иммунную систему;
- стрессовым или депрессивным состоянием;
- длительной инсоляцией или чрезмерно частыми посещениями солярия;
- развивающимся онкозаболеванием либо прохождением курса лучевой терапии;
- наличием ВИЧ-инфекции;
- длительным курсом лечения кортикостероидами либо иммунодепрессантами;
- беременностью;
- недавно перенесенным хирургическим вмешательством, травмой или трансплантацией органа;
- наличием вредных привычек – алкоголизмом или наркоманией;
- пожилым возрастом.
У заболевания не наблюдается сезонности. Основная группа – люди старше 60 лет, среди которых опоясывающий лишай встречается с частотой порядка 10-12 случаев на тысячу. Повторные рецидивы происходят не более чем у 5% пациентов.
Как начинается опоясывающий лишай?
Большинство людей, переболевших ветряной оспой, не сталкиваются с повторным проявлением инфекции и даже не подозревают, что это возможно. Признаки опоясывающего лишая различны для разных форм заболевания.
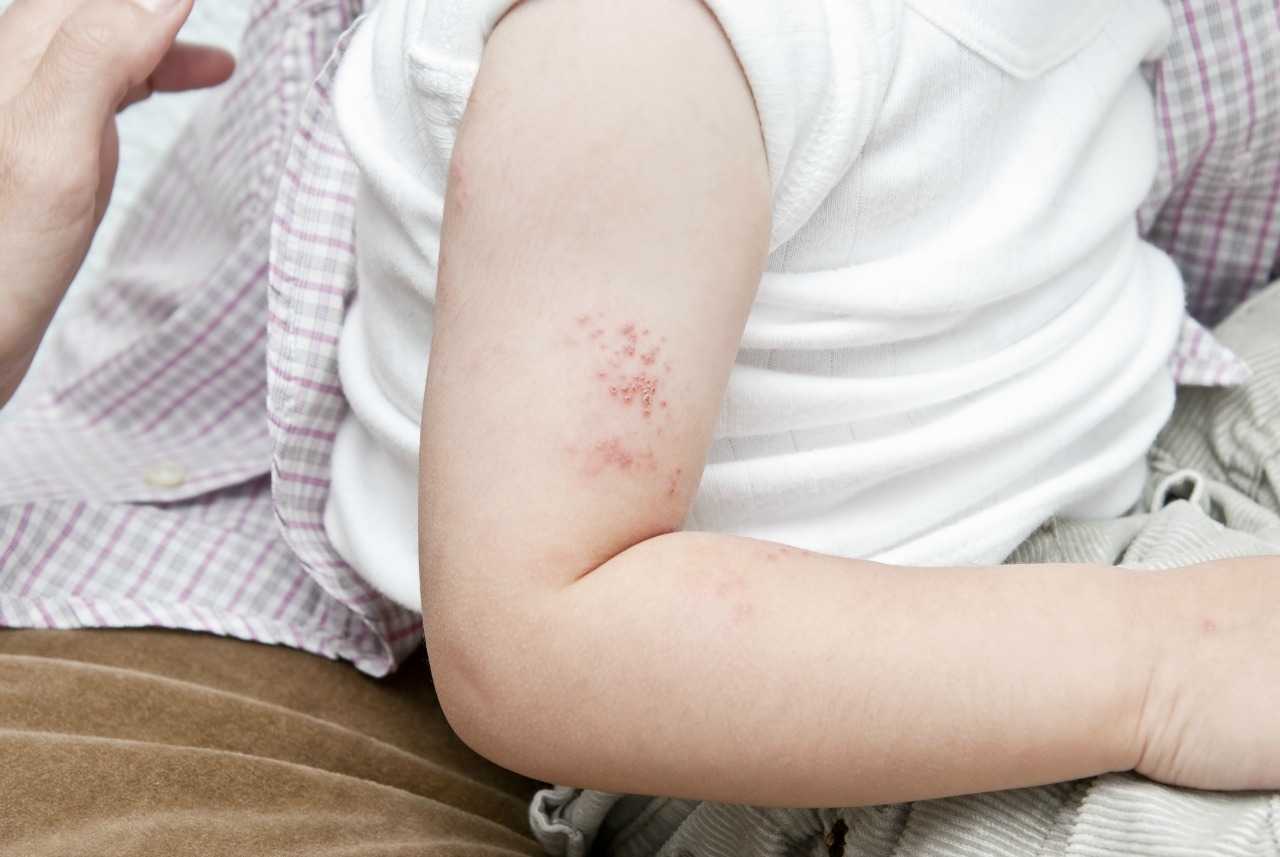
- Ганглиокожная. Продромальный этап продолжается около недели и проявляется легким недомоганием с незначительными болевыми ощущениями на участках, где впоследствии появятся высыпания. Возможно нарушение чувствительности кожи. Затем боли усиливаются, появляется комплекс признаков, характерных для присутствия в организме инфекции. Чувствительность участков кожи возрастает настолько, что боль может ощущаться из-за дуновений ветра. В течение недели на болезненных участках кожа краснеет, появляется сыпь в виде пузырьков с прозрачным содержимым. Спустя 4-5 дней на месте пузырьков появляются корочки, которые затем отпадают. Болезнь длится от двух до четырех недель.
- Глазная. Начало напоминает ганглиокожную форму, однако высыпания локализуются на коже лица, поскольку инфекция поражает тройничный нерв и гассеров узел. Сыпь покрывает кожу носа, окружает глаз и переходит на лоб, продолжаясь до теменной области. Иногда поражается глаз.
- Ушная. Заболевание поражает ушную раковину и наружные покровы слухового прохода, больной перестает ощущать вкус. Могут быть парализованы лицевые мышцы и лицевой нерв.
- Гангренозная. Из-за глубокого поражения кожных покровов начинается некротизация тканей. Возможно геморрагическое пропитывание пораженных участков. После заживления на теле остаются глубокие рубцы. Эта форма болезни наиболее часто развивается у людей пожилого возраста с тяжелым хроническим заболеванием – язвенной болезнью, сахарным диабетом и т.д.
- Менингоэнцефалитическая. Тяжелая форма заболевания с высокой летальностью развивается при поражении нервных окончаний головы. Для нее характерна высокая температура, головные боли, тошнота, рвота, нарушения сознания. Больной впадает в кому.
- Диссеминированная. Развивается на фоне ВИЧ, поражает различные внутренние органы, высыпания распространяются по всей поверхности кожи.
- Ганглионевралгическая. Присутствует только болевой синдром, без поражения кожи. Из-за этого диагностика опоясывающего лишая затруднена, и лечение начинается поздно.
При любой форме заболевания может развиться поражение нервных вегетативных узлов, что приводит к появлению нетипичных симптомов – запорам либо диарее, задержке мочеиспускания и др.
Диагностические исследования
Часто врач готов поставить диагноз уже на основе наблюдаемых симптомов опоясывающего лишая. Однако для подтверждения назначаются клинические исследования, в числе которых:
- анализ крови (общий);
- анализ крови (биохимия);
- анализ крови (ИФА-диагностика);
- ПЦР содержимого пузырьков, крови, ликвора;
- экспресс-исследования крови.
Как правило, лабораторные анализы назначают детям с ослабленным иммунитетом и на первом году жизни, а также пациентам с атипичным течением или тяжелой формой болезни.
Как и чем лечится?
В большинстве случаев лечение опоясывающего лишая заключается в уменьшении болезненных ощущений пациента, предотвращении осложнений и ускорении выздоровления. Лекарственные препараты обычно назначают пожилым и ослабленным пациентам. Больной обычно остается дома, госпитализация проводится лишь при поражении глаз и мозга.
Как правило, медикаментозная терапия включает:
Молодым пациентам обычно не требуется медикаментозная поддержка.
Для предупреждения развития болезни, в качестве профилактики опоясывающего лишая людям старше 60 лет рекомендуется вакцинация живой вакциной Zostavax. Она снижает риск болезни не менее, чем на 50%.
Чем опасно заболевание
Медики отмечают ряд тяжелых последствий опоясывающего лишая, которые развиваются при неблагоприятном развитии болезни. Среди них:
- паралич, в том числе лицевого нерва;
- поражения внутренних органов;
- тяжелые бактериальные инфекции, гнойные воспаления;
- при глазной форме – неврит зрительного нерва, снижение остроты зрения;
- при энцефалитической форме – развитие менингоэнцефалита.
Раннее обращение к врачу позволяет вовремя распознать тяжелую форму болезни и принять необходимые меры для купирования последствий.
Часто возникающие вопросы
Заразен ли опоясывающий лишай?
После появления высыпаний на коже больной может передать инфекцию людям, которые ранее не болели ветряной оспой.
Можно ли мыться при опоясывающем лишае?
Часто любые прикосновения к пораженным участкам кожи вызывают сильную боль, поэтому некоторые врачи рекомендуют пациентам воздержаться от мытья до появления корочек. Других препятствий для этого нет, хотя ванну лучше заменить прохладным душем. После купания влажную кожу рекомендуется не вытирать, а осторожно промакивать полотенцем.
Передается ли опоясывающий лишай к плоду при беременности?
Передача вируса от матери к плоду во время беременности в принципе возможна, но на практике встречается крайне редко. Медицине известны всего несколько таких случаев.
Опоясывающий лишай - заболевание, вызванное вирусом герпеса 3 типа. При первом контакте с вирусом (чаще в детском возрасте), как правило, возникает ветряная оспа. Однако при этом вирус проникает в нервную систему и сохраняется там в латентном состоянии в течение всей жизни.
Симптомы опоясывающего лишая в начале заболевания

В самом начале они очень напоминают проявление простуды или ОРВИ: повышение температуры, головная боль, нарушение работы ЖКТ, болезненные ощущения в области периферических нервов на месте будущих высыпаний. Могут увеличиться лимфатические узлы, возникнуть проблемы с мочеиспусканием. Признаки опоясывающего лишая развиваются в течение 2-4 дней.
Как выглядит опоясывающий лишай на следующей стадии: появляются воспаленные отечные красные или розовые пятна. Примерно через день-полтора на воспаленных очагах кучно появляются очень мелкие пузырьки (не более 0,5 мм диаметром), наполненные серозной жидкостью. Обычно процесс их появления длиться до четырех дней. Суток через восемь пузырьки начинают лопаться, подсыхать и покрываться коричневыми корочками, которые постепенно отшелушиваются сами.
Следует отметить, что при опоясывающем лишае все высыпания образуются на какой-то одной стороне тела, чаще всего в области груди, живота или таза. Очень редко на руках, ногах, голове.
Внешние симптомы опоясывающего лишая проходят примерно через месяц, а болезненность на местах высыпаний может сохраняться еще несколько месяцев. Этот период болезни называется постгерпетической невралгией.
Опоясывающий лишай у детей симптомы:
Опоясывающий лишай почти не поражает детей. Это болезнь взрослых и пожилых людей (около 70%). Нужно отметить, что при общении взрослого, больного опоясывающим лишаем со здоровым ребенком, ребенок может заболеть только ветряной оспой. Поэтому искать фото, как выглядит опоясывающий лишай у детей, не совсем правильно, ведь согласно статистическим данным, это болезнь взрослых и пожилых людей с очень низкой иммунной защитой. Хотя ей могут заболеть дети-подростки в возрасте от 10 до 15 лет (около 5%), переболевшие в раннем детстве ветряной оспой.
Статистика говорит о том, что после 50 лет снижается иммунная активность человека, и это дает толчок для активизации вируса. Происходит воспаление нервных межпозвоночных узлов, задних спинномозговых корешков и появляются симптомы, характерные для опоясывающего лишая.
Очень редко бывает опоясывающий лишай без высыпаний, симптомы его не проявляются: температура нормальная, сыпь – несколько пузырьков, которые не беспокоят, боль – почти не ощущается. Но это не значит, что болезнь пройдет сама – лечить ее все равно нужно.
Важно укрепление организма в этот период в виде постельного режима, полноценного питания и витаминов.
Иногда люди считают – если нет болей, то поставить диагноз почти невозможно, или пытаются определить симптомы опоясывающего лишая на фото.
Однако, для того, чтобы подтвердить наличие заболевания и назначить лечение, существуют специалисты, наработавшие большой диагностический опыт и прошедшие специальное обучение.
Диета при опоясывающем лишае не будет являться строгой.
Но для ускорения выздоровления и повышения защитных сил рекомендованы к употреблению продукты с высоким содержанием витаминов (особенно витамина Е и С как антиоксидантов) и микроэлементов: чернослив, курага, клюква, шиповник и другие.
Не рекомендуется в период обострения жирные сорта мяса и рыбы, копчености и соления, субпродукты и консервы, а также избыток сладкого.

Опоясывающий лишай – это вирусное поражение кожи и слизистых оболочек, вызываемое вирусом varicellа-zoster (вирусом V-Z), которое клинически проявляется высыпаниями сгруппированных пузырьков на гиперемированном основании по ходу нервов в иннервируемом ими участке кожи - дерматоме.
Синонимы
опоясывающий герпес, herpes zoster.
Эпидемиология
Возраст: чаще болеют взрослые люди, особенно старше 50 лет, дети страдают крайне редко.
Пол: не имеет значения.
Анамнез
Заболевание начинается с появления односторонних болевых ощущений, зуда, жжения или парестезий в дерматоме или в нескольких соседних дерматомах по ходу соответствующих нервов за несколько дней до появления высыпаний либо одновременно с ними. Высыпания сначала представлены воспалительными пятнами, вскоре на их поверхности появляются сгруппированные пузырьки. Впоследствии пузырьки подсыхают в корочки медово-жёлтого цвета или вскрываются с образованием эрозий. Спустя 3-4 недели высыпания, как правило, бесследно разрешаются. При иммунодефиците возможно развитие генерализованной формы опоясывающего лишая, а также гангренозной (некротической) формы, последняя характеризуется образованием в месте высыпаний струпов чёрного цвета, отторгающихся с формированием язв.
Течение
острое начало с последующим самостоятельным разрешением в течение 1-2 месяцев, высыпания быстрее разрешаются под действием противовирусных препаратов. В случае тяжёлого течения, особенно на фоне выраженного иммунодефицита, возможен летальный исход.
Этиология
возбудитель заболевания - вирус ветряной оспы и опоясывающего герпеса - Varicella zoster virus семейства Herpesviridae. Отличительным свойством представителей этого семейства является способность вызывать хроническую латентную инфекцию, т.е. способность к длительному (пожизненному) персистированию с последующей реактивацией. Вирус Varicella zoster является этиологическим агентом двух клинических форм заболевания - первичной инфекции (ветряной оспы) и ее рецидива (опоясывающего герпеса). Первичное заражение вирусом V-Z происходит при ветряной оспе, после чего вирус переходит в латентную форму и пожизненно локализуется в чувствительных ганглиях спинномозговых или черепных нервов. Сам вирус varicellа-zoster представляет собой двухцепочечную ДНК, заключенную в икосаэдрический капсид, окружённый внешней оболочкой. При снижении иммунитета, вызванном различными факторами, происходит репликация и накопление вируса в ганглиях, после чего он мигрирует по чувствительным нервным волокнам в кожу и слизистые, вызывая местную воспалительную реакцию с образованием пузырьков. При контакте с больным опоясывающим лишаем происходит заражение неиммунизированных лиц (чаще всего детей) ветряной оспой воздушно-капельным путем.
Предрасполагающие факторы
- приём глюкокортикоидных (стероидных) гормонов и других иммуносупрессантов;
- осенне-зимнее время года;
- ранее перенесённая ветряная оспа;
- онкологические заболевания;
- ВИЧ-инфекция;
- стресс;
- воздействие холода (переохлаждение);
- воздействие тепла (перегревание);
- воздействие УФО (солнца);
- истощение;
- лучевая терапия;
- злоупотребление алкоголя (алкоголизм);
- употребление наркотиков;
Жалобы
Дерматологический статус
процесс поражения кожи носит распространённый асимметричный характер, пузырьки тесно группируются, частично сливаясь друг с другом (герпетиформная группировка), и располагаются чаще всего полосовидно по ходу нервов в иннервируемом ими участке кожи - дерматоме, реже процесс носит диссеминированный характер.
Элементы сыпи на коже
- воспалительные пятна розового или красного цвета до 2-х и более см в диаметре, фестончатых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки, реже - папулы;
- пузырьки с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным, реже с серозно-геморрагическим содержимым, нередко сливающиеся друг с другом с образованием более крупных элементов до 0,5 см в диаметре, имеющих фестончатые очертания. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем подсыхают с образованием корок медово-жёлтого (желтовато-коричневого или бурого) цвета или вскрываются с формированием эрозий;
- при буллёзной форме формируются пузыри с напряжённой покрышкой и серозным (реже серозно-геморрагическим) содержимым до 1 или более 1 см в диаметре, располагающиеся на гиперемированном основании. Периферический симптом Никольского (отслойка эпидермиса с образованием эрозии при трении пальцем здоровой кожи вблизи пузырей) – отрицательный. Краевой симптом Никольского (отслойка эпидермиса на значительное расстояние при потягивании его обрывков по краю эрозии) – отрицательный. Симптом груши (свисание содержимого пузыря при вертикальном положении тела, по форме напоминающее грушу) - отрицательный. Симптом Асбо-Хансена (увеличение площади пузыря при надавливании на его покрышку) – отрицательный. В дальнейшем пузыри или вскрываются с образованием эрозий или подсыхают с формированием корок;
- при абортивной форме на фоне воспалительных пятен возможно высыпание полушаровидных папул до 0,2 см в диаметре розового или красного цвета с пупковидным вдавлением в центре. При диаскопии папулы полностью обесцвечиваются и в дальнейшем бесследно разрешаются или трансформируются в пузырьки;
- корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
- возможно формирование струпа, представляющего собой участок некроза кожи чёрного цвета, окружённого зоной демаркационного воспаления;
- вторичные эрозии, образующиеся при вскрытии пузырьков (пузырей) или отторжении корок, болезненные при пальпации, от 0,5 см в диаметре и более, имеют фестончатые очертания и окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, иногда трансформируются в язвы;
- при выраженном иммунодефиците часто встречаются вторичные язвы, болезненные при пальпации, размеры которых могут колебаться от 1 до 20 см и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными или неровными, а дно может содержать участки некротического распада тканей. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
Элементы сыпи на слизистых
- воспалительные пятна красного цвета 2 см и более в диаметре, фестончатых очертаний с нерезкими границами, на поверхности которых в дальнейшем образуются пузырьки;
- пузырьки полушаровидной формы с пупковидным вдавлением в центре до 0,2 см в диаметре с серозным (реже - серозно-геморрагическим) содержимым, нередко сливающиеся друг с другом с образованием более крупных элементов, имеющих фестончатые очертания. Пузырьки располагаются на поверхности воспалительных пятен и в дальнейшем вскрываются с формированием эрозий или (при локализации на губах) подсыхают с образованием корок медово-жёлтого (желтовато-коричневого) или бурого цвета;
- вторичные эрозии, образующиеся при вскрытии пузырьков или отторжении корок (на красной кайме губ), болезненные при пальпации, от 0,5 см в диаметре и более, имеют фестончатые очертания и окружены венчиком воспалительной гиперемии. В дальнейшем эрозии разрешаются бесследно, при выраженном иммунодефиците они могут трансформироваться в язвы;
- при иммунодефицитных состояниях часто встречаются вторичные язвы, характеризующиеся выраженной болезненностью при пальпации, размеры которых могут колебаться от 0,5 до 5 см в диаметре и более, что связано с их склонностью к периферическому росту. Края язв могут быть отвесными, или неровными, а дно может содержать участки некротического распада тканей или покрываться налётом. По периферии язвы окружены зоной воспалительной гиперемии и в дальнейшем постепенно разрешаются с образованием рубца;
- плёнчатые налёты белого, серого или коричневого цвета, располагающиеся на поверхности эрозий или язв;
- на красной кайме губ нередко встречаются корки медово-жёлтого или желтовато-коричневого (реже бурого) цвета, по отторжении которых образуются эрозии, реже – язвы, окружённые венчиком гиперемии;
Придатки кожи
не изменены, на месте язв возможно развитие очагов рубцовой алопеции.
Локализация
односторонняя - лицо (в зонах иннервации ветвей тройничного нерва), на теле – по ходу межрёберных нервов, могут вовлекаться пояснично-крестцовые и шейные дерматомы; реже возможны диссеминированные высыпания по всему телу.
Дифференциальный диагноз
ветряная оспа, вирусная пузырчатка полости рта и конечностей, аллергический дерматит, простой герпес, рожистое воспаление лица, герпетиформный дерматит Дюринга, импетиго, многоформная экссудативная эритема (при локализации на губах), стенокардия, плеврит, острый живот, болезни позвоночника.
Сопутствующие заболевания
рак желудка и других отделов желудочно-кишечного тракта, рак легкого, миелобластный лейкоз, лимфобластный лейкоз, болезнь Ходжкина (лимфогранулематоз), ювенильная хроническая миелогенная лейкемия, ВИЧ-инфекция, иммунодефицитные состояния, не ВИЧ-обусловленные, состояние после трансплантации органов и тканей.
Диагноз
Иногда достаточно клинической картины, для подтверждения диагноза могут применяться перечисленные методы лабораторной диагностики.
Патогенез
После перенесённой ветряной оспы вирус varicellа-zoster сохраняется в нервных ганглиях, где приобретает бессимптомное латентное течение. Реактивация инфекции происходит при снижении иммунитета, обусловленном различными причинами (ВИЧ-инфекция, лейкозы, злокачественные новообразования, приём иммуносупресантов и др.). Обязательным компонентом активизации инфекции является своеобразный вирусный ганглионеврит с поражением спинальных (черепномозговых) ганглиев и задних корешков, что обусловливает различной степени выраженности болевой синдром и другие неврологические нарушения. Благодаря своим нейротропным свойствам вирус V-Z мигрирует в кожу (слизистую оболочку) по нервным проводникам и вызывает клинические проявления заболевания в иннервируемом ими дерматоме. Проникая в кожу или слизистую оболочку, вирус размножается в глубоких слоях эпидермиса (эпителия), вызывая гибель зараженных клеток, образование пузырьков (пузырей) и местную воспалительную реакцию вплоть до некротических изменений. Вирус может вовлекать в воспалительный процесс вегетативные (паравертебральные) ганглии, поражать оболочки и сам головной мозг (при внедрении вируса V-Z в двигательные нейроны и корешки возникает картина амиотрофического радикулоплексита, в серое вещество спинного мозга – миелитического синдрома, в ликворную систему – менингорадикулоневрита или серозного менингита и т. д.). Могут поражаться также и внутренние органы (специфическая пневмония, гепатит, перикардит, миокардит, панкреатит, эзофагит, энтероколит, цистит, артрит и др.).
Читайте также:

