Что нужно делать чтобы не заболеть дифтерией воздушно-капельная инфекция
Обновлено: 18.04.2024
Дифтерия вызывается дифтерийной палочкой (палочка Леффлера), которая передается воздушно-капельным путем. Реже встречается контактный механизм передачи через предметы обихода, руки. Инкубационный период этого заболевания обычно составляет 3-7 дней. В зависимости от локализации местного патологического процесса выделяют дифтерию ротоглотки, носоглотки, гортани, кожи, глаз, половых органов.
– АДС (Россия), Д.Т.Вакс (АДС) (Франция);
– АДС-М (Россия), Имовакс д.Т.Адюльт (АДС-М) (Франция) Комбинированные вакцины против дифтерии, столбняка и коклюша:
– АКДС (Россия), Инфанрикс (Бельгия). Комбинированная вакцина против дифтерии, столбняка, коклюша и полиомиелита: Тетракок (Франция).
Столбняк — это острая инфекционная болезнь, характеризующаяся тяжелым токсическим поражением нервной системы с тоническими и клоническими судорогами, высокой летальностью.
Этиология. Возбудитель — крупная палочка, анаэроб; образует споры, продуцирует экзотоксин. Микроорганизм широко распространён в природе, сохраняется в почве долгие годы. Является частым безвредным обитателем кишечника многих домашних животных. Споры возбудителя проникают в организм человека при различных травмах, часто небольших повреждениях кожи, особенно нижних конечностей. В анаэробных условиях споры превращаются в вегетативные формы, которые начинают размножаться и выделять экзотоксин, который вызывает поражение передних рогов спинного мозга.
Клиника.Чаще встречается генерализованный столбняк, при котором отмечают резкое повышение мышечного тонуса и ганерализованные тетанические судороги. Инкубационный период — от 1 до 21 суток (чаще 5–14) дней. Заболевание начинается с неприятных ощущений в области раны (тянущие боли, подергивания мышц вокруг нее) и повышенной реакции больного на внешние раздражители (внезапный свет, дуновение воздуха); возможны общее недомогание, беспокойство, раздражительность, понижение аппетита, головная боль, озноб, субфебрильная температура тела и др. Первым и наиболее часто встречающимся симптомом является тоническое напряжение (тризм) жевательных мышц. Больные предъявляют жалобы на чувство напряжённости и затруднения при открывании рта вследствие тонических судорог. Затем судорожные сокращения появляются в мышцах лица и затылка. Мало-помалу тонической судорогой захватываются мышцы живота и спины, и развёртывается полная клиническая картина столбняка. Заболевание может осложняться пневмонией, разрывом мышц, компрессионным переломом позвоночника. Сила сокращения мышц в период судорог настолько велика, что может привести к перелому тел позвонков, отрыву мышц от мест прикрепления, разрывам мышц передней брюшной стенки и конечностей.
Профилактика. Активная иммунизация проводится вакциной АКДС (дети в возрасте от 3 месяцев до 3 лет), адсорбированным дифтерийно-столбнячным (АДС) анатоксином (дети от 3 месяцев до 6 лет, переболевшие коклюшем либо имеющие противопоказания к введению АКДС) и адсорбированным дифтерийно-столбнячным (АДС-М) анатоксином с уменьшенным содержанием антигенов (для ревакцинации детей в 7, 14 лет и взрослых каждые 10 лет, а также для вакцинации ранее не привитых лиц старше 6 лет). Экстренная профилактика столбняка при ранениях состоит из тщательной первичной хирургической обработки раны и экстренной иммунопрофилактики. Показания к проведению экстренной профилактики столбняка:
- травмы с нарушением целостности кожных покровов, слизистых оболочек;
- ожоги и отморожения II-IV степени;
- внебольничный аборт, роды вне медицинского учреждения;
- проникающие повреждения ЖКТ;
- гангрена, некроз тканей, длительно текущие абсцессы, карбункулы;
Экстренная иммунопрофилактика осуществляется столбнячным анатоксином (АС-анатоксин), противостолбнячной сывороткой (ПСС) и противостолбнячным человеческим иммуноглобулином (ПСЧИ) дифференцировано.
Что такое коклюш? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каминской Ольги Николаевны, инфекциониста со стажем в 21 год.
Над статьей доктора Каминской Ольги Николаевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Коклюш (от франц. coqueluche) — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название "стодневный кашель", так как симптомы держатся длительно — 3-4 месяца [1] [2] [3] [4] [5] .

Этиология
Вид — Bordetella pertussis
Бактерия представляет собой мелкую палочку с закруглёнными концами. Она неподвижная, хорошо окрашивается анилиновыми красителями (при микроскопии данные красители окрашивают коклюшный микроб в красный цвет ) [6] [7] .
Строение Bordetella pertussis
Возбудитель коклюша (Bordetella pertussis) содержит чужеродные вещества (антигены), которые стимулируют образование в организме антител. Антигены, участвующие в реакции агглютинации (склеивания бактерий антителами) называются агглютиногенами , а антитела вызывающие этот процесс — агглютининами . А гглютиноген иначе называют фактором и обозначают цифрами от 1 до 14. Коклюшная палочка в своём строении имеет несколько таких факторов.
Именно по наличию в организме определённых факторов-агглютиногенов с помощью специальных лабораторных исследований возможно определить принадлежность микроба к данному виду. Схожее строение имеет Bordetella parapertussis, которая вызывает похожее заболевание. Отличие возможно только по лабораторным тестам.
Возбудитель неустойчив во внешней среде, поэтому посев нужно делать сразу после взятия материала. При высушивании, облучении ультрафиолетом, под действием дезинфицирующих веществ бактерия быстро погибает [4] [5] .
Эпидемиология
Заболевание коклюш является антропонозом, т. е. им болеют только люди. Источник инфекции — больные коклюшем, носители. В эпидемиологическом плане наиболее опасны бактериовыделители, которые не имеют жалоб и клинических симптомов, ведут активный образ жизни, но выделяют микроб во внешнюю среду, заражая окружающих.
Для коклюша характерен аэрозольный механизм передачи, т. е. заболевание передается воздушно-капельным путём, особенно часто заражение происходит при близком, семейном контакте. Чаще болеют дети дошкольного возраста.
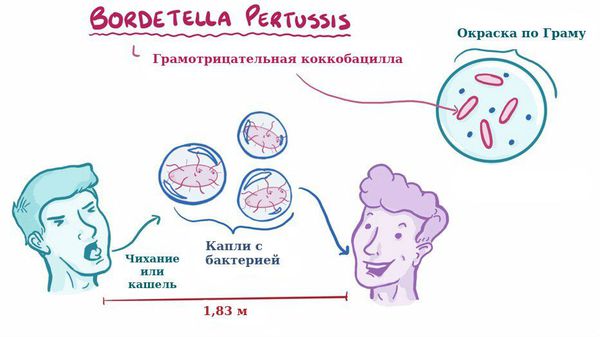
Отмечается высокая восприимчивость к инфекции, индекс контагиозности до 90 %, т. е из 100 человек, которые не болели коклюшем и не прививались, после контакта заболевает до 90 человек. В зимне-весенний период отмечается подъём заболеваемости.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы коклюша
Инкубационный период продолжается до 14 суток. В этот период пациент не предъявляет жалоб, но уже с конца данного периода становится опасен для окружающих, так как начинает выделять коклюшный микроб во внешнюю среду при кашле и чихании. Начало болезни постепенное без лихорадки с умеренно выраженной интоксикацией.
По мере развития заболевания появляются следующие синдромы:
- респираторный (кашель, скудный насморк без гнойного отделяемого);
- интоксикации — выражен умеренно, характеризуется кратковременной невысокой температурой. Высокая температура возможна при развитии осложнений (пневмонии).
Болезнь начинается с появления кашля на фоне слабой интоксикации и насморка. Интенсивность кашля постепенно нарастает, с 10-14 дня кашель становится мучительным, приступообразным с формированием характерных реприз с остановкой дыхания и затруднённым вздохом. Реприза представляет собой кашлевые толчки, сменяющиеся глубоким вдохом по типу "петушиного крика". В приступе кашля у больного синеет лицо, кончик языка при кашле направлен вверх, возможны кровоизлияния в кожу лица и склеры. В одном приступе может быть от 2 до 15 реприз. У детей приступы часто заканчиваются рвотой.
При тяжёлом течении с частотой реприз более 15 в сутки, большой частотой рвоты, связанной с кашлем, отмечается ухудшение физического состояния. Дети до года теряют в весе, начинают отставать в физическом и нервно-психическом развитии, теряют приобретённые навыки: перестают держать головку, переворачиваться, не сидят, хотя до развития заболевания данные навыки присутствовали.

При аускультации (выслушивании дыхания через фонендоскоп) выслушивается жёсткое дыхание, хрипов нет [4] [5] [6] .
Патогенез коклюша
Ворота инфекции — верхние дыхательные пути. Коклюшные палочки прикрепляются к слизистой дыхательных путей, вызывают воспаление без проникновения в кровоток. Коклюшная палочка не имеет факторов агрессии (ферментов), способных растворять клеточные мембраны, сосудистую стенку, поэтому её размножение происходит на поверхности бронха. На месте внедрения увеличивается секреция слизи, реснитчатый эпителий угнетается, формируются очаги некрозов (омертвения). Больше всего процесс затрагивает бронхи и бронхиолы.
В патогенезе судорожных приступов играет роль действие токсина коклюшной палочки. Токсин, попадая в кровоток, вызывает постоянное раздражение рецепторов бронхов, что приводит к перевозбуждению дыхательного центра. Также приступ может быть спровоцирован неинфекционными факторами, например холодным воздухом.
После перенесённого коклюша и вакцинации пожизненного иммунитета не формируется, он сохраняется до 5-6 лет, в дальнейшем возможны повторные заболевания.
Около 5 % случаев коклюша приходится на взрослых. Последние исследования показывают увеличение доли школьников среди заболевших коклюшем, что подтверждается результатами обследования длительно-кашляющих подростков на коклюш [4] [5] [6] [9] .
Классификация и стадии развития коклюша
Критерии тяжести протекания коклюша :
- лёгкая форма (до 15 реприз в сутки);
- средне-тяжёлая (15-25 реприз в сутки);
- тяжёлая (более 25 реприз в сутки) [7] .
По форме:
- Типичная форма коклюша — характерно наличие приступообразного кашля, этапность появления симптомов.
- Атипичная форма коклюша — характеризуется нетипичным покашливанием, отсутствием последовательной смены периодов болезни. Длительность кашля составляет до 50 дней, в среднем около 30 дней. Кашель носит сухой, навязчивый характер, наблюдается напряжение лица, чаще ночью с усилением на второй неделе от начала болезни. Иногда удаётся наблюдать появление единичных типичных приступов кашля при волнении ребёнка, во время еды или в связи с наслоением респираторной вирусной инфекции. Для этой формы характерно редкое повышение температуры и слабая выраженность катарального синдрома (воспаления) слизистых носа и зева [1][2][5][7] .
Клинические периоды (стадии) коклюша:
- Инкубационный период (3-14 дней) — симптомы не проявляются, пациент не предъявляет жалоб .
- Катаральный период (10-13 дней) — наблюдается клиническая картина, характерная для множества простудных заболеваний .
- Пароксизмальный, или спазматический период (1-6 недель) — проявления становятся более выраженными, пациента беспокоит мучительный приступообразный кашель.
- Период обратного развития, или реконвалесценции — приступы кашля становятся редкими , улучшается общее состояние. Этот период, в свою очередь, делят на ранний (развивается через 2-8 недель от начала клинических проявлений) и поздний (спустя 2-6 месяцев) [12] .
Осложнения коклюша
Наиболее частым осложнением является пневмония, которая может быть вызвана самой коклюшной палочкой или быть вторичной из-за активизации микрофлоры бронха.
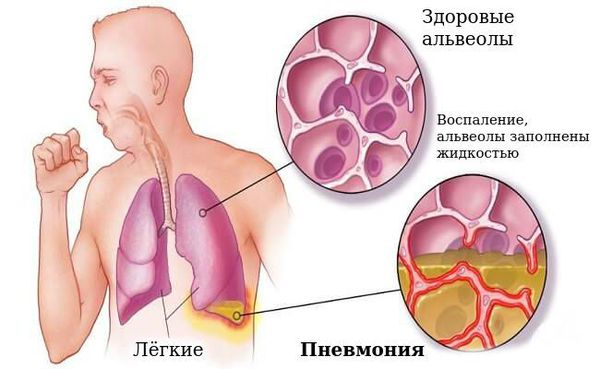
В период спазматического кашля возможны: остановка дыхания, ателектазы (спадение доли лёгкого), пупочная и паховая грыжи, энцефалопатия (нарушение поведения, расстройство внимания, у детей до года отставание в психомоторном развитии, беспокойный сон, раздражительность).
Данные осложнения чаще развиваются у грудных детей. У взрослых осложнения встречаются редко [5] [7] [9] .
Диагностика коклюша
К какому врачу обратиться при коклюше
При подозрении на коклюш следует обратиться к врачу-инфекционисту.
Лабораторная диагностика коклюша
К методам лабораторной диагностики относятся:
- Клинический анализ крови: при коклюше наблюдается лимфоцитарный лейкоцитоз, СОЭ (скорость оседания эритроцитов) повышена или в норме.
- Бактериальный посев с носоглотки (мазок) на коклюш.
- ПЦР диагностика (мазок с носоглотки).
- ИФА (иммуноферментный анализ) крови с определением маркеров проникновения инфекции — антител IgG и IgM, IgА к Bordetella pertussis. Исследование проводится двукратно с интервалом 10-14 дней, оценивается нарастание антител IgG (отвечают за устойчивый иммунитет к инфекции) в четыре раза в динамике. Наличие в крови IgM (первый ответ на инфекцию), IgА (обеспечивают местную защиту на уровне слизистых оболочек) к Bordetella pertussis является подтверждением диагноза [5][7][8][10] .
Дифференциальная диагностика
Длительный кашель может указывать не только на инфекционные заболевания, но и на патологии ЖКТ и других систем.
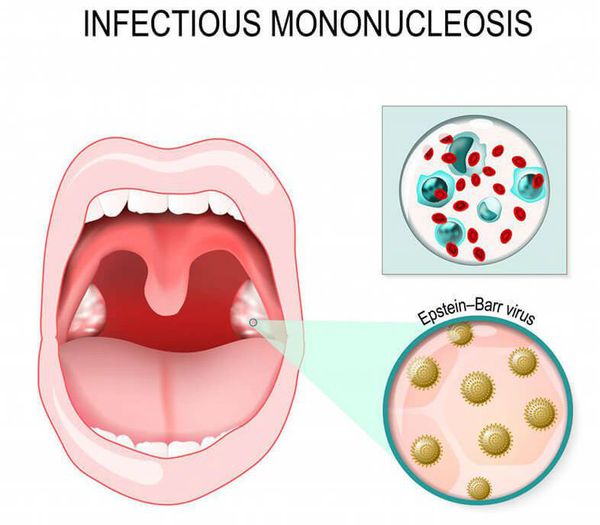
Инфекционный мононуклеоз может характеризоваться длительным кашлем из-за увеличения всех групп лимфоузлов, в том числе расположенных около бронха. Возникает синдром сдавления бронха, что вызывает длительный сухой кашель. Отличительная особенность — высокая и длительная лихорадка, кашель протекает без реприз. Диагноз подтверждается результатами обследования крови: в клиническом анализе крови на фоне повышения общего числа лейкоцитов с преобладанием лимфоцитов определяются специфичные клетки — мононуклеары, при серологическом исследовании крови определяются антитела класса IgM к вирусу Эбштейна — Барр.
Паракоклюш — заболевание, клинически не отличимое от коклюша. Вызывается схожей бактерией Bordetella parapertussis. Диагностика совпадает с таковой при коклюше. Возможно только лабораторное подтверждение: выделение Bordetella parapertussis при бактериологическом посеве со слизистой носоглотки, при ПЦР-исследовании, нарастание титров антител к Bordetella parapertussis при обследовании крови метом ИФА.
Туберкулёз — заражение туберкулёзной палочкой приводит к состоянию, для которого характерно поражение внутригрудных лимфоузлов (чаще у детей), лёгких (чаще у взрослых). В клинике преобладает длительный, навязчивый кашель, интоксикация, снижение массы тела. Репризы не характерны, необходимо дообследование у фтизиатра для исключения туберкулёза. Для уточнения диагноза применяют рентгенологические методы исследования лёгких, мультиспиральную компьютерную томографию (МСКТ) грудной клетки, учёт реакций туберкулиновых проб (реакция Манту, Диаскинтест), бактериологические методы исследования (посев мокроты на туберкулёзную палочку).
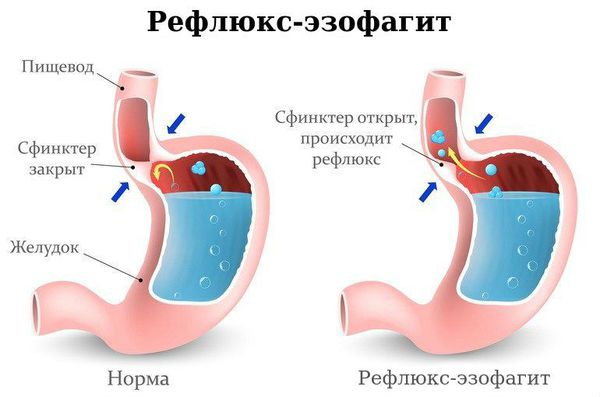
Рефлюкс-эзофагит — при данном состоянии возникает заброс кислого содержимого желудка в пищевод. Из-за близкого расположения пищевода и бронхов происходит раздражение последних и в клинике появляется кашель. Характерно появление кашля в положении лёжа, ночной кашель преобладает над дневным. Диагноз подтверждается проведением ультразвукового исследования желудка. Лечение рефлюкс-эзофагита проводит врач-гастроэнтеролог [5] [7] .
Дополнительные методы обследования: на рентгенограмме органов грудной клетки при неосложнённом коклюше отмечаются признаки усиления лёгочного рисунка: из-за отёка и воспаления на рентгеновском снимке тень лёгкого более выражена.
Лечение коклюша
В домашних условиях осуществляется лечение лёгких форм при условии отсутствия в семье непривитых детей.
Нужен ли постельный режим пациенту с коклюшем
Режим — домашний, постельный режим по самочувствию.
Когда необходимо лечение в стационаре
Тяжёлые формы подлежат госпитализации в инфекционный стационар. Показания для госпитализации: остановка дыхания, более 10 реприз в день, возраст до двух лет.
Диета при коклюше и общие рекомендации
Диета при коклюше — общий стол. Общие рекомендации: увлажнение воздуха (снижает раздражение рецепторов бронхов, уменьшает частоту реприз), витаминотерапия, исключение пассивного курения, проветривание и влажная уборка помещения.
Какие медикаменты и физиотерапевтические процедуры помогут при коклюше
В катаральный период показано применение антибактериальной терапии. Коклюшный микроб чувствителен к макропенам (азитромицин) и защищённым аминопенициллинам (амоксициллина клавуанат). В период спазматического кашля антибиотики малоэффективны, так как в этот период микроба уже нет в организме человека, клиника развивается на основании уже выделенного токсина.
Показаны ингаляции через небулайзер с гормонами (будесонид) [5] [6] [7] .

Как облегчить кашель при коклюше. Симптоматическая терапия
Облегчить кашель помогут препараты на основе кодеина или либексина, насморк — сосудосуживающие препараты в каплях или спрее.
Народные методы лечения коклюша
Народные методы не имеют доказанной эффективности, поэтому применение их может нанести вред здоровью. Отсутствие своевременного адекватного лечения коклюша, особенно у маленьких детей, опасно осложнениями — пневмонией и остановкой дыхания.
Прогноз. Профилактика
Прогноз обычно благоприятный. Симптомы коклюша нарастают в течение месяца, стихают за 2-4 месяца. Рецидивы связаны с наслоением ОРЗ, так как снова возникает раздражение слизистой бронха, усиливается кашель, учащаются репризы. На фоне лечения ОРЗ симптомы коклюша угасают.
Вакцинация против коклюша
Основным профилактическим мероприятием является вакцинация. Вакцинация позволяет сформировать иммунитет к коклюшу после введения в организм специальных иммунобиологических препаратов. Современные вакцины против коклюша входят в состав комплексных вакцин отечественного и зарубежного производства. В состав комплексных вакцин кроме коклюшного компонента может входить дифтерийный и столбнячный анатоксин, вакцина против гепатита В, гемофильной инфекции и полиомиелита (таблица 1).
В соответствии с Национальным календарём профилактических прививок вакцинация показана детям с трёх месяцев жизни. Курс прививок в первый год состоит из трёх вакцинаций с интервалом 45 дней. Дальнейшие прививки проводят на втором году жизни (через год от последней вакцинации). Вакцинацию против коклюша можно сочетать с другими прививками Национального календаря прививок: грипп, пневмококковая инфекция. Все вакцины, содержащие коклюшный компонент, взаимозаменяемы.
Таблица 1. Компоненты комплексных вакцин для профилактики коклюша
Комплексные вакцины имеют ограничение применения по возрасту пациента (таблица 2). У детей вакцинация от коклюша возможна до 4-6 лет. Длительность иммунного ответа после вакцинации составляет до 5-6 лет.
Что такое трахеит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Климчук Алены Анатольевны, педиатра со стажем в 4 года.
Над статьей доктора Климчук Алены Анатольевны работали литературный редактор Елизавета Цыганок , научный редактор Елена Лобова и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Трахеит (Tracheitis) — это острая инфекция дыхательных путей, которая вызывает воспаление слизистой оболочки трахеи. Сопровождается мучительными приступами кашля, после которого остаётся саднящая боль. Как правило, это самый яркий симптом, отличающий трахеит от любой другой болезни.

Трахеит редко протекает изолированно. Чаще всего присутствуют и другие симптомы ОРВИ, например насморк, заложенность носа, першение и боль в горле [2] . Правильно установленный диагноз и вовремя начатое лечение способствуют гладкому течению болезни и снижают риск осложнений.
Распространённость трахеита
Чаще всего трахеитом заболевают осенью и весной. Наибольший процент заболевших отмечается среди детей в возрасте до 3–5 лет, потому что трахея у них ещё узкая, с большим количеством кровеносных сосудов [8] . У взрослых трахеит появляется из-за вирусной инфекции, аллергии и воздействия внешних факторов, в том числе табачного дыма или химических частиц.
Причины трахеита
Причиной трахеита могут стать вирусы, бактерии и грибки.
Трахеит вирусной природы встречается чаще всего. Среди основных возбудителей выделяют:
- вирус гриппа;
- парагрипп (50–70 % из возбудителей ОРВИ);
- аденовирусы;
- RS-инфекцию; .
Инфекция передаётся от больного человека воздушно-капельным путём: при чихании и кашле вирус с частицами слюны попадает на слизистую. После перенесённой вирусной инфекции стойкий иммунитет не формируется [10] .
Бактериальные возбудители:
- стрептококк;
- стафилококк (самый частый — золотистый стафилококк [13] );
- гемофильная палочка.
Бактериальный трахеит передаётся так же, как и вирусная инфекция. Источником является только больной человек.
Грибковую инфекцию вызывают:
- грибки рода Candida;
- аспергиллы;
- криптококки;
- ризопус;
- мукоровые грибы [14] .
Факторы риска
У взрослых провоцирующими факторами развития первичного трахеита является курение (в том числе и пассивное, при котором человек вдыхает табачный дым), злоупотребление алкоголем и работа, при которой в лёгкие попадает пыль, дым или химически агрессивные частицы.
Развитию вторичного трахеита способствует снижение иммунитета на фоне других заболеваний, например СПИДа, лучевой и химиотерапии. Хронические заболевания, например отит, гайморит, тонзиллит, ревматизм, сахарный диабет, цирроз печени, ангина или туберкулёз, не только ослабляют иммунитет, но и снижают защитную реакцию при вирусной или бактериальной нагрузке.
Аллергический трахеит развивается из-за воздействия аллергенов, например химических веществ, аэрозолей, пыли, пыльцы растений, шерсти животных и т. д.
Также выделяют другие причины трахеита, такие как травмирование трахеи (например, после вентиляции лёгких), сильный постоянный кашель, не связанный с трахеитом, и вдыхание слишком горячего или холодного воздуха.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трахеита
Трахеит начинается с приступов мучительного сухого кашля, после которого либо отделяется мало мокроты, либо она совсем не отходит. Кашель появляется при смене положения тела, смехе или плаче, вдыхании холодного воздуха, резком вдохе и во время приёма пищи [10] . Через пару дней от начала болезни мокрота становится более обильной и легче отходит. Кашель длится от нескольких секунд до нескольких минут, после него может остаться жжение и боль за грудиной и/или в горле.
В первые дни трахеита температура тела повышается до 37–38 °C. Если её показатели выше, это говорит о развитии осложнений или присоединении вторичной инфекции (например, при течении вирусной инфекции может присоединиться бактериальная).
Также могут появиться симптомы интоксикации, такие как снижение аппетита, общая слабость и недомогание. Чаще всего они встречаются у пожилых людей.
Трахеит может сопровождаться и другими проявлениями ОРВИ, например першением или болью в горле, насморком, симптомами трахеобронхита или ларинготрахеита ( резким кашлем, втяжением надгрудинной ямки при вдохе и посинением носогубного треугольника ).
В некоторых случаях появляется осиплость голоса, которая сохраняется в течение пары дней или дольше.
Также при трахеите могут увеличиться лимфоузлы, но это не характерный признак болезни: они увеличиваются и при других заболеваниях.
Патогенез трахеита
Трахея — это продолжение гортани, которое начинается на уровне шестого шейного позвонка. Она разделяется на два главных бронха на уровне пятого грудного позвонка.
У новорождённых трахея воронкообразной формы с узким просветом и мягкими хрящами, которые легко сдавливаются. Она короче и шире, чем у взрослых, с богатой клеточными элементами слизистой. Всё это способствует более быстрому проникновению инфекции [6] . Таким образом, дети чаще болеют ОРВИ, иногда с развитием ларинготрахеита или трахеобронхита, которые могут быть осложнены сдавливанием гортани [5] [6] [7] .

Слизистая оболочка трахеи состоит из реснитчатых и бокаловидных клеток. Они вместе с железами подслизистой оболочки формируют мукоцилиарный аппарат, который очищает и защищает дыхательные пути. Помогают им в этом базальные клетки, которые могут дифференцироваться в реснитчатые или бокаловидные клетки, тем самым участвуя в регенерации слизистой и выполняя роль местной иммунной защиты.
Вирус, повреждая реснички, снижает барьерную функцию слизистой оболочки, способствуя развитию воспалительной реакции [6] [7] . Ввиду разрушения слизистой обнажаются подлежащие слои. На этом этапе в них легко проникают бактерии и начинают там размножаться. Поэтому трахеит, как правило, приобретает смешанный, бактериально-вирусный характер.

Травмы шеи и другие механические повреждения трахеи (например, введение трубки) также повреждают слизистую, облегчая задачу болезнетворным бактериям.
В первую очередь воспалительным изменениям подвергается слизистая оболочка носоглотки и гортани. Воспаление проявляется в виде отёка и переполнения кровеносных сосудов, из-за чего на слизистой появляются точечные красные пятна (петехии). Далее воспаление вызывает спазм и скопление слизи.

Однако мукоцилиарный аппарат повреждается не только в результате инфекции: его поражение также бывает врождённым. Это связано с дефектом строения ресничек.
У пациентов с трахеостомой на фоне травмирования трахеи может развиться эрозивный трахеит с острым воспалением слизистой.
![Трахеостома [19]](https://probolezny.ru/media/bolezny/traheit/traheostoma-19_s.jpg)
Трахеостома нарушает выведение ринобронхиального секрета, выполняющего роль фильтра. Это приводит к застою слизи, которая является благоприятной средой для присоединения вторичной бактериальной инфекции. Среди наиболее часто встречающихся возбудителей можно отметить синегойную палочку ( P.aeruginosa), золотистый стафилококк (S.aureus), акинетобактерия Баумана ( A.baumanii) и клебсиелла пневмонии (K.pneumoniae) [11] .
Классификация и стадии развития трахеита
По этиологии выделяют:
- вирусный трахеит;
- бактериальный трахеит;
- аллергический трахеит [3] .
Клинические проявления у них очень похожи, но при аллергическом трахеите температура тела обычно не повышается.
По течению трахеит бывает:
- Острым — чаще развивается на фоне вирусной инфекции, но бактерии и аллергены тоже могут вызвать острый трахеит.
- Хроническим — у детей обычно не возникает. Хроническим может быть аллергический трахеит, который развивается у взрослых из-за курения или работы на вредном производстве. Е сли причиной хронического трахеита стал туберкулёз или саркоидоз , то его течение, помимо кашля, сопровождается болью в груди, кровохарканьем, вялостью и лихорадкой.
- Эрозивным — развивается у пациентов с трахеостомой.
Хронический трахеит бывает двух типов:
- гипертрофическим — с посинением и утолщением слизистой оболочки, обильной мокротой и повышенным образованием слизи;
- атрофическим — со скудной мокротой, истончением и кровоточивостью слизистой (она становится сухой, а её цвет меняется на бледно-розовый с серым оттенком).
Для хронического трахеита характерно длительное течение с периодами обострения (несколько эпизодов в год) и ремиссии. Он может рецидивировать годы и даже десятилетия, особенно если пациент не лечится. Симптомы хронического трахеита совпадают с течением острого, но они более сглаженные.
Осложнения трахеита
Среди основных осложнений трахеита выделяют:
Ложный круп

В отличие от истинного захватывает не только область голосовых связок, но и слизистую гортани, располагающуюся ниже, вплоть до трахеи и бронхов.
При выявлении ложного крупа проводится ингаляция глюкокортикостероидом (Будесонидом) через небулайзер. Госпитализация показана при неэффективности амбулаторного лечения или для проведения системной терапии, например с внутривенным введением препаратов [3] [4] .
Бронхит
При разветвлении трахеи на правый и левый бронхи слизистая оболочка остаётся такой же, поэтому воспалительный процесс может распространиться на бронхи с развитием бронхита. От трахеита он отличается сухим свистящим хрипом в бронхах и более продуктивным кашлем. Возможно развитие спазма бронхов (бронхообструкции), для которого характерно снижение уровня кислорода в крови, увеличение частоты дыхания, посинение кожи лица и вспомогательное подключение мышц к дыханию, например надключичных ямок и мягких ямок шеи при вдохе или раздувание крыльев носа.
При присоединении бронхита к трахеиту может возникнуть новая волна лихорадки или ухудшение общего состояния.
Госпитализация требуется при тяжёлом течении заболевания и неэффективности амбулаторного лечения.
Чтобы исключить пневмонию, нужно сделать рентгенографию лёгких и по необходимости проконсультироваться с пульмонологом.
Пневмония
При развитии пневмонии в альвеолах появляется жидкость. Пневмония как осложнение трахеита также чаще встречается у детей. В этом случае поражение лёгких может быть небольшим (2–4 мм) и, как правило, оно одностороннее.

При пневмонии температура обычно повышается до 38–39 °С, начавшийся сухой кашель становится влажным с отхождением мокроты, но иногда может полностью отсутствовать. При тяжёлой степени болезни могут появиться признаки дыхательной недостаточности, которые повторяют симптомы бронхообструкции.
Больные пневмонией также чувствуют вялость, утомляемость, мышечную слабость, сонливость и головную боль.
Диагностика трахеита
Для исключения сопутствующих патологий иногда проводят консультацию с узкими специалистами, например отоларингологом или пульмонологом [10] . При развитии аллергического трахеита необходима консультация аллерголога и аллергические пробы.
Лабораторная диагностика
Общий анализ крови проводится, чтобы исключить бактериальную инфекцию. На неё могут указывать повышенный уровень лейкоцитов, нейтрофилов, С-реактивного белка и увеличенная скорость оседания эритроцитов. При аллергическом трахеите могут быть повышены эозинофилы.
Бактериологическое исследование мазка из зева и носа выявляет природу возбудителя трахеита. Это помогает подобрать нужный препарат для лечения.
При наличии гнойной мокроты проводится бактериологическое исследование для определения микрофлоры и чувствительности к антибактериальным препаратам.
Инструментальная диагностика
Для исключения пневмонии проводится рентгенологическое обследование — обзорный снимок органов грудной полости в двух проекциях.
Иногда проводится ларинготрахеоскопия — это эндоскопическое исследование гортани и трахеи, оценивающее воспалительный процесс слизистой оболочки. При затруднении постановки диагноза метод позволяет провести биопсию. Если трахеит протекает тяжело и сочетается с ларингитом, то прямая ларингоскопия противопоказана, поскольку она может привести к спазму гортани и потребовать экстренной интубации [17] .
Детям диагноз обычно ставят по клиническим признакам без применения инструментальной диагностики.
Дифференциальная диагностика
Проводится при появлении кашля, чтобы отличить трахеит от бронхита и пневмонии. Врач подтверждает диагноз после прослушивания лёгких.
Дифференциальная диагностика также выполняется при злокачественных новообразованиях в лёгких, туберкулёзе, коклюше, дифтерии, стенозе гортани и инородных предметах в дыхательных путях.
Также необходимо провести исследования (например, анализ крови на гормоны), чтобы исключить поражение щитовидной железы, которое так же, как и хронический трахеит, сопровождается осиплостью голоса.
Лечение трахеита
Противовирусных препаратов с доказанной эффективностью нет. Иногда врачи назначают Умифеновир, Интерферон или их аналоги, но у них пока нет достаточной доказательной базы. Поэтому лечение вирусного трахеита направлено не на борьбу с вирусом, а на устранение симптомов.
При бактериальном трахеите на фоне чувствительности к антибиотикам врач назначает антибактериальные препараты. Курс их достаточно короткий и не нарушает микрофлору кишечника, поэтому восстанавливать её с помощью пробиотиков не нужно.
В основе лечения лежит правильный уход за больным трахеитом:
- поддержание в помещении оптимальной температура воздуха ( желательно 20–22 °C, но можно и 18–24 °C) и уровня влажности (40–60 %) [1] ;
- соблюдение питьевого режима — в среднем каждый день мужчинам рекомендуется выпивать 3,7 л воды, женщинам — 2,7 л, детям 2–3 лет — 1,3 л, 4–8 лет — 1,7 л, 9–13 лет — 2,1–2,4 л, 14–18 лет — 2,7–3,3 л [12] .
Симптоматическое лечение:
- Жаропонижающие препараты (Ибупрофен, Парацетамол) применяются только при повышении температуры выше 39 °C. Согласно клиническим рекомендациям лечения ОРВИ, сбивать температуру рекомендуется только пациентам с судорогами из-за скачков температуры или эпилепсией в анамнезе.
- При сухом навязчивом кашле допускается использование противокашлевого препарата Бутамират, который снижает возбудимость кашлевого центра в головном мозге. Обладает противовоспалительным и отхаркивающим действием. Также могут назначить Ренгалин[16] .
- Муколитические и отхаркивающие препараты назначают при сухом кашле или трудно отделяемой мокроте. К муколитикам с доказанной эффективностью относят Амброксол и Бромгексин, но их не рекомендуется назначать детям младше двух лет: вместо них доктор может рекомендовать Ацетилцистеин или АЦЦ[9][18] .
- При насморке показано промывание физиологическим раствором с последующим высмаркиванием. Для снятия отёка и облегчения носового дыхания используют сосудосуживающие препараты. Их можно принимать не более семи дней.
Физиопроцедуры проводятся по показаниям:
- УВЧ терапия на проекцию трахеи;
- ЭВТ-терапия (детям до пяти ле);
- ИКВ-терапия, например индуктотермия (детям с пяти лет), и т. д.
Физиопроцедуры не имеют доказательной базы, но на практике показывают хорошую эффективность. Как правило, назначаются детям на период восстановления, когда болезнь уже в неактивной стадии. Также их используют для профилактики рецидива других вирусных инфекций, особенно у часто болеющих детей с ослабленным иммунитетом.
В случае присоединения бактерий при эрозивном трахеите необходима антибактериальная терапия. Препаратами выбора для взрослых и детей от 6 месяцев являются цефалоспорины 3-го поколения (инъекции Цефотаксима, Цефтриаксона, Цефоперазона и таблетки Цефдиторена, Цефиксима, Цефтибутена) либо фторхинолоны (не противопоказаны детям) [11] . Для более подробной консультации следует обратиться к хирургу.
В случае жизнеугрожающего отёка слизистой трахеи (ложного крупа), когда пациент не может самостоятельно дышать, в рамках экстренной помощи в трахею вводят эндотрахеальную трубку.
Основа лечения аллергического трахеита — ограничение контакта с провоцирующим аллергеном и приём антигистаминных препаратов, преимущественно 2-го поколения. При затруднённом отхождении мокроты применяются те же муколитические или отхаркивающие препараты, что и при вирусном/бактериальном трахеите.
В некоторых случаях врач-аллерголог назначает АСИТ — аллерген-специфическую иммунотерапию. Она постепенно снижает чувствительность организма к аллергенам и позволяет заметно уменьшить проявления аллергического трахеита или избавляет от симптомов полностью. Однако она противопоказана пациентам с тяжёлой и плохо контролируемой астмой и серьёзными сердечно-сосудистыми заболеваниями, а также тем, кто принимает бета-адреноблокаторы. С особой осторожностью её следует назначать пожилым людям с сопутствующими заболеваниями. При беременности её проводить также не рекомендуется [15] .
Прогноз. Профилактика
Исход заболевания благоприятный, средняя продолжительность течения — 10–14 дней, как и у ОРВИ. Чаще всего организм сам справляется с вирусной инфекцией, поэтому вероятность возникновения осложнений минимальна.
Дифтерия представляет собой острое инфекционное заражение, которое сопровождается отравлением и развитием патологического процесса, поэтому необходимо предпринимать определенные основные меры профилактики дифтерии.
Возбудитель патологии — дифтерийная палочка, которая отлично сохраняется в нашей среде. Все препараты для дезинфекции способны уничтожить палочку, но под влиянием солнечных лучей она умирает через некоторое количество часов.
Источником заражения служит пациент или переносчик дифтерии. Основной способ передачи — воздушно-капельный или бытовой.
Инкубационный (латентный) период патологии составляет от двух до десяти суток.

дифтерия
Признаки дифтерии
Клинические проявления дифтерит разнообразны:
- кратковременная лихорадка;
- высокая температура;
- быстрая утомляемость;
- болевые ощущения;
- отсутствие аппетита и тому подобное.
Преобразования ротоглотки в форме налётов светлого оттенка. Подобная дифтерия находит свое отражение в болевых ощущениях в горле, а при наиболее серьезных проявлениях может наблюдаться отечность шеи и верхней составляющей грудной клетки, наличие бледных кожных покровов.
Болевой синдром в горле при глотании — ранний показатель дифтерии ротоглотки. Наблюдается слабое покраснение, отеки миндалин, на которых наблюдаются светлые налеты с характерным блеском.
Типичные клинические проявления:
- бледность кожных покровов; ;
- охрипший голос;
- крайне тяжёлое дыхание.
Ввиду данной симптоматики человек может даже потерять голос; нередко появляются приступы удушья. Ребенок в этом случае становится синим, беспокойно двигается и крайне быстро ослабевает. Если вовремя не оказать врачебную помощь, то это может привести к летальному исходу.
Симптоматика дифтерии у взрослых на данный момент значительно отличается тем, что у них наблюдается наличие токсических форм. В некоторых случаях единственным признаком является хриплый голос.
Любые формы дифтерии требуют помещения пациента на строгую изоляцию и назначения госпитального лечения.
Самым действенным терапевтическим способом является иммунизация.

меры профилактики дифтерии
Вакцинация взрослых
Для профилактики дифтерии необходимо получить направление на вышеуказанный способ лечения. Его могут получить лица, находящиеся в возрастной категории от 25 лет и старше, которые не подвергались ревакцинации на протяжении последних десяти лет.
В случае, если до этого пациенты не проходили вакцинацию против дифтерии, не были переносчиком данного заболевания, то они должны быть обеспечены полным терапевтическим мероприятием прививок.
Взрослым, вакцинированным или не вакцинированным ранее; лицам, переболевшим заболеванием в лёгкой форме, а также переносчикам подобных недугов дополнительную инъекцию в качестве профилактики дифтерии не ставят.
Взрослым, которые перенесли серьезную форму дифтерии, инъекцию ставят не ранее, чем через полгода после прекращения развития болезни в двукратном формате с интервалом 45 дней.
При осуществлении соответствующих мер профилактики дифтерии в случае наличия заболевания вакцинации подлежат люди, которые имеют контакты с носителями, которые не были привиты и те, кто не вакцинировался более десяти лет с момента последней инъекции против дифтерии. Теперь вы знаете, что нужно делать, чтобы не заболеть дифтерией.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Читайте также:

