Что опаснее антибиотик или инфекция при беременности
Обновлено: 25.04.2024
Во время вынашивания ребенка организм меняется, испытывает огромные нагрузки и обеспечивает новую жизнь всем необходимым. Это вызывает снижение иммунитета и если не проводить профилактику, то женщину не минуют различные вирусные инфекции.
ОРВИ – заболевание, поражающее дыхательные пути. Заражение происходит за счёт вируса и затем следует второй период – поражение бактериальной флорой. Различают несколько форм: лёгкая, средняя и тяжёлая.
Если в обычном состоянии, человек может ударить по болезни лекарственными средствами, то беременная женщина не располагает такой возможностью. Как же бороться с инфекцией в таком случае?
ОРВИ – опасность для беременности
Острое респираторное заболевание во время интересного положения, может крайне негативно отразиться на развитии и формировании плода. Самый опасный период – это начало беременности, когда эмбрион наиболее уязвим. Но и в остальное время болезнь представляет угрозу, может спровоцировать кислородное голодание, фетопланцентарную недостаточность, пороки.
Для ОРВИ характерны следующие симптомы:
- слабость в теле;
- мигрень;
- ломота и озноб;
- першение в горле и слабость мышцах;
- насморк.
При подозрении на вирусную инфекцию следует немедленно обратиться к доктору и начать лечение. Использовать лекарственные препараты самостоятельно при беременности нельзя, они могут дать побочный эффект.
ОРВИ и простуда в гестационный период: причины
Главный фактор, провоцирующий развитие болезни в период вынашивания ребенка – это резкое снижение иммунитета. Организм работает за двоих, поэтому становится крайне уязвим для вирусов и инфекций.
Врачи настоятельно советуют принимать на протяжение всего срока беременности поливитамины, фитосборы и питаться продуктами с большим содержанием полезных веществ.
Существует более 300 известных возбудителей респираторно вирусной инфекции. Подхватить болезнь легко, она передаётся воздушно-капельными путём.
Важным момент — профилактика простудных заболеваний:
- в период эпидемии исключить посещение мест массового скопления людей или же свести к минимуму;
- смазывать слизистые противовирусными средствами (Оксолин, Виферон, некоторые эфиры);
- тепло одеваться, обувь должна быть непромокаемой;
- соблюдать правила личной гигиены, особенно после общественных мест (мыть руки и полоскать горло);
- принимать разрешённые витаминные комплексы;
- добавить в рацион продукты насыщенные микроэлементами, клетчаткой;
- стараться не контактировать с зараженными членами семьи или же использовать специальную повязку;
- придерживается здорового образа жизни;
- употреблять имбирный чай, достаточно одной чашки с утра;
- в разумных пределах разрешён приём лука и чеснока, они являются природными антибиотиками.
Риски для ребенка
Заболевание представляет угрозу не только для женщины, но и для ребёнка. Поэтому важно вовремя блокировать симптомы, и начать лечение.
В первом триместре у плода формируются внутренние органы, системы жизнеобеспечения, головной мозг. А плацента еще только начинает функционировать, поэтому вредные вещества, токсины могут проникнуть и спровоцировать различные осложнения.
В середине беременности ребенок уже имеет сформированные системы, органы и плацента активно выполняет защитную функцию. Но и в это время ОРВИ может вызвать неприятные последствия. На фоне респираторной инфекцией может развиться фетоплацентарная недостаточность, гипоксия или же другие патологии, в зависимости от общего состояния здоровья женщины и течения беременности.
Нервная система ребенка еще формируется и при поражении вирусами может пострадать головной мозг.
Регулярно необходимо следить за температурой тела, потому что при значении выше 38 градусов в течение пары суток у ребёнка могут возникнуть проблемы с обменом веществ, в некоторых случаях развиться другие патологии.
Высокая угроза развития отклонений у плода возникает, если женщина одновременно имеет другие заболевания, например, бронхит, тонзиллит, поздний токсикоз.
В третем триместре респираторная болезнь может спровоцировать многоводие, а это опасно для ребенка и роженицы. Могут произойти преждевременные роды, возникнуть осложнения. Перенесенная болезнь прямо перед родами может негативно отразиться на ребенке: он появится вялый, с недостаточной массой тела, бледный вследствие гипоксии.
При таком исходе ему требуется интенсивное лечение. Чаще всего таких детей сразу же переводят в специальный бокс и оказывают помощь.
Как лечиться от ОРВИ в период беременности
Сложность лечения для женщины, находящейся в ожидании ребёнка, в том что, большинство известных и эффективных медикаментов находятся под запретом. Особенно в первом триместре, в это время запрещено практически все, даже большая часть травяных настоев и отваров.
Антибиотики – это вещества, которые подавляют рост болезнетворных бактерий и инфекций. Бывают природного происхождения и полусинтетический. Средство сильное и действует незамедлительно. Но беременным такую терапию назначают в исключительных случаях, когда необходимо срочная помощь.
- Амоксициллин;
- Ампициллин;
Флемоксин и некоторые другие.
Для лечения горла разрешены препараты для полоскания и орошения:
- Хлоргексидин;
- Мирамистин;
- Гексорал;
- Ротокан;
- Аквирин.
Несмотря на то, что перечисленные лекарства допустимы для приема беременной женщины, назначать их должен только врач, который точно укажет необходимую дозировку и правила использования.
Можно использовать раствор соли и соды для полоскания горла.
Витамины
Приём витамином – обязателен. Специалисты рекомендует начать прием специальных комплексов ещё в период планирования беременности и продолжать на протяжение всего срока. Подходящий препарат подберет доктор в зависимости от индивидуальных особенностей роженицы. Наиболее популярный и безопасный – Витрум Пренатал.
Неприятные ощущения в горле – постоянный симптом ОРВИ. Для борьбы с инфекцией врач может назначить следующие медикаменты:
- Лизобакт;
- Фарингосепт;
- Ларипронт;
- Себедин.
Чем опасны частые ОРВИ при беременности: негативные последствия
Негативные осложнения от простуды:
- Внутриутробное развитие замедляется;
- Гипоксия;
- Фетоплацентратная недостаточность;
- Повреждения нервной системы и головного мозга плода;
- Преждевременные роды;
- Маловодие;
- Многоводие;
- Отклонения в функционировании плаценты;
- Пониженный иммунитет у ребёнка в будущем.
В целом, при частых заболеваниях организм теряет много сил и энергии, иссякает запас витаминов и микроэлементов. А в гестационный период эти факторы сильно ослабляют иммунитет, мешают нормальному развитию ребенка.
Банальная простуда при беременности может стать причиной массы неприятностей и осложнений. Поэтому важно соблюдать меры безопасности в период эпидемий, тщательно следить за самочувствием и проводить профилактику.
Влияние антибиотиков и других химиопрепаратов на плод беременной
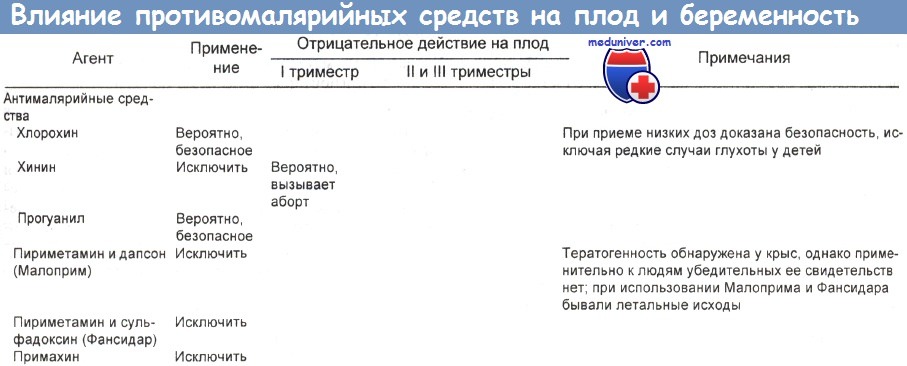
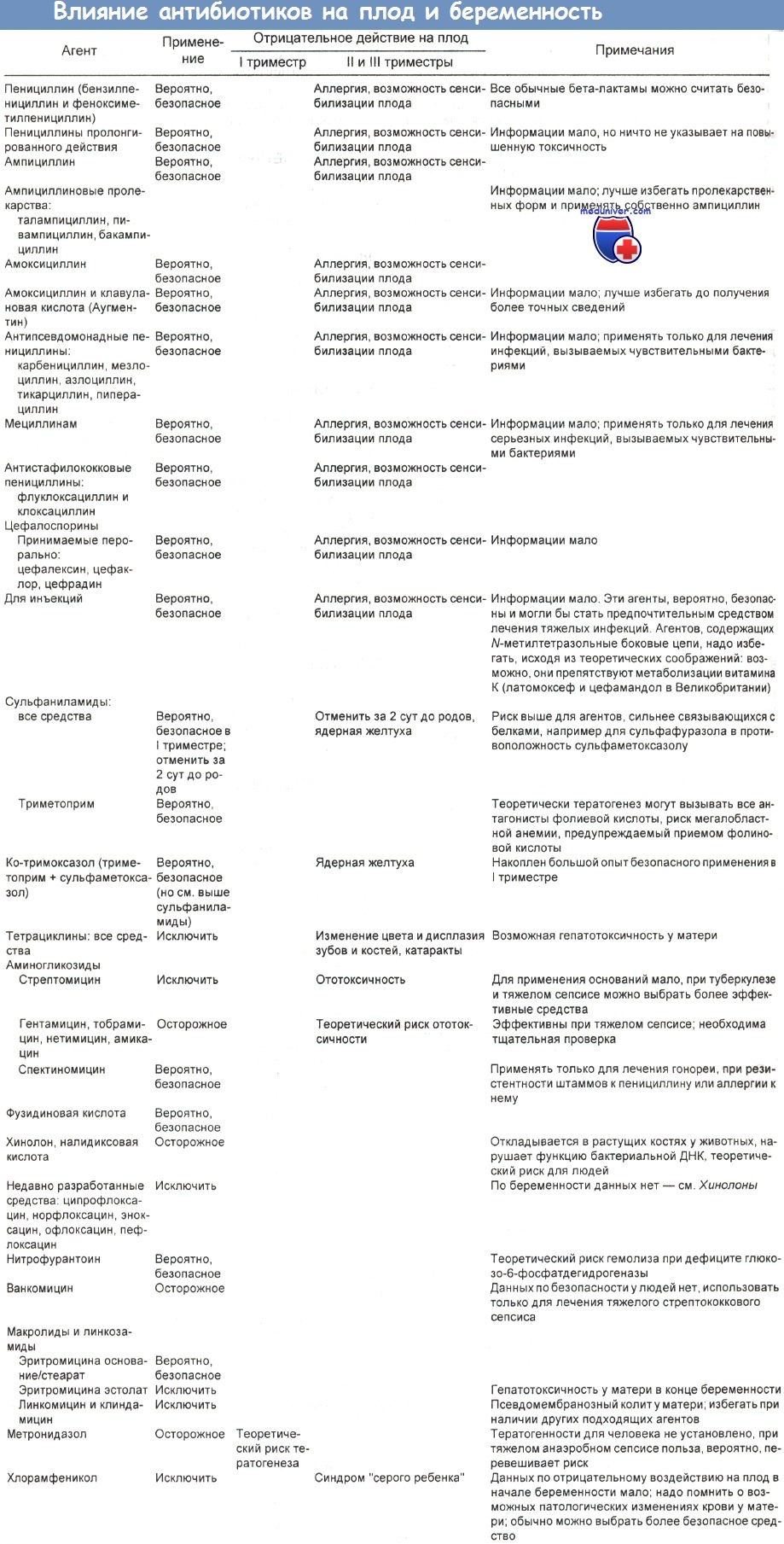
Данные по связи антимикробных агентов с беременностью обобщил в своей работе Wise, представленный в таблицах ниже. Результаты других обзоров примерно такие же.
Офлоксацин при беременности. В одном из исследований офлоксацин получала женщина в возрасте 36 лет в течение 6 дней на 19-й неделе беременности. Физикальное обследование новорожденного и рентгенограмма его грудной клетки и длинных костей аномалий не выявили.
Пенициллин при беременности. Метициллин и ампициллин эффективно переносятся через плаценту, а диклоксациллин — нет. Анафилактическая реакция на ампициллин у одной женщины в конце беременности привела к необходимости кесарева сечения и рождению младенца с метаболическим ацидозом, состояние которого характеризовалось по шкале Апгар баллами 3, 6 и 7 через 1, 5 и 10 мин соответственно.
У ребенка развивались мультиформные клонические припадки. В возрасте 6 мес были очевидны выраженные неврологические аномалии. Женщинам на последних сроках беременности следует осторожно назначать лекарства, на которые не исключена анафилактическая реакция. При развитии анафилактической реакции необходим интенсивный мониторинг состояния плода, чтобы по возможности обеспечить быстрое родоразрешение.
Экскреция пенициллина с грудным молоком обычно очень ограничена. После приема терапевтических доз концентрации в молоке, по данным одного исследования, составили для амоксициллина 0,4—0,6 мкг/мл, для сульбактама около 0,5 мкг/мл, для тикарциллина 2— 25 мкг/мл и для азтреонама 0,14—0,4 мкг/мл.




Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
С открытием антибиотиков мир стал другим. Когда почти против каждой опасной бактерии есть своя магическая таблетка, многие серьезные болезни больше не страшны. Мы привыкли к антибиотикам и не представляем жизнь без них. Но с началом 1-го триместра беременности все меняется. В инструкциях большинства знакомых препаратов прописаны ограничения на прием, а некоторые даже прямо запрещены во время вынашивания и кормления малыша. Так можно ли пить антибиотики при беременности? Есть ли среди них безопасные, которые не нанесут вреда ребенку? Обсудим эту важную тему.
Когда рекомендуется лечение антибиотиками при беременности?
Простой ответ звучит так: когда они прописаны вашим врачом. Предназначение антибиотиков — лечение воспалительных процессов в организме, вызванных вредными бактериями. Если заболевание представляет существенную угрозу для здоровья и жизни женщины или может серьезно ослабить ее организм, значит, оно грозит осложнениями и будущему малышу тоже. В таких случаях принимается решение о терапии антибиотиками. Другими словами, лечить сильными препаратами легкое кишечное расстройство не станет ни один врач, а вот при пневмонии организму не обойтись без медикаментозной поддержки.
Вот краткий список заболеваний, при которых рекомендовано применение антибиотиков во время беременности:
Острые заболевания дыхательных путей: пневмония, тяжелые формы бронхита и ангины.
Острые кишечные инфекции.
Тяжелые повреждения кожи: обширные ожоги, травмы, гнойные раны.
Системные воспалительные реакции, сепсис.
Пиелонефрит, холецистит и некоторые другие опасные заболевания мочевыводящей и пищеварительной систем.
Тяжелые инфекции, передающиеся человеку от животных: болезнь Лайма (клещевой боррелиоз), бруцеллез.
Что делать, если во время беременности начался грипп, читайте тут.
Серьезную опасность для будущей мамы представляют не только острые бактериальные заболевания, значительно нарушающие нормальную работу органов или имеющие тяжелые последствия. Опасны и вялотекущие генитальные инфекции — они поражают половые пути (которые вскоре станут родовыми) и способны привести к преждевременным родам 1 , преждевременному разрыву околоплодных оболочек и другим неприятным исходам. Если у женщины диагностировано такое заболевание на ранних сроках беременности, его обычно не лечат в 1-м триместре, а переносят терапию антибиотиками на 2-й или 3-й триместр, когда потенциальный риск воздействия препарата на плод снижается 2 .
Какие антибиотики можно принимать при беременности?
Для начала вам надо запомнить одно простое правило: антибиотики и беременность — нежелательное сочетание. Даже те из них, которые считаются безопасными для плода, рекомендовано принимать с осторожностью. Другими словами, будущая мама может пить только те лекарства, которые назначил ей врач с учетом всей доступной ему информации о препарате, здоровье женщины и течении беременности.
В таблице ниже мы собрали данные о самых распространенных группах антибиотиков и их возможном влиянии на плод.
Как видите, некоторые группы антибиотиков в период беременности полностью запрещены из-за тератогенного действия: доказано, что последствиями их приема могут стать различные пороки развития плода. Другие группы являются недостаточно изученными: по ним проводились тестирования на лабораторных животных, но нет достоверных данных для людей. Разрешенные антибиотики при беременности можно пересчитать по пальцам. Поэтому повторим еще раз: никакой самодеятельности, только по назначению врача!
Что делать, если я принимала антибиотики во время зачатия?
Во время подготовки к беременности желательно прекратить прием любых лекарственных препаратов, кроме тех, которые необходимы вам для терапии хронических заболеваний. Будет неплохо, если то же самое сделает будущий папа. Опасность представляют не только антибиотики, но и другие лекарства, причем иногда они демонстрируют самые неожиданные последствия. Например, широко известный бисептол 14 успешно борется не только с бактериями, но и с фолиевой кислотой — витамином, критически важным на ранних этапах развития плода.
Существует распространенный миф, что будущим мамам нельзя принимать витамины во время беременности. Так ли это на самом деле, читайте в этой статье.
Если новость о том, что вы станете мамой, застала вас врасплох, необходимо немедленно прекратить прием антибиотиков и обратиться к врачу. На ранних сроках беременности, когда яйцеклетка еще путешествует к матке или только прикрепилась к ее стенке, антибиотики обычно не оказывают воздействия на плод. В таких случаях рекомендуется сохранить беременность и вести наблюдение с помощью стандартных методов — анализов и УЗИ. Скорее всего, на плановых скринингах не будет никаких отклонений, и вы родите здорового малыша.
Когда антибиотики при беременности особенно опасны?
Принимать любые лекарственные препараты наиболее рискованно в 1-м триместре 2 , когда плацента еще не сформировалась. Пока у плода нет защитного барьера, он открыт для всех вредных веществ, циркулирующих в организме мамы. Поэтому вам надо постараться ничем не заболеть в 1-м триместре.
Во 2-м и 3-м триместрах антибиотики для плода уже не так опасны. По крайней мере, те из них, которые не проникают через плацентарный барьер или преодолевают его в незначительных количествах. Именно поэтому, если врач обнаружил на ранних сроках беременности инфекцию, не представляющую угрозу здесь и сейчас, он постарается перенести терапию на более позднее время, чтобы свести к минимуму возможные последствия.
Как принимать антибиотики при беременности?
Следуйте рекомендациям врача и не забывайте о следующих важных правилах:
Соблюдайте дозировку и не пропускайте прием антибиотиков.
У некоторых женщин возникает соблазн уменьшить дозировку препарата, ничего не сказав врачу. Им кажется, что так они снижают вред для плода в 1-м и следующих триместрах беременности. Что ж, это примерно то же самое, как лить поменьше воды в огонь, чтобы не испортить вещи: когда пожар разгорится, воды понадобится еще больше. Если концентрация антибиотика в организме недостаточна, он просто не сможет победить инфекцию.
Доведите курс до конца.
Еще одно неверное решение при терапии антибиотиками — прекратить их прием, если наступило улучшение. Эта попытка уменьшить вред от препарата грозит тяжелыми последствиями. Битва с инфекцией не выиграна, пока она не побеждена до конца: отведете свои войска, и враг опять наберет силу.
Ищите отрицательные эффекты.
Прием некоторых антибиотиков во время беременности может привести к аллергическим реакциям. Обычно они возникают очень быстро — прямо в первые сутки. Если такое случилось, немедленно сообщите врачу.
Следите за динамикой.
Лечение антибиотиками должно дать результаты в течение первых 72 часов. Это не означает, что через три дня вы полностью выздоровеете, но положительная динамика должна присутствовать. Если этого не произошло, возможно, препарат подобран неверно, и его надо заменить другим. Расскажите об этом своему врачу.
Нужно пить больше воды, употреблять меньше жирной и острой пищи. Впрочем, мы надеемся, что с началом 1-го триместра вы и так пересмотрели свои гастрономические пристрастия в сторону здорового питания.
Если в первом триместре беременности вам прописали лечение антибиотиками, паниковать не стоит. Среди современных антибактериальных средств есть безопасные, разрешенные к использованию даже на ранних сроках гестации. Что это за препараты? А какие антибиотики запрещены во время вынашивания и почему? Расскажем подробнее.
Антибиотики подавляют размножение бактерий — причину инфекционных заболеваний. Обычно врачи стараются избегать их назначения во время беременности, особенно в 1 триместре, но к сожалению, бывает и так, что без них не обойтись. В каких случаях их прием оправдан? Могут ли они негативно влиять на ребенка? Каковы последствия антибактериального лечения? Постараемся ответить на все эти вопросы, развеять страхи и предубеждения.
В каких случаях не обойтись без антибактериальной терапии
Во время беременности иммунная защита организма ослабевает. Это естественный механизм, который помогает сохранить плод, ведь он является чужеродным элементом для иммунной системы. Поэтому женщина в период вынашивания не застрахована от болезней и даже более того — находится в группе риска по ОРВИ и другим инфекционным заболеваниям. Без приема антибиотиков не обойтись при таких патологиях, как:
- пневмония, туберкулез;
- гнойная ангина, острый бронхит;
- воспалительная инфекция в почках, мочеполовой системе, кишечнике;
- хламидиоз;
- заражение крови;
- бруцеллез;
- ожоги и обширные раны с гноем.
В отсутствие должного лечения здоровье и жизнь женщины находятся под угрозой. Поэтому применение антибактериальной терапии оправдано. Она необходима также в реабилитационный период после операционных вмешательств при беременности, а также кесарева сечения. Препараты подбирают, учитывая уровень опасности для женщины и ребенка, срок беременности, фактор лактации и др.
Почему опасны антибиотики при беременности в 1 триместре
С 1 по 12 неделю закладываются и формируются все органы ребенка: сердце, мозг, легкие, печень, щитовидная и поджелудочная железа, зачатки рук и ног, половых органов, пищеварительная, дыхательная и кровеносная системы.
Именно поэтому, если есть возможность, врач всегда попробует отложить антибактериальное лечение на 2 или 3 триместры, заменяя его симптоматической терапией или лекарствами местного действия. Прием антибиотиков в 1 триместре оправдан, если польза от них превышает возможные риски. Ведь плацента еще не сформирована, а значит эмбрион не защищен от негативного влияния препаратов.
Бесконтрольное употребление антибиотиков оказывает токсическое действие и может вызывать:
- задержку внутриутробного развития;
- врожденные инфекции и аномалии в строении органов;
- нарушения слуха и зрения;
- выкидыш;
- фетоплацентарную недостаточность.
Поэтому подбирать антибиотик может только врач после тщательной диагностики и анализа на чувствительность к тому или иному антибактериальному средству. Кроме того, среди всего многообразия препаратов можно выбрать те, что разрешены к использованию при беременности.
Какие антибиотики можно беременным в I триместре
Все лекарственные средства проходят специальные исследования на безопасность, по результатам которых их можно разделить на 5 групп:
- Группа А — абсолютно безопасны, что подтверждается контролируемыми исследованиями с участием беременных.
- В — не влияют на плод по результатам тестирования на животных, эксперименты с участием людей не проводились.
- С — изучение на животных выявило возможность неблагоприятного воздействия на плод, исследований на людях не проводилось, однако потенциальная польза препарата может оправдывать риск его применения.
- D — есть доказательства негативного воздействия на плод человека, полученные в результате исследований или на практике.
- Х — в ходе клинических испытаний были выявлены нарушения в развитии плода, риск применения во время гестации превышает потенциальную пользу.
Среди антибиотиков нет тех, что относились бы к группе А. Поэтому во время вынашивания специалист может назначить препараты группы В или С. К ним относят пенициллины, цефалоспорины и макролиды.
Список разрешенных в 1 триместре антибиотических препаратов
| Пенициллины | Цефалоспорины | Макролиды | |
|---|---|---|---|
| Препараты | Азлоциллин, Амоксициллин, Ампициллин, Оксациллин | Цефуроксим, Цефазолин, Цефотаксим, Цефаклор, Цефепим | Эритромицин, Азитромицин, Джозамицин |
| Категория безопасности | B | B | B |
| Против чего эффективны | Стафилококки, энтерококки, стрептококки, листерии, клостридии и обусловленные ими менингит, сальмонеллез, инфекции кожи, воспаления миндалин, бронхов. | Менингит, инфекции мочевыводящих и дыхательных путей, сепсис, поражения кожи. | Кожные патологии, пневмония, хламидиоз, гонорея, микоплазмоз, хеликобактерная инфекция на фоне язвы желудка, токсоплазмоз. |
| Как влияют на плод | Проникают через плаценту, но не повреждают органы и системы плода. | Способны проходить через плаценту в низких концентрациях, не опасных для будущего малыша. | Нет данных об увеличении числа врожденных аномалий. |
| Побочные эффекты у беременной | Анемия, аллергия, головная боль, нарушения стула. | Рвота, диарея или запор, холестаз, анемия, лейкопения. | Аллергическая реакция, расстройства желудка, дисфункция печени, тошнота и рвота. |
Пенициллины высоко эффективны против стафилококков и используются при подготовке к операциям с профилактической целью. 3 и 4 поколение цефалоспоринов хорошо справляются с гонококками, пневмо- и менингококками, успешно используются специалистами для лечения женщин при беременности и в реабилитационный период после кесарева сечения, поскольку не влияют на лактацию.
Джозамицин незаменим для лечения хламидиоза, гонореи и сифилиса у беременных. Эритромицин — единственный не проникающий в грудное молоко, поэтому абсолютно безопасен при грудном вскармливании.
Выбор средства зависит от результатов анализа на чувствительность к антибиотикам. Только в экстренных случаях возможен прием препаратов широкого спектра действия.
Что строго запрещено
Категорически нельзя включать в лечение заболеваний до 12 недели вынашивания следующие группы антибиотиков:
- Карбапенемы, поскольку есть подтверждённые данные об их тератогенном воздействии на животных.
- Кларитромицин, относящийся к Макролидам, запрещен при беременности, так как токсичен для эмбриона.
- Тетрациклины — накапливаются в костных тканях ребенка, оказывают вредное воздействие на печень, нарушают минерализацию зубов.
- Аминогликозиды — в высоких концентрациях проникают через плаценту и оказывают токсичное действие.
- Фторхинолоны — нарушают процесс развития хрящевой ткани.
Данные антибиотики в первом триместре беременности могут вызывать самопроизвольное прерывание, замирание плода и генетические мутации. Их прием в более поздние сроки не вызовет гибель ребенка, но спровоцирует серьезные нарушения здоровья новорожденного.
Многие препараты не разрешены к использованию у беременных, потому что не проводилось контролируемых исследований относительно их безопасности. Это Нитрофураны, Хинолоны, Гликопептиды.
Я принимала антибиотики, когда не знала, что беременна: что делать
В любом случае это не повод для прерывания желанной беременности. Однако рекомендуем все же сообщить о лечении врачу, сделать дополнительное УЗИ и сдать тест на ХГЧ, чтобы выявить возможные нарушения в динамике развития эмбриона.
Планирование беременности после антибиотических препаратов
Если женщина или ее партнер проходили антибактериальную терапию, то зачатие следует отложить на 3 месяца. За этот время остатки лекарственных средств полностью выйдут из организма, иммунитет окрепнет, и беременность будет протекать без осложнений.
О чем еще не забыть
Еще раз напомним, что самостоятельный подбор и прием антибиотиков в период вынашивания недопустим! Чтобы не навредить себе и своему будущему ребенку, по вопросам подбора любых лекарственных средств обязательно проконсультируйтесь с гинекологом, наблюдающим беременность.
акушер-гинеколог, гемостазиолог, профессор, доктор медицинских наук, эксперт международного уровня по проблемам тромбозов и нарушений свертывания крови
При возникновении дополнительных вопросов, неясностей и сложностей, а также для записи на консультацию обращайтесь к специалисту Медицинского женского центра – Бицадзе Виктории Омаровне – по номеру телефона

Во время беременности люди больше беспокоятся о заражении инфекцией и о том, как заболевание может повлиять на развивающегося ребенка. В этой статье рассматриваются распространенные инфекции во время беременности. Также дана информация, как они могут повлиять на плод и как предотвратить их развитие.
Все ли половые инфекции одинаково опасны для беременных?
Считается, что вагинальные заражения, в том числе дрожжевые инфекции, распространены во время беременности. Это связано с ослаблением иммунитета и гормональными изменениями. Поэтому, как правило, такие проблемы часто не вызывают беспокойства.
Маточные инфекции проникают извне и вызывают серьезные осложнения.
Вагинальные инфекции во время беременности
Беременные женщины более уязвимы к определенным заражениям и если болезнь не лечить, могут развиться более серьезные осложнения. Любой, кто имеет даже незначительную инфекцию во время беременности, должен показаться гинекологу.
Дрожжевые инфекции влагалища
Это молочница, вызванная микроскопическими дрожжеподобными грибами рода Candida. Проблема, как правило, возникает во время беременности из-за изменений в иммунной системе, увеличения выработки гликогена и повышения уровня эстрогена. Около 20 процентов всех женщин имеют кандидоз изначально. Эта цифра увеличивается до 30 процентов во время беременности. Кандидоз больше проявляется во втором и третьем триместрах.
Наиболее распространенные симптомы включают в себя:
- белые выделения из влагалища;
- зуд и жжение в области половых органов;
- боль и жжение во время полового акта;
- боль во время мочеиспускания.
Женщины могут использовать лекарства, отпускаемые по рецепту или без рецепта врача, для лечения дрожжевой инфекции влагалища, но только после предварительной консультации с врачом или акушеркой. Перед началом лечения очень важно поставить точный диагноз, так как можно спутать с молочницей можно другие инфекции, такие как бактериальный вагиноз и хламидиоз.
Бактериальный вагиноз
Бактериальный вагиноз (БВ) — это легко поддающаяся лечению бактериальная инфекция во влагалище. При этом заболевании меняется микрофлора в органе. Симптомы включают в себя:
- зуд, жжение или боль во влагалище;
- неприятный запах, который усиливается после полового акта;
- большое количество выделений.
Если бактериальный вагиноз во время беременности не лечить, он приведет к преждевременным родам, и снижению массы тела при рождении ребенка.
Стрептококк группы B
Стрептококк группы B — это группа бактерий, которые часто встречаются во влагалище и прямой кишке. Они обычно не вызывают симптомы. Тем не менее, женщины, которые имеют стрептококк в своем организме, могут передать его своим детям при рождении.
Наличие стрептококка у новорожденного может быть смертельным. На поздних сроках беременности стрептококк можно выявить, сдав анализы, которые входят в стандартный набор дородового обследования. Лечение беременной женщины антибиотиками внутривенно значительно снижает риск передачи стрептококка ребенку.
Инфекции матки во время беременности
Инфекция в матке может быть опасной по ряду причин и может повлиять на плаценту, нанести вред развивающемуся плоду, вызвать преждевременные роды или привести к аномалиям родов.
Инфекции матки часто развиваются, когда бактерии из влагалища попадают в матку, поэтому нелеченная вагинальная инфекция является фактором риска перехода заражения в матку. Женщина более восприимчива к маточным инфекциям, если мембраны разрываются во время продолжительных родов.
Лечение включает антибиотики и может потребовать госпитализации. Если во время родов развивается лихорадка, врач или акушерка будут следить за плодом. Если симптомы серьезны, врач сделает кесарево сечение.
Другие инфекции во время беременности
Беременность вызывает много изменений в организме, делая женщину более восприимчивой к осложнениям. Например, связанные с гормонами изменения кожи во время беременности могут вызывать такие состояния, как экзема или сильную сухость кожи.
Некоторые другие инфекции, которые могут быть более серьезными во время беременности, включают :
- грипп;
- гепатит Е, который является обычно легкой формой вирусного гепатита;
- листериоз, который может вызвать пищевое отравление;
- корь;
- ВИЧ.
Повышенный риск во время беременности не совсем понятен ученым, но уже известно, что часть патологий связана с гормонами и другими изменениями, которые изменяют количество клеток крови в организме.
Например, в конце беременности количество Т-клеток, которые помогают бороться с инфекцией, уменьшается. Беременность также вызывает усиление кровообращения и требования к работе сердца. Эти требования также могут усугубить осложнения.
Например, если у беременной женщины развивается пневмония от гриппа, у нее могут возникнуть проблемы с дыханием из-за повышенных требований, предъявляемых плодом к сердцу и легким.
Некоторые лекарства, которые могут эффективно лечить распространенные инфекции, опасны во время беременности. Поэтому очень важно, чтобы беременные женщины, у которых присутствуют инфекции, говорили со своим врачом, чтобы взвесить преимущества и риски различных вариантов лечения.
Как материнские инфекции влияют на ребенка?
Многочисленные заражения могут повлиять на развивающегося ребенка. Тем не менее, врачам сначала трудно сказать, будет ли поражен плод и в какой степени.
Инфекции могут повлиять на малыша одним из трех способов:
- Они могут нанести вред матери, делая ее организм менее способным к вынашиванию ребенка или требуя использования лекарств, которые могут нанести вред плоду.
- Они могут непосредственно навредить ребенку, вызывая изменения, которые приводят к аномалиям при рождении.
- Они могут вызвать преждевременные роды или выкидыш.
По данным врачей, инфекции, которые, как известно, наносят вред развивающемуся плоду, включают:
- бактериальный вагиноз, который может вызвать преждевременные роды;
- инфекционные заболевания, такие как гепатит, сифилис, герпес и ВИЧ, которые могут заразить плод;
- хламидиоз, который может вызвать глазные инфекции и пневмонию;
- гонорею, которая загрязняет околоплодные воды, вызывает преждевременные роды и приводит к глазным инфекциям и возможной слепоте;
- стрептококк группы В, вызывающий тяжелые осложнения у новорожденных и даже летальный исход;
- токсоплазмоз, вызывающий аномалии рождения и интеллектуальные нарушения;
- цитомегаловирус, который может также вызвать аномалии рождения и интеллектуальные нарушения;
- листерию, которая может вызвать выкидыш, мертворождение и аномалии рождения.
Другие инфекции могут также нанести вред развивающемуся ребенку, в зависимости от общего состояния здоровья беременной женщины, развития инфекции и от того, получала ли она лечение.
Профилактика
Центры по контролю и профилактике заболеваний предоставляют некоторые методы для снижения риска развития инфекции во время беременности, в том числе.
- использовать презерватив и попросить партнера сдать анализы, передающиеся половым путем (ИППП);
- тщательно мыть руки;
- избегать людей, которые имеют заразные инфекции;
- избегать непастеризованных продуктов;
- сделать прививку от гриппа
- пройти тестирование на заболевания, передающиеся половым путем и стрептококк группы В.
Многие женщины во время беременности, не получают осложнений. Своевременное лечение увеличивает вероятность рождения здорового малыша на 70-80%. Поэтому при возникновении каких-либо необычных симптомов во время вынашивания, нужно записаться к акушеру-гинекологу.
Пренатальная диагностика также имеет решающее значение, поскольку она обнаруживает определенные инфекции еще до того, как они вызывают симптомы и осложнения.
Читайте также:

