Что такое анальная инфекция и как она проявляется
Обновлено: 24.04.2024
Чем можно заразиться от орального секса? Меры профилактики
К сожалению, далеко не всегда секс может быть безопасным для обоих партнеров, ведь никогда нельзя быть на 100% уверенным в человеке, с которым вы вступаете в половую связь. Некоторые заболевания на начальных порах невозможно даже диагностировать, поэтому очень важно защищать себя и предотвращать неприятные ситуации. Многие знают, чем можно заразиться, занимаясь сексом. Если говорить конкретно об оральном сексе, то многие люди информацией в полной мере не владеют. Давайте же рассмотрим основные заболевания, которые передаются от партнера к партнеру, если говорить об оральном сексе.
Чем можно заразиться от орального секса?
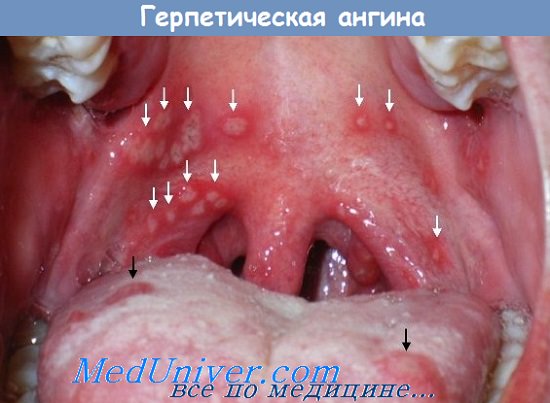
1. Герпетическая ангина (ВПГ, вирус простого герпеса). Это неприятное инфекционное заболевание знакомо многим. Характеризуется оно расстройством глотания, тошнотой и даже повышением температуры тела. На небе образуются мелкие высыпания, которые охватывают также стенки глотки. Безусловно, если иммунитет у человека крепкий, то вирус простого герпеса отторгается организмом, и заражение не возникает. Так как заражение происходит через слизистую оболочку полости рта, стоит внимательно относиться к выбору партнера.
Симптомы герпетической ангины:
- Слабость и общее недомогание
- Температура тела 39-40 градусов
- Боль в мышцах, в животе и спине.
- Рвота, понос, боль в голове.
- Резкая боль при глотании.
- Кашель.
Безусловно, перечень данных симптомов не обязательно свидетельствует о наличии герпетической ангины, часто они схожи с симптомами гриппа. В любом случае пройдите обследование, чтоб своевременно начать лечение.
2. Хламидийная инфекция. Хламидиоз передается через эякулят. Группой риска являются люди, которые часто вступают в половые связи с множеством разных партнеров. Передается инфекция через анальное отверстие и во время орального секса. Лечится это неприятное заболевание только антибиотиками, но уже вскоре после полного выздоровления можно заразиться вновь от распространяющего вирус человека. Симптомы хламидийной инфекции могут появиться через 5-30 дней после полового акта, поэтому диагностировать заболевание на первых порах не так просто.
Симптомы хламидийной инфекции:
- У женщин возможны межменструальные кровотечения.
- Боль внизу живота.
- У мужчин прозрачные выделения из мочевого канала.
- Болезненное мочеиспускание.
3. Кандидозная инфекция. Также известна как молочница. Еще одно заболевание, которое кажется не особо опасным, однако, в запущенном виде может привести даже к бесплодию. Принято считать, что молочница - заболевание исключительно женское, но это не так, микроорганизмы поражают также головку полового члена. Заражение происходит во время орального и вагинального секса, также кандидоз распространен среди тех, кто часто меняет партнеров.
Симптомы кандидозной инфекции:
- Болезненные ощущения во время полового акта.
- Белый налет на головке полового члена, белые выделения из влагалища у женщин.
- Сильный зуд в области половых губ у женщин и головки полового члена у мужчин.
- Густые выделения мутного цвета во время мочеиспускания.
- В ротовой полости она проявляет себя белым налетом на деснах, небе и их болезненностью после снятия налета.
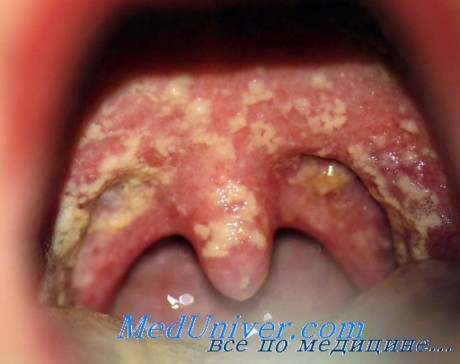
Молочница (кандидоз ротовой полости)
4. Гонорея. От орального секса передается данное заболевание крайне редко, но небольшая вероятность существует. Гонорея является гнойным заболеванием, характеризующимся воспалениями. Группа риска - это молодые люди 19-35 лет, которые ведут активную половую жизнь. Передается гонорея вагинально, анально и даже орально. В начальной форме заболевание практически незаметно, а в запущенной форме может привести даже к развитию сепсиса. Бытует мнение, что гонореей можно заразиться через полотенце в душе или в бане, но зафиксированных случаев было не более 1%.
Симптомы гонореи:
- Выделение гноя, зуд, жжение половых органов.
- Болезненное частое мочеиспускание.
- Воспаление головки полового члена у мужчин, покраснение и воспаление слизистой у женщин.
- Возможно повышение температуры тела.
- Отек половых губ у женщин.
5. Сифилис. Данное заболевание также крайне редко передается оральным путем. Суть в том, что в случае заражения нужен достаточно большой объем жидкостями, а это не всегда происходит во время орального секса. Статистика показывает, что частота заражения сифилисом приблизительно одинакова как во время орального секса, так и через зубную щетку больного человека. Сегодня специалисты в области медицины достаточно быстро лечат данное заболевание, однако, а запущенной форме оно может привести даже к смерти.
Симптомы сифилиса.
- Образование наростов округлой формы (шанкра), к которой в дальнейшем крепится сифилитическая цепь. Выглядит как небольшая язва красного или даже синюшного цвета
- Припухлость и воспаление шанкра.
- Воспаление одной миндалины. Этим сифилис отличается от герпетической ангины, потому как инфекция поражает локально одну из миндалин, также воспаляется один из лимфоузлов.
- Сложности при глотании и употреблении пищи.
Можно ли заразиться от орального секса СПИДом?
Существует миф, что заразиться СПИДом во время орального секса достаточно просто, но статистика показывает обратное. Вирус может инфицировать только в том случае, если у одного партнера кровоточащие десна, а у второго повреждения на половых органах, но как часто встречаются в жизни такие совпадения? Даже если пользоваться одной иглой с инфицированным человеком, вероятность сводится к 0,67%. Если делать минет мужчине, который болен СПИДом, вероятность равна 0.04%. Самым опасным методом передачи ВИЧ является анальный секс. Поэтому смело можно утверждать, что очень сложно стать ВИЧ положительным, занимаясь оральным сексом.
Видео о мирамистине и половых инфекциях
- Рекомендуем посетить библиотеку "Бесплатных книг по сексологии"
- Рекомендуем посетить наш раздел с интересными материалами на аналогичные тематики "Психология отношений"
ВИЧ-ассоциированные болезни прямой кишки и ануса - причины, признаки, лечение
Аноректальные заболевания часто встречаются у ВИЧ-инфицированных мужчин, имеющих гомосексуальные контакты и обращающихся за врачебной помощью. Прогрессивное направление в лечении ВИЧ - ВААРТ (высокоактивная антиретровирусная терапия) - кардинально изменило ранее исключительно фатальное течение ВИЧ-инфекции. Так, частота оппортунистической инфекции и опухолей, ассоциированных с ВИЧ (лимфомы, саркома Капоши) снизилась по сравнению с уровнем 1994 г. Однако, несмотря на ВААРТ, частота таких заболеваний, как анальная дисплазия и рак анального канала, увеличилась. Исходный фактор риска (незащищенные анальные половые акты) является первопричиной большинства данных состояний.
Наиболее распространенными клиническими проявлениями (часто множественными и синхронными) являются:
• Анальные кондиломы (1/3 случаев).
• ВИЧ-ассоциированные язвы (1/3 случаев).
• Другие заболевания: абсцессы и свищи прямой кишки, геморрой, ЗППП, травма/инородные тела, анальная дисплазия/неоплазия, контагиозный моллюск, типичный или атипичный туберкулез (1/3 случаев).
ВИЧ-ассоциированные язвы: болезненные плоские и часто эксцентрические поражения края ануса являются результатом сочетания механической травмы, мультибактериальной и вирусной инфекции.
Хирургическое лечение ВИЧ-положительных больных, ранее (1986 г.) связанное с неприемлемо высокой частотой осложнений/летальности, в настоящее время стало более безопасным. Несмотря на то, что длительное время заживления и плохой исход лечения по-прежнему вероятны, общий уровень купирования симптомов и заживления приближается к таковым среди ВИЧ-отрицательных больных.
а) Эпидемиология. Аноректальные заболевания возникают у 3-35% ВИЧ-инфицированных, в частности у мужчин-гомосексуалистов.
Другие ВИЧ-ассоциированные симптомы: истощение, синдром перераспределения жира, липодистрофия), лимфаденопатия, себорейный дерматит, деменция и т.д.

Кондиломы прямой кишки
в) Дифференциальный диагноз связанных с ВИЧ болезней прямой кишки
Боль:
• Причины, несвязанные с ВИЧ: хроническая анальная трещина, тромбировапный наружный геморрой, абсцесс, спазм леватора, анизм.
• Связанная с ВИЧ: ВИЧ-ассоциированные язвы, герпес, абсцесс. ЗППП, травма.
Разрастания/опухоль:
• Кондилома.
• Рак, лимфома, саркома Капоши.
• Актиномикоз, шанкр и т.д.
г) Патоморфология:
• ВИЧ-ассоциированная язва: изъязвление эпителия, неспецифический острый или хронический инфильтрат.
• Другие патологические изменения зависят от сопутствующих заболеваний.

Саркома Капоши
д) Обследование при связанных с ВИЧ болезней прямой кишки
Необходимый минимальный стандарт:
- Анамнез: начало/характер симптомов, шишки/бугры, функция кишечника и привычки, предшествующая инконтиненция? Сделан ли анализ на ВИЧ? Время от начала ВИЧ-инфекции? Заболевание у партнера? Оппортунистическая инфекция и опухоли? Потеря веса? Текущий прием препаратов ВААРТ?
- Анализ на ВИЧ, если не был выполнен.
- Ректороманоскопия/фибросигмоидоскопия: проктит, опухоли и т.д.
- Дальнейшее обследование толстой кишки проводится в соответствии с общими руководствами по скринингу (при соответствующих анамнестических сведениях или признаках => может быть отложено на 3-4 недели до стихания остроты симптомов).
Дополнительные исследования (необязательные):
• Посевы (вирусы, бактерии, включая гонококки, грибы, кислотоустойчивые бактерии).
• Биопсия всех необычных образований.
• Тест на туберкулез.
• Возможно рентгенография органов грудной клетки.
е) Классификация:
• Заболевания, вызываемые ВИЧ-обусловленной иммуносупрессией.
• ВИЧ-ассоциированные заболевания (сочетанные без прямой причинно-следственной связи).
• ВИЧ-независимые заболевания.
д) Лечение без операции связанных с ВИЧ болезней прямой кишки:
• Общее: оценка иммунного статуса (например, CD4 < 50) =>начало/оптимизация ВААРТ.
• ВИЧ-ассоциированная язва: эмпирическое лечение метронидазолом 3x500 мг внутрь и ацикловиром 3x800 мг внутрь в течение 14 дней - полный эффект в 85%; повторный курс, если улучшение не наступило.
• ЗППП: антибиотики/противовирусное лечение, поддерживающая терапия.
• Предраковые состояния: динамическое наблюдение (анальный канал).
• Геморрой: лигирование, но при иммуносупрессии противопоказано.
е) Операция при связанных с ВИЧ болезней прямой кишки
Показания:
• ВИЧ-ассоциированная язва: неэффективность эмпирической терапии.
• Кондиломы.
• Опухоль.
• Резидуальный рак после химиолучевой терапии.
• Абсцесс/свищ.
• Геморрой при неэффективности консервативного лечения.
Хирургический подход:
• Иссечение язв, возможно, с пластикой низведенным лоскутом или открытым ведением раны.
• Геморрой: геморроидэктомия. Внимание: степлерная геморроидэктомия противопоказана у МСМ (риск травмы скрепками при половом акте)!
• Другие заболевания: удаление кондилом, биопсия или иссечение опухолей, вскрытие абсцессов и т.д.; резидуальный рак после химиолучевой терапии => экстирпация.
ж) Результаты. ВИЧ-ассоциированная язва: улучшение в 85% случаев при консервативной терапии; после хирургического иссечения => уменьшение боли и дискомфорта у 90% больных, несмотря на образование ран, больших по размеру, чем имевшиеся язвы, а также длительный период заживления. CD4 < 50 =>плохое заживление ран.
з) Наблюдение и дальнейшее лечение:
• Мониторинг ВААРТ.
• Непосредственное наблюдение каждые 2 недели => контроль и определение эффективности местного лечения.
• Наблюдение в отдаленном периоде => общее лечение, ВААРТ, мазок по Папаниколау, по крайней мере, раз в год и т.д.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ИППП (инфекции, передающиеся половым путем) — группа заболеваний, которые передаются от человека к человеку при сексуальном контакте. Они поражают не только половые органы, но и весь организм, и нередко приводят к серьезным последствиям.

Современная медицина насчитывает около 30 инфекций, которые можно отнести к ИППП. Большая часть из них может протекать бессимптомно, и это делает их весьма опасными для здоровья разных органов и систем.
Виды ИППП
ИППП классифицируют в зависимости от возбудителя. Всего различают 4 вида половых инфекций:
- бактериальные;
- вирусные;
- грибковые;
- протозойные.
Способы передачи ИППП
ИППП распространяются половым путем — вагинальным, оральным или анальным. Пол человека значения не имеет — они могут перейти от мужчины к женщине, от женщины к мужчине, от мужчины к другому мужчине или от женщины к другой женщине.
Многие половые инфекции могут распространяться через любой контакт между половыми органами, ртом и анусом, даже если нет проникновения. Например, генитальный герпес передается через прямой контакт кожи с кожей — для заражения достаточно микроповреждений на её поверхности.
Некоторые ИППП передаются и другими способами. Например, ВИЧ и гепатит B передаются через совместное использование игл для инъекций и при переливании крови.
Использование барьерных методов контрацепции не всегда является гарантией безопасности. При использовании презервативов для безопасного секса важно следовать инструкциям, которые указаны на упаковке. Правильное использование презервативов делает их более эффективными. Необходимо соблюдать следующие меры предосторожности:
- проверять срок годности и целостность упаковки;
- одевать презерватив до секса, а не во время него;
- использовать смазку во время полового акта с презервативом;
- правильно снимать и утилизировать презерватив;
- никогда не снимать презерватив и пробовать снова его надеть;
- никогда не использовать презерватив повторно.
Симптомы ИППП
Есть семь основных признаков, которые указывают на ИППП. При их обнаружении необходимо немедленно обратиться к врачу: гинекологу или урологу. Доктор проведет первичный осмотр и назначит дальнейшие анализы и обследования.
О наличии ИППП могут свидетельствовать:
-
; ; ; ; ;
- высыпания и покраснение в интимной зоне;
- увеличение лимфатических узлов.
Инфекций, передающихся половым путем довольно много, и каждая из них проявляется по-разному. Для их описания понадобится целый медицинский справочник. Здесь мы рассмотрим только самые распространённые ИППП, заразиться которыми может каждый человек на планете, вне зависимости от пола, возраста и социального статуса.
Всего выделяют три стадии сифилиса. При отсутствии своевременного лечения заболевание может перейти в более тяжелую форму. В результате язвы распространяются по всему телу, в том числе и слизистых оболочках. Больного беспокоят воспалительные процессы, головные боли, ломота в костях, ухудшением общего самочувствия. На третьей стадии может возникнуть менингит — воспаление оболочек головного мозга. Осложнения сифилиса могут привести к параличу и даже летальному исходу.
Хламидиоз — одно из самых коварных заболеваний, передающихся половым путем. У большинства людей ранних стадиях болезни симптомы фактически отсутствуют. У женщин они менее заметны, чем у мужчин, а могут и вовсе не проявляться. Тем не менее, хламидии — одна из главных причин, которая приводит к внематочной беременности, воспалительным процессам в органах малого таза и женскому бесплодию.
У пациентов мужского пола хламидиоз проявляется рядом характерных симптомов. Их беспокоит режущая боль при эякуляции и мочеиспускании. Это обусловлено воспалением придатков яичек и мочеиспускательного канала, которые вызывают бактерии.
Гонорея — еще одна достаточно распространенная ИППП, особенно среди людей в возрасте от 15 до 24 лет. Как и хламидии, она может распространяться при оральном, вагинальном или анальном контакте. И так же, как и при хламидиозе, большинство инфицированных женщин на первых стадиях не замечают никаких симптомов. Однако у мужчин гонорея проявляется практически сразу же. Больных беспокоят гнойные выделения из уретры, болезненное и частое мочеиспускание, дискомфорт в области анального отверстия.
При отсутствии своевременной терапии гонореи возникают осложнения. У женщин наблюдаются кровянистые выделения после секса и режущая боль во время него, повышается температура тела и ухудшается общее состояние организма. Гонорея на любой стадии требует быстрого и эффективного лечения.
Трихомониаз — бактериальная инфекция, возбудителем которой является Trichomonas vaginalis. Поначалу заболевание никак себя не выдает. Первые симптомы появляются приблизительно через две недели после инфицирования. Мужчины чувствуют жжение в мочеиспускательном канале, могут появиться выделения из пениса.
У женщин трихомониаз проявляется более явно. Больных беспокоят болезненные ощущения при половом акте, что обусловлено воспалением слизистых оболочек половых органов. Один из характерных симптомов — густые желто-зеленые выделения из влагалища с неприятным запахом.
Высыпания — лишь видимая часть болезни. Даже после их исчезновения вирус герпеса остается в организме на всю жизнь. Отсутствие лечения у беременных женщин может привести к серьезным осложнениям, вплоть до смерти плода.
Уреаплазмоз — заболевание, которое склонно к хроническому течению. Возбудителем является одноклеточный микроорганизм под названием уреаплазма. Современная медицина относит его к условно-патогенной флоре. Это значит, что в небольшом количестве уреаплазма присутствует и у здорового человека. Заболевание начинается, когда микробы переходят в активное состояние и стремительно размножаются, тем самым вытесняя здоровую микрофлору.
Первые симптомы появляются через 14-20 дней. У больных наблюдается воспаление мочеполовой системы, жжение при мочеиспускании, мутные выделения из влагалища. Женщин может беспокоить боль внизу живота и цервицит. Со временем заболевание переходит в хроническую форму, что влечет за собою множество осложнений:
-
; ;
- стриктуру (сужение) уретры; ;
- цистит и т. д.
Несвоевременное лечение инфекции нередко приводит к бесплодию, замершей беременности и преждевременным родам.
ВИЧ или вирус иммунодефицита человека — самое опасное заболевание, передающееся половым путем. ВИЧ дает о себе знать далеко не сразу — инкубационный период заболевания длится от 21 до 90 дней. Симптомы возникают только на стадии манифестации инфекционного процесса.
Пациенты жалуются на воспаление лимфатических узлов, хроническую слабость, головные боли и потерю аппетита. Характерный признак ВИЧ — воспаление небных миндалин (ангина), которое не проходит длительное время. У больных повышается температура тела до 37-37,5 градусов, при этом нормализовать её с помощью жаропонижающих средств не удается.
Отсутствие антиретровирусной терапии крайне негативно сказывается на состоянии больного. Организм атакуют всевозможные вирусные и бактериальные заболевания: пневмония, герпес, туберкулез, кандидоз. Как следствие развивается СПИД.
Диагностика ИППП
Возбудителей, которые входят в группу ИППП, достаточно много. Современная медицина предлагает немало методов диагностики, с помощью которых можно их обнаружить и назначить эффективную схему лечения. Условно их можно разделить на несколько групп:
- микроскопические методы; ;
- культуральные методы или посевы;
- ДНК-диагностика.
Невзирая на обширный выбор методов диагностики, точного лабораторного метода пока не существует. При подозрении на ИППП нельзя обойтись одним методом — чаще всего их используют в комплексе для наиболее достоверного результата. Нередко диагностика занимает немало времени со стороны пациента.
Первое, что должен сделать человек, которого беспокоят симптомы половой инфекции — сдать мазок на микрофлору. Это стандартная процедура, которая также проводится при плановом осмотре у гинеколога или уролога. У мужчин мазок берется из мочеиспускательного канала, у женщин — из влагалища и уретры.
Кроме микробиологического анализа при необходимости назначается иммуноферментный анализ (ИФА). С его помощью можно выявить антитела, с помощью которых организм борется с ИППП. При некоторых заболеваниях, которые поражают весь организм (сифилис, ВИЧ), проводится анализ крови (определение ВИЧ и реакция Вассермана).
Кроме обследования узкопрофильных специалистов, больным ИППП иногда может понадобиться помощь других врачей. Некоторые заболевания поражают не только мочеполовую систему, но и другие органы. Это касается таких инфекций как:
- ВИЧ;
- сифилис;
- ВПЧ, герпес и т. д.
Они могут затрагивать зрение, суставы, кожные покровы, кровеносную систему, задний проход. В зависимости от вида осложнений необходимо обратиться к иммунологу, проктологу, дерматологу, инфекционисту и другим специалистам.
Важно помнить, что в случае с ИППП поставить диагноз может только врач. Многие заболевания имеют почти идентичную симптоматику, поэтому самолечение может только усугубить ситуацию и привести к опасным осложнениям.
Лечение ИППП

Лечение ИППП подразумевает индивидуальный и комплексный подход к каждому пациенту. Основные методы лечения включают следующие виды терапии:
- антибактериальную;
- иммуностимулирующую;
- противовирусную;
- физиотерапию;
- витаминотерапию.
Эффективное лечение невозможно без сочетания нескольких его видов. Оно должно быть направлено на коррекцию состояния всего организма, а не только половых органов. Местное лечение дает только кратковременный результат и, как правило, не избавляет от инфекции на 100%.
Стойкого терапевтического эффекта можно добиться с помощью комплексной медикаментозной терапии. При этом назначаются местные антибактериальные средства (свечи, кремы, гели или мази) и пероральные лекарственные препараты для приема внутрь. Иногда могут понадобиться инвазивные методы лечения — инъекции или капельницы.
Перед тем, как принимать какие либо лекарства, необходимо сдать анализы на восприимчивость к антибиотикам. Современная фармакология предлагает огромный выбор антибиотиков против ИППП разной формы выпуска и ценовой категории. Но не все они одинаково эффективны — подбирать препараты необходимо исходя с индивидуальных факторов. Поэтому категорически нельзя заниматься самолечением.
Правильно подобранное лечение антибиотиками и противовирусными препаратами длится от 7 до 10 дней. В случае, когда заболевание принимает хроническую форму, терапия продлевается до 21 дня. Как правило, на время лечения больному показан половой покой. Иногда может назначаться повторный курс терапии, но схема лечения изменяется.
Обязательно необходимо лечение обоих партнеров, иначе повторного заражения не избежать. Не стоит стесняться венерических заболеваний — заразиться ими легко и в группе риска находиться каждый человек, живущий половой жизнью. Главный метод профилактики — доверительные сексуальные отношения, отказ от беспорядочной половой жизни и применение средств барьерной контрацепции. Даже после полного излечения, необходимо сдать контрольный мазок и проходить регулярные обследования.
Что такое анальная трещина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Анальная трещина — рана, дефект слизистой, возникающий на стыке анодермы (эпителия анального канала) и слизистой оболочки прямой кишки. Форма дефекта чаще линейная, встречаются эллиптические раны и раны треугольной формы. Возникшая впервые острая трещина приносит весьма болезненные ощущения больному, в основном во время дефекации. [1] [2] Заболевание носит социальную значимость, занимая 3-е место среди проктологических нозологий и возникая чаще у лиц молодого, трудоспособного возраста.
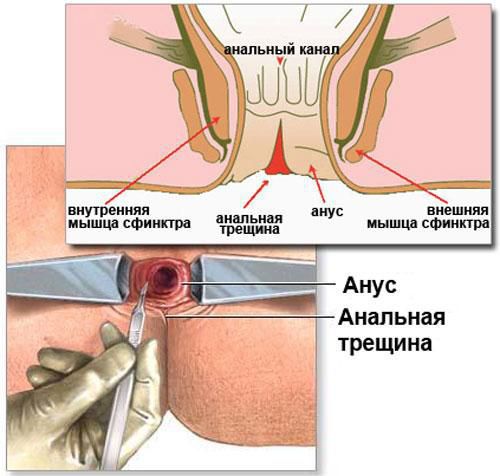
Причины образования раневого дефекта, фиссуры — травмы слизистой прямой кишки или анодермы (от твердого кала, как следствие запоров; при повышении внутрибрюшного давления, беременности, родах, поднятии тяжестей; после анального секса, применения секс-пособий; после медицинских процедур — например, клизм; в результате хронических воспалительных заболеваний ЖКТ, дисбиоза толстого кишечника; при злоупотреблении алкоголем, длительной диарее и пр.)
Дефект может заживать спонтанно или под воздействием фармакологических препаратов — так и случается в 90% случаев острых трещин. Оставшаяся часть рискует попасть в число пациентов с хронической анальной трещиной (ХАТ).
Переход острой формы заболевания в хроническую происходит под действием ряда факторов:
- стойкий спазм внутреннего сфинктера анального канала (ВнАС). Сфинктерометрия в ряде исследований показала наличие спазма всех волокон внутреннего сфинктера у 87% испытуемых и дистальной порции у оставшихся 13% — то есть все обследуемые имели спазм ВнАС; [3]
- регулярное нарушение консистенции каловых масс (плотный стул приводит к дополнительному травмированию стенок кишки, мешающему процессам регенерации);
- отсутствие своевременного и адекватного лечения.
Период, определяющий хронизацию трещины, — обычно 1,5-2 месяца. Существующий в анодерме более 8 недель дефект диагностируется как хроническая анальная трещина. Длительность патологического процесса определяет последующий выбор терапии.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы анальной трещины
При острых трещинах:
Общие кровопотери при острой патологии незначительны и не приводят к анемизации больного. Самые значимые для пациентов проявления — это резкая болезненность во время стула. Если отмечаются обильные кровотечения, это может свидетельствовать о сопутствующем геморрое.
При хронических трещинах:
- Болевые ощущения несколько отличаются от таковых при острой патологии. Длительность болей может быть до нескольких часов. Интенсивность их, как правило, сильнее. Боли описываются пациентами, как жгуче-режущие. Боли могут отсутствовать при дефекации и начинаться спустя 20-40 минут после нее.
- Выделения крови незначительные. В большинстве случаев могут вовсе отсутствовать.
- Сфинктероспазм. Проявляется затруднением при отхождении кала.
Триада перечисленных симптомов, особенно боли и сфинктероспазм, может послужить причиной появления боязни дефекации, усугубляя нарушения стула и препятствуя тем самым адекватному заживлению хронических анальных трещин. Хроническое воспаление в зоне дефекта анодермы приводит к деструкции эластических волокон в анодерме, отчего последняя теряет свою пластичность, в ней изменяется течение процессов регенерации.
- Еще один симптом, встречающийся в небольшом проценте случаев — зуд в области раны.
Многие исследования [4] [5] указывают на наличие сопутствующего хронического воспалительного процесса в аноректальной области при трещинах. Криптиты, проктиты, папиллиты осложняют течение заболевания. Последовательность появления болезней — образовалась ли сначала трещина, или первичными были хронические воспалительные процессы в кишечнике — при сочетании данных нозологий ответ на вопрос бывает строго индивидуальным, терапия же подобных сочетанных патологий практически не различается.
Патогенез анальной трещины
В большинстве случаев образование острой трещины является следствием травмы анодермы или слизистой прямой кишки. Травмирующим агентом чаще всего бывают плотные каловые массы. Запоры, будь то алиментарные, атонические, рефлекторные или неврогенные, приводят к поверхностному повреждению целостности анального канала.
Второй ключевой момент в формировании трещины, особенно хронической анальной трещины — стойкий спазм внутреннего анального сфинктера (ВнАС). Если наружный сфинктер, который состоит из волокон поперечно-полосатой мускулатуры, является произвольно регулируемым, то внутренний сфинктер, в составе которого присутствуют гладкомышечные клетки, регулируется непроизвольно. Базальный тонус ВнАС большую часть времени контролируется симпатической частью нервной системы, и поэтому сфинктер практически все время находится в состоянии максимального сокращения (это обеспечивает до 85% базального тонуса, остальную часть запирательной функции ВнАС дополняют геморроидальные узлы). При измерении величина назального тонуса АС составляет 90-100 мм.рт.ст, что практически равняется значениям давления в ветвях нижней прямокишечной артерии.
Механизмы, регулирующие тонус ВнАС:
- Автономные постганглионарные нервные парасимпатичекие и симпатические волокна;
- Нервные сплетения (Ауэрбаховский и Мейснеровский) в стенке толстой кишки. Эти образования контролируют и перистальтику, и локальные рефлексы, в том числе ингибиторный рефлекс, расслабляющий ВнАС. Сплетения относятся к норадренергическим, и оксид азота, являясь медиатором в синапсах данных волокон, приводит к релаксации ВнАС;
- Уровень внеклеточного Ca, транспортирующегося через каналы L-типа.
Считается, что возникновение первичного дефекта слизистой не приводит к физиологически быстрому заживлению у ряда больных из-за особенностей строения ЖКТ — малой величины аноректального угла, снижения перфузии крови в области передней и особенно задней комиссуры и недостаточности ректального ингибиторного рефлекса (РАИР). В инструментальных исследованиях выявлены частые случаи (до 85%) недоразвития конечных ветвей внутренней срамной и нижней прямокишечной артерий, питающих эндотелий и подлежащие ткани в области ишиоректальной ямки. Исследования, позволившие установить данный факт: постмортальная ангиография и допплеровская флоуметрия у здоровых лиц. [6]
Подробные исследования микробной флоры лиц, страдающих анальными трещинами, подтвердили факты нарушения симбионтного равновесия в микрофлоре дистальных отделов толстого кишечника (в т.ч. резкое снижение или исчезновение в ее составе лакто и бифидобактерий), увеличение персистентного потенциала патогенных микроорганизмов (увеличение их антилизоцимной активности). [7]
Дополнительное патологическое влияние имеет повышенный уровень провоспалительных цитокинов, антител к эндотелию, и снижение выработки оксида азота.
Все перечисленные факторы в различной степени выраженности способствуют нарушениям процессов регенерации и хронизации анальных трещин.
Классификация и стадии развития анальной трещины
Классифицируют трещины заднего прохода по длительности патологического процесса [1]:
Острыми трещинами считаются дефекты слизистой, анодермы, возникшие 4-8 недель назад, без наличия рубцовых, соединительнотканных разрастаний в области дна и краев раны.
По расположению раневого дефекта чаще встречаются задние трещины, реже передние или множественные трещины. Характерно их расположение вдоль срединной линии.
Передние трещины обычно диагностируются у женщин, ввиду особенностей анатомического строения (ригидность, малоподвижность передней стенки обусловлена прикреплением к ней ректовагинальной перегородки).
Расположение фиссур по боковым стенкам анального канала встречается не часто.
Осложнения анальной трещины
Осложнения — прямое следствие хронических воспалительных процессов в перианальной области.
Пектеноз. Пектеноз — рубцовое изменения стенок анального канала, приводящее к стойкому его сужению. Хронические воспалительные процессы при трещинах заднего прохода неизменно приводят к развитию фиброзных изменений в тканях, когда нормальные мышечные и эластические волокна в области поверхностного эпителиального дефекта замещаются соединительными тканями. Иногда такие процессы носят достаточно обширную локализацию и фиброзное замещение происходит на протяжении всей окружности сфинктера (особенно при множественных трещинах). Развивающиеся рубцовые изменения приводят к необратимому стенозированию (сужению) анального канала. Подобное состояние требует сложной восстановительной операции с радикальным иссечением фиброзной ткани.
Диагностика анальной трещины
При проведении диагностического обследования простую трещину заднего канала дифференцируют с полипом анального канала, раком слизистой дистального отдела прямой кишки и анодермы, туберкулезной и сифилитической язвами (твердый шанкр при первичном сифилитическом комплексе). Кроме того, следует провести тщательное исследование слизистой прямой кишки для исключения трещины, сопутствующей неспецифическому язвенному колиту или болезни Крона. Последние нозологии особенно вероятны при множественных трещинах, при отсутствии спазма сфинктера.
После опроса больного проводится осмотр аноректальной области, пальцевое исследование и аноскопия. Ректороманоскопия необходима для изучения состояния слизистой прямой кишки, с целью исключения патологических процессов в толстом кишечнике (болезни Крона, неспецифического язвенного колита, злокачественных новообразований и пр.).
При выраженном спазме сфинктера, сильном болевом синдроме зачастую полноценно провести визуализацию, диагностику хронической трещины не представляется возможным. Также трудности возникают при наличии лишнего веса у пациента, когда анальная воронка относительно глубокая и осмотреть анальный канал полностью не представляется возможным. В подобных случаях можно применить блокаду с анестетиками.
Лечение анальной трещины
Острые фиссуры заднего прохода показаны к консервативной терапии.
1. Патогенетически обоснованным и обязательным компонентом в комплексном лечении является нормализация стула, профилактика запоров. Мягкий стул исключит дополнительную травматизацию раневой поверхности.
2.Нормальное течение репаративного процесса обеспечат меры по снижению сфинктероспазма: применение 0,4% нитроглицериновой мази [3] 2 р/д или другого донатора оксида азота — 1% мази изосорбита динитрата 3 р/д с длительностью лечения в 8 недель. Побочные эффекты препаратов нитроглицеринового ряда (головные боли, тахикардия, ортостатическая гипотензия, тахикардия) побуждают досрочно прекратить лечение в 20% случаев.
Адекватную замену выбирают среди нифедипиновой мази (2% гель-дилтиазем) или инъекций ботулотоксинами (БТ). Последние переносятся больными сравнительно хорошо, имеют стойкий эффект даже после 1 инъекции — до 2-3 месяцев. Дозировку подбирают индивидуально, исходя из массы пациента и способа введения. Из немногих отрицательных эффектов можно назвать временное развитие несостоятельности анального сфинктера, инконтиненции.
Если отсутствует эффект от консервативного лечения, есть признаки хронизации трещины, возникают осложнения (пектеноз, свищ) — это показания к хирургическому лечению.
Хронические трещины
В отдельных случаях лечение начинают с медикаментозных средств, описанных в вышеизложенном разделе. Основным методом лечения все же является хирургическое лечение. При показаниях к оперативному лечению операцией выбора становится иссечение трещины с дозированной боковой сфинктеротомией ВнАС [10]. Обоснованным объемом рассечения называют длину разреза, соответствующую протяженности самой трещины, и избежание рассечения мышечных волокон выше зубчатой линии (для профилактики инконтиненции). В послеоперационном периоде для дополнительного сфинктеродилатирующего эффекта применяют нитроглицериновые мази. Имеются достоверные данные о положительном эффекте применения топического метронидазола после фиссуротомии. [9]
Топическая антибактериальная терапия в большинстве случаев значительно сокращает длительность болевого синдрома (до 5 дней вместо стандартных 28) [7] и снижает клинические и объективные проявления неспецифического проктита значительно раньше, чем у пациентов без применения антибиотикотерапии.
Прогноз. Профилактика
Логичными мерами в отношении предупреждения появления фиссур заднего прохода является устранение причин, способствующих их появлению:
- Коррекция питания, лечение запоров и нормализация стула. Употребление достаточного количества балластных веществ: пищевых волокон, клетчатки. Максимальное исключение из рациона рафинированных продуктов, высокоуглеводистой пищи (изделий из сдобного теста, хлеба высшего сорта, кондитерских изделий и т. п.). Включение в меню большого количества овощей, кисломолочных продуктов.
- Если алиментарная коррекция не приводит к нормализации стула, применяют фармпрепараты (осмотические и контактные слабительные).
- Исключение прочих факторов, приводящих к травматизации слизистой прямой кишки.
- Лечение хронических заболеваний ЖКТ.
- Устранение дисбиоза кишечника. [11]
При своевременном лечении и полноценной профилактике прогноз заболевания благоприятный, в большинстве случаев отмечается полное излечение.
Читайте также:

