Что такое дерматофитовые инфекции кожи
Обновлено: 23.04.2024
Дерматофитии – инфекционные заболевания кожи, вызываемые грибами - дерматофитами (Trichophyton, Microsporum, Epidermophyton) [1,2].
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится.
Жалобы и анамнез
Жалобы:
• несоблюдение правил личной гигиены (ношение чужой обуви).
Физикальное обследование
Дерматофитии волосистой части головы:
• поражение ногтевых пластинок.
• дистальная форма – очаг локализуется в области свободного края ногтя, пластинка теряет прозрачность, становится белесой или желтой, формируется подногтевой гиперкератоз;
• поверхностная форма – поражается только дорсальная поверхность ногтя, появляются пятна и полоски, белого затем желтого цвета, ногтевая пластинка становится шероховатой и рыхлой;
• проксимальная форма – в области полулуния появляются пятна белого цвета, которые постепенно продвигаются к свободному краю, возможен онихолизис;
• тотально - дистрофическая форма - ногтевая пластинка желтовато-серого цвета, поверхность неровная, выраженный подногтевой гиперкератоз.
Лабораторные исследования
Микроскопическое исследование соскобов с ногтей, чешуек с очагов гладкой кожи:
Инструментальные исследования
Осмотр под люминесцентной лампой Вуда: наличие люминесцентного свечения.
Показания для консультации специалистов (при наличии сопутствующей патологии)
Дифференциальный диагноз
Таблица 2. Дифференциальный диагноз дерматофитии гладкой кожи
Таблица 3. Дифференциальный диагноз дерматофитии ногтей
Лечение
Тактика лечения
Немедикаментозное лечение
Режим №1 (общий).
Стол №15 (общий).
Медикаментозное лечение [3, 4, 5, 6, 7, 8, 9, 10, 11,12,13, 14]
Этиотропная терапия
Дерматофитии волосистой части головы:
- взрослым и детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки.
- взрослым по 100-200 мг;
- детям по 3-5 мг на 1 кг массы тела.
- взрослым по 250 мг;
- детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки.
- взрослым по 150 мг;
- детям по 5 мг на 1 кг массы тела.
• кальция глюконат (уровень доказательности - D), внутривенно, внутримышечно 1 раз в сутки в течение 10 дней:
- взрослые по 10,0 мл 30% раствора.
• хлоропирамина гидрохлорид (уровень доказательности D) перорально 2-3 раза в сутки, курс 10-15 дней:
- взрослые по 0,1 г.
- взрослым и детям с массой тела > 40 кг по 250 мг/сутки;
- детям с массой тела от 20 до 40 кг по 125мг в сутки;
- детям с массой тела < 20 кг по 62,5 мг в сутки;
Длительность курса лечения: при онихомикозе кистей – 2-3 месяца; при онихомикозе стоп – 3-4 месяцев.
- 1 пульс: по 200 мг 2 раза в сутки в течение 7 дней с 3-х недельным перерывом.
Кратность пульсов: при онихомикозе кистей 3-4 пульса; при онихомикозе стоп – 4-5 пульсов;
- взрослые по 150 мг 1 раз в неделю;
- дети 3-5 мг на кг массы тела 1 раз в неделю.
Длительность курса лечения: до полного отрастания здоровой пластинки (6-12 месяцев);
- по 400 мг в первый день;
- далее по 200 мг до полного отрастания здоровых ногтей.
Длительность курса лечения: при онихомикозе кистей 4-6 месяцев; при онихомикозе стоп – 12-18 месяцев.
Наружная терапия
Дерматофития волосистой части головы:
Длительность курса местной антимикотической терапии 4-6 недель.
Местная терапия (антисептики):
• йод, спиртовая настойка 2% 2 раза в сутки.
Дерматофития гладкой кожи, кистей и стоп:
Местная терапия комбинированными препаратами (1- 2 недели):
- при наличии мокнутия, эритемы, эксудации, везикуляции:
Длительность курса местной антимикотической терапии 2 - 4 недели.
Местные антисептики:
• йод, спиртовая настойка 2% 2 раза в сутки, 2-4 недели.
- При поражении единичных ногтей с дистального или боковых краев на 1/3 – ½ пластины:
- бифоназол крем до полного удаления инфицированных участков ногтей 1 раз в сутки в течение 10-20 дней;
- После удаления пораженных участков ногтя (до полного отрастания здорового ногтя):
• циклопирокс (крем, раствор) 2 раза в сутки.
Медикаментозное лечение, оказываемое на амбулаторном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность назначения):
Перечень дополнительных лекарственных средств (менее 100% вероятности назначения): нет.
Медикаментозное лечение, оказываемое на стационарном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность назначения):
Перечень дополнительных лекарственных средств (менее 100% вероятности назначения): нет.
Другие виды лечения: нет.
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: не проводится.
Хирургическое вмешательство: не проводится.
Профилактические мероприятия:
Дальнейшее ведение:
При поражении волосистой части головы (трехкратно в течение 3-х месяцев после лечения) [3, 15]:
• микроскопическое исследование соскоба кожи на грибок (двукратно, с интервалом десять – пятнадцать дней) [3,15].
Препараты (действующие вещества), применяющиеся при лечении
| Бетаметазон (Betamethasone) |
| Бифоназол (Bifonazole) |
| Гентамицин (Gentamicin) |
| Дифлукортолон (Diflucortolone) |
| Изоконазол (Isoconazole) |
| Итраконазол (Itraconazole) |
| Ихтаммол (Ihtammol) |
| Йод (Iodine) |
| Кальция глюконат (Calcium gluconate) |
| Кетоконазол (Ketoconazole) |
| Клемастин (Clemastine) |
| Клотримазол (Clotrimazole) |
| Мебгидролин (Mebhydrolin) |
| Миконазол (Miconazole) |
| Натрия тиосульфат (Sodium thiosulfate) |
| Нафтифин (Naftifine) |
| Оксиконазол (Oxiconazole) |
| Сертаконазол (Sertaconazole) |
| Тербинафин (Terbinafine) |
| Флуконазол (Fluconazole) |
| Хлоропирамин (Chloropyramine) |
| Циклопирокс (Ciclopirox) |
| Эконазол (Econazole) |
Госпитализация
Показания к госпитализации
Показания к экстренной госпитализации: не проводится.
Показания к плановой госпитализации:
Информация
Источники и литература
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Указание на отсутствие конфликта интересов: отсутствует.
Указание условий пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.
Грибковые инфекции кожи. Клиника и диагностика

Дерматофития в области лица у 55-летней женщины с типичным шелушением и кольцевидной картиной высыпаний. Обратите внимание на четкую приподнятую границу очага с разрешением высыпаний в центре
б) Распространенность (эпидемиология):
• Грибковые инфекции человека встречаются повсеместно и являются распространенными заболеваниями.
• Более подробно эпидемиология изложена в разделах, посвященных отдельным инфекциям.
в) Этиология (причины), патогенез (патология). Кожно-слизистые грибковые инфекции вызываются следующими организмами:
• Дерматофитами трех родов - Microsporum, Epidermophyton и Trichophyton, в которых насчитывается примерно 40 видов грибов, вызывающих дерматофитию стоп и рук (tinea pedis et mantis), дерматофитию волосистой части кожи головы (tinea capitis), дерматофитию гладкой кожи (tinea corporis), паховую дерматофитию (tinea cruris), дерматофитию лица (tinea faciei) и онихомикоз.
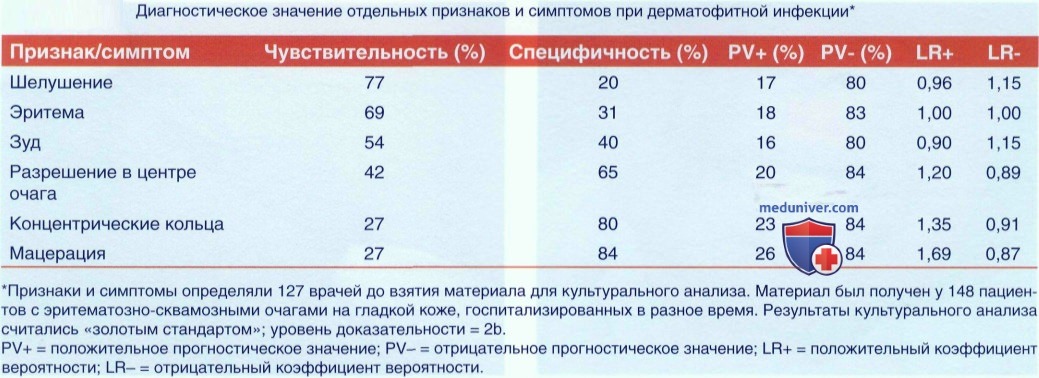
г) Клиника. Шелушение, эритема, зуд, разрешение в центре очага, концентрические кольца и мацерация. При различных видах дерматофитий, и особенно при отрубевидном линтае часто встречается изменение пигментации.
• На рисунке представлена дерматофития лица с типичным шелушением и кольцевидной картиной высыпаний. Наблюдаются также эритема и разрешение в центре. Пациентка жалуется на зуд.
• На другом рисунке представлен кольцевидный зудящий очаг дерматофитий гладкой кожи с концентрическими кругами в подмышечной области у молодой женщины. Очаг вызван tinea corporis. Наличие концентрических кругов - высокоспецифичный признак дерматофитной инфекции (80%).
• Гиперпигментация - распространенное явление у темнокожих людей. Обратите внимание, что гиперпигментация наблюдается и в очаге дерматофитий, и в скарификационных племенных линиях.
• Гипопигментация часто наблюдается при отрубевидном лишае.
• На рисунке представлена дерматофития волосистой части кожи головы у пятилетней темнокожей девочки с выпадением волос и воспалением. Керион у ребенка в состоянии разрешения после начала системного приема гризеофульвина.
е) Анализы при заболевании. Подготовка препарата с едким кали (КОН):
• Используя лезвие скальпеля № 15 или другое предметное стекло, сделайте соскоб с прогрессирующего края очага и нанесите на предметное стекло.
• Для того, чтобы поместить чешуйки в центр предметного стекла, используйте покрывное стекло.
• Добавьте на предметное стекло две капли КОН (или грибкового красителя) и накройте его покрывным стеклом.
• Аккуратно нагрейте препарат на пламени спиртовки или зажигалки, если используете КОН без красителя или диметилсульфоксид (ДМСО). Не доводите до кипения!
• Если вы используете КОН с ДМСО или грибковым красителем, предметное стекло нагревать не нужно. Можно приобрести грибковые красители, которые смешиваются в растворе с КОН и ДМСО. Эти недорогие красители продаются в удобных пластиковых бутылочках и могут храниться 1-3 года. Эффективными красителями, позволяющими идентифицировать грибы, являются хлоразол и Swartz Lamskins.
• Исследуйте материал под микроскопом на наличие клеток и гифов, начиная с 10-кратпого увеличения, а затем для подтверждения результатов - при увеличении в 40 крат.
• Характеристики теста с КОН (без грибковых красителей): чувствительность - 70-88%, специфичность -62-95%. При применении грибковых красителей и у опытного персонала чувствительность и специфичность обычно выше.
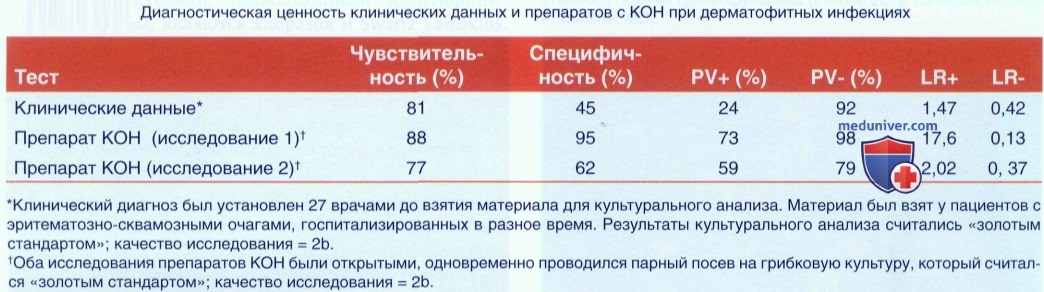
Другие лабораторные исследования:
• Посев на культуру гриба - кожные соскобы, волосы или ногтевой материал посылают в лабораторию в стерильном контейнере. 15 лабораторных условиях полученный материал помещают на грибковый агар, и при положительном результате устанавливаю!' вид гриба.
• Если анализ с КОН и посев на грибковую культуру дают ложноотрицательные результаты, образцы биопсии посылают в формалине для окрашивания по Шиффу.
• Исследование под лампой Вуда для обнаружения свечения. Наиболее вероятно свечение видов Microsporum. Однако большинство дерматофитных инфекций вызываются видами Trychophyton, которые под лампой Вуда не светятся.
Грибковая инфекция кожи Грибковая инфекция кожи
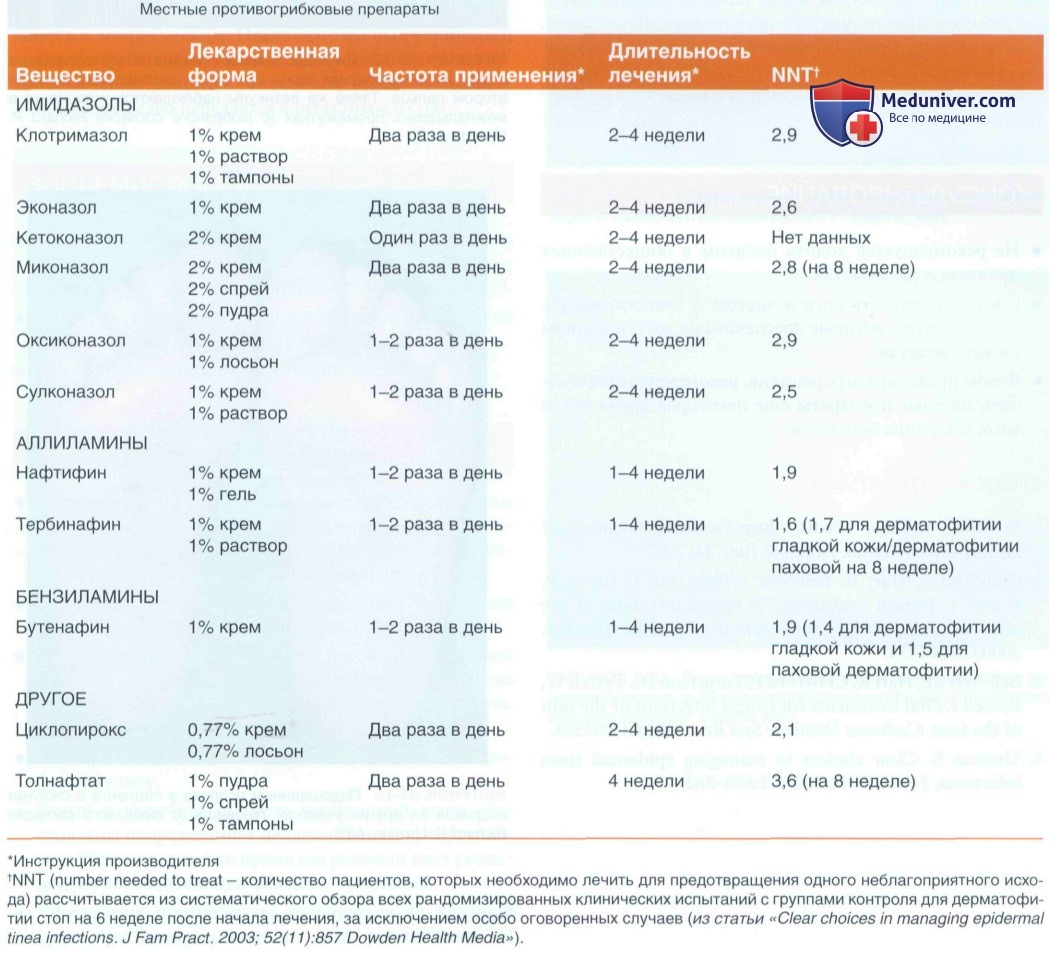
ж) Лечение грибковой инфекции кожи. Противогрибковые препараты весьма многочисленны м разнообразны. Обзор 70 клинических исследований местных противогрибковых препаратов для лечения дерматофитии стоп показал, что по сравнению с плацебо эффективны:
• Аллиламины (нафтифин, тербинафин, бутенафин) и
• Азолы (клотримазол, миконазол, эконазол).
• Аллиламины эффективны в большем числе случаев, чем азолы, но более дороги.
• Разницы в эффективности между отдельными препаратами внутри группы аллиламинов, как и между отдельными препаратами внутри группы азолов не обнаружено.
В случае дерматофитии волосистой части кожи головы и более тяжелых инфекций на других участках тела необходимы системные противогрибковые препараты. При истинных дерматофитных инфекциях, не отвечающих на местные противогрибковые препараты, может потребоваться прием системного лекарственного средства.
• Обзор 12 клинических исследований противогрибковых препаратов для лечения дерматофитии стоп показал, что при системном приеме тербинафина в течение двух недель излечивалось на 52% больше пациентов, чем при системном лечении гризеофульвином.
• По эффективности тербинафин аналогичен итраконазолу.
• Существенной разницы в эффективности при сравнении ряда других системных противогрибковых препаратов обнаружено не было.

Для лечения грибковых инфекций кожи, ногтей и слизистых оболочек применяются следующие противогрибковые препараты:
з) Список использованной литературы:
1. Thomas В. Clear choices in managing epidermal tinea infections. J Farn Pract. 2003;52:850-862.
2. Crawford F, Hart R, Bell-Syer S,Torgerson D, Young P, Russell I. Topical treatments for fungal infections of the skin and nails of the foot. Cochrane Database Syst Rev. 2000;CD001434.
3. Bell-Syer SB, Hart R, Crawford F,Torgerson DJ, Tyrrell W, Russell I. Oral treatments for fungal infections of the skin of the foot. Cochrane Database Syst Rev. 2002;CD003584.
Редактор: Искандер Милевски. Дата обновления публикации: 1.4.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Дерматофития (грибок) стоп. Диагностика и лечение
Везикулезная дерматофития стоп с пузырями, которые являются следствием воспалительной реакции на дерматофитию Реакция аутосенсибилизации при воспалительной дерматофитии стоп на коже кисти. Для реакции аутосенсибилизации, которая известна также как ID-реакция, характерны везикулы между пальцами
б) Распространенность (эпидемиология):
• Дерматофития стоп считается самым распространеннным в мире дерматофитозом.
• 70% населения в различные периоды жизни инфицируются возбудителем дерматофитии стоп.
• Мужчины болеют чаще, чем женщины.
• До подросткового периода заболевание встречается редко, с возрастом распространенность инфекции увеличивается.
в) Этиология (причины), патогенез (патология):
• Данную кожную грибковую инфекцию чаще всего вызывает Trichophyton rubrum.
• Следующими по частоте возбудителями являются Trichophyton mentagrophytes и Epiderrnophyton floccosum.
• Большинство случаев дерматофитии стоп и онихомикоза вызвано T. rubrum.
Выделяют три клинических формы дерматофитии стоп:
• Межпальцевая - наиболее распространенная.
• Мокасиновая.
• Воспалительная/везикулезная - наиболее редкая.
Некоторые авторы описывают также язвенную форму.
Дерматофития стоп в промежутке между 4 и 5 пальцами стопы. Это самый распространенный участок локализации дерматофитии на стопах Дерматофития стоп с локализацией по типу мокасин Мокасиновый вид дерматофитии стоп с распространением кверху Язвенная дерматофития стоп с распространяющимися везикулами - результат бактериальной суперинфекции. Пациенту были назначены противогрибковые препараты и антибиотики Микроскопия соскобов со ступни пациента с нераспознанной дерматофитией. После пролиферации гифы хорошо заметны при 40-кратном увеличении и окрашивании по Swartz-Lamkins
г) Клиника грибка стоп:
• Межпальцевая форма: в межпальцевых промежутках наблюдается рост грибов, проявляющийся белым или зеленоватым цветом кожи, эритродермой, мацерацией, мелкими и глубокими трещинами, особенно между 4 и 5 пальцами стоп. При сухом типе заболевания преобладает шелушение, а при влажном - мацерация.
• Мокасиновая форма: чешуйки располагаются на боковых поверхностях и подошвах стоп.
• Везикулезная форма проявляется везикулами и пузырями на стопах.
• Для язвенной дерматофитии стоп характерно быстрое распространение везикулезно-пустулезных очагов, язв и эрозий, в типичных случаях расположенных в межпальцевых промежутках. Заболевание сопровождается вторичной бактериальной инфекцией. Это может привести к целлюлиту или лимфангиту.
• Аутосенцибилизация (или ID-реакция) представляет собой гиперчувствительный ответ па грибковую инфекцию, в результате которого возникают папулы на кистях.
• Необходимо осмотреть ноги на наличие онихомикоза. Грибковая инфекция ногтей может включать подногтевой кератоз, желтую или белую пигментацию и деформацию ногтей.
• Пациента необходимо осмотреть для исключения целлюлита, который может проявляться эритемой, отеком, болезненностью и красными полосами, идущими от стопы вверх по голени.
д) Типичная локализация на теле. Между пальцами ног, на подошвах и боковых поверхностях стоп.
е) Анализы при заболевании. Диагноз часто устанавливается на основании клинической картины, при этом помогает микроскопическое исследование кожных соскобов, обработанных КОН и грибковым красителем.
В случае нераспознанной дерматофитии на стопе и голени пациента врачи были введены в заблуждение признаками системной красной волчанки. Исследование кожных соскобов показало наличие дерматофитии, а не волчанки, и пациент получил необходимое лечение.
Кожные соскобы с культуральным анализом помогают установить окончательный диагноз, но эта процедура дорогостоящая, а для выращивания культуры может потребоваться до двух недель.
Нераспознанная дерматофития на стопе 63-летнего темнокожего пациента с красной волчанкой. Пациент применял местные стероиды, не мешающих дерматофиту расти и распространяться Точечный кератолиз с неприятным запахом на ступне, который иногда принимают за дерматофитию стоп. При внимательном осмотре выявляются мелкие точечные углубления на подъеме свода стопы Контактный дерматит, вызванный теннисными туфлями, с типичной локализацией, переходящей на дорсальную поверхность стопы Климактерическая кератодермия, которая началась у пациентки в менопаузе Дисгидротическая экзема с везикулами на стопе, напоминающими зерна тапиоки, и шелушением кожи на втором пальце. Такие же везикулы наблюдаются у пациента в межпальцевых промежутках Подошвенный псориаз у пациента с очагами псориаза на других участках туловища
ж) Дифференциальный диагноз грибка стоп:
• Точечный кератолиз проявляется четко отграниченными углублениями или эрозиями на подошвах стоп, которые вызываются бактериями.
• Контактный дерматит обычно локализуется на дорсальной стороне и боковых поверхностях стопы.
• Для кератодермии характерно утолщение кожи по дошв, которое может быть вызвано целым рядом причин, включая менопаузу. Эти заболевания похожи на мокасиновую форму дерматофитии стоп.
• Для дисгидротической экземы характерно шелушение и мелкие везикулы по типу шариков тапиоки на кистях и стопах.
• Пузыри от трения возникают па стопах у людей, занимающихся легкоатлетическими видами спорта.
• Псориаз может имитировать дерматофитию стоп, но при этом очаги псориаза могут отмечаться и на других участках тела.
з) Лечение дерматофитии (грибка) стоп:
1. Местное лечение:
• Систематический обзор 70 клинических испытаний местных противогрибковых препаратов показал хо ротную эффективность (в сравнении с плацебо) следующих препаратаов:
- Аллиламинов (нафтифина, тербинафина, бутенафина).
- Азолов (клотримазола, миконазола, эконазола).
- Аллиламины немного эффективнее, чем азолы, но более дорогие.
- Разницы в эффективности между отдельными препаратами внутри группы аллиламинов и группы азолов не выявлено.

2. Системное лечение:
• Систематический обзор 12 клинических испытаний с участием 700 человек: системный тербенафин в течение двух недель излечивал на 52% больше пациентов, чем системный гризеофульвин.
• Тербинафин и итраканазол равны по клинической эффективности.
• Не обнаружено существенной разницы при сравнении ряда системных противогрибковых препаратов.
3. Дозировка при дерматофитии стоп, требующая системной терапии:
• Итраконазол две таблетки по 100 мг ежедневно в течение недели.
• Тербинафин 250 мг перорально ежедневно в течение 1-2 недель.
У пациентов с онихомикозом возможны рецидивы кожной инфекции в связи с грибком, оставшимся в ногтях, поэтому для достижения лучшего результата может потребоваться системная терапия в течение трех месяцев.
Местные препараты мочевины (кармол, кералак) могут помочь в уменьшении шелушения у пациентов с гиперкератозом подошв. Препараты имеются в концентрациях 30% и 40%.
и) Консультирование врачом пациента:
• Не рекомендуется ходить босиком в общественных душевых и раздевалках.
• Следует содержать ноги в чистоте и сухости, носить носки и обувь, которые обеспечивают доступ к ногам свежего воздуха.
• Чтобы предотвратить рецидив, рекомендуется применять местные препараты еще некоторое время после того, как стопы очистятся.
Редактор: Искандер Милевски. Дата обновления публикации: 1.4.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эти микроскопические грибки вызывают наиболее распространенные грибковые инфекции кожи — грибок стопы (Tinea pedis), грибок стопы (Tinea cruris), грибок головы (Tinea capitis), грибок ногтей (Tinea unguium), грибок тела (Tinea unguium). Tinea corporis). Грибок тела появляется на паху, лице, волосистой части головы или бороде.
Чаще всего грибковая инфекция дерматофитов поражает поверхностный слой кожи, доходя только до эпидермиса. Иногда дерматофиты поражают также волосяные фолликулы, дерму, тогда эту инфекцию называют гранулемой Майокки. Грибковая инфекция головы и бороды повреждает волосы, но не их фолликулы.

Грибковая инфекция головы
Грибковые инфекции, вызванные дерматофитами, можно заподозрить на основании клинических признаков, но для подтверждения диагноза также рекомендуются диагностические тесты, поскольку другие кожные заболевания могут вызывать очень похожие симптомы.
Инфекцию диагностируют с помощью гидроксида калия (КОН), культивирования грибковых культур или теста на дерматофиты. Если кожная дерматофитная инфекция не распознается и для начального лечения назначается кортикостероидная мазь, клинические симптомы меняются. Тогда бывает трудно распознать грибковую инфекцию, а сама болезнь продолжает прогрессировать и может достигать более глубоких слоев кожи, дермы, волосяных фолликулов. У больных появляется эритема, перхоть, исчезает сыпь.
Грибковые инфекции дерматофитов могут одновременно преобладать на нескольких участках (например, грибок стопы и паха, грибок стопы и ногтей). Пациента необходимо тщательно обследовать с головы до пят, кожу, волосы и ногти. Некоторые пациенты с грибковыми кожными инфекциями, вызванными дерматофитами, могут испытывать вторичную кожную реакцию вдали от очага инфекции. Это приводит к иммунологической реакции на грибковую инфекцию.
Для лечения используются противогрибковые препараты местного или системного действия:
- Дерматофитные кожные инфекции, поражающие только поверхностный слой кожи, лечат с помощью местных противогрибковых препаратов, таких как бутенафин, циклопирокс, толнафтат, аллиламин.
- Нистатин, который эффективен при лечении грибковых инфекций, вызванных Candida, не подходит и неэффективен при лечении грибковых инфекций, вызванных дерматофитами.
- Системные препараты (флуканозол, гризеофульвин , итраконазол или тербинафин) используются в случаях, когда грибковая инфекция является рецидивирующей, хотя и поверхностной, или когда поражены более глубокие слои (волосяные фолликулы, дерма) и ногти.
- Пациентам не следует назначать системный препарат кетоконазол из-за возможного поражения печени, надпочечниковой недостаточности и взаимодействия с другими препаратами.
Совместное применение противогрибковых препаратов с кортикостероидами средней и тяжелой степени может быть эффективным и может облегчить симптомы поверхностной дерматофитной инфекции кожи, но не рекомендуется, поскольку кортикостероиды не являются необходимыми для успешного лечения заболевания и могут вызывать атрофию кожи (2). Сообщалось, что такое лечение (противогрибковые препараты в сочетании с кортикостероидами) было совершенно неэффективным (3–5).
Иммуносупрессивные состояния являются одним из факторов риска развития грибковых инфекций, вызванных дерматофитами, что затрудняет их лечение и повторение инфекции после излечения. Пациента с трудноизлечимой дерматофитной инфекцией следует обследовать на иммунодефицитные заболевания.
В этой статье мы обсудим наиболее частые дерматофитные кожные инфекции, их симптомы, диагностику и лечение.
Грибок стопы: диагностика и лечение
Грибок стопы (Tinea pedis) — наиболее частая дерматофитная инфекция. Грибок стопы может возникать между пальцами ног, развиваться при гиперкератозе или везикобулезе, а в очень редких случаях может вызывать язвенное повреждение кожи.
Обычно грибок стопы преобладает между пальцами ног, часто грибок ногтя и стопы (паха) развивается вместе. Грибок стопы чаще всего диагностируется у взрослых (особенно у молодых мужчин). Подсчитано, что у 70% грибок стопы будет развиваться на протяжении всей жизни. человек. Грибок стопы вызывается дерматофитами Trichophyton rubrum, Trichophyton interdigitale и Epidermophyton floccosum. Заражение чаще всего происходит при ходьбе босиком в кабинках для переодевания, саунах или бассейнах при прямом контакте с патогенами.
Пациенты с грибком стопы между пальцами ног обычно жалуются на сильный зуд, перхоть между пальцами ног, покраснение кожи. Грибок чаще распространяется под подошвой, реже повреждается тыльная сторона стопы. В частности, между третьим и четвертым пальцами возникают трещины, которые могут быть очень болезненными. Менее распространенной формой заболевания является грибок ногтей на ногах вместе с язвами, когда следует подозревать вторичную бактериальную инфекцию.
Грибок гиперкератоза стопы (также называемый грибком мокасинового типа) проявляется в виде диффузного гиперкератоза подошв, латеральных и медиальных поверхностей стопы. Кожа чешуйчатая, всегда присутствует эритема.

Грибок гиперкератоза стопы
Воспалительный или пузырчатый грибок стопы болезнен, проявляется сильным зудом, волдырями и волдырями на коже, которые могут лопнуть. Эти поражения сопровождаются выраженной эритемой. Чаще всего травмируется медиальная сторона стопы.
Основные методы диагностики — исследование царапин на коже после окрашивания КОН. Микроскопическое исследование царапин кожи, окрашенных KOH, на которых видны сегментированные гифы мицелиальных грибов, помогает отличить грибок стопы от негрибкового заболевания стопы, а в случае инфекции Candida виден кластерный грибок с псевдогифией.
При везикулярной болезни везикулы используют для микробиологических исследований (посев на специальной среде). В случае образования язв, трещин на коже следует взять мазок и исследовать культуру на вторичную бактериальную инфекцию.
В клинической практике грибок стопы можно заподозрить исключительно на основании признаков и типа поражения, но рекомендуется подтвердить диагноз клиническими испытаниями, поскольку симптомы грибковой инфекции могут быть аналогичны другим дерматологическим заболеваниям — кандидозной инфекции пальцев рук, атопическому дерматиту.
Основные цели лечения — облегчить симптомы (зуд и боль), снизить риск вторичных бактерий и остановить дальнейшее распространение грибковой инфекции как на пациента, так и на окружающих.
- Препараты первого ряда — это противогрибковые препараты местного действия, а препараты системного действия — резервные, назначаемые в случаях, когда препараты местного действия неэффективны или неэффективны сами по себе.
- Противогрибковые препараты местного действия включают аллиламин, бутенафин, циклопирокс, толнафтат. Данные метаанализа 2005 г. подтверждают эффективность местного лечения опоясывающего лишая стопы.
Противогрибковые препараты местного действия назначают 1-2 раза в день и продолжение лечения не менее 4 недель. Пациенты, нуждающиеся в системной терапии, получают итраконазол (250 мг 2 раза / сут в течение 1 недели) и тербинафин (250 мг 1 раз / сут в течение 1 недели) 2 недели) или флуконазол (150 мг 1 неделю в неделю в течение 2-6 недель).

Противогрибковые препараты местного действия
Гризеофульвин также можно использовать для лечения грибка стопы, но он не так эффективен, как другие системные противогрибковые препараты, и требует более длительного лечения (1000 мг / день в течение 4-8 недель или 660 или 750 мг / день в течение 4-8 недель).
Помимо местных противогрибковых препаратов пациентам с гиперкератозом можно назначать слабые растворы салициловой кислоты (1). Повязку, смоченную этим продуктом, следует наложить на пораженные участки и удерживать в течение 2–0 минут, повторяя процедуру 2–3 раза в день.
Грибок тела: диагностика и лечение
Tinea corporis — дерматофитическая инфекция кожи . Самый распространенный грибок тела вызывается T. rubrum. Другие патогены могут включать Trichophytontonsurans, Microsporum canis, T. interdigitale, Microsporum gypseum, Trichophyton violaceum и Microsporum audouinii.

Tinea corporis — дерматофитическая инфекция кожи
Инфекция чаще всего возникает после прямого контакта кожи с больным грибком тела, может передаваться от животных или инфекция может распространяться на самого пациента из других мест, если у него есть грибок на голове, ногах или других областях. Взрослые могут заразиться грибком тела T.tonsurans от детей с грибком головы, который часто вызывается этим возбудителем. Инфекция M. canis передается от больных кошек или собак. Возможны вспышки грибка тела у юных спортсменов, много контактирующих с другими спортсменами (баскетболистами, борцами и т. д.),
Клиническими признаками грибка на теле являются зудящие, круглые или овальные, эритематозные, шелушащиеся бляшки, эксцентрично распространяющиеся. По мере прогрессирования болезни середина сыпи становится немного светлее, а края выступают вперед. Формируются круглые кольцевые пластины.
Эти бляшки могут сливаться и образовываться волдыри. Инфекции у животных, особенно у молодых котят и щенков, более тяжелые и преимущественно воспалительные. В случае широко распространенной сыпи следует учитывать возможность иммунодефицитного заболевания (например, ВИЧ-инфекции) или диабета.
Основной метод диагностики — исследование кожных царапин с помощью раствора КОН. Дерматофиты представляют собой сегментированные нитчатые гифы. Для анализа необходимо взять срезки кожи с наиболее активного очага заболевания — края круглой пластины.
Ряд дерматологических кожных заболеваний необходимо различать между грибком тела. Подозрение, что это не грибок организма, должно быть вызвано тем, что перхоти нет, лечение малоэффективно, отрицательный ответ на тест КОН, сыпь очень часто. Грибок на теле необходимо дифференцировать от других кожных заболеваний, которые проявляются в виде кольцевой сыпи. К таким заболеваниям относятся подострая кожная красная волчанка, круговая гранулема и центробежная круговая эритема .
Причина подострой красной волчанки идиопатическая, она может быть связана с системной красной волчанкой или с применением некоторых лекарственных препаратов. Заболевание проявляется на подверженных воздействию солнечных лучей участках тела в виде круговых эритематозных бляшек перхоти.
Круговая гранулем а — доброкачественный воспалительный дерматоз. Его клинические признаки — одна или несколько эритематозных кольцевых бляшек на конечностях, но перхоть отсутствует. Центробежная циркулярная эритема — воспалительное заболевание кожи неизвестной причины, также проявляющееся кольцевидными эритематозными бляшками.



Tinea corporis эффективно лечится местными противогрибковыми средствами, такими как азолы, аллиламин, бутенафин, циклопирокс и толнафтат (2). Исследования показывают, что лечение грибка тела и стоп двумя противогрибковыми препаратами очень эффективно (изучалось действие тербинафина и нафтифина) (2). Нистатин неэффективен при лечении дерматофитных инфекций. Препараты местного действия вводят 1-2 раза / сут. 3 недели. Лечение прекращают после исчезновения всех клинических признаков.
Системное лечение назначается пациентам, у которых было неэффективное лечение местными противогрибковыми препаратами или заболевание очень распространено. Наиболее распространенными вариантами лечения являются тербинафин (250 мг 1 день / день в течение 1-2 недель) и итраконазол (200 мг / день в течение 1 недели).

Тербинафин
Гранулема Майокки: диагностика и лечение
Гранулема Майокки — более редкая грибковая дерматофитная инфекция, поражающая более глубокие слои кожи — дерму, подкожную клетчатку и волосяные фолликулы. Наиболее частым возбудителем является T. rubrum, но инфекция также может быть вызвана другими дерматофитами. Развитие гранулемы Майокки может быть вызвано травмой кожи или окклюзией волосяных фолликулов.
Бритье ног — один из факторов развития гранулем Майокки. Пациенты с ослабленным иммунитетом и нарушенным иммунитетом подвергаются повышенному риску развития гранулемы Майокки. Кортикостероидная терапия при дерматофитных поверхностных инфекциях не рекомендуется, так как это может привести к местной иммуносупрессии и развитию гранулемы Майокки.
Клинические признаки инфекции возникают на локализованном участке тела, где видны эритематозные, перифоликулярные папулы или небольшие узелки, пустулы. У пациентов с иммуносупрессивными состояниями подкожно могут образовываться узелки и абсцессы. В редких случаях также возможно распространение болезни.

Гранулема Майокки
Заболевание диагностируется на основании истории болезни пациента и клинических признаков, диагноз подтверждается биопсией кожи, а патогистологическое обследование подтверждает наличие грибковых форм в дерме. Ответ на опрос посевов помогает определить точного возбудителя. Тест с КОН может быть отрицательным, поскольку грибковая инфекция в этом случае развивается в более глубоком слое кожи.
Местные противогрибковые препараты для лечения гранулем Майокки неэффективны, потому что они не проникают через дерму и подкожно. Рекомендуется лечение системными противогрибковыми препаратами. Обычная рекомендация — тербинафин 250 мг 1 в / день. 2–6 недель, продолжительность лечения зависит от реакции на лечение. Лечение продолжают до исчезновения всех клинических признаков.
Резюме
Грибковые инфекции кожи чаще всего вызываются дерматофитами из родов Trichophyton, Epidermophyton и Microsporum. Эти дерматофиты метаболизируют кератин и могут встречаться в различных частях тела — ногах, паху, голове, ногтях, волосах бороды, могут повредить более глубокий слой кожи, дерму и волосяные фолликулы.
Грибковые инфекции, вызванные дерматофитами, часто можно заподозрить, оценив клинические признаки, но диагноз также должен быть подтвержден тестами. В случае ошибочного диагноза пациенту могут быть назначены кортикостероиды, что затрудняет как подтверждение дерматофитного диагноза, так и сам процесс заживления.
Большинство кожных инфекций, вызванных дерматофитами, излечимы с помощью местных противогрибковых препаратов, таких как азол, аллиламин, циклопирокс, бутенафин и толнафтат.
Источники
- Adam O Goldstein, et al. Дерматофитные (дерматофитные) инфекции. 2019 г. UpToDate.
- Эль-Гохари М. и др. Местные противогрибковые препараты для опоясывающего лишая и тинея тела. Кокрановская база данных Syst Rev 2014.
- Гринберг Х.Л. и др. Клотримазол / бетаметазона дипропионат: обзор затрат и осложнений при лечении распространенных кожных грибковых инфекций. Pediatric Dermatol 2002.
- Розен Т., Елевски Б.Е. Неэффективность крема клотримазола-бетаметазона дипропионата при лечении инфекций Microsporum canis. J Am Acad Dermatol 1995.
- Гольдштейн А.О. и др. Грибковые инфекции. Эффективное лечение заболеваний кожи, волос и ногтей. Гериатрия. 2000.
- Кроуфорд Ф., Холлис С. Местные методы лечения грибковых инфекций кожи и ногтей стопы. Кокрановская база данных Syst Rev 2007.
- Гупта А. К., Купер Е. А.. Обновление противогрибковой терапии дерматофитий. Микопатология 2008.
Читайте также:

