Что такое герпетический блефарит
Обновлено: 23.04.2024
Симптомы глазного герпеса отличаются многообразием. В большинстве случаев происходит поражение только поверхностных отделов глаза – роговицы (кератит), а также век и конъюнктивы глаза (блефароконъюнктивит). Однако при неправильном лечении или отсутствии своевременного лечения – всего за 1-2 дня вирус герпеса может распространиться на радужку, сетчатку, сосудистую оболочку глаза, а также зрительный нерв. И это грозит уже не только ухудшением зрения, но и слепотой.
Современные исследования показывают, что ведущую роль в развитии герпеса глаз – играет состояние вашей иммунной системы. Ведь у большинства людей при попадании вируса герпеса на веки или роговицу глаза – развития воспаления просто не происходит. Но при патологии клеточного звена иммунитета, низком уровне антител к вирусу простого герпеса, низком уровне интерферонов (ИФН-α и ИФН-γ), низком содержании лизоцима в слезной жидкости – создаются условия для инфицирования и последующих рецидивов.
Герпес на веке глаза (блефарит) –
Существует много классификаций офтальмогерпеса (Кацнельсона, Каспарова, Майчука и т.д.). Кроме того, его разделяют на офтальмогерпес переднего и заднего отделов глаза. В этом обзоре мы разберем виды герпетических поражений передних отделов глаза – как наиболее часто встречающихся.
К офтальмогерпесу переднего отдела глаза относятся:
Герпес глаз: причины возникновения
Выше мы уже рассказали, что существует целое семейство герпевирусов, однако только 3 типа вируса вызывают герпес глаз. Чаще всего – это вирус простого герпеса 1-го типа (ВПГ-1), намного реже – вирус простого герпеса 2-го типа (ВПГ-2), либо вирус опоясывающего лишая (Varicella zoster). Если герпетическое поражение глаз у пациента связано с вирусы ВПГ-2 или Varicella zoster – рецидивы обычно возникают намного чаще, а лечение будет намного более сложным. Это связано с тем, что эти типы вирусов намного более патогенны, чем ВПГ-1.
Герпес может попасть в ткани глаза тремя путями, и первый из них – это экзогенный контактный путь. Например, вы прикасались к предметам, которые брал человек с активными проявлениями герпеса, а потом решили потереть глаз. Либо вы трогали свой собственный герпес пальцем, а потом также решили потереть глаз, не помыв перед этим руки. Либо вы воспользовались чужим полотенцем для лица, либо кто-то вытер лицо/ руки вашим полотенцем. Важный момент – вы можете заразиться даже от человека, у которого полностью отсутствуют симптомы герпеса, т.к. у 10% людей вирус герпеса постоянно находится в слюне – даже при полном отсутствии у них клинических проявлений герпеса.
Герпес может попасть в ткани глаза – нейрогенным путем. Дело в том, что после первичного заражения и последующего выздоровления (что происходит обычно еще в детстве) – вирус герпеса сохраняется на всю жизнь в сенсорных и вегетативных нервных ганглиях. Прежде всего в тройничном узле, из которого потом выходят 3 ветви тройничного нерва – глазной нерв, верхнечелюстной и нижнечелюстной нервы. Так вот, при снижении иммунитета спящий вирус активируется, и по нервным волокнам проникает из тройничного узла непосредственно к глазам.
Исследования показывают, что 95% рецидивов глазного герпеса (как правило, это герпетический кератит, протекающий с поражением роговицы глаза) – связаны именно с активацией вируса герпеса, находящегося в спящем состоянии в узле тройничного нерва. Кроме того, исследования показывают, что у 90% пациентов, которые хотя бы единожды перенесли герпес на глазу – вирус сохраняется в спящем состоянии не только в тройничном узле, но и в тканях самой роговицы глаза. Что значительно повышает риск развития рецидивов. Ну и последний путь проникновения вируса герпеса в ткани глаза – гематогенный (в случае когда имеет место быть вирусемия, т.е. вирус присутствует в крови).
У детей –
особенно часто герпетическое поражение глаз развивается у детей. Дети младшего возраста постоянно тянут руки в рот, облизывая их. И если у ребенка есть герпес на губе, коже вокруг рта или на слизистой оболочке полости рта – этот вирус обязательно окажется везде, включая глаза. Кроме того, большую роль в развитии глазного герпеса у детей (особенно у детей 6-12 лет) – играет дисбактериоз кишечника, т.к. это оказывает огромное негативное влияние на состояние иммунной системы ребенка.
Причины рецидивов офтальмогерпеса (повторных случаев) –
По статистике у пациентов перенесших однократное герпетическое поражение глаз – в 25% случаев обязательно будет хотя бы 1 рецидив в течение года. У пациентов сразу с несколькими рецидивами в анамнезе – риск развития последующих рецидивов повышается до 50-75%. Т.е. это серьезная проблема, справится с которой вам поможет только хороший врач-офтальмолог (и в большинстве случаев еще и врач-иммунолог), но никак не самолечение противовирусными препаратами.
Активация спящего вируса герпеса (в тройничном узле или тканях роговицы глаза) – происходит только при нарушении равновесия между вирусом герпеса и иммунной защитой организма. Наша иммунная система очень сложный механизм, который состоит из клеточного и гуморального звена. Тут и клетки, которые уничтожают патогенные вирусы, и бактерии, и неспецифические интерфероны, и специфические по отношению к каждому вирусу или бактерии антитела, и система комплемента, и лизоцим в слезной жидкости.
Вирус герпеса активируется, когда перечисленные выше показатели иммунной защиты снижаются до определенного критического уровня. Активация герпеса также может произойти и под воздействием различных неблагоприятных факторов – лазерная коррекция зрения, стресс, глазные капли от глаукомы, переохлаждение/ перегревание, падение иммунитета на фоне ОРВИ или приема определенных лекарственных препаратов, а также при беременности, употреблении высоких доз алкоголя и т.д. Ношение контактных линз также может вызывать обострения глазного герпеса.
Причины тяжелого рецидивирующего течения офтальмогерпеса –
- иммунодефицитные состояния (ослабленный иммунитет),
- длительное необоснованное интенсивное предшествующее лечение или самолечение – кортикостероидами, антибиотиками, противовирусными средствами,
- при наличии вторичной инфекции – бактериальной или грибковой,
- при вирусемии (наличии вируса простого герпеса в крови).
Герпетический конъюнктивит –
Эта форма офтальмогерпеса чаще всего встречается у детей и характеризуется длительным течением и высокой частотой рецидивов. Конъюнктива – это тонкая прозрачная ткань толщиной от 0,05 до 1,0 мм, состоящая из многослойного цилиндрического эпителия, которая расположена на поверхности глаза, а также со стороны внутренней поверхности век. Конъюнктива содержит большое количество кровеносных сосудов и поэтому при ее инфицировании – веточки сосудов становятся хорошо заметны, и глаз выглядит красным.
Герпетический конъюнктивит обычно начинается с одного глаза, но чуть позже происходит инфицирование и второго. Вы столкнетесь со следующими симптомами – сначала вы можете почувствовать резь в уголке глаза (возможно сухость и жжение), чуть позже происходит покраснение конъюнктивы – она выглядит отечной, воспаленной, имеет ярко-красный цвет. Также пациенты могут предъявлять жалобы – на светобоязнь, слезотечение, а также на отечность век и скопления слизистых выделений в уголках глаз.
Лечение герпетического конъюнктивита –
Выбор противовирусных средств –
В некоторых случаях назначают комбинацию глазного геля или мази – с каплями Офтальмоферон, но в этом случае капли применяются уже только 3-4 раза в день (интервал между применением мази и капель должен быть не меньше 20-30 минут). При наличии незначительного количества высыпаний на веках – дополнительно используется крем с 5% Ацикловиром для наружного нанесения на кожу век, но если высыпания значительные – необходим прием таблетированных противовирусных препаратов. Оптимально принимать Валацикловир (лучше всего препараты Валтрекс или Валвир) – в таблетках по 500 мг 2 раза в день, 5 дней. Но учтите, что все таблетированные противовирусные препараты отпускаются уже только по рецепту и не должны приниматься без назначения врача .
Лечение герпетического блефарита –
Самостоятельный герпетический блефарит возникает достаточно редко (обычно он сочетается с конъюнктивитом), но если у пациента есть только высыпания на коже век – можно использовать следующую схему. При небольшом количестве герпетических высыпаний на веках – использовать для наружного нанесения на веки 5% крем с Ацикловиром + закапывать капли Офтальмоферон 4-6 раз в день. При большом количестве герпетических высыпаний на коже век – таблетки Валацикловир (по 500 мг 2 раза в день, 5 дней) + капли Офтальмоферон 4-6 раз в день.
Герпетический кератит (эпителиальный и стромальный):
Статья носит только ознакомительный характер, и мы просим вас не заниматься самолечением . Помните, что герпетический кератит (герпетическое поражение роговицы) – это действительно опасно, и поэтому любое самолечение может закончиться стойким ухудшением зрения. Вплоть до возможных случаев слепоты.
а) Эпителиальный герпетический кератит –
Герпес на глазу: фото эпителиального кератита
Лечение древовидной формы эпителиального герпетического кератита – достаточно простое. Как и в случае с герпетическим конъюнктивитом препаратами выбора будут – капли Офтальмоферон, глазная мазь Ацикловир, глазной гель Зирган (в среднем курс лечения составляет 14 дней, но при необходимости может быть продлен до 21 дня). Что касается географического кератита (его еще иногда называют термином – картообразный) – он всегда является рецидивом после неправильного лечения древовидной формы эпителиального кератита, и лечится он значительно дольше и сложнее.
Важный момент – если пациенту выписывались капли для глаз с глюкокортикоидами (от другого заболевания глаз), то их применение должно быть прекращено как минимум до момента полного восстановления эпителия роговицы. Географическая форма эпителиального кератита лечится значительно сложнее и дольше.
Важно : лечение рецидивов эпителиального кератита
Что делать с такими пациентами? При наличии в анамнезе герпетического кератита, если у пациента есть текущее поражение кожи герпесом, либо если вирус герпеса подтвержден ПЦР-тестом – на 1-м этапе сразу назначается противовирусная терапия. Причем этот этап лечения при рецидивирующих эрозиях герпетической природы – вы должны будете повторять каждые 3 месяца в течение года.
Итак, на 1-м этапе назначаются капли Офтальмоферон 4-5 раз в день 7 дней, глазной гель Зирган – сначала 5 раз в день 14 дней (потом еще 3 раза в день в течение 7 дней), а также Валтрекс 2 таблетки по 500 мг в день – до 1 месяца. Т.к. гель Зирган в России не доступен, то его придется заменить глазной мазью Ацикловир (4 раза в день), но после 14 дней применения нужно будет оценить степень его токсического влияния на роговицу. В дополнение к противовирусной терапии во время 1-го этапа используют антибиотик на 7 дней, а также назначается средство для регенерации эпителия роговицы (например, Корнерегель 4 раза в день, курсом от 10 до 30 дней).
Важно : через 3 месяца (даже если у вас нет никаких симптомов рецидива) – схему лечения 1-го этапа обязательно повторяют, и в этом и заключается залог успешности лечения рецидивирующих герпетических эрозий роговицы! Т.е. вы должны повторять курс противовирусных препаратов от герпеса – каждые 3 месяца в течение 1 года.
Важно : в общем, лечение первой вспышки эпителиального кератита – это обычно достаточно простое занятие. И если оно проводится правильно и под контролем врача-офтальмолога, то риск последующих рецидивов небольшой. Совсем другая ситуация – при рецидивирующем и осложненном течении кератита, и в этих случаях тактика лечения должна учитывать, что помимо вируса герпеса на течение заболевания могут также оказывать влияние – еще и аутоиммунный, и аллергический факторы. И тогда помимо противовирусных средств должны назначаться дополнительно – противовоспалительные, десенсибилизирующие средства, препараты иммунотропного действия. Могут применяться физиотерапевтические процедуры, а также и более радикальные методы – диатермокоагуляция, хирургическое удаление пораженного эпителия роговицы, а также лазерная коагуляция изъязвленных участков эпителия.
б) Стромальный герпетический кератит –
Несколько примеров стромального герпетического кератита –
Жалобы пациентов при стромальном кератите –
Кроме предъявляемых жалоб у пациента может отмечаться блефароспазм (спастическое сокращение круговой мышцы глаза, которое может приводить к стойкому смыканию век), также может появиться ощущение смещения глазного диска. Примерно у 50% пациентов повышается внутриглазное давление.
Глазной герпес: лечение и профилактика
Вы должны помнить, что самый обычный герпетический кератит – по статистике в мире является основной причиной необратимого снижения зрения, а также развития слепоты. Поэтому не стоит прибегать к самолечению, и для предупреждения необратимых изменений зрения – необходимо как можно раннее обращение к офтальмологу. Статистика показывает, что позднее обращение к офтальмологу или попытки самолечения даже относительно самых простых форм глазного герпеса (например, эпителиального кератита) – более чем в 25% случаев приводит к развитию стромального кератита с рубцеванием роговицы и необратимым ухудшением зрения.
Лечение стромального кератита –
Сначала хочется сказать несколько слов о применении средств для местного применения. В Европе и США для лечения герпетических кератитов и кератоконъюнктивита одобрены 2 препарата местного действия. Во-первых – это 0,15% гель Ганцикловир (по схеме – 5 раз в день, т.е. каждые 3 часа). Во-вторых – это 1% раствор Трифлуридин в виде капель (по схеме – 9 раз в день, т.е. каждые 2 ч пока вы бодрствуете).
1) Лечение стромального кератита БЕЗ изъязвления эпителия роговицы –
Прежде всего назначаются противовирусные средства + противовоспалительные средства (кортикостероиды). Из противовирусных средств оптимально использовать капли Офтальмоферон 8 раз в день, причем по мере улучшения состояния нужно уменьшать кратность применения сначала до 6 раз в день, а потом и до 4 раз в день. Кратность и сроки применения препаратов – могут быть установлены только офтальмологом, самолечением тут заниматься нельзя. Если используется все-таки Ацикловир глазная мазь (3-4 раза в день), то следует учитывать, что местное применение Ацикловира больше 14 дней – может приводить к интоксикации глазной поверхности. Препараты с ганцикловиром в этом отношении намного более безопасны (даже до 21 дня), но их нет в российских аптеках.
Исследования показали, что при герпетическом стромальном кератите без изъязвления – развитие патологического процесса в строме роговицы связано с аллергической реакцией IV типа (опосредованная Т-лимфоцитами гиперчувствительность замедленного типа). Поэтому противовоспалительная терапия проводится при помощи кортикостероидов. В первые 2 -3 дня проводят орошение роговицы 0,1% раствором дексаметазона 1 раз в сутки, и если целостность эпителия роговицы на фоне гормональной терапии не нарушается – количество инстилляций увеличивают от 2 до 5 раз в сутки.
2) Лечение стромального кератита с изъязвлением –
Противовирусная терапия проводится: оптимально либо капли Офтальмоферон 8 раз в день (но постепенно снижая кратность применения по мере улучшения состояния), либо таблетированный препарат Валацикловир по 500 мг 2 раза в день. При наличии вторичной бактериальной инфекции обязательно назначаются на 7 дней антибиотики местно, но при необходимости и системно (также нужно исключить и наличие вторичной грибковой инфекции). Параллельно назначаются противоаллергические и гипотензивные препараты, а также решается вопрос о назначение кортикостероидов в подострой стадии заболевании, а также после достижения полной эпителизации роговицы. Обязательно назначаются эпителизирующие средства, например, Корнерегель и другие, о которых мы рассказали выше.
Проведение иммунокоррекции у пациентов с офтальмогерпесом –
У пациентов с офтальмогерпесом можно выделить следующие показатели иммунной недостаточности:
- затяжное течение заболевания,
- частые рецидивы,
- снижение эффективности противовирусной терапии (при лечении рецидивов),
- наличие хронических сопутствующих заболеваний.
- При тяжелом течении – по 1 таб. (10 мг) 2 раза в сутки, в течение 3 дней. После этого 3 дня перерыв, а потом снова 3 дня лечения с указанными дозировками. Имейте в виду, что в случае крайне тяжелого течения через 10-14 дней после окончания этого курса – можно будет провести повторный курс лечения, но уже используя небольшие дозировки (см. схему ниже).
- При более легком течении – по 2 таб. (1 мг) 2-3 раза в день, в течение 10 дней.
Источники:
Блефарит – воспаление ресничного края век, имеющее хроническое течение [1,3].
Название протокола: Блефарит
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| Н01 | Другие воспаления век |
| Н01.0 | Блефарит |
| H 01.1 | Неинфекционные дерматозы века |
| H 01.8 | Другие воспаления века уточненные |
| H 01.9 | Воспаление века неуточненное |
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| БП | – | бактериальный посев |
| ВОП | – | врач общей практики |
| ЖКТ | – | желудочно-кишечный тракт |
| СД | – | сахарный диабет |
| УФО | – | ультрафиолетовое облучение |
Пользователи протокола: офтальмологи, врачи общей практики.
Категория пациентов: взрослые и дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Классификация
| Стадии | По локализации | По этиологии |
| -простой | - Передний краевой | первичные (воспалительные), - вторичные (невоспалительные) |
| -чешуйчатый | - Задний краевой | первичные (воспалительные), - вторичные (невоспалительные) |
| -язвенный |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Жалобы:
- зуд различной степени выраженности,
- покраснение края век;
- жжение, отек век;
- чешуйки у корня ресниц;
- отделяемое из конъюнктивальной полости;
- ощущение инородного тела и слезотечение.
Анамнез:
- наличие сахарного диабета и другой эндокринной патологии ;
- наличие атопического, себорейного дерматита, акнерозацеа, экземы, демодекоза;
- наличие сопутствующей патологии ЖКТ;
- хронические рецидивирующие воспалительные процессы глазного яблока
- некоррегированная или неправильно коррегированная аметропия
кожа краев век отечна, гиперемирована, возможны наличие чешуек, гнойных корочек у основания ресниц, пенистый секрет и отек конъюнктивы.
Лабораторные обследования: бактериологическое исследование отделяемого конъюнктивальной полости на микрофлору с определением чувствительности к антибиотикам, микроскопия ресниц на демодекоз.
Инструментальные исследования:
Визометрия:
- снижение остроты зрения
- оценка слезной пленки
- утолщение и гиперемия маргинального края век
- наличие чешуек у корня ресниц при чешуйчатом блефарите и корочек – при язвенном блефарите
- выпадение, неправильный рост ресниц
- отек и гиперемия конъюнктивы
- дефект эпителия роговицы
Рефрактометрия – определение вида аметропии, для последующей коррекции.
Показания для консультации специалистов:
- эндокринолога – при наличии сахарного диабета и другой эндокринной патологии,
- гастроэнтеролога- при заболеваниях ЖКТ,
- дерматолога- при кожных заболеваниях.

Диагностический алгоритм:
Дифференциальный диагноз
- устойчивость к проводимому лечению
- наличие длительно существующего одностороннего блефарита
- 1.Процесс двусторонний
- 2. Отрицательный результат цитологического исследования.
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Биброкатол (Bibrocathol) |
| Бриллиантовый зеленый (Brilliant green) |
| Гентамицин (Gentamicin) |
| Гидрокортизон (Hydrocortisone) |
| Дексаметазон (Dexamethasone) |
| Левофлоксацин (Levofloxacin) |
| Метронидазол (Metronidazole) |
| Неомицин (Neomycin) |
| Офлоксацин (Ofloxacin) |
| Полимиксин (Polymyxin) |
| Тетрациклин (Tetracycline) |
| Тобрамицин (Tobramycin) |
| Хлорамфеникол (Chloramphenicol) |
| Ципрофлоксацин (Ciprofloxacin) |
| Эритромицин (Erythromycin) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
- Режим: III;
- Диета: Стол № 1, 5, 9- по показаниям.
- Влажные компрессы
- Коррекция аметропии
- обработка краев век 1 % спиртовым раствором бриллиантового зеленого.
- закапывание в конъюнктивальную полость одного из растворов антибиотиков (0,25% раствор хлорамфеникола по 1 капле 3 раза в день, 0,3% тобрамицин по 1 капле 3 раза в день, 0,3% раствор гентамицина по 1 капле 3 раза в день, ципрофлоксацина 0,3% раствор по 1 капле 3 раза в день, левофлоксацина 0,5% раствор по 1 капле 3 раза в день, офлоксацин по 1 капле 3 раза в день).
- обработка краев век мазями, содержащими антисептические средства (глазная мазь 2% с биброкатолом), кортикостероиды, антибиотики и их комбинацию (0,5%, 1% гидрокортизоновая глазная мазь, 1% эритромициновая глазная мазь, тетрациклиновая глазная мазь, тобрамицин глазная мазь, офлоксацин глазная мазь, дексаметазон+ тобрамицин глазная мазь, дексаметазон+неомицин+полимиксин глазная мазь – смазывания края век и закладывания за нижнее века 2 раза в день).
- метронидазол тб по 0,25г 2 раза в день в течении 10 дней. [5, стр.6]
Перечень основных лекарственных средств (имеющих 100% вероятность применения)
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Антисептический препарат | 1% спиртовый раствор бриллиантового зеленого | Обработка краев век | УД – D |
| Антисептический препарат | 2% глазная мазь биброкатол | Обработка краев век | УД – D |
| Противомикробный препарат для местного применения | Хлорамфеникола 0,25% раствор глазные капли |
Примечание: Перечисленные противомикробные препараты могут быть применены при блефаритах, развившихся вследствие хронических конъюнктивитов или сопровождающимися таковыми.
Перечень дополнительных лекарственных средств (менее 100% вероятности применения)
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Комбинированные препараты для местного применения | дексаметазон+ тобрамицин глазная мазь | Смазывание краев век | УД – C |
| Комбинированные препараты для местного применения | дексаметазон+неомицин+полимиксин глазная мазь | Смазывание краев век | УД – C |
| Противомикробный препарат для местного применения | Эритромициновая 1% глазная мазь | Смазывание краев век | УД – C |
| Противомикробный препарат для местного применения | Тетрациклиновая 1% глазная мазь | Смазывание краев век | УД – C |
| Противомикробный препарат для местного применения | Тобрамицин глазная мазь | Смазывание краев век | УД – C |
| Противомикробный препарат для местного применения | Офлоксацин глазная мазь | Смазывание краев век | УД – C |
| Противомикробный препарат | метронидазол | Per os | УД – C |
Хирургическое вмешательство: нет.
Дальнейшее ведение пациента: обучают правильной и регулярной обработке века антисептическими растворами, нанесению мази, закапыванию капель, массажу век. При регулярном лечении прогноз благоприятный, однако течение заболевания – затяжное, с частыми рецидивами.
Профилактика: профилактические меры включают гигиену краев век, предупреждение развития инфекции переднего отрезка глаза, повышение общего иммунитета.
Что такое блефарит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Цыганка Сергея Александровича, офтальмолога со стажем в 11 лет.
Над статьей доктора Цыганка Сергея Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
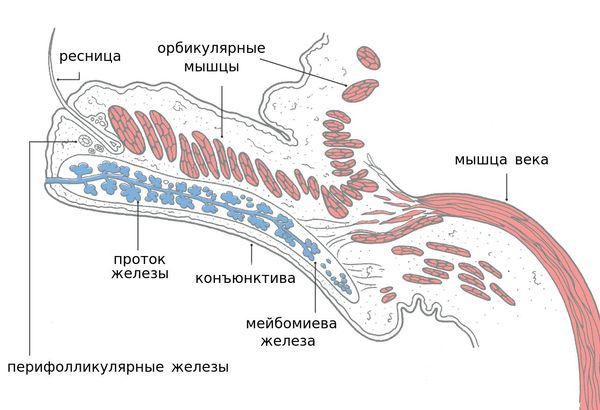
Блефарит — это воспалительное заболевание век, которое в большинстве случаев носит хронический характер. Для лучшего понимания причин и механизмов возникновения данной болезни необходимо иметь представление об анатомии века.
Этиология
Экзогенные причины (внешние)
К заболеваниям, которые могут стать причиной блефарита, относятся бактериальная (обычно стафилококковая) инфекция век или протоков глубоких желёз, при которой обнажаются края век, и некоторые вирусные инфекции (обычно вирус простого герпеса).
Также в некоторых случаях к блефариту может привести применение глазных капель, вызывающих аллергическую реакцию [13] .
Эндогенные причины (внутренние)
Кроме того, достоверно известно, что блефариты иногда являются предвестниками метаболического синдрома и требуют обращения к эндокринологу. Об этом свидетельствуют данные исследования, проводившегося в Тайвани, в котором приняли участие более 50000 исследуемых. [2]
К счастью, всё не так страшно, и зачастую причины возникновения блефарита не такие глобальные. Однако, эти причины, к сожалению, так же часто не решаются раз и навсегда.
В большинстве случаев блефариты — двусторонние заболевания, которые нередко сопровождаются инфекцией, но почти все не являются заразными.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы блефарита
Симптомы блефарита достаточно типичны и не отличаются разнообразием. Зачастую к ним относятся покраснение, зуд, шелушение, отёчность век. К ним также присоединяются симптомы сухости, чувство инородного тела, ощущение песка и раздражения в глазах — всё это следствие синдрома сухого глаза, который очень нередко сопровождает блефариты.
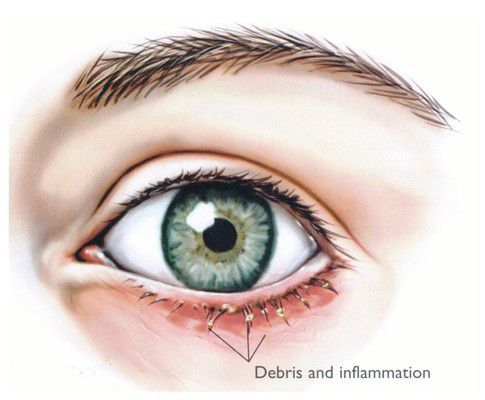
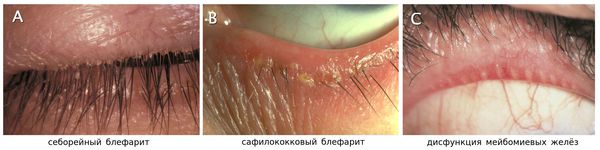
Себорейный блефарит характеризуется меньшим проявлением воспаления, чем стафилококковый блефарит, но с более маслянистым или жирным налётом.
Патогенез блефарита
Точный патогенез блефарита не установлен, однако существует предположение о многофакторности появления данного заболевания.
Считается, что стафилококковый блефарит вызывается стафилококковыми бактериями на поверхности глаз. Исследование глазной флоры у пациентов с диагнозом стафилококковый блефарит выявило, что у 46-51% исследуемых были обнаружены Staphylococcus aureus. [3]
Механизм возникновения блефарита по причине бактерий, со всеми вытекающими неприятными симптомами, изучен не полностью, поэтому может включать как прямое раздражение от бактериальных токсинов, так усиленный клеточно-опосредованный иммунитет к стафилококкам. [4] [5] Есть предположение, что локальное снижение уровня лизоцима и иммуноглобулина способно породить резистентность (сопротивляемость) бактерией к естественным иммунным барьерам. [6]
Дисфункция мейбомиевых желёз является частным диагнозом, который объединяет все разновидности блефаритов. Она характеризуется функциональными аномалиями мейбомиевых желёз и изменённой секрецией, которая играет важную роль в замедлении испарения слёзной плёнки и её сглаживания для обеспечения чёткой оптической поверхности.
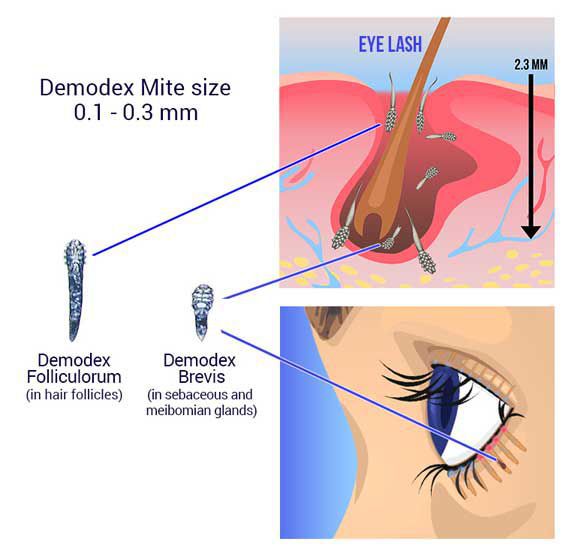
Некоторые врачи придерживаются гипотезы, что возникновение блефарита связано с активным размножением кожного клеща демодекс. Но однозначно утверждать, что именно демодекс провоцирует болезнь, нельзя, так как отсутствуют убедительные клинические данные об этом. Скорее всего, появление болезни и размножение демодекса имеет общую причину, поэтому прослеживается такая взаимосвязь. В норме в небольшом количестве клещи демодекс присутствуют на коже всех людей.
Классификация и стадии развития блефарита
В России выделяют два вида блефарита:
- передний блефарит чаще всего характеризуется вовлечением в процесс ресниц, фолликул вокруг ресниц и переднего края;
- задний (мейбомиевый) блефарит зачастую затрагивает более глубокие структуры, например протоки мейбомиевых желёз.
Передний блефарит в свою очередь подразедляется на стафилококковый и себорейный. Как уже упоминалось в патогенезе, в подавляющем большинстве случаев передний блефарит ассоциирован с бактериальной инфекцией. В случае с себорейный блефаритом виною заболевания являются чешуйки ороговевшей ткани головы или бровей, также возможна комбинация этих двух факторов.
Острый и хронический блефарит
Разделение на острый и хронический блефарит весьма условно. В современной литературе нет такой классификации, подострый блефарит относится к хроническому. Острое состояние — это следствие ранее предшествовавшего хронического блефарита.
Аллергический блефарит
Самый редко встречающийся вид блефарита — аллергический. Чаще всего он является следствием аллергических конъюнктивитов или поражения паразитами.
В некоторых источниках выделяют чешуйчатый, язвенный, демодекозный и угловой блефарит. Такая классификация не имеет отношения ни к практическому опыту врачей, ни к научным исследованиям.
Осложнения блефарита
К наиболее часто встречающимся осложениям блефарита следует отнести (осложнения расположены по мере увеличения опасности):
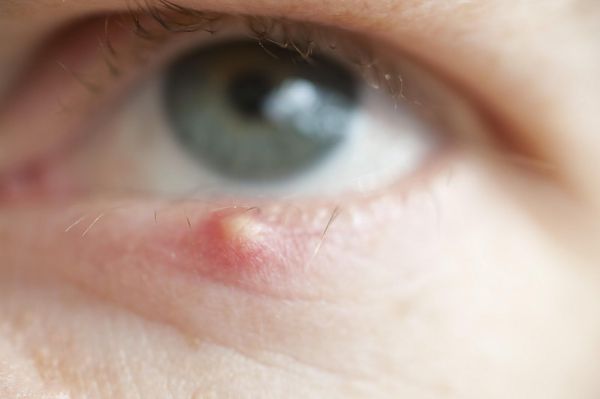
- Халязион — это медленно прогрессирующее образование внутри века, характеризующееся отёком и закупоркой мейбомиевых желёз. Очень часто его путают с ячменём в силу того, что оба заболевания приводят к воспалению (или являются следствием воспаления), отёку и покраснению.
Диагностика блефарита
По косвенным признакам можно установить снижение осмолярности слёзной жидкости, что будет являться следствием синдрома сухого глаза, часто сопровождающего блефарит.
Анализы для выявления клеща (demodex)
В некоторых случаях врач может предложить сделать микроскопическое исследования ресниц для выявления клёща demodex, но целесообразность этого анализа довольно спорная. В остальном, что касается диагностики — доктор опирается на клинические признаки, анамнез и данные осмотра.
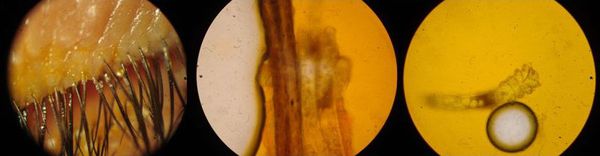
Выявление демодекозного блефарита — это пережитки прошлого, при котором любой зуд в веках ввиду мейбомиевого блефарита трактовался как шевеление клещей. На самом деле зуд связан с воспалением в области желёз, рефлекторно вызывающим желание чесать глаза.
В американской классификации демодекозный блефарит не выделяют, поскольку он не является самостоятельным заболеванием. Диагностику с удалением ресниц и микроскопированием личинок и взрослых особей также не проводят. Клещи живут на подушках, на коже и т. д., бороться с тем, что окружает нас ежедневно, не имеет смысла, поэтому для офтальмологов всего мира этот анализ не играет никакой роли. Как только обострение блефарита устранено, то и количество клещей становится нормальным.
Лечение блефарита
Для лечения блефарита применяют медикаментозную терапию
Медикаментозная терапия
Медикаментозная терапия включает антибиотики местного и системного действия, глюкокортикостероиды местного действия и слезозаместительную терапию.
Антибиотики местного действия
Для передних блефаритов актуален этот метод лечения. В данном случае пациенты могут использовать мазевые формы или формы глазных капель. К сожалению, некоторые пациенты нуждаются в хронической терапии. [9]
Антибиотики системного действия (внутрь)
Существуют данные, подтверждающие, что препараты из группы тетрациклинов и макролидов эффективны в отношении дисфункции мейбомиевой железы. Их действие основано не на прямой борьбе с микроорганизмами, а на снятии воспаления и возможности регулировать липидный обмен. [10]
Глюкокортикостероиды местного действия
Короткие курсы местной терапии стероидами показаны для облегчения симптомов, а в комбинации со специфическими антибиотикам (например комбинация тобрамицин/дексаметазон) — особенно выигрышна ввиду липидостабилизирующих свойств первого препарата из связки. Есть единичные ретроспективные исследования, доказывающие эффективность 0,05% циклоспорина, но эти факты требуют более полного изучения.
Слезозаместительная терапия
Данный метод лечения блефарита весьма распространён, поскольку большинство пациентов с блефаритом имеют проблемы, связанные с быстрым разрывом слёзной плёнки, который может быть неприятен как и самим синдромом сухого глаза, так и усилением самого блефарита ввиду избыточного трения века о недостаточно увлажненную поверхность конъюнктивы.
Применение Омега-3 полиненасыщенных жирных кислот
Согласно рекомендации The international workshop on meibomian gland dysfunction, их употребление может уменьшить частоту и выраженность дисфункции мейбомиевой железы.
LipiFlow
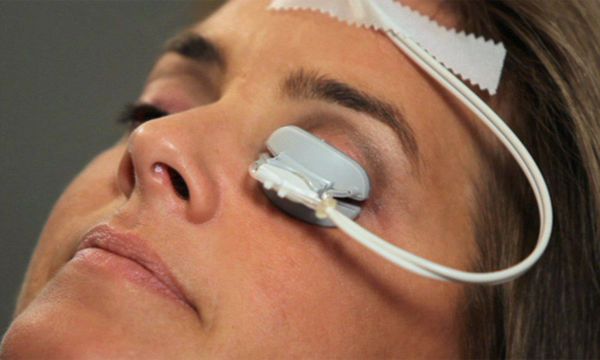
Интрадуктальное зондирование мейбомиевой железы
Эта медицинская процедура, которая крайне редко встречается на территории России, имеет высокую эффективность ввиду устранения первопричины. [12] В мейбомиеву железу проникает зонд, через который вводится лекарственный препарат.
Прочие процедуры и физиотерапия для лечения блефарита
Эффективными будут воздействия, которые сводятся к прогреванию и выдавливанию мейбума. Однако физиотерапия, помимо основного воздействия, имеет второстепенные недостаточно исследованные эффекты. Дарсонвализация и магнитотерапия — бездоказательные методики, их применяют только в странах СНГ.
Диета при блефарите
Некоторые исследователи утверждают, что соблюдение диеты, богатой Омега-3 полиненасыщенными жирными кислотами, благотворно влияет на течение заднего блефарита.
Также рекомендованы продукты:
- льняное масло;
- жирная рыба — лосось, скумбрия, сельдь, сардины и тунец;
- цельные злаки;
- растительный белок, бобы;
- свежие фрукты и зеленые овощи.
Следует пить больше воды, избегать продуктов с трансжирами и насыщенными жирами, ограничить потребление алкоголя [14] .
Рекомендации на время лечения блефарита
Во время лечения блефарита не следует наносить косметику на край века, нужно с осторожностью применять тушь, подкрашивая только край ресниц. Не рекомендуется использовать подводки и тени. Ношение контактных линз не противопоказано, если у пациента не блефароконъюнктивит, или если блефарит не сопряжен с бактериальной инфекцией. Однако важно тщательно следить за чистотой мягких контактных линз, поскольку они могут избыточно загрязняться мейбумом.
Лечение блефарита у детей
У детей блефариты часто сопряжены с нарушением функций ЖКТ. Достоверных данных о прямой связи, как и о патофизиологии процесса нет, но многие специалисты отмечают такую связь. Наиболее часто блефариты сопровождают запоры.
Профилактика и лечение блефарита у детей осложнены невозможностью адекватно и регулярно выполнять гигиену век, компрессы и массаж.
Как лечить блефарит в домашних условиях
При хронической форме заднего блефарита можно самостоятельно делать компрессы с массажем, описанные ниже. При остальных видах блефарита, особенно в стадии обострения, нежелательно заниматься самолечением, ввиду отсутствия возможности у пациента поставить верный диагноз самому себе. Для диагностики требуется биомикроскопия (осмотр на щелевой лампе) и некоторые другие тесты.
Прогноз. Профилактика
Первым шагом в лечении блефарита является гигиена век, которая включает в себя тёплые компрессы, массаж век.
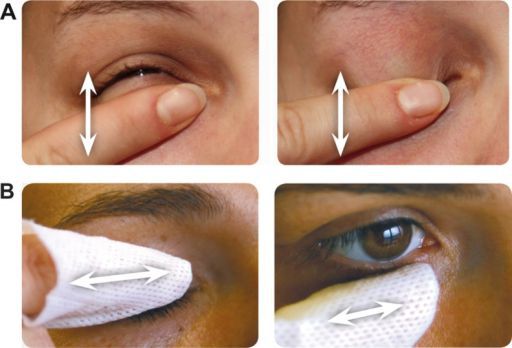
Проводите такую гигиену регулярно по мере появления чувства тяжести в веках, покраснения или зуда.
Как предотвратить блефарит
Большинство случаев блефарита предотвратить невозможно. Но чтобы свести к минимуму симптомы блефарита, можно предпринять следующие меры:
Консультация офтальмолога БЕСПЛАТНО при удалении халязиона, новообразований (папиллом) век, инородных тел роговиц и конъюнктивы! (цена .
Скидки для друзей из социальных сетей!
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
Ардамакова Алеся Валерьевна
Врач-офтальмолог, лазерный хирург
Кандидат медицинских наук
Никулина Ольга Васильевна
В каких случаях обращаться к офтальмологу?
Мы в Telegram и "Одноклассниках"
Блефарит - группа глазных болезней, сопровождающихся воспалением краев век, и сложно поддающихся лечению.
При блефарите воспалительный процесс охватывает ресничные края век, заболевание часто носит хронический характер.

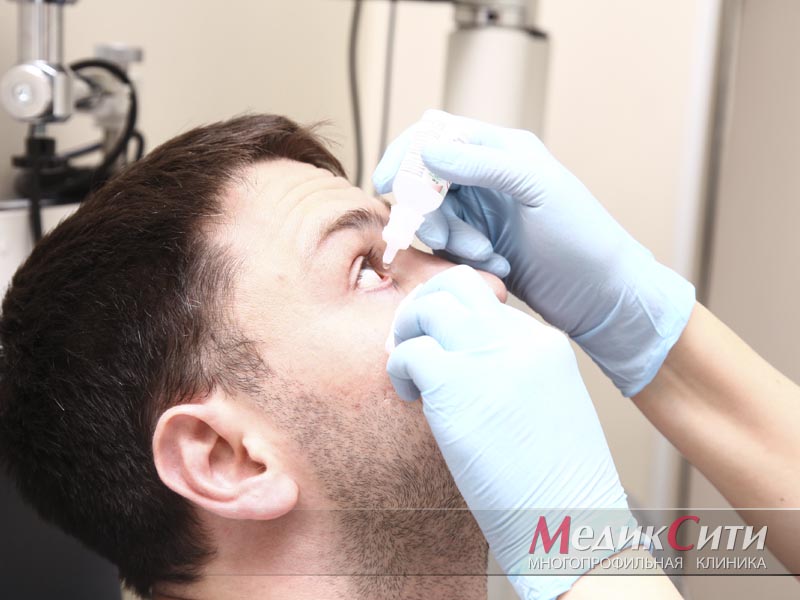
Диагностика и лечение блефарита
Длительный и вялотекущий хронический блефарит снижает работоспособность человека и может привести к потере зрения.
Виды блефарита
Врачи-офтальмологи выделяют 5 видов блефарита век:
Инфекционный блефарит
Инфекционный (язвенный) блефарит появляется в результате деятельности многочисленных микроорганизмов (стафилококки, гемофильная палочка, вирус герпеса человека), которые через мельчайшие ранки попадают под кожу век, начинают там размножаться и повреждать окружающие ткани. Под действием гноя, выделяющегося из ранок, ресницы склеиваются и обламываются.
Симптомы инфекционного блефарита:
- зуд, покраснение и болевые ощущения в зоне века;
- повышение температуры кожи века.
Диагностика инфекционного блефарита:
Для подтверждения диагноза проводится бактериологический посев кусочка пораженной кожи на определение микроорганизмов, вызвавших заболевание.
Лечение язвенного блефарита
Избавиться от микробов и восстановить нормальное состояние кожи века поможет следующая терапия:
- размягчение и удаление корочек (сначала наносится размягчающая мазь, а затем пинцетом удаляются корочки с поверхности эпителия);
- антибактериальная терапия (нанесение тетрациклиновой или эритромициновой мази; при выраженных симптомах болезни применяются комбинированные препараты, состоящие из антибиотика и противовоспалительного средства - например, декса-гентамицин);
- восстановление обменных процессов в эпителии (накладывание примочек с раствором сульфата цинка).
Инфекционный блефарит хорошо поддается лечению и редко переходит в хроническую форму.

Диагностика и лечение блефарита
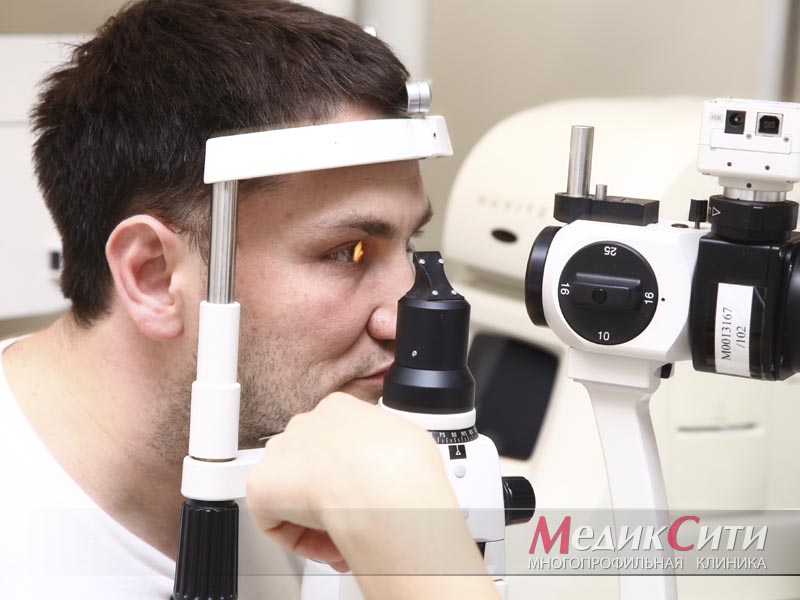
Диагностика и лечение блефарита
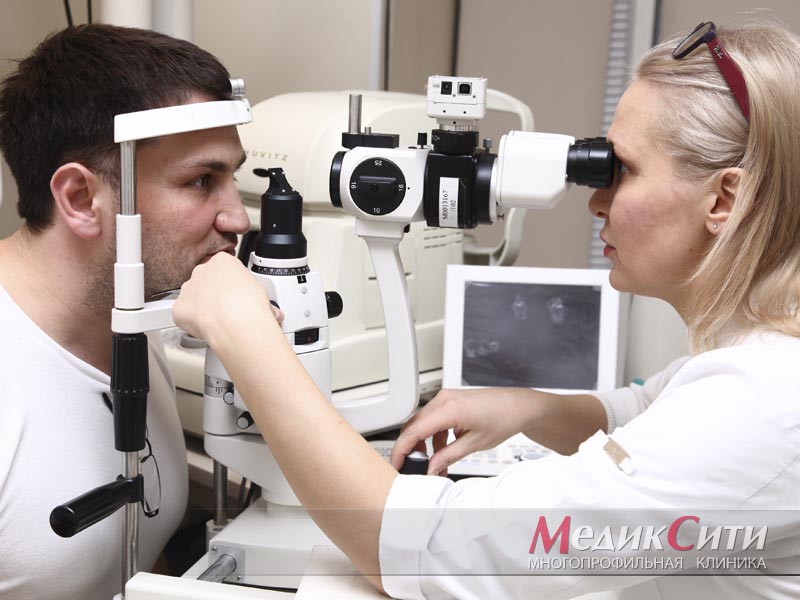
Диагностика и лечение блефарита
Демодекозный блефарит
Причина заболевания - клещ демодекс. Но чтобы болезнь проявилась, демодекс должен размножиться и закрыть входные протоки сальных желез. Спровоцировать патологию способны следующие условия:
- ослабленный иммунитет;
- недостаточная гигиена;
- высокая температура (сауны, бани, жаркий климат).
Симптомы демодекозного блефарита
Кроме обычных симптомов блефарита (покраснение, зуд и утолщение кожи по краям век), данный вид заболевания отличается следующими клиническими признаками:
- появление множества белых чешуек у основания ресничных волосков;
- обострение болезни после тепловых процедур или при повышенной температуре (прогревание, пилинг, горячие обертывания).
Диагностика демодекозного блефарита:
Наличие клеща-демодекса можно подтвердить с помощью простого лабораторного исследования, в ходе которого ресницы с пораженного глаза обрабатываются специальным составом и рассматриваются под микроскопом. После того как наличие клеща подтверждается, врач назначает адекватную терапию.
Лечение демодекозного блефарита
Существуют различные схемы лечения, которые применяются в зависимости от течения заболевания. В одной из схем - использование трех препаратов для местного нанесения, а именно:
После четырехдневного лечения следует сделать двухнедельный перерыв и пройти еще 1 курс для профилактики рецидивов заболевания. Следует иметь в виду, что демодекозный блефарит может появиться опять и перейти в хроническую форму.
Ни в коем случае не используйте препараты для лечения блефарита без назначения врача - это может привести к ухудшению вашего состояния!
Чешуйчатый блефарит
Чешуйчатый блефарит распространяется сразу на оба глаза и проявляется в течение нескольких месяцев и даже лет.
Симптомы заболевания:
Лечение заболевания:
При лечении данного вида блефарита нужно устранить воспаление и как можно чаще очищать эпителий. Поэтому может быть назначено следующее лечение:
- 4-6 раз в день промывание век слабощелочным раствором хлорида натрия (0.9%) и натрия гидрокарбоната (2%);
- обрабатывание века мазью, содержащей глюкокортикостероиды и обладающей противовоспалительным действием;
- применение примочек с раствором сульфата цинка 0,25% для улучшения метаболизма кожи век и прекращения образования чешуек.
Чешуйчатый дерматит быстро переходит в хроническую форму с чередованием обострения заболевания и ремиссии. Но правильно выбранное лечение позволяет держать под контролем все проявления болезни.
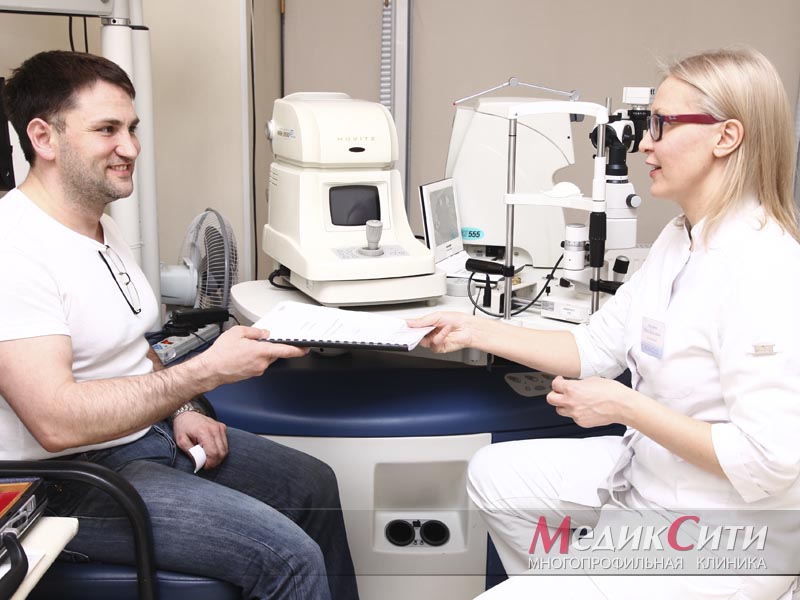
Диагностика и лечение блефарита

Диагностика и лечение блефарита

Диагностика и лечение блефарита
Аллергический блефарит
Причина заболевания - наследственная особенность иммунитета, при которой человеку передается склонность к аллергии. При воздействии определенного аллергена заболевание начинает обостряться.
Симптомы аллергического блефарита
Симптомы заболевания проявляются не сразу, а через некоторое время, примерно через 10-14 дней. За это время происходит распознавание аллергена и выработка к нему антител IgM. Чем больше вырабатывается антител, тем сильнее проявляются признаки болезни.
При аллергическом блефарите кожа на веках отекает, дотронувшись до кожи века, можно почувствовать наличие жидкости. При значительном отеке глаз начинает непроизвольно закрываться.
Диагностика аллергического блефарита
Выявить заболевание можно с помощью анализа крови из пальца. Проявление аллергии видно по следующим показателям:
- увеличение количества базофилов - больше 0.7*109 /л;
- увеличение количества эозинофилов - больше 0,4*109 /л;
- нормальный уровень нейтрофилов - до 6*109/л;
- ускорение СОЭ - более 15 мм/ час.
Найти вещество-аллерген можно двумя способами:
- сопоставить время возникновения симптомов заболевания с определенным внешним фактором (общение с животными, уборка пыли, период цветения);
- сделать пробы на гиперчувствительность (одна из самых распространенных проб - скарификационная: на коже делаются небольшие соскобы и в них помещаются аллергены).
После того, как будет выявлена непереносимость определенных субстанций, врач назначает специальное лечение.
Лечение аллергического блефарита
Первое условие - снизить или сократить контакт с аллергеном. Если это какие-то определенные цветы, пыль или пыльца - регулярно носить очки и придерживаться гигиены век, если косметика - найти другую, которая вам подойдет.
Медикаментозное лечение аллергического блефарита включает в себя:
Мейбомиевый блефарит
Мейбомиевый блефарит (или краевой блефарит) появляется вследствие дисфункции мейбомиевых желез, расположенных в толще век. При этом количество выделяемого секрета значительно увеличивается.
Мейбомиевый блефарит легко отличить от других видов благодаря характерному симптому - скапливанию в уголке глаз и под веком жирного секрета серо-желтого цвета, имеющего пенную консистенцию.
Диагностика заболевания
Для постановки диагноза врачу-офтальмологу достаточно клинического осмотра, во время которого он обращает внимание на наличие характерных выделений.
Лечение мейбомиевого блефарита
Применяется симптоматическое лечение, направленное на снятие воспалительных явлений и гигиену пораженного века.
Рекомендуется ежедневная обработка теплыми щелочными растворами и нанесение противовоспалительной мази в течение 10-14 дней. Данный вид заболевания быстро переходит в хроническую форму. Поэтому его нужно лечить при каждом появлении обострения болезни.
Так как многие виды блефарита быстро переходят в хроническую форму, нужно настраиваться на сложное и длительное лечение. Оно требует настойчивости и терпения и от больного, и от врача. Самое главное - вовремя выявить и устранить причину заболевания, что позволит не допустить рецидивов.
Профилактика блефарита
Независимо от причины, вызвавшей блефарит, необходимо придерживаться некоторых правил:
- старайтесь соблюдать растительно-молочную диету (сладкая, жареная, острая, соленая пища способствует выработке желудочного сока и увеличению выделения секрета век);
- остерегайтесь простудных заболеваний (ОРВИ усиливает проявления блефарита);
- регулярно проводите гигиенические процедуры (веки всегда промывайте только теплой водой - холодная вода ведет к венозному застою);
- не забывайте применять назначенные офтальмологом капли и мази;
- соблюдайте режим сна и отдыха, днем старайтесь смотреть телевизор не более 2-х часов подряд;
- весной старайтесь защищать глаза солнцезащитными очками.
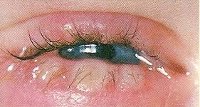
Блефарит – двустороннее рецидивирующее воспаление ресничной кромки век. Блефарит проявляется покраснением и отечностью краев век, ощущением тяжести и зудом век, повышенной чувствительностью к яркому свету, быстрой утомляемостью глаз, неправильным ростом и выпадением ресниц. В диагностике блефарита ведущую роль играет наружный осмотр век, определение остроты зрения, биомикроскопия, бактериологический посев, исследование ресниц на демодекс. Лечение блефарита направлено на устранение причины заболевания и, как правило, включает консервативные мероприятия (туалет век, массаж век, закапывание глазных капель, закладывание мазей и др).
МКБ-10
Общие сведения
Распространенность блефарита в популяции довольно высока - около 30%. Блефарит может развиваться у детей, однако максимальный пик заболеваемости приходится на возраст от 40 до 70 лет. В офтальмологии блефариты составляют большую группу этиологически неоднородных воспалительных заболеваний век, сопровождающихся поражением их ресничных краев, имеющих рецидивирующее течение и трудно поддающихся лечебному воздействию. Тяжелое и упорное течение блефарита может привести к образованию халязиона, конъюнктивиту, кератиту, ослаблению зрения.

Причины белефарита
Развитие блефарита может быть обусловлено массой причин. Инфекционные блефариты вызываются бактериями (эпидермальным и золотистым стафилококком), грибками, клещами; неинфекционные – аллергическими агентами, офтальмологическими заболеваниями.
Ведущей причиной инфекционных блефаритов служит стафилококковая инфекция, поражающая волосяные мешочки ресниц. К возникновению блефарита предрасполагает наличие хронических очагов инфекции в миндалинах (тонзиллит), придаточных пазухах (гайморит, фронтит), полости рта (кариес), на коже (импетиго) и пр. Нередко блефарит вызывается поражением краев век клещом Demodex (демодекс). У большинства людей клещи обитают на поверхности кожи, в волосяных фолликулах, сальных железах, а при снижении общей реактивности организма могут активизироваться и попадать на кожу век, вызывая блефарит. Реже этиологическими агентами при блефарите выступают вирусы герпеса I, II и III типов, контагиозный моллюск, гемофильная палочка, бактерии кишечной группы, дрожжеподобные грибки и др. При сочетании блефарита с конъюнктивитом развивается блефароконъюнктивит.
Развитие неинфекционного блефарита нередко бывает сопряжено с некорригированной патологией зрения (дальнозоркостью, близорукостью, астигматизмом), синдромом сухого глаза. У людей, имеющих повышенную чувствительность к раздражителям (пыльце растений, косметике, средствам гигиены, лекарствам), может развиваться аллергическая форма блефарита. Поражение век нередко возникает при контактном дерматите. Эндогенная аллергизация организма возможна при гельминтозах, гастрите, колите, холецистите, туберкулезе, сахарном диабете, при которых изменяется состав секрета мейбомиевых желез.
К возникновению и обострению блефарита любой этиологии предрасполагает снижение иммунного статуса, хронические интоксикации, гиповитаминозы, анемия, повышенная задымленность и запыленность и воздуха, пребывания в солярии, на солнце, на ветру.
Классификация блефарита
В соответствии с этиологией блефариты делятся на две группы: неинфекционные и инфекционные. При вовлечении в воспалительный процесс только ресничной кромки века говорят о переднем краевом блефарите; при поражении мейбомиевых желез – о заднем краевом блефарите; в случае преобладания воспалительных явлений в уголках глаз – об угловом или ангулярном блефарите.
По клиническому течению выделяют несколько форм блефарита:
- Простую.
- Себорейную или чешуйчатую (обычно сопутствует себорейному дерматиту).
- Язвенную или стафилококковую (остиофолликулит).
- Демодекозную.
- Аллергическую.
- Угревую или розацеа-блефарит (часто сочетается с розовыми угрями).
- Смешанную.
Симптомы блефарита
Течение любой формы блефарита сопровождается типичными проявлениями: отечностью и покраснением век, зудом, быстрой утомляемостью глаз и повышенной чувствительностью к раздражителям (свету, ветру). Постоянно образующаяся слезная пленка вызывает нечеткость зрения. Глазные выделения, особенно сопровождающие течение инфекционных блефаритов, приводят к появлению на веке налета, склеиванию ресниц. Пациенты, обычно пользующиеся контактными линзами, отмечают, что не могут носить их столь длительное время, как раньше.
Простой блефарит характеризуется гиперемией и утолщением краев век, скоплением в уголках глазных щелей беловато-серого секрета, умеренным покраснением конъюнктивы, расширением протоков мейбомиевых желез.
При чешуйчатом блефарите на утолщенном и гиперемированном крае века скапливаются чешуйки слущенного эпидермиса и эпителия сальных желез, которые плотно прикрепляются к основанию ресниц. Чешуйки кожи также определяются на бровях и волосистой части головы. Течение себорейного блефарита может сопровождаться потерей и поседением ресниц.
Язвенная форма блефарита протекает с образованием желтоватых корочек, при снятии которых открываются язвочки. После заживления изъязвлений образуются рубцы, из-за которых нарушается нормальный рост ресниц (трихиаз). В тяжелых случаях ресницы могут обесцвечиваться (полиоз) и выпадать (мадароз), а передний ресничный край становиться гипертрофированным и морщинистым.
Демодекозный блефарит протекает с постоянным нестерпимым зудом век, более выраженным после сна. Края век утолщаются в виде красноватого валика. В дневное время отмечается резь в глазах, выделение липкого секрета, ведущее к засыханию отделяемого и его скоплению между ресницами, что придает глазам неопрятный вид.
При розацеа-блефарите на коже век видны мелкие серовато-красные узелки, увенчанные гнойничками.
Диагностика блефарита
Распознавание блефарита производится офтальмологом на основании жалоб, данных осмотра век, выявления сопутствующих заболеваний, лабораторных исследований. В ходе диагностики блефарита проводится определение остроты зрения и биомикроскопия глаза, позволяющая оценить состояние краев век, конъюнктивы, глазного яблока, слезной пленки, роговицы и пр. С целью выявления нераспознанных ранее гиперметропии, миопии, пресбиопии, астигматизма исследуется состояние рефракции и аккомодации.
Для подтверждения демодекозного блефарита производится микроскопическое исследование ресниц на клещ Demodex. При подозрении на инфекционный блефарит показано проведение бактериологического посева мазка с конъюнктивы. При аллергическом характере блефарита необходима консультация аллерголога-иммунолога с проведением аллергопроб. С целью исключения глистной инвазии целесообразно назначение анализа кала на яйца глист.
Длительно существующий блефарит, сопровождающийся гипертрофией краев век, требует исключения рака сальных желез, плоскоклеточного или базальноклеточного рака, для чего выполняется биопсия с гистологическим исследованием ткани.
Лечение блефарита
Лечение блефарита консервативное, длительное, требующее комплексного местного и системного подхода, а также учета этиологических факторов. Нередко для устранения блефарита требуются консультации узких специалистов (отоларинголога, стоматолога, дерматолога, аллерголог, гастроэнтеролога), проведение санации хронических очагов инфекции и дегельминтизации, нормализация питания, улучшение санитарно-гигиенических условий дома и на работе, повышение иммунитета. При выявлении нарушений рефракции необходимо проведение их очковой или лазерной коррекции.
Топическая терапия блефаритов требует учета формы заболевания. При лечении блефарита любой этиологии необходима тщательная гиена век, очищение от корочек и чешуек влажным тампоном после предварительного наложения пенициллиновой или сульфациловой мази, закапывание в полость конъюнктивы р-ра сульфацетамида, обработки краев век р-ром бриллиантового зеленого, проведение массажа век.
При язвенном блефарите применяют мази, содержащие кортикостероидный гормон и антибиотик (дексаметазон+гентамицин, дексаметазон+неомицин+полимиксин В). При конъюнктивите и краевом кератите лечение дополняют аналогичными глазными каплями. В случаях изъязвления роговицы применяют глазной гель с декспантеолом.
Аллергический блефарит требует устранения контакта с выявленным аллергеном, инстилляций противоаллергических капель (лодоксамид, натрия кромогликат), обработки век кортикостероидными глазными мазями, приема антигистаминных препаратов. При мейбомиевом и угревом блефарите целесообразно назначение внутрь тетрациклина или доксициклина курсом от 2 до 4 недель.
Системная терапия при блефаритах включает витаминотерпию, иммуностимулирующую терапию, аутогемотерапию. Эффективно сочетание местного и общего лекарственного лечения с физиотерапией (УВЧ, магнитотерапией, электрофорезом, дарсонвализацией, УФО), облучением лучами Букки.
При осложненных формах блефарита может потребоваться хирургическое лечение: удаление халязиона, пластика век при трихиазе, исправление заворота или выворота века.
Профилактика и прогноз при блефарите
При своевременной и упорной терапии блефарита прогноз для сохранности зрения благоприятный. В ряде случаев заболевание приобретает затяжное, рецидивируюещее течение, приводящее к возникновению ячменей, халязионов, деформации краев век, развитию трихиаза, хронического блефароконъюнктивита и кератита, ухудшению функции зрения.
Для профилактики блефарита необходимо лечение хронических инфекций, исключение контакта с аллергенами, проведение коррекции аномалий рефракции, своевременное лечение дисфункции сальных желез, соблюдение гигиены зрения, улучшение санитарно-гигиенических условий труда и быта.
Читайте также:

