Что такое грибкового сепсиса у взрослых
Обновлено: 06.05.2024
Сепсис (инфекционное заражение крови) – это тяжелое патологическое состояние, которое описывается, как нахождение возбудителя (микроба или грибков) в крови.
Развитие септического процесса является опасным для жизни состоянием и при несвоевременном лечении может приводить к гибели человека.
Возбудителями могут становиться микробы или патогенные грибки. Основными микробными агентами являются:
- синегнойная палочка, патогенные штаммы стафилококка,
- патогенные штаммы кишечной палочки,
- пневмококк, менингококк, клебсиелла,
- туберкулезная микобактерия,
- в редких случаях может возникать сепсис, вызванный грибками Candida или другими видами грибков.
Процесс развивается в случае снижения общей сопротивляемости организма к инфекции, истощения иммунной системы хроническими инфекционными процессами или наличием гнойных очагов, в случае снижения защитной функции естественных барьеров – кожи, кишечника, легких.
В результате организм не может локализовать и уничтожить микробы, они беспрепятственно проникают в кровь, в то время как в крови, за счет нарушения иммунитета, снижено количество бактерицидных компонентов и иммунных клеток.
В каждом конкретном случае очаги первичной инфекции могут быть разными – от кариозных зубов и миндалин, до абсцессов в брюшной полости и гнойных ран кожи.
Обычно сепсис возникает
- при диабете,
- при онкологических заболеваниях,
- при рахите или иммунодефицитах (врожденных или приобретенных),
- при тяжелых травмах или ожогах,
- при длительном приеме иммуносупрессоров или в случае длительной рентгено- и химиотерапии.
Выделяется несколько видов сепсиса, отличающихся по механизму развития и типам возбудителей:
- Кожный сепсис - очаги инфекции первично возникают на коже (ожоги, раны, гнойные процессы).
- Ротовой (оральный) сепсис - первичные очаги расположены в полости рта или глотке (кариозные полости, пульпиты, остеомиелиты челюсти, миндалины, заглоточные абсцессы).
- Акушерский (гинекологический) с первичными очагами в матке или половой сфере после родов, при воспалительных процессах малого таза.
- Отогенный сепсис, с первичным очагом в области среднего уха или рядом с ним.
- Хирургический (диагностический) - возникает после оперативных вмешательств с заносом инфекции или после проведения диагностических манипуляций.
- Криптогенный, с неизвестным или невыясненным первичным очагом заражения.
- Внутрибольничный сепсис - особое состояние, характеризующееся инфицированием опасными штаммами микробов, устойчивых к терапии.
В отличие от обычных инфекций, сепсис имеет особенные условия протекания. Для него характерно:
- Обязательное наличие первичного очага, пусть даже и невыясненного, но он имеется всегда. Причем, этот очаг должен быть тесно связан с кровеносными или лимфатическими путями.
- При сепсисе возбудитель должен многократно проникать в кровь (это состояние называют септицемией).
- Характерно формирование вторичных инфекционных очагов, в которых размножается возбудитель и вновь проникает в кровь (септикопиемия).
- Организм не в состоянии обеспечить должный иммунный ответ на инфекцию и активизировать защитные реакции клеток и тканей против возбудителей.
Только при наличии всех этих условий выставляется диагноз сепсиса.
Признаки сепсиса во многом зависят от первичного очага и типа возбудителя, но для септического процесса характерно несколько типичных клинических симптомов:
- сильные ознобы,
- повышение температуры тела (постоянное или волнообразное, связанное с поступлением в кровь новой порции возбудителя),
- сильная потливость со сменой нескольких комплектов белья за сутки.
Это три основных симптома сепсиса, они являются наиболее постоянными проявлениями процесса. К ним в дополнение могут быть:
- бледность кожи и слизистых, восковой цвет лица,
- усталость и безучастность пациента, изменения в психике от эйфории до сильной апатии и ступора,
- впалые щеки с сильно выраженным румянцем на щеках на фоне общей бледности,
- кровоизлияния на коже в виде пятен или полосок, особенно на руках и ногах,
- герпесоподобные высыпания на губах, кровоточивость слизистых,
- нарушение дыхания, снижение давления,
- уплотнения или гнойнички на коже,
- уменьшение объема мочи.
Процесс может развиваться по следующим сценариям:
- молниеносно – развивается за 1-3 суток,
- остро - развивается спустя 4-60 суток с момента формирования первичного очага,
- подостро - течение длится от двух до шести месяцев,
- хронически - длится более полугода,
- рецидивирующе - чередуются периоды развития сепсиса с периодами полного здоровья.
Диагноз устанавливается при наличии типичной картины сепсиса с подтверждением его лабораторными данными.
Производится посев крови и отделяемого из очагов воспаления. Проведение посевов с обнаружением возбудителя должно быть многократным, так как у возбудителей существуют жизненные циклы, а проведение терапии может существенно изменять картину крови и уровня микроба в ней.
При обнаружении в крови и содержимом первичного очага аналогичных микробов, диагноз подтверждается.
Для уточнения лечения проводится еще и определение чувствительности микробов к антибиотикам.
Кроме того, проводятся общий анализ крови с выявлением воспалительной картины, биохимический анализ крови с выявлением воспалительных сдвигов, газовый состав, электролитный состав и ее свертываемость.
Проводят рентген грудной клетки, УЗИ внутренних органов с поиском первичных очагов инфекции.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Сепсис лечится только в инфекционном или терапевтическом стационаре, в отделении реанимации и интенсивной терапии.
Принципы лечения аналогичны лечению других очагов инфекции, но учитываются общее тяжелое состояние и риск летального исхода.
- антибиотики в максимальных дозах с учетом чувствительности, внутривенно.
- проводят активную борьбу с токсикозом,
- активизируют собственную иммунную систему, корректируют нарушенные процессы жизнедеятельности.
Необходимо создание покоя и изоляции, назначается особая диета, в случае тяжелого состояния – искусственное внутривенное питание.
Важно удаление инфекции из первичного очага, применение двух и более антибиотиков иногда в сочетании с гормонами.
При необходимости больным производят вливание плазмы крови, гамма-глобулина и глюкозы.
При формировании вторичных гнойных очагов необходимо их хирургическое лечение – вскрытие абсцессов, удаление гноя и промывание ран, иссечение пораженных участков.
Не смотря на все мероприятия, прогноз при сепсисе серьезный – летальность достигает 60%, инвалидизация после перенесенного сепсиса также довольно высока.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Сепсис является серьезной растущей проблемой здравоохранения и представляет собой тяжелое инфекционное заболевание человека, развивающееся как системная воспалительная реакция при попадании в кровь инфекционных агентов. Согласно экспертной оценке, сепсис случается чаще, чем сердечные и онкологические заболевания, каждую минуту в мире от септической инфекции погибают 14 человек, ежегодная летальность в связи с сепсисом больше, чем от рака простаты, молочной железы и ВИЧ вместе взятых.
В своем выступлении заведующий отделением реанимации и анестезиологии ожогового центра Института хирургии им. А.В. Вишневского, эксперт Российского сепсис–форума, к.м.н. Владимир Витальевич Кулабухов отметил:
— Известно, что сепсис занимает одно из первых мест среди причин смертности во всем мире. Сепсис уносит жизнь в основном молодого населения. А чем старше пациент, тем выше риск умереть от этой болезни. Проблема, которой активно занимается весь мир, в нашей стране, к сожалению, не имеет должного понимания со стороны как населения, так и органов власти.
Когда мы говорим о диагностике сепсиса, то отмечаем, что есть много разных вариантов диагностики. Один из них — микробиологическая диагностика. Ее задачи:
- идентифицировать микроорганизмы в исследуемом материале;
- определить их видовую принадлежность, морфологические, биохимические, токсигенные и антигенные свойства;
- установить чувствительность выделенных микроорганизмов к антимикробным препаратам, чтобы начать правильную и своевременную терапию.
Для получения качественных результатов исследования, что очень важно для выживания пациента, необходимо наличие квалифицированного персонала, владеющего тонкостями современного оборудования; качественный расходный материал; уменьшение времени анализа; совместное обсуждение результатов; локальный мониторинг и прогнозирование резистентности.
Существует целая линейка способов, средств и методов для определения наличия этих микроорганизмов в крови, что является не обязательным подтверждением сепсиса, но крайне необходимым для разумного назначения антибактериальной терапии.
Есть прямая связь между задержкой введения антибиотика и летальностью пациента. Если не ввести антибиотик пациенту с тяжелой формой септического шока, через сутки он умрет. Каждый час задержки введения лекарства увеличивает летальность примерно на 8% — настолько важна правильная, четкая и ранняя диагностика и соответственно введение препаратов! Если скоррегировать антибиотик и ввести правильный чуть позже, ситуация не сильно изменится. Первый час крайне важен!
Что касается гемокультуры, то очень актуально, как выстроен этот процесс. Повторю, оборудование должно быть качественным и доступным во всех стационарах, потому что простое применение анализаторов или перемещение их в реанимацию, а не в лабораторию, уменьшает сроки получения результата примерно на сутки и в целом улучшает ситуацию.
Современные клинические и практические рекомендации от 2012 г. показывают, что забор крови нужно проводить до назначения антибиотиков (если это не задерживает введение антибиотиков). По истечении часа врач должен взять кровь и ввести антибиотик. В 30 регионах работают сепсис–школы, в них были опрошены 1500 врачей, из них 1200 — реаниматологи. На основании обработанных данных можно сказать, что в России происходит следующее: в течение первого часа только 17% врачей реально берут кровь на посев, а в основном — в течение трех часов и более. Результаты микробиологических исследований с определением чувствительности врачи обычно получают на 4–7–е сутки. Хотя есть технологии, позволяющие сделать это в течение суток. Печально, что всего 30% лабораторий выдают результат с количественными данными, с так называемыми минимальными подавляющими концентрациями, что абсолютно необходимо сейчас для выбора правильной, соответствующей терапии.
Упор надо делать не только на правильный, качественный препарат, не только на адекватное финансирование здравоохранения, но и на правильное распределение этого финансирования, прежде всего, на строительство современных лабораторий. Эти деньги сэкономят средства в целом, а главное — жизни. Ранняя диагностика — один из путей, который может нам помочь в нашей деятельности.
Еще одна беда, появившаяся относительно недавно, но нарастающая — это грибковые инфекции, занимающие третье место среди причин сепсиса. Около 50% лабораторий определяют грибы не по видам, а по факту наличия. Таковы сегодняшние реалии в России.
Мои потребности как клинициста в том, чтобы была возможность получать качественные результаты, а для этого необходимо сдвинуть психологию, сознание и, следовательно, финансирование в сторону диагностики. Мы понимаем, что отсутствие принципиально новых антибиотиков в ближайшие годы, в условиях нарастающей резистентности (устойчивости) к антибиотикам, оставит нам очень небогатый выбор для наших действий.
Владимир Александрович Руднов, д.м.н., проф., зав. кафедрой анестезиологии и реаниматологии Уральской государственной медицинской академии, эксперт Российского сепсис–форума, продолжил тему:
— Два года назад произошло событие, придавшее новый ракурс проблеме сепсиса. По инициативе известного немецкого профессора Конрада Рейхарта было предложено проведение сепсис–дня. Старт был дан в сентябре 2012 г. Масштаб проблемы и ее последствия требуют придания некого нового социального резонанса. Проведение этого сепсис–дня несет знания о сепсисе населению. С помощью деятельности масс–медиа, импровизированных демонстраций и шествий выяснено, что число пациентов с сепсисом увеличивается каждый год на 13%. Каждый год погибает от сепсиса больше 10 тыс. человек в мире. Плюс 10 тыс. человек — каждый последующий год. Совершенно очевидно, что те затраты, которые несет Минздрав, во многом связаны с затратами на диагностику и лечение сепсиса. Тем не менее мы видим, что эти затраты не совсем адекватны проблеме.
В США только от одной из клинических форм сепсиса умирает примерно столько же, сколько от СПИДа, рака предстательной и молочной желез вместе взятых.
Стало очевидно, что сепсисом болеют все — и животные, и растения, и земноводные, и насекомые, и млекопитающие, к которым относится человек… Микроорганизмы раньше пришли на планету, и всем новым формам жизни всегда приходилось взаимодействовать с ними.
Для меня как клинициста, понятно, что это огромная глобальная проблема, от которой невозможно избавиться, просто посыпав дустом микробы. Она требует интеграции самых разных специалистов, начиная с представителей фундаментальных наук до практиков—клиницистов.
Исследования самого последнего времени показали, что в плане терапии сепсиса есть некий комплекс методов, объединяющий несложные рекомендации. Оно показало, что мир пришел к улучшению результатов лечения сепсиса.
Существует проблема с постдипломным образованием во всех специальностях здравоохранения. Каждые пять лет врач должен проходить усовершенствования. Знания меняются стремительно. Институт, возглавляемый Р.С. Козловым, проводит в год по три заседания МАКМАХ (общественная некоммерческая организация, занимающаяся исследовательской и образовательной деятельностью в области клинической микробиологии и антимикробной химиотерапии. — Прим. ред.), а также различные семинары, школы в крупных городах страны, обсуждая современные клинические рекомендации и ведя диалог с врачами. Создан центр лабораторной диагностики, где есть различные машины, например, микробиологические анализаторы, и департамент здравоохранения оплачивает из своего бюджета эти исследования. Получается, что все реанимационные отделения могут заказывать для себя бесплатно. Подчеркну также, что надо вкладываться в диагностику и обучение специалистов. Мало накупить железа, надо еще научиться на нем работать.
— Сепсис является частью прогрессирующего заболевания, которое начинается с системной воспалительной реакции в ответ на инфекцию. Диагноз основывается на клинических параметрах:
Синдром системной воспалительной реакции (ССВР):
- лихорадка (> 38 °C) или гипотермия ( < 36 °C);
- увеличение частоты сердечных сокращений (> 90 уд/мин);
- увеличение частоты дыхания (> 20 уд/мин);
- увеличение (> 12 000) или снижение ( < 4000) количества лейкоцитов.
Сепсис = Инфекция + ССВР.
Тяжелый сепсис = Сепсис + дисфункция органов. Септический шок = Тяжелый сепсис + острое нарушение кровообращения.
Распространенность сепсиса велика. В мире около 27 млн случаев сепсиса в год. 8 млн умерших в год — 1 смерть каждые 4 сек. В США 816 000 пациентов были госпитализированы с сепсисом в 2010 г. Количество госпитализаций пациентов с сепсисом увеличилось в 2 раза в период с 2000 по 2010 г., в то время как общее число госпитализаций осталось прежним.
Септицемия — одна из самых дорогих причин госпитализации — в сумме расходы составляют 15,4 млрд долл. Уровень смертности пациентов, госпитализированных с сепсисом, в 8 раз выше, чем пациентов с другими патологиями.
Микроорганизм, вызывающий сепсис, выявляется с помощью гемокультивирования. Больше чем у половины пациентов с диагнозом септицемии возбудитель не был идентифицирован до выписки из больницы. К моменту подтверждения диагноза сепсиса пациент уже получает эмпирическую терапию антибиотиками. Если диагноз не подтвержден результатами гемокультивирования, пациент продолжает получать эмпирическую терапию. Неэффективная эмпирическая терапия значительно повышает уровень смертности.
Говоря об эмпирической терапии сепсиса, вызванного грамотрицательными бактериями, следует отметить, что было проведено рестроспективное исследование 760 пациентов с тяжелым сепсисом или септическим шоком. 68,7% случаев — это адекватная эмпирическая антибиотикотерапия. Средняя продолжительность нахождения в стационаре — 9 дней. Летальность — 36%.
31,3% случаев — это неадекватная эмпирическая антибиотикотерапия. Средняя продолжительность нахождения в стационаре 11 дней. Летальность — 52%.
Неэффективная терапия повышает риск заболеваемости и смертности, а также увеличивает затраты на лечение. Использование без необходимости антибиотиков широкого спектра действия приводит к развитию антибиотикорезистенстности микроорганизмов и нарушает нормальное функционирование микробиома человека.
Точный тест для диагностики сепсиса — гемокультивирование. Положительный результат гемокультивирования адекватен переходу от эмпирической терапии к направленной, что влечет за собой повышение качества лечения пациента и сокращение расходов ЛПУ.
Передовой опыт гемокультивирования выявляет, что у большинства пациентов с сепсисом результат гемокультивирования является ложно–отрицательным. В большинстве случаев к этому приводят два фактора — неадекватный объем крови, взятой для гемокультивирования, и снижение роста бактерий и грибов, подавляемого принимаемыми антибиотиками.
Рекомендации CLSI, ASM Cumitech, Общества инфекционных болезней, Общества неотложной медицины следующие:
- всегда набирайте кровь в два флакона на одну гемокультуру;
- никогда не набирайте только один комплект флаконов.
Поскольку большинство пациентов уже получают антибиотики в тот момент, когда у них берут кровь, то наиболее эффективный способ для высевания бактерий и грибов в этом случае — использовать среды с сорбентом для инактивации антибиотиков.
Рекомендации по оптимальному использованию гемокультивирования таковы. Гемокультивирование — самый важный тест из тех, что проводятся в микробиологической лаборатории и единственный тест для точной диагностики сепсиса и сопутствующих синдромов. Когда проводится исследование, процедура должна быть выполнена правильно:
- взять 20 мл крови на гемокультуру у взрослых пациентов и соответственно меньший объем у детей;
- использовать аэробный и анаэробный флакон для каждой гемокультуры;
- получить 2–3 гемокультуры в течение 24 час;
- использовать среды с сорбентом.
- наша цель как профессионалов в сфере здравоохранения — обеспечивать оптимальные результаты лечения пациентов;
- быстрая и точная диагностика сепсиса может напрямую влиять на результаты лечения пациентов, снижая заболеваемость и смертность;
- соблюдение основных рекомендаций по гемокультивированию, таких как взятие правильного объема крови и использование правильных сред, приведет нас к успеху;
- микробиологи, клиницисты и общество должны настаивать на том, чтобы максимальные усилия были приложены для снижения влияния сепсиса на здоровье населения.
Участники встречи подняли вопрос о необходимости создания рабочей группы по разработке современных российских рекомендаций диагностики сепсиса в соответствии с международными стандартами — CLSI и German Sepsis Society. Было подчеркнуто также, что бесконтрольная продажа антибиотиков в аптеках пагубна. Выписка рецептов на эти лекарства — абсолютно эксклюзивная прерогатива терапевта.
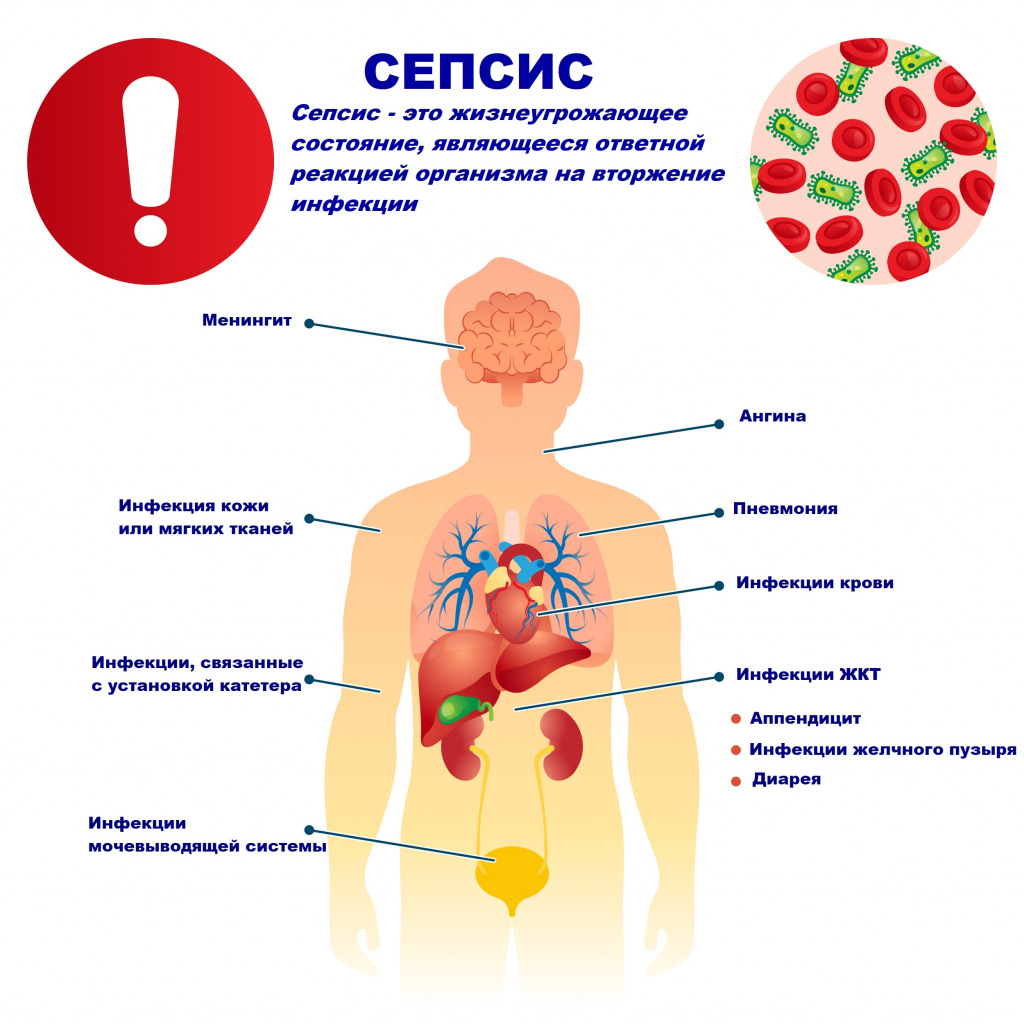
Уросепсис — это генерализованный неспецифический инфекционно-воспалительный процесс, вызванный проникновением в кровяное русло уроинфекционных патогенов и их токсинов. Проявляется внезапным ухудшением состояния, гипертермией, ознобами, тахикардией, олигурией, симптомами общей интоксикации, усугубляющими основную уропатологию. Диагностируется с помощью общего и биохимического анализов крови и мочи, УЗИ, КТ мочевыводящих органов, экскреторной урографии, микробиологических методов исследования. Для лечения уросепсиса проводится хирургическая санация очага инфекции в комбинации с антибактериальной, инфузионной, дезинтоксикационной, иммуномодулирующей терапией.
МКБ-10
Общие сведения
Впервые о лихорадочных приступах, возникших после катетеризации и операций на уретре, в 1833-1837 годах сообщили французские хирурги А. Вельпо и Ж. Сивиаль. В 1899 году были описаны острая и хроническая формы мочевой лихорадки. В настоящее время распространенность уросепсиса в индустриально развитых европейских странах достигает 16,5-33 случаев на 100 тысяч населения, показатель продолжает ежегодно увеличиваться, при этом возрастает количество заболеваний, вызванных грамположительной флорой и кандидами.
По данным российских исследований, летальность при урогенной форме сепсиса остается стабильно высокой и составляет от 35 до 65%. Заболевание больше распространено у мужчин, что связано с более частым проведением эндоскопических инвазивных вмешательств у пациентов мужского пола.

Причины уросепсиса
Возбудителями заболевания являются те же микроорганизмы, которые обычно высеиваются у пациентов, страдающих острыми и хроническими инфекционными болезнями мочевыделительных органов. В 79-80% случаев уросепсис вызывается грамотрицательной условно-патогенной микрофлорой, в первую очередь – кишечной палочкой, реже — протеем, синегнойной палочкой, клебсиеллой, серратией, у 10-10,5% больных — грамположительными бактериями (энтерококками, эпидермальным стафилококком), в 0,75% наблюдений — кандидами. У 9% пациентов определяются полимикробные ассоциации. По мнению специалистов в сфере урологии и нефрологии, предпосылками, способствующими генерализации уроинфекции, являются:
- Воспалительные урологические заболевания. Обычно септическое состояние осложняет уже существующий инфекционный процесс. Более чем у половины больных уросепсис развивается на фоне острого и хронического пиелонефрита, особенно их апостематозных форм. Основной для генерализации инфекции также могут стать пионефроз, карбункул почки, паранефрит, острый абсцедирующий простатит, эпидидимит, гангрена Фурнье и др.
- Уростаз. Провоцирующим фактором активного размножения патогенной флоры является нарушение естественного пассажа мочи, обусловленное ренальными и постренальными причинами. Наиболее высок риск возникновения уросепсиса у пациентов с мочекаменной болезнью и обструкцией камнем мочеточника. Застой мочи возможен при стриктурах уретры, сморщенном мочевом пузыре, мочеточниково-влагалищных свищах, других обтурационных процессах.
- Медицинские манипуляции. Распространению инфекции способствует недостаточная санация мочевыводящих путей перед урологическими вмешательствами и нарушение техники их выполнения. Уросепсис может диагностироваться после грубой катетеризации мочевого пузыря, уретроскопии, цистоскопии, трансуретральной резекции простаты, мочевого пузыря, чрескожной нефролитотомии, других диагностических и лечебных вмешательств.
- Сопутствующая патология. Условно-патогенная микрофлора чаще активируется и бурно размножается у больных сахарным диабетом, хронической печеночной недостаточностью, кардиопатологией. Снижению иммунитета способствует прием иммуносупрессивных препаратов, применяемых для лечения аутоиммунных заболеваний, злокачественных опухолей, предотвращения отторжения трансплантированной почки или других органов.
Патогенез
По результатам последних исследований в области иммунологии и генетики, при уросепсисе бактериальный агент играет роль пускового фактора, запускающего каскадную гиперергическую воспалительную реакцию. В ответ на действие микробных эндотоксинов происходит активация комплемента, стимулирующая выделение гистамина. На фоне эндотоксемии повышается активность свертывающей системы крови, усиливаются адгезивные свойства тромбоцитов и нейтрофилов, в больших количествах выделяются медиаторы воспаления, кислородные радикалы, протеазы. В конечном итоге это приводит к множественному повреждению сосудистого эндотелия с последующим развитием полиорганной недостаточности. У части больных на фоне септицемии формируются вторичные гнойные метастазы в других органах.
Классификация
При выделении различных форм уросепсиса учитывают тип возбудителя, механизм его проникновения в кровоток, фазу и особенности клинического течения септического процесса. Различают бактериальные, вирусные, грибковые варианты заболевания. При наличии источника инфекции в органах мочевыводящего тракта уросепсис называют эндогенным, при инфицировании во время инвазивных процедур — экзогенным. Наиболее значимой для прогнозирования исхода и разработки оптимальной врачебной тактики является классификация процесса по динамике нарастания и выраженности симптоматики. Существуют следующие клинические формы септического состояния:
- Бактериемический уросептический шок. Самый неблагоприятный вариант течения расстройства. Отличается молниеносным нарастанием симптомов, выраженной полиорганной недостаточностью, высокими (до 60-65%) показателями летальности. Выявляется у 9,1% пациентов.
- Острый уросепсис. Обычно проявляется 2-3 общетоксическими атаками с ознобом и выраженной гипертермической реакцией. Хорошо поддается лечению. У некоторых больных принимает затяжной характер. Диагностируется в 56,6% случаев урогенных септических процессов.
- Подострый уросепсис. Интоксикационная симптоматика менее выражена. Заболевание имеет затяжной характер без четко ограниченных атак. Ведущим клиническим проявлением является стойкая гипертермия, сохраняющаяся до 2-3 месяцев. Определяется у 30% больных.
- Хронический уросепсис. Встречается у 4,3% пациентов. Не имеет острого периода. Симптоматика нарастает постепенно или проявляется волнообразно в виде обострений. Температура обычно повышается до субфебрильных цифр. Часто возникает почечная недостаточность.
Септический процесс развивается поэтапно и может быть стабилизирован на любой стадии. Начальная токсемическая фаза уросепсиса (синдром системной воспалительной реакции) характеризуется циркулированием в крови бактериальных эндотоксинов и развитием гиперергического воспаления. В септицемической фазе отмечается бактериемия, которая в дальнейшем может осложниться формированием гнойных метастазов (фаза септикопиемии).
Симптомы уросепсиса
Основными клиническими проявлениями молниеносной и острой форм заболевания являются резкое ухудшение состояния больного, длительно страдающего урологическим заболеванием либо перенесшего инвазивное вмешательство на мочевыводящих органах, высокая температура тела, сильный озноб, судороги, значительная тахикардия. Прогностически неблагоприятным симптомом считается гипотермия ниже 35,5° С. При уросепсисе часто наблюдается нарушение оттока мочи, уменьшение ее количества. Появляются и нарастают признаки общей интоксикации в виде головных болей, слабости, тошноты.
При присоединении сосудистых нарушений отмечается падение артериального давления, побледнение кожных покровов, оглушенность, спутанность, потеря сознания, мелкоточечные кровоизлияния. Для подострой и хронической форм уросепсиса характерен длительный субфебрилитет, который периодически можно сменяться кратковременными подъемами температуры до фебрильных цифр. У таких пациентов на фоне клинической симптоматики основного урологического расстройства сильно выражены интоксикационные астеновегетативные нарушения — быстрая утомляемость, слабость, головокружения, потливость, сердцебиение.
Осложнения
При стремительном прогрессировании симптомов, неадекватной терапии, нарастании коагулопатических расстройств уросепсис осложняется ДВС-синдромом. У 58,7% пациентов выявляется почечная недостаточность, у 55,5% появляются метастатические гнойные очаги в различных органах, у 42,2% поражается печень — возникает токсический гепатит, острая печеночная недостаточность, гепаторенальный синдром. В 14,8% случаев наблюдаются кровотечения разной локализации, в том числе из стрессовых язв желудка. На фоне полиорганной недостаточности повышается риск развития респираторного дистресс-синдрома, тяжелой энцефалопатии вплоть до септического психоза и мозговой комы. Уровень смертности при тяжелых септических процессах достигает 65%.
Диагностика
О возможном начале уросепсиса свидетельствует связь общетоксической реакции с предшествующим урологическим заболеванием или инвазивным вмешательством на органах мочевыделительной системы. Диагностический поиск направлен на выявление признаков системного воспаления, первичного инфекционного очага, определение возбудителя инфекционного процесса и его чувствительности к антибиотикам, оценку функциональной состоятельности почек. Рекомендованными методами обследований при подозрении на уросепсис являются:
- Общий анализ мочи. При наличии бактериальной уроинфекции определяется лейкоцитурия, бактериурия, возможна протеинурия. У пациентов, которые страдают мочекаменной болезнью, при микроскопии выявляют кристаллы солей (оксалатов, фосфатов, уратов). Присутствие неизмененных эритроцитов может указывать на травматическое повреждение слизистых при эндоскопии.
- Общий анализ крови. О развитии уросепсиса свидетельствуют выраженные воспалительные изменения показателей. Диагностически значимым является лейкоцитоз до 12х10 9 /л и более, лейкопения менее 4х10 9 /л, выявление более 10% незрелых форм лейкоцитов. СОЭ обычно ускоряется до 20 мм/ч и выше. При тяжелом течении снижаются уровни тромбоцитов и лимфоцитов.
- Сонография. УЗИ забрюшинного пространства позволяет обнаружить морфологические изменения почечной паренхимы, конкременты, обструкцию, скопления гноя. Преимуществами сонографии являются неинвазивность и возможность использования в качестве скринингового метода диагностики уропатологии. При необходимости УЗИ дополняют УЗДГ почек.
- Контрастная рентгенография. На основании данных о естественном пассаже рентгеноконтрастного вещества по мочевыводящему тракту оценивают особенности строения и функциональную активность почечной паренхимы, определяют конкременты в чашечно-лоханочной системе. В ходе экскреторной урографии выявляют обтурацию мочеточников и другие причины застоя мочи.
- КТ-урография. Благодаря созданию послойных изображений органов и тканей КТ мочевыделительных органов позволяет визуализировать абсцессы, кисты, опухоли, расширение чашечек и лоханок, другие морфологические нарушения в почках, забрюшинном пространстве. С учетом возможного нарушения фильтрации предпочтительным является бесконтрастное сканирование.
В качестве альтернативных или дополнительных методов диагностики могут быть рекомендованы МСКТ почек, МСКТ цистоуретрография, МРТ урография. Для определения возбудителя выполняется посев мочи на микрофлору и трехкратный бактериологический посев крови. Поскольку даже при самом тщательном проведении исследования микробиологическая верификация уросепсиса возможна лишь у половины пациентов, для выявления системного воспаления оценивают содержание в сыворотке крови прокальцитонина — суррогатного маркера генерализованной инфекционно-воспалительной реакции.
Меньшей специфичностью отличается повышение концентрации С-реактивного белка, альбуминов, отдельных фракций глобулинов. Для обнаружения возможной почечной дисфункции применяют биохимический анализ крови на креатинин, азот мочевины, мочевую кислоту, калий, назначают нефрологический комплекс. Дифференциальную диагностику уросепсиса проводят с хирургическими, акушерскими септическими состояниями, перитонитом, тяжелыми формами пиелонефрита, пионефроза, паранефрита, карбункулом и абсцессом почки, эндогенными интоксикациями (уремической, раковой). Диагностику и лечение осуществляет специалист-уролог или нефролог, по показаниям назначаются консультации других специалистов.
Лечение уросепсиса
Основными задачами при урогенных септических состояниях являются элиминация возбудителя, коррекция полиорганных расстройств, восстановление гомеостаза. С учетом тяжести состояния пациента рекомендуется госпитализация в палату интенсивной терапии урологического или реанимационного отделения и соблюдение строгого постельного режима. Этиотропное лечение уросепсиса предполагает эффективную санацию инфекционного очага и проведение адекватной антибактериальной терапии. Антибиотики назначают в два этапа:
- Эмпирическая антибиотикотерапия. Осуществляется до получения результатов бактериологического исследования. Схема лечения обычно включает комбинацию цефалоспоринов IV поколения с аминогликозидами или карбапенемы. При возможном инфицировании грамположительными микроорганизмами терапию дополняют трициклическими гликопептидами.
- Целенаправленная антибиотикотерапия. После получения данных о чувствительности возбудителя уросепсиса применяют соответствующий антибактериальный препарат узконаправленного действия. Во избежание формирования терапевтически резистентных штаммов микроорганизмов противомикробную терапию продолжают до 4-6 дня нормализации температуры.
Чтобы восстановить адекватную тканевую и органную перфузию, корректировать расстройства гомеостаза, уменьшить токсемию, проводят активную инфузионную и противошоковую терапию. При значительной артериальной гипотензии и дефиците ОЦК под контролем диуреза вводят кристаллоидные и коллоидные растворы, плазмозаменители, альбумин, прямые антикоагулянты, ксантиновые ингибиторы фосфодиэстеразы, селективные β₁-адреномиметики.
Пациенту с уросепсисом обеспечивают адекватное энтеральное питание специальными сбалансированными смесями. Для усиления иммунитета назначают заместительную терапию специфическими иммуноглобулинами, используют иммуномодуляторы. Эффективность лечения существенно возрастает при хирургической санации очага инфекции не позднее двух часов после диагностирования уросепсиса. С учетом состояния пациента выполняют чрескожную пункционную или классическую открытую нефростомию.
Для нормализации пассажа мочи при обструктивных состояниях может применяться эпицистостомия, уретеролитотомия, уретеролитоэкстракция. При значительной деструкции печеночной паренхимы показана экстренная нефрэктомия. С детоксикационной целью в предоперационном периоде и после операции рекомендованы экстракорпоральные методы: плазмаферез, плазмосорбция, гемофильтрация, гемодиафильтрация.
Прогноз и профилактика
Хотя при поздней диагностике и неэффективной терапии уросепсис характеризуется высокой вероятностью летального исхода, выявление расстройства на стадии токсемии позволяет снизить смертность с 65% до 7,5%. Профилактика основана на грамотной санации очагов уроинфекции, устранении обструкции мочевыводящих путей, проведении превентивной антибиотикотерапии перед диагностическими и лечебными урологическими вмешательствами, соблюдении техники выполнения медицинских процедур. Важную роль в предупреждении уросепсиса играют контроль своевременного опорожнения мочевого пузыря, снижающий риск избыточного накопления патогенов, укрепление иммунитета, исключение переохлаждений.
2. Уросепсис - актуальная проблема современной урологии/ Учваткин Г.В., Гайворонский Е.А. // Урологические ведомости. – 2017.
3. Этиопатогенетические аспекты развития гнойно-септических осложнений и уросепсиса у пациентов с урологическими заболеваниями до и после трансплантации почки: современный взгляд на проблему/ Крстич М., Зулькарнаев А.Б.// Альманах клинической медицины. - 2013 - №28.
4. Патогенетическое обоснование коррекции нарушений системного кровообращения в периоперационном периоде у больных с уросепсисом: Автореферат диссертации/ Адилбеков Е.А. – 2006.

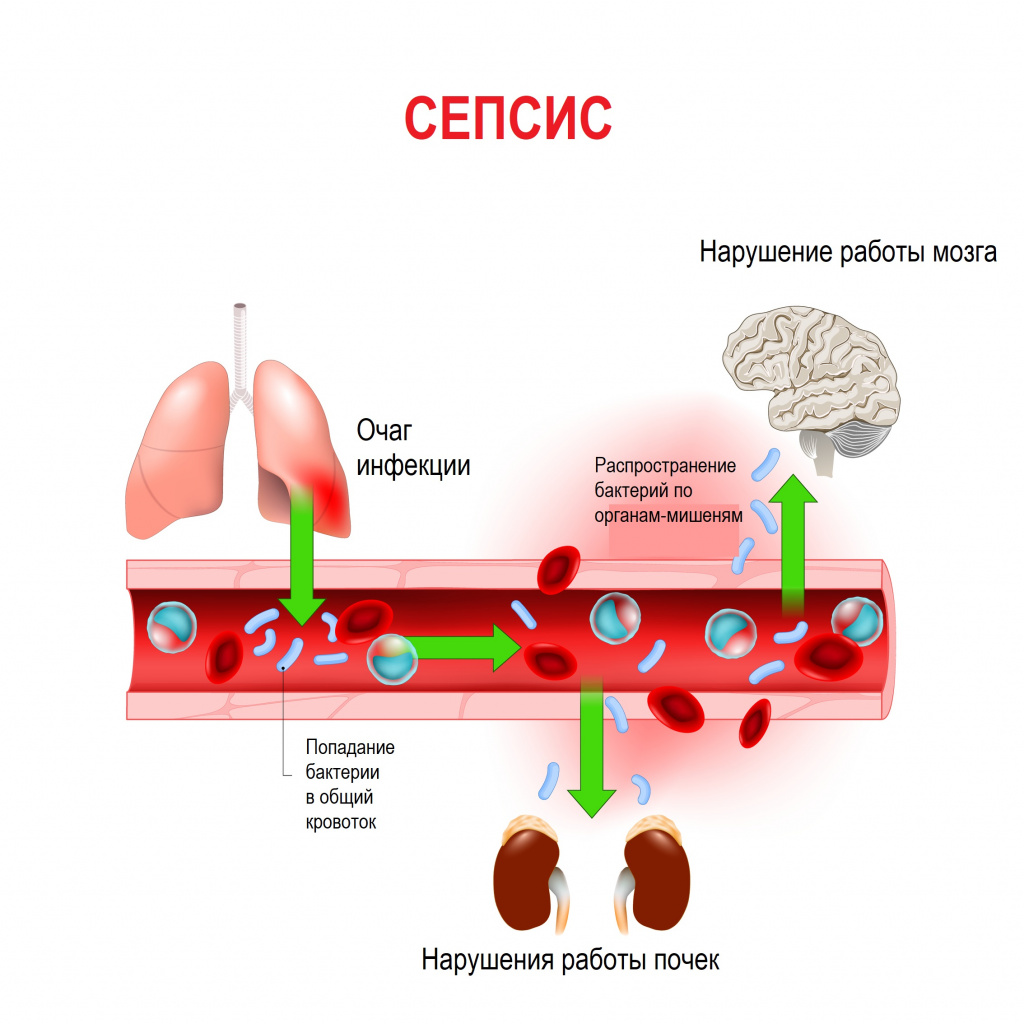
Заражение крови (сепсис) – это острое или хроническое заболевание, которое возникает вследствие проникновения в организм бактериальной, вирусной или грибковой флоры.
Что это такое?
Сепсис – это тяжелый инфекционный процесс, который формируется в результате постоянного нахождения или периодического попадания различного рода возбудителей в систему кровообращения человека.
В клинической картине преобладают симптомы нарушения работы всего организма, а не местные реакции.
Классификация
В зависимости от скорости развития инфекционного процесса выделяют следующие виды септических состояний:
- Молниеносный сепсис , который развивается в течение трех суток после инфицирования патогенными возбудителями;
- Острый , при котором клиническая симптоматика развивается не ранее, чем через неделю после выявления первичного очага инфекции;
- Подострое септическое состояние формируется от недели и до четырех месяцев;
- Хроническим сепсис у взрослых будет считаться при появлении первой симптоматики не ранее чем через полгода; он, как правило, развивается у больных с иммунодефицитами различной этиологии.
В эпидемиологическом плане при характеристике данной патологии выделяют следующие виды:
- Внутрибольничное инфицирование . Оно развивается в результате хирургических, гинекологических, диагностических или других медицинских манипуляций, возникающих после оказания медицинской помощи.
- Внебольничное инфицирование . Причиной становится какое-либо инфекционное заболевание, например, кишечная инфекция, менингит, лор-патология и т. д.
По особенностям проявления клинических симптомов сепсиса выделяют:
- Токсимию , при которой развивается системный воспалительный процесс, обусловленный распространением инфекции из первичного очага;
- Септицемию , которая характеризуется отсутствием формирования вторичных гнойных очагов;
- Септикопиемию , при ней такие очаги присутствуют.
Причины заражения крови
В качестве возбудителей сепсиса выступают самые разные микроорганизмы: стафилококки, менингококки, пневмококки, кишечная палочка, микобактерия туберкулеза, клебсиелла, грибы типа Candida, вирусы герпетиморфной группы.
Стоит отметить, что развитие сепсиса связано не столько с свойствами самих возбудителей, сколько с состоянием организма человека и его иммунитета. Снижение эффективности защитных барьеров приводит к тому, что наши охранные системы уже не могут вовремя локализовать вредных возбудителей и тем более предотвратить их проникновение внутрь различных органов.
Если же говорить о наиболее распространенных способах заражения сепсисом, то стоит отметить, что они зависят от типа конкретного возбудителя. Для каждого из них характерны свои особенности и эпидемиологические предпосылки. Особняком стоят лишь случаи, когда у больных развивается внутрибольничный сепсис, симптомы которого иногда дают о себе знать даже после вдыхания плохо очищенного воздуха в палатах (в 60% проб выявляются потенциально опасные микроорганизмы).
Также можно выделить и другие пути инфицирования, определяющие основные симптомы сепсиса:
- акушерско-гинекологический;
- отогенный;
- криптогенный;
- черезкожный сепсис;
- оральный;
- заражение крови, происходящее вследствие хирургических и диагностических манипуляций.
Как мы уже сказали выше, для развития сепсиса необходимо соблюдение некоторых условий, в частности:
- формирование вторичных очагов, которые в дальнейшем также поставляют возбудителей;
- наличие первичного очага (он должен быть связан с кровеносной системой или лимфатическими сосудами);
- многократное проникновение возбудителей в кровь;
- неспособность организма организовать необходимую иммунную защиту и спровоцировать реакции против вредных микробов.
Только если все эти условия соблюдены и у больного имеются соответствующие клинические признаки инфекции, врачи диагностируют сепсис крови. Развитие сепсиса провоцируется тяжелыми заболеваниями (диабет, раковые опухоли, рахит, ВИЧ, врожденные дефекты иммунной системы), терапевтическими мероприятиями, травмами, длительным приемом иммунодепрессивных препаратов, рентгенотерапией и некоторыми другими факторами.
Первые симптомы сепсиса
Сепсис (см. фото) может протекать с образованием местных гнойников в различных органах и тканях (занос инфекции из первичного очага) — т. н. септикопиемия, при которой течение сепсиса зависит от расположения гнойников (например, гнойник в мозге с соответствующими неврологическими расстройствами), и без метастатических гнойников — т. н. септицемия, нередко с более бурным течением, резко выраженными общими симптомами. При развитии сепсиса у новорождённых (источник — гнойный процесс в тканях и сосудах пуповины— пупочный сепсис) характерны рвота, понос, полный отказ ребёнка от груди, быстрое похудение, обезвоживание; кожные покровы теряют эластичность, становятся сухими, иногда землистого цвета; нередко определяются местное нагноение в области пупка, глубокие флегмоны и абсцессы различной локализации.
При диагностике заражения крови различают:
- Синдром системной воспалительной реакции . Характеризуется изменением температуры тела (как в сторону повышения, более 38 °C, так и в сторону понижения — ниже 36 °C), учащенным сердцебиением (более 90 ударов в минуту) и дыханием (более 20 вдохов в минуту), изменением количества лейкоцитов в крови (менее 4×109 или более 12×109 клеток на литр крови).
- Сепсис . При тех же симптомах, что и в случае системного воспалительного синдрома, в одной из стерильных в норме тканей (в крови, цереброспинальной жидкости, в моче…) обнаруживают один из известных патогенов, выявляют признаки перитонита, пневмонии, пурпуры и других местных воспалительных процессов.
- Тяжелый сепсис . Характеризуется так же, как обычный сепсис, но с гипотензией, гипоперфузией или дисфункцией отдельных органов.
- Септический шок . Наиболее тяжелое состояние, после которого у каждого второго больного из-за нарушения кровоснабжения органов и тканей наступает смерть. Определяется теми же симптомами, что и сепсис, когда интенсивные реанимационные мероприятия не приводят к нормализации кровотока и уровня артериального давления. Другими признаками септического шока являются замедление образования мочи и спутанность сознания.
В феврале 2016 года понятия и диагностические критерии сепсиса были пересмотрены. Понятие синдрома системной воспалительной реакции и тяжелого сепсиса признаны неактуальными, понятиям сепсиса и септического шока даны новые определения.
Для выявления и диагностики сепсиса рекомендовано использовать шкалы SOFA и qSOFA.
Сепсис новорожденных
У детей вследствие сепсиса происходит нарушение многих процессов в организме (движение крови, перфузия). Статистика показывает, что частота случаев заболевания у новорожденных остается высокой, но эта проблема активно изучается.
Сепсис у детей способен развиться в качестве сопутствующего другим заболеваниям симптома и может не иметь собственных признаков. Это заболевание является реакцией организма на попадание в него патогенной микрофлоры. При воспалительном процессе происходит неконтролируемое образование гноя. У новорожденных сепсис может возникнуть при воздействии клебсиеллы и синегнойной палочки, а также стрептококков, энтеробактерий или кандиды. Иногда болезнь возникает при воздействии нескольких микроорганизмов. Чаще всего сепсис поражает детей до одного года с низкой массой тела.
При развитии молниеносной формы сепсиса возникает септический шок, который в большинстве случаев заканчивается летально. Болезнь приводит к резкому снижению температуры тела, сопровождается сильной слабостью, вялостью, повышенной кровоточивостью, отеком легких, сердечно-сосудистыми нарушениями, острой почечной недостаточностью.
Диагностика
Заражение крови диагностируют, основываясь на симптомах и данных исследований крови на наличие бактерий, учитывая, что на этапе токсико-резорбтивной лихорадки и при хроническом течении на этапе ремиссии бактериемия (наличие в крови микробов), не выявляется.
При диагностировании обязательно учитывают изменения показателей крови, для которых характерно:
- высокие показатели уровня билирубина и остаточного азота;
- сниженное содержание кальция и хлоридов;
- прогрессирующая анемия;
- высокий лейкоцитоз (ненормально высокое содержание лейкоцитов) или, в случае ослабленных пациентов – лейкопения (снижение количества белых клеток крови);
- тромбоцитопения — уменьшенное содержание тромбоцитов.
В моче выявляется белок, лейкоциты, эритроциты, повышенное количество мочевины и мочевой кислоты.
К лабораторным методам относят:
- Определение в крови количества прокальцитонина: его повышенное содержание рассматривается как характерный признак заражения крови
- Выделение генетического материала патогена, вызвавшего сепсис, с помощью полимеразно-цепной реакции (ПЦР) путем экспресс-методов. В течение 2 часов возможна идентификация до 25 видов микроорганизмов и болезнетворных грибков.
- Бактериологический анализ крови для выявления активного микроба и его реакции на действие разных антибактериальных лекарств (антибиотикограмма) для разработки оптимальной схемы лечения. Забор проводят из двух разных подкожных вен в объеме 5 – 10 мл, проводя посев в питательную среду.

Какие последствия?
Осложнения сепсиса крайне опасны, тяжело поддаются лечению даже в условиях интенсивной терапии. Рассмотрим подробнее самые распространенные из них.
- Сильное кровотечение – может резвиться в результате дефицита специальных веществ (факторов свертывания крови и тромбоцитов), вырабатываемых печенью.
- Острая почечная и печеночная недостаточность – развивается под прямым воздействием токсинов на почку, или в результате закупорки фильтрующего аппарата почек микробными фрагментами и гноем. Нарушается и полностью прекращается выведение из организма продуктов обмена, что еще больше усугубляет состояние.
- Инфекционно-токсический шок (ИТШ) — резкое падение артериального давления, под воздействием большого количества микробных токсинов. Без оказания экстренной медицинской помощи можно умереть в течение часа или даже нескольких минут. Лечат ИТШ в условиях реанимационного отделения.
- Бактериальный эндокардит – развивается при попадании микробов в полость сердца. Вызвав воспаление, они способствуют образованию тромбов в его полости. Впоследствии эти тромбы, отрываясь и попадая с током крови в сосуды головного мозга, могут привести к инсульту.
В целом сепсис приводит к нарушению функций и повреждению всех внутренних органов.
Что нужно для лечения сепсиса?
Общеизвестно, что сепсис крайне тяжело поддается лечению. Смертность при нем крайне высока и в некоторых ситуациях достигает 50%. Впрочем, своевременно оказанная помощь снижает этот показатель в разы.
Согласно клиническим рекомендациям в 2019 году больных сепсисом лечат в отделениях интенсивной терапии или реанимации. Это вызвано необходимостью постоянного контроля жизненных показателей. В течение первых 6 часов усилия врачей направлены на доведение этих цифр до определенного значения и стабилизации их:
Лечение заключается в ликвидации возникших осложнений, которые в большинстве своём являются реанимационными.
Так например при возникновении острой почечной недостаточности применяют гемофильтрацию, гепатопротекторы и гемодиализ, при нарушениях гемодинамики – восстановление сосудистой проницаемости и объёма циркулирующей крови, при кардионедостаточности – кардиостимулирующие и вазотропные средства, при легочной недостаточности применяют ИВЛ, при стрессовом кровотечении применяют Н2 гистаминовые блокаторы/ блокаторы протонной помпы/ сукральфат. Что касается антибиотико-терапии, то антибиотики должны назначаться по результатам бактериальных исследований или против наиболее вероятных возбудителей.
Для последнего случая также создана таблица:
| Локализация первичного очага | Наиболее вероятные возбудители |
| Лёгкие (нозокомиальная пневмония развившаяся вне ОРИТ) | Streptococcus pneumonia, Enterobacteriaceae (E.colli), Staphylococcus aureus |
| Лёгкие (нозокомиальная пневмония развившаяся в ОРИТ) | Pseudomonias aeruginosa, Acinetobacter spp, а также вышеперчисленные возбудители |
| Брюшная полость | Bacteroides spp, Enterococcus spp, Streptococcus spp, Pseudomonias aeruginosa, Staphylococcus aureus |
| Кожа и мягкие ткани | Streptococcus spp, Staphylococcus aureus, Enterobacteriaceae |
| Почки | Enterobacteriaceae, Enterococcus spp |
| Ротоглотка | Staphylococcus spp, Streptococcus spp, анаэробы |
| После спленэктомии | Streptococcus pneumonia, Haemophilis influenzae |
| Внутривенный катетер | Staphylococcus epidermididis, Staphylococcus aureus, энтерококки и кандиды |
При формировании вторичных гнойных очагов необходимо их хирургическое лечение – вскрытие абсцессов, удаление гноя и промывание ран, иссечение пораженных участков.

Профилактика
Предотвратить заражение крови помогут следующие меры:
- грамотное применение антибиотиков;
- соблюдение основных правил гигиены;
- своевременное лечение процессов гнойного характера;
- соблюдение асептических условий при проведении медицинских манипуляций;
- иммунизация людей, относящихся к группам риска.
Гнойно-септические заболевания значительно легче предотвратить, чем вылечить, поэтому больным нужно не только выполнять индивидуальные меры профилактики, но и следить за тем, как проходит процедура в медицинском кабинете. Соблюдение этих простых мер поможет предотвратить развитие заболевания.
Прогноз при сепсисе
Исход сепсиса определяется вирулентностью микрофлоры, общим состоянием организма, своевременностью и адекватностью проводимой терапии. К развитию осложнений и неблагоприятному прогнозу предрасположены больные пожилого возраста, с сопутствующими общими заболеваниями, иммунодефицитами. При различных видах сепсиса летальность составляет 15-50%.
При развитии септического шока вероятность летального исхода крайне высока.
Читайте также:

