Что такое инфекционно токсическая кардиопатия у ребенка
Обновлено: 23.04.2024
Токсическая кардиомиопатия – это патология миокарда, при которой происходят анатомические и функциональные изменения сердечной мышцы. При этом коронарные сосуды (артерии и вены, питающие сердце) не подвергаются поражению. Без структурных изменений остаются клапаны желудочков и предсердий, артериальное давление не повышается.
Болезнь носит воспалительный характер. Развивается у пациентов независимо от их пола и возраста. При обследовании на ЭКГ обнаруживаются изменения сердечных ритмов, которые указывают на стремительное развитие недостаточности кровообращения. В следствие декомпенсаторного механизма сердце увеличивается в размерах.
Причины токсического поражения сердечной мышцы
Токсическая кардиомиопатия развивается из-за воздействия отравляющих веществ. Химические элементы, способные привести к заболеванию:

При хроническом алкоголизме длительное воздействие этанола на сердечную мышцу также способствует развитию патологии.
Существует ряд инфекционных болезней, в результате которых поражается миокард. Как правило, признаки кардиомиопатии проявляются через несколько месяцев или лет после перенесенной болезни:
- туберкулез;
- сифилис;
- дифтерия;
- брюшной и сыпной тиф;
- скарлатина;
- паразитарные инвазии.
Также заболевание развивается у людей с наркотической зависимостью, при длительном лечении фармакологическими препаратами. Есть сведения о том, что кардиомиопатия может появиться из-за хронического дефицита витаминов группы В.
В некоторых случаях причиной болезни может выступить увеличение выработки в организме катехоламинов – медиаторов, биологически активных веществ (серотонин, адреналин, норадреналин, дофамин).
К причинам заболевания относят воспалительные процессы в организме беременной женщины. В результате влияния инфекционного агента при рождении у ребенка диагностируется врожденная кардиомиопатия.
Механизм развития болезни

Вследствие нарушений обменных процессов в миокарде происходит увеличение камер сердца (желудочки и предсердия). Сама сердечная мышца гипертрофируется и увеличивается в размерах. Если в норме масса сердца составляет от 250 до 500 г, то при кардиомиопатии его вес может увеличиваться до 1 кг.
Также утолщается эндокард – оболочка, которая выстилает камеры сердца изнутри. В миокарде наблюдаются фиброзные очаги.
Кардиомиоциты (клетки миокарда) приобретают неправильную форму, становятся неравномерными. Происходит очаговое замещение мышечной ткани на жировую. Фиксируется внутриклеточный отек. Поперечная исчерченность миокарда сглаживается.
Признаки проявления токсической кардиомиопатии
Для патологии характерно хроническое нарушение кровообращения. Это выражается такими жалобами со стороны пациентов:
- быстрая утомляемость даже при незначительных физических нагрузках;
- снижение работоспособности;
- одышка при ходьбе и в состоянии покоя;
- приступы удушья, схожие с сердечной астмой.

Из объективных признаков у больных наблюдается акроцианоз (синий оттенок кожи). Одышка усиливается, если человек принимает горизонтальное положение (лежа). Поэтому пациенты вынуждены постоянно находиться в сидячем положении, с высоко поднятым головным отделом на функциональной кровати.
При незначительных движениях набухают шейные вены. Из-за нарушенного кровообращения жидкость недостаточно выводится из организма. Поэтому у больных часто отекают нижние конечности. В тяжелых и запущенных случаях развивается асцит – скопление жидкости в брюшной полости. Печень увеличена, периодические или постоянные боли в правом подреберье.
Тотальное неполноценное кровообращение при прослушивании сердца определяется такими симптомами:
- тоны сердца глухие;
- ритмы по типу галопа;
- систолический шум.
У пациентов обнаруживается основной признак хронических сердечных изменений – кардиомегалия. Это изменение всех параметров сердца – веса, объема, размеров, проекции в грудной клетке.
Все больные с токсической кардиомиопатией страдают кахексией – крайне тяжелое истощение организма, которое характеризуется такими симптомами:
- болезненная, неестественная худоба;
- снижение индекса массы тела – несоответствие роста и веса;
- замедленные физиологические процессы в организме;
- общая слабость, апатия;
- психические изменения – эмоциональная неустойчивость, частые депрессии, нарушение сознания.
Симптомы заболевания у детей

Инфекционно-токсическая кардиопатия у детей развивается как осложнение в результате перенесенной острой инфекционной болезни.
Причины развития кардиомиопатии в детском возрасте:
- Генерализованные инфекции – паротит, энцефалит, полиомиелит.
- Септические процессы в организме.
- Хронические заболевания с частыми обострениями и рецидивами – синуситы, тонзиллиты.
- Туберкулез.
У маленьких детей заболевание может возникнуть в результате кислородной недостаточности и нарушении обмена веществ при вирусных инфекциях.
Из-за плохого кровообращения кожные покровы бледные. Дети апатичные, вялые, неактивные. Младенцы могут отставать в физическом развитии от своих сверстников. Сердцебиение учащенное, выраженность вен шеи и лица. Артериальное давление снижено. Пульс на локтевой или подключичной вене прощупывается слабо. Количество вырабатываемой мочи в сутки уменьшено.
У малышей часто развивается коллапс – внезапное и стремительное развитие сердечно-сосудистой недостаточности, которая приводит к потере сознания. Ее предшествующие признаки:
- холодная и влажная кожа на ощупь, мраморного цвета;
- похолодание рук и ног из-за оттока крови;
- резкая слабость;
- высокая частота сердечных сокращений;
- озноб, снижение температуры тела;
- вялая реакция зрачков на свет.
У малышей потере сознания предшествуют тремор пальцев, судороги конечностей и тела. Симптомы поражения сердечной мышцы – боли в грудной клетке.
Диагностика кардиомиопатии

В обязательном порядке назначают лабораторные исследование крови и мочи.
В общем анализе крови нет изменений до тех пор, пока не появятся воспалительные осложнения и образования микроскопических тромбов. Только в этом случае изменяются показатели креатинина, электролитов, тромбиновое время.
По показаниям проводят биохимическое исследование крови. Рассматривают мочевину, гормоны и белок.
Инструментальные методы диагностики:
- ЭКГ – электрокардиограмма 1-2 раза в сутки. Обнаруживается нарушение проводимости и ритмов сердца. В результатах исследования не должно быть ишемии миокарда (уменьшение кровоснабжения).
- Рентген всех органов грудной клетки. Помогает определить застой венозной крови в малом круге кровообращения, соотношение размеров и границ сердца по отношению к грудной клетке.
- Коронарография – обследование коронарных сосудов, назначают с целью подтверждения или исключения ишемической болезни сердца.
- Радионуклидная вентрикулография – оценивают функциональность сердца и сократительную способность миокарда.
Также пациентам назначают эндомиокардиальную биопсию. Это метод позволяет дать точную морфологическую оценку состоянию тканей сердца. Показания к процедуре:
- прогрессирующая сердечно-сосудистая недостаточность, причину которой не удается установить;
- кардиомиопатия невыясненной этиологии;
- нарушение ритма сердца;
- токсическое разрушение миокарда;
- поражение сердца после длительного лечения цитостатиками – препараты для химиотерапии.
При дифференциальной диагностике важно исключить такие патологии: ИБС (ишемическая болезнь сердца), гипертонию, пороки сердца врожденные и приобретенные, хронический алкоголизм, перикардит, ревматизм.
Лечение токсической кардиомиопатии
Пациентам настоятельно рекомендуют ограничить любые физические нагрузки. Также следует уменьшить количество потребляемой соли в сутки. Медикаментозное лечение комплексное и включает несколько направлений.

Для снижения отеков, улучшение работы почек и выведения скопившейся жидкости в организме назначают диуретики – фуросемид, гидрохлортиазид, этакриновая кислота, спиронолактон (сохраняет калий в организме).
Независимо от стадии сердечной недостаточности всем пациентам назначают ингибиторы АПФ. Это препараты, которые назначают для лечения недостаточности сердца и почек – карведилол, метопролол, бисопролол, надолол, тимолол, небиволол.
Периферические вазодилататоры – препараты, воздействующие на кровоток в мелких сосудах (артериолах и венулах).
- нитроглицерин;
- нитропрусид;
- ниацин;
- вазонит;
- агапурин;
- пентоксифиллин.

Для профилактики и купирования сгущения крови и образования тромбов пациентам назначают непрямые антикоагулянты – синкумар, варфарин, фенилин, дикумарин.
Критерии успешного лечения пациентов:
- Снижение или исчезновение субъективных признаков сердечно-сосудистой недостаточности – проходит одышка и приступы удушья, повышается физическая активность, устраняются симптомы избытка жидкости в организме.
- Значительно улучшается качество жизни больного.
- Сокращается число последующих госпитализаций.
Кардиомиопатия – это тяжелое заболевание, которое часто дает осложнения. У людей развивается стойкая сердечная недостаточность, нарушается функция клапанов. Появляется аритмия и постоянные отеки ног.
Факторы риска внезапной смерти:
- возраст до 16 лет;
- наследственная предрасположенность (случаи внезапной смерти были в семье);
- резкое изменение артериального давления при нагрузках;
- частые обмороки.
Кардиомиопатия у детей — это полиэтиологическое невоспалительное заболевание миокарда, которое проявляется структурными изменениями сердечной мышцы и нарушениями кровообращения. Патофизиологически различают гипертрофические, рестриктивные и дилатационные варианты болезни. Основные симптомы: одышка и синкопальные состояния, боль в сердце, отеки и другие признаки сердечной недостаточности. С диагностической целью применяются инструментальные методы (ЭКГ, ЭхоКГ, рентгенография грудной клетки), общеклинические и биохимические анализы. План терапии кардиомиопатий состоит из лечебно-охранительного режима, кардиотропных медикаментов и кардиохирургической коррекции.
МКБ-10
Общие сведения
Кардиомиопатия (КМП) как проявление некоронарогенной патологии миокарда остается одной из наиболее сложных проблем в педиатрии и детской кардиологии. Частота встречаемости первичных форм составляет от 0,65 до 1,24 случаев на 100 тыс. детей. Такая неоднозначность эпидемиологических данных вызвана трудностями прижизненной и посмертной диагностики. Среди педиатрических пациентов, погибших от синдрома внезапной сердечной смерти, типичные для кардиомиопатий изменения в сердечной мышце находят у 20-40%.

Причины
Большое значение в этиологической структуре имеют наследственные факторы, поскольку до 60% случаев гипертрофических кардиомиопатий обусловлены генетическими мутациями с аутосомно-доминантным типом наследования. В отдельную группу выделяют первичные детские кардиомиопатии, причины которых пока не установлены. Вторичные формы патологии у детей имеют полиэтиологический характер. Они развиваются под влиянием следующих факторов:
- Инфекции. Повреждения миокарда вызываются вирусными возбудителями (Коксаки, герпесвирусы, группа респираторных вирусов). Нередко проявления болезни манифестируют во время ОРВИ или пневмонии. Провоцирующими факторами могут стать бактериальные, грибковые и протозойные инвазии.
- Метаболические нарушения. Патологии часто формируются у детей с эндокринными расстройствами: микседемой, тиреотоксикозом, сахарным диабетом и ожирением. Реже причиной кардиомиопатий выступают болезни накопления (амилоидоз, мукополисахаридоз, гликогеноз).
- Дефицитные состояния. У детей частым этиологическим фактором является неадекватное поступление питательных веществ и витаминов, которое приводит к белково-энергетической недостаточности. Дефицит микроэлементов (калия, магния, кальция) усугубляет возникшие нарушения.
- Коллагенозы. Аутоиммунные процессы при системных поражениях соединительной ткани сопровождаются структурными перестройками миокарда и формированием КМП. Это наблюдается при дерматомиозите, склеродермии, системной красной волчанке.
- Нейромышечные заболевания. Кардиомиопатии — типичное проявление миастении, мышечных дистрофий Дюшенна, Беккера. Иногда миокардиальные патологии встречаются при атаксии Фридрейха, синдроме Нунана.
- Токсины. Повреждающим влиянием на сердечную мышцу обладают соли тяжелых металлов, антрациклиновые антибиотики, ионизирующая радиация. У подростков провоцирующим фактором может выступать ранняя алкоголизация и прием наркотических соединений.
Патогенез
Кардиомиопатии являются некоронарогенными патологиями, их развитие не связано с нарушениями кровоснабжения миокарда. В формировании структурно-функциональных изменений мышечных волокон сердца играют роль нарушения иннервации тканей, расстройства образования и утилизации энергии в клетках. Снижение энергообразования сопровождается выбросом реактивных молекул, повреждением клеточных мембран и активацией свободнорадикального перекисного окисления.
Развитие первичных форм кардиомиопатии в первую очередь связывают с расстройствами на молекулярном уровне, нарушениями экспрессии генов, которые кодируют структурные белки миокарда или регулируют его сократительную функцию. Независимо от патогенетических особенностей, при прогрессировании заболевания миокард не способен к адекватному сокращению и сердечному выбросу, в результате чего у детей формируется систолическая или диастолическая дисфункция.
Патоморфологически для различных вариантов кардиомиопатий характерны специфические изменения. Гипертрофическая форма проявляется утолщением стенки левого желудочка, межжелудочковой перегородки, реже — правого желудочка с хаотическим расположением мускульных волокон. У страдающих дилатационной кардиомиопатией расширяются сердечные полости. При рестриктивной КМП поражаются эндокард и миокард, вследствие чего ограничивается подвижность стенок сердца.
Классификация
К детской кардиологии используется деление кардиомиопатий по патофизиологическому принципу на 3 формы: гипертрофическую, рестриктивную и дилатационную, которые отличаются по клиническим критериям и инструментальным данным. По времени развития бывают врожденные и приобретенные формы болезни. В 1996 г. ВОЗ была принята расширенная классификация по этиологическому принципу, в которой выделены следующие кардиомиопатии:
- Идиопатические (неизвестного генеза) — включают вышеназванные 3 вида КМП, а также аритмогенную дисплазию правого желудочка.
- Специфические (возникающие при соматических заболеваниях) — инфекционные, метаболические, кардиомиопатии при системных болезнях соединительной ткани и нейромышечных патологиях.
- Неклассифицируемые повреждения миокарда — разнородная группа нозологических форм, которая включает фиброэластоз, идиопатический миокардит Фридлера.
Симптомы кардиомиопатии у детей
Дилатационная кардиомиопатия
Заболевание характеризуется бессимптомным началом. Постепенно у ребенка нарастают признаки астенизации: повышенная утомляемость, беспричинная слабость, склонность к дурноте и обморокам при нагрузках или в жарких помещениях. Пациент может жаловаться на перебои в работе сердца, ощущение замирания или сильного сердцебиения. При дилатационном варианте кардиомиопатии дети отстают в физическом и психическом развитии, у школьников снижается успеваемость.
При усугублении гемодинамических нарушений возникают симптомы сердечной недостаточности (СН). У детей появляется одышка, синюшность кожи пальцев рук и ног, возможны отеки нижних конечностей, усиливающиеся к вечеру. При декомпенсированной форме наблюдается увеличение живота из-за гепатомегалии и асцита, влажные хрипы в легких, сильные боли в области сердца.
Гипертрофическая кардиомиопатия
При этой форме патологии выделяют 2 варианта течения: бессимптомное, когда диагноз случайно устанавливается в ходе инструментального обследования, и манифестное. Во втором случае ребенок испытывает регулярные болевые ощущения в сердце, приступы головокружения и слабости, нередко заканчивающиеся синкопальным состоянием. О нарушениях кровообращения свидетельствуют одышка, отеки на ногах, акроцианоз.
Расстройства кровоснабжения органов ЖКТ сопровождаются диспепсическими симптомами, особенно у младенцев до года, что проявляется учащением стула до 10 раз в сутки. У детей любого возраста бывают поносы, боли в животе, рвота. При длительно недиагностированной болезни возможно появление запоров, которые вызваны ишемическим колитом.
Рестриктивная кардиомиопатия
Для этой формы заболевания характерна плохая переносимость физической активности, повышенная слабость и астенизация, которые проявляются с раннего возраста. Одышка беспокоит не только при активности, но и в покое. Отличительная особенность рестриктивной кардиомиопатии — отсутствие болей в сердце и обмороков, в отличие от других форм, для которых типичны синкопе. У детей рано определяются признаки право- и левожелудочковой недостаточности.
Осложнения
При любом виде кардиомиопатии у детей возникает тяжелая сердечная недостаточность, которая неуклонно прогрессирует без лечения. Гемодинамические расстройства ассоциированы с ишемией и поражением всех внутренних органов, нарушениями интеллектуального развития. Зачастую на фоне КМП формируются аритмии — пароксизмальная тахикардия, желудочковая экстрасистолия.
Кардиомиопатии относятся к жизнеугрожающим заболеваниям. Около 40% больных на протяжении 2 лет от момента подтверждения диагноза переживают декомпенсацию состояния, что требует от врачей неотложной хирургической коррекции патологии. При ранней антенатальной диагностике прерывают до 13% беременностей, если порок несовместим с жизнью. До 65% плодов с тяжелыми врожденными КМП погибают в перинатальном периоде.
Диагностика
Детский кардиолог получает ценную информацию при пальпации (изменение площади и силы верхушечного толчка), перкуссии (расширение границ сердечной тупости), аускультации (появление патологических шумов, акцентов тонов). По физикальным данным специалист не может поставить окончательный диагноз, поэтому назначается план комплексной диагностики, включающий:
- ЭКГ. На кардиограмме заметны признаки гипертрофии одного или обоих желудочков, проявления субэндокардиальной ишемии, патологические расширения или инверсии зубцов. Характерна полиморфность данных ЭКГ у детей, что зависит от формы кардиомиопатии, степени ее тяжести.
- УЗИ сердца. Ультразвуковая визуализация информативна для выявления утолщения стенки миокарда (при гипертрофической КМП), расширения камер сердца (при дилатационной форме), фиброза и ограничения подвижности (при рестриктивном варианте). ЭхоКГ используется для диагностики СН и степени нарушений гемодинамики.
- Рентгенография ОГК. Рентгенограмма в двух проекциях необходима для визуализации размеров и конфигурации сердца, определения застойных явлений в легких. По показания проводится вентрикулография — инвазивное рентгенологическое исследование для детального осмотра анатомии полостей сердца.
- Лабораторные анализы. В общеклиническом исследовании у детей могут быть признаки сгущения крови. В результатах биохимического анализа врач изучает протеинограмму, уровни основных электролитов, показатели печеночных проб (билирубин, АСТ и АЛТ, тимоловая проба) и количество азотсодержащих молекул.
- Миокардиальные маркеры. Для исключения острой кардиопатологии необходимо измерить уровни КФК-МВ, миоглобина и тропонина, кардиоспецифических фракций ЛДГ. При подозрении на активный воспалительный процесс рекомендована оценка острофазовых показателей.
Лечение кардиомиопатии у детей
Консервативная терапия
Для стабилизации состояния ребенка с кардиомиопатией прежде всего необходимы немедикаментозные методы. В диету добавляют продукты с высоким содержанием кальция и калия, исключают жирные блюда и концентрированные бульоны. При недостаточности кровообращения IIA и выше необходимо ограничить употребление жидкости для уменьшения отеков. Грудным детям рекомендуют лечебные смеси, чтобы устранить расстройства пищеварения.
Объем двигательной активности подбирают с учетом состояния. При ухудшении клинической картины следует соблюдать постельный или полупостельный режим. После исчезновения отеков и других проявлений сердечной недостаточности двигательную активность расширяют до общего или палатного режима. Для снижения физических нагрузок грудничков могут временно переводить на кормление сцеженным молоком с ложечки или зондовое питание.
Медикаментозная терапия при кардиомиопатиях направлена на поддержание нормальной гемодинамики, ликвидацию симптомов, улучшение качества жизни ребенка. Этиотропное лечение не разработано. При вторичных формах важную роль играет диагностика и терапия основного заболевания. В протоколах лечения кардиомиопатии у детей используются:
- при гипертрофической форме — бета-адреноблокаторы, антагонисты кальция, ингибиторы АПФ;
- при дилатационной КМП — блокаторы рецепторов ангиотензина II, антиаритмические препараты, антиагреганты;
- при рестриктивной кардиомиопатии — тиазидные диуретики, бета-адреноблокаторы, иногда назначаются сердечные гликозиды.
Хирургическое лечение
Кардиохирургические операции показаны при тяжелой степени сердечной недостаточности, выраженном аритмическом и тромбоэмболическом синдроме, отсутствии эффекта от назначенной медикаментозной терапии. Для устранения СН имплантируют электрокардиостимуляторы с функцией кардиовертера-дефибриллятора. Поддержание кровообращения проводят путем установки механического желудочка. Перспективным направлением является трансплантация сердца.
Прогноз и профилактика
Кардиомиопатия — тяжелая прогрессирующая болезнь, которая имеет высокий риск летального исхода в течение 5 лет от постановки диагноза. Однако современные лечебные схемы и развитие детской кардиохирургии значительно повышают шансы ребенка на продление жизни и улучшение ее качества. Меры по специфической профилактике кардиомиопатий не разработаны.
1. Кардиомиопатии у детей — клинические, генетические и морфологические аспекты/ О.П. Сарычева, Л.В. Кулида, Е.В. Проценко, М.В. Малышева //Российский медико-биологический вестник. — 2020.
4. Гипертрофическая кардиомиопатия у детей/ И.В. Леонтьева, В.А. Макарова // Российский вестник перинатологии и педиатрии. — 2013.
Миокардит у детей — это воспалительное заболевание миокарда различной этиологии, которое возникает первично либо выступает осложнением других болезней. Причинами патологии являются инфекционные, аллергические, токсические и лекарственные факторы. Симптомы миокардита включают боли в сердце, одышку, слабость, лихорадку. Для диагностики используют лабораторное обследование (миокардиальные маркеры, серологические реакции), инструментальные методы — рентгенографию ОГК, ЭхоКГ, ЭКГ. Лечение проводится с учетом этиологии: детям назначаются антибиотики и противовирусные препараты, глюкокортикоиды, кардиотропные средства.
МКБ-10
Общие сведения
Истинная частота миокардита в детском возрасте не установлена, поскольку его симптомы варьируют от слабости и утомляемости до кардиогенного шока, что затрудняет постановку диагноза. Чаще всего заболевание встречается у новорожденных, детей раннего возраста, нередко оно сопровождается перикардитом. По результатам аутопсии признаки воспаления миокарда выявляются у 4-9% умерших детей. Вариабельность клинической картины и высокий риск осложнений обуславливают актуальность миокардитов в детской кардиологии.

Причины
У детей миокардит чаще возникает на фоне вирусного поражения сердца. Среди этиологических факторов преобладают парвовирусы, вирус герпеса 6 типа, энтеровирусы (Коксаки и ECHO). Возможно сочетание нескольких инфекционных агентов, что является прогностически неблагоприятным признаком. Среди других причин воспалительного повреждения сердца детские кардиологи называют:
- Бактериальные. Наиболее опасными считаются дифтерийные (инфекционно-токсические) миокардиты, также поражения сердца встречаются при скарлатине, брюшном тифе, сальмонеллезе. Реже у детей развивается воспаление миокарда, вызванное патогенными штаммами стафилококков и стрептококков.
- Иммунологические. Миокардит возникает как особый вид аллергической реакции на введение столбнячного анатоксина, сывороток или вакцин. Другой вариант — аутоиммунный механизм, связанный с системными болезнями соединительной ткани, саркоидозом, гранулематозом Вегенера.
- Токсические. Повреждение сердечной мышцы бывает в ответ на действие металлов — меди, железа, свинца. Миокардиты наблюдаются при укусах ядовитых насекомых и змей, отравлении мышьяком или угарным газом. При этом они сочетаются с полиорганной патологией. Среди физических факторов заболевания называют радиацию и электровоздействие.
- Лекарственные. Сердечная мышца поражается при длительном или неконтролируемом применении антибиотиков, противосудорожных средств, антипсихотиков. Симптомы миокардита также появляются после приема препаратов лития, доксорубицина, других цитостатиков. У подростков болезнь может провоцироваться употреблением наркотиков (амфетамина, кокаина).
Патогенез
Несмотря на разнообразие причин, в механизме развития заболевания играют роль сходные иммунопатологические процессы. Результаты экспериментальных исследований показывают, что миокардит является результатом комбинации прямого цитотоксического воздействия на кардиомиоциты и опосредованного негативного влияния на клетки, которое реализуется через цитокины и другие биомолекулы.
Развивающаяся иммунологическая недостаточность вызывает дисрегуляцию иммунного ответа и выработку антител к кардиомиоцитам. Дисфункция миокарда провоцирует гиперпродукцию нейрогормонов и провоспалительных цитокинов, а в дальнейшем — тотальное структурное повреждение клеток. Физиологические особенности сердечно-сосудистой системы у детей обуславливают быструю дезадаптацию и декомпенсацию состояния.
Классификация
В отечественной педиатрии болезнь разделяют на врожденную (антенатальную) и приобретенную (постнатальную). По длительности миокардиты бывают острые (до 3 месяцев), подострые (до 1,5 лет) и хронические. Для обобщения характера течения заболевания и прогноза врачи пользуются зарубежной клинико-патологической классификацией по Е.Либерману, которая включает 3 формы:
- Молниеносный вариант. Проявляется быстрым нарастанием признаков недостаточности кровообращения и декомпенсацией, включительно с кардиогенным шоком. У детей выражена левожелудочковая дисфункция, а симптомы воспаления миокарда хорошо видны при ультразвуковой диагностике.
- Подострая форма. Протекает бессимптомно или со стертой клинической картиной, дети не жалуются на недомогание или принимают его за обычное переутомление. При этом зачастую развиваются аритмии и структурные перестройки сердечной мышцы.
- Хроническое течение. При активном варианте миокардита наблюдаются рецидивы заболевания при положительном ответе на терапию. Для хронической персистирующей формы характерны постоянные симптомы и воспалительные очаги в миокарде, которые дают неблагоприятный долгосрочный прогноз.
Симптомы миокардита у детей
У большинства детей заболевание протекает без выраженных сердечных проявлений, поэтому оно редко диагностируется вовремя. Поскольку ведущие симптомы миокардита — одышка, рвота, снижение аппетита, в 80% случаев при первичном обследовании у педиатра выставляется другой диагноз, а воспаление сердца обнаруживают после инструментальной и лабораторной диагностики.
Клиническая картина миокардита зависит от возраста пациента. Для новорожденных и младенцев 1-го года жизни характерно тяжелое или фульминантное течение. У малыша отмечаются приступы остановки дыхания, сменяющиеся шумной одышкой, он сильно потеет, становится вялым и заторможенным. Ребенок отказывается от груди или бутылочки. Кожа вокруг рта и на кончиках пальцев приобретает синюшный оттенок.
В раннем возрасте типичны симптомы левожелудочковой недостаточности — частое и шумное дыхание, одышка при физической нагрузке, периодический кашель с хрипами. Самочувствие ухудшается в положении лежа, во время ночного сна. При остром процессе повышается температура тела до субфебрильных или фебрильных цифр. У школьников вышеописанные признаки миокардита дополняются болями в животе, тошнотой и рвотой.
Патогномоничные симптомы кардиального поражения, такие как боль в предсердечной области, ощущение перебоев или замирания сердца, обмороки, встречаются только у 40-50% детей школьного возраста. При тяжелом течении возможны отеки нижних конечностей, увеличение живота из-за гепатомегалии и асцита. Изредка болезнь манифестирует кардиогенным шоком.
Осложнения
Миокардит — потенциально опасное для жизни ребенка заболевание, поскольку оно может стать причиной внезапной сердечной смерти. Важное прогностическое значение имеет своевременность постановки диагноза, поскольку без лечения смертность достигает 20% у подростков и до 75% у новорожденных. Среди осложнений острого периода также выделяют кардиогенный шок, тромбоэмболический синдром.
В 46% случаев нелеченый миокардит переходит в дилатационную кардиомиопатию, которая сопровождается хронической сердечной недостаточностью. При хроническом течении развивается гипертрофия, а затем фиброз миокарда, наблюдается стойкая сердечно-сосудистая дисфункция. Обычно у таких детей определяются нарушения ритма и проводимости (от единичных экстрасистол до опасных желудочковых тахикардий).
Диагностика
Детский кардиолог обращает внимание на анамнез — связаны ли симптомы с перенесенной инфекцией, отравлением, приемом лекарств или введением вакцины. При физикальном осмотре врач оценивает тахикардию, приглушенность сердечных тонов и появление патологических ритмов, наличие разнокалиберных легочных хрипов. Диагностический план при миокардите у детей включает следующие методы:
- УЗИ сердца. При эхокардиографии кардиолог видит расширение сердечных камер, утолщение их стенок, интерстициальный отек тканей. Исследование дополняют допплерографией для оценки кровотока в сосудах. Для уточнения диагноза рекомендовано проводить МРТ сердца с контрастированием.
- Рентгенография ОГК. Врач обнаруживает расширение сердечной тени во все стороны и повышение кардиоторакального индекса более 0,5, что характеризует кардиомегалию. Наблюдаются сглаживание контуров органа и сферичная деформация, что свидетельствует об активном воспалении и отеке тканей.
- ЭКГ. На кардиограмме выявляют снижение вольтажа зубцов и симптомы гипертрофии миокарда левого желудочка. Реже заметны нестойкие изменения реполяризации. Ранние симптомы миокардита представлены разнообразными нарушениями проводимости, в 60% случаев им сопутствует экстрасистолия.
- Исследования миокардиальных маркеров. Информативным для врача является повышение тропонина и его изоферментов, что указывает на острое течение. Ценные диагностические сведения дают анализы на КФК и ЛДГ, которые отражают активность воспалительного процесса. NT-proBNP определяют для подтверждения сердечной недостаточности.
- Серологические тесты. Исследования крови и других биологических материалов требуются для установления причины миокардита, если предполагается его вирусная или бактериальная природа. На практике эти методы не всегда эффективны. Поэтому дополнительно производится микробиологический анализ смывов носоглотки.
Лечение миокардита у детей
Ребенку с миокардитом требуется госпитализация и лечебно-охранительный режим в течение первых 1-2 месяцев либо до стихания острой фазы заболевания. Полностью ограничиваются физические нагрузки, поскольку они усиливают воспалительный процесс. Подбирается полноценное сбалансированное питание, пациентам-школьникам рекомендуют ограничить потребление соли. Тщательно контролируется питьевой режим для предупреждения отеков.
Медикаментозное лечение миокардита имеет несколько составляющих: этиотропную терапию при условии выделения инфекционного возбудителя, коррекцию признаков сердечной недостаточности, применение патогенетических препаратов для воздействия на механизмы развития болезни. С терапевтической целью используют следующие группы лекарств:
- Антибиотики. Детям назначают защищенные пенициллины в комбинации с аминогликозидами или цефалоспоринами (в школьном возрасте). Курс длится 2-4 недели, чтобы полностью устранить миокардит, вызванный вирусно-бактериальной ассоциацией, предупредить начало инфекционного эндокардита.
- Противовирусные средства. Лекарства эффективны лишь в первые дни после попадания инфекционного агента в организм, поэтому показаны не всем больным. При заражении герпесвирусами используют препараты группы ацикловира и антицитомегаловирусный иммуноглобулин.
- ИнгибиторыАПФ. Медикаменты занимают первое место в терапии сердечной недостаточности у детей. Для повышения эффективности их дополняют бета-блокаторами, сердечными гликозидами в низких дозах и метаболическими препаратами.
- Глюкокортикоиды. Противовоспалительные гормоны эффективны при тяжело протекающем воспалении, развитии инфекционно-токсического шока, поражении проводящих путей сердца. Иммуносупрессия рекомендована только в остром периоде миокардита.
Прогноз и профилактика
Исходом миокардита может быть выздоровление, сохранение остаточных минимальных нарушений сердечной деятельности либо переход в хроническую форму. Чем раньше проведена диагностика и начато лечение, тем больше у ребенка шансов на полное излечение. Профилактика болезни включает предупреждение вирусных и бактериальных инфекций, санацию хронических очагов воспаления, проведение вакцинации согласно Национальному календарю прививок.
1. Миокардит у детей: проблемы и решения/ И.Л. Никитина, Т.Л. Вершинина // Медицинский совет. — 2017.
4. Диагностика и лечение инфекционных поражений миокарда у детей/ Т.А. Руженцова, А.В. Горелов, Т.В. Смирнова, Л.А. Счастных // Детская больница. — 2012.
Миокардит – воспаление мышечной оболочки сердца (миокарда), чаще ревматического, инфекционного или инфекционно-аллергического характера. Течение миокардита может быть острым или хроническим. Острый миокардит проявляется одышкой, цианозом, отеками на ногах, набуханием вен на шее, болями в сердце, сердцебиением, аритмиями. Часто развитию миокардита предшествует перенесенная инфекция (дифтерия, ангина, скарлатина, грипп и др.). В дальнейшем возможны рецидивы заболевания (при ревматическом миокардите), развитие сердечной недостаточности и тромбоэмболий сосудов различных органов.
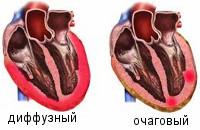
Общие сведения
Миокардит – воспаление мышечной оболочки сердца (миокарда), чаще ревматического, инфекционного или инфекционно-аллергического характера. Течение миокардита может быть острым или хроническим. Острый миокардит проявляется одышкой, цианозом, отеками на ногах, набуханием вен на шее, болями в сердце, сердцебиением, аритмиями. Часто развитию миокардита предшествует перенесенная инфекция (дифтерия, ангина, скарлатина, грипп и др.). В дальнейшем возможны рецидивы заболевания (при ревматическом миокардите), развитие сердечной недостаточности и тромбоэмболий сосудов различных органов.
Частота заболеваемости миокардитом намного выше статистической из-за поздней диагностики и латентных форм, когда заболевание протекает стерто или в легкой форме. Признаки воспалительного процесса в миокарде в 4–9% случаев обнаруживаются только на аутопсии (по результатам патологоанатомических исследований). От острого миокардита умирает от 1 до 7% больных, у людей молодого возраста в 17-21% случаев он становится причиной внезапной смерти.
Миокардит приводит к развитию сердечной недостаточности и нарушению ритма сердца, что является ведущими причинами летального исхода. Миокардиты встречаются чаще у молодых людей (средний возраст пациентов 30 – 40 лет), хотя заболевание может возникнуть в любом возрасте. Мужчины заболевают миокардитом несколько реже женщин, но у них чаще развиваются тяжелые формы заболевания.

Причины миокардита
Миокардиты включают большую группу заболеваний сердечной мышцы воспалительного генеза, проявляющихся поражением и нарушением функции миокарда. Частой причиной миокардита являются различные инфекционные заболевания:
- вирусные (вирусы Коксаки, гриппа, аденовирусы, герпеса, гепатита В и С);
- бактериальные (коринеобактерии дифтерии, стафилококки, стрептококки, сальмонеллы, хламидии, риккетсии);
- грибковые (аспергиллы, кандиды),;
- паразитарные (трихинеллы, эхинококки) и др.
Тяжелая форма миокардита может возникать при дифтерии, скарлатине, сепсисе. Высокой кардиотропностью обладают вирусы, вызывающие миокардит в 50% случаев. Иногда миокардит развивается при системных заболеваниях соединительной ткани: системной красной волчанке, ревматизме, васкулитах, ревматоидном артрите, при аллергических заболеваниях. Также причиной миокардита может служить токсическое воздействие некоторых лекарственных препаратов, алкоголя, ионизирующее излучение. Тяжелое прогрессирующее течение отличает идиопатический миокардит невыясненной этиологии.
Провоцирующими моментами возникновения миокардита являются острые инфекции (чаще вирусные), очаги хронической инфекции; аллергозы, нарушенные иммунологические реакции; токсическое воздействие на организм (лекарств, алкоголя, наркотиков, ионизирующего излучения, при тиреотоксикозе, уремии и др.).
Патогенез
Миокардит в большинстве случаев сопровождается эндокардитом и перикардитом, реже воспалительный процесс затрагивает только миокард. Повреждение миокарда может возникать при прямом миокардиоцитолитическом действии инфекционного агента; под влиянием токсинов, циркулирующих в крови (в случае системной инфекции); и как результат аллергической или аутоиммунной реакции. Нередко встречаются инфекционно-аллергические миокардиты.
Иммунные нарушения, наблюдаемые при миокардите, проявляются расстройством всех звеньев иммунитета (клеточного, гуморального, фагоцитоза). Инфекционный антиген запускает механизм аутоиммунного повреждения кардиомиоцитов, приводящий к значительным изменениям миокарда: дистрофическим изменениям мышечных волокон, развитию экссудативных или пролиферативных реакций в интерстициальной ткани. Следствием воспалительных процессов при миокардите является разрастание соединительной ткани и развитие кардиосклероза. При миокардите заметно снижается насосная функция сердечной мышцы, что часто носит необратимый характер и приводит к тяжелому состоянию недостаточности кровообращения, нарушениям сердечного ритма и проводимости, служит причиной инвалидности и летального исхода в молодом возрасте.
Классификация
В зависимости от механизма возникновения и развития миокардита выделяют следующие формы:
- инфекционные и инфекционно-токсические (при гриппе, вирусах группы Коксаки, дифтерии, скарлатине и др.);
- аллергические (иммунные) (сывороточный, инфекционно-аллергический, трансплантационный, лекарственный, миокардиты при системных заболеваниях);
- токсико-аллергические (при тиреотоксикозе, уремии и алкогольном поражении сердца);
- идиопатические (невыясненной природы).
По распространенности воспалительного поражения миокардиты делятся на диффузные и очаговые. По течению различают острые, подострые, хронические (прогрессирующие, рецидивирующие) миокардиты. По степени тяжести - легкий, миокардит средней тяжести, тяжелый.
По характеру воспаления выделяют экссудативно-пролиферативный (воспалительно-инфильтративный, васкулярный, дистрофический, смешанный) и альтернативный (дистрофически-некробиотический) миокардиты. В развитии инфекционного миокардита (как наиболее часто встречающегося) выделяют 4 патогенетические стадии:
- Инфекционно-токсическая
- Иммунологическая
- Дистрофическая
- Миокардиосклеротическая
По клиническим вариантам (по преобладающим клиническим симптомам) различают миокардиты:
- малосимптомный
- болевой или псевдокоронарный
- декомпенсационный (с нарушением кровообращения)
- аритмический
- тромбоэмболический
- псевдоклапанный
- смешанный
Симптомы миокардита
Клиническая симптоматика миокардита зависит от степени поражения миокарда, локализации, остроты и прогрессирования воспалительного процесса в сердечной мышце. Она включает проявления недостаточности сократительной функции миокарда и нарушения ритма сердца. Инфекционно-аллергический миокардит в отличие от ревматического начинается обычно на фоне инфекции или сразу после нее. Начало заболевания может протекать малосимптомно или латентно.
Основные жалобы пациентов - на сильную слабость и утомляемость, одышку при физической нагрузке, боли в области сердца (ноющие или приступообразные), нарушения ритма (сердцебиение, перебои), повышенную потливость, иногда боль в суставах. Температура тела обычно субфебрильная или нормальная. Характерными проявлениями миокардита являются увеличение размеров сердца, понижение артериального давления, недостаточность кровообращения.
Кожные покровы у больных миокардитом бледные, иногда с синюшным оттенком. Пульс учащенный (иногда уреженный), может быть аритмичным. При выраженной сердечной недостаточности наблюдается набухание шейных вен. Возникает нарушение внутрисердечной проводимости, которое даже при небольших очагах поражения может стать причиной аритмии и привести к летальному исходу. Нарушение сердечного ритма проявляется суправентрикулярной (наджелудочковой) экстрасистолией, реже приступами мерцательной аритмии, что заметно ухудшает гемодинамику, усиливает симптомы сердечной недостаточности.
В большинстве случаев в клинической картине миокардита преобладают лишь отдельные из перечисленных выше симптомов. Примерно у трети пациентов миокардит может протекать малосимптомно. При миокардитах, возникающих на фоне коллагеновых заболеваний, а также вирусной инфекции часто возникает сопутствующий перикардит. Идиопатический миокардит имеет тяжелое, иногда злокачественное течение, приводящее к кардиомегалии, тяжелым нарушениям ритма и проводимости сердца и сердечной недостаточности.
Осложнения
При длительно текущем миокардите развиваются склеротические поражения сердечной мышцы, возникает миокардитический кардиосклероз. В случае острого миокардита при тяжелых нарушениях работы сердца быстро прогрессирует сердечная недостаточность, аритмия, становящиеся причиной внезапной смерти.
Диагностика
Существенные трудности в диагностике миокардитов вызывает отсутствие специфических диагностических критериев. Мероприятия по выявлению воспалительного процесса в миокарде включают:
- Сбор анамнеза
- Физикальное обследование пациента - симптомы варьируют от умеренной тахикардии до декомпенсированной желудочковой недостаточности: отеки, набухание шейных вен, нарушение ритма сердца, застойный процесс в легких.
- ЭКГ - нарушение сердечного ритма, возбудимости и проводимости. ЭКГ-изменения при миокардите не являются специфичными, так как сходны с изменениями при различных заболеваниях сердца.
- ЭхоКГ - выявляется патология миокарда (расширение полостей сердца, снижение сократительной способности, нарушение диастолической функции) в разной степени в зависимости от тяжести заболевания.
- Общий, биохимический, иммунологический анализы крови не являются столь специфичными при миокардите и показывают увеличение содержания α2 и γ - глобулинов, повышение титра антител к сердечной мышце, положительную РТМЛ (реакцию торможения миграции лимфоцитов), положительную пробу на С-реактивный белок, повышение сиаловых кислот, активности кардиоспецифичных ферментов. Исследование иммунологических показателей должно проводиться в динамике.
- Рентгенография легких помогает обнаружить увеличение размеров сердца (кардиомегалию) и застойные процессы в легких.
- Бакпосев крови для выявления возбудителя, или ПЦР диагностика.
- Эндомиокардиальная биопсия при помощи зондирования полостей сердца, включающая гистологическое исследование биоптатов миокарда, подтверждает диагноз миокардита не более чем в 37% случаев в связи с тем, что может иметь место очаговое поражение миокарда. Результаты повторной биопсии миокарда дают возможность оценить динамику и исход воспалительного процесса.
- Сцинтиграфия (радиоизотопное исследование) миокарда является физиологичным исследованием (прослеживается естественная миграция лейкоцитов в очаг воспаления и нагноения).
- Магнитно-резонансная томография (МРТ сердца) с контрастированием дает визуализацию воспалительного процесса, отека в миокарде. Чувствительность данного метода составляет 70-75%.
Лечение миокардита
Острая стадия миокардита требует госпитализации в отделение кардиологии, ограничения физической активности, строгого постельного режима на 4 - 8 недель до достижения компенсации кровообращения и восстановления нормальных размеров сердца. Диета при миокардите предполагает ограниченное употребление поваренной соли и жидкости, обогащенное белковое и витаминизированное питание для нормализации метаболических процессов в миокарде.
Терапию миокардита проводят одновременно по четырем направлениям, осуществляя этиологическое, патогенетическое, метаболическое симптоматическое лечение. Этиологическое лечение направлено на подавление инфекционного процесса в организме. Терапию бактериальных инфекций проводят антибиотиками после выделения и определения чувствительности патогенного микроорганизма. При миокардитах вирусного генеза показано назначение противовирусных препаратов.
Необходимым условием успешного лечения миокардитов служит выявление и санация инфекционных очагов, поддерживающих патологический процесс: тонзиллита, отита, гайморита, периодонтита, аднексита, простатита и др. После осуществления санации очагов (хирургической или терапевтической), курса противовирусной или антибактериальной терапии необходимо проведение микробиологического контроля излеченности.
В патогенетическую терапию миокардитов включают противовоспалительные, антигистаминные и иммуносупрессивные препараты. Назначение нестероидных противовоспалительных средств осуществляется индивидуально, с подбором дозировок и длительности курса лечения; критерием отмены служит исчезновение лабораторных и клинических признаков воспаления в миокарде. При тяжелом, прогрессирующем течении миокардита назначаются глюкокортикоидные гормоны. Антигистаминные средства способствуют блокированию медиаторов воспаления.
Для улучшения метаболизма сердечной мышцы при миокардитах применяют препараты калия, инозин, витамины, АТФ, кокарбоксилазу. Симптоматическое лечение миокардитов направлено на устранение аритмий, артериальной гипертензии, симптомов сердечной недостаточности, профилактику тромбоэмболий. Длительность лечения миокардита определяется тяжестью заболевания и эффективностью комплексной терапии и составляет в среднем около полугода, а иногда и дольше.
Прогноз
При латентном малосимптомном течение миокардита возможно самопроизвольное клиническое излечение без отдаленных последствий. В более тяжелых случаях прогноз миокардитов определяется распространенностью поражения миокарда, особенностями воспалительного процесса и тяжестью фонового заболевания.
При развитии сердечной недостаточности у 50% пациентов отмечается улучшение по результатам лечения, у четверти наблюдается стабилизация сердечной деятельности, у оставшихся 25% состояние прогрессирующе ухудшается. Прогноз при миокардитах, осложненных сердечной недостаточностью, зависит от выраженности дисфункции левого желудочка.
Неудовлетворительный прогноз отмечается при некоторых формах миокардитов: гигантоклеточном (100%-ая смертность при консервативной терапии), дифтерийном (смертность составляет до 50–60%), миокардите, вызванном болезнью Шагаса (американским трипаносомозом) и др. У этих пациентов решается вопрос о трансплантации сердца, хотя и не исключается риск развития повторного миокардита и отторжения трансплантата.
Профилактика
Для снижения риска заболеваемости миокардитом рекомендуется соблюдать меры предосторожности при контакте с инфекционными больными, санировать очаги инфекции в организме, избегать укусов клещей, осуществлять вакцинацию против кори, краснухи, гриппа, свинки, полиомиелита.
Пациенты, перенесшие миокардит, проходят диспансерное наблюдение у кардиолога 1 раз в 3 месяца с постепенным восстановлением режима и активности.
Кардиопатия – заболевание миокарда, при котором патологические процессы разрушают кардиомиоциты, в результате чего происходит их замена на соединительную ткань. Постепенно могут поражаться и пути проводимости импульсов, что приводит к сбою сердечного ритма.
Причины появления кардиопатии сердца различны: наследственность, инфекции, гормональные нарушения, влияние алкоголя и других токсичных веществ. От этиологии заболевания будет зависеть дальнейшая тактика лечения.
Симптомы кардиопатии: как заподозрить патологию и какие первые признаки?

Часто пациенты не сразу замечают симптомы болезни, списывая их на утомляемость, стрессы, нерациональное питание. К сожалению, многие обращаются к доктору, когда уже появились осложнения.
Несмотря на большое количество разновидностей болезни, симптоматика будет практически одинаковая. Основными жалобами при любой кардиопатии являются:
- боль или тяжесть в области сердца;
- выраженная слабость, головокружение;
- нехватка воздуха или одышка при умеренных физических нагрузках;
- отеки на нижних конечностях;
- цианоз;
- нарушения сна, предобморочные состояния;
- видимое увеличение грудной клетки.
Кардиопатия с нарушениями ритма
При кардиопатии изменяется организация мышечной ткани левого желудочка и нарушается передача импульса. Нарушения ритма появляется у 85% пациентов, независимо от вида болезни. Различают предсердную и желудочковую формы аритмии, которые имеют приступообразный характер. Во время приступа кроме основных симптомов кардиопатии возможны ощущения сердцебиения, повышенная утомляемость, холодный пот, чувство страха.
Опасность аритмий заключается в образовании тромбов и вероятности появления осложнений: инсульт, инфаркты внутренних органов, тромбэмболия легочной артерии.
Важно вовремя заподозрить нарушения в работе сердца и обратиться к доктору. Кроме профилактических ежегодных осмотров у терапевта, нужно не заниматься самолечением при появлении вышеперечисленных симптомов, особенно если присутствуют факторы риска (вирусная инфекция, эндокринологические, иммунные заболевания, патология соединительной ткани, токсическое воздействие).
Какие виды болезни существуют?
Миокардиопатия может быть первичной или вторичной. Первый вариант – идиопатический, с неуточненной причиной возникновения. В следствие других заболеваний возможно появление вторичной формы. Также для классификации используют разделение болезни по механизму поражения сердца. Выделяют следующие формы:
- Дилатационная. Характеризуется увеличением, расширением объемов камер сердца, при этом толщина стенок миокарда не изменяется. Возникает систолическая дисфункция, застой крови и сердечная недостаточность. Для обеспечения организма кислородом сердце сокращается чаще, могут появляться экстрасистолии, аритмии.
- Гипертрофическая форма возникает из-за утолщения стенок левого желудочка, они становятся плотными и жесткими, не способны растягиваться для получения и выброса нужного объёма крови. Из-за несоответствия между потребностью организма в кислороде и возможностью сердца ее обеспечить ускоряется ритм, может появляться стенокардия даже при нормальном состоянии коронарных артерий.
- Рестриктивная кардиопатия из-за нарушенного растяжения эндокарда приводит к нехватке кровенаполнения и хронической сердечной недостаточности. Заболевание быстро прогрессирует и появляются тяжелые осложнения: нарушение работы и увеличение печени, асцит, аритмии с частыми потерями сознания.
- Аритмогенная правожелудочковая кардиопатия – редкое, наследственное заболевания. Встречается у молодых, активных людей. Проявляется в виде частых желудочковых аритмий, причиной летального исхода выступает замена кардиомиоцитов на жировую или соединительную ткань.

Заболевание имеет специфические формы:
- ишемическая – связанная с недостаточным кровоснабжением миокарда, периодически сопровождается болью в сердце, может спровоцировать тяжелый крупноочаговый инфаркт;
- алкогольная – этанол токсично влияет на миокард, кардиомиоциты погибают, вызывая неравномерную гипертрофию мышцы;
- дисметаболическая – вызывается нарушением обмена веществ, недостаточным количеством микроэлементов, авитаминозом;
- дисгормональная – связанная с эндокринными нарушениями, например, в подростковом возрасте или после лечения гормонами. Одна из разновидностей – климактерическая у женщин;
- диспластическая – нарушение целостности тканей миокарда с их заменой на соединительную ткань;
- инфекционно-токсическая – воспалительная форма (миокардит), причиной которой являются бактерия, вирус или грибы;
- тонзиллогенная – чаще у молодых людей на фоне хронического тонзиллита;
- постгипоксическая – возникает под влиянием ишемической болезни;
- смешанная.
Каким образом бороться с проявлениями патологии?
Лечением кардиопатии занимается кардиолог. Для постановки диагноза выполняются электрокардиография, эхокардиография, анализ крови, магниторезонансная или компьютерная томографии, исследования уровня гормонов.

- медикаментозное. Применяют препараты для снижения давления, устранения аритмии и тахикардии, уменьшения нагрузки на сердце, замедления прогрессирования сердечной недостаточности. Используются бета-блокаторы, ингибиторы АПФ, блокаторы кальциевых каналов, диуретики, антиагреганты, сердечные гликозиды;
- хирургическое – замена клапана при пороках, имплантация кардиовертера-дефибриллятора, трансплантация сердца;
- модификация способа жизни при отсутствии специфической терапии.
Особенности лечения у взрослых
Выбор тактики лечения зависит от вида и причин возникновения. При вторичной кардиопатии устраняют предшествующее заболевание, например, назначают антибиотики при постинфекционном варианте, корректируют гормональный дисбаланс, улучшают метаболические процессы. При первичной форме терапия направленна на компенсацию сердечной недостаточности, устранение осложнений, восстановление функций миокарда. Проводится диетотерапия, регуляция физических нагрузок.
Прогноз обычно неблагоприятный: сердечная недостаточность прогрессирует, появляются тяжелые, мучительные осложнения. Средняя пятилетняя выживаемость составляет 30%.
Коррекция состояния у детей и подростков
Кардиопатия у детей может быть врожденная (пороки) или приобретенная (вторичная и функциональная). Новорожденным тоже иногда ставят этот диагноз, заболевание появляется из-за перенесенной гипоксии.
Лечение у детей и подростков довольно эффективное. Может быть назначена медикаментозная терапия для предотвращения осложнений, при серьезных врожденных пороках необходимо хирургическое вмешательство.
Функциональная кардиопатия, что характеризуется появлением жалоб во время физических нагрузок, специфических средств лечения не требует. Может применяться физиотерапия, санаторно-курортное лечение, оптимизация распорядка дня.
Выводы
Кардиопатия у взрослых — тяжелое заболевание, которое сложно заметить на ранних стадиях. Часто пациенты приходят к доктору уже с явлениями осложнений, требующих хирургического лечения. Пациентам стоит быть внимательней к своему здоровью, периодически обследоваться даже без явных жалоб, не заниматься самолечением, вовремя обращаться к доктору.
Для подготовки материала использовались следующие источники информации.
Читайте также:

