Что такое инфекционный кардит
Обновлено: 24.04.2024
Неревматические кардиты у детей – воспалительные поражения одной или нескольких оболочек сердца, не связанные с ревматической или другой системной патологией. Течение неревматического кардита у детей сопровождается тахикардией, одышкой, цианозом, аритмией, сердечной недостаточностью, отставанием в физическом развитии. При диагностике неревматического кардита у детей учитываются клинические, лабораторные, электрокардиографические, рентгенологические данные. В терапии неревматического кардита у детей используются сердечные гликозиды, НВПС, гормоны, мочегонные, метаболические, противовирусные и антимикробные препараты.
Общие сведения
Неревматические кардиты у детей – группа воспалительных заболеваний сердца, преимущественно инфекционно-аллергической этиологии. Целесообразность выделения неревматических кардитов в педиатрии обусловлена не только изолированным, но и часто сочетанным поражением 2-х и 3-х оболочек сердца у детей. Среди неревматических кардитов в детской кардиологии встречаются миокардиты, перикардиты, эндокардиты, а также миоперикардиты и панкардиты. Истинная распространенность неревматических кардитов в детской популяции неизвестна; по данным аутопсии, патология обнаруживается у 3-9% детей. Неревматическими кардитами болеют дети различных возрастных групп, однако среди них преобладают дети раннего возраста, преимущественно мальчики.

Причины неревматических кардитов у детей
Неревматический кардит у ребенка может быть обусловлен инфекционными или аллергоиммунологическими факторами. Среди инфекционных агентов преобладают вирусы (ECHO, Коксаки А и В, аденовирусы, вирусы гриппа типа А или В), встречаются бактерии (стрептококки, стафилококки), риккетсии, грибы, ассоциированная флора. Причиной врожденного кардита у ребенка выступают внутриутробные инфекции, воздействующие на плод. Бактериальные неревматические кардиты у детей нередко являются осложнением назофарингеальной инфекции, сепсиса, гематогенного остеомиелита, дифтерии, сальмонеллеза.
Кардиты аллергоиммунологической этиологии могут развиваться как следствие вакцинации, введения сывороток, приема лекарственных препаратов. Довольно часто прослеживается инфекционно-аллергическая природа поражения сердца. Примерно у 10% детей этиология неревматического кардита так и остается невыясненной.
Предрасполагающими факторами, на фоне которых активизируется вирусно-бактериальная микрофлора, повышается восприимчивость к токсинам и аллергенам, изменяется иммунологическая реактивность, могут выступать интоксикации, перенесенные ребенком инфекции, переохлаждения, психоэмоциональные и физические перегрузки, предшествующие хирургические манипуляции на сердце и сосудах, тимомегалия. У части детей с неревматическими кардитами обнаруживаются наследственные нарушения иммунной толерантности.
Классификация неревматических кардитов у детей
Таким образом, в зависимости от этиологии различают вирусные, бактериальные, паразитарные, грибковые, аллергические, идиопатические неревматические кардиты у детей. Разновидностью инфекционно-аллергического кардита служит миокардит Абрамова-Фидлера.
С учетом фактора времени кардиты делятся на врожденные (ранние и поздние) и приобретенные. По длительности течение кардита может быть острым (до 3-х месяцев), подострым (до 18 месяцев), хроническим (более 18 месяцев); по степени тяжести – легким, среднетяжелым и тяжелым.
Исходом и осложнениями неревматических кардитов у детей могут являться выздоровление, сердечная недостаточность (левожелудочковая, правожелудочковая, тотальная), гипертрофия миокарда, кардиосклероз, нарушение ритма и проводимости, тромбоэмболия, легочная гипертензия, констриктивный перикардит и пр.
Симптомы неревматических кардитов у детей
Врожденные кардиты
Ранний врожденный неревматический кардит обычно манифестирует сразу после рождения или в первом полугодии жизни. Ребенок рождается с умеренной гипотрофией; с первых дней жизни у него отмечается вялость и быстрая утомляемость при кормлении, бледность кожных покровов и периоральный цианоз, беспричинное беспокойство, потливость. Тахикардия и одышка, выраженные в покое, еще более усиливаются при сосании, плаче, дефекации, купании, пеленании. Дети с врожденными неревматическими кардитами рано и заметно отстают в наборе веса и физическом развитии. Уже в первые месяцы жизни у детей выявляется кардиомегалия, сердечный горб, гепатомегалия, отеки, рефрактерная к терапии сердечная недостаточность.
Клиника позднего врожденного неревматического кардита у детей развивается на 2-3 году жизни. Часто протекает с поражением 2-х или 3-х оболочек сердца. Признаки кардиомегалии и сердечной недостаточности выражены в меньшей степени, по сравнению с ранним кардитом, однако в клинической картине преобладают явления нарушения ритма и проводимости (трепетания предсердий, полная атриовентрикулярная блокада сердца и др.). Наличие у ребенка судорожного синдрома указывает на инфекционное поражение ЦНС.
Приобретенные кардиты
Острый неревматический кардит чаще развивается у детей раннего возраста на фоне перенесенного инфекционного процесса. Неспецифическая симптоматика характеризуется слабостью, раздражительностью, навязчивым кашлем, приступами цианоза, диспепсическими и энцефалитическими реакциями. Остро или постепенно возникает левожелудочковая недостаточность, характеризующаяся одышкой и застойными хрипами в легких. Клиническую картину неревматического кардита у детей обычно определяют различные нарушения ритма и проводимости (синусовая тахикардия или брадикардия, экстрасистолия, внутрижелудочковые и атриовентрикулярные блокады).
Диагностика
Распознавание неревматического кардита у детей должно проходить при обязательном участии детского кардиолога. При сборе анамнеза важно установить связь манифестации заболевания с предшествующей инфекцией или другими возможными факторами.
Постановке диагноза неревматического кардита у детей помогает совокупность клинико-инструментальных данных. Электрокардиография при кардитах не демонстрирует каких-либо патогномоничных признаков; обычно у детей выявляются длительно сохраняющиеся нарушения ритма сердца, АВ-блокады, блокады ножек пучка Гиса, признаки гипертрофии левых отделов сердца.
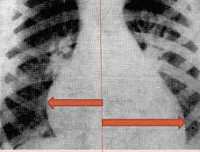
При рентгенографии органов грудной клетки выявляется кардиомегалия, изменение формы сердечной тени, усиление легочного рисунка за счет венозного застоя, признаки интерстициального отека легких. Результаты УЗИ сердца у ребенка демонстрируют дилатацию полостей сердца, снижение сократительной активности миокарда левого желудочка и фракции выброса.
При проведении иммунологического анализа крови отмечается повышение иммуноглобулинов (IgM и IgG), нарастание титров вирусных антител. Наиболее точные диагностические сведения возможно получить при эндомиокардиальной биопсии сердечной мышцы.
Врожденные неревматические кардиты у детей необходимо дифференцировать от врожденных пороков сердца (прежде всего, открытого атривентрикулярного канала, аномалии Эбштейна, синдрома Бланда-Уайта-Гарланда), перинатальной гипоксии. Приобретенные неревматические кардиты требуют разграничения с ревматизмом, кардиомиопатией, аритмиями другого генеза, констриктивным перикардитом, пролапсом митрального клапана у детей, опухолями сердца.
Лечение неревматических кардитов у детей
Терапия неревматического кардита у детей предусматривает стационарное и реабилитационное амбулаторное лечение. В период госпитализации ограничивается двигательная активность ребенка - постельный режим соблюдается в течение 2-4 недель. Основу питания составляет диета с повышенным содержанием солей калия и витаминов. Ребенку показаны занятия ЛФК под контролем инструктора.
Медикаментозную терапию неревматического кардита у детей составляют НПВС, глюкокортикостероиды, сердечные гликозиды, диуретики, препараты метаболического действия, антиагреганты, антикоагулянты, антиаритмические средства, ингибиторы АПФ и др. Если известен этиологический фактор неревматического кардита, ребенку назначается соответствующее этиотропное лечение (иммуноглобулины, интерфероны, антибиотики).
На амбулаторном этапе показаны реабилитационные мероприятия в условиях санатория кардиоревматологического профиля. Диспансерное наблюдение детей, перенесших острый и подострый неревматический кардит, проводится в течение 2-3 лет; врожденный и хронический варианты требуют пожизненного наблюдения. Профилактические прививки детям, перенесшим неревматический кардит, проводятся после снятия с диспансерного учета; хронический кардит является противопоказанием к вакцинации.
Прогноз и профилактика неревматических кардитов у детей
При благоприятном развитии событий постепенно регрессируют симптомы сердечной недостаточности, уменьшаются размеры сердца, нормализуется сердечный ритм. Легкие формы неревматического кардита у детей обычно заканчиваются выздоровлением; при тяжелых летальность достигает 80%. Факторами, отягощающими прогноз, служат прогрессирующая сердечная недостаточность, кардиосклероз, легочная гипертензия, стойкие нарушения ритма и проводимости.
Профилактика врожденного неревматического кардита у детей заключается в предупреждении внутриутробного инфицирования плода. Исключить развитие приобретенного кардита позволяет закаливание ребенка, лечение очаговых инфекций, предупреждение поствакцинальных осложнений.
Общие сведения
Инфекционный эндокардит возникает при наличии следующих условий: транзиторной бактериемии, повреждения эндокарда и эндотелия сосудов, изменения гемостаза и гемодинамики, нарушения иммунитета. Бактериемия может развиваться при имеющихся очагах хронической инфекции или проведении инвазивных медицинских манипуляций.
Ведущая роль в развитии подострого инфекционного эндокардита принадлежит зеленящему стрептококку, в острых случаях (например, после операций на открытом сердце) – золотистому стафилококку, реже энтерококку, пневмококку, кишечной палочке. За последние годы изменился состав инфекционных возбудителей эндокардита: возросло число первичных эндокардитов острого течения, имеющих стафилококковую природу. При бактериемии золотистым стафилококком инфекционный эндокардит развивается почти в 100% случаев.
Эндокардиты, вызванные грамотрицательными и анаэробными микроорганизмами и грибковой инфекцией, имеют тяжелое течение и плохо поддаются антибактериальной терапии. Грибковые эндокардиты возникают чаще при длительном лечении антибиотиками в послеоперационном периоде, при долго стоящих венозных катетерах.
Адгезии (прилипанию) микроорганизмов к эндокарду способствуют определенные общие и местные факторы. В число общих факторов входят выраженные нарушения иммунитета, наблюдающиеся у пациентов при иммунносупрессивном лечении, у алкоголиков, наркоманов, людей пожилого возраста. К местным относятся врожденные и приобретенные анатомические повреждения клапанов сердца, внутрисердечные гемодинамические нарушения, возникающие при пороках сердца.
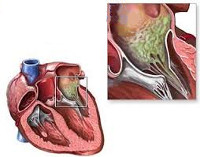
Большинство подострых инфекционных эндокардитов развивается при врожденных пороках сердца или при ревматических поражениях сердечных клапанов. Гемодинамические нарушения, вызванные пороками сердца, способствуют микротравме клапанов (преимущественно митрального и аортального), изменению эндокарда. На клапанах сердца развиваются характерные язвенно-бородавчатые изменения, имеющие вид цветной капусты (полипозные наложения тромботических масс на поверхности язв). Микробные колонии способствуют быстрому разрушению клапанов, может происходить их склерозирование, деформация и разрыв. Поврежденный клапан не может функционировать нормально - развивается сердечная недостаточность, которая очень быстро прогрессирует. Отмечается иммунное поражение эндотелия мелких сосудов кожи и слизистых, приводящее к развитию васкулитов (тромбоваскулитов, геморрагического капилляротоксикоза). Характерно нарушение проницаемости стенок кровеносных сосудов и появление мелких кровоизлияний. Нередко отмечаются поражения более крупных артерий: коронарных и почечных. Часто инфекция развивается на протезированном клапане, в этом случае возбудителем чаще всего бывает стрептококк.
Развитию инфекционного эндокардита способствуют факторы, ослабляющие иммунологическую реактивность организма. Заболеваемость инфекционным эндокардитом постоянно растет во всем мире. К группе риска относятся люди, имеющие атеросклеротические, травматические и ревматические повреждения сердечных клапанов. Высокий риск заболевания инфекционным эндокардитом имеют пациенты с дефектом межжелудочковой перегородки, коарктацией аорты. В настоящее время увеличилось число больных с протезами клапанов (механическими или биологическими), искусственными водителями ритма (электрокардиостимуляторами). Количество случаев инфекционного эндокардита увеличивается по причине применения длительных и частых внутривенных вливаний. Часто инфекционным эндокардитом болеют наркоманы.

Классификация инфекционных эндокардитов
По происхождению различают первичный и вторичный инфекционный эндокардит. Первичный обычно возникает при септических состояниях различной этиологии на фоне неизмененных клапанов сердца. Вторичный - развивается на фоне уже имеющейся патологии сосудов или клапанов при врожденных пороках, заболевании ревматизмом, сифилисом, после операции по протезированию клапанов или комиссуротомии.
По клиническому течению выделяют следующие формы инфекционного эндокардита:
- острая - длительность до 2 месяцев, развивается как осложнение острого септического состояния, тяжелых травм или медицинских манипуляций на сосудах, полостях сердца: нозокомиальный (внутрибольничный) ангиогенный (катетерный) сепсис. Характеризуется высокопатогенным возбудителем, выраженными септическими симптомами.
- подострая – длительность более 2 месяцев, развивается при недостаточном лечении острого инфекционного эндокардита или основного заболевания.
- затяжная.
У наркоманов клиническими особенностями инфекционного эндокардита являются молодой возраст, стремительное прогрессирование правожелудочковой недостаточности и общей интоксикации, инфильтративное и деструктивное поражение легких.
У пожилых пациентов инфекционный эндокардит обусловлен хроническими заболеваниями органов пищеварения, наличием хронических инфекционных очагов, поражением сердечных клапанов. Различают активный и неактивный (заживленный) инфекционный эндокардит. По степени поражения эндокардит протекает с ограниченным поражением створок сердечных клапанов или с поражением, выходящим за пределы клапана.
Выделяют следующие формы течения инфекционного эндокардита:
- инфекционно-токсическая - характерна транзиторная бактериемия, адгезия возбудителя на измененный эндокард, образование микробных вегетаций;
- инфекционно-аллергическая или иммунно-воспалительная - характерны клинические признаки поражения внутренних органов: миокардита, гепатита, нефрита, спленомегалии;
- дистрофическая – развивается при прогрессировании септического процесса и сердечной недостаточности. Характерно развитие тяжелых и необратимых поражений внутренних органов, в частности - токсическая дегенерация миокарда с многочисленными некрозами. Поражение миокарда возникает в 92 % случаев затяжного инфекционного эндокардита.
Симптомы инфекционного эндокардита
Течение инфекционного эндокардита может зависеть от срока давности заболевания, возраста пациента, типа возбудителя, а также от ранее проводимой антибактериальной терапии. В случаях высокопатогенного возбудителя (золотистый стафилококк, грамотрицательная микрофлора) обычно наблюдается острая форма инфекционного эндокардита и раннее развитие полиорганной недостаточности, в связи с чем клиническая картина характеризуется полиморфизмом.
У большинства пациентов с инфекционным эндокардитом выявляется поражение сердечной мышцы (миокардит), функциональные шумы, связанные с анемией и повреждением клапанов. При поражении створок митрального и аортального клапанов развиваются признаки их недостаточности. Иногда наблюдается стенокардия, изредка отмечается шум трения перикарда. Приобретенные пороки клапанов и поражение миокарда приводят к сердечной недостаточности.
При подострой форме инфекционного эндокардита возникают эмболии сосудов мозга, почек, селезенки оторвавшимися со створок сердечных клапанов тромботическими наложениями, сопровождающиеся образованием инфарктов в пораженных органах. Обнаруживаются гепато- и спленомегалия, со стороны почек - развитие диффузного и экстракапиллярного гломерулонефрита, реже - очагового нефрита, возможны артралгии и полиартрит.
Осложнения инфекционного эндокардита
Осложнениями инфекционного эндокардита с летальным исходом являются септический шок, эмболии в головной мозг, сердце, респираторный дистресс-синдром, острая сердечная недостаточность, полиорганная недостаточность.
При инфекционном эндокардите часто наблюдаются осложнения со стороны внутренних органов: почек (нефротический синдром, инфаркт, почечная недостаточность, диффузный гломерулонефрит), сердца (пороки клапанов сердца, миокардит, перикардит), легких (инфаркт, пневмония, легочная гипертензия, абсцесс), печени (абсцесс, гепатит, цирроз); селезенки (инфаркт, абсцесс, спленомегалия, разрыв), нервной системы (инсульт, гемиплегия, менингоэнцефалит, абсцесс головного мозга), сосудов (аневризмы, геморрагический васкулит, тромбозы, тромбоэмболии, тромбофлебит).
Диагностика инфекционного эндокардита
При сборе анамнеза у пациента выясняют наличие хронических инфекций и перенесенных медицинских вмешательств. Окончательный диагноз инфекционного эндокардита подтверждается данными инструментальных и лабораторных исследований. В клиническом анализе крови выявляется большой лейкоцитоз и резкое повышение СОЭ. Важной диагностической ценностью обладает многократный бакпосев крови для выявления возбудителя инфекции. Забор крови для бактериологического посева рекомендуется производить на высоте лихорадки.
Данные биохимического анализа крови могут варьировать в широких пределах при той или иной органной патологии. При инфекционном эндокардите отмечаются изменения в белковом спектре крови: (нарастают α-1 и α-2-глобулины, позднее – γ-глобулины), в иммунном статусе (увеличивается ЦИК, иммуноглобулин М, снижается общая гемолитическая активность комплемента, нарастает уровень противотканевых антител).
Ценным инструментальным исследованием при инфекционном эндокардите является ЭхоКГ, позволяющее обнаружить вегетации (размером более 5 мм) на клапанах сердца, что является прямым признаком инфекционного эндокардита. Более точную диагностику проводят при помощи МРТ и МСКТ сердца.
Лечение инфекционного эндокардита
При инфекционном эндокардите лечение обязательно стационарное, до улучшения общего состояния пациента назначается постельный режим, диета. Главная роль в лечении инфекционных эндокардитов отводится медикаментозной терапии, главным образом, антибактериальной, которую начинают сразу после бакпосева крови. Выбор антибиотика определяется чувствительностью к нему возбудителя, предпочтительнее назначение антибиотиков широкого спектра действия.
В терапии инфекционного эндокардита хороший эффект оказывают антибиотики пенициллинового ряда в комбинации с аминогликозидами. Трудно поддается лечению грибковый эндокардит, поэтому назначается препарат амфотерицин В в течение длительного времени (несколько недель или месяцев). Также используют другие средства с антимикробными свойствами (диоксидин, антистафилококковый глобулин и др.) и немедикаментозные методы лечения – плазмаферез, аутотрансфузию ультрафиолетом облученной крови.
При сопутствующих заболеваниях (миокардите, полиартрите, нефрите) к лечению добавляются негормональные противовоспалительные средства: диклофенак, индометацин. При отсутствии эффекта от медикаментозного лечения показано хирургическое вмешательство. Проводится протезирование клапанов сердца с иссечением поврежденных участков (после стихания остроты процесса). Оперативные вмешательства должны проводиться кардиохирургом исключительно по показаниям и сопровождаться приемом антибиотиков.
Прогноз при инфекционном эндокардите
Инфекционный эндокардит — одно из наиболее тяжелых сердечно-сосудистых заболеваний. Прогноз при инфекционном эндокардите зависит от множества факторов: имеющихся поражений клапанов, своевременности и адекватности терапии и др. Острая форма инфекционного эндокардита без лечения заканчивается смертельным исходом через 1 – 1,5 месяца, подострая форма - через 4–6 месяцев. При адекватной антибактериальной терапии летальность составляет 30%, при инфицировании протезированных клапанов — 50%. У пожилых пациентов инфекционный эндокардит протекает более вяло, часто сразу не диагностируется и имеет худший прогноз. У 10-15% больных отмечается переход болезни в хроническую форму с рецидивами обострения.
Профилактика инфекционного эндокардита
За лицами с повышенным риском развития инфекционного эндокардита устанавливается необходимое наблюдение и контроль. Это касается, прежде всего, пациентов с протезированными клапанами сердца, врожденными или приобретенными пороками сердца, патологией сосудов, с инфекционным эндокардитом в анамнезе, имеющих очаги хронической инфекции (кариес, хронический тонзиллит, хронический пиелонефрит).
Развитие бактериемии может сопровождать различные медицинские манипуляции: оперативные вмешательства, урологические и гинекологические инструментальные обследования, эндоскопические процедуры, удаление зубов и др. С профилактической целью при этих вмешательствах назначают курс антибиотикотерапии. Необходимо также избегать переохлаждения, вирусных и бактериальных инфекций (гриппа, ангины). Необходимо проведение санации очагов хронической инфекции не реже 1 раза в 3 - 6 месяцев.
Ревмокардит – это поражение различных слоев сердца (эндокарда, миокарда, перикарда) и клапанного аппарата, вызванное острой ревматической лихорадкой. Основные симптомы ревмокардита включают повышение температуры, слабость, ощущения сердцебиения или неправильной работы сердца, явления недостаточности кровообращения. В диагностике имеют значение анамнестические данные, наличие маркеров воспаления и увеличение титра антистрептококковых антител в крови, данные электро- и эхокардиографии. Консервативное лечение проводится с помощью антибиотиков и противовоспалительных средств; при формировании сердечного порока показана кардиохирургическая операция.
МКБ-10
Общие сведения
Ревмокардит (ревматический кардит) является не самостоятельным заболеванием, а ведущим компонентом острой ревматической лихорадки (ОРЛ), определяющим тяжесть состояния пациента. Поражение сердца может протекать как изолированно, так и вместе с другими проявлениями ревматизма (боли в суставах, высыпания, подкожные узелки, гиперкинезы). После первичной ревматической атаки ревмокардит возникает у 79-83% детей и 90-93% взрослых, при рецидиве ревматической лихорадки развивается у 100% пациентов, являясь ведущей причиной приобретенных пороков сердца. Встречаемость кардита у лиц мужского и женского пола одинакова.

Причины ревмокардита
Ревматический кардит служит проявлением системного ревматического воспаления, которое, в свою очередь, развивается как осложнение перенесенной стрептококковой инфекции глотки (хронического тонзиллита, острой ангины). Ведущая роль в каскаде патологических реакций отводится определенным штаммам бета-гемолитического стрептококка группы А (БГСА). Благодаря уникальным антигенным свойствам строения клеточной оболочки (факторам ревматогенности) они способны запускать в организме человека реакции иммунной аутоагрессии против собственных соединительных тканей, в т. ч. образующих сердечные оболочки.
Однако стрептококковая инфекция вызывает ревматическую лихорадку не у всех людей, а только у 3%, которые имеют к этому наследственную предрасположенность. Это связано с индивидуальной реактивностью иммунной системы. В ходе многолетних клинических исследований было обнаружено, что у 90-100% больных ревматизмом имеются специфические аллоантигены D8/17 на В-лимфоцитах, которые могут служить маркерами генетической детерминированности заболевания. Также доказана корреляция ОРЛ с определенными антигенами гистосовместимости, в частности, поражение клапанного аппарата обычно ассоциировано с HLA-A3 и HLA-В15. Еще одним важнейшим фактором развития ОРЛ и ревмокардита является сенсибилизация макроорганизма, т. е. повторное перенесение стрептококковой инфекции. Именно поэтому ревматизм чаще развивается у взрослых и детей 7-15 лет и не встречается среди младшей возрастной группы.
Патогенез
Наиболее важную патогенетическую роль играет М-протеин, который обладает сильной иммуногенностью, т. е. способностью вызывать иммунный ответ. Этот белок входит в состав мембраны стрептококка и имеет ту же молекулярную структуру, что и мембраны кардиомиоцитов (феномен молекулярной мимикрии). Благодаря такому феномену возникает перекрестная аутоиммунная реакция, при которой Т-лимфоциты наряду с бактериями атакуют собственные клетки сердца. В патогенезе также принимают участие экзоферменты стрептококка, которые обладают прямым повреждающим действием на клетки соединительной ткани (стрептолизин О, стрептолизин S, гиалуронидаза, стрептокиназа).
Патоморфологически ревмокардит протекает в 4 стадии, каждая из которых продолжается 1-2 месяца: мукоидное набухание, фибриноидное набухание, образование ревматической гранулемы, склероз. В процессе этих стадий происходит разрушение основного вещества соединительной ткани, образуются очаги некроза и ревматические гранулемы. Исходом является склероз, т. е. рубцевание. Наиболее пагубное влияние эти процессы оказывают на сердечные клапаны, которые деформируются, что приводит к формированию сердечных пороков. Именно пороки сердца в исходе ревматического воспаления и являются чрезвычайно актуальной проблемой.
Классификация
В клинической кардиологии ревмокардит подразделяется на первичный (дебютная атака) и возвратный (последующие атаки); сопровождающийся формированием клапанного порока или протекающий без поражения клапанов. При ревмокардите поражаются различные отделы сердца. По степени вовлечения в воспалительный процесс стенок сердца различают:
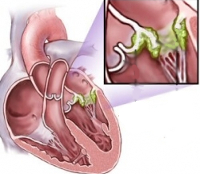
- Эндокардит. Инфекционный эндокардит встречается практически в 100% случаев, т. е. является обязательным компонентом ревмокардита. Может сочетаться с вальвулитом - воспалением клапанов.
- Миокардит. При воспалении сердечной мышцы увеличиваются размеры сердца и ухудшается его сократительная функция. В основном именно миокардит определяет тяжесть заболевания. Для ревмокардита наиболее типично сочетание воспаления клапанов и сердечной мышцы – эндомиокардит.
- Перикардит. Воспаление сердечной сумки (перикардит) наблюдается достаточно редко ‒ в 2-3% случаев. Вовлечение всех стенок сердца (панкардит) также происходит нечасто.
Существуют специальные клинические критерии для определения степени тяжести ревмокардита: органический шум в сердце, увеличение размеров сердца (кардиомегалия), признаки сердечной недостаточности (выраженная одышка, цианоз, отеки нижних конечностей, увеличение размеров печени, расширение вен шеи, влажные хрипы в легких), шум трения перикарда или признаки перикардиального выпота. Учитывая эти критерии, в течении ревмокардита выделяют три степени тяжести:
- Легкая. Диагностируется при наличии только органического шума.
- Средняя. Определяется при наличии органического шума и кардиомегалии.
- Тяжелая. Выставляется при наличии шума, кардиомегалии, недостаточности кровообращения и перикардиального выпота.
Симптомы ревмокардита
Клинические проявления начинают развиваться через 2-3 недели после стрептококковой инфекции верхних дыхательных путей. В начале заболевания симптоматика неспецифична – утомляемость, повышение температуры тела до субфебрильных или фебрильных цифр, потливость. Примерно через неделю присоединяются симптомы со стороны сердца - затруднение дыхания, ощущение сильного сердцебиения и перебоев в работе сердца, боли в области сердца неопределенного характера. В случае тяжелого течения ревмокардита наряду с вышеперечисленными симптомами возникают выраженная одышка, кашель, отеки ног, тяжесть в правом подреберье из-за увеличенной печени. Период атаки ревмокардита продолжается от 2-х до 6-ти месяцев, после чего либо наступает выздоровление, либо формируется порок сердца.
Осложнения
Основная опасность ревмокардита ‒ развитие сердечных пороков. Частота этого явления составляет 20-25%. При длительном течении пороки сердца приводят к сердечной недостаточности, повышению давления в сосудах малого круга кровообращения, расширению полостей сердца, образованию в них тромбов и ишемическому инсульту. Еще одно осложнение ‒ миокардиосклероз, т. е. замещение сердечной мышцы рубцовой тканью. При этом развиваются различные нарушения ритма сердца и снижение его сократительной функции. Все эти патологии вынуждают пациента прибегать к постоянной лекарственной терапии, ухудшают качество и уменьшают продолжительность его жизни.
Диагностика
Ревмокардит является основным проявлением ОРЛ, для диагностирования которой используются специально разработанные клинические и лабораторные критерии. Они включают кардит, артрит, малую хорею, кольцевидную эритему, подкожные узелки, лихорадку и данные, свидетельствующие о наличии стрептококковой инфекции в организме. Диагностика непосредственно ревмокардита проводится следующими методами:
- Аускультативными. При ревмокардите аускультативная картина разнообразна. У пациентов выслушиваются шумы в проекции митрального и аортального клапанов (наиболее специфичны протодиастолический шум и мезосистолический шум Кера-Кумбса), ослабление и глухость тонов сердца, дополнительные тоны, трение перикарда, изменение частоты сердечных сокращений, неритмичное сердцебиение, ритм галопа.
- Лабораторными. В общем и биохимическом анализе крови выявляется наличие воспалительных маркеров (нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение скорости оседания эритроцитов, С-реактивного белка). Также обнаруживаются высокие титры антител к стрептококку - антистретолизин-О (АСЛО), антистрептогиалуронидаза (АСГ), антистрептокиназа (АСК), антидезоксирибонуклеаза-В (АДНК-В).
- Инструментальными. На ЭКГ обнаруживаются нарушения ритма и проводимости сердца – тахи- или брадикардия, удлинение интервала PQ, экстрасистолия, предсердно-желудочковая блокада I или II степени, признаки перегрузки левых отделов сердца. Эхо-КГ – наиболее точный визуализирующий метод. Выявляет утолщение или деформацию створок клапанов, признаки регургитации (обратного тока крови), снижение сократительной функции сердца (фракции выброса), расширение полостей сердца, утолщение листков перикарда, выпот в перикардиальную полость.
Ревмокардит дифференцируют со следующими заболеваниями: инфекционный эндокардит, кардиомиопатии, поражения клапанов сердца при серонегативных спондилоартропатиях и системной красной волчанке, антифосфолипидный синдром, вирусные миокардиты. В дифференциальной диагностике обязательно принимают участие кардиолог и ревматолог.
Лечение ревмокардита
Первым условием успешного лечения является госпитализация в кардиологический стационар или отделение ревматологии. Необходимо соблюдать постельный режим минимум 4 недели. При тяжелом ревмокардите обязателен строгий постельный режим до исчезновения симптомов недостаточности кровообращения. Рекомендуется питание с повышенным содержанием белка и витаминов. Лечение ревмокардита следующее:
- Этиотропная терапия. Так как основной причиной ревмокардита является стрептококковая инфекция, этиотропная терапия направлена на ее эрадикацию. Для этого применяются антибиотики пенициллинового ряда – бензилпенициллин, феноксиметилпенициллин. При развитии аллергических реакций на пенициллины их заменяют другими группами антибиотиков – макролидами (азитромицин), цефалоспоринами (цефуроксим), линкозамидами (линкомицин).
- Патогенетическая терапия. Подразумевает лечение непосредственного ревматического воспаления. Обычно применяются нестероидные противовоспалительные средства (в основном, это диклофенак). Однако при тяжелом течении ревмокардита необходимы препараты, обладающие мощным противовоспалительным действием. В таких случаях используют глюкокортикостероиды (преднизолон).
- Симптоматическая терапия. Заключается в коррекции сердечной недостаточности. Обязательно нужно ограничить употребление поваренной соли (менее 3 грамм в сутки). Лекарственные средства применяют у пациентов с уже имеющимся пороком сердца и тяжелой недостаточностью кровообращения. Это ингибиторы АПФ, диуретики, бета-блокаторы, сердечные гликозиды, антагонисты альдостерона.
- Хирургическое лечение. Показано при сформировавшихся тяжелых пороках сердца, вызывающих грубые гемодинамические нарушения и резистентных к лекарственной терапии. В зависимости от вида порока (стеноз или недостаточность), а также от пораженного клапана применяются коммисуротомия, вальвулопластика или протезирование клапана искусственными или биологическими протезами.
При выписке из стационара необходимо постоянное диспансерное наблюдение у кардиолога или ревматолога, периодическое проведение эхокардиографии для оценки состояния клапанов сердца. Обязательно посещение оториноларинголога, который проводит промывание лакун миндалин. При неэффективности промывания прибегают к радикальному методу ‒ тонзиллэктомии. Ее следует выполнять при стихании активного ревматического процесса и стабильном состоянии пациента.
Прогноз и профилактика
Прогноз при ревмокардите напрямую зависит от формирования порока сердца. Люди с ревматическим пороком имеют повышенный риск развития инфекционного эндокардита. Им показана антибиотикопрофилактика при различных хирургических манипуляциях – стоматологических процедурах, операциях на ЛОР-органах и т. д. Первичная профилактика подразумевает правильное и своевременное лечение тонзиллита. С этой целью применяются те же антибиотики, что и для лечения ревмокардита. Для предупреждения рецидива ревмокардита существует так называемая вторичная профилактика. Она заключается в ежемесячном внутримышечном введении антибиотиков пенициллинового ряда пролонгированного действия (бензатина бензилпенициллин). Продолжительность такой профилактики зависит от того, сформировался после ревмокардита порок сердца или нет.
3. Исходы первичного ревматизма по данным проспективного клинико-эпидемиологического обследования/ Крюкова Т.В. – 1997.
4. Кардиологические аспекты ревматологии в работах сотрудников ИВГМА/ Мясоедова С.Е.// Вестник Ивановской медицинской академии. – 2009.
Кардит представляет собой заболевания, характеризующиеся воспалительными процессами в сердце.
Современная классификация болезни дифференцирует патологию на следующие разновидности:
- Тяжесть болезни: легкая, тяжелая либо среднетяжелая;
- Период происхождения болезни: приобретенная либо врожденная;
- Протекание заболевания: хроническая, подострая или острая;
- Осложнения: гипертрофии миокарда, кардиосклерозе, нарушениях проводимости и ритмов сердца.
Возникновение кардита
Причины
За возникновение сердечного заболевания отвечают самые разнообразные факторы:
1) Вирусы и инфекции, типа цитомегаловируса, эховируса, краснуха либо обычного герпеса;
3) Аллергии (лекарства, вакцины);
4) Отравление токсинами;
5) Идиопатические (не исследованный вид);
6) Иерсиниозные (провокатором заболевания считаются кишечные бактерии рода Yersinia).
Симптомы
Симптоматика заболевания характеризуется наличием следующих признаков:
- учащенный и слабый пульс;
- одышка и бледность кожи;
- низкое артериальное давление;
- расширение границ сердца; ;
- боли в области сердца;
- систологический шум при работе сердечного мускула.
Для врожденного кардита характерны следующие признаки: громкие сердечные тона, нарушения ритма сердца, сердечная недостаточность, умеренная кардиомегалия. При этой форме кардита наблюдаются симптомы поражения нескольких оболочек сердца.
Если при кардите данной формы отсутствует лечение, то он со временем усложняется одышкой, внезапным беспокойством, тахикардией, судорогами и цианозом.
Воспалительные процессы в сердце
Диагностика
Среди методов диагностики кардита применяют:
- общий анализ крови;
- электрокардиографию;
- ангиокардиографию;
- катетеризацию полостей сердца;
- рентгенологическое исследование грудной клетки.
В диагностике заболевания огромное значение имеют электрокардиография и рентгенологическое исследование. С помощью электрокардиографии, можно выявить поражение миокарда на ранней стадии заболевания (легкая форма). Проведение рентгенологического исследования позволяет обнаружить изменение размеров отдельных отделов сердца или всего сердца в целом.
Лечение
Лечение кардитов проводится врачом-кардиологом комплексно и поэтапно. При остром кардите рекомендуется лечение в стационаре. Пациенту в этом случае назначают: постельный режим и соблюдение диеты, прием антибактериальных лекарственных препаратов и кислородотерапию.
Дальнейшее лечение данного заболевания предусматривает прием курсами лекарственных препаратов: противовоспалительных, сердечных гликозидов и препаратов, содержащих калий. В тяжелых случаях назначаются антиаритмическая терапия и глюкокортикостероиды.
Основная задача лечения при всех формах кардитов – это устранение признаков сердечной недостаточности.
Профилактика
Профилактика предусматривает соблюдение следующих рекомендаций: закаливание и соблюдение санитарно-гигиенических условий и общеукрепляющих мероприятий, санацию очагов инфекции. Также должно проводиться регулярное наблюдение у кардиолога.
Читайте также:

