Что такое инфицирование туберкулезом первичное и вторичное
Обновлено: 18.04.2024
С появлением антибиотиков человеку удалось взять под контроль такое распространенное и опасное инфекционное заболевание, как туберкулез (старое название – чахотка). Тем не менее оно продолжает оставаться в списке глобальных угроз человечеству и в XXI веке.
В России каждый год регистрируется все меньше новых случаев болезни, и уровень смертности от нее продолжает снижаться. Однако ситуация все еще сложная. ВОЗ сообщает, что за 2018 год в РФ заболели туберкулезом 79 тысяч, а умерли – 10 тысяч человек. Мало того, инфекция бросает новый вызов человечеству: появились особые формы заболевания, стойкие к существующим лекарствам. В России число таких случаев достигает 9 %. По этому показателю она занимает третье место в мире после Индии и Китая. Необходимое лечение в стране получают 99 % всех больных туберкулезом, однако полностью излечиваются только 69 %. Сложная ситуация наблюдается также в Азербайджане, Беларуси, Казахстане, Кыргызстане, Молдове, Таджикистане, Узбекистане, Украине.
Что такое туберкулез, возбудитель болезни
- Туберкулезом называют хроническое инфекционное бактериальное заболевание, вызванное возбудителем Mycobacterium tuberculosis complex (в народе более известном как палочка Коха).
- Впервые этот микроорганизм выделил немецкий ученый Роберт Кох в 1882 году, но сам недуг известен очень давно. Следы микобактерий туберкулеза исследователи находили даже в останках древнеегипетских мумий.
- Эти микроорганизмы отличаются высокой жизнестойкостью в окружающей среде. Во влажном и темном месте при температуре 23 °C они могут сохраняться до 7 лет, в темном и сухом – до 10–12 месяцев, в сухом и светлом – около 2 месяцев.
- В воде палочка живет до 5 месяцев, в почве – до 6 месяцев, в сыром молоке – до 2 недель, в сыре и масле – около года, на страницах книг – около 3 месяцев. Однако эти бактерии погибают при воздействии веществ, содержащих хлор, третичных аминов, перекиси водорода, а также при облучении ультрафиолетом. Они могут принимать малоопасные L-формы, которые присутствуют в организме человека, но не вызывают острого процесса.
Стадии заболевания
Существует три стадии развития туберкулеза:
- первичная;
- латентная;
- активная.
Также различают открытую и закрытую формы. В первом случае болезнь явно выражена, бактерии легко обнаруживаются в мокроте, каловых массах, а сам больной представляет опасность для окружающих в плане инфицирования. Закрытая форма неопасна для окружающих. Чаще всего встречается туберкулез легких, но эта инфекция может также поражать кости, суставы, мочеполовую систему, кишечник, брюшину, мозговые оболочки, ЦНС, периферические лимфоузлы, кожу (золотуха).
Первичное инфицирование
Заражение происходит, когда бактериям удается пройти сквозь защитные барьеры и проникнуть глубоко в легкие. Если верхние дыхательные пути здоровые и работают правильно, им удается задержать и вывести со слизью большую часть палочек Коха и других опасных бактерий. В теории для инфицирования людей со слабым иммунитетом достаточно одной палочки, но для более стойких организмов все же требуется многоразовый контакт.
Далее бактерии поглощаются альвеолярными макрофагами. Необезвреженные возбудители начинают воспроизводиться, возникает локальное воспаление в области проникновения инфекции. Через ближайшие лимфоузлы зараженные макрофаги попадают в кровь, проникая в другие органы. Но если у человека сформирован хотя бы частичный иммунитет, распространение через кровоток маловероятно.
Латентная инфекция
Через три недели активного роста бактерий примерно в 95 % случаев, иммунная система подавляет их рост и размножение. Тогда очаги с микробами в пораженных органах превращаются в эпителиоидные гранулемы. В них туберкулезные палочки могут жить много лет, человек при этом чувствует себя вполне здоровым, клинических проявлений болезни также не наблюдается. Если иммунитет достаточно сильный, инфекция так и остается в неактивной форме. Считается, что у почти одной трети населения мира присутствует латентный туберкулез, но эти люди не представляют угрозу для окружающих, потому что не выделяют бактерии. Однако сбои в работе иммунной системы могут привести к обострению процесса. Бывает, что первичное поражение начинает прогрессировать сразу. В группе риска – маленькие дети и лица с очень слабым иммунитетом.
Активная стадия
Туберкулез у взрослых людей переходит в активную фазу в течение двух лет с момента заражения, но нередко он проявляется и через десятилетия. Этому способствует снижение клеточного иммунитета. Больше всего в этой связи уязвимы люди с ВИЧ инфекцией, не получающие антиретровирусной терапии. Также в группе риска находится еще ряд пациентов:
- с сахарным диабетом;
- с раком головы и шеи;
- с болезнями почек, которым назначен диализ;
- перенесшие операцию по резекции желудка;
- принимающие препараты, которые подавляют иммунную систему (после трансплантации органов).
Фактором риска также считается курение и недостаточное питание, поэтому эта инфекция нередко встречается у лиц, ведущих асоциальный образ жизни. При отсутствии лечения ткани поврежденного болезнью органа распадаются, образуются множественные каверны (изолированные полости в легких).
- туберкулема;
- латентный;
- очаговый (ограниченный);
- милиарный;
- инфильтративный;
- диссеминированный;
- кавернозный;
- фиброзно-кавернозный;
- цирротический;
- казеозная пневмония.
Как передается туберкулез
Главным источником инфекции являются люди с болезнью в открытой форме. Пути передачи возбудителя:
- воздушно-капельный – при чихании и кашле бактерии оказываются в воздухе, который вдыхают здоровые люди. Кроме того, микроорганизмы оседают в пыли и долго там сохраняются;
- алиментарный – через употребление в пищу зараженных продуктов – молока, яиц и проч. Однако в этом случае требуется большее количество бактерий в сравнении с воздушно-капельным путем;
- контактный – при прямом соприкосновении поврежденной кожи со здоровой или через конъюнктиву глаза, но подобное отмечается редко;
- в период внутриутробного развития от матери – плод инфицируется через плаценту, но это также происходит нечасто.
Симптомы, клинические проявления
На ранних стадиях туберкулез протекает практически бессимптомно. По мере его развития состояние больного ухудшается, однако специфическая симптоматика не наблюдается. Клинические признаки – повышенная усталость, слабость, резкое снижение веса без видимых на то причин, температура 37-38 °С, не спадающая продолжительное время, ночная потливость. Лицо становится бледным, а на щеках появляется румянец. У детей туберкулез прогрессирует намного быстрее, чем у взрослых, в силу неразвитой иммунной системы.
Легочную форму туберкулеза сопровождает кашель. Вначале он несильный, но со временем его интенсивность возрастает. Если он продолжается больше трех недель, следует немедленно обратиться к врачу. Кашель вначале сухой, приступообразный, особенно ночью и утром. Позже начинает выделяться желто-зеленая мокрота, а на стадии каверн наблюдается кровохаркание.
При туберкулезе мозговых оболочек и головного мозга к симптомам общей интоксикации добавляются расстройства сна, головные боли, интенсивность которых постепенно усиливается. Затем проявляется ригидность затылочных мышц, симптомы Кернига и Брудзинского, неврологические расстройства.
Симптоматика туберкулеза органов пищеварения схожа с другими болезнями этого отдела: диспепсия, боль в животе, позже – кровь в кале. Поражение костей и суставов проявляет себя так же, как и артриты, почек – имеет симптомы нефрита: боль в спине, кровь в моче. При туберкулезе кожи наблюдаются плотные узелки под эпидермисом, которые увеличиваются и прорываются с выделением творожистой массы.
Диагностика туберкулеза
Из-за того, что болезнь на начальных стадиях не проявляет себя, особое внимание уделяют профилактическим обследованиям. Для этого взрослые каждый год проходят флюорографию грудной клетки, а детям делают пробу Манту (туберкулиновую) или диаскинтест, направленные на выявление степени инфицированности организма туберкулезной палочкой и реактивность тканей. Есть также альтернативные исследования крови: T-SPOT тест и квантиферон-тест. Рентгенография позволяет выявить инфекцию не только в легких, а и в других органах. В случае необходимости проводят КТ.
Но окончательный диагноз ставят по итогам исследования биологических сред. Делают посев мокроты, промывных вод бронхов и желудка, а также масс, отделяемых от кожи. В отдельных случаях выполняют бронхоскопию с биопсией, а также биопсию лимфоузлов.
Лечение туберкулеза, прогнозы
- Своевременно выявленный туберкулез поддается лечению антибиотиками. Обычно назначают 4-5 препаратов, которые следует принимать строго по назначенной врачом схеме.
- Есть медикаменты первого ряда, наиболее эффективные, и лекарства второго ряда, резервные. При подозрении на болезнь врачи могут назначить 1-2 препарата для профилактики.
- Обычно положительных результатов добиваются за полгода активного лечения. За этот период очаги инфекции заживают, исчезают симптомы, болезнь переходит в закрытую форму.
- Больных с открытой формой помещают в туберкулезный диспансер. Там до прекращения выделения бактерий ими занимаются врачи-фтизиатры. Но полное исцеление занимает около года, а порой на это требуется и больше времени.
- Помимо медикаментозного лечения больным рекомендуется делать дыхательную гимнастику, укреплять иммунитет, проходить физиотерапию.
- Важно полноценно питаться, включать в рацион мясо, фрукты, овощи, кисломолочные продукты, исключить алкоголь и табак.
- В период выздоровления рекомендуется продолжить лечение в специализированных санаториях.
- В отдельных случаях показано хирургическое вмешательство. Этот метод чаще всего применяется при кавернозной форме туберкулеза легких, когда врачам приходится удалять сильно пораженную часть органа.
При своевременной диагностике и правильной терапии болезнь излечима. Но на пораженных участках могут оставаться рубцы и инкапсулированные очаги, в которых бактерии пребывают в неактивном состоянии. При снижении иммунитета возможен рецидив, поэтому все пациенты должны находиться на диспансерном учете и регулярно обследоваться. При этом туберкулиновая проба будет давать положительный результат даже после полного излечения.
При отсутствии терапии смертность от туберкулеза составляет 50 %.
Туберкулез при беременности
Беременность может активировать дремавший в организме возбудитель туберкулеза, при этом чаще всего заболевание протекает более остро. Применяемые сегодня для лечения туберкулеза антибиотики в принципе не вызывают отклонений в развитии плода, однако принимать их на ранних сроках все равно не рекомендуется. Врачам, лечащим туберкулез, приходится подбирать щадящую терапию. Течение беременности осложняется туберкулезной интоксикацией, поэтому ребенок нередко рождается с малым весом и раньше срока. Если болезнь проявляется на ранних сроках беременности впервые, и мать ранее не получала лечения, младенец появляется на свет с врожденным туберкулезом. Кормление грудью разрешается, если у матери болезнь находится в неактивной стадии. Планирование беременности целесообразно не раньше, чем через 2-3 года после выздоровления.
Резистентный туберкулез
Для терапии туберкулеза применяют антибактериальные препараты. Но микобактерии обладают свойством быстро мутировать и образовывать множество генотипов с устойчивостью к некоторым медикаментам. Поэтому пациентам назначают одновременно несколько разных лекарственных средств.
Различают первично-резистентный и вторично-резистентный туберкулез. Первый возникает, когда устойчивый к антибиотикам штамм находят у больных, ранее вообще не принимавших специфические средства. Второй проявляется у пациентов, либо прервавших терапию самостоятельно, либо проходящих неправильно спланированный курс лечения.
Микобактерии могут быть нечувствительными к одному лекарственному средству, но случается и полирезистентный туберкулез, при котором штамм устойчив сразу к нескольким препаратам. ВОЗ сообщат, что 490 тыс. больных туберкулезом в мире имеют форму с множественной медикаментозной устойчивостью.
Для предотвращения развития резистентности больным назначают не меньше двух препаратов, а на первом этапе – даже четырех. Важно также полностью завершить назначенный курс лечения, ни в коем случае не пропускать прием лекарств.
Профилактика
Профилактика туберкулеза начинается еще в грудном возрасте. На 4-й день жизни ребенка ему делают прививку БЦЖ, представляющую собой ослабленный штамм микобактерий. Поскольку возбудители очень активны в отношении детей, очень важно выработать иммунитет как можно раньше. Для недоношенных младенцев разработан более слабый вариант вакцины – БЦЖ-М. В норме в месте укола появляется бугорок, а потом пузырек с желтоватой жидкостью, который позже лопается и покрывается коркой. Вакцина не защищает от туберкулеза полностью, однако позволяет избежать внелегочной инфекции у детей.
Важно также вести здоровый образ жизни, хорошо питаться, не курить, регулярно проходить обследования. Туберкулезом может заболеть любой человек, даже из вполне благополучных слоев общества. Запускают механизм развития болезни сбои в работе иммунной системы.
Очаговый туберкулез легких – форма вторичного туберкулеза, протекающая с формированием в легких очагов специфического воспаления не более 10 мм в диаметре. Протекает бессимптомно или малосимптомно. У части больных очаговый туберкулез легких может сопровождаться недомоганием, субфебрилитетом, болью в боку, сухим кашлем. В диагностике очагового туберкулеза наиболее информативны рентгенография легких, выявление МБТ в мокроте или бронхиальных смывах. В начальном периоде больным очаговым туберкулезом легких назначается комбинация из трех-четырех основных противотуберкулезных химиопрепаратов с последующим уменьшением до двух наименований.
МКБ-10

Общие сведения
Очаговый туберкулез легких – специфическое туберкулезное поражение, характеризующееся наличием в легких немногочисленных небольших (в пределах 1-2-х сегментов) фокусов продуктивного воспаления. Очаговый туберкулез относится к вторичной туберкулезной инфекции, т. е. обычно возникает через много лет после излечения первичного туберкулеза. Именно поэтому преобладающее большинство заболевших составляют взрослые пациенты. Среди других клинико-морфологических форм туберкулеза легких на долю очаговой формы приходится 15-20%. Отличительными особенностями очагового туберкулеза легких являются ограниченность зоны поражения одним-двумя сегментами, недеструктивный характер воспаления и латентное течение инфекции.
Причины
Очаговый туберкулез легких может возникнуть в результате экзогенной суперинфекции либо эндогенной активации инфекции в старых первичных очагах (кальцинатах). Экзогенное инфицирование возможно при тесном контакте с больными открытой формой туберкулеза в семье, противотуберкулезном диспансере, различных замкнутых коллективах. Заражение происходит аэрогенным путем. При этом вновь заболевшие выделяют микобактерии, устойчивые к тем же противотуберкулезным препаратам, что и источник инфекции. Роль экзогенной суперинфекции велика в районах с неблагополучной эпидемической ситуацией, неблагоприятными социально-бытовыми условиями проживания, при отсутствии специфической иммунизации населения.
Реактивация эндогенной инфекции происходит в старых туберкулезных очагах в легких (очаг Гона) или внутригрудных лимфатических узлах. В остаточных очагах микобактерии туберкулеза могут длительно персистировать в виде L-форм. Реверсия инфекции обычно происходит на фоне ослабления ранее сформированного противотуберкулезного иммунитета, чему способствуют:
- стрессы
- плохое питание
- переутомление
- лечение иммунодепрессантами
- сопутствующие заболевания (пневмокониозы, сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки)
- вредные зависимости (алкоголизм, табакокурение, наркомания).
Патогенез
В патогенезе реактивации эндогенной инфекции, как причины очагового туберкулеза легких, определяющую роль играет лимфогематогенное рассеивание микобактерий по организму. Очаговый туберкулез легких имеет преимущественно верхнедолевую локализацию. Многочисленные исследования в области фтизиатрии и пульмонологии объясняют это различными факторами: ограниченной подвижностью верхушки легкого, ее слабой аэрацией, замедленным крово- и лимфотоком в этой области, вертикальным положением тела человека и даже гиперсенсибилизацией, способствующей избирательной фиксации микобактерий в верхушке легких.
Классификация
По давности течения очаговый туберкулез легких может быть свежим (мягкоочаговым) и хроническим (фиброзно-очаговым).
- Свежий туберкулез является начальной стадией вторичного процесса, развившегося у пациента, ранее инфицированного микобактериями и переболевшего первичной инфекцией. Морфологически характеризуется эндобронхитом и перибронхитом в области сегментарных бронхов, при вовлечении альвеол - лобулярной бронхопневмонией.
- Хронический очаговый туберкулез может развиваться как в результате рассасывания свежего очагового туберкулеза, так и в исходе других легочных форм – инфильтративной, диссеминированной, кавернозной. При этом воспалительные очаги инкапсулируются, замещаются соединительной тканью или обызвествляются. По сути, они представляют собой остаточные фиброзные очаги, однако при определенных условиях могут реактивироваться, вызывая обострение туберкулезного процесса и увеличение границ поражения. В свою очередь, при прогрессировании хронический очаговый процесс также может трансформироваться в инфильтративный, кавернозный или диссеминированный туберкулез легких.
В своем развитии очаговый туберкулез проходит фазы инфильтрации, распада и уплотнения. В зависимости от размеров различают мелкие (до 3 мм в диаметре), средние (до 6 мм), крупные (до 10 мм) очаги.
Симптомы очагового туберкулеза
Особенностью клинического течения туберкулеза легких является стертость или отсутствие симптоматики, поэтому большая часть случаев выявляется при профилактической флюорографии. Примерно у трети пациентов определяется слабо выраженный интоксикационный синдром и признаки поражения органов дыхания.
Признаки интоксикации включают в себя субфебрильную температуру по вечерам, ощущение жара, сменяющееся кратковременным познабливанием, потливость, недомогание, снижение аппетита, нарушение сна. Иногда при очаговом туберкулезе легких, как проявление специфической интоксикации, возникают признаки гипертиреоза: увеличение размеров щитовидной железы, тахикардия, блеск глаз, колебания веса, раздражительность. У женщин могут отмечаться нарушения менструального цикла по типу опсоменореи или пройоменореи.
Возможны жалобы на боль в боку, между лопатками, в плечах. Кашель обычно носит непостоянный характер, может быть сухим или сопровождаться скудным отделением мокроты. Изредка возникает кровохарканье.
Диагностика
Физикальные данные, выявляемые при объективном обследовании больного с подозрением на очаговый туберкулез легких, неспецифичны. Пальпация позволяет выявить небольшую болезненность и ригидность мышц плечевого пояса; лимфоузлы не увеличены. Перкуторный звук над очагом поражения приглушен, при аускультации прослушивается жесткое дыхание, во время покашливания больного определяются единичные мелкопузырчатые хрипы.
Туберкулиновые пробы при очаговом туберкулезе легких, как правило, нормергические, поэтому не играют существенной роли в диагностике. В редких случаях больные могут реагировать на подкожное введение туберкулина повышением температуры тела, увеличением количества мокроты, ускорением СОЭ и т. п. Методом скрининга также могут служить иммунологические реакции крови (Т-Спот.ТБ, квантиферон-тест), которые используются для подтверждения инфицированности.
Для определения активности туберкулеза исследуется мокрота на КУБ, производится бронхоскопия с забором бронхоальвеолярных смывов. Эндоскопическая картина при свежем очаговом туберкулезе легких характеризуется признаками эндобронхита.
Основную информацию о форме туберкулеза дает рентгенография легких, однако рентгенологическая картина может быть различной в зависимости от фазы и длительности процесса. При свежем очаговом туберкулезе обычно определяется 1-2 крупных очага и несколько средних или мелких; тени слабоконтурирующие, малоинтенсивные, округлой формы. Хронический очаговый туберкулез рентгенологически проявляется наличием плотных фокусов с очагами обызвествления и фиброзных тяжей; тени средней и высокой интенсивности, обычно малого и среднего размера. Дифференциальная диагностика проводится с неспецифической очаговой пневмонией, пневмомикозами, периферическим раком легкого.

КТ органов грудной клетки. Множественные очаговые изменения верхней доле правого легкого (верифицированный туберкулез)
При сомнительных данных прибегают к проведению тест-терапии: пациенту на 2-3 месяца назначают противотуберкулезные средства и отслеживают клинико-рентгенологическую и лабораторную динамику. При уменьшении или частичном рассасывании очагов диагноз очагового туберкулеза несомненен.
Лечение очагового туберкулеза легких
Лечение активного очагового туберкулеза легких проводится в противотуберкулезном стационаре, неактивного – в амбулаторных условиях под наблюдением фтизиатра. Стандартный режим химиотерапии предусматривает назначение не менее трех противотуберкулезных препаратов (рифампицин, изониазид, пиразинамид, этамбутол) на срок 2-3 месяца. В начальном периоде также может применяться стрептомицин. В фазе продолжения, которая длится 4-6 месяцев, оставляют прием двух препаратов (рифампицин+изониазид, изониазид+этамбутол). Общая длительность терапии очагового туберкулеза легких составляет 6-9 месяцев, а у отдельных пациентов – до одного года. Реабилитация после курса лечения осуществляется в условиях противотуберкулезного санатория.
Прогноз
Исход очаговой формы туберкулеза легких, как правило, благополучный. В результате полноценного лечения свежие очаги полностью рассасываются, наступает полное клиническое излечение. При хроническом течении очагового туберкулеза возможен переход в менее прогностически благоприятные формы (инфильтративную, кавернозную, диссеминированную). Чаще всего исходом служит пневмосклероз с формированием очагов фиброза или кальциноза. Такие пациенты в течение 1—2 лет нуждаются в проведении химиопрофилактики. Наибольшую сложность представляет лечение устойчивых к химиопрепаратам случаев. Профилактика очагового туберкулеза легких состоит в проведении рентгенологического обследования населения, санпросветработы, повышении неспецифической резистентности организма. В сокращении числа случаев вторичного туберкулеза легких большое значение имеет вакцинопрофилактика.
Туберкулез у детей – специфическое инфекционно-воспалительное поражение различных тканей и органов, вызываемое микобактериями туберкулеза. Основными клиническими формами туберкулеза у детей служат ранняя и хроническая туберкулезная интоксикация, первичный туберкулезный комплекс, туберкулезный бронхоаденит, острый милиарный туберкулез; реже встречаются туберкулезный менингит, мезаденит, туберкулез периферических лимфоузлов, кожи, почек, глаз, костно-суставной системы. Диагностика туберкулеза у детей включает микроскопию, бакпосев, ПЦР исследование биологических сред; постановку туберкулиновых проб, рентгенографию, томографию, бронхоскопию и пр. При туберкулезе у детей показано назначение туберкулостатических препаратов.
МКБ-10
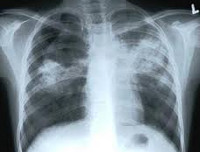
Общие сведения

Причины
Микобактерия туберкулеза (туберкулезная палочка, палочка Коха) благодаря наличию кислотоустойчивой стенки может сохранять жизнеспособность и вирулентность в различных условиях внешней среды – при высушивании, замораживании, воздействии кислот, щелочей, антибиотиков и т. п. Способность к образованию L-форм обусловливает широкий диапазон изменчивости морфологических свойств и приспосабливаемость к существованию в различных условиях. Высокопатогенными для человека являются 2 вида возбудителя: Mycobacterium tuberculosis humans (человеческого типа) и Mycobacterium bovis (бычьего типа).
Микобактерии туберкулеза могут попадать в организм ребенка аэрогенным, алиментарным, контактным, смешанным путем, в соответствии с чем образуется первичный очаг воспаления. У детей может иметь место внутриутробное трансплацентарное инфицирование туберкулезом или итранатальное, во время родов при аспирации околоплодных вод.
К группе повышенного риска по заболеваемости туберкулезом принадлежат дети:
- не получившие вакцинацию БЦЖ в период новорождённости;
- ВИЧ-инфицированные;
- длительно получающие лечение гормонами, цитостатиками, антибиотиками;
- проживающие в неблагоприятных санитарно-эпидемиологических и социальных условиях;
- часто болеющие дети;
- страдающие сахарным диабетом и др.
В большинстве случае дети заражаются туберкулезом дома и в семье, однако возможны эпидемические вспышки в детских садах и школах, внутрибольничное инфицирование, заражение в других общественных местах. Наиболее восприимчивыми к туберкулезу оказываются дети в возрасте до 2-х лет – для них характерны генерализованные формы инфекции (милиарный туберкулез, туберкулезный сепсис). Среди детей старше 2-х лет чаще встречается туберкулез органов дыхания (75% случаев), значительно реже – все другие формы.
Патогенез
Вначале туберкулез у детей манифестирует как общая инфекция, затем при благоприятных для возбудителя условиях развиваются очаги поражения (туберкулезные бугорки) в том или ином органе. Исходом первичного туберкулезного процесса может служить полное рассасывание, фиброзная трансформация и кальцинация очагов, где нередко сохраняются живые микобактерии туберкулеза. При реинфицировании происходит обострение и прогрессирование туберкулезного процесса, нередко с диссеминацией микобактерий и образованием множественных очагов в других органах (вторичный туберкулез).
Классификация
Классификация форм туберкулеза у детей учитывает клинико–рентгенологические признаки, течение, протяженность (локализацию) процесса:
I. Ранняя и хроническая туберкулезная интоксикация детей и подростков.
II.Туберкулезное поражение органов дыхания у детей:
- первичный туберкулезный комплекс
- туберкулезный бронхоаденит (туберкулез внутригрудных лимфатических узлов)
- туберкулез легких (милиарный, диссеминированный, инфильтративный, очаговый, кавернозный, фиброзно-кавернозный, цирротический, туберкулема)
- туберкулезный плеврит
- туберкулез трахеи, туберкулез бронхов, верхних дыхательных путей и др.
III.Туберкулез других локализаций у детей:
- туберкулез нервной системы (туберкулезный менингит, миелит, лептоменингит, менингоэнцефалит)
- костно-суставной туберкулез
- туберкулез органов мочеполовой системы
- туберкулез кожи и подкожной клетчатки
- туберкулез кишечника, брюшины и брыжеечных лимфоузлов
- туберкулез периферических лимфоузлов
- туберкулез глаз (кератит, кератоконъюнктивит, эписклерит, хориоретинит, иридоциклит)
По периоду течения туберкулезного процесса различают фазу инфильтрации, распада, обсеменения, рассасывания, уплотнения, рубцевания, обызвествления. По факту бацилловыделения различают туберкулезный процесс с выделением M. tuberculosis (БК+) и без выделения M. tuberculosis (БК ).
В рамках данного обзора остановимся на основных формах туберкулеза органов дыхания у детей. Туберкулез почек, туберкулез гортани, генитальный туберкулез рассмотрены в соответствующих самостоятельных статьях.
Симптомы туберкулеза у детей
Ранний период первичной туберкулезной инфекции
Начальная фаза взаимодействия возбудителя и макроорганизма длится от 6 до 12 месяцев от момента инфицирования ребенка микобактериями туберкулеза. В этом периоде выделяют бессимптомный этап (около 6-8 недель) и вираж туберкулиновых проб - переход реакции Манту из отрицательной во впервые положительную. Ребенок с виражом туберкулиновых реакций подлежит направлению к фтизиатру и наблюдению специалистом в течение года. В дальнейшем у таких детей сохраняется состояние инфицированности микобактериями туберкулеза либо, при неблагоприятных условиях, развивается та или иная локальная форма туберкулеза.
Туберкулезная интоксикация детей и подростков
Представляет собой промежуточную форму между первичным инфицированием и развитием локального туберкулезного процесса, определяемого рентгенологическими и другими методами. Клиническое течение данной формы туберкулеза у детей характеризуется неспецифическими проявлениями: недомоганием, раздражительностью, ухудшением аппетита, головной болью, тахикардией, диспепсией, остановкой или снижением массы тела, склонностью к интеркуррентным заболеваниям (ОРВИ, бронхитам).
Если признаки туберкулезной интоксикации у детей сохраняются более 1 года, состояние расценивается как хроническое.
Первичный туберкулезный комплекс
Данная форма туберкулеза у детей характеризуется триадой признаков: развитием специфической реакции воспаления в очаге внедрения инфекции, лимфангитом и поражением региональных лимфоузлов. Развивается при сочетании массивности и высокой вирулентности туберкулезной инфекции со снижением иммунобиологических свойств организма. Первичный туберкулезный комплекс может локализоваться в легочной ткани (95%), кишечнике, реже – в коже, миндалинах, слизистой оболочке носа, в среднем ухе.
Заболевание может начинаться остро или подостро; маскироваться под грипп, острую пневмонию, плеврит либо протекать бессимптомно. Клинические проявления включают интоксикационный синдром, субфебрилитет, кашель, одышку. Изменения в первичном очаге проходят инфильтративную фазу, фазу рассасывания, уплотнения и кальцинации (формирования очага Гона).
Туберкулезный бронхоаденит
Бронхоаденит или туберкулез внутригрудных лимфатических узлов у детей протекает со специфическими изменениями лимфоузлов корня легкого и средостения. Частота этой клинической формы туберкулеза у детей достигает 75-80%.
Кроме субфебрилитета и симптомов интоксикации, у ребенка появляется боль между лопаток, коклюшеподобный или битональный кашель, экспираторный стридор, обусловленные сдавлением увеличенными внутригрудными лимфоузлами трахеи и бронхов. При осмотре обращает внимание расширение подкожной венозной сети в верхних отделах груди и спины.
Осложнениями туберкулезного бронхоаденита у детей могут являться эндобронхит, ателектазы или эмфизема легких. Данный клинический вариант туберкулеза у детей требует дифференциации с саркоидозом Бека, лимфогранулематозом, лимфосаркомой, неспецифическими воспалительными аденопатиями.
Диагностика
- Скрининг на туберкулез. В настоящее время для массового выявление туберкулеза среди детей в качестве основных скрининг-тестов используются проба Манту с 2 ТЕ и диаскин-тест. При желании родителей они могут быть заменены на исследования крови на туберкулез (T-spot, квантиферон-тест). В возрасте 15 и 17 лет подросткам выполняется профилактическая флюорография.
- Рентгенография грудной клетки. При различных формах туберкулеза органов дыхания у детей позволяет визуализировать изменения во внутригрудных лимфоузлах или легких. При необходимости исследование дополняется линейной или компьютерной томографией органов грудной полости.
- Эндоскопия.Бронхоскопия ребенку необходима для оценки косвенных признаков туберкулезного процесса (выявления признаков эндобронхита, деформации трахеи и бронхов увеличенными лимфоузлами) и получения смывов для исследований.
- Лабораторная диагностика. Для выделения возбудителя из различных биологических сред (мокроты, мочи, испражнений, крови, плевральной жидкости, промывных вод бронхов, отделяемого костных секвестров, спинномозговой жидкости, мазка из зева и мазка с конъюнктивы) осуществляется микроскопическое, бактериологическое, ИФА, ПЦР-исследование. Забор и исследование материала на КУБ производится не менее 3 раз.
- Специфическая диагностика. В условиях диспансера детям с подозрением на инфицированность или туберкулез проводится индивидуальная туберкулинодиагностика (повторная реакция Манту, проба Пирке, проба Коха).
Лечение туберкулеза у детей
Принципы терапии туберкулеза у детей подразумевают поэтапность, преемственность и комплексность. Основные этапы включают лечение в условиях стационара, специализированного санатория и противотуберкулезного диспансера. Длительность курса терапии составляет в среднем 1,5-2 года. Важная роль в организации лечения туберкулеза у детей отводится санитарно-диетическим мероприятиям (высококалорийному питанию, пребыванию на свежем воздухе, обучению режиму кашля).
Комплексная терапия туберкулеза у детей включает химиотерапевтическое, хирургическое и реабилитационное воздействие. Режим специфического противотуберкулезного лечения (комбинация препаратов, длительность приема, необходимость госпитализации) определяется детским фтизиатром на основании формы заболевания и наличия бацилловыделения.
Дети с виражом туберкулезных реакций не нуждаются в госпитализации и лечатся амбулаторно одним противотуберкулезным препаратом (изониазидом, фтивазидом) в течение 3-х месяцев. Диспансерное наблюдение продолжается 1 год, после чего при отрицательных данных клинико-лабораторного обследования ребенок может быть снят с учета. В остальных случаях в соответствии с индивидуальными показаниями используются комбинации из 2-х, 3-х и 4-х и более противотуберкулезных препаратов, основными из которых являются стрептомицин, рифампицин, изониазид, пиразинамид и этамбутол. Курс лечения туберкулеза у детей подразделяется на фазу интенсивной терапии и фазу поддерживающей терапии.
В случае сохранения выраженных остаточных явлений через 6-8 месяцев после активной терапии туберкулеза у детей решается вопрос о хирургическом вмешательстве.
Прогноз и профилактика
Исходом и лечения может являться значительное улучшение, улучшение, отсутствие перемен, ухудшение течения туберкулеза у детей. В большинстве случаев при правильном лечении достигается полное выздоровление. Серьезный прогноз туберкулеза может ожидаться у детей раннего возраста, при диссеминации процесса, развитии туберкулезного менингита.
Специфическая профилактика туберкулеза у детей начинается в период новорожденности и продолжается в подростковом возрасте (см. Вакцинация против туберкулеза). Большую роль в вопросе профилактики туберкулеза у детей играет систематическая туберкулинодиагностика, улучшение санитарно-гигиенических условий, рациональное вскармливание, физическое закаливание детей, выявление взрослых больных туберкулезом.
Туберкулез – это инфекционное заболевание, вызываемое палочкой Коха (Mycobacterium tuberculosis). Патоген чаще всего поражает легкие, но существуют и другие формы: туберкулез костей, суставов, почек, кожи и других органов.
Процент смертности от туберкулеза по всему миру высок, он входит в десятку заболеваний, приводящих к летальным исходам [1]. Это не только медицинская, но и социальная проблема, поскольку на заболеваемость, помимо состояния здоровья, также влияют социальные и экономические причины, качество питания и образ жизни. Ключевыми факторами риска считаются вредные привычки, ослабленная иммунная система и хронический стресс.
Как передается туберкулез
Возбудитель передается от человека к человеку воздушно-капельным путем при чихании и кашле и просто при разговоре, а также иногда контактно (через поврежденную кожу или внутриутробно). Бактерии туберкулеза долго сохраняются активными во внешней среде в плохо проветриваемом помещении и попадают в организм здорового человека через предметы быта и продукты питания.
Заражение туберкулезом еще не означает начало заболевания: оно развивается только у 5-15% инфицированных. До развития первых симптомов может пройти несколько недель или месяцев, и основным фактором риска считается ослабление иммунных сил организма [1].
Классификация туберкулеза
- открытая форма (больной активно выделяет микобактерии в воздух и заражает других людей);
- закрытая форма (больной является носителем и не выделяет возбудителя в окружающую среду).
- первичное заражение с локальным воспалением в области проникновения и вовлечением близлежащих лимфоузлов;
- латентный период с образованием очагов воспаления в других органах;
- активная инфекция с ухудшением общего состояния здоровья, образованием каверн (полостей) в легких и множественными поражениями в других органах [2].
Симптомы туберкулеза
Признаки заражения различаются в зависимости от органа, пораженного микобактерией. Общие симптомы включают утомляемость, сниженную трудоспособность, плохой аппетит, повышенную температуру тела, потерю веса, появление румянца на щеках.
- затяжной кашель на протяжении нескольких недель (сухой или мокрый);
- кровохаркание;
- боль в области груди;
- затрудненное дыхание;
- увеличение периферических лимфоузлов (в области головы, шеи и конечностей);
- ночная потливость;
- периодическое повышение температуры.
Диагностика туберкулеза
Это заболевание, особенно закрытая форма, сложно диагностируется. Переход из латентной фазы в активную смазанный, а клинические симптомы не позволяют установить точный диагноз или отсутствуют. В связи с этим решающее значение имеет лабораторная диагностика.
Квантифероновый тест на туберкулез. Этот современный иммунологический метод позволяет выявить латентный туберкулез, а также туберкулезное поражение других органов. Введения туберкулина не требуется, поэтому этот тест подходит уязвимым группам пациентов (беременные и кормящие женщины, пожилые люди, ВИЧ-инфицированные, люди с непереносимостью туберкулина). Для диагностики используется венозная кровь. Наличие в организме активного туберкулеза обуславливает появление в крови особых белков, входящих в состав микобактерий. Т-лимфоциты реагируют на присутствие этих белков и в результате такой сенсибилизации начинают усиленно вырабатывать интерферон-гамма. Квантифероновый тест основан на измерении уровня интерферона-гамма, повышение которого указывает на наличие туберкулезной инфекции в пробе крови.
Метод T-SPOT.TB. Позволяет диагностировать латентную и активную формы легочного и внелегочного туберкулеза. Для исследования используют венозную кровь. В основе метода лежит оценка количества самих сенсибилизированных Т-лимфоцитов. Он также не дает ложноположительных результатов и подходит уязвимым группам пациентов.
Анализ мокроты. Для проведения теста необходимо собрать утреннюю мокроту, которая отделяется при кашле. Во взятом образце определяют наличие самих микобактерий. Анализ подходит только для диагностики туберкулеза легких.
Анализ мочи. Выявляют изменения параметров, характерные для туберкулеза: появление лейкоцитов, эритроцитов, бактерий, белка, гноя, сдвиг реакции мочи в кислую сторону.
Отрицательные лабораторные анализы не гарантируют отсутствие туберкулеза. Пациенты с подозрением на заболевание проходят флюорографию и/или рентгенографию легких. Для выявления внелегочных форм туберкулеза проводят МРТ, КТ и другие инструментальные исследования. Также применяют биопсию (взятие образца тканей) для микроскопических исследований и посевов на питательные среды.
Дифференциальную диагностику проводят с широким рядом заболеваний в тех случаях, когда ни одно исследование не подтвердило наличие микобактерий, присутствуют атипичные симптомы или отсутствует адекватный ответ на противотуберкулезное лечение.
Лечение туберкулеза
- Медикаментозная терапия. Противотуберкулезные препараты разделяют на основные (назначаются пациентам с первичным заражением), резервные (назначаются при неэффективности препаратов основной группы или их непереносимости) и комбинированные (многокомпонентные препараты с фиксированной дозой отдельных компонентов).
- Химиотерапия. Направлена на уничтожение микобактерий или подавление их размножения.
- Симптоматическое лечение конкретных нарушений и симптомов.
- Физиотерапия при туберкулезе легких с целью улучшения питания тканей и стимуляции их восстановления (ингаляции, ароматерапия, электролечение, лазеротерапия, дарсонвализация, магнитотерапия) [3].
Полное выздоровление не гарантирует отсутствие рецидива заболевания в будущем.
Читайте также:

