Что такое кандидоз вульвы и влагалища
Обновлено: 17.04.2024
Кандидозный вульвовагинит - это клинически проявляющееся воспаление слизистой оболочки влагалища (а часто и других наружных половых органов), вызываемое дрожжеподобными грибами рода Candida.
Цель этапа: Диагностика вагинального кандидоза, проведение антимикотической терапии и профилактика рецидивов заболевания.
Период протекания
Классификация
Факторы и группы риска
Диагностика
1. Клинические проявления: зуд и болезненность вульвы, выделения из влагалища, вторичные дизурические явления, покраснение тканей вульвы и влагалища, шелушение, отек, экскориации, трудно снимающиеся белые или желтые налеты на слизистой влагалища.
Лечение
Острый вульвовагинальный кандидоз:
- *клотримазол 1% крем, 5,0 во влагалище, 7-14 дней;
- клотримазол – влагалищные таблетки, 100 мг один раз в сутки, 7 дней или клотримазол в вагинальных таблетках, 100 мг 2 раза в день, 3 дня;
- клотримазол - влагалищные таблетки, 500 мг однократно;
- *миконазол 2% крем, 5,0 во влагалище, в течение 7 дней;
- *итраконазол 200 мг\сут., в течение 7 дней, флуконазол per os 150 мг, однократно или 50 мг, 3 дня.
Возвратный кандидоз:
- флуконазол 100 мг в неделю, в течение 6 месяцев;
- клотримазол вагинально 500 мг в неделю, в течение 6 месяцев;
- итраконазол по 200 мг 2 р.\сут. в первый день менструации, на протяжении 6 циклов.
При тяжелых проявлениях вульвовагинального кандидоза в течение 7-14 дней назначается местное лечение: 150 мг флуконазола в 2 последовательных приема (через 72 часа).
При частых рецидивах заболевания рекомендуется кетоканазол 400 мг, в течение 14 дней с последующим длительным применением клотримазола местно, 1 раз в неделю или кетоканазола 100 мг в день, до 6 месяцев или по 400 мг, 5 дней ежемесячно.
Неальбикантные формы кандидоза вне беременности лечатся по схеме: желатиновые капсулы борной кислоты 600 мг один раз в сутки, 2 недели.
Что такое вульвовагинит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Долго-Сабурова Ю. В., гинеколога со стажем в 28 лет.
Над статьей доктора Долго-Сабурова Ю. В. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вульвовагинит (от лат. vulva — наружные половые органы и vagina — влагалище) — воспалительное заболевание слизистой оболочки наружных половых органов и влагалища. Это одна из самых частых акушерско-гинекологических патологий. В ряде случаев возникают изолированные поражения только слизистой оболочки наружных половых органов (вульвит) или влагалища (вагинит).
Причины вульвовагинита
Причиной воспаления могут быть любые агрессивные факторы, которые способствуют повреждению эпителия слизистой оболочки.
Факторы риска вульвовагинита:
- механические — трение о грубую одежду или твёрдые предметы (например, седло велосипеда), повреждение при половом контакте, расчёсы, падения или удары при занятиях спортом, инородные тела;
- физические — воздействие тепла (термические ожоги), влажности (опрелости), охлаждения (обморожение) электричества, лазерного излучения (осложнения физиотерапевтического лечения) и радиационного облучения при лучевой терапии и т.п.;
- химические — повреждения из-за воздействия кислот, щелочей, спиртов, компонентов лекарственных средств;
- биологические — бактериальные, грибковые, паразитарные и вирусные инфекции, аутоиммунная агрессия, аллергия;
- сочетание двух и более повреждающих факторов. [1][2][3][4][5]
Также можно выделить ряд факторов, которые способствуют нарушению внутренней среды организма, гормонального баланса и равновесия во взаимодействии иммунной системы и микробиоты человека. К ним относят:
- приём антибиотиков, цитостатиков и глюкокортикоидов;
- сахарный диабет;
- гипотиреоз;
- беременность;
- лактацию;
- дефицит эстрогенов (стрероидных женских гормонов) в постменопаузе или при использовании такой группы гормональных препаратов, как агонисты гонадотропных релизинг-гормонов;
- анемии различного происхождения;
- заболевания желудочно-кишечного тракта;
- нарушение кровообращения из-за малоподвижного образа жизни и патологии венозной системы.
На возникновение вульвовагинита оказывают влияние психосоматические нарушения и сексуальная неудовлетворённость. Частая смена половых партнёров достоверно увеличивает риск заболеваемости.
Также имеет значение и способ контрацепции: при использовании внутриматочных и химическых контрацептивов частота вульвовагинитов возрастает.
Ещё одним немаловажным фактором возникновения воспалительных заболеваний вульвы и влагалища является гигиеническая агрессия:
- излишнее использование различных средств для интимной гигиены (в том числе с антибактериальными компонентами);
- частое бритьё, подмывание и спринцевание — промывание влагалища травяными отварами;
- ношение ежедневных гигиенических прокладок.
Также отрицательно влияет ношение тесной, многослойной одежды, синтетического нижнего белья, окрашенного дешёвыми красителями. [6] [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вульвовагинита
Симптомы острого и хронического вульвовагинита
Острый вульвовагинит длится меньше двух месяцев, позже уже развивается хроническая форма болезни. Их симптомы похожи, но при хроническом вульвовагините чаще поражается кожа — появляется сухость, утолщение, уплотнение и т. п. Если обострения возникают не меньше четырёх раз в год, то хронический вульвовагинит считают рецидивирующим.
Причины вульвовагинита многообразны, чего нельзя сказать о симптомах. Клинические проявления нескольких случаев вульвовагинита, вызванных разными причинами, могут быть очень похожи. Они представляют собой пять признаков воспаления:
- покраснение воспалённого участка (гиперемия), вызванное притоком крови;
- отёчность, обусловленная выходом жидкости из сосудов в межклеточное пространство;
- повышение температуры в месте воспаления;
- болезненность участка воспаления;
- нарушение функциональных возможностей воспаленного органа.
На практике женщины с вульвовагинитом обычно предъявляют жалобы на зуд, жжение, отёчность, покраснение, болезненность наружных половых органов.
Нарушение функции выражается в том, что болезненными или невозможными будут любые попытки пенетрации — половой контакт, осмотр врача, даже введение лекарств. Также повреждённые слизистые оболочки могут трескаться, на них могут появляться эрозии и язвочки.
Моча, попадающая на воспалённую слизистую оболочку вульварного кольца, может вызывать болезненные ощущения. [1] [9] [10]
Выделения из влагалища
Очень часто в первом ряду жалоб при вульвовагинитах упоминают влагалищные выделения. В среднем в 70% случаев визиты к гинекологам связаны с жалобами на выделения из половых путей. Но всегда ли вагинальные выделения являются признаком воспаления? Нет, далеко не всегда.
В норме слизистые оболочки влагалища и шейки матки половозрелой женщины могут продуцировать от 15 до 70 мл жидкости. Количество вагинально-цервикального секрета зависит от анатомических особенностей и гормонального фона женщины, её возраста, фазы цикла, характера питания, интенсивности физической нагрузки, сексуальной активности, метода контрацепции и многих других причин. Например, многие женщины замечают, что после окончания очередной менструации выделений совсем немного, а вот в середине цикла и ближе к менструации количество выделений может быть значительным.
Выделения в середине цикла, как правило, прозрачные, или чуть белесоватые, или желтоватые, густые, тягучие. Это – слизь из шейки матки, выработка которой сопровождает процесс овуляции. Иногда в этих выделениях можно заметить прожилки крови или даже наблюдать небольшие кровотечения. Это нормально. В этот период наиболее вероятно зачатие.
В последнюю неделю перед менструацией можно заметить бело-желтовато-сероватые густые выделения, похожие на мазь или хлопья (иногда возникают "творожистые" выделения). В таком случае многие женщины пугаются, подозревая, что у них возникла "молочница". Хотелось бы предостеречь от поспешных выводов. Нередко такие выделения возникают в связи с активным слущиванием (отслаиванием) поверхностных слоёв эпителия слизистой оболочки влагалища. Это происходит под воздействием определённого уровня эстрогена и прогестерона, характерных для секреторной (второй) фазы менструального цикла. Именно в этот момент необходимо "прислушаться" к своему организму, вспомнив про пять признаков воспаления: если вы ощущаете зуд, боль, жжение, припухлость, болезненность при половом контакте (т.е. любой дискомфорт), то вероятность того, что у вас вульвовагинит очень высока. В этом случае необходим осмотр гинеколога. Если же никаких симптомов воспаления нет, а есть только выделения, то с визитом к гинекологу можно и повременить, особенно в том случае, когда Вы были у врача пару месяцев назад.
Если возникли сомнения по поводу своего состояния, можно воспользоваться тестами для определения рН влагалища. Нормальные показатели рН 4,0-4,5 в сочетании с отсутствием дискомфортных ощущений говорят о том, что беспокоиться не о чем. [11] Понаблюдайте за собой, отметьте в календаре дни, когда у вас появляются и исчезают эти выделения. Это поможет лучше узнать своё тело.
Если появился дискомфорт (а выделений может, кстати, и не быть), то визит к врачу лучше не откладывать. Пока будете ожидать приёма, попытайтесь вспомнить, не было ли каких-нибудь событий, которые могли спровоцировать воспаление — половой контакт, использование нового гигиенического средства или белья, приём антибиотиков в ближайшие 2-3 месяца.
Патогенез вульвовагинита
Патогенез вульвовагинита основан на формировании локального воспаления в результате повреждения слизистой оболочки и гибели клеток эпителия.
Воспалительная реакция — основа врождённой иммунологической защиты. Из повреждённых клеток в межклеточное пространство попадают различные ферменты и биологически активные вещества, которые способствуют усилению кровотока, расширению капилляров и увеличению их проницаемости. Из сосудов в очаг воспаления проникает жидкость. Таким образом, в месте повреждения возникает отёк, покраснение и повышение температуры.
Кроме жидкости из сосудов приходят лейкоциты, которые активируются за счёт тех же ферментов и биологически активных веществ. Они начинают выделять медиаторы воспаления и провоспалительные цитокины, которые действуют на сосуды и клетки иммунной системы и ещё больше усиливают воспаление.
Многие биологически активные вещества могут раздражать и повреждать нервные окончания и рецепторы, что вызывает различную гамму ощущений — от лёгкого жжения и покалывания до зуда и, наконец, сильной боли.
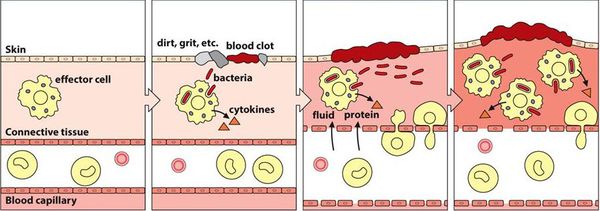
В самом начале статьи был приведён длинный список факторов, способствующих повреждению. Основной причиной повреждения являются различные инфекции. Но даже если изначально повреждение было неинфекционным (например, слизистая оболочка была подвергнута воздействию механического или химического фактора), микроорганизмы быстро активизируются и вызывают гораздо более бурное течение воспалительного процесса. Лейкоциты начинают фагоцитировать (пожирать) микроорганизмы, в результате чего активируется и привлекается ещё больше лейкоцитов. Далее всё будет зависеть от того, какая из противоборствующих сторон будет сильнее — повреждающие факторы или защитные.
Следует отметить, что особенности реакции воспаления очень индивидуальны и во многом генетически обусловлены. [8]
Классификация и стадии развития вульвовагинита
Причины воспаления бывают разными: инфекция (вульвовагинит при гельминтозах, бактериальный, кандидозный и вирусный вульвовагинит), воздействие физических и химических факторов (контактный и аллергический вульвовагинит).
Вульвовагинит может быть первичным и вторичным, т. е. самостоятельным заболеванием или симптомом и осложнением какой-то другой, более серьёзной болезни.

Врач акушер-гинеколог. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 12+ лет. Принимает в Университетской клинике. Стоимость приема 1400 руб.
- Запись опубликована: 18.03.2022
- Reading time: 3 минут чтения
Вульвовагинит, или воспаление гениталий и влагалища, чаще возникает у женщин репродуктивного возраста. Кандидозный вульвовагинит — самая распространенная форма урогенитального кандидоза и занимает второе место среди нарушений биоценоза влагалища. Может протекать и изолированно, и в сочетании с другими инфекциями, с наличием проявлений (раздражение и гиперемия гениталий, зуд и дискомфорт после интимного контакта) и бессимптомно.
Точные методы диагностики доступны в большинстве современных клиник. Правильно подобранное лечение позволяет избавиться от болезни, но к врачу лучше обратиться своевременно, поскольку она может принять хроническое рецидивирующее течение, трудно поддающееся терапии.
Краткие сведения о заболевании
Кандидозный вульвовагинит — это воспалительные изменения эпителия влагалища и вульвы, вторичные по отношению к инфекции грибами рода Candida, чаще всего Candida albicans. Это вторая по распространенности причина воспаления влагалища после бактериального вагиноза.
В последние годы наблюдается все больше случаев грибковых инфекций гениталий и влагалища изолированно, и в сочетании с другими инфекциями. По статистике, около 75 % женщин в возрасте 15–49 лет хотя бы раз в жизни перенесут симптоматическую грибковую инфекцию, а у 5 % будет рецидив заболевания. Кандидозный вульвовагинит из всех форм урогенитального кандидоза встречается чаще всего.
Причин развития КВВ часто несколько:
- нарушение иммунитета (местного защитного и общего);
- нарушение микробиоценоза слизистой репродуктивных органов и ЖКТ (сдвиг в сторону преобладания условно-патогенных микроорганизмов с одновременным уменьшением полезных, физиологических);
- гормональный дисбаланс.
Наиболее частые жалобы — раздражение и боль во влагалище, области половых губ, сопровождающаяся отечностью, покраснением и видимыми трещинами слизистой, зудом и жжением. При раннем обращении к гинекологу симптомы достаточно быстро купируются применением противогрибковых средств.
Самолечение недопустимо, поскольку в домашних условиях узнать тип грибка, вызвавшего воспаление невозможно, соответственно невозможно правильно подобрать препарат. Кандидоз переходит в хроническую форму, лечить ее уже сложнее и не исключен риск повтора.
Классификация кандидозного вульвовагинита
Кандидозный вульвовагинит может протекать явно и скрыто. Отсюда пациенты с диагнозом кандидозная инфекция влагалища и наружных половых органов делятся на следующие группы:
- бессимптомные носители Candida, с положительным посевом на них, без каких-либо симптомов;
- симптоматическое течение грибковых инфекций влагалища и вульвы.
В зависимости от количества и частоты эпизодов заболевания различают:
- спорадический кандидоз (у пациентов с нормальным иммунитетом и проявлениями средней тяжести);
- рецидивирующее воспаление, когда в течение 12 мес имеется не менее 4-х эпизодов клинически и лабораторно подтвержденного дрожжевого грибка.
Распространенность
Грибковая инфекция остается причиной 1/3 всех случаев вульвовагинита у женщин репродуктивного возраста, 70% женщин сообщают о наличии кандидозного вульвовагинита в какой-то момент своей жизни. Около 8% женщин страдают рецидивирующим кандидозным вульвовагинитом.
Важно признать, что подробных эпидемиологических данных для этого патологического процесса нет. Из-за широкой доступности безрецептурных препаратов многие пациенты не обращаются за медицинской помощью. Кроме того, диагноз вульвовагинальный кандидоз основывается и на клинической, и на вспомогательной оценке. Отчеты, основанные только на посевах, завышают оценку болезни, поскольку 10% женщин не имеют симптомов при положительных посевах на кандидоз.
Возбудитель заболевания
Возбудитель кандидозного вульвовагинита — виды грибка Candida. Они естественным образом обнаруживаются во влагалище и обычно безвредны. Однако при изменении условий могут вызывать симптомы молочницы.
Штаммы, ответственные за появление симптомов, — чаще дрожжи Candida albicans (примерно в 90% случаев). Но приобретает распространенность и заражение штаммами Candida non-albicans: C. glabrata, C. parapsilosis, C. famata, C. krusei, C. tropicalis, C. stellatoidea, C. guilliermondii и Saccharomyces cerevisiae.
По данным исследований, проведенных в специализированных центрах, только у 10–20% больных воспаление было вызвано non-albicans штаммами, причем доминирующим штаммом был C. glabrata. Non-albican Candida обычно обнаруживаются в осложненных случаях вагинальной молочницы, поэтому лечение первой линии неэффективно. Эти случаи более вероятны у пациентов с ослабленным иммунитетом.
Причины и факторы риска
Причина развития кандидозного вульвовагинита — дисбаланс в биоценозе кожи и слизистой репродуктивных органов. Он возникает, когда виды Candida поверхностно проникают в слизистую оболочку влагалища и вызывают воспалительную реакцию. Доминирующие воспалительные клетки — полиморфноядерные клетки и макрофаги.
Факторы, предрасполагающие к развитию инфекции:
-
, особенно широкого спектра действия. Заражение грибками происходит примерно у 30% женщин, проходящих курс перорального антибактериального лечения. Доказательства подобного действия оральных контрацептивов противоречивы;
- Использование кортикостероидов, цитостатиков или иммунодепрессантов (местное, системное);
- Использование барьерных контрацептивов;
- Подавление иммунитета у пациентов: диабет, опухолевые заболевания, трансплантация органов, иммунные нарушения, например, СПИД, астма, ревматологические заболевания, длительный стресс. В этих условиях иммунная система организма, обычно борющаяся с инфекцией, не может эффективно контролировать распространение грибка Candida;
- Неправильное питание, когда наблюдается избыток рафинированных сахаров и незначительное количество клетчатки или продуктов, переработанных молочнокислыми бактериями;
- Ранняя половая жизнь, рискованное половое поведение, частые половые контакты;
- Неправильные гигиенические привычки (спринцевание, неподходящее моющее средство изменяют тип и количество полезных бактерий, обычно присутствующих во влагалище, что способствует росту грибов).
На развитие кандидозных инфекций гениталий и влагалища также влияют состояния с изменением уровня гормонов. К ним относятся:
-
; ;
- повышенный уровень эндогенных эстрогенов (вследствие беременности, послеродового периода или ожирения).
Причинами повышенной восприимчивости беременных к грибковым инфекциям могут быть более низкий рН в это время и более высокая концентрация гликогена во влагалище, питательного субстрата для дрожжей. В свою очередь, высокая концентрация эстрогенов обусловливает повышенное количество гликопротеиновых комплексов на поверхности вагинального эпителия, способствующих прилипанию Candida.
Хотя кандидозный вульвовагинит чаще встречается у активных в половом плане женщин, данных о передаче кандидозной инфекции половым путем нет.
Симптомы кандидозного вульвовагинита
Симптомы вульвовагинальной молочницы включают:
- зуд вульвы;
- болезненность и раздражение вульвы,
- боль и/или дискомфорт во время полового акта (поверхностная диспареуния);
- боль и/или дискомфорт при мочеиспускании (дизурия);
- выделения из влагалища без запаха, они бывают жидкими и водянистыми, или густыми и белыми, как творог.
Кроме вышеперечисленных симптомов молочницы может присутствовать и вульвовагинальное воспаление. Признаки вульвовагинального воспаления включают:
- эритему (покраснение) влагалища и вульвы;
- растрескивание влагалища (трещины на коже);
- отек (припухлость из-за скопления жидкости);
- в тяжелых случаях сопутствующие поражения (язвы в окружающей области).
Язвы бывают редко, но это может указывать на наличие другого грибкового заболевания или вируса простого герпеса, вызывающего генитальный герпес.
У некоторых пациенток жалобы появляются перед менструацией. Симптомы могут ухудшаться во время/после мочеиспускания, полового акта и теплой ванны.
У большинства женщин с рецидивирующим или хроническим кандидозным вульвовагинитом слизистая оболочка становится атрофичной. Отсюда склонность к хроническому дискомфорту и диспареунии (атрофический кандидоз).
Что такое вагинальный кандидоз? Причины заболевания
Вагинальный кандидоз – это заболевание мочеполового тракта воспалительного характера, обусловленное дрожжеподобными грибами рода Candida.
В большинстве случаев причиной вагинального кандидоза является вид Candida Albicans. Он может успешно размножаться в бескислородной среде и особенно хорошо растет на тканях, в которых содержится большое количество гликогена, в том числе на слизистой женских гениталий. В последнее время врачи все чаще обнаруживают других возбудителей рода кандида, но общая частота их встречаемости не превышает 15-30%.
К внутренним факторам риска развития вагинального кандидоза относят эндокринные заболевания (сахарный диабет, ожирение, патологию щитовидной железы и др.), фоновые гинекологические заболевания, нарушения состояния местного иммунитета; к внешним факторам риска - прием антибактериальных, глюкокортикостероидных, цитостатических препаратов, иммунодепрессантов, лучевую терапию; ношение тесной одежды, белья из синтетических тканей, регулярное применение гигиенических прокладок, длительное использование внутриматочных средств, влагалищных диафрагм, спринцевания, использование спермицидов.

Симптомы вагинального кандидоза
Классическими признаками вагинального кандидоза являются:
- зуд и жжение во влагалище и в области наружных половых органов;
- специфические выделения, напоминающие творог;
- боли и жжение при мочеиспускании;
- дискомфорт и боль во время полового акта.
Как правило, дискомфорт усиливается во второй половине дня, а у некоторых женщин перед менструацией. Во время гинекологического осмотра врач обнаруживает отечность и покраснение слизистой половых путей, а также специфические белые или желтовато-белые творожистые густые вагинальные выделения.
При осложненном течении заболевания на коже вульвы и слизистых оболочках, задней спайки и перанальной области появляются трещины; при рецидивирующем кандидозном вульвовагините выражены сухость, атрофичность, лихенификация в области поражения, скудные беловатые вагинальные выделения.
Особенности развития заболевания (патогенез)
Грибки из рода Candida постоянно обитают на коже и слизистых человека. При нормальном иммунитете они не вызывают никаких неприятных симптомов, но при его снижении начинается активное размножение возбудителя. При классическом течении воспаление не выходит за пределы слизистых, но при тяжелой форме он может проникать в подлежащие ткани и кровеносные сосуды, распространяясь таким образом по всему организму.
Классификация
Существует несколько типов классификации вагинального кандидоза. В зависимости от особенностей течения выделяют острую и хроническую (рецидивирующую) формы болезни. В первом случае патология характеризуется яркими симптомами и возникает не чаще четырех раз в год. При хронизации симптоматика, как правило, менее выражена, а само заболевание рецидивирует 4 раза в год и чаще.
В зависимости от наличия осложнений выделяют неосложненный и осложненный вагинальный кандидоз. В первом случае процесс протекает относительно легко и достаточно быстро купируется при подборе адекватной терапии. Как правило, он возникает у женщин, не имеющих дополнительных факторов риска (сахарный диабет, иммунодефицитное состояние различного происхождения).
Осложненная форма вагинального кандидоза характеризуется выраженными признаками, негативным образом влияющими на повседневную жизнь пациентки. Как правило воспаление распространяется на наружные половые органы, провоцирует появление язв и трещин. Такая форма часто рецидивирует.
Локализация патологического процесса позволяет выделить три формы заболевания:
- вагинит: воспаление затрагивает только слизистую влагалища;
- вульвовагинит: поражены наружные половые органы и влагалище;
- цервицит: в процесс вовлекается шейка матки.
Осложнения
Большинство осложнений вагинального кандидоза связано с распространением воспалительного процесса на расположенные рядом органы и ткани и присоединением бактериального воспаления. Оно возникает на фоне резкого снижения местного иммунитета. Наиболее часто пациентки сталкиваются со следующими проблемами:
- сальпингит и сальпингооофорит (аднексит): воспаление придатков матки: труб и яичников; процесс может быть односторонним и двусторонним, сопровождается болями в нижней части живота, слабостью, повышением температуры; без лечения может стать причиной бесплодия в связи с развитием спаечного процесса;
- уретрит: воспаление мочеиспускательного канала; классическими симптомами являются жжение при мочеиспускании, изменение внешнего вида и цвета мочи, покраснением и отеком в области наружного отверстия уретры;
- цистит: воспаление мочевого пузыря, развивающееся в результате перехода возбудителя из уретры; к симптомам уретрита присоединяются учащенное мочеиспускание при небольшом количестве мочи, боли и рези в конце процесса, повышение температуры и боли внизу живота.

Экспертное мнение врача
Гинеколог-эндокринолог, Специалист ультразвуковой диагностики
Помимо распространения инфекции, вагинальный кандидоз может грозить развитием стеноза (сужения) влагалища. Это состояние возникает при хроническом воспалении, которое приводит к разрастанию рубцовой ткани и сужением просвета органа. Это приводит к значительному затруднению половой жизни.
Вагинальный кандидоз очень опасен для беременных, поскольку без лечения не исключено инфицирование плода, что может привести к его гибели.
В послеродовом периоде у женщин возможно развитие кандидозного эндометрита.
Диагностика
Диагностика вагинального кандидоза начинается со сбора жалоб. Гинеколог уточняет, что беспокоит пациентку, когда и при каких обстоятельствах появились конкретные проблемы, а также какие меры принимались для их устранения и с каким эффектом. Уделяется внимание анамнезу: перенесенным заболеваниям (особенно важны воспаления урогенитального тракта, ЗППП), количеству беременностей и родов, количеству половых партнеров и т.п.
Следующий этап диагностики – это осмотр на гинекологическом кресле, в ходе которого врач выявляет характерные изменения: отечность, покраснения, выделения и налет. При нанесении на ткани раствора Люголя на них визуализируются белые точки, напоминающие манку, что является характерным признаком заболевания. Для подтверждения диагноза врач назначает:
- микроскопию мазков из влагалища (в процессе выявляются споры и клетки гриба);
- посев влагалищного отделяемого;
- ПЦР и ИФА отделяемого для выявления антигенов возбудителя;
- анализ крови: общий (обнаруживаются признаки воспалительного процесса), тесты на выявление антител к Candida-убрать!
При необходимости (например, при рецидивирующем течении заболевания) проводятся тесты на выявление факторов риска: повышенный уровень глюкозы крови, иммунодефицит и т.п.
Лечение вагинального кандидоза
Специфическое лечение, направленное на устранение вагинального кандидоза, проводится только после выявления возбудителя и при наличии у пациентки признаков заболевания. Основой терапии являются специфические противогрибковые средства: нистатин, клотримазол, кетоконазол, флуконазол, нитрофунгин и другие. Конкретный препарат, его доза, кратность приема и длительность курса подбираются в индивидуальном порядке в зависимости от особенностей течения заболевания, наличия сопутствующих патологий и других факторов.
Если речь идет об остром неосложненном процессе, препараты назначаются в местной форме в виде свечей, вагинальных таблеток или кремов. Они вводятся непосредственно в половые пути, где останавливают активное размножение возбудителя.
При наличии осложнений, а также при хроническом течении заболевания используются препараты системного действия в виде таблеток для приема внутрь. Схема применения подбирается в индивидуальном порядке.
До полного устранения проявлений вагинального кандидоза необходимо соблюдать половой покой, чтобы минимизировать травмирование воспаленных стенок половых путей. При хроническом течении необходимо использовать презервативы. Эффективность терапии оценивается через 14 дней после начала лечения.
Прогноз и профилактика
Чтобы полностью вылечить вагинальный кандидоз, необходимо как своевременно обратиться к врачу, так и выполнять все его рекомендации. Противогрибковые препараты продаются в аптеках без рецепта, но самодеятельность в этом случае не только неэффективна, но и опасна. Только специалист может правильно подобрать необходимые средства, определить особенности их приема, а также проконтролировать действие лекарств.
Важно понимать, что намного проще предупредить вагинальный кандидоз, чем лечить его. Чтобы минимизировать риск развития заболевания, необходимо придерживаться следующих правил:
- отдавать предпочтение хлопковому нижнему белью;
- отказаться от использования ежедневных прокладок;
- использовать специализированные средства для гигиены половых путей;
- не использовать спринцевания без назначения врача;
- контролировать состояние организма, своевременно лечить патологии мочеполовой и пищеварительной систем, желез внутренней секреции;
- не допускать случайных половых связей и заражения венерическими заболеваниями;
- не использовать антибиотики без назначения врача и не менять самовольно дозу и режим их приема;
- при необходимости длительной антибиотикотерапии принимать противогрибковые средства.
Вагинальный кандидоз – это неприятное заболевание, которое вполне можно предупредить, а при необходимости – быстро вылечить. Главное своевременно обратиться к врачу и выполнять все его рекомендации.
Читайте также:

