Что такое каютная лихорадка
Обновлено: 19.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
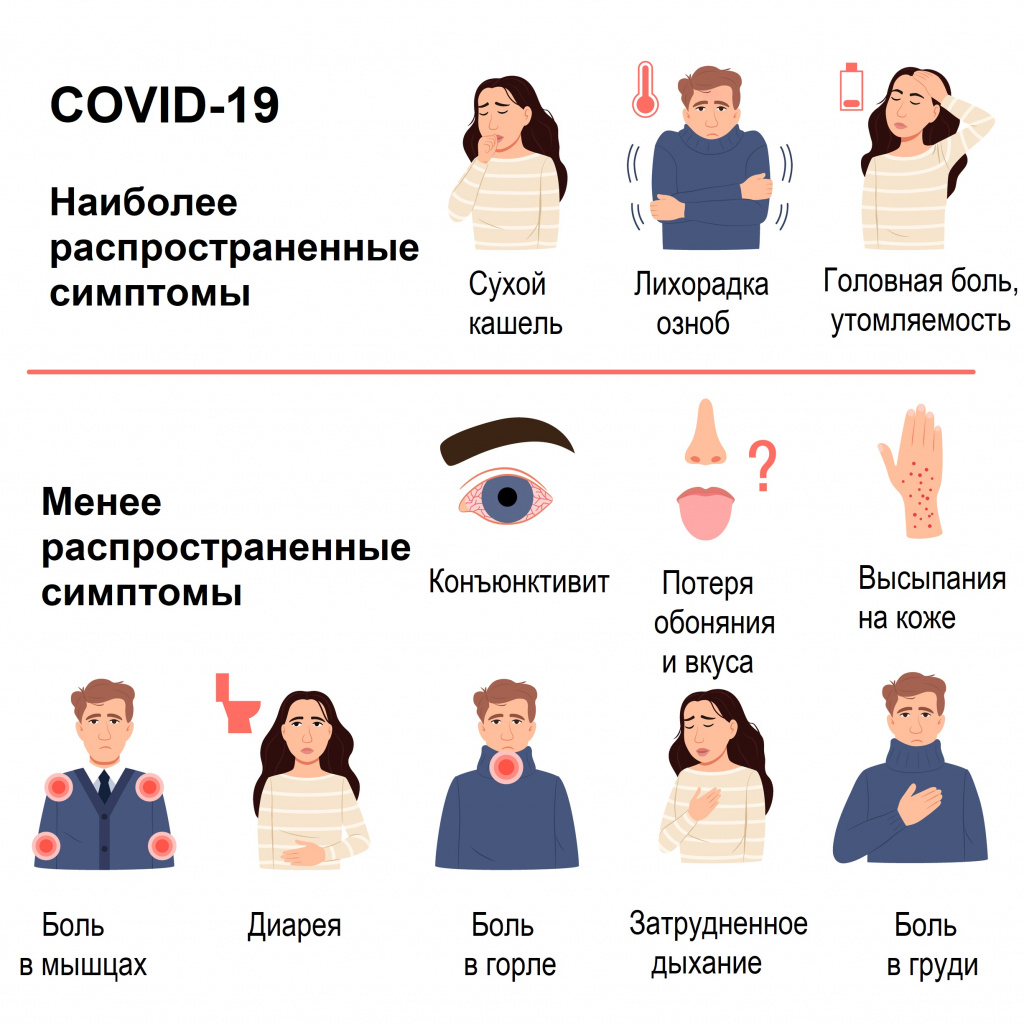
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
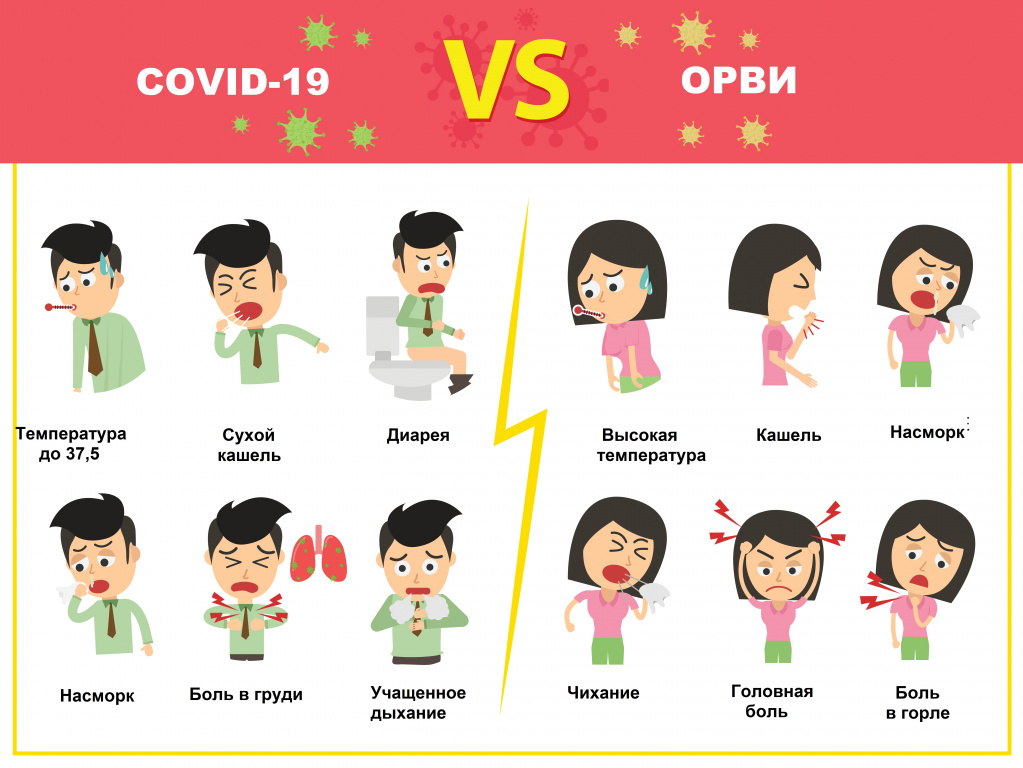
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.

Обзор
Фотография жизнерадостного молотоголового крылана, потенциального переносчика вируса Эбола.
Автор
Редакторы

Партнер номинации — компания SkyGen: передовой дистрибьютор продукции для life science на российском рынке.
Генеральный партнер конкурса — международная инновационная биотехнологическая компания BIOCAD.
Рисунок 1. Информационный плакат о вирусе Эбола.
Геморрагическая лихорадка Эбола — острая вирусная болезнь с высокой заразностью, которая характеризуется развитием тромбогеморрагического синдрома. Он выражается в снижении числа лейкоцитов (белых кровяных тел, частично отвечающих за иммунитет) у больного и, как следствие, — в уменьшении сопротивляемости организма инфекции; а затем и в снижении количества тромбоцитов, что приводит к нарушению свертываемости крови и, нередко, нарушению целостности сосудистой стенки и кровоизлияниям.
Вирус Эболы (рис. 1, 2) вызывает тяжелое заболевание с острым течением, которое обладает близкой к абсолютной летальностью в отсутствие лечения и средней — порядка 60% от всех заболевших — для пациентов, получающих симптоматическое лечение [1]. Распространяясь через физиологические жидкости больных или умерших людей и животных, а также через загрязненные биологическим материалом предметы, болезнь быстро поражает членов одной семьи или деревни после проявления симптомов инфекции. Низкая плотность населения в Африке — один из немногих естественных барьеров для передачи болезни, но представьте только потенциальную активность этого потрясающего патогена в городских условиях развитых стран! Вирус также разносится естественными носителями, обитателями влажных тропических лесов — крыланами (рис. 3), очаровательными летучими мышами, употребляемыми местными жителями в пищу.
Рисунок 2. Схема структуры вируса Эбола с изображением вирусной РНК и относительным расположением участков, кодирующих его элементы.
Рисунок 3. Крылан молотоголовый, естественный носитель вируса Эболы.
На первом этапе, наступающем через 6–10 дней после контакта с зараженным материалом [2], заболевшие (рис. 4) испытывают симптомы, схожие с другими распространенными в тропических странах заболеваниями, такими как малярия, тифоидная лихорадка (брюшной тиф) и менингит. А именно, у больного наблюдаются повышенная утомляемость, слабость, лихорадка с повышением температуры свыше 38 о С и боли в теле. Спустя еще некоторое время проявляются симптомы обыкновенных кишечных инфекций — тошнота, боли в животе, рвота и диарея.
Рисунок 4. Две медсестры около кровати с больным лихорадкой Эбола. Позднее пациент скончался.
Настоящий ад для заболевших начинается примерно через неделю после проявления первых характерных симптомов. До этого момента, без возможности сделать ПЦР-тест, геморрагическую лихорадку Эбола невозможно обнаружить.
Q-ПЦР (или количественная полимеразная цепная реакция ) — метод молекулярной биологии, позволяющий создать копии определенного фрагмента ДНК из исходного образца, повысив его содержание в пробе на несколько порядков. Он применяется с целью увеличения количества РНК вирусных частиц в пробе и их последующего детектирования посредством взаимодействия с флуоресцентным красителем и регистрации излучения оптическими системами.
Через неделю после проявления первых симптомов лихорадки у больных начинается стадия обильных кровотечений. Вирус Эбола вызывает некоторое снижение свертываемости крови, что в условиях жизни африканских народов в естественном ареале распространения инфекции может провоцировать сильные кровотечения в желудочно-кишечном тракте из-за особенностей слизистых оболочек тонкого и толстого кишечника в десяти процентах случаев, а обильное кровотечение из прочих слизистых — практически в каждом втором. Это приводит к наличию крови в рвоте, кашле и стуле, что многократно повышает заразность заболевания [4].
Как же трактовать частоту появления кровоизлияний? С точки зрения чистой статистики, одна десятая численности — небольшое количество, однако это потенциальные три сотни человек при многотысячной вспышке, подобной той, что была последней в ДРК на текущий момент, которые могут истекать кровью на улице, загрязнять предметы зараженной кровью и разносить инфекцию по округе. Слоняясь в умирающих деревнях, они могут неумышленно распространить вирус на людей, остановившихся с целью помочь и облегчить страдания кажущегося раненным измученного африканца. Инкубационный период болезни вполне может позволить таким туристам покинуть очаг эпидемии.
Именно этот обзор привлек внимание и вызвал оправданное беспокойство нескольких групп эпидемиологов, в том числе американских, к опасности заболевания, возбудитель которого был быстро отнесен к первой группе патогенности.
Рисунок 5. Карта распространения вируса Эбола во время вспышки в 2013–2016 годах.
Текущая обстановка в регионах распространения заболевания остается напряженной: вспышка 2018–2019 годов окончилась при поддержке экспериментальных вакцин как на основе модифицированной ДНК, содержащей гены нуклеопротеинов и гликопротеинов вируса Эболы, так и посредством наиболее свежих на тот момент разработок — векторных вакцин на основе рекомбинантных вирусов .
Параллельно с этим больным оказывалась симптоматическая медицинская помощь в полевых госпиталях и предоставление гуманитарной помощи для находящихся на карантине пострадавших стран. К несчастью, испытания и лечение больных сопровождались вооруженными нападениями на госпитали из-за продолжающейся гражданской войны в ДРК, что неоднократно подрывало миссию медиков и поиск эффективного лечения заболевания и тестирования противовирусных препаратов [8].
Что же такое Инмазеб?
Данный трехкомпонентный препарат состоит из натуральных человеческих специфических антител, которые взаимодействует с гликопротеинами вируса Эбола и блокируют его внедрение в клетки человека, что способствует снижению скорости репликации вирусных частиц и уменьшает тяжесть течения заболевания [10]. В сочетании с имеющимися протоколами лечения болезни, вызываемой вирусом Эбола, это значительно увеличивает эффективность терапии.
Антитела — это крупные глобулярные белки плазмы крови, выделяемые плазматическими клетками иммунной системы и предназначенные для нейтрализации клеток патогенов (бактерий, грибов, многоклеточных паразитов) и вирусов, а также белковых ядов и некоторых других чужеродных веществ. Каждое антитело распознает уникальный элемент патогена, отсутствующий в самом организме, — антиген, а в пределах данного антигена — определенный его участок. Связываясь с антигенами на поверхности патогенов, антитела могут либо непосредственно нейтрализовать их, либо привлекать другие компоненты иммунной системы, чтобы уничтожить чужеродные клетки или вирусные частицы.
Для нейтрализации перечисленных выше патогенов организмом вырабатывается смесь антител, направленных на специфическое связывание с инородными веществами, однако в ряде случаев, а именно — при создании медицинских препаратов узкого спектра действия требуется выделить один компонент из настоящего сонма различных белков, продуцируемых клетками иммунной системы с весьма ограниченным сроком жизни.
Рисунок 6. Строение и типы антител с указанием структурно значимых участков.
О потенциально успешном применении моноклональных антител сообщалось во время ранних клинических препарата ZMapp для лечения лихорадки Эбола [16], и хотя его эффективность не была полностью подтверждена, именно усилия создателей данного лекарственного средства и несколько спасенных жизней показали один из возможных путей борьбы с данной инфекцией. Так начались поиски эффективного типа антител для подавления или ослабления вируса с целью облегчения течения болезни и ее лечения.
Впервые препарат REGN-EB3 был применен в качестве экспериментального лечения во время вспышки заирского эболавируса в 2018 году как на взрослых пациентах, так и на детях параллельно с проведением третьей части клинических испытаний препарата [17]. Согласно данным предварительных исследований, рекомендуемая дозировка для каждого компонента препарата составила 50 мг/кг, однако по завершении вспышки и сбора данных рекомендуемая дозировка была поднята до 100 мг/кг. Препарат разводят перед применением и однократно вводят пациенту внутривенно [18].
Научная сторона исследований
Препарат REGN-EB3, состоящий из антител атолтивимаб (REGN3470), мафтивимаб (REGN3479) и одесивимаб (REGN3471), показал высокое сродство к гликопротеинам вируса Эболы как in silico — при моделировании его активности путем молекулярного докинга, — так и in vivo — при испытании на животных и на людях. Данные электронной микроскопии показали, что при одновременном применении трех типов антител, их связывание с гликопротеином происходит на различных участках, что полностью изменяет свойства белка [18].
Антитела группы атолтивимабов и мафтивимабов успешно нейтрализовали псевдовирусные частицы (клетки, снабженные гликопротеинами вируса Эболы) при сравнительно небольших концентрациях в крови, однако применение одного одесивимаба имело несколько меньший эффект, несмотря на его наибольшее сродство к белковой структуре антигена. Одновременное применение препарата, содержащего все три группы антител, показало полную защиту подопытных животных от летального исхода на пятый, восьмой и одиннадцатый день течения болезни в сравнении с контрольной группой, которой препарат не вводили [18], [19]. Последовательное изучение влияния дозировок препарата на эффективность лечения показало, что минимальная эффективная доза в 100 мг/кг является наименьшей для лучшего контроля за симптомами инфекции [19].
В ходе клинических испытаний препарата, проведенных во время вспышки 2018–2019 годов в ДРК, было обнаружено снижение средней летальности с 50 до 27% и уменьшение общей вирулентности патогена в ходе мутаций в естественной среде обитания, что, несомненно, показывает эффективность препарата в лечении заболевания, однако все еще предполагает комбинированную терапию для достижения наилучшего результата с минимальным количеством летальных исходов.
Обнаруженные во время клинических испытаний побочные эффекты от применения препарата REGN-EB3 включали в себя лихорадку, озноб, тахикардию, учащенное дыхание и другие симптомы (рис. 6), характерные для геморрагической лихорадки Эбола средней тяжести. Полное описание свойств и особенностей представлено на странице 177 опубликованного отчета [9].
Дальнейшие планы
Согласно данным Национальной библиотеки медицины США, протокол клинических испытаний NCT03576690 был одобрен к проведению 14 октября 2020 года, и по настоящее время проводится проверка препарата для лечения болезни, вызываемой заирским эболавирусом, в рамках расширенных клинических испытаний. К исследованиям допускаются люди всех возрастов и полов, которые имеют положительный результат ПЦР-теста и не обладают противопоказаниями к применению представленного протокола лечения геморрагической лихорадки Эбола. Также стоит отметить разрешение от Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США на включение в перечень допущенных до тестирования субъектов беременных женщин, инфицированных вирусом Эбола.
Несмотря на наличие вакцины от болезни, вызываемой вирусом Эбола у многих стран мира, считается, что ей необходимы дополнительные клинические испытания на людях. Параллельно с этим проводятся расширенные клинические исследования препарата моноклональных антител для терапии больных людей. Всё вместе это отражает стремление ученых к созданию не только средств для предотвращения поражения людей этим смертельно опасным вирусом, но и способов лечения для лиц в зоне риска, а именно — жителей Западной Африки, находящихся далеко от пунктов медицинской помощи. Создание единого комплекса мер по противодействию лихорадке Эбола может стать одним из ключей, необходимых жителям африканских республик для дальнейшего развития в неблагоприятных условиях жизни.

Обзор
Пережившей лихорадку Эбола медсестре Мвамини Кахиндо не нужно облачаться в защитный костюм, чтобы ухаживать за зараженными вирусом детьми.
Лечебный центр в Бутембо, Демократическая Республика Конго; фото сайта CBC.ca.
Автор
Редакторы

Партнер номинации — компания SkyGen: передовой дистрибьютор продукции для life science на российском рынке.
Генеральный партнер конкурса — международная инновационная биотехнологическая компания BIOCAD.
Насколько быстро вирусный возбудитель может распространиться по миру, мы наглядно убедились в 2020 году: полгода не пройдет, а заболевшие будут уже на всех континентах! Если он к тому же отлично передается контактным путем через бытовые предметы и от него в среднем умирает более 50% людей — перед вами идеальный кандидат в убийцу миллионов! Вирус Эбола (рис. 1) именно такой: проникает в организм через поврежденную кожу или слизистые, быстро распространяется через контактных и в среднем убивает 65% зараженных (количество погибших варьируется от 25% до 90% — рис. 2) [1], [2].

Рисунок 1. Вирус Эбола (Ebolavirus) — РНК-содержащий вирус из семейства Filoviridae (филовирусов), в котором соседствует с вирусами Марбург (Marburgvirus) и Лловиу (Lloviu cuevavirus). Вирусные частицы филовирусов имеют нитевидную (филаментоподобную) форму. Как у многих других возбудителей, у Ebolavirus есть несколько разновидностей (подтипов): Бундибуджио (BDBV), Заир (ZEBOV), Рестон (RESTV), Судан (SUDV), Таи Форест (TAFV). Наиболее опасным для людей является ZEBOV [1]; случаев заражения или летального исхода от RESTV (обнаружен в Китае и на Филиппинах) не было [2].

Рисунок 2. Распределение смертности во время основных вспышек лихорадки Эбола (данные указаны в хронологическом порядке; цифрами обозначено количество вспышек в данной стране). Слева: мужчина с ребенком с симптомами лихорадки Эбола ожидают прием в клинику в Монровии, Либерия.
Не ходите, дети, в Африку гулять
История лихорадки Эбола (по крайней мере та, которая известна нам) началась в 1976 году. В тот год болезнь унесла жизни нескольких сотен человек в Заире (280 погибших) и Судане (151).
Сейчас Заир называется Демократической Республикой Конго (ДРК).
Нулевым пациентом (index case, patient zero) называют первого человека, заразившегося данным возбудителем. Его не всегда можно считать пациентом, то есть обратившимся за медицинской помощью, так как нельзя исключить бессимптомное течение болезни. Однако в большинстве случаев именно он становится тем, от кого по цепочке заражаются остальные.
Несмотря на то, что в Ямбуку была небольшая клиника — госпиталь, курируемый бельгийской католической миссией (рис. 3), — речь идет о глухой африканской провинции, более чем в 1000 км от столицы. В клинике практиковали монахини, не имевшие медицинского образования, и местная медсестра. Из медикаментов и инструментов там было несколько шприцев, вакцины, жаропонижающие, витамины, физраствор и средства от малярии. Именно туда в конце августа 1976 года и обратился недавно вернувшийся из отпуска, в котором охотился на лесных животных, учитель Локела по поводу плохого самочувствия и температуры [3].

Рисунок 3А. Деревня Ямбуку и местная клиника (1976 год).

Рисунок 3Б. Сотрудники бельгийской миссии, жизни которых унесла лихорадка Эбола.

Рисунок 3В. Запись в дневнике миссии, описывающая случай Локелы; журнал с записями о пациентах клиники в Ямбуку.
Осмотрев его, сестры неуверенно предположили малярию и начали лечение инъекциями хлорохина. Сначала это подействовало — симптоматика на некоторое время ослабла; однако через несколько дней жена Локелы пришла в госпиталь с просьбой о помощи. Сестры поспешили в хижину и воочию убедились, что это точно не малярия: Мамбало лихорадил и истекал кровью, его периодически рвало. Облегчить его страдания сестры не смогли, и в начале сентября 1976 года он умер в агонии.
После похорон, казалось, всё пришло в норму, все были здоровы. Однако вскоре жена, теща, сестра, дочь и некоторые друзья Локелы, присутствовавшие на похоронах — всего 21 человек, — обратились в клинику с похожими симптомами. 18 из них скончались.
Колдовство, недоверие и страх: как заражаются смертельной лихорадкой
Считается, что носителями Ebolavirus являются фруктовые летучие мыши из семейства Pteropodidae (Hypsignathus monstrosus, Epomops franqueti и Myonycteris torquata [3]), а переносчиками могут быть шимпанзе, гориллы, лесные антилопы и дикобразы, мясо которых люди употребляют в пищу. Вирус распространяется через контакт с кровью, выделениями, жидкостями и органами зараженных животных или человека, а потом через поврежденную кожу или слизистые передается соплеменникам, родственникам, друзьям, врачам. В плане заражения большую опасность представляют бытовые предметы (особенно загрязненные физиологическими жидкостями больных) и мертвые тела. А так как речь идет об Африке, то умершие играют не последнюю роль.
Вспышка развивалась стремительно — ничего не подозревая о смертельной угрозе, жители Ямбуку и пациенты клиники курсировали между деревнями. Позже сотрудники ВОЗ установят, что практически все инфицированные либо получали инъекции медикаментов, либо были в тесном контакте с заболевшими [4]. Заразились и умерли 11 из 17 сотрудников клиники (рис. 4), в том числе медсестра и две монахини-бельгийки (когда их перевели в столичный госпиталь, там возник еще один очаг, но его быстро локализовали) [4].

Рисунок 4. Умершие от лихорадки Эбола сотрудницы клиники в Ямбуку и медсестра
15 сентября 1976 года в Ямбуку был направлен местный врач Нгои Мушола, который написал в отчете, что люди мрут от неизвестной болезни, и ни один из практикуемых методов лечения не дает результата. Это стало первым официальным описанием лихорадки Эбола. 30 сентября клиника в деревне закрылась. В надежде получить медицинскую помощь, заболевших начали отвозить в близлежащие деревни. В итоге вспышкой оказались охвачены 55 из 550 деревень, жители которых были проверены в ходе расследования (рис. 5) [4].
Эбола не щадила никого: сильные и слабые, молодые и старые, женщины, мужчины, дети — заражались все. Однако у вспышки в Ямбуку была одна особенность: наибольшая заболеваемость наблюдалась среди молодых женщин 15–29 лет. Это связывают с тем, что рассадником инфекции стала клиника: женщины (в том числе беременные) заражались через плохо продезинфицированные шприцы. Трагичность ситуации заключалась в том, что многие из них не нуждались в этих уколах — сестры практиковали инъекции витаминов в дородовом отделении.

Рисунок 5А. Посещение группой наблюдения одной из деревень в окрестностях Ямбуку (1976 год).

Рисунок 5Б. Для того, чтобы отследить распространение вируса, сотрудники команд наблюдения рисовали карты и отмечали на них каждую деревню, которую посетили.

Рисунок 5В. Забор крови у местных жителей и исследование образцов в лаборатории католической миссии (Ямбуку, 1976 год).

Рисунок 5Г. Один из сотрудников команды наблюдения Гвидо ван дер Гроен у своего гибкого настенного изолятора, Ямбуку (1976 год).

Когда это выяснилось, ВОЗ установила строгий карантин. Вспышку локализовали; последняя смерть была зафиксирована 5 ноября 1976 года [4], и целых 19 лет (вплоть до 1995 года) об Эболе, кроме одного смертельного случая в 1977 году, в Заире не слышали.
Расследование вспышки в Ямбуку привело ВОЗ в Южный Судан, где в ноябре 1976 года распространялась аналогичная болезнь (заразились 280 человек, 151 скончался). Судя по всему, первым заболевшим был один из кладовщиков хлопчатобумажной фабрики [1]. Сначала сотрудники ВОЗ предположили, что оба очага связаны между собой через миграцию или торговлю [4], однако позже выяснилось, что штаммы были разными, и, следовательно, очаги — тоже [3].
Нулевые пациенты некоторых из последующих вспышек Эболы

Рисунок 6А. Информационная кампания про опасность заражения лихорадкой Эбола в Конакри, Гвинея.

Рисунок 6Б. Медсестру из Шотландии Паулину Кафферкей, бывшую волонтером в Сьерра-Леоне, перевозят из Глазго на лечение в Лондон после того, как у нее обнаружили лихорадку Эбола.
История лихорадки Эбола — это история о том, как люди, презрев опасность, продолжают жить по старинке и не хотят менять свои привычки (рис. 6). Врачей это тоже касается — зачастую вирус распространялся именно через зараженных медработников.
От Эболы до ковида

Рисунок 7. История разработки вакцин против лихорадки Эбола [1], [9], [10].
иллюстрация автора статьи
Видео 1. Как работают векторные вакцины.
В конце декабря 2015 года российский Минздрав одобрил две вакцины против лихорадки Эбола Центра им. Гамалеи (обе формируют иммунитет к гликопротеину GP — поверхностному белку Ebolavirus, то есть несут ген, запускающий его синтез):
С клиническими исследованиями в отношении MERS связаны определенные трудности, так как со времени вспышки 2014 года (662 случая), этим вирусом заболевают не более 100–200 человек в год, поэтому набрать достаточное количество участников III фазы сложно.
Секрет фирмы — клинические исследования российских вакцин

Рисунок 8. Вероника Скворцова с российскими вакцинами против лихорадки Эбола (2016 год).
- головная боль;
- боль в месте введения;
- слабость и чувство усталости.
- по результатам анализа реакции вирусной нейтрализации, на 28 день после полного курса вакцинации у 93,1% добровольцев были обнаружены нейтрализующие антитела со средним титром 1:20.
- Стимуляцию клеточного иммунитета оценивали на основании выделения мононуклеарными клетками гамма-интерферона (позитивный результат был у всех добровольцев на 42 день исследования).
Получается, что у 84 человек 18–55 лет, проживающих в России, вакцина показала близкую к 100% эффективность (по крайней мере, в отношении стимуляции гуморального и клеточного иммунного ответа). Повторился ли этот впечатляющий результат во время испытаний в Гвинее, неизвестно.
От Zabdeno/Mvabea до Janssen (векторные вакцины от Johnson & Johnson)
Векторная вакцина Johnson & Johnson против лихорадки Эбола уже получила одобрение Европейского агентства по лекарственным средствам (ЕМА) для применения в ЕС и находится на рассмотрении ВОЗ. От противоковидной Janssen она отличается генетической начинкой, количеством доз и одним из векторов:
- Janssen — однодозовая вакцина на Ad26, несущая ген шиповидного белка коронавируса SARS-CoV-2;
- Zabdeno/Mvabea — двухдозовая вакцина на Ad26 (Ad26.ZEBOV) и модифицированном вакцинном вирусе оспы Анкара (MVA-BN-Filo) с геном, кодирующим поверхностный белок GP.
Клинические испытания Zabdeno/Mvabea проходили в Европе, ДРК, Танзании и Руанде. Во время вспышек лихорадки Эбола 2018–2020 годов в ДРК и Руанде ею привили более 50 000 человек. Согласно данным на 4 июня 2021 года, хотя бы одной дозой этой вакцины привиты 235 000 человек.
Единственная и неповторимая Ervebo от MSD (rVSV-ZEBOV)
Рекомбинантная векторная вакцина на основе вируса везикулярного стоматита Ervebo — самая успешная на сегодняшний день разработка, которую применяли во время эпидемии 2014–2016 годов в Африке (рис. 9). И создали ее отнюдь не в недрах MSD (Merck & Co., Inc.)! Первоначально над ней работали ученые из Агентства общественного здравоохранения Канады, дорабатывали — в небольшой компании NewLink Genetics, и только потом права перешли к американской MSD (Merck & Co., Inc.). Первые фазы клинических испытаний Ervebo на здоровых взрослых начались в 2014 году. Они проходили в ЕС, Кении, Габоне и США. Предварительные результаты III фазы в Гвинее показали, что вакцина высокоэффективна при стратегии кольцевой вакцинации [19].
При кольцевой вакцинации выявляют всех пациентов с лихорадкой Эбола и составляют круг их общения — членов семьи, родственников, соседей, коллег, друзей. Каждого человека из этого круга необходимо привить. На эффективность кольцевой вакцинаций влияет не только наличие достаточного количества вакцины — в Африке проблемы возникают на каждом шагу: отсутствие электричества, что приводит к необходимости использовать специальные холодильники; труднодоступность многих поселений; гражданская война в ДРК и др.

Рисунок 9A. Молодой жительнице провинции Гоме (ДРК) делают прививку от лихорадки Эбола.

Рисунок 9Б. Жители провинции Монровия (Либерия) празднуют признание Либерии свободной от лихорадки Эбола, 2015 год.
Благодарю врача-биофизика Кирилла Скрипкина за помощь в подготовке статьи.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лихорадка Эбола: причины появления, симптомы, диагностика и способы лечения.
Определение
Лихорадка Эбола – это острое, предположительно зоонозное заболевание из группы вирусных геморрагических лихорадок, протекающее с выраженным геморрагическим синдромом. Отличается высоким уровнем летальности и относится к особо опасным вирусным инфекциям.
Причины появления лихорадки Эбола
Вирус Эбола – РНК-вирус рода Filovirus семейства Filoviridae. Его возможными естественными хозяевами считаются летучие мыши, обитающие в Африке. Источником инфекции для человека могут стать приматы, хотя они и не являются природным резервуаром вируса, а скорее случайным хозяином, как и человек. Источниками инфекции могут быть также лесные антилопы, дукеры, дикобразы и свиньи.

Пути передачи вируса Эбола:
-
Контактный путь – предполагает прямой контакт с инфицированными тканями или жидкостями (кровью, мочой, слюной, калом, спермой). В эпидемиологических очагах вирус может поражать людей, осуществляющих уход за больными или подготавливающих тела умерших к погребению.
Передача контактным путем возможна только при несоблюдении антиэпидемиологических мер, то есть при непосредственном контакте кожи с инфицированным биоматериалом.
Классификация заболевания
Существует пять подтипов вируса Эбола:
- Бундибуджио (BDBV).
- Заир (EBOV).
- Рестон (RESTV).
- Судан (SUDV).
- Таи Форест (TAFV).
Продолжительность инкубационного периода заболевания зависит от ряда факторов.
Инкубационный период – это время, в течение которого вирус размножается и накапливается в организме в количестве, достаточном для развития заболевания. Данный период также характеризуется активацией иммунных клеток и развитием иммунного ответа. Время инкубационного периода лихорадки Эбола зависит от ряда факторов (первичное или вторичное инфицирование, состояние иммунной системы, вирусная нагрузка, путь заражения). При первичном инфицировании человек заболевает в среднем через 5-8 дней, при вторичном требуется несколько больше времени.
Период клинических проявлений характеризуется возникновением специфичных или неспецифичных симптомов. В большинстве случаев болезнь начинается с диареи, рвоты, общего недомогания. Позже присоединяются более тяжелые симптомы: кровотечения (кишечные, желудочные, маточные, кровоточивость слизистых оболочек, геморрагии в местах инъекций и повреждений кожи, кровоизлияния в конъюнктивы), боль за грудиной и в поясничном отделе и пр. Геморрагический синдром быстро прогрессирует. На 5-7-е сутки у части больных (50%) появляется кореподобная сыпь, после которой кожа начинает шелушиться.

Примерно на второй неделе от начала заболевания, когда вирус поражает бóльшую часть органов, развивается полиорганная недостаточность, симптомы которой зависят от пораженных органов. Чаще всего отмечается затрудненное и учащенное дыхание, снижение артериального давления, желтушность кожи и слизистых, отсутствие выделения мочи.
Период разрешения заболевания при благоприятном исходе наступает через 2–3 недели после инфицирования. Однако, к сожалению, в большинстве случаев больной умирает. Причиной смерти становится массивное кровотечение с развитием шока, интоксикация продуктами распада вследствие отказа почек и печени, нарушения сердечной деятельности и функции легких.
Люди, пережившие заболевание, выделяют вирус во внешнюю среду в течение еще 2-3 недель после выздоровления.
В течение 2-3 месяцев после выздоровления могут присутствовать боль в мышцах, ассиметричная боль в суставах, головная боль, головокружения, нарушение менструального цикла, потеря слуха, звон и шум в ушах, выпадение волос, снижение массы тела.
Согласно рекомендациям Всемирной организации здравоохранения и Центра по контролю заболеваний (США), людей, у которых регистрируются упомянутые симптомы и которые в течение предшествующих 3 недель были в Западной Африке, следует рассматривать как возможных больных лихорадкой Эбола. К ним применяют все меры противоинфекционной защиты до тех пор, пока данное предположение не будет опровергнуто.
Диагностика лихорадки Эбола
В связи с отсутствием специфичных признаков инфекции из-за высокой скорости развития заболевания, а также из-за высоких рисков, диагностика лихорадки Эбола затруднена и строится по следующим критериям:
- история болезни, сбор эпиданамнеза;
- общий осмотр и клиническое обследование;
- выделение и исследование вируса (ПЦР-диагностика);
- серологические анализы (ИФА, РСК, реакция непрямой гемагглютинации);
- гистологическое исследование тканей.
Диагностикой и лечением лихорадки Эбола занимается врач-инфекционист.
Лечение лихорадки Эбола
Лечение пациентов с лихорадкой Эбола осуществляется в специальных боксах-изоляторах только стационарно.
На сегодняшний день не существует специфических препаратов, которые могли бы излечить лихорадку Эбола, поэтому основу составляет поддерживающая терапия, направленная на ликвидацию структурных и функциональных нарушений в организме и призванная облегчить состояние больного.
С помощью специальных растворов и препаратов восполняют объем циркулирующей крови.
Для предупреждения тромбоза вводят антикоагулянты (средства, препятствующие свертыванию крови).
Использование противовоспалительных препаратов направлено на уменьшение масштабов воспаления и снижение температуры тела.
Геморрагическая лихорадка Эбола осложняется инфекционно-токсическиим шоком, геморрагическим и гиповолемическим шоком.
Профилактика лихорадки Эбола
Специфической профилактикой заболевания является вакцинация: инъекционная однодозовая вакцина против вируса Эбола (rVSV∆G-ZEBOV-GP, живая). Она необходима тем, у кого запланирована поездка в эпидемические зоны Африки.
Неспецифическая профилактика геморрагической лихорадки Эбола заключается в изоляции больных в специальных отделениях или палатах-изоляторах с автономным жизнеобеспечением. Для перевозки больных используют специальные транспортные изоляторы. Медицинский персонал работает в индивидуальных средствах защиты.
- Клинические рекомендации по диагностике, лечению и профилактике болезни, вызванной вирусом Эбола. Национальное научное общество инфекционистов. – 2014.
- Холмогорова Г.Н. Вирусные зоозоны. Лихорадка Эбола: методические рекомендации / Г.Н. Холмогорова, Г.В. Ленок, Т.В. Скуратова. Минздрав России. – Иркутск: ИГМАПО. – 2015.
- Хайтович А.Б. Лихорадка Эбола – проблема международного значения // Таврический медико-биологический вестник. – 2017. – Т. 20. – № 2. – С. 161-171.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:

