Что такое краснушный энцефалит
Обновлено: 18.04.2024
Инфекции с осложнением в виде энцефалита у ребенка
а) Микоплазменный энцефалит. Микоплазма, хотя и не является вирусом, также нуждается в механизме репликации клетки-хозяина. Энцефалит микоплазменной этиологии иногда может иметь острое начало одновременно с респираторными симптомами или чаще в виде вторичного явления с атипичным иммунным ответом на инфекцию в ЦНС (Abramovitz с соавт., 1987). В одном из исследований были представлены плохие продолжительные неврологические последствия у пациентов с микоплазменным энцефалитом (Koskiniemi et al., 1991). Диагноз ставится при выделении ДНК из ликвора и/или серологическим методом определения продукции IgM, IgG и IgA к микоплазме в крови и/или СМЖ (Bencina et al., 2000).
Несмотря на то, что макролидные антибиотики эффективны против микоплазменного агента и должны использоваться при острой системной инфекции, в отдельных случаях трудно установить, является ли энцефалит первичным или иммунной реакцией. Однако проникновение макролидов в ЦНС недостаточно, и эффективность в преодолении гематоэнцефалического барьера не определена.
б) Респираторные вирусные инфекции:
1. Гриппозный энцефалит (грипп А и В). Несмотря на то, что у большинства новорожденных и детей, зараженных вирусом гриппа, развивается легкая респираторная инфекция, могут встречаться более тяжелые проявления болезни, включая неврологические симптомы (Wang et al., 2003; Maricich et al., 2004). Неврологическое поражение часто стойкое с серьезными последствиями или смертельным исходом, и включает острый энцефалит, синдром Рейе, острую некротическую энцефалопатию и миелит, а также аутоиммунные состояния типа синдрома Гийена-Барре. Вирусологическая диагностика основана на выделении вируса или определении антигенов в носоглоточном секрете, а так же на выявлении РНК в ликворе с помощью ПЦР или сероконверсией (Studahl, 2003).
Первоначально о повышенном уровне заболеваемости грипп-ассоциированным энцефалитом/энцефалопатией было заявлено у японских детей. В одном исследовании у 89 детей со средним возрастом 3,8 лет, ни один из которых не получал аспирин, заболевание отмечалось в течение восьми сезонов гриппа (1994-2002 гг.) (Togashi et al., 2004). После короткого респираторного продромального периода у большинства пациентов быстро развилось коматозное состояние с (или без) судорогами; 37% умерли, 19% имели неврологические последствия. В образцах плазмы и ликвора у двоих пациентов, которые умерли от молниеносного течения болезни, отмечалось значительное повышение уровня интерлейкина-6 (ИЛ-6) и фактора некроза опухоли-α (ФНО-α).
При посмертном исследовании одного летального случая выявлен вазогенный отек мозга с генерализованной васкулопатией, подтверждая повреждение эндотелия сосудов, вероятно, за счет высокой активности цитокинов. Другие исследования показали повышенный уровень системных и ликворных цитокинов при гриппозном энцефалите (ИЛ-6 и ФНО-а), так же как увеличение цитохрома С, свидетельствующего о вторичной смерти клеток путем апоптоза в результате гиперцитокинемии (Hosoya et al., 2005, Nunoi et al., 2005). Наиболее высокий уровень отмечен у пациентов с летальным исходом.
2. Энцефалит птичьего гриппа. На сегодняшний день птичий грипп A (H5N1) возникает у небольшой группы лиц, обычно там, где имеется контакт с больными птицами (de Jong et al., 2006). Как и при тяжелой респираторной инфекции, возможно сочетанное поражение многих органов с комой, в большинстве случаев с летальным исходом.
3. Аденовирусный энцефалит. Чаще встречается у детей, обычно проявляясь в виде легкой простудной или гастроинтестинальной болезни. К более тяжелым осложнениям относятся дыхательная недостаточность, энцефалопатия и хронические последствия, включая облитерирующий бронхиолит и продолжительное повреждение ЦНС (Chuang et al., 2003). Аденовирус может быть причиной асептического менингита, однако некоторые штаммы, такие как аденовирус 7 типа, часто вызывают менингоэнцефалит с более тяжелым течением. Другие неврологические синдромы, связанные с аденовирусом — миелит, подострый очаговый аденовирусный энцефалит и Рейе-подобный синдром (Straussberg et al., 2001).
У детей с ослабленным иммунитетом аденовирус может быть причиной полиорганной недостаточности с энцефалитом, печеночной коагулопатией и смертью. Диагноз выставляется на основе изоляции вируса или определения антигенов в носоглоточном секрете или стуле, так же как определение ДНК методом ПЦР в спинномозговой жидкости.
Редкие проявления энцефалопатии возникали при ротавирусных гастроэнтеритах, но, вероятно, это не связано с проникновением вирусов в ткани ЦНС (Nakagomi и Nakagomi, 2005). Энцефалитные проявления с припадками и расстройствами сознания могут быть осложнением других невирусных диарейных заболеваний, включая энтеритные инфекции Shigella (Mulligan et al., 1992) и C. jejuni (Nasralla et al., 1993).
г) Постинфекционные энцефалиты. Постинфекционные энцефалиты, вероятно, самый распространенный тип острых энцефалитов в европейских странах. Поскольку ни в одном из этих случаев не обнаруживают вирус, они скорей всего не являются результатом прямого вирусного вторжения в ЦНС, а вероятно возникают благодаря ответу иммунной системы на инфекционный агент в тканях хозяина посредством механизмов, обсуждаемых в отдельной статье на сайте при остром диссеминированном энцефаломиелите (ADEM).
Большинство случаев постинфекционного энцефалита являются осложнением заболеваний, сопровождающихся экзантематозной сыпью. Однако многие случаи возникают вследствие недиагностированных инфекционных заболеваний. Частота постинфекционных энцефалитов оценивается приблизительно, так как во многих случаях не доступны данные патогенеза и механизма острой энцефалитной картины. Так, при свинке менингит возникает очень часто, но доказательства перивенозного энцефалита представлены лишь в некоторых случаях (Johnson, 1982а). В ряде случаев болезнь, предшествующая началу энцефалита, не диагностируется и не идентифицируется ни один вирус, даже ретроспективно. Диагноз вирусной инфекции основывается на клинических проявлениях и течении продромального периода.
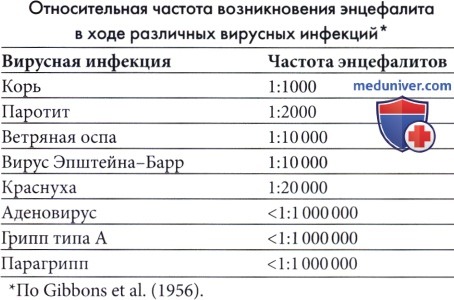
Корь — наиболее частая причина экзантематозной сыпи; таким образом, заболеваемость энцефалитом будет зависеть от заболеваемости корью и уровня иммунизации против кори среди населения. Острый коревой энцефалит начинается через 6-8 дней после первых высыпаний и встречается в 1 из 1000 случаев (Johnson et al, 1984). Несмотря на вариабельность интенсивности, заболевание часто протекает тяжело, со смертельными исходами в 10% случаев и частыми осложнениями, включая припадки, двигательные нарушения и умственную отсталость. Трудности в обучении и поведенческие расстройства характерны для детей с очевидным полным выздоровлением. Описаны редкие случаи постинфекционного энцефалита вследствие вакцинации против кори, но их частота значительно меньше, чем энцефалиты, связанные с диким вирусом кори (Landrigan и Witte, 1973). Постинфекционный энцефалит, ассоциированный с пятой болезнью (парвовирус В19) и внезапной сыпью (HHV-6 и 7) встречается очень редко.
В странах с вакцинацией против кори, свинки и краснухи, rubella (коревая краснуха) в настоящее время является редким заболеванием и случаи острого краснушного энцефаломиелита, следовательно, крайне редки. Постинфекционный краснушный энцефалит — тяжелое заболевание со смертностью примерно в 20% случаев, возникающее в 1 из 5000 острых случаев краснухи. Может развиваться одновременно с сыпью или даже через неделю или позже.
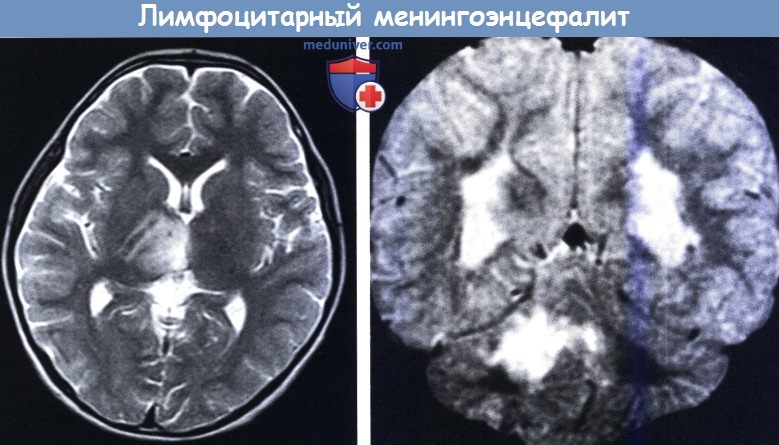
MPT (слева): патологический сигнал от правого таламуса и среднего мозга, вызванный параинфекционным лимфоцитарным менингоэнцефалитом.
12-последовательность (справа): более обширная зона интенсивного сигнала от правого полушария мозжечка и двусторонний интенсивный сигнал от супратенториального белого вещества полушарий (четырехлетняя девочка с мозжечковой атаксией с внезапным началом,
продолжающейся несколько недель, с легким ступором, который исчез через несколько дней).
1. Патология. Патогенез постинфекционного энцефалита имеет отличительные черты. Представлен множественными очагами перивенозной демиелинизации. Осевые цилиндры обычно лучше сохраняются, чем миелин. Определяются лейкоцитарные муфты вокруг вен и венул из мононуклеарных клеток, в демиелинизированных участках видны клетки микроглии и макрофаги.
2. Клинические проявления. Клинические проявления те же, что и при уже описанных типах энцефаломиелита. В большинстве случаев имеется внезапное начало с расстройствами сознания и припадками. Эти симптомы появляются в среднем через шесть дней (до 21 дня) после появления инфекции верхних дыхательных путей или экзантемы, в большинстве случаев у детей в возрасте старше двух лет. Могут быть представлены различные неврологические проявления, включая гемипарез, экстрапирамидные симптомы, атаксию, лицевые параличи, нистагм и поражение черепных нервов (Kennard и Swash, 1981; Marks et al, 1988). Результаты нейровизуализации могут быть отрицательными, а при МРТ обычно выявляются участки повышения сигнала преимущественно в белом веществе полушарий и иногда с вовлечением мозжечка. Характерны вовлечение зрительного бугра и базальных ганглиев. Течение заболевания варьирует от случая к случаю и зависит от причинных факторов. Уровень смертности низкий. Три четверти случаев протекают быстро, с выздоровлением в течение двух недель.
Другим вариантом постинфекционного энцефалита является острый геморрагический лейкоэнцефалит. Это фульминантное заболевание, которое характеризуется быстрой прогрессией очаговых неврологических симптомов и признаков, особенно гемиплегии, сопровождающейся беспокойством, комой и лихорадкой. Ликвор при этом ксантохромный в 20% случаев и показывает полиморфноядерный плеоцитоз. В периферической крови часто представлен выраженный лейкоцитоз. Возможно бифазное течение. Демиелинизирующие повреждения имеют геморрагический характер из-за некротизирующего ангиита венул и капилляров. В постановке диагноза может помочь КТ и МРТ, указывая на наличие больших гиподенсных участках иногда с геморрагическим компонентом (Watson et al., 1984, Huang et al., 1988). При некоторых случаях острого геморрагического лейкоэнцефалита удавалось выделить ДНК и РНК герпесвирусов, но до сих пор неясно, вовлекаются ли эти вирусы в патологический процесс (An et al., 2002).
Лечение постинфекционного энцефалита в основном такое же, как при всех острых энцефалитных заболеваниях. Значение стероидной терапии остается неясным, несмотря на весьма впечатляющее немедленное действие в отдельных случаях (Pasternak et al, 1980). В некоторых случаях применяли внутривенное введение иммуноглобулинов (Kleiman и Brunquell, 1995).
д) Энцефалит ствола мозга и мозжечка. При рентгенографии в случаях острого диссеминированного энцефалита может выявляться вовлечение ствола мозга. Ограниченное вовлечение ствола мозга не характерно и может встречаться при первичных энцефалитах (Kaplan и Koveleski, 1978; North et al., 1993; Duarte et al., 1994) и реже, при постинфекционных типах.
Среди клинических проявлений выделяют лихорадку, системные симптомы и асептический менингит вместе с симптомами и признаками дисфункции ствола головного мозга. Заметно поражение глазодвигательных нервов и нижней лицевой пары, что может сопровождаться заторможенностью и признаками вовлечения длинных нервных путей, что приводит к пирамидальным и мозжечковым проявлениям. Участие черепных нервов и атаксия могут имитировать синдром Миллера-Фишера, который некоторыми авторами рассматривается в качестве формы энцефалита ствола мозга. МРТ может продемонстрировать повышенный сигнал в ножках мозга, в мосте, мозжечке и продолговатом мозге (Ormerod et al., 1986, Hosoda et al., 1987) и энцефалит следует отличать от опухоли ствола мозга, абсцесса или других нейрохирургических проблем. Всегда следует помнить о возможности ромбэнцефалита, вызванного L. monocytogenes, при эффективности антибиотикотерапии (Frith et al., 1987).
е) Острый очаговый энцефалит. Острый очаговый энцефалит, поражающий ограниченный участок при инфекции коксаки-вирусом А9 (Roden et al., 1975) и ЕСНО-вирусом 25 (Peters et al., 1979), может привести к острой гемиплегии или гемихорее. Лакунарные повреждения в центральном сером веществе или внутренней капсуле могут быть результатом сосудистых инфарктов или очаговых церебритов.
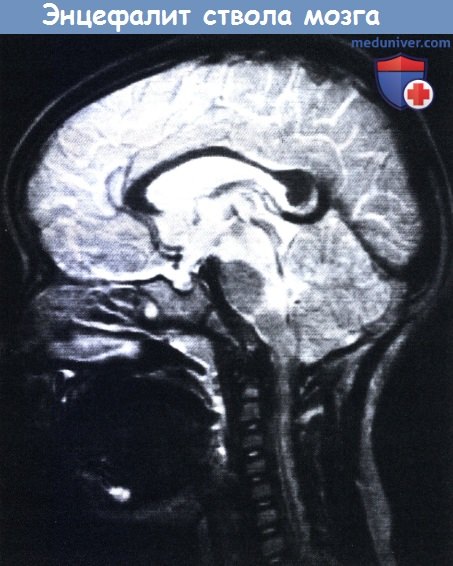
Энцефалит ствола мозга у четырехлетней девочки с клиникой ступора и множественными параличами черепных нервов.
При МРТ выявлено усиление сигнала от ножек мозга и дорсальной части моста.
При повторной МРТ через два месяца патологических изменений не обнаружено.
Подострый склерозирующий панэнцефалит — медленная инфекция, вызванная вирусом кори. Латентный период составляет до 8 лет. Подострый коревой панэнцефалит дебютирует расстройствами личности и поведения, затем появляются прогрессирующие мышечно-тонические, двигательные, зрительные, когнитивные нарушения, пароксизмальные состояния. Основные методы диагностики: электроэнцефалография, КТ/МРТ головного мозга, анализ цереброспинальной жидкости, выявление антител к кори в крови, ликворе. Этиотропная терапия осуществляется антивирусными фармпрепаратами, симптоматическое лечение проводится противоэпилептическими средствами.
МКБ-10
Общие сведения

Причины ПСП
Патология является классической медленной инфекцией ЦНС. Инфекционным агентом выступает вирус кори, сохраняющийся в организме в персистирующем состоянии после перенесённой естественной коревой инфекции. В большинстве случаев ПСП наблюдается у детей, переболевших корью в возрасте до двух лет. Латентный период продолжается 6-8 лет, по истечении которых развивается быстро прогрессирующий коревой панэнцефалит. Факторы, обуславливающие вирусную персистенцию, остаются неизвестными. Отдельные авторы предполагают, что в основе лежит изменённая иммунологическая реактивность организма, обуславливающая неполную элиминацию вируса.
Патогенез
Этиопатогенетические механизмы не изучены, вызывающие активацию вируса триггеры не определены. После многолетнего латентного периода персистирующие в церебральных клетках вирусы кори начинают активную репликацию, что обуславливает тотальные воспалительные изменения тканей головного мозга — подострый панэнцефалит. В воспалительный процесс вовлекаются белое вещество, подкорковые ганглии, кора, мозговые оболочки. Очаги поражения распределяются неравномерно, в них происходит гибель нейронов, компенсаторно разрастается глиальная ткань. На поздних стадиях склерозирующий панэнцефалит характеризуется диффузной демиелинизацией в сочетании с глиозом. Микроскопически в поражённых нейронах обнаруживаются специфические включения. Исследование при помощи меченых антител выявляет в них наличие антигенов коревого вируса.
Классификация
Клиническая симптоматика ПСП весьма вариабельна, однако у всех пациентов прослеживается стадийное течение. Понимание фазы заболевания имеет клиническое и прогностическое значение, в связи с чем подострый склерозирующий панэнцефалит классифицируют на 4 основные стадии:
- I стадия (начальная, психотическая) характеризуется нарастающими изменениями в характере, поведении, интеллектуальных способностях больного. До появления мышечно-тонических нарушений часто ошибочно диагностируется как психиатрическая патология. Продолжается 2-12 месяцев.
- II стадия начинается с появления двигательных расстройств (гиперкинезов), пароксизмальных эпизодов (судорожных приступов, абсансов, атонических падений). В дальнейшем присоединяется различная неврологическая симптоматика. Стадия продолжается 6-12 месяцев.
- III стадия протекает с быстрым прогрессированием деменции, нарастанием мышечной ригидности, ослаблением судорожного синдрома. Длится несколько месяцев.
- IV стадия (терминальная, коматозная) — полный распад психических функций, децеребрационная ригидность, кахексия. Пациенты впадают в кому с последующим летальным исходом.
Симптомы ПСП
Подострый склерозирующий панэнцефалит дебютирует постепенно усугубляющимися отклонениями в поведении: больной становится неряшлив, упрям, агрессивен, раздражителен, равнодушен к окружающим. Начинают преобладать примитивные качества: жадность, эгоизм. Появляются психопатоподобные реакции, нарушения сна, у школьников возникают сложности в обучении. К концу начального периода наблюдаются прогрессирующие мнестические расстройства, интеллектуальное снижение, нарушения речи (дизартрия, афазия).
Постепенно гиперкинезы сменяются симптоматикой паркинсонизма, смешанные изменения тонуса переходят в тотальную ригидность. Экстрапирамидные расстройства сочетаются с вегетативной симптоматикой: повышенной сальностью кожи, гипергидрозом, лабильностью давления, гиперсаливацией. Нарастающая децеребрационная ригидность приводит к постепенному исчезновению судорожных пароксизмов. Отмечается полный распад личности, насильственный смех/плач, гипертермические кризы, расстройства глотания, дыхания. В терминальной стадии конечности пациента согнуты, имеются сгибательные контрактуры, продуктивный контакт отсутствует, угнетение сознания доходит до стадии комы, возникают трофические изменения тканей.
Осложнения
Прогрессирование зрительных нарушений приводит к амаврозу. Лежачее положение больного на последних стадиях ПСП может вызвать образование пролежней. Инфицирование последних ведёт к местным воспалительным изменениям, попадание инфекции в кровоток — к возникновению сепсиса. Обездвиженность пациента, дыхательные расстройства центрального генеза способствуют возникновению застойной пневмонии. Дисфагия опасна попаданием пищи в дыхательные пути с развитием аспирационной пневмонии. Перечисленные инфекционные осложнения выступают наиболее частыми причинами гибели больных.
Диагностика
Полиморфизм, неспецифичность симптоматики, изолированные психотические проявления начального периода, редкая встречаемость обуславливают позднее диагностирование заболевания. В ходе диагностики невролог опирается на анамнестические сведения о перенесённой в детстве кори, изменения неврологического статуса, данные ЭЭГ и нейровизуализации, результаты исследований на противокоревые антитела. Биопсия головного мозга не показательна, поскольку мозаицизм церебрального поражения делает возможным забор материала из неизменённого участка мозговых тканей. Перечень необходимых дополнительных обследований включает:
- Электроэнцефалографию. Типична картина повышенной медленноволновой активности, возникающая с интервалом 6-8 с и чередующаяся с периодами сниженной биоэлектрической активности. Регистрируемые комплексы носят двусторонний характер, симметричны, синхронны.
- Нейровизуализацию. Проводится методами компьютерной или магнитно-резонансной томографии. МРТ, КТ головного мозга диагностируют диффузное множественное поражение церебральных тканей, атрофические изменения коры, в ряде случаев — гидроцефалию. Изменения в белом веществе наблюдаются спустя 4 месяца от дебюта ПСП. В 50% случаев поражения базальных ганглиев определяются уже на 2-ой стадии.
- Исследование цереброспинальной жидкости. Ликвор для анализа получают путём люмбальной пункции. Исследование выявляет умеренное повышение концентрации белка со значительным нарастанием относительного содержания гамма-глобулинов, наличие специфических олигоклональных IgG. Резкое нарастание титра антикоревых антител свидетельствует о коревой этиологии поражения.
- Анализ крови на противокоревые антитела. Определяет повышение антител в сыворотке до 1:4 — 1:128. В норме титр составляет 1:200 – 1:500. Выявление повышенного титра в крови и цереброспинальной жидкости является важнейшим диагностическим признаком.
Выделение вируса кори из поражённых тканей мозга редко применяется в клинической практике по причине сложности выполнения. В начальной стадии подострый склерозирующий панэнцефалит необходимо дифференцировать от психических расстройств: неврастении, шизофрении, истерии. В последующем дифдиагноз осуществляется с опухолью головного мозга, прогрессирующим краснушным панэнцефалитом, клещевым энцефалитом, болезнью Крейтцфельдта-Якоба.
Лечение ПСП
Специфическая терапия не разработана. Большое значение имеет правильный уход за больным, предупреждение инфекционных осложнений. Проводится этиотропное лечение противовирусными средствами (рибавирин, инозин пранобекс), препаратами интерферона, но оно малорезультативно. В качестве симптоматической терапии назначают антиконвульсанты, эффективные в отношении миоклоний (диазепам, производные вальпроевой кислоты). Для снятия спастического гипертонуса применяют миорелаксанты (толперизон, баклофен). Нарушения дыхания на заключительных стадиях заболевания являются показанием к переводу пациентов на ИВЛ. Тщательный уход и симптоматическое лечение позволяют продлить жизнь больного.
Прогноз и профилактика
В 80% случаев подострый склерозирующий панэнцефалит имеет длительность 1-3 года и приводит к летальному исходу. У 10% пациентов наблюдается молниеносное течение. В 10% случаев удаётся увеличить продолжительность жизни больного, иногда до 10 лет. Наилучшими превентивными мерами, позволяющими предупредить возникновение ПСП, являются мероприятия по предупреждению заболевания корью. Специфическая профилактика проводится путём плановой вакцинации против кори детей в возрасте 12 месяцев.
Хронический энцефалит у ребенка: подострый склерозирующий панэнцефалит
Большинство случаев хронических энцефалитов у детей развиваются в виде первичных энцефалитов с выявлением этиологических агентов в ЦНС; они формируют гетерогенную группу, которая включает хорошо определенные типы (например, подострый склерозирующий панэнцефалит, краснушный панэнцефалит, энцефалопатия при ВИЧ-инфекции, лимфотропный Т-клеточный вирус, вирусный миелит и прионовые болезни) и плохо понимаемые причины, вероятно, напрямую не связанные с вирусной инфекцией. Механизмы хронического вирусного энцефалита сложны и могут варьировать в зависимости от взаимодействия инфекционного агента с иммунной системой хозяина. Хорошо определенные типы будут описаны ниже.
Подострый склерозирующий панэнцефалит (ПСПЭ) — деструктивное длительно текущее дегенеративное осложнение в результате продолжения абберантной репликации вируса кори в тканях ЦНС после первичной инфекции (Connolly et al., 1967). Возникает приблизительно в двух случаях из 100000 спонтанный инфекций с инкубационным периодом более семи лет; заболевание более характерно для детей, перенесших первичную корь в возрасте до двух лет. По сравнению с вакцинированными детьми уровень встречаемости 1:100000, с инкубационным периодом 3-4 года. Однако большинство случаев ПСПЭ у вакцинированных были вызваны дикими типами невакцинных штаммов кори (Jin et al., 2002, Miller et al, 2004).
Ранняя диагностика сложна из-за слабо прогрессирующих симптомов в течение первой стадии заболевания (Honarmand et al., 2004). В 2/3 случаев наблюдаются тонкие изменения личности и расстройство интеллекта с преобладанием афазии, апраксии и агнозии. Зачастую такие дети страдают от психологических проблем и направляются в психиатрические клиники. У четверти пациентов среди первых проявлений отмечают неврологические признаки и припадки, которые могут быть атоническими, миоклоническими или даже парциальными (Kornberg et al., 1991).
Непроизвольные движения могут появиться через 2-3 месяца и характеризуют начало второй стадии. Движения могут быть в виде миоклонических судорог. Чаще всего они являются сложными, с последовательным участием нескольких сегментов в повторяющихся схемах. Начало каждого движения внезапное, а продолжительность больше, чем при обычных миоклонических судорогах, часто занимая несколько секунд. Патологические движения встречаются периодически, хотя промежутки между двумя приступами не одинаковы и могут варьировать в разные дни у одного и того же пациента. Движения обычно двусторонние, но могут встречаться строго односторонние судороги. Они отсутствуют во время сна и могут исчезать и появляться без видимой причины.
У некоторых пациентов движения могут быть заменены (или предшествовать) периодическими проявлениями, более типичными для эпилепсии, в частности, атоническими судорогами с кивательными движениями головы или полным ее недержанием, или, реже, типичными миоклониями. Генерализованные эпилептические припадки, подобные абсансам приступы или частичные припадки не характерны (Andermann, 1967, Kornberg et al., 1991). В третьей стадии преобладающими становятся экстрапирамидные и/или пирамидные дисфункции или и те, и другие. Могут появляться экстрапирамидные дискинезии и часто паркинсоническая ригидность. Деменция при этом тяжелая, и ребенок оказывается прикованным к постели. В терминальной стадии прогрессирующая иммунологическая толерантность с усилением гипотонии и децеребральной ригидности сопровождается ухудшающимися трудностями при глотании и дыхании и вегетативными нарушениями.
Средняя длительность заболевания — около 12 месяцев, течение обычно постоянно прогрессирующее. Иногда встречаются подострые формы с летальным исходом менее чем через шесть недель (Nihei et al., 1977). И наоборот, можно наблюдать длительные периоды остановки развития. Периоды спонтанной ремиссии могут длиться до нескольких лет (Risk и Haddad, 1979).
Среди зрительных проявлений, главным образом, выделяют хориоретинит с преобладающим поражением макулярной области, с чем может быть связана бледность диска зрительного нерва. Эти симптомы могут появляться за месяцы или даже годы до классических проявлений заболевания (Robb и Watters, 1970). Корковая слепота не характерна, но часто происходит атрофия зрительного нерва. При транзиторном повышении ВЧД может быть обнаружен отек сосочка зрительного нерва. Показания электроретинографии остаются нормальными, а вызванные зрительные потенциалы нарушены.
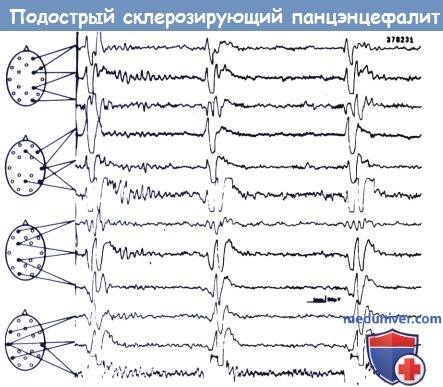
Подострый склерозирующий панэнцефалит: псевдопериодические ЭЭГ комплексы.
Заметно, что комплексы одинаковы в любом отведении.
Случаи с латерализацией или другими очаговыми особенностями могут создать проблемы при диагностике. Развиваются спастическая гемиплегия и односторонние спазмы. Могут ввести в заблуждение проявления в некоторых случаях кортикальной слепоты и гемианопии. Изредка признаки повышенного внутричерепного давления, сопуствующие очаговым изменениям могут ошибочно приниматься за опухолевый процесс (Glowacki и Goscinski, 1973).
Характерные аномалии на ЭЭГ можно обнаружить до любых клинических проявлений (Wulff, 1982). Пароксизмальные ЭЭГ комплексы типично формируются из высоко-вольтажных медленных волн периодически повторяющихся во время клинических судорог. Они, как правило, идентичной формы в любом отведении. Они могут встречаться при отсутствии клинических проявлений и на некоторых стадиях представлены у 80% пациентов.
В некоторых случаях вспышки активности волны потенциала действия могут замещать типичные комплексы. Фоновый рисунок может изначально быть нормальным, но постепенно замедляется с уменьшением амплитуды. Диагноз ПСПЭ подтверждается выявлением высоких титров антител против кори (IgG) в ликворе и плазме крови, с очень высоким соотношением титров антител СМЖ и плазмы крови. В ликворе не обнаруживаются клетки, а общий белок в пределах нормы или несколько повышен. Вирус обычно не выделяется из СМЖ, в то же время вирусный геном может амплифицироваться из ткани мозга.
Результаты КТ, как правило, нормальные в первые недели после начала заболевания. Может отмечаться диффузное набухание мозга со сдавлением желудочков. Редко можно увидеть очаговые снижения плотности. Позднее развивается атрофия мозга и белое вещество внешне выглядит гиподенсивным. На ранних стадиях данные МРТ могут быть в норме или указывать на поражения, обычно асимметрично поражающие корково-подкорковые зоны теменно-затылочных долей.
Со временем симметричные перивентрикулярные изменения белого вещества становятся более заметными, но явной корреляции между клиническими стадиями и результатами МРТ не обнаружено (Ozturk et al., 2002).
В небольшом рандомизированном контролируемом исследовании проводилось сравнение использования только отдельно принимаемого перорально изопринозина и комбинации перорального приема изопринозина и внутрижелудочкового интерферона-альфа-2b. При сравнении клинической классификации исходов ни коэффициент выживаемости Каплана-Мейера, ни заболеваемость не показали статистически значимых различий между группами.
Тем не менее, наблюдающийся уровень удовлетворительных исходов (стабилизация или улучшение) около 35% был выше, чем спонтанные ремиссии в 5-10% случаев, указываемых в литературе, что подтверждает эффективность лечения по сравнению с его отсутствием (Gascon, 2003).
Другие комбинации лечения включали использование рибавирина (как внутрижелудочковое, так и внутривенное) с изопринозином (Aydin et al., 2003, Hosoya et al., 2004).
Энцефалит – группа заболеваний, характеризующихся воспалительным поражением вещества головного мозга в результате вирусной или бактериальной инфекции.
Что провоцирует / Причины Энцефалита у детей:

Различают 2 группы энцефалита, вызываемые разными возбудителями: первичные энцефалиты, обусловлены непосредственным воздействием вируса на клетки и их поражением, к ним относят клещевой и комариный энцефалит, а также энцефалит без очерченной сезонности (энгеровирусные, аденовирусные, герпетические, энцефалиты при бешенстве) и эпидемический энцефалит.
К группе вторичных энцефалитов относятся все инфекционно-аллергические энцефалиты (параинфекционные, поствакцинальные, прививочные и др.), ведущая роль и развитие которых принадлежит различным комплексам антиген-антитело или аутоантителам, формирующим аллергическую реакцию в ЦНС, а также ряд демиелинизирующих заболеваний нервной системы (энцефаломиелит острый рассеянный, болезнь Шильдера). Поствакцинальные энцефалиты развиваются после прохождения вакцинации, вызывают редкое поражение мозга аллергического характера.
Патогенез (что происходит?) во время Энцефалита у детей:
По течению энцефалит может быть острым, подострым и хроническим. Для острых энцефалитов характерно внезапное начало заболевания с высокой температурой тела, бредом, спутанностью сознания или его потерей, судорожным синдромом, менингеальными симптомами. Появляются признаки очагового поражения головного мозга – парез, паралич, гиперкинез, наблюдаются изменения состава спинномозговой жидкости, повышается ее давление.
Симптомы Энцефалита у детей:
Первичные энцефалиты
Эпидемический энцефалит. Дети в первые 10 лет жизни болеют редко, но заболевание у них (особенно в возрасте до 5 лет) протекает тяжело. Возбудитель эпидемического энцефалита не определен. Поражаются преимущественно структуры мозга, которые примыкают непосредственно к ликворным путям. В острой стадии эпидемического энцефалита часто отмечаются птоз, косоглазие, двоение в глазах, парез взора в сочетании с нарушением сна, чаще в виде резкой сонливости, спячки на фоне гриппоподобного заболевания. Для хронической стадии, которая может развиться через несколько месяцев и даже лет после острой, характерен синдром паркинсонизма. У детей повышается температура тела, появляются озноб, рвота, судороги, менингеальный синдром. У детей старшего возраста симптоматика развивается постепенно. Уже в острой стадии болезни, кроме глазодвигательных и вегетативных нарушений, наблюдаются симптомы поражения мозговой системы, главным образом в виде гиперкинеза (хореического, атетоидного, миоклонического). Иногда отмечаются нарушения пирамидной и мозжечковой систем, появляется психомоторное беспокойство, часто возникают вестибулярные нарушения. В хронической стадии у детей и подростков нередко отмечаются изменения психики, снижение интеллекта, изменение характера, патологические влечения (склонность к бродяжничеству, воровству, гиперсексуальность и др.).
Клещевой и комариный энцефалиты. Переносится данное заболевание кровососущими насекомыми от больных животных и птиц. Эта инфекция обусловлена сезонностью цыкла жизни насекомых, георасположенностью, природной очаговостью. Инкубационный период составляет 7-21 день. Выделяют следующие клинические формы клещевого энцефалита:
Полиомиелитическая и полиоэнцефаломиелитическая формы могут принимать хронически прогрессирующее течение. Заболевание начинается обычно остро: повышение температуры тела, головная боль, рвота, нарушение сознания. При полиоэнцефаломиелитической форме отмечаются нарушения фонации, глотания, часто отмечаются расстройства дыхания и кровообращения, спинальным порезом, параличем мышц шеи и верхних конечностей, может быть летальный исход.
Менингеальная форма является наиболее частой, сопровождается повышенным давлением. При этой форме обычно отмечается полное выздоровление.
Для церебральной формы с преимущественным поражением больших полушарий характерны различные расстройства сознания и эпилептические припадки.
Стертая форма протекает как острое лихорадочное заболевание, без четких неврологических симптомов.
Клинические симптомы развиваются быстро, с высоким подъемом температуры тела, выраженными общеинфекционными симптомами, имеет тяжело протекание, сопровождается бредом, галлюцинациями, психомоторным возбуждением, иногда коматозным состоянием. Могут быть эпилептические припадки. Значительно выражена гипертония мышц, иногда наблюдается децеребрационная ригидность. Вместе с тем у детей чаще, чем у взрослых, бывает менингеальная форма с благоприятным течением.
Энтеровирусные энцефалиты. Вызываются различным типом вирусов ECHO и Коксаки. Различают следующие формы энтеровирусных энцефалитов: стволовую, мозжечковую, полушарную.
При стволовой форме характерны общемозговые симптомы – головная боль, повышение температуры тела, рвота, нарушение сознания, возможно поражение лицевого нерва.
При мозжечковой форме в тяжелых случаях ребенок не может ходить, стоять, сидеть, нарушается речь.
При полушарной форме обычно отмечаются общемозговые симптомы, эпилептические припадки с последующим развитием пареза и паралича, могут отмечаться гиперкинезы (непроизвольные движения). У маленьких детей часто возникают эпилептические припадки, бессознательное состояние. Течение энтеровирусных энцефалитов обычно благоприятное, только в отдельных случаях (при поражении продолговатого мозга) может быть летальный исход.
Герпетические энцефалиты. 10% всех энцефалитов у детей вызываются вирусами герпеса, чаще всего 2 типа. У новорожденных может отмечаться герпетический сепсис с поражением печени, селезенки и мозга. Течение заболевания очень тяжелое. Наблюдаются выраженные общеинфекционные и общемозговые симптомы, эпилептические припадки, парез и параличи, менингеальные симптомы.
Полисезонные энцефалиты у детей встречаются в течение всего года. Уже на 2-3-й день появляются очаговые симптомы. У детей младшего возраста отмечается более тяжелое течение с частыми припадками, бессознательным состоянием, грубыми очаговыми симптомами, иногда летальным исходом. У детей старшего возраста летальный исход наблюдается редко, наступает полное выздоровление, но чаще остаются те или иные очаговые симптомы, нарушения психики, эпилептические припадки.
Вторичные энцефалиты
К вторичным энцефалитам относят энцефалиты при экзантемных инфекциях и поствакцинальные. Характерно отсроченное появление неврологических симптомов, отмечается диффузное поражение центральной нервной системы с преимущественным поражением белого вещества мозга. Воспалительные очаги располагаются главным образом вокруг вен среднего и малого калибра (перивенозный энцефалит).
Коревой энцефалит. Проявляется на 3-4-й день высыпания, поражая белое вещество полушарий. Симптоматика выражена расстройствами сознания различной степени – спутанность, оглушенность, глубокое бессознательное состояние, кома. Вторым по частоте симптом являются судороги, проявляются уже в первые дни болезни, переходят в паралич или парез соответствующих конечностей. Возможны психосенсорные нарушения, галлюцинации, развитие синдрома паркинсонизма, ожирение, слепота по типу ретробульбарного неврита с последующим восстановлением зрения. Наблюдается спинальный паралич или парез, нарушение функции тазовых органов, воспалительные изменения мозговых оболочек, возможен переход в менингоэнцефаломиелит.
Краснушный энцефалит. Неврологические расстройства возникают, как правило, на 3-4-й день высыпания либо с 1 по 15-й день заболевания, редко могут проявится за 1-12 дней до возникновения сыпи. Краснушный энцефалит может развиваться и без кожных высыпаний. Заболевание начинается в острой форме с появления высокой температуры тела, головной боли, рвоты, расстройства сознания, это связано с отека-набуханием мозга. После чего появляются двигательные нарушения в виде миоклонии, опистотонуса, хореоатетоза, центрального пареза, поражения черепных нервов, мозжечковые, нарушения, атаксия, гипертермия, центральные расстройства дыхания и сердечно-сосудистой деятельности. Часто дети подвергаются расстройствам сознания: легкая спутанность или глубокая кома.
Энцефалит при коклюшно-дифтерийно-столбнячной вакцинации. Энцефалиты, которые возникают после адсорбированной коклюшно-дифтерийно-столбнячной вакцины (АКДС), имеют широкую симптоматику: поражение черепных нервов, судороги, галлюцинации, параличи или парезы, гиперкинезы, атрофия зрительных нервов и др. Заболевание протекает в тяжелой форме с высокой вероятностью летальности, у больных детей наблюдается множество остаточных явлений, проявляющихся эпилептическими припадками и задержкой развития.
Для коревого поствакцинального энцефалита характерны симптомы в виде судорог, расстройств координации. Излечение проходит индивидуально в одних случаях имеется благоприятный результат, в других есть выраженные остаточные явления.
Энцефалит при антирабических прививках. У детей первых лет жизни нервная система поражается редко, в отличие от детей школьного возраста. Заболевание портекает в острой или подострой формах. В виде общего недомогания развиваются различные неврологические нарушения. Могут наблюдаться симптомы миелита, энцефаломиелита, менингоинцефаломиелита, энцефалополирадикулоневрита. Наиболее тяжелое течение наблюдается при восходящем параличе Ландри (начинаясь с поражения нижних конечностей и распространяясь вверх по спинному мозгу).
Диагностика Энцефалита у детей:
В диагностировании энцефалитов сначала проводиться анализ на основании симптоматики. Тщательное изучение клинической картины заболевания, даже при отсутствии лабораторного подтверждения, у большинства больных позволяет поставить правильный диагноз. Далее следует ряд анализов, по которым можно подтвердить диагноз:
Анализ ликвора – проводится забор спинномозговой жидкости, в которой при энцефалите обнаруживается повышенное количество лимфоцитов, белка, сахара иногда с примесью крови (ветряночный, краснушный энцефалит).
Серологический анализ – при энцефалите в крови есть антитела, которые помогают распознать вирус.
Компьютерная томография головного мозга и магнитно-резонансная томография головного мозга – позволяют увидеть воспаленные очаги или кровоизлияния в мозге.
Электроэнцефалограмма – фиксирует повышение или снижение электрической активности головного мозга.
Биопсия головного мозга – в случае неэффективности иных методов определения вируса делают забор образцов ткани мозга. Данная процедура проводится под контролем МРТ.
Вирусологический анализ носоглоточных смывов – определяет уровень специфических антител (ветряночный, краснушный энцефалит).
Основанием для постановки диагноза поствакцинальных диагнозов служат хронологические совпадения с вакцинацией и отрицательные результаты выделения возможных возбудителей энцефалита.
Лечение Энцефалита у детей:
Лечение первичных энцефалитов
В остром периоде необходима обязательная госпитализация. Терапия энцефалитов должна быть комплексная.
При клещевом энцефалите в первые три дня болезни вводят противоклещевой человеческий у-глобулин в дозе 1,5-3 мл 1-2 раза в сутки. Положительный эффект при первичном энцефалите оказывает введение рибонуклеазы из расчета 2,5-3 мг/кг н сутки в/м 4 раза в день в течение лихорадочного периода и еще 2 дней после снижения температуры. Возможно применение и дезорибоиуклеазы в дозе 0,5 мг/кг в сутки по той же схеме.
В лечении клещевого энцефалита используется антибактериальная терапия: бензилпенициллин (курс 15 дней), доксициклин (курс 10 дней), цефотаксим (клафоран) (курс 1 мес.), лендацин (цефтриаксон) (курс 14-28 дней) в возрастных дозах. Все препараты вводят внутривенно. При хроническом течении клещевого энцефалита проводят повторные курсы антибиотиков, преимущественно цефалоспоринов.
При смешанных инфекциях (вирусно-бактериальных) необходимо применение антибиотиков: левомицетина, цефотаксима (клафорана), цефтазидима (фортума), цефтриаксона (роцефи-ма), меропенема (меронема) и др.
В остром периоде заболевания показана дегидратационная терапия. Предпочтительна длительная внутривенная инфузия большого объема жидкости. Одновременно больному в мочевой пузырь помещают постоянный катетер. Затем в течение 2 ч проводят внутривенную водную нагрузку инфузионной смесью из синтетических низкомолекулярных кровезаменителей (гемодез, реополиглюкин) и глюкозосолевых растворов. При отсутствии признаков почечной недостаточности, с 3-го часа лечения переходят к следующему этапу форсированного диуреза. Назначают внутривенно калийсодержащие препараты. Также в курс лечения входят мочегонные средства. При отеке мозга положительный эффект оказывают и осмотические диуретики, которые вводят в виде раствора в дозе 0,5-1 г сухого вещества на 1 кг массы тела.
В первые 2 нед. болезни показано внутримышечное введение витаминов (Bt, В6, В12, С) и препаратов нейропротекторного действия (пирацетам, пантогам, инстенон) в возрастных дозах. Иногда назначают преднизолон из расчета 1-2 мг/кг вместе с препаратами калия. Симптоматическое лечение включает применение гипотензивных средств при гипертонии, для купирования судорожных приступов, нормализации сердечно-сосудистой деятельности. При гипертермии показан парацетамол, анальгин в возрастных дозах. При развитии судорог назначают седуксен, оксибутират натрия, а при сердечной недостаточности – строфантин, дигоксин или дофамин. В случае развития периферических параличей показаны прозерин и препараты кальция. При наличии гиперкинезов назначаются циклодол, паркопан в возрастных дозах. Для первичной терапии назначают мидантан по 1-2 таблетки 3 раза в день. С этой же целью используют юмекс (селегилин) по 1 таблетке 3 раза в день в течение 4-5 нед. При неэффективности названных препаратов назначают небольшие дозы леводопы (70-80 мг в сутки). Иногда добавляют холинолитики (акинетон, норакин) из расчета 2-5 мг/кг. При неэффективности консервативной терапии паркинсонического синдрома используют стереотаксические операции.
Для предупреждения остаточных явлений первичного энцефалита проводится восстановительная терапия: массаж, лечебная гимнастика, физиотерапия, хвойные и сероводородные ванны, занятия с психотерапевтом.
Вторичные энцефалиты
Основу лечения коревого энцефалита составляет гормональная терапия. Используются предмизолон или гидрокортизон парентерально в течение 2-4 нед. (вне зависимости от тяжести состояния) из расчета 2-3 мг/кг. Назначают также десенсибилизирующие препараты – димедрол, пипольфен, тавегил, супрастин в возрастных дозах внутрь 2-3 раза в день; проводится дегидратация. Для повышения устойчивости организма назначают большие дозы аскорбиновой кислоты – 900-1000 мг парентерально или внутрь. С целью нормализации обменных процессов в мозге применяется пантогама, пиридитола, пирацетама (нопропила), глутаминовой кислоты в возрастных дозах 2-З раза в день в течение месяца. В остальном осуществляется патогенепческая терапия.
Лечение краснушного энцефалита в целом такое же, как и у других экзантемных энцефалитах. Проводится кортикостероидная, противовоспалительная терапия; устраняется отек и набухание мозга дегидратацией, дезинтоксикацией. В остальном лечение проводится посиндромно.
В случае появления при АКДС-вакцинации любых симптомов, указывающих на вовлечение ЦНС, отменяются следующие вакцинации. При судорожных приступах проводится противосудорожная терапия. Если судороги повторяются, применяется активная комплексная терапия – противосудорожная, дегидратационная, десенсибилизирующая с обязательным включением кортикостероидных гормонов. Своевременность лечения обычно позволяют добиться успеха. При необходимости курсы лечения повторяют. Противосудорожная терапия продолжается длительно, не менее 3 лет после прекращения припадков. Ввиду возможности развития в дальнейшем эпилепсии данная группа детей находится под диспансерным наблюдением.
При коревом поствакцинальном энцефалите в случае возникновения судорог рекомендуется противосудорожная терапия препаратами в возрастных дозах, дегидратация, десенсибилизация. В остальных случаях проводится посиндромная терапия.
Энцефалит при антирабических прививках. Для данной формы заболевания наибольшее значение имеет десенсибилизирующая терапия. В остром периоде болезни назначаются антигистаминные препараты – димедрол, пипольфен, супрастин, диазолин, обычно под защитой антибиотиков применяют гормоны, чаще преднизолон 1-2 мг/кг, с одновременным назначением препаратов калия. В тяжелых случаях вводится внутривенно или внутримышечно гидрокортизон. Дегидратационная терапия включает лазикс, маннитол, гипотиазид, диакарб, сульфат магния, глицерин. Обязательно применяется витаминотерапия (комплекс витаминов В, аскорбиновая кислота). Для лечения и профилактики осложнений применяют антибиотики. Проводится симптоматическая терапия (противосудорожные средства) и восстановительное лечение.
Профилактика Энцефалита у детей:
Специфической профилактической терапии по всем группам энцефалита не существует, только для отдельных видов. Так, профилактика эпидемического энцефалита основывается на изолировании больного и дезинфекции его жилья, одежды и личных вещей. Большое значение имеет профилактика таких энцефалитов, как клещевого, комариного. Кроме неспецифической профилактики (защита себя от укусов насекомых при помощи плотной одежды для похода в лесные массивы, использование защитных средств, высокая обувь) при клещевом энцефалите проводятся предохранительные прививки. Не стоит самостоятельно удалять клеща, необходимо обратиться за медицинской помощью.
К каким докторам следует обращаться если у Вас Энцефалит у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Энцефалита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:

